Заб почек у беременных.ppt
- Количество слайдов: 74

ЗАБОЛЕВАНИЯ МОЧЕВЫВОДЯЩИХ ПУТЕЙ У БЕРЕМЕННЫХ
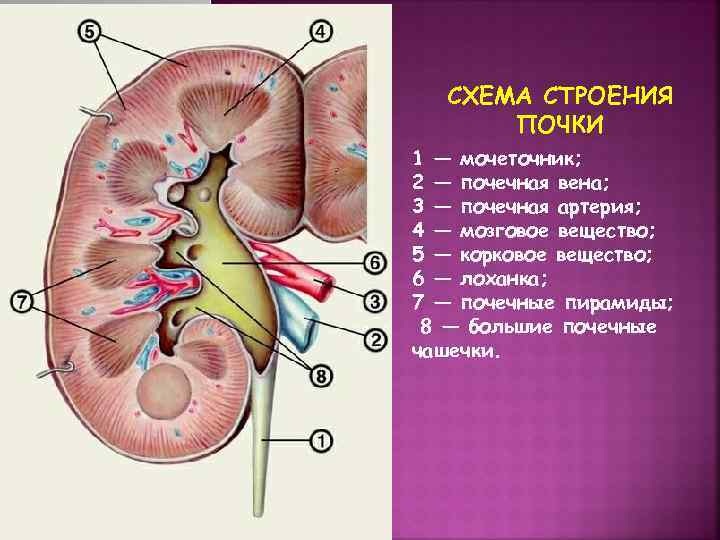
СХЕМА СТРОЕНИЯ ПОЧКИ 1 — мочеточник; 2 — почечная вена; 3 — почечная артерия; 4 — мозговое вещество; 5 — корковое вещество; 6 — лоханка; 7 — почечные пирамиды; 8 — большие почечные чашечки.

ИЗМЕНЕНИЯ ФУНКЦИИ ПОЧЕК В НОРМЕ ПРИ БЕРЕМЕННОСТИ 1. Увеличивается скорость почечного кровотока 2. Повышается гломерулярная фильтрация 3. Нормы клубочковой фильтрации: 1 триместр – 130 мл/мин II триместр – 115 мл/мин III триместр – 110 мл/мин Перед родами – 90 мл/мин 4. Канальцевая реабсорбция - 98, 8% 5. Возможна ортостатическая протеинурия (20% случаев) вследствие сдавления печенью нижней полой вены и маткой вен почек 6. Может возникнуть ренальная глюкозурия (до 140 мг/сут) и лактозурия

АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ИЗМЕНЕНИЯ МОЧЕВОЙ СИСТЕМЫ У ЖЕНЩИН ВО ВРЕМЯ БЕРЕМЕННОСТИ §Ослабляется связочный аппарат почек, что ведет к их патологической подвижности §Опущение почек (чаще справа) вызывает стаз мочи, венозный застой, способствуя развитию пиелонефрита §Под влиянием прогестерона снижается тонус мочеточников, ухудшается уродинамика, расширяется чашечно-лоханочная система §В результате сдавления мочеточников беременной маткой и расширенными венами яичников развивается гидроурететронефроз §Более часто возникают пузырно-мочеточниковые рефлексы

ФАКТОРЫ РИСКА РАЗВИТИЯ ПАТОЛОГИИ ПОЧЕК 1. Наличие хронических очагов инфекции 2. Изменение вирулентности возбудителя 3. Ослабление резистентности макрооргнизма 4. Увеличение роли местных этиологических факторов – нарушение функции мочевыводящих путей, более частое у женщин вследствие беременности и родов 5. Наличие факторов, предрасполагающих к развитию инфекции в почках: химических, физических, аутоиммунных, аллергических, аллерготоксических, гормональных, механических, лекарственных.

ГЛОМЕРУЛОНЕФРИТ

ХРОНИЧЕСКИЙ ГЛОМЕРУЛОНЕФРИТ У БЕРЕМЕННЫХ ХГН — хроническое иммуновоспалительное заболевание с поражением клубочков почек. Проявляется протеинурией, гематурией, отеками, артериальной гипертонией, почечной недостаточностью. Прогрессирование ХГН приводит к развитию конечной стадии заболевания — уремии, которая может послужить причиной смерти больной.

q Этиология Возбудитель – гемолитический стрептококк, реже – стафилококк, пневмококк, менингококк, зеленящий стрептококк, сальмонелла, дифтерийная палочка, вирус гепатита В; белок вакцин или сывороток q Патогенез связан с иммунологической реакцией организма на инфекционно-стрептококковые антигены и сопровождается появлением в крови антител и комплексов антиген-антитело, повреждающих клубочки почек, или аутоантител
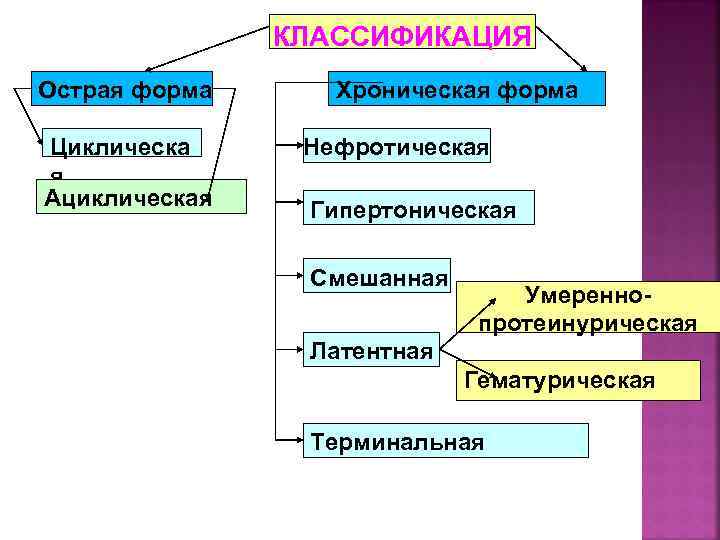
КЛАССИФИКАЦИЯ Острая форма Циклическа я Ациклическая Хроническая форма Нефротическая Гипертоническая Смешанная Умереннопротеинурическая Латентная Гематурическая Терминальная

Степени риска развития осложнений при гломерулонефрите I степень – латентная форма гломерулонефрита II степень – нефротическая форма гломерулонефрита III степень – гипертоническая и смешанные формы, острый гломерулонефрит. Беременность противопоказана!

ДИАГНОСТИКА Протеинурия (выделение белка с мочой) — основной признак поражения клубочков почек. При ХГН протеинурия может быть незначительной (до 0, 5 г/сут), умеренной (0, 5— 3 г/сут) и высокой (более 3 г/сут). При высокой протеинурии может развиться нефротический синдром — снижение уровня сывороточных белков, прежде всего альбумина (до 10— 20 г/л). Уровень общего белка сыворотки крови также снижается до 25— 30 г/л.

ДИАГНОСТИКА Массивная потеря белка с мочой может привести к снижению онкотического давления плазмы крови и перемещению жидкой части крови в интерстициальное пространство. Развиваются отеки, которые по степени выраженности различаются от пастозности лица и стоп до анасарки с наличием жидкости в брюшной и плевральной полостях. Отеки обычно сочетаются с олигурией (уменьшением количества мочи) и прибавкой массы тела.

Гематурия (выделение крови с мочой) разделяется по интенсивности на микрогематурию и макрогематурию. При микрогематурии цвет мочи не меняется, а при микроскопии осадка мочи находят более 5 эритроцитов в поле зрения (общий клинический анализ). Более надежно выявить микрогематурию можно методом Нечипоренко (более 1000 эритроцитов в 1 мл мочи). При макрогематурии кровь в моче видна невооруженным глазом. Моча приобретает вид «мясных помоев» , т. е. вид воды, в которой мыли кусок сырого мяса, что отражает обострение заболевания.

Артериальная гипертония — это повторное повышение артериального давления: систолического до 140 мм рт. ст. и/или диастолического до 90 мм рт. ст. или выше. АД 140— 159/90— 99 мм рт. соответствует гипертонии I степени (мягкой); АД 160— 179/100— 109 мм рт. ст. — гипертонии II степени (умеренной). АД III степени (тяжелая) при систолическом артериальном давлении, равном или больше 180 мм рт. ст. и/или диастолическом — равном или больше ПО мм рт. ст.

Почечная недостаточность — нарушение азотовыделительной функции почек. Основными признаками почечной недостаточности являются повышение сывороточного уровня креатинина и снижение скорости клубочковой фильтрации. Сывороточные уровни других продуктов азотистого обмена (мочевина, остаточный азот, мочевая кислота) также нарастают. Уменьшается относительная плотность мочи (ниже 1018 во всех пробах при анализе мочи по Зимницкому), развивается никтурия (частое ночное мочеиспускание). Дальнейшее прогрессирование почечной недостаточности приводит к смерти больного от уремии. При быстром нарастании почечной недостаточности говорят о быстропрогрессирующем гломерулонефрите.

ПРОГНОЗ ОСЛОЖНЕНИЙ У БЕРЕМЕННЫХ С ХРОНИЧЕСКИМ ГЛОМЕРУЛОНЕФРИТОМ Для прогноза нефрологических и перинатальных исходов беременности у больных ХГН клиническое значение имеют артериальная гипертония, почечная недостаточность, активность заболевания и присоединение гестоза беременных. Имеет значение время развития артериальной гипертонии. У больных с ХГН и гипертонией, предшествовавшей наступлению беременности, потери плода отмечаются в 5 раз чаще, чем у беременных с артериальной гипертонией, впервые возникшей в III триместре.

ОСОБЕННОСТИ НЕФРОЛОГИЧЕСКОГО И АКУШЕРСКОГО ВЕДЕНИЯ БЕРЕМЕННЫХ С ХРОНИЧЕСКИМ ГЛОМЕРУЛОНЕФРИТОМ Режим и диета. Не следует рекомендовать беременным с ХГН значительное ограничение поваренной соли и жидкости, а при наличии отеков и/или артериальной гипертонии назначать диуретики. Считается, что действия, способные привести к уменьшению объема плазмы и повышению вязкости крови, могут спровоцировать перфузионные нарушения органов, в том числе плаценты. Расширение белковой диеты приводит к росту креатинина в крови. С другой стороны, белковое голодание может быть причиной развития анемии у матери, а также нарушить созревание плода. Больным с ХГН во II и III триместрах беременности следует рекомендовать дополнительное потребление кальция, он расходуется в 4 раза больше на построение скелета плода. Польза рыбьего жира, содержащего полиненасыщенные жирные кислоты, из которых в организме синтезируется простациклин в дозе 3— 4 г/сут.

ОСОБЕННОСТИ ВЕДЕНИЯ БЕРЕМЕННЫХ С ГЛОМЕРУЛОНЕФРИТОМ q Плановая госпитализация в стационар показана: 1. При первой явке в женскую консультацию (до 12 недель беременности) для уточнения диагноза и противопоказаний для пролонгирования беременности; 2. В 37 недель – дородовая госпитализация в отделение патологии беременных акушерского стационара для повторного осмотра беременной и выбора рациональной тактики ведения родов; q Экстренная госпитализация проводится при: • Остром гломерулонефрите • Обострении хронического гломерулонефрита • В случае осложнения беременности гестозом • При нарушении состояния плода

Лечение гломерулонефрита во время беременности Принципиальным является вопрос о безопасности и об эффективности активного лечения ХГН во время беременности. Имеется опыт использования глюкокортикостероидов, плазмафереза, антитромботических и гипотензивных препаратов.

ПРОФИЛАКТИКА НЕФРОЛОГИЧЕСКИХ, АКУШЕРСКИХ И ПЕРИНАТАЛЬНЫХ ОСЛОЖНЕНИЙ У БОЛЬНЫХ С ХРОНИЧЕСКИМ ГЛОМЕРУЛОНЕФРИТОМ У больных с ХГН ацетилсалициловая кислота (125 мг/сут) в сочетании с дипиридамолом (150— 225 мг/сут), назначавшиеся с 16— 20 нед беременности вплоть до родоразрешения, снижают частоту клинических проявлений плацентарной недостаточности. Гепарин (15 000 ЕД/сут подкожно в течение II и III триместров) в комбинации с дипиридамолом (225 мг/сут) у беременных с хроническими почечными заболеваниями оказывается эффективным в профилактике гестоза беременных и потерь плода.

НАБЛЮДЕНИЕ И РОДОРАЗРЕШЕНИЕ Тщательный контроль (самоконтроль) артериального давления, уровня протеинурии и концентрации креатинина крови. Протеинурию определяют не реже 1 раза в 2— 3 нед. Биохимическое исследование крови проводят не реже 1 раза в 1— 1, 5 мес. Для своевременной диагностики ЗВУР плода целесообразно периодически проводить ультразвуковую фетометрию, начиная с 20— 22 -й недели.

ПОКАЗАНИЯ ДЛЯ ДОСРОЧНОГО РОДОРАЗРЕШЕНИЯ q Обострение хронического гломерулонефрита, сопровождающегося нарушением функции почек q Присоединение тяжелых форм гестоза q Отсутствие эффекта от лечения гломерулонефрита или гестоза q Ухудшение состояния плода

ОСОБЕННОСТИ ВЕДЕНИЯ РОДОВ 1. Роды через естественные родовые пути с применением обезболивающих средств 2. Профилактика кровотечений в родах и в послеродовом периоде 3. Тщательный контроль АД во втором периоде родов. 4. При гипертензии проводить управляемую нормотонию и укорочение периода изгнания. 5. При сохранении высокого уровня АД – исключение потуг путем наложения акушерских щипцов 6. Кесарево сечение проводится по акушерским показаниям, по поводу внутриутробной гипоксии плода

БЕССИМПТОМНАЯ БАКТЕРИУРИЯ Под бессимптомной бактериурией понимают бактериурию, количественно соответствующую истинной (более 100 000 бактерий в 1 мл мочи) минимум в двух пробах при отсутствии клинической симптоматики инфекции. Частота бессимптомной бактериурии в популяции женщин в возрасте от 15 до 34 лет составляет около 3%, а распространенность среди беременных женщин варьирует от 2 до 9% и более (в среднем около 6%).

Основным возбудителем бессимптомной бактериурии (как и других видов инфекций мочевыводящих путей) является Е. coli. У беременных женщин исследования, проведенные в последние годы, убедительно показали необходимость ее лечения.

Бактериурия Диагностика диагностируется при наличии роста (> 105 КОЕ/мл) одного и того же микроорганизма в двух посевах средней порции мочи, собранной с соблюдением правил асептики, взятой с интервалом 3— 7 дней (минимум 24 ч). Бессимптомная бактериурия может быть признаком своевременно не диагностируемого до беременности бактериального вагиноза, встречаемого примерно у 20% беременных женщин.

Выбор препарата зависит от результатов посева (чувствительности к антибиотикам) Возможная схема лечения: ампициллин 500 мг* 4 раза в день per os в течение 3 дней.

ЦИСТИТ И БЕРЕМЕННОСТЬ

ОСТРЫЙ ЦИСТИТ Острый цистит (воспаление слизистой оболочки мочевого пузыря) является наиболее распространенным вариантом инфекции мочевыводящих путей у женщин. Частота острого цистита у женщин составляет 0, 5— 0, 7 эпизода заболевания на 1 женщину в год. Распространенность острого цистита в России, по расчетным данным, составляет 26 — 36 млн. случаев в год. Среди беременных острый цистит развивается у 1— 3% женщин, чаще в I триместре, когда матка еще находится в малом тазе и оказывает давление на мочевой пузырь.

СИМПТОМЫ ОСТРОГО ЦИСТИТА: частое, малыми порциями, болезненное, с ощущениями рези и жжения мочеиспускание; императивные позывы к мочеиспусканию; боль в надлобковой области, усиливающаяся при пальпации и наполнении мочевого пузыря; повышение температуры тела до субфебрильных цифр; слабость, снижение трудоспособности.

ДИАГНОСТИКА ОСТРОГО ЦИСТИТА Для диагностики имеет значение выявление лейкоцитурии (пиурии), гематурии, бактериурии. Необходимо помнить, что частые позывы к мочеиспусканию, дискомфорт в надлобковой области, «слабый мочевой пузырь» , никтурия могут быть обусловлены самой беременностью и не являются показаниями к проведению лечения. Антибактериальные препараты следует назначать лишь при обнаружении бактериурии, гематурии и/или лейкоцитурии.

Длительность клинических проявлений при остром цистите обычно составляет 5 -7 суток. Для хронического цистита характерны те же симптомы, что и для острого, однако они менее выражены.
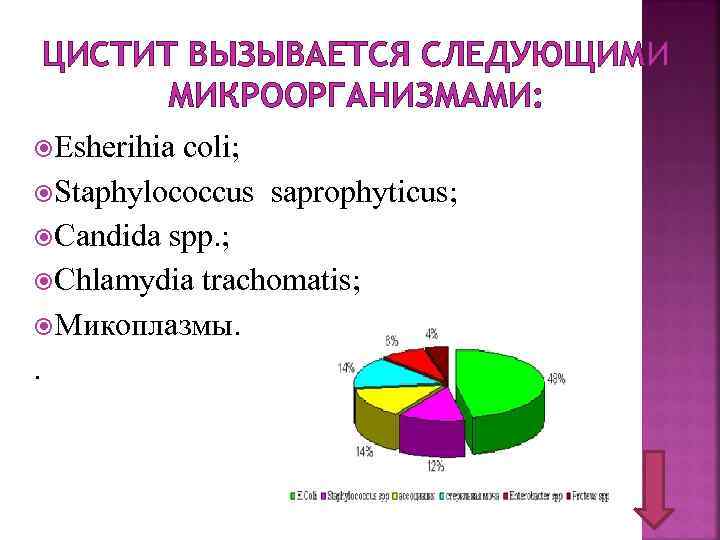
ЦИСТИТ ВЫЗЫВАЕТСЯ СЛЕДУЮЩИМИ МИКРООРГАНИЗМАМИ: Esherihia coli; Staphylococcus saprophyticus; Candida spp. ; Chlamydia trachomatis; Микоплазмы. .
ESHERIHIA COLI

В развитии цистита немаловажную роль играют нарушения функции мочевого пузыря, обусловленные беременностью: - снижение тонуса; - увеличение ёмкости; - повышенная смещаемость. Беременность на фоне цистита, как правило, протекает без осложнений.

ЛЕЧЕНИЕ ЦИСТИТА

ЛЕЧЕНИЕ ЦИСТИТА ПРИ БЕРЕМЕННОСТИ ПРОВОДЯТ СЛЕДУЮЩИМИ ПРЕПАРАТАМИ: Амоксициллин по 250– 500 мг через 8 ч в течение трёх суток. Амоксициллин+клавулановая кислота по 375– 625 мг через 8– 12 ч. Цефуроксим по 250– 500 мг через 8– 12 ч. Цефтибутен по 400 мг через 24 ч. Цефалексин по 250– 500 мг через 6 ч в течение трёх суток. Поддерживающая терапия: нитрофурантоин по 100 мг на ночь; амоксициллин по 250 мг на ночь; цефалексин по 250 мг на ночь; фосфомицин по 3, 0 г 7– 10 дней.

После завершения антимикробной терапии целесообразно использование растительных уроантисептиков с целью закрепления достигнутого эффекта (фитолизин, монурель, канефрон, брусничный лист, КЛЮКВУ и др. ).

Оценка эффективности лечения. Критерии излечения: исчезновение клинических проявлений; нормализация анализов мочи. Прогноз благоприятный. Однако в отсутствие лечения цистита и бессимптомной бактериурии возможна восходящая инфекция и развитие пиелонефрита.
ПИЕЛОНЕФРИТ И БЕРЕМЕННОСТЬ

Пиелонефрит — неспецифическое инфекционно воспалительное заболевание почек с преимущественным поражением интерстициальной ткани и чашечно_лоханочной системы. Эпидемиология. Пиелонефрит является наиболее частой клинической формой (до 10— 12%) среди патологических процессов в почках, наблюдаемых у беременных и родильниц. У каждой третьей из них пиелонефрит возникает впервые во время беременности или в послеродовом периоде.

Классификация В зависимости от длительности течения воспалительного процесса и клинических проявлений выделяют следующие формы пиелонефрита: острый: серозный; гнойный: диффузный гнойный; очаговый гнойный (деструктивный); апостематозный; абсцесс почки; карбункул почки; хронический.

Этиология и патогенез При пиелонефрите преимущественно (примерно у 70— 80% пациенток) высеваются следующие микроорганизмы семейства Enterobacteriaceae: Esherichia coli; Klebsiella spp. ; Proteus spp. Реже выявляют Enterococcus faecalis и Pseudomonas aeruginosa. Наряду с перечисленными возбудителями пиелонефрит могут вызывать Candida spp. , Chlamydia trachomatis, вирусы и микоплазмы.

При остром пиелонефрите из мочи пациенток чаще всего выделяют монокультуру возбудителя, при хроническом процессе обнаруживаются ассоциации микроорганизмов, формирующиеся в результате суперинфекции, возникшей при катетеризации или применении инвазивных методов исследования. Инфицирование почки чаще всего происходит восходящим путем из нижних мочевых путей или гематогенным — при существовании в организме внепочечного очага.

К возникновению пиелонефрита в гестационном периоде предрасполагает нарушение уродинамики мочевых путей и кровообращения в почках. Начиная с ранних сроков беременности у 80% здоровых женщин возникают функциональные изменения мочевых путей, проявляющиеся снижением тонуса и гипокинезией мочеточников. На этом фоне развиваются пузырно-мочеточниковые рефлюксы, повышается внутрилоханочное давление, возникают пиеловенозные и пиелотубулярные рефлюксы, приводящее к проникновению мочи, микробов, токсинов в ткань почки, что предрасполагает к развитию острого пиелонефрита.

Пиелонефрит оказывает неблагоприятное влияние на течение беременности и состояние плода, отмечается значительная частота гестозов, угрозы прерывания беременности, преждевременных родов, хронической фетоплацентарной недостаточности, хронической гипоксии плода, внутриутробного инфицирования плода и осложненного течения периода адаптации у новорожденного. В свою очередь прогрессирующая беременность провоцирует обострение пиелонефрита, учащение приступов почечной колики.

КЛИНИКА ПИЕЛОНЕФРИТА. q q Чаще всего пиелонефрит возникает на 22 -28 -й неделе беременности. Характеризуется внезапным началом, высокой температурой тела, ознобами, выраженной интоксикацией с наличием характерных локальных симптомов: болей в поясничной области, соответствующих стороне поражения, иррадиирующих в верхнюю часть живота, паховую область, половую губу, бедро.
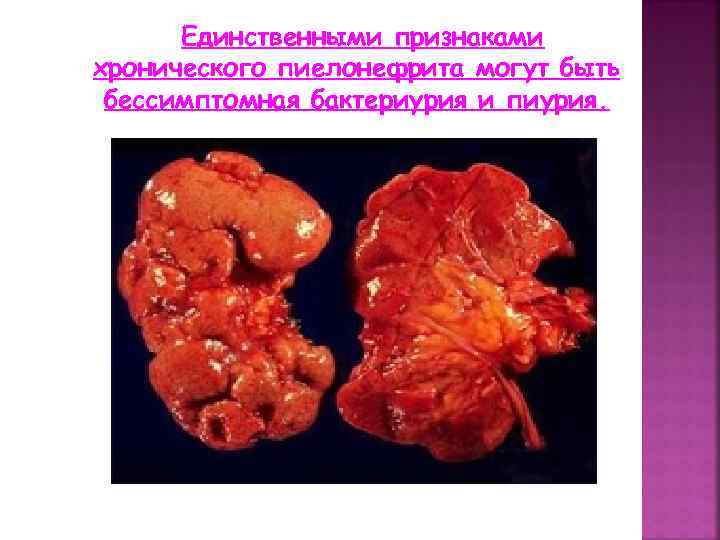
Единственными признаками хронического пиелонефрита могут быть бессимптомная бактериурия и пиурия.

Диагностика пиелонефрита во время беременности основывается на данных: жалоб; клинического обследования; лабораторных исследований; УЗИ почек; хромоцистоскопии; рентгенологических исследований (производят перед операцией на мочевых путях для более точной диагностики локализации процесса и степени поражения почек).

ДИАГНОСТИКА При остром пиелонефрите — пиурия, бактериурия, протеинурия менее 1 г/л (при протеинурии более 1 г/л необходимо исключить присоединившийся гестоз), микрогематурия; o При хроническом пиелонефрите — непостоянная бактериурия, лейкоцитурия более 10— 15 в поле зрения. o

Основные принципы терапии острого гестационного пиелонефрита: восстановление нарушенного пассажа мочи (катетеризация, стентирование мочеточника, чрескожная пункционная нефростомия); антибактериальная терапия (эмпирическая или с учетом выявленных возбудителей); симптоматическая терапия (дезинтоксикационная, спазмолитическая, по показаниям — введение анальгетиков); при необходимости применяют эфферентные методы детоксикации; При проведении терапии необходимо учитывать, что в 40% случаев пиелонефрит сочетается с другими заболеваниями мочевой системы: мочекаменной болезнью, аномалиями развития почек, мочеточников или сосудов, нефроптозом, хронической почечной недостаточностью (ХПН).

НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ Полноценная витаминизированная диета (в меню рекомендуют вводить арбуз, виноград, огурцы, дыню, груши, крыжовник, персики, чёрную смородину, морковь, свёклу). Коленно-локтевое положение в течение 10– 15 мин несколько раз в день. Сон на здоровом боку. Диатермия околопочечной области. Низкоминерализованная вода, клюквенный морс.

МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ Детоксикация — альбумин, протеин. Спазмолитическая терапия — метамизола натрия по 5 мл в/м Мочегонные средства — сборы трав, толокнянка, почечный чай, клюквенный морс. Антибиотики и уросептики назначают с учётом чувствительности возбудителя. До получения результатов посева мочи на чувствительность к антибиотикам следует начать лечение с антибиотиков широкого спектра действия.

МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ К оптимальным для применения в первом триместре беременности антимикробным средствам относятся защищённые аминопенициллины: *амоксициллин + клавулановая кислота (по 0, 375– 0, 625 г 3 раза в сутки внутрь), *ампициллин + сульбактам (по 1, 5– 3, 0 г 2– 4 раза в сутки парентерально).

МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ Во втором и третьем триместрах применяют защищённые пенициллины и цефалоспорины II–III поколения, а после результата бактериологического анализа мочи можно назначить макролиды: цефотаксим (по 1, 0– 2, 0 г 2– 3 раза в сутки парентерально), цефтриаксон (по 0, 375– 0, 625 г 3 раза в сутки внутрь и по 1, 2 г 3 раза в сутки парентерально), ампициллин+сульбактам (по 1, 5– 3, 0 г 2– 4 раза в сутки), спирамицин (по 1, 5– 3, 0 млн ME 3 раза в сутки внутрь).

МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ При выборе антибактериального препарата необходимо учитывать его безопасность для плода: нельзя использовать фторхинолоны в течение всей беременности; сульфаниламиды противопоказаны в I и III триместре; аминогликозиды можно применять только по жизненным показаниям. Длительность терапии составляет 10– 14 дней.

Осложнения и побочные эффекты лечения Нитрофурантоин увеличивает риск развития гемолиза и дефицита глюкозо _6_ фосфатдегидрогеназы у новорожденных. Аминогликозиды могут привести к повреждению VIII черепного нерва у плода. Фторхинолоны могут вызвать повреждение хрящевой ткани суставов новорожденных.

В послеродовом периоде помимо указанной терапии можно применять фторхинолоны и карбапенемы. Имипенем/циластатин в/в 0, 5— 1 г 2— 4 р/сут, 5— 7 сут или Меропенем в/в 0, 5— 1 г 2— 4 р/сут, 5— 7 сут или Офлоксацин в/в 0, 2— 0, 4 г/сут в 1— 2 введения, 5— 7 сут или Ципрофлоксацин в/в 0, 4— 0, 6 г 2 р/сут, 5— 7 сут Левофлоксацин внутрь 0, 25— 0, 5 г 1— 2 р/сут, 5— 7 сут или Офлоксацин внутрь 0, 2— 0, 4 г 2 р/сут, 5— 7 сут или

При остром пиелонефрите наряду с антибактериальной проводят и дезинтоксикационную терапию: Декстран, средняя молекулярная масса 30 000— 40 000, в/в капельно 400 мл 1 р/сут, 2— 3 сут или Декстроза, 5% р_р, в/в капельно 400 мл 1 р/сут, 2— 3 сут или Натрия хлорид, 0, 9% р_р, в/в капельно 400 мл 1 р/сут, 2— 3 сут или Поливидон/натрия хлорид/кальция хлорид/магния хлорид/натрия гидрокарбонат в/в капельно 400 мл 1 р/сут, 2— 3 сут.

q. В отсутствие эффекта от проводимой комплексной терапии острого пиелонефрита в течение 2— 3 суток (продолжающиеся ознобы, гектическая лихорадка, выраженная интоксикация, воспалительные изменения показателей крови и мочи) производят операцию— декапсуляцию почки, нефростомию, вскрытие гнойных очагов и, при необходимости, дренирование околопочечного пространства. q В крайних случаях производят нефрэктомию. q После успешной операции беременность можно сохранить.

Критерии излеченности пиелонефрита: исчезновение клинических проявлений заболевания; положительная динамика при УЗИ почек; отсутствие патологических изменений в моче при 3 последовательных ее анализах в течение 8— 10 суток. .

Ведение беременных с единственной почкой В понятие «единственная функционирующая почка» входит не только врожденное отсутствие почки, но и потеря одной из почек или ее функции в результате какого-либо заболевания. Эпидемиология Частота родов у женщин с единственной почкой, поданным разных авторов, составляет 150— 270 случаев на 30 000 родов. По данным Научного центра акушерства и гинекологии, за 10 лет наблюдения частота родов обследованных женщин с одной почкой составила 100 случаев на 22 500 родов.

Этиология и патогенез Врожденное отсутствие одной почки (агенезия, аплазия) встречается у 1 из 1800— 2000 урологических больных. Часто аплазия почки сочетается с пороками развития половой системы, что объясняется общностью эмбриогенеза. Оставшаяся после нефрэктомии единственная почка, компенсаторно увеличиваясь на 75% за счет гипертрофии и на 25% за счет гиперплазии ткани, берет на себя двойную нагрузку, в целом на 3/4 восстанавливая функцию утраченного органа.

Клинические признаки и симптомы Самым частым заболеванием единственной почки является пиелонефрит. По данным Научного центра акушерства и гинекологии им. Кулакова, это заболевание выявляется у 78% беременных с единственной почкой, что объясняется большей предрасположенностью к инфекции, особенно если после операции прошло более 4— 5 лет.

ЛЕЧЕНИЕ ТО-ЖЕ ЧТО И ПРИ ПИЕЛОНЕФРИТЕ Прогноз В большинстве случаев наличие единственной почки у женщины не является противопоказанием к беременности, поскольку при условии динамического контроля за состоянием мочевыделительной системы и правильно подобранной терапии осложнений благоприятные исходы возможны в 95% случаев. Наличие почечной недостаточности резко ухудшает течение и исход беременности: в 2 раза чаще наблюдается угроза прерывания беременности, в 3 раза чаще присоединяется гестоз, в 70% случаев возникают внутриутробная гипотрофия и инфицирование плода.

ОСТРАЯ ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ ОПН является угрожающим жизни осложнением беременности. На долю беременных приходится 15 — 20% всех случаев ОПН, которая, как правило, осложняет вторую половину беременности или послеродовый период. ОПН определяют как резкое падение функции почек, сопровождающееся в 80% случаев олигурией. Предложенные критерии для ОПН включают : повышение креатинина сыворотки крови на 40 мкмоль/л в сутки; абсолютным критерием является олигурия — снижение диуреза менее 400 мл/сут.

У беременных могут развиваться все формы ОПН: преренальная (гиповолемическая), ренальная (при канальцевом или кортикальном некрозе), постренальная (вследствие обструктивных причин). Беременные женщины особенно чувствительны к снижению объема жидкости, что может приводить к развитию так называемой функциональной почечной недостаточности (преренальной), для которой характерно быстрое восстановление диуреза после восполнения ОЦП.

Лечение ОПН у беременных проводят по принципам лечения ОПН, однако имеются некоторые особенности: Прежде всего необходимо исключить наличие скрытого маточного кровотечения, являющегося триггерным или провоцирующим фактором ОПН, устранить гемодинамические нарушения с учетом патофизиологических механизмов, выявить причину и решить вопрос о показаниях к немедленному родоразрешению.

МОЧЕКАМЕННАЯ БОЛЕЗНЬ

МОЧЕКАМЕННАЯ БОЛЕЗНЬ q Встречается у 0, 1 -0, 35% беременных, у 60 -85% больных осложняется пиелонефритом. q Как осложнение хронического пиелонефрита развивается у 85% больных ДИАГНОСТИКА q Данные анамнеза, характерная клиническая картина заболевания q Анализ мочи: эритроциты, соль, лейкоциты q УЗИ q Цитоскопия, хромоцитоскопия q Катетеризация мочеточников (определение уровня расположения камней) q Радиоизотопная рентгенография с йодом

ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ q Частые приступы почечной колики q Присоединение пиелонефрита q Присоединение позднего гестоза q Ухудшение состояния плода q Симптомы прерывания беременности

ЛЕЧЕНИЕ q Диета, препятствующая образованию камней q Спазмолитики q Анальгетики q Паранефральная блокада q Снятие почечной колики: уролесан, ависам q При пиелонефрите - антибактериальная терапия, восстановление оттока мочи

ХИРУРГИЧЕСКОЕЛЕЧЕНИЕ q Часто повторяющиеся приступы, если нет тенденции к отхождению камней q Длительно некупирующийся приступ почечной колики q Атака острого пиелонефрита q Анурия, вызванная закупоркой мочеточника камнем q При развитии почечной недостаточности показано прерывание беременности.

СПАСИБО ЗА ВНИМАНИЕ
Заб почек у беременных.ppt