8. Воспаление. Патология терморегуляции..ppt
- Количество слайдов: 27

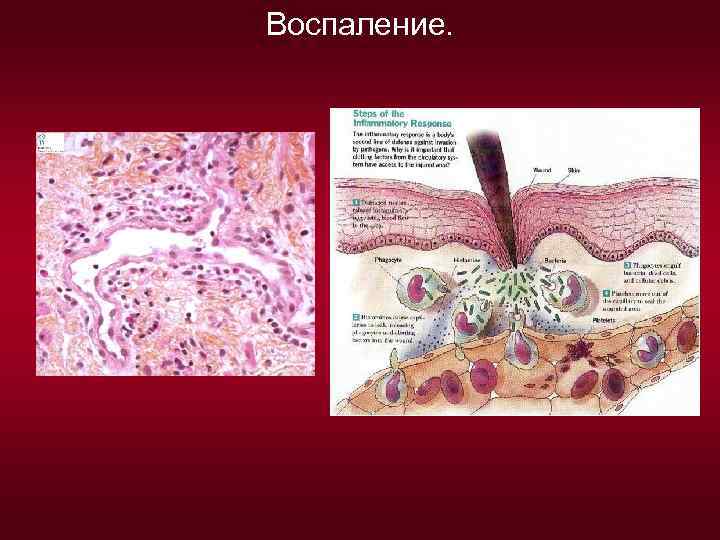
Воспаление - это комплексный, местный и общий патологический процесс, возникающий в ответ на повреждение клеток. Является компенсаторноприспособительной реакцией организма. Для обозначения воспаления к корню латинского названия добавляют окончание «ит» . Например: нефрит. Причины воспаления: - физические (травмы, отморожения, ожоги, радиация, электроэнергия); - химические (кислоты, щёлочи, эндогенные токсины); - биологические (животные паразиты, микроорганизмы, вирусы); - иммунологические (иммунные комплексы); - микробы, вызывающие специфическое воспаление (микобактерия туберкулёза, проказы, бледная спирохета).

Патогенез воспаления протекает в три стадии: 1 стадия - альтерация - повреждение ткани. Происходит выброс медиаторов воспаления, которые изменяют метаболизм и физико-химические свойства тканей: - Гистамин расширяет сосуды, повышая их проницаемость, активирует фагоцитоз и усиливает высвобождение других медиаторов. - Серотонин изменяет микроциркуляцию. - Брадикинин вызывает боль, отёк и т. д. 2 стадия - экссудация - выход жидкой части крови из сосудов в воспаленную ткань. Вместе с жидкостью выходят биологически активные вещества и форменные элементы (лейкоциты, макрофаги). Развивается отёк, который сдавливает нервные окончания, вызывает боль и нарушение функции. Воспалительная жидкость – экссудат, в отличие от отёчной жидкости транссудата содержит много белка (альбумины, глобулины и ФГ) и форменные элементы крови (эритроциты, лейкоциты (лимфоциты, моноциты), которые скапливаясь в очаге воспаления образуют воспалительный инфильтрат. Экссудация сопровождается эмиграцией лимфоцитов - переходом их из сосудистого русла в ткани за счет хемотаксиса, и разнице зарядов: «-» заряда лейкоцитов и «+» заряженных воспалённых тканей. Основная функция лимфоцитов в очаге воспаления - фагоцитоз бактерий и частиц погибших клеток. Кроме того, экссудат ещё содержит активные ферменты, которые уничтожают микробы и расплавляют остатки погибших клеток.

3 стадия - пролиферация - процесс размножения клеток мезенхимы и разрастание ткани. Особенно активно пролиферируют фибробласты, которые служат источником белка - коллагена, формирующего соединительную ткань. В результате пролиферации на месте воспаления либо восстанавливается исходная ткань, либо молодая соединительная которая созревая, превращается в рубец. Местные признаки воспаления: - ruber (покраснение или гиперемия); - tumor (опухоль или припухлость); - calvor (жар или местное повышение температуры); - dolor (боль); - functio laesa (нарушение функции органа). Общие признаки воспаления: - лейкоцитоз; - лихорадка; - повышение СОЭ; - изменение белкового состава крови (белки острой фазы: С-реактивный белок, α 1 - антитрипсин, фибриноген, гаптоглобин, церулоплазмин); - неспецифические реакции организма: головная боль, слабость, снижение аппетита, раздражительность, снижение работоспособности.

Классификация форм воспаления В зависимости от причин: банальное (неспецифическое), специфическое. По течению: острое, подострое, хроническое. По локализации в органе: паренхиматозное, интерстициальное, смешанное. В зависимости от преобладающей стадии: альтеративное, экссудативное, пролиферативное. I. Альтеративное воспаление - когда процессы экссудации и пролиферации выражены слабо, преобладают дистрофические и некробиотические процессы в клетках и тканях паренхиматозных органов (сердца, печени) - такое воспаление называют паренхиматозным. Это острое воспаление. Если дистрофические изменения приводят к гибели, некрозу тканей, то говорят о некротическом воспалении (при действии высокотоксичных веществ). Примеры: альтеративный миокардит, неврит, вирусный энцефалит, полиомиелит, острый гепатит. Завершается, как правило, рубцеванием.
Воспаление.

Обобщенная классификация воспаления. I. Альтеративное. II. Экссудативное. 1. Серозное. 2. Фибринозное: - крупозное; - дифтеритическое. 3. Гнойное. 4. Геморрагическое. III. Пролиферативное. 1. Межуточное. 2. Гранулематозное. 3. Вокруг животных паразитов.

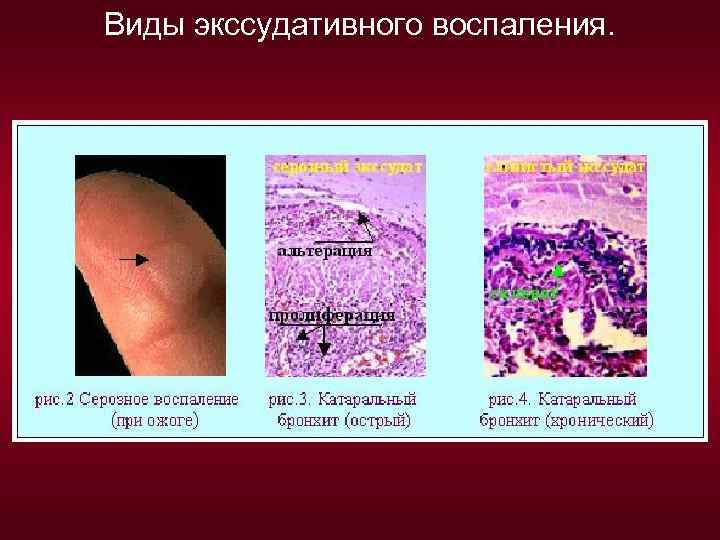
II. Экссудативное воспаление - преобладают процессы экссудации. Различают 4 вида экссудата: серозный, фибринозный, гнойный, геморрагический. Соответственно выделяют 4 вида экссудативного воспаления. 1. Серозное. Причины: термические и химические факторы, вирусы, бактерии, риккетсии, аллергены. Состав экссудата: 2 -3 % белка, прозрачный, но если к нему примешиваются лимфоциты или клетки эпителия, то он становится мутным. Развивается на серозных и слизистых оболочках, в коже, реже во внутренних органах. Например: экссудативный плеврит - экссудат накапливается в плевральной полости. В коже, при ожоге, укусе насекомых – экссудат скапливается под эпидермисом, отслаивая его. На слизистых оболочках к серозному экссудату примешивается слизь и слущенные клетки эпителия - такое воспаление называется катаральным. Протекает серозное воспаление остро и заканчивается благоприятно, но когда разрастается соединительная ткань, наблюдается диффузное склерозирование органа.
Виды экссудативного воспаления.

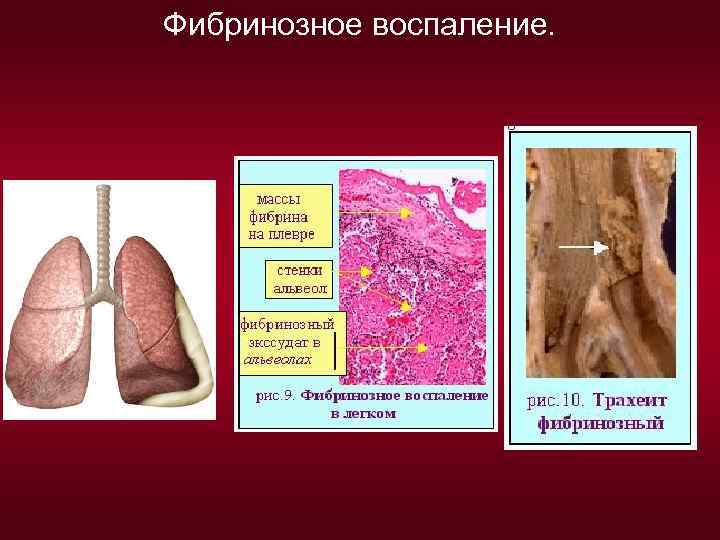
2. Фибринозное. Причины: возбудители дифтерии, дизентерии, диплококки, стрептококки, стафилококки, микобактерии туберкулеза, вирусы гриппа, эндотоксины при уремии. Течение острое, иногда приобретает хронический характер. Состав экссудата: много белка фибриногена, который попадая в ткани, превращается в фибрин, свёртываясь в тоненькие нити, на слизистых и серозных оболочках, в лёгких образует белесоватую плёнку "пленчатое" воспаление. Различают два типа фибринозного воспаления: - Крупозное - плёнка рыхло связана с подлежащей тканью и легко отделяется от неё. В исходе возможна полная регенерация эпителия. Примеры. При дифтерии у детей, плёнка располагается в гортани, может легко отделяться и закупоривать просвет трахеи, вызывая асфиксию. При крупозном воспалении перикарда экссудат окутывает сердце, нити фибрина при этом напоминают волосы - «волосатое сердце» . При крупозной пневмонии те же процессы развиваются в плевре.
Фибринозное воспаление.

Фибринозное воспаление.

- Дифтеритическое - пленка плотно связана с подлежащей тканью (при глубоком некрозе) и при её отделении образуются язвы. Язвы заживают путём рубцевания. Примеры. При дифтерии поражается полость рта, зев, миндалины, надгортанник, голосовые связки, возможно развитие асфиксии, а при отделении плёнок - кровотечения из язв. При дифтеритическом воспалении перикарда, плевры, брюшины массы фибрина подвергаются организации, что приводит к образованию спаек – слипчивый перикардит, плеврит, сопровождающиеся развитием легочно-сердечной недостаточности. Возможно полное заращение серозной полости с отложением солей кальция – «панцирное сердце» .

3. Гнойное. Причины: гноеродные микробы (стафилококки, стрептококки, гонококки, менингококки), реже диплококки Френкеля, брюшнотифозная палочка, микобактерия туберкулеза, грибы. Состав экссудата (гноя): большое количество лейкоцитов живых и погибших микроорганизмов ( «гнойные тельца» ), остатки распавшихся тканей. Гной имеет жёлто-зелёный цвет и неприятный запах. Характерная особенность: расплавление тканей под действием лизосомальных ферментов нейтрофилов и образование полости, заполненной гноем и ограниченной валом клеток из лимфоцитов и лейкоцитов - «пиогенной мембраной» . Такое ограниченное гнойное воспаление называется - абсцесс. Ничем не ограниченное гнойное воспаление называется - флегмона. Скопление гнойного экссудата в полостях или полых органах называется - эмпиема. Иногда гной прорывается наружу или в какую-нибудь полость, образуя свищевой ход или фистулу. Иногда гной, расслаивая ткани, стекает в нижележащие части тела и образует там натёчные абсцессы. Фурункул - гнойнонекротическое воспаление волосяного мешочка (фолликула) и связанной с ним сальной железы. Карбункул - воспаление нескольких рядом расположенных волосяных мешочков и сальных желез. Асептическое гнойное воспаление - без участия микроорганизмов, при введении в ткани некоторых химических веществ (скипидара). Гнилостное воспаление - развивается при попадании в очаг воспаления гнилостных бактерий, ткани имеют грязно-серый цвет и крайне неприятный запах.

1. 2. Абсцесс. Флегмона. Гнойное воспаление. 3. Свищ. 4. и 5. Эмпиема плевры.
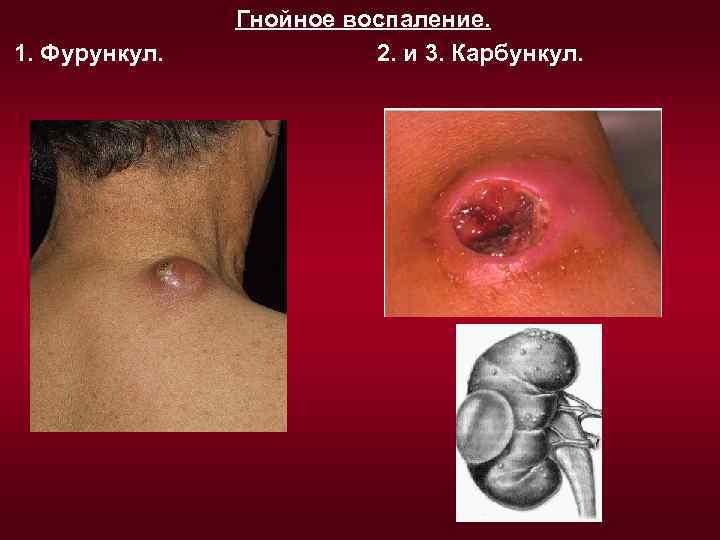
1. Фурункул. Гнойное воспаление. 2. и 3. Карбункул.
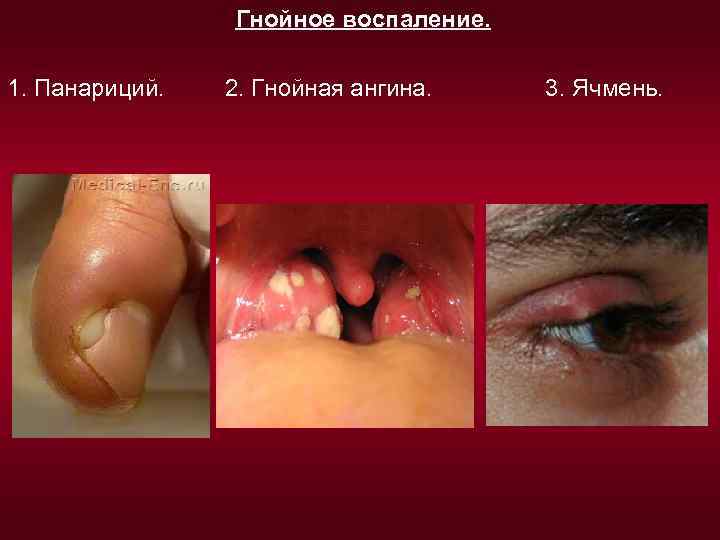
Гнойное воспаление. 1. Панариций. 2. Гнойная ангина. 3. Ячмень.

4. Геморрагическое. Причины: тяжелые инфекционные заболевания - грипп, чума, сибирская язва. Состав экссудата: большое количество эритроцитов. Сопровождается повышением проницаемости сосудов, выраженным эритродиапедезом. Протекает остро и тяжело, встречается в коже, слизистой верхних дыхательных путей, желудочно-кишечного тракта, в легких, в лимфатических узлах. Экссудат может иметь красный, бурый иногда даже черный цвет. Иногда содержание эритроцитов так велико, что экссудат напоминает кровоизлияние, например, при сибиреязвенном менингоэнцефалите "красный чепец кардинала". Смешанное воспаление - когда к одному виду экссудата примешивается другой. Например: серозно-гнойное воспаление.

III. Пролиферативное (продуктивное) воспаление преобладают процессы размножения (пролиферации) клеток. Течение может быть острым, но в большинстве случаев хроническое. 1. Межуточное (интерстициальное). Причины: хронические вирусные инфекции, хронические химические интоксикации, аутоиммунные болезни. Возникает в межуточной ткани паренхиматозных органов, где воспалительные инфильтраты из клеток замещаются соединительной тканью. В исходе межуточного воспаления - диффузный склероз органа (пролиферативный миокардит, гепатит, нефрит). 2. Гранулематозное. Характеризуется образованием гранулём - маленьких узелков из молодых соединительнотканных клеток - макрофагов, которые способны к фагоцитозу. Гранулемы обычно окружены лимфоцитами, плазматическими клетками, фибробластами и коллагеном. Исход гранулём – это мелкие рубцы, которые встречаются при ревматизме, туберкулёзе, сифилисе, лепре. 3. Воспаление вокруг животных паразитов и инородных тел - вокруг эхинококка разрастается сначала грануляционная ткань, которая созревая, формирует соединительнотканную капсулу, а погибший эхинококк инфильтрируется солями кальция (петрифицируется).
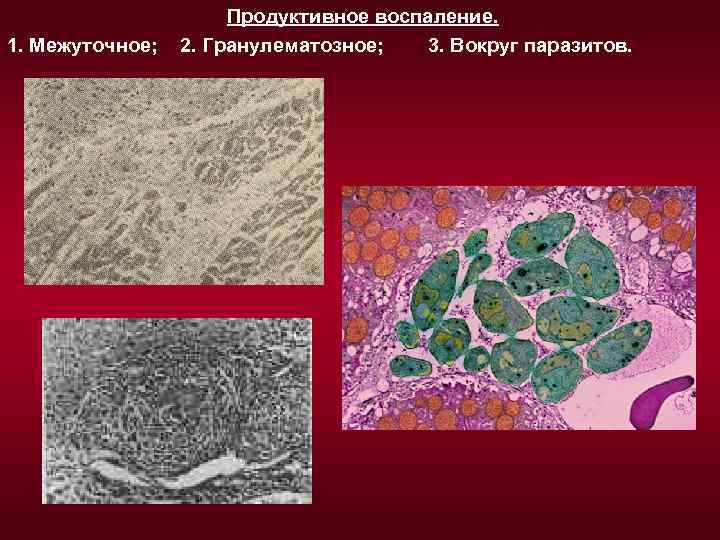
1. Межуточное; Продуктивное воспаление. 2. Гранулематозное; 3. Вокруг паразитов.

Нарушение терморегуляции. Гипотермия - нарушение теплового баланса, сопровождающееся снижением температуры тела. Экзогенная - возникает при снижении температуры окружающей среды. Эндогенная – возникает при длительном обездвиживании, эндокринных заболеваниях. Механизм гипотермии протекает в три стадии: 1 - стадия компенсации. Происходит ограничение теплоотдачи (сужение сосудов на периферии), увеличение теплопродукции (повышение двигательной активности - дрожь и сокращение гладких мышц кожи «гусиная кожа» ), повышение потребления кислорода и усиление обмена веществ в тканях. 2 - стадия относительной компенсации. Теплоотдача начинает преобладать над теплопродукцией, в результате чего температура тела начинает понижаться, дыхание замедляется. 3 - стадия декомпенсации. Характерно развитие гипоксии, угнетение сердечной деятельности, ослабление внешнего дыхания, симпатоадреналовой системы. Происходит значительное повышение теплоотдачи и температура тела становится равна температуре окружающей среды.

Клинические проявления гипотермии: Активность коры головного мозга тормозится (что соответствует состоянию холодового наркоза), угнетаются все виды чувствительности. Возникает безразличие к окружающему, обездвиженность и крайняя физическая слабость. На фоне брадикардии, падения АД и редкого поверхностного дыхания возникает глубокий сон. Если человеку в таком состоянии не будет оказана помощь, он погибнет от остановки дыхания. Замерзанию способствует алкогольное опьянение, переутомление, истощение организма. Значение гипотермии. Гипотермия уменьшает потребность организма в кислороде и повышает его устойчивость к патогенным воздействиям. Широко используется в практической медицине для трансплантации тканей и органов, проведения операций на сердце и лёгких, для сохранения штаммов различных микроорганизмов, приготовления и сохранения живых вакцин. Легкая гипотермия используется так же, как метод закаливания организма.

Гипертермия нарушение теплового баланса организма, характеризующееся повышением температуры тела. Экзогенная - возникает при высокой температуре окружающей среды. Факторы риска - ограниченная теплоотдача (теплая одежда), высокая влажность и отсутствие ветра. К тяжелым формам относятся - тепловой удар и солнечный удар. Эндогенная – развивается при длительных психоэмоциональных напряжениях, эндокринных болезнях. Патогенез гипертермии протекает в три стадии: 1 - стадия компенсации увеличение теплоотдачи (усиленное потоотделение, гипервентиляция легких) и ограничение теплопродукции. 2 - стадия относительной компенсации - теплопродукция начинает преобладать над теплоотдачей, в результате чего температура тела начинает повышаться. 3 - стадия декомпенсации - наблюдается угнетение центра терморегуляции, развивается резкое ограничение теплоотдачи и увеличение теплопродукции, температура тела становится равна температуре окружающей среды.

Клинические проявления гипертермии: Тепловой удар - острая экзогенная гипертермия. Возникает при высокой температуре окружающей среды, резко ограниченной теплоотдаче и отсутствии ветра. Быстро развивается нарушение терморегуляции, температура тела возрастает до температуры окружающей среды. Происходит нарушение внешнего дыхания, ослабляется работа сердца и падает АД, сознание утрачивается, возникают судороги, больные теряют сознание, наступает гипертермическая кома. Такое состояние может закончиться смертью, особенно если сочетается с большой потерей солей. Солнечный удар - острая форма местной гипертермии, возникает в результате прямого действия солнечных лучей на голову. Наблюдается перегревание тканей головы, расширение сосудов мозговых оболочек и мозга, увеличивается приток крови к голове, могут наблюдаться точечные кровоизлияния в вещество или оболочки мозга. Перегревание мозга и центров терморегуляции приводит к нарушению работы всей системы терморегуляции. Проявления солнечного удара сходны с проявлениями теплового удара. Возникает возбуждение ЦНС, сопровождающееся психическими расстройствами (галлюцинации) и судорогами. В случае теплового и солнечного удара необходима срочная доврачебная и врачебная помощь.

Лихорадка (febris) - защитно-приспособительная реакция организма, возникающая в ответ на действие пирогенных раздражителей. Выражается в перестройке центра терморегуляции на поддержание более высокой, чем в норме, температуры тела и проявляется временным повышением температуры тела не зависимо от температуры окружающей среды. Причины лихорадки. Инфекционные: продукты жизнедеятельности вирусов, микробов, паразитов. Неинфекционные или пирогенные (жаронесущие, pyr огонь): экзогенные и эндогенные белки. - экзогенные белки - сыворотки, вакцины, переливаемая кровь, яд змей, секрет некоторых насекомых. - эндогенные белки - это собственные белки организма, изменившие свои свойства (в результате травмы, ожога, кровоизлияния) и получившие название пирогены.

Патогенез лихорадки протекает в три стадии: 1 - стадия подъема температуры – повышена теплопродукция. 2 – стадия относительного стояния - теплопродукция равна теплоотдаче и они установлены на определённом уровне. 3 - стадия падения температуры - преобладает теплоотдача. Температура может снижаться быстро (кризис) или медленно (лизис). При лихорадке обычно минимальная температура тела наблюдается утром, а максимальная вечером. Виды лихорадки: - слабая (субфебрильная) - до 38°С; - умеренная (фебрильная) - 38°- 39°С; - высокая (пиретическая) - 39°- 41°С; - очень высокая (гиперпиретическая) - выше 41°С. Если температура тела выше 42ºС, то развивается тепловой удар.

Типы температурных кривых. Постоянная - суточные колебания температуры не превышают 1ºС и поднявшаяся температура держится на постоянном уровне. Такая лихорадка наблюдается при крупозной пневмонии, брюшном тифе. Послабляющая (ремиттирующая) - колебания температуры в течение суток составляют 1 -2ºС. Она возникает при пневмонии, туберкулезе. Интерметирующая (перемежающаяся) - при которой имеются ещё больший размах температуры 2 -3ºС, причём характеризуется кратковременными приступами подъёма температуры. Утренняя температура снижается до нормы или даже ниже ее, например, при малярии, туберкулезе и др. Гектическая (изнуряющая) - температура тела достигает 41ºС, а её колебания составляют 3 -5 ºС. Развивается при тяжело протекающих инфекционных заболеваниях, сопровождающихся развитием сепсиса. Возвратная характерны периоды подъёма температуры, продолжающиеся несколько суток, с коротким промежутком нормальной температуры. Такое явление может наблюдаться при возвратном тифе. Извращённая (атипичная) - характерен утренний подъём и вечернее падение температуры тела, например при туберкулезе и некоторых видах сепсиса.

Значение лихорадки. При высоких температурах ускоряется выработка антител, активируется фагоцитоз, повышается активность ферментов, повышается барьерная и антитоксическая функция печени, усиливается гемопоэз, повышается активность выделения продуктов распада почками, угнетается размножение микроорганизмов и т. д. Лихорадка в большинстве случаев считается полезной для организма, т. к. температура тела отражает степень реактивности организма и является показателем сопротивляемости организма инфекциям. Но чрезмерно высокая и длительная лихорадка вредна для организма и требует терапевтического вмешательства. Отличие лихорадки от гипертермии. Лихорадка - это активная реакция организма и системы терморегуляции на пирогены, а гипертермия - пассивное состояние перегревания организма, в результате повреждения системы терморегуляции. Лихорадка не зависит от температуры окружающей среды. При лихорадке наблюдается перестройка деятельности системы терморегуляции, а при гипертермии её нарушение (разрушение) и невозможность регулирования температуры тела.
8. Воспаление. Патология терморегуляции..ppt