СРС Мухамеджанов М..pptx
- Количество слайдов: 33
 Визуальная диагностика нефро-и уролитиаза
Визуальная диагностика нефро-и уролитиаза
 Ультразвуковые методы исследования. Узи почек и мочевыводящих путей УЗИ нормально расположенных почек проводят в положении больного лежа на спине, животе и боку, противоположном стороне исследования. Для определения дыхательной подвижности почек исследуют на максимальном вдохе и выдохе; для исключения нефроптоза — в положении больного лежа и стоя. Начинают с обзорного УЗИ почек на малом увеличении изображения. Проводят серию продольных, поперечных и косых срезов. При этом определяют топографию почек, их размеры, состояние паренхимы и ЧЛС.
Ультразвуковые методы исследования. Узи почек и мочевыводящих путей УЗИ нормально расположенных почек проводят в положении больного лежа на спине, животе и боку, противоположном стороне исследования. Для определения дыхательной подвижности почек исследуют на максимальном вдохе и выдохе; для исключения нефроптоза — в положении больного лежа и стоя. Начинают с обзорного УЗИ почек на малом увеличении изображения. Проводят серию продольных, поперечных и косых срезов. При этом определяют топографию почек, их размеры, состояние паренхимы и ЧЛС.
 Оценивают: - контуры почек, состояние фиброзной и жировой капсул; наличие или отсутствие деформации и расширения ЧЛС, степень ее расширения; - размеры на максимальном продольном и поперечном срезах; объем почек; - отраженный рисунок паренхимы, толщину коркового и мозгового слоев паренхимы в различных отделах; - наличие или отсутствие конкрементов и объемных образований; характер объемных образований, их контуры, размеры, степень распространенности.
Оценивают: - контуры почек, состояние фиброзной и жировой капсул; наличие или отсутствие деформации и расширения ЧЛС, степень ее расширения; - размеры на максимальном продольном и поперечном срезах; объем почек; - отраженный рисунок паренхимы, толщину коркового и мозгового слоев паренхимы в различных отделах; - наличие или отсутствие конкрементов и объемных образований; характер объемных образований, их контуры, размеры, степень распространенности.
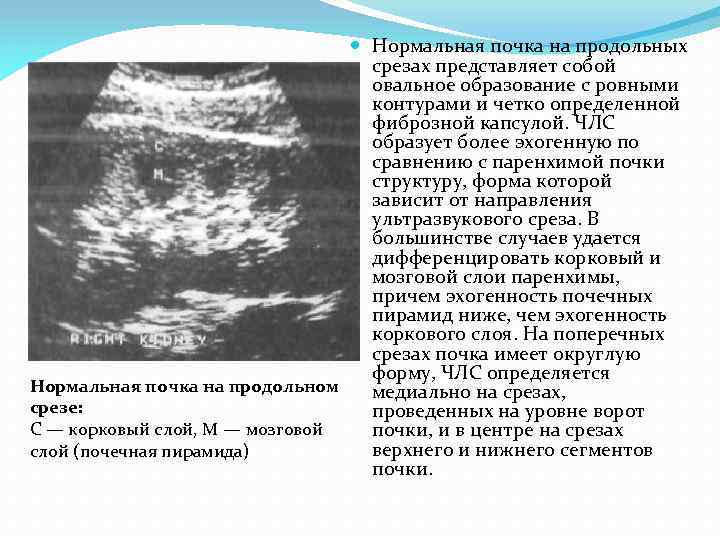 Нормальная почка на продольных срезах представляет собой овальное образование с ровными контурами и четко определенной фиброзной капсулой. ЧЛС образует более эхогенную по сравнению с паренхимой почки структуру, форма которой зависит от направления ультразвукового среза. В большинстве случаев удается дифференцировать корковый и мозговой слои паренхимы, причем эхогенность почечных пирамид ниже, чем эхогенность коркового слоя. На поперечных срезах почка имеет округлую форму, ЧЛС определяется Нормальная почка на продольном медиально на срезах, срезе: проведенных на уровне ворот С — корковый слой, М — мозговой почки, и в центре на срезах верхнего и нижнего сегментов слой (почечная пирамида) почки.
Нормальная почка на продольных срезах представляет собой овальное образование с ровными контурами и четко определенной фиброзной капсулой. ЧЛС образует более эхогенную по сравнению с паренхимой почки структуру, форма которой зависит от направления ультразвукового среза. В большинстве случаев удается дифференцировать корковый и мозговой слои паренхимы, причем эхогенность почечных пирамид ниже, чем эхогенность коркового слоя. На поперечных срезах почка имеет округлую форму, ЧЛС определяется Нормальная почка на продольном медиально на срезах, срезе: проведенных на уровне ворот С — корковый слой, М — мозговой почки, и в центре на срезах верхнего и нижнего сегментов слой (почечная пирамида) почки.
 Размеры нормальных почек у взрослых пациентов на продольных срезах составляют 10— 12 х 3, 5— 4, 5 см, на поперечных срезах — 5— 6 х 3, 5— 4, 9 см. Толщина коркового слоя — в пределах 0, 5— 0, 8 см, мозгового (почечных пирамид) — 0, 7— 1, 2 см. Суммарная толщина почечной паренхимы в области среднего сегмента составляет от 1, 2 до 2 см, в области полюсов почки от 2 до 2, 5 см. Объем почки вычисляют по формуле: V = a · b · c · 0, 49 где а — максимальная длина почки, b и c — переднезадний и поперечный размеры почки на уровне ворот, 0, 49 — поправочный коэффициент. У детей эхографические параметры почек коррелируют с возрастом. Hamb и др. (1985). УЗИ почечных сосудов проводят после подготовки кишечника (бесшлаковая диета, очистительные клизмы, карболен). Исследование начинают со стороны передней брюшной стенки. Сначала выполняют серию продольных срезов, на которых определяются аорта и место отхождения верхней брыжеечной артерии. Затем дистальнее проводят серию поперечных срезов. Таким образом, визуализируются почечные сосуды, ближе к передней поверхности — вена, ниже и за ней — артерия. Сосуды почек имеют вид анэхогенных полосок, расположенных в поперечном направлении.
Размеры нормальных почек у взрослых пациентов на продольных срезах составляют 10— 12 х 3, 5— 4, 5 см, на поперечных срезах — 5— 6 х 3, 5— 4, 9 см. Толщина коркового слоя — в пределах 0, 5— 0, 8 см, мозгового (почечных пирамид) — 0, 7— 1, 2 см. Суммарная толщина почечной паренхимы в области среднего сегмента составляет от 1, 2 до 2 см, в области полюсов почки от 2 до 2, 5 см. Объем почки вычисляют по формуле: V = a · b · c · 0, 49 где а — максимальная длина почки, b и c — переднезадний и поперечный размеры почки на уровне ворот, 0, 49 — поправочный коэффициент. У детей эхографические параметры почек коррелируют с возрастом. Hamb и др. (1985). УЗИ почечных сосудов проводят после подготовки кишечника (бесшлаковая диета, очистительные клизмы, карболен). Исследование начинают со стороны передней брюшной стенки. Сначала выполняют серию продольных срезов, на которых определяются аорта и место отхождения верхней брыжеечной артерии. Затем дистальнее проводят серию поперечных срезов. Таким образом, визуализируются почечные сосуды, ближе к передней поверхности — вена, ниже и за ней — артерия. Сосуды почек имеют вид анэхогенных полосок, расположенных в поперечном направлении.
 Отличительными признаками артерии являются наличие пульсации, меньший диаметр и более толстые стенки по сравнению с почечной веной. После визуализации почечного сосуда при наличии в аппарате блока допплеросонографии проводят запись допплеровского частотного сдвига. Последний имеет форму пилообразной кривой при исследовании почечной артерии и волнообразную форму при исследовании почечной вены. После получения на экране не менее 4— 5 идентичных допплеровских комплексов кровотока проводятся усреднение допплеровского спектра и вычисление средней линейной скорости кровотока (см/с). Затем рассчитывают объемный кровоток в почечном сосуде по формуле: где Q — объемный кровоток (мл/мин); V — средняя линейная скорость кровотока (см/с); d — диаметр сосуда (см); π — коэффициент, равный 3, 14. Нормальная ночка на поперечном срезе. Визуализируются магистральные почечные сосуды
Отличительными признаками артерии являются наличие пульсации, меньший диаметр и более толстые стенки по сравнению с почечной веной. После визуализации почечного сосуда при наличии в аппарате блока допплеросонографии проводят запись допплеровского частотного сдвига. Последний имеет форму пилообразной кривой при исследовании почечной артерии и волнообразную форму при исследовании почечной вены. После получения на экране не менее 4— 5 идентичных допплеровских комплексов кровотока проводятся усреднение допплеровского спектра и вычисление средней линейной скорости кровотока (см/с). Затем рассчитывают объемный кровоток в почечном сосуде по формуле: где Q — объемный кровоток (мл/мин); V — средняя линейная скорость кровотока (см/с); d — диаметр сосуда (см); π — коэффициент, равный 3, 14. Нормальная ночка на поперечном срезе. Визуализируются магистральные почечные сосуды
 Показания к УЗИ почек: 1. Аномалии развития почек и мочевыводящих путей. 2. Дифференциальная диагностика объемных образований. 3. Мочекаменная болезнь. 4. Острые и хронические специфические и неспецифические воспалительные заболевания. 5. Гидронефротическая трансформация. 6. Нефункционирующая почка. 7. Стойкая, не поддающаяся лечению артериальная гипертензия. 8. ХПН. 9. Макро- и мнкрогематурия. 10. Закрьпыс травмы почек. 11. Динамический контроль за состоянием трансплантированной почки.
Показания к УЗИ почек: 1. Аномалии развития почек и мочевыводящих путей. 2. Дифференциальная диагностика объемных образований. 3. Мочекаменная болезнь. 4. Острые и хронические специфические и неспецифические воспалительные заболевания. 5. Гидронефротическая трансформация. 6. Нефункционирующая почка. 7. Стойкая, не поддающаяся лечению артериальная гипертензия. 8. ХПН. 9. Макро- и мнкрогематурия. 10. Закрьпыс травмы почек. 11. Динамический контроль за состоянием трансплантированной почки.
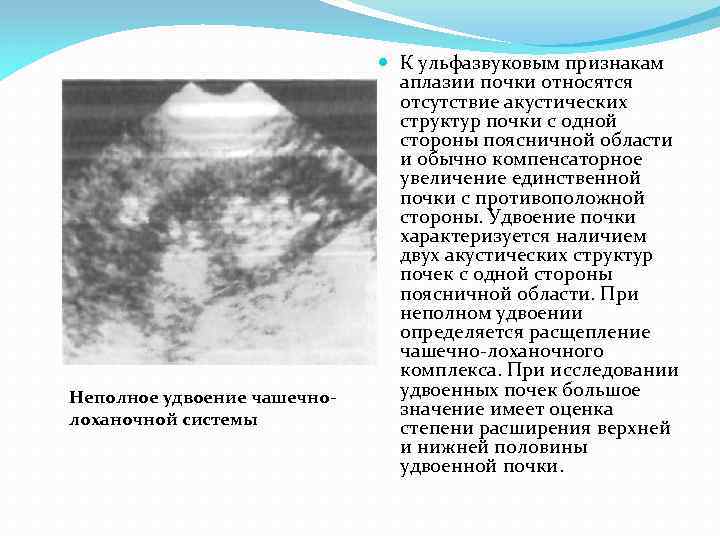 Неполное удвоение чашечнолоханочной системы К ульфазвуковым признакам аплазии почки относятся отсутствие акустических структур почки с одной стороны поясничной области и обычно компенсаторное увеличение единственной почки с противоположной стороны. Удвоение почки характеризуется наличием двух акустических структур почек с одной стороны поясничной области. При неполном удвоении определяется расщепление чашечно-лоханочного комплекса. При исследовании удвоенных почек большое значение имеет оценка степени расширения верхней и нижней половины удвоенной почки.
Неполное удвоение чашечнолоханочной системы К ульфазвуковым признакам аплазии почки относятся отсутствие акустических структур почки с одной стороны поясничной области и обычно компенсаторное увеличение единственной почки с противоположной стороны. Удвоение почки характеризуется наличием двух акустических структур почек с одной стороны поясничной области. При неполном удвоении определяется расщепление чашечно-лоханочного комплекса. При исследовании удвоенных почек большое значение имеет оценка степени расширения верхней и нижней половины удвоенной почки.
 Наибольшие трудности возникают при ультразвуковом исследовании дистопированных почек. При этом для получения хорошего изображения структур почки со стороны передней брюшной стенки необходимы подготовка кишечника и достаточное наполнение мочевого пузыря. УЗИ проводят при диагностике L-, S- и подковообразных почек. Обязательным условием при их исследовании является определение переднезаднего и вертикального размеров перешейка. Данные эхографии при аномалиях количества почек, положения и взаимоотношения их с другими органами обязательно следует сопоставлять с рентгенологическими, радиоизотопными и эндоскопическими методами исследования, в противном случае возможны диагностические ошибки. Из аномалий структуры наиболее часто встречаются кистозные заболевания почек. Большую роль эхография играет в диагностике поликистоза почек, который диагностируется практически в 100 % случаев (рис. 6. 5). Во время УЗИ при кистозных заболеваниях определяют размеры и расположение кист, состояние паренхимы и ЧЛС.
Наибольшие трудности возникают при ультразвуковом исследовании дистопированных почек. При этом для получения хорошего изображения структур почки со стороны передней брюшной стенки необходимы подготовка кишечника и достаточное наполнение мочевого пузыря. УЗИ проводят при диагностике L-, S- и подковообразных почек. Обязательным условием при их исследовании является определение переднезаднего и вертикального размеров перешейка. Данные эхографии при аномалиях количества почек, положения и взаимоотношения их с другими органами обязательно следует сопоставлять с рентгенологическими, радиоизотопными и эндоскопическими методами исследования, в противном случае возможны диагностические ошибки. Из аномалий структуры наиболее часто встречаются кистозные заболевания почек. Большую роль эхография играет в диагностике поликистоза почек, который диагностируется практически в 100 % случаев (рис. 6. 5). Во время УЗИ при кистозных заболеваниях определяют размеры и расположение кист, состояние паренхимы и ЧЛС.
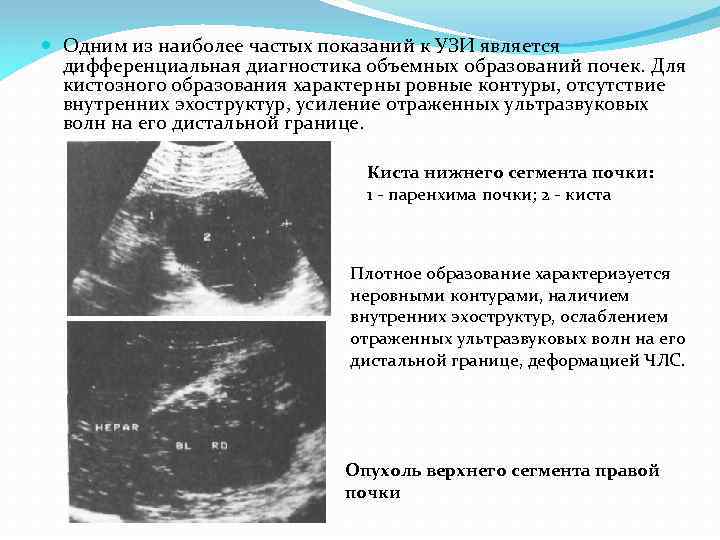 Одним из наиболее частых показаний к УЗИ является дифференциальная диагностика объемных образований почек. Для кистозного образования характерны ровные контуры, отсутствие внутренних эхоструктур, усиление отраженных ультразвуковых волн на его дистальной границе. Киста нижнего сегмента почки: 1 - паренхима почки; 2 - киста Плотное образование характеризуется неровными контурами, наличием внутренних эхоструктур, ослаблением отраженных ультразвуковых волн на его дистальной границе, деформацией ЧЛС. Опухоль верхнего сегмента правой почки
Одним из наиболее частых показаний к УЗИ является дифференциальная диагностика объемных образований почек. Для кистозного образования характерны ровные контуры, отсутствие внутренних эхоструктур, усиление отраженных ультразвуковых волн на его дистальной границе. Киста нижнего сегмента почки: 1 - паренхима почки; 2 - киста Плотное образование характеризуется неровными контурами, наличием внутренних эхоструктур, ослаблением отраженных ультразвуковых волн на его дистальной границе, деформацией ЧЛС. Опухоль верхнего сегмента правой почки
 Ультразвуковая картина почечных камней размером более 0, 4 -0, 5 см независимо от химического строения достаточно характерна: эхоплотный участок, более эхогенный по сравнению с окружающей ЧЛС, и акустическая тень дистальнее камня. Множественные камни почки (обозначены стрелками) Особенно легко камни определяются в расширенной ЧЛС. Применение эхографии в диагностике мочекаменной болезни особенно оправдано при почечной недостаточности, рентгенонегативном уролитиазе, беременности и во время операции для поиска трудноудалимых конкрементов и выбора зоны для «бескровной» нефролитотомии. Определенное значение УЗИ имеет в дифференциальной диагностике рентгенонегативных конкрементов и папиллярных опухолей лоханкм. Эхографию применяют также для наведения канала, по которому проводятся в почку те или иные инструменты для чрескожного дробления и удаления конкрементов.
Ультразвуковая картина почечных камней размером более 0, 4 -0, 5 см независимо от химического строения достаточно характерна: эхоплотный участок, более эхогенный по сравнению с окружающей ЧЛС, и акустическая тень дистальнее камня. Множественные камни почки (обозначены стрелками) Особенно легко камни определяются в расширенной ЧЛС. Применение эхографии в диагностике мочекаменной болезни особенно оправдано при почечной недостаточности, рентгенонегативном уролитиазе, беременности и во время операции для поиска трудноудалимых конкрементов и выбора зоны для «бескровной» нефролитотомии. Определенное значение УЗИ имеет в дифференциальной диагностике рентгенонегативных конкрементов и папиллярных опухолей лоханкм. Эхографию применяют также для наведения канала, по которому проводятся в почку те или иные инструменты для чрескожного дробления и удаления конкрементов.
 УЗИ мочевого пузыря Может осуществляться как со стороны наружных кожных покровов передней брюшной стенки, так и внутриполостными способами (трансректальным и трансуретральным). Наружное исследование применяют при обследовании больших групп населения, например, в поликлинической практике в качестве скрининг-метода. При выявлении патологических изменений для получения более детальной картины проводят трансуретральное или транс-ректальное УЗИ. При наружном УЗИ для получения информации необходимо наличие в мочевом пузыре не менее 100— 150 мл мочи. При меньшем его наполнении исследование провести не удается. Нормальный мочевой пузырь на продольных и поперечных срезах имеет форму округлого, с четкими контурами, симметричного эхонегативного образования, свободного от внутренних эхоструктур. Толщина стенки мочевого пузыря находится в пределах 0, 3— 0, 5 см. Ее утолщение свидетельствует о гипертрофии детрозура или воспалительных изменениях. При названном методе исследования мочевого пузыря оценивают и его физиологический объем, т. е, объем мочевого пузыря, вычисленный при обследовании больного с наличием первого позыва на мочеиспускание (у взрослого он составляет 200 -250 мл). У детей он определяется по формуле Тишера: 146 + (6, 1 х возраст ребенка) Показания к УЗИ мочевого пузыря: макро- и микрогематурия; новообразования; конкременты и дивертикулы мочевого пузыря; инфравезикальная обструкция; травматические повреждения; кистозные образования и опухоли урахуса.
УЗИ мочевого пузыря Может осуществляться как со стороны наружных кожных покровов передней брюшной стенки, так и внутриполостными способами (трансректальным и трансуретральным). Наружное исследование применяют при обследовании больших групп населения, например, в поликлинической практике в качестве скрининг-метода. При выявлении патологических изменений для получения более детальной картины проводят трансуретральное или транс-ректальное УЗИ. При наружном УЗИ для получения информации необходимо наличие в мочевом пузыре не менее 100— 150 мл мочи. При меньшем его наполнении исследование провести не удается. Нормальный мочевой пузырь на продольных и поперечных срезах имеет форму округлого, с четкими контурами, симметричного эхонегативного образования, свободного от внутренних эхоструктур. Толщина стенки мочевого пузыря находится в пределах 0, 3— 0, 5 см. Ее утолщение свидетельствует о гипертрофии детрозура или воспалительных изменениях. При названном методе исследования мочевого пузыря оценивают и его физиологический объем, т. е, объем мочевого пузыря, вычисленный при обследовании больного с наличием первого позыва на мочеиспускание (у взрослого он составляет 200 -250 мл). У детей он определяется по формуле Тишера: 146 + (6, 1 х возраст ребенка) Показания к УЗИ мочевого пузыря: макро- и микрогематурия; новообразования; конкременты и дивертикулы мочевого пузыря; инфравезикальная обструкция; травматические повреждения; кистозные образования и опухоли урахуса.
 Выявление опухолевидных образований мочевого пузыря является одной из наиболее важных областей использования эхографии. При этом УЗИ вносит существенный вклад в диагностику новообразований названного органа на этапе первичного отбора, особенно на этапе определения стадии опухоли. При наличии опухоли оценивают объем мочевого пузыря, форму, конфигурацию, симметричность и целостность послойного строения его стенок, а также место расположения, форму, размеры и ширину основания опухоли, степень ее инвазии, состояние стенок мочевого пузыря и перивезикальных тканей в области основания опухоли. Опухоль мочевого пузыря (основание опухоли обозначено стрелками) Мочевой пузырь при неинвазивных опухолях симметричен, при увеличении объема принимает свою нормальную форму, в опорожненном состоянии, если не других причин, обычно не содержит остаточной мочи. При инвазии опухоли в той или иной степени в мышечный слой нарушается симметричности мочевого пузыря, прогрессирует нарушение выравнивания стенки пузыря, смежной с опухолью; появляются дефекты, вплоть до прерывистости стенки пузыря в основании новообразования с распространением ее в перивезикальные ткани.
Выявление опухолевидных образований мочевого пузыря является одной из наиболее важных областей использования эхографии. При этом УЗИ вносит существенный вклад в диагностику новообразований названного органа на этапе первичного отбора, особенно на этапе определения стадии опухоли. При наличии опухоли оценивают объем мочевого пузыря, форму, конфигурацию, симметричность и целостность послойного строения его стенок, а также место расположения, форму, размеры и ширину основания опухоли, степень ее инвазии, состояние стенок мочевого пузыря и перивезикальных тканей в области основания опухоли. Опухоль мочевого пузыря (основание опухоли обозначено стрелками) Мочевой пузырь при неинвазивных опухолях симметричен, при увеличении объема принимает свою нормальную форму, в опорожненном состоянии, если не других причин, обычно не содержит остаточной мочи. При инвазии опухоли в той или иной степени в мышечный слой нарушается симметричности мочевого пузыря, прогрессирует нарушение выравнивания стенки пузыря, смежной с опухолью; появляются дефекты, вплоть до прерывистости стенки пузыря в основании новообразования с распространением ее в перивезикальные ткани.
 На основании ультразвуковых данных можно выделить 3 группы больных с различной степенью распространенности опухолевого процесса. 1. Группа А (стадия T 1, опухоль ограничена слизистым и подслизистым слоем). У больных этой группы емкость мочевого пузыря не изменена, последний правильной формы, симметричен, четко определяется опухоль, растущая в его просвет; четко определяется основание опухоли, где сохранено послойное строение стенки мочевого пузыря — мышечный слой в ней интактен; эластичность стенок мочевого пузыря в области опухоли не нарушен; нет акустических признаков обструкции ВПМ; как правило, нет остаточной мочи; перивезикальные органы и ткани не изменены. 2. Группа Б (стадия Т 2— 3, инфильтрация мышечного слоя), У больных этой группы емкость мочевого пузыря уменьшена, он асимметричен, большая часть его располагается со стороны, не пораженной опухолью; четко определяется новообразование, без резкой границы переходящее в его основание и стенку мочевого пузыря; определяется прорастание опухоли в мышечный слой, стенка мочевого пузыря в ее основании утолщена и ригидна в области ее распространения; тазовый отдел мочеточника на стороне поражения расширен; паравезикальные органы и ткани не изменены. 3. Группа В (стадия Т 4, инфильтрация паравезикальной клетчатки). У больных данной группы отмечается выраженное уменьшение емкости мочевого пузыря, он неправильной формы, асимметричен; четко определяется опухоль, растущая интрамурально, мышечный слой в ее основании прерывист; стенка мочевого пузыря и месте расположения новообразования ригидна; на стороне поражения видны акустические признаки обструкции ВМП; опухоль определяется в паравезикальных органах и тканях.
На основании ультразвуковых данных можно выделить 3 группы больных с различной степенью распространенности опухолевого процесса. 1. Группа А (стадия T 1, опухоль ограничена слизистым и подслизистым слоем). У больных этой группы емкость мочевого пузыря не изменена, последний правильной формы, симметричен, четко определяется опухоль, растущая в его просвет; четко определяется основание опухоли, где сохранено послойное строение стенки мочевого пузыря — мышечный слой в ней интактен; эластичность стенок мочевого пузыря в области опухоли не нарушен; нет акустических признаков обструкции ВПМ; как правило, нет остаточной мочи; перивезикальные органы и ткани не изменены. 2. Группа Б (стадия Т 2— 3, инфильтрация мышечного слоя), У больных этой группы емкость мочевого пузыря уменьшена, он асимметричен, большая часть его располагается со стороны, не пораженной опухолью; четко определяется новообразование, без резкой границы переходящее в его основание и стенку мочевого пузыря; определяется прорастание опухоли в мышечный слой, стенка мочевого пузыря в ее основании утолщена и ригидна в области ее распространения; тазовый отдел мочеточника на стороне поражения расширен; паравезикальные органы и ткани не изменены. 3. Группа В (стадия Т 4, инфильтрация паравезикальной клетчатки). У больных данной группы отмечается выраженное уменьшение емкости мочевого пузыря, он неправильной формы, асимметричен; четко определяется опухоль, растущая интрамурально, мышечный слой в ее основании прерывист; стенка мочевого пузыря и месте расположения новообразования ригидна; на стороне поражения видны акустические признаки обструкции ВМП; опухоль определяется в паравезикальных органах и тканях.
 Камень мочевого пузыря Камни мочевого пузыря размерами более 0, 4 см представляет собой эхоплотное округлое образование внутри мочевого пузыря с акустической тенью позади него и диагностируются практически в 100 %. Важным дафференциальнодиагностическим признаком камня мочевого пузыря является его смещаемость при изменении положении тела больного. Дивертикулы мочевого пузыря также имеют характерную картину. Не менее информативно УЗИ при кистозных образованиях и новообразованиях урахуса.
Камень мочевого пузыря Камни мочевого пузыря размерами более 0, 4 см представляет собой эхоплотное округлое образование внутри мочевого пузыря с акустической тенью позади него и диагностируются практически в 100 %. Важным дафференциальнодиагностическим признаком камня мочевого пузыря является его смещаемость при изменении положении тела больного. Дивертикулы мочевого пузыря также имеют характерную картину. Не менее информативно УЗИ при кистозных образованиях и новообразованиях урахуса.
 Одним из показателей, оцениваемых при различных заболеваниях мочевого пузыря и предстательной железы, сопровождающихся инфравезикальной обструкцией, являются наличие и количество остаточной мочи. Ультразвуковой метод определения остаточной мочи в силу своей неинвазивности обладает несомненными преимуществами перед рентгенологическим, радиоизотопным и методом катетеризации мочевого пузыря после самостоятельного мочеиспускания. Объем мочевого пузыря (V) определяется по формуле: где a, b и с — соответственно переднезадний, поперечный и продольный размеры мочевого пузыря; d — диаметр сосуда, π — коэффициент УЗИ — 3, 14. При травматических повреждениях мочевого пузыря в некоторых случаях удается выявить наличие мочевого затека в паравезикалное пространство в случае внебрюшинных разрывов и в брюшной полости при внутрибрюшинных разрывах мочевого пузыря. Преимуществом УЗИ перед восходящей цистографией в этом случае является отсутствие необходимости катетеризации и введения жидкости в мочевой пузырь.
Одним из показателей, оцениваемых при различных заболеваниях мочевого пузыря и предстательной железы, сопровождающихся инфравезикальной обструкцией, являются наличие и количество остаточной мочи. Ультразвуковой метод определения остаточной мочи в силу своей неинвазивности обладает несомненными преимуществами перед рентгенологическим, радиоизотопным и методом катетеризации мочевого пузыря после самостоятельного мочеиспускания. Объем мочевого пузыря (V) определяется по формуле: где a, b и с — соответственно переднезадний, поперечный и продольный размеры мочевого пузыря; d — диаметр сосуда, π — коэффициент УЗИ — 3, 14. При травматических повреждениях мочевого пузыря в некоторых случаях удается выявить наличие мочевого затека в паравезикалное пространство в случае внебрюшинных разрывов и в брюшной полости при внутрибрюшинных разрывах мочевого пузыря. Преимуществом УЗИ перед восходящей цистографией в этом случае является отсутствие необходимости катетеризации и введения жидкости в мочевой пузырь.
 Обзорная урография Обзорная урограмма охватывает область от верхних полюсов почек до начала мочеиспускательного канала. С обзорного снимка следует начинать любое рентгенологическое обследование пациента с урологическим заболеванием. Нередко уже по обзорному снимку можно установить диагноз. При интерпретации обзорной рентгенограммы необходимо учитывать состояние скелета. Большую диагностическую ценность имеет выявление аномалий развития позвоночника (люмбализация, сакрализация, spina bifida), патологических изменений опорно-двигательного аппарата (сколиоз, деформирующий спондилез, спондилит, туберкулез, метастазов опухоли). Локализацию почек правильнее определять по позвоночнику. Контуры нормальных почек на рентгенограмме ровные и тени их гомогенные. Тень поясничных мышц в норме на рентгенограмме имеет вид усеченной пирамиды, вершина которой расположена на уровне тела XII грудного позвонка. Изменение контуров или исчезновение тени этих мышц может быть признаком патологического процесса в забрюшинном пространстве. Неизмененные мочеточники на обзорном снимке не видны. Тень мочевого пузыря, наполненного мочой, имеет форму эллипса. Добавочные, т. е. патологические, тени могут быть самыми разнообразными и относиться к различным органам и тканям. Любую тень, имеющую ту или иную степень плотности и находящуюся в зоне расположения мочевых путей, следует трактовать как возможный конкремент. Часто тени в проекции таза обусловлены флеболитами - венными камнями, обызвествленными фиброматозными узлами матки или обызвествленными сосудами. Решить вопрос об отношении обнаруженной тени к мочевым путям можно с помощью рентгеноконтрастных методов исследования.
Обзорная урография Обзорная урограмма охватывает область от верхних полюсов почек до начала мочеиспускательного канала. С обзорного снимка следует начинать любое рентгенологическое обследование пациента с урологическим заболеванием. Нередко уже по обзорному снимку можно установить диагноз. При интерпретации обзорной рентгенограммы необходимо учитывать состояние скелета. Большую диагностическую ценность имеет выявление аномалий развития позвоночника (люмбализация, сакрализация, spina bifida), патологических изменений опорно-двигательного аппарата (сколиоз, деформирующий спондилез, спондилит, туберкулез, метастазов опухоли). Локализацию почек правильнее определять по позвоночнику. Контуры нормальных почек на рентгенограмме ровные и тени их гомогенные. Тень поясничных мышц в норме на рентгенограмме имеет вид усеченной пирамиды, вершина которой расположена на уровне тела XII грудного позвонка. Изменение контуров или исчезновение тени этих мышц может быть признаком патологического процесса в забрюшинном пространстве. Неизмененные мочеточники на обзорном снимке не видны. Тень мочевого пузыря, наполненного мочой, имеет форму эллипса. Добавочные, т. е. патологические, тени могут быть самыми разнообразными и относиться к различным органам и тканям. Любую тень, имеющую ту или иную степень плотности и находящуюся в зоне расположения мочевых путей, следует трактовать как возможный конкремент. Часто тени в проекции таза обусловлены флеболитами - венными камнями, обызвествленными фиброматозными узлами матки или обызвествленными сосудами. Решить вопрос об отношении обнаруженной тени к мочевым путям можно с помощью рентгеноконтрастных методов исследования.
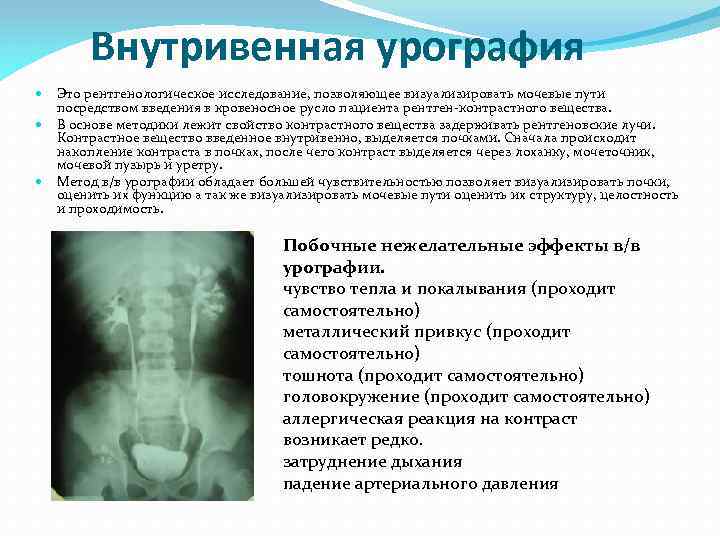 Внутривенная урография Это рентгенологическое исследование, позволяющее визуализировать мочевые пути посредством введения в кровеносное русло пациента рентген-контрастного вещества. В основе методики лежит свойство контрастного вещества задерживать рентгеновские лучи. Контрастное вещество введенное внутривенно, выделяется почками. Сначала происходит накопление контраста в почках, после чего контраст выделяется через лоханку, мочеточник, мочевой пузырь и уретру. Метод в/в урографии обладает большей чувствительностью позволяет визуализировать почки, оценить их функцию а так же визуализировать мочевые пути оценить их структуру, целостность и проходимость. Побочные нежелательные эффекты в/в урографии. чувство тепла и покалывания (проходит самостоятельно) металлический привкус (проходит самостоятельно) тошнота (проходит самостоятельно) головокружение (проходит самостоятельно) аллергическая реакция на контраст возникает редко. затруднение дыхания падение артериального давления
Внутривенная урография Это рентгенологическое исследование, позволяющее визуализировать мочевые пути посредством введения в кровеносное русло пациента рентген-контрастного вещества. В основе методики лежит свойство контрастного вещества задерживать рентгеновские лучи. Контрастное вещество введенное внутривенно, выделяется почками. Сначала происходит накопление контраста в почках, после чего контраст выделяется через лоханку, мочеточник, мочевой пузырь и уретру. Метод в/в урографии обладает большей чувствительностью позволяет визуализировать почки, оценить их функцию а так же визуализировать мочевые пути оценить их структуру, целостность и проходимость. Побочные нежелательные эффекты в/в урографии. чувство тепла и покалывания (проходит самостоятельно) металлический привкус (проходит самостоятельно) тошнота (проходит самостоятельно) головокружение (проходит самостоятельно) аллергическая реакция на контраст возникает редко. затруднение дыхания падение артериального давления
 заболеваний почек и мочевыводящих путей Магнитно-резонансная и рентгеновская компьютерная томография –высокотехнологичные и дорогостоящие методы исследования. Они не является скрининговыми и проводится только после результатов УЗИ по назначению лечащего врача. На МРТ прекрасно визуализируются дифференцировка паренхимы почек на слои: корковый и мозговой. Магнитно-резонансная урография – метод безопасной визуализации мочевыводящих путей, не требующий применения контрастного вещества (так как метод основан на фиксации сигнала от свободной жидкости брюшной полости и забрюшинного пространства). Минусами метода МРТ являются необходимость длительного неподвижного нахождения пациента в томографе (до 30 -40 минут), а также плохая визуализация кальцинатов в чашечнолоханочной системе почек и мочевыводящих путях. Компьютерная томография – рентгеновский метод исследования. Плюсы метода – быстрота (нативное исследование длится несколько секунд, практически на одной задержке дыхания); прекрасная визуализация кальцинатов (камней в почка и мочевыводящих путях). Однако естественной контрастности метода недостаточно, чтобы дифференцировать слои почек при нативном исследовании. Чаще всего КТ исследование почек и мочевыводящих путей проводится на фоне внутривенного контрастного усиления, с использованием современных рентгенконтрастных препаратов на основе йода. При этом оценивается артериальная фаза (во время которой становится возможной визуализация слоев паренхимы), затем венозная фаза, и выделительная (оценка лоханок почек и сегментов мочеточников).
заболеваний почек и мочевыводящих путей Магнитно-резонансная и рентгеновская компьютерная томография –высокотехнологичные и дорогостоящие методы исследования. Они не является скрининговыми и проводится только после результатов УЗИ по назначению лечащего врача. На МРТ прекрасно визуализируются дифференцировка паренхимы почек на слои: корковый и мозговой. Магнитно-резонансная урография – метод безопасной визуализации мочевыводящих путей, не требующий применения контрастного вещества (так как метод основан на фиксации сигнала от свободной жидкости брюшной полости и забрюшинного пространства). Минусами метода МРТ являются необходимость длительного неподвижного нахождения пациента в томографе (до 30 -40 минут), а также плохая визуализация кальцинатов в чашечнолоханочной системе почек и мочевыводящих путях. Компьютерная томография – рентгеновский метод исследования. Плюсы метода – быстрота (нативное исследование длится несколько секунд, практически на одной задержке дыхания); прекрасная визуализация кальцинатов (камней в почка и мочевыводящих путях). Однако естественной контрастности метода недостаточно, чтобы дифференцировать слои почек при нативном исследовании. Чаще всего КТ исследование почек и мочевыводящих путей проводится на фоне внутривенного контрастного усиления, с использованием современных рентгенконтрастных препаратов на основе йода. При этом оценивается артериальная фаза (во время которой становится возможной визуализация слоев паренхимы), затем венозная фаза, и выделительная (оценка лоханок почек и сегментов мочеточников).
 Показания к томографии почек: исследование величины, формы, топографических взаимоотношений почек при аномалиях развития объемные образования почек. Исследования выполняются с контрастным усилением для изучения кровоснабжения дополнительного образования конкременты почек. Метод выбора – рентгеновская КТ абсцессы почек. Метод выбора – МРТ (применение специальных последовательностей – диффузионно-взвешенных изображений является специфичным для выявления гнойного содержимого). При отсутствии МРТ - компьютерная томография с внутривенным контрастным усилением поликистоз почек. Метод выбора – МРТ с использованием режима бесконтрастной МР-урографии. При отсутствии МРТ - компьютерная томография с внутривенным контрастным усилением уретерогидронефроз; мегауретер. Метод выбора – МРТ с использованием режима бесконтрастной МР-урографии. При отсутствии МРТ - компьютерная томография с внутривенным контрастным усилением
Показания к томографии почек: исследование величины, формы, топографических взаимоотношений почек при аномалиях развития объемные образования почек. Исследования выполняются с контрастным усилением для изучения кровоснабжения дополнительного образования конкременты почек. Метод выбора – рентгеновская КТ абсцессы почек. Метод выбора – МРТ (применение специальных последовательностей – диффузионно-взвешенных изображений является специфичным для выявления гнойного содержимого). При отсутствии МРТ - компьютерная томография с внутривенным контрастным усилением поликистоз почек. Метод выбора – МРТ с использованием режима бесконтрастной МР-урографии. При отсутствии МРТ - компьютерная томография с внутривенным контрастным усилением уретерогидронефроз; мегауретер. Метод выбора – МРТ с использованием режима бесконтрастной МР-урографии. При отсутствии МРТ - компьютерная томография с внутривенным контрастным усилением
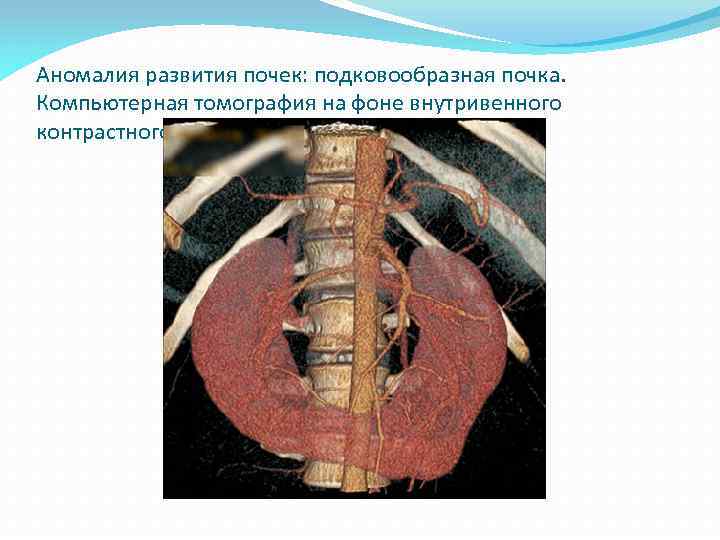 Аномалия развития почек: подковообразная почка. Компьютерная томография на фоне внутривенного контрастного усиления
Аномалия развития почек: подковообразная почка. Компьютерная томография на фоне внутривенного контрастного усиления
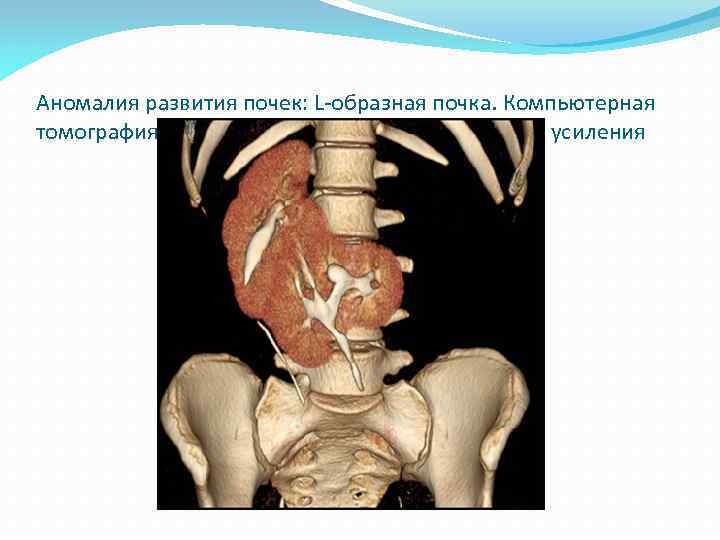 Аномалия развития почек: L-образная почка. Компьютерная томография на фоне внутривенного контрастного усиления
Аномалия развития почек: L-образная почка. Компьютерная томография на фоне внутривенного контрастного усиления
 Большой камень в проекции лоханки правой почки. Компьютерная томография, нативное исследование (без контрастного усиления) Расширение мочеточников и чашечнолоханочной системы обеих почек. МРТ, режим МР-урографии
Большой камень в проекции лоханки правой почки. Компьютерная томография, нативное исследование (без контрастного усиления) Расширение мочеточников и чашечнолоханочной системы обеих почек. МРТ, режим МР-урографии
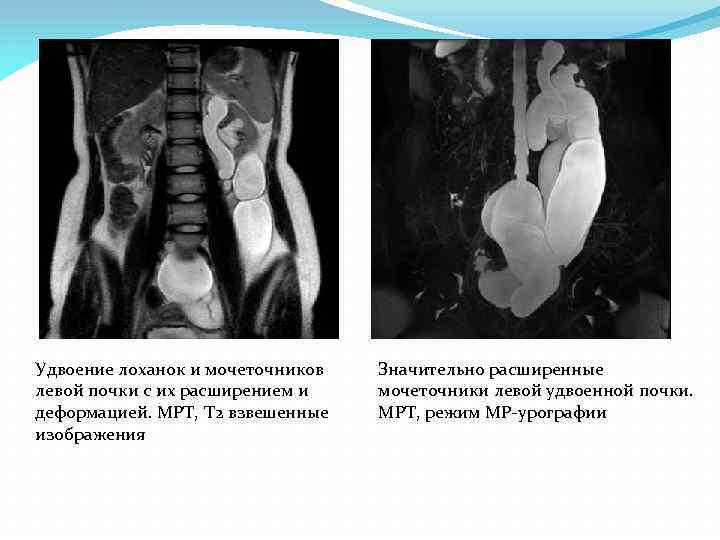 Удвоение лоханок и мочеточников левой почки с их расширением и деформацией. МРТ, Т 2 взвешенные изображения Значительно расширенные мочеточники левой удвоенной почки. МРТ, режим МР-урографии
Удвоение лоханок и мочеточников левой почки с их расширением и деформацией. МРТ, Т 2 взвешенные изображения Значительно расширенные мочеточники левой удвоенной почки. МРТ, режим МР-урографии
 Цистография Цистографи я (греч. kystis мочевой пузырь + graphō писать, изображать) метод рентгенологического исследования мочевого пузыря путем его искусственного контрастирования. С помощью Ц. оценивают форму, величину и положение мочевого пузыря. Её применяют для выявления пороков развития (например, двойной мочевой пузырь), дивертикулов , камней, опухолей , повреждений мочевого пузыря, мочепузырных свищей, воспаления околопузырной клетчатки, опухолей предстательной железы, обнаружения пузырномочеточникового рефлюкса. Для цистографии используют как жидкие, так и газообразные Рентгеноконтрастные средстваю Ц. с использованием жидких рентгеноконтрастных средств может быть восходящей (ретроградной) и нисходящей — завершающим этапом урографии (Урография). Восходящая Ц. противопоказана при острых цистите, простатите и уретрите; не проводят Ц. при гематурии или вскоре после нее, т. к. дефекты наполнения, обусловленные наличием в мочевом пузыре сгустков крови, могут стать причиной ошибочного диагноза, в частности опухоли мочевого пузыря.
Цистография Цистографи я (греч. kystis мочевой пузырь + graphō писать, изображать) метод рентгенологического исследования мочевого пузыря путем его искусственного контрастирования. С помощью Ц. оценивают форму, величину и положение мочевого пузыря. Её применяют для выявления пороков развития (например, двойной мочевой пузырь), дивертикулов , камней, опухолей , повреждений мочевого пузыря, мочепузырных свищей, воспаления околопузырной клетчатки, опухолей предстательной железы, обнаружения пузырномочеточникового рефлюкса. Для цистографии используют как жидкие, так и газообразные Рентгеноконтрастные средстваю Ц. с использованием жидких рентгеноконтрастных средств может быть восходящей (ретроградной) и нисходящей — завершающим этапом урографии (Урография). Восходящая Ц. противопоказана при острых цистите, простатите и уретрите; не проводят Ц. при гематурии или вскоре после нее, т. к. дефекты наполнения, обусловленные наличием в мочевом пузыре сгустков крови, могут стать причиной ошибочного диагноза, в частности опухоли мочевого пузыря.
 Восходящую Ц. осуществляют с помощью катетера, через который в мочевой пузырь вводят 150— 200 мл 10— 30% раствора рентгеноконтрастного вещества (триомбраста, йодамида, верографина, урографина и др. ). Нисходящую Ц. проводят после оптимального заполнения мочевого пузыря контрастированной мочой, выделенной почками (приблизительно через 1 ч после введения рентгеноконтрастного вещества). Так как восходящая и нисходящая Ц. не позволяют получить изображение небольших опухолей и малоконтрастных или неконтрастных камней, для выявления этих образований прибегают к пневмоцистографии, при которой мочевой пузырь заполняют 150— 200 мл газа (углекислого газа, закиси азота, кислорода), или двойному контрастированию мочевого пузыря (лакунарная Ц. ). Для двойного контрастирования в мочевой пузырь сначала вводят через катетер 15— 20 мл 20— 30% рентгеноконтрастного средства, а затем — 150— 200 мл углекислого газа, закиси азота или кислорода. С целью подтверждения опухолей мочевого пузыря можно использовать так называемую осадочную пневмоцистографию, при которой сначала в мочевой пузырь вводят 100— 150 мл 10— 15% взвеси сульфата бария. Для того чтобы сульфат бария равномерно оседал на стенках мочевого пузыря, больной должен лежать, попеременно поворачиваясь на правый и левый бок, на спину и живот (при опухоли области шейки мочевого пузыря больной во время исследования находится в положении стоя или сидя). Через 30— 40 мин взвесь сульфата бария при произвольном мочеиспускании из мочевого пузыря удаляется, и в пузырь вводят 100— 150 мл закиси азота или углекислого газа.
Восходящую Ц. осуществляют с помощью катетера, через который в мочевой пузырь вводят 150— 200 мл 10— 30% раствора рентгеноконтрастного вещества (триомбраста, йодамида, верографина, урографина и др. ). Нисходящую Ц. проводят после оптимального заполнения мочевого пузыря контрастированной мочой, выделенной почками (приблизительно через 1 ч после введения рентгеноконтрастного вещества). Так как восходящая и нисходящая Ц. не позволяют получить изображение небольших опухолей и малоконтрастных или неконтрастных камней, для выявления этих образований прибегают к пневмоцистографии, при которой мочевой пузырь заполняют 150— 200 мл газа (углекислого газа, закиси азота, кислорода), или двойному контрастированию мочевого пузыря (лакунарная Ц. ). Для двойного контрастирования в мочевой пузырь сначала вводят через катетер 15— 20 мл 20— 30% рентгеноконтрастного средства, а затем — 150— 200 мл углекислого газа, закиси азота или кислорода. С целью подтверждения опухолей мочевого пузыря можно использовать так называемую осадочную пневмоцистографию, при которой сначала в мочевой пузырь вводят 100— 150 мл 10— 15% взвеси сульфата бария. Для того чтобы сульфат бария равномерно оседал на стенках мочевого пузыря, больной должен лежать, попеременно поворачиваясь на правый и левый бок, на спину и живот (при опухоли области шейки мочевого пузыря больной во время исследования находится в положении стоя или сидя). Через 30— 40 мин взвесь сульфата бария при произвольном мочеиспускании из мочевого пузыря удаляется, и в пузырь вводят 100— 150 мл закиси азота или углекислого газа.
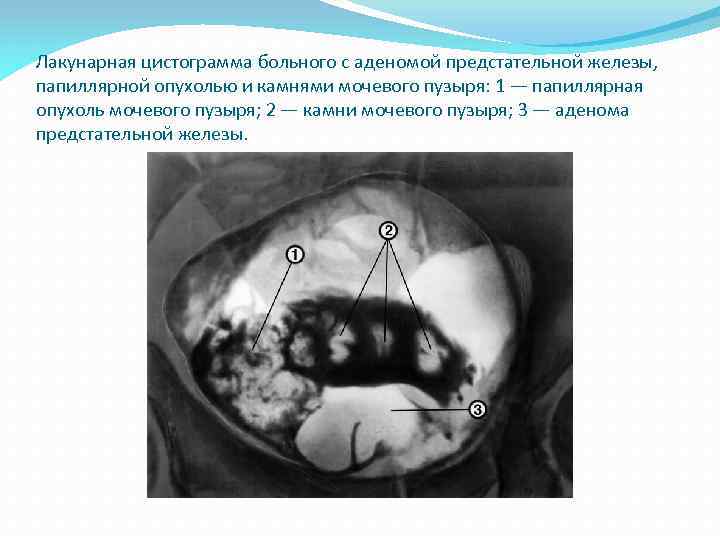 Лакунарная цистограмма больного с аденомой предстательной железы, папиллярной опухолью и камнями мочевого пузыря: 1 — папиллярная опухоль мочевого пузыря; 2 — камни мочевого пузыря; 3 — аденома предстательной железы.
Лакунарная цистограмма больного с аденомой предстательной железы, папиллярной опухолью и камнями мочевого пузыря: 1 — папиллярная опухоль мочевого пузыря; 2 — камни мочевого пузыря; 3 — аденома предстательной железы.
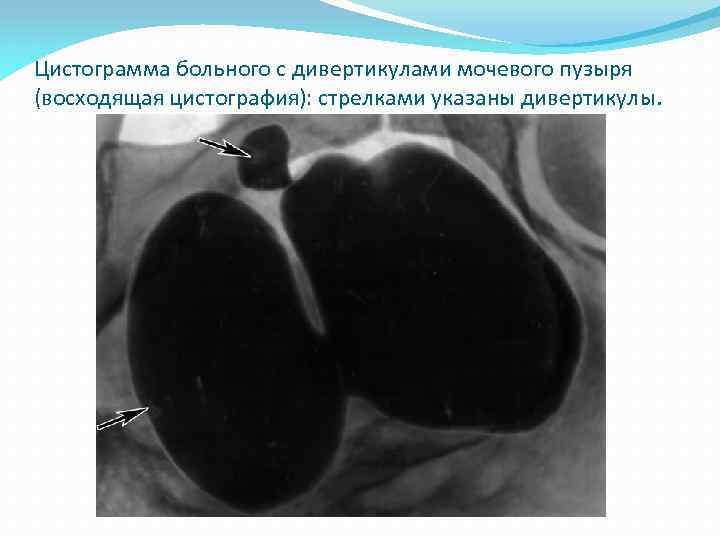 Цистограмма больного с дивертикулами мочевого пузыря (восходящая цистография): стрелками указаны дивертикулы.
Цистограмма больного с дивертикулами мочевого пузыря (восходящая цистография): стрелками указаны дивертикулы.
 Ангиография Ангиографи я (греч. angeion сосуд + graphō писать, изображать, синоним вазография) рентгенографическою исследование сосудов после введения в них рентгеноконтрастных веществ. Различают А. артерий (артериографию), вен (венографию, или флебографию), лимфатических сосудов (лимфографию (Лимфография)). В зависимости от целей исследования проводят общую или избирательную (селективную) А. При общей А. контрастируют все основные сосуды изучаемой области, при селективной — отдельные сосуды. Ангиографии осуществляют в специализированных рентгеноангиографических кабинетах, в которых установлены ангиографические рентгеновские аппараты, снабженные устройствами для быстрой серийной крупноформатной рентгеновской съемки, скоростные флюорографические камеры, аппараты для рентгеновской киносъемки и видеозаписи, специальные компьютерные устройства для регистрации и обработки полученного изображения. Разработан метод вычислительной ангиографии, при котором рентгеновская съемка осуществляется специальным аппаратом, позволяющим производить компьютерную обработку изображения и получать дополнительную информацию о состоянии сосудов и гемодинамики.
Ангиография Ангиографи я (греч. angeion сосуд + graphō писать, изображать, синоним вазография) рентгенографическою исследование сосудов после введения в них рентгеноконтрастных веществ. Различают А. артерий (артериографию), вен (венографию, или флебографию), лимфатических сосудов (лимфографию (Лимфография)). В зависимости от целей исследования проводят общую или избирательную (селективную) А. При общей А. контрастируют все основные сосуды изучаемой области, при селективной — отдельные сосуды. Ангиографии осуществляют в специализированных рентгеноангиографических кабинетах, в которых установлены ангиографические рентгеновские аппараты, снабженные устройствами для быстрой серийной крупноформатной рентгеновской съемки, скоростные флюорографические камеры, аппараты для рентгеновской киносъемки и видеозаписи, специальные компьютерные устройства для регистрации и обработки полученного изображения. Разработан метод вычислительной ангиографии, при котором рентгеновская съемка осуществляется специальным аппаратом, позволяющим производить компьютерную обработку изображения и получать дополнительную информацию о состоянии сосудов и гемодинамики.
 Для введения рентгеноконтрастного вещества в исследуемый сосуд проводят его пункцию или катетеризацию (Катетеризация). При А. сосудов артериальной системы рентгеноконтрастное вещество проходит через артерии, капилляры и поступает в пены исследуемой области. Соответственно выделяют фазы А. — артериальную, капиллярную (паренхиматозную), венозную. По продолжительности фаз А. и скорости исчезновения рентгеноконтрастного вещества из сосудов судят о регионарной гемодинамике в исследуемом органе. Ангиографию применяют для диагностики аномалий развития и заболеваний сосудистой системы, а также опухолевых, паразитарных и других поражений различных органов. Метод позволяет изучать топографоанатомические особенности сосудов, их функциональное состояние, скорость кровотока, пути окольного кровообращения. Противопоказаниями к проведению А. являются: тяжелое общее состояние больного, психические расстройства, значительные нарушения функций сердца, печени, почек, непереносимость рентгеноконтрастных препаратов. Среди осложнений отмечают аллергические реакции на введение рентгеноконтрастного препарата, нарушения ритма сердечной деятельности, кровотечение из сосуда после пункции, гематомы, спазм и тромбоз сосудов.
Для введения рентгеноконтрастного вещества в исследуемый сосуд проводят его пункцию или катетеризацию (Катетеризация). При А. сосудов артериальной системы рентгеноконтрастное вещество проходит через артерии, капилляры и поступает в пены исследуемой области. Соответственно выделяют фазы А. — артериальную, капиллярную (паренхиматозную), венозную. По продолжительности фаз А. и скорости исчезновения рентгеноконтрастного вещества из сосудов судят о регионарной гемодинамике в исследуемом органе. Ангиографию применяют для диагностики аномалий развития и заболеваний сосудистой системы, а также опухолевых, паразитарных и других поражений различных органов. Метод позволяет изучать топографоанатомические особенности сосудов, их функциональное состояние, скорость кровотока, пути окольного кровообращения. Противопоказаниями к проведению А. являются: тяжелое общее состояние больного, психические расстройства, значительные нарушения функций сердца, печени, почек, непереносимость рентгеноконтрастных препаратов. Среди осложнений отмечают аллергические реакции на введение рентгеноконтрастного препарата, нарушения ритма сердечной деятельности, кровотечение из сосуда после пункции, гематомы, спазм и тромбоз сосудов.
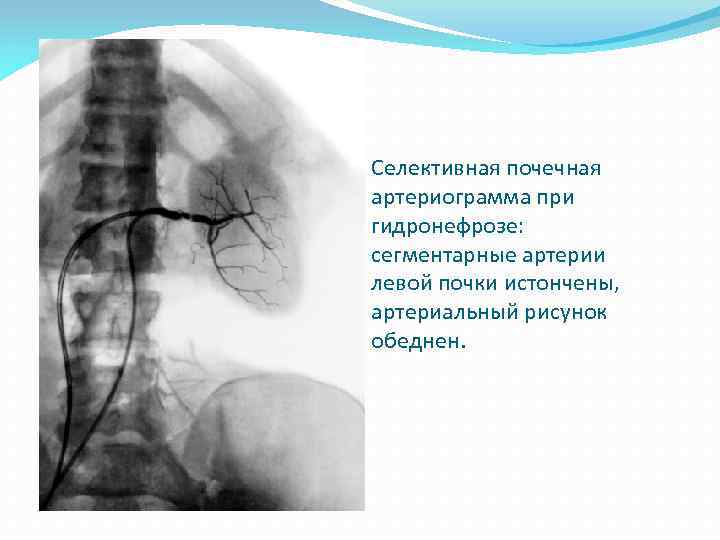 Селективная почечная артериограмма при гидронефрозе: сегментарные артерии левой почки истончены, артериальный рисунок обеднен.
Селективная почечная артериограмма при гидронефрозе: сегментарные артерии левой почки истончены, артериальный рисунок обеднен.
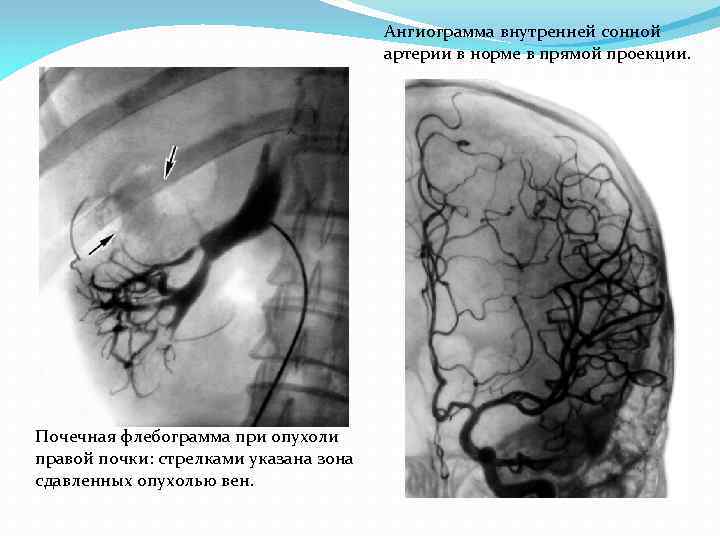 Ангиограмма внутренней сонной артерии в норме в прямой проекции. Почечная флебограмма при опухоли правой почки: стрелками указана зона сдавленных опухолью вен.
Ангиограмма внутренней сонной артерии в норме в прямой проекции. Почечная флебограмма при опухоли правой почки: стрелками указана зона сдавленных опухолью вен.
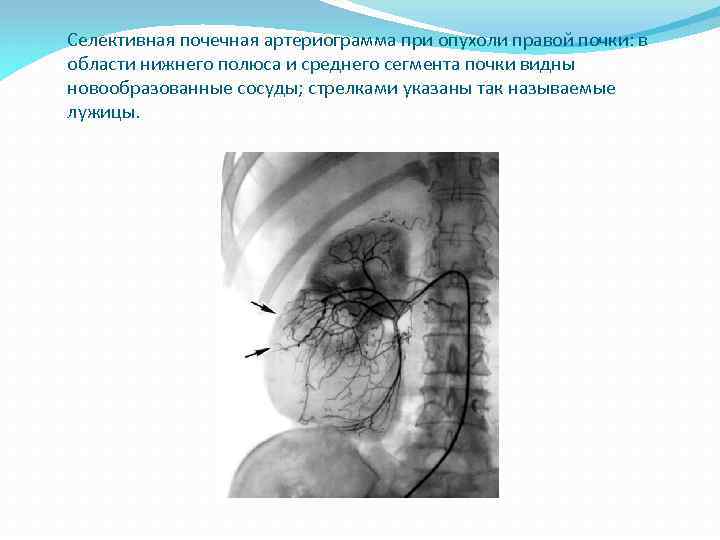 Селективная почечная артериограмма при опухоли правой почки: в области нижнего полюса и среднего сегмента почки видны новообразованные сосуды; стрелками указаны так называемые лужицы.
Селективная почечная артериограмма при опухоли правой почки: в области нижнего полюса и среднего сегмента почки видны новообразованные сосуды; стрелками указаны так называемые лужицы.


