4a3b1d84c09a7b53cacacafbefbd5dc1.ppt
- Количество слайдов: 89
 TỔN THƯƠNG QUÁ PHÁT- PHÌ ĐẠI CUỐN DƯỚI: L M SÀNG - CẬN L M SÀNG VÀ HƯỚNG GIẢI QUYẾT HIỆN NAY CHUYÊN ĐỀ CHỨNG CHỈ VỀ MŨI XOANG CHUYÊN KHOA CẤP II HVCKII. BS NGUYỄN THÊM NGƯỜI HƯỚNG DẨN: BSCKII. GVC. PHAN VĂN DƯNG PGS. TS. NGUYỄN TƯ THẾ
TỔN THƯƠNG QUÁ PHÁT- PHÌ ĐẠI CUỐN DƯỚI: L M SÀNG - CẬN L M SÀNG VÀ HƯỚNG GIẢI QUYẾT HIỆN NAY CHUYÊN ĐỀ CHỨNG CHỈ VỀ MŨI XOANG CHUYÊN KHOA CẤP II HVCKII. BS NGUYỄN THÊM NGƯỜI HƯỚNG DẨN: BSCKII. GVC. PHAN VĂN DƯNG PGS. TS. NGUYỄN TƯ THẾ
 Cuốn dưới là một ĐĂ T V N ĐÊ nằm ở thành ngoài xương độc lập hốc mũi. Là xương cuốn dài nhất, đi từ cửa mũi trước dọc theo sàng mũi đến cửa mũi sau. Vì thế cuốn dưới đóng vai trò quan trọng trong tầng thở của hốc mũi, điều hòa sự lưu thông khí qua mũi nhờ vào sự dãn nở và co hồi của cuốn mũi. • Tổn thương quá phát – phì đại cuốn dưới, làm cho thể tích cuốn dưới to lên gây hẹp hốc mũi và dẫn đến nghẹt mũi. Hiện tượng viêm mũi kéo dài làm tổn thương các tổ chức liên kết dưới niêm mạc và các vị trí có tổ chức hang trên cuốn dưới có thể ở đầu cuốn, đuôi cuốn hoặc toàn bộ cuốn hay còn gọi là viêm mũi mạn tính quá phát cuốn dưới. Thường được gọi chung là viêm mũi quá phát •
Cuốn dưới là một ĐĂ T V N ĐÊ nằm ở thành ngoài xương độc lập hốc mũi. Là xương cuốn dài nhất, đi từ cửa mũi trước dọc theo sàng mũi đến cửa mũi sau. Vì thế cuốn dưới đóng vai trò quan trọng trong tầng thở của hốc mũi, điều hòa sự lưu thông khí qua mũi nhờ vào sự dãn nở và co hồi của cuốn mũi. • Tổn thương quá phát – phì đại cuốn dưới, làm cho thể tích cuốn dưới to lên gây hẹp hốc mũi và dẫn đến nghẹt mũi. Hiện tượng viêm mũi kéo dài làm tổn thương các tổ chức liên kết dưới niêm mạc và các vị trí có tổ chức hang trên cuốn dưới có thể ở đầu cuốn, đuôi cuốn hoặc toàn bộ cuốn hay còn gọi là viêm mũi mạn tính quá phát cuốn dưới. Thường được gọi chung là viêm mũi quá phát •
 • Nghẹt mũi là triệu chứng chính, kéo dài gây ra tình trạng khó thở do tắc nghẽn hô hấp, ngủ ngáy, mất ngủ. Không khí thở qua mũi hạn chế dẫn đến rối loạn các chức năng sinh lý như: lọc bụi, làm ẩm, điều hoà không khí, đối với khứu giác gây giảm hay mất mùi, làm tắc vòi nhĩ gây ra ù tai, nghe kém và thở miệng kéo dài dẫn đến viêm hô hấp dưới. Quá phát - phì đại cuốn dưới làm cản trở sự vận chuyển niêm dịch trên vách mũi xoang, làm mất cân bằng áp lực các xoang cạnh mũi, đó cũng là nguyên nhân cơ học của bệnh lý viêm mũi xoang.
• Nghẹt mũi là triệu chứng chính, kéo dài gây ra tình trạng khó thở do tắc nghẽn hô hấp, ngủ ngáy, mất ngủ. Không khí thở qua mũi hạn chế dẫn đến rối loạn các chức năng sinh lý như: lọc bụi, làm ẩm, điều hoà không khí, đối với khứu giác gây giảm hay mất mùi, làm tắc vòi nhĩ gây ra ù tai, nghe kém và thở miệng kéo dài dẫn đến viêm hô hấp dưới. Quá phát - phì đại cuốn dưới làm cản trở sự vận chuyển niêm dịch trên vách mũi xoang, làm mất cân bằng áp lực các xoang cạnh mũi, đó cũng là nguyên nhân cơ học của bệnh lý viêm mũi xoang.
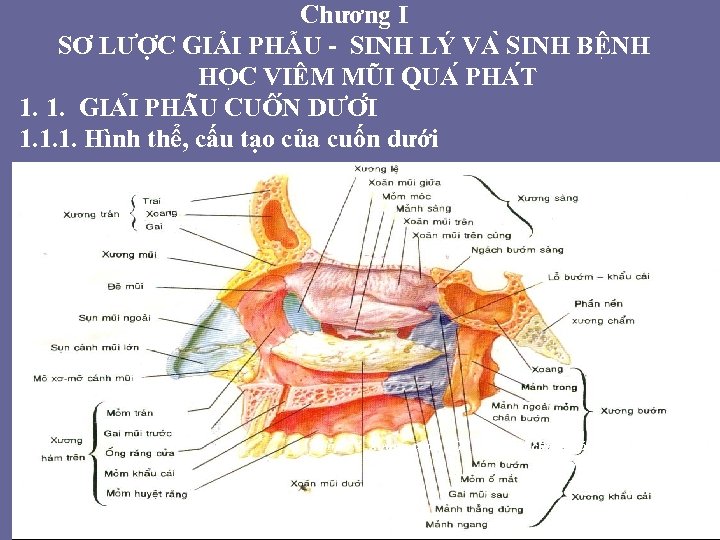 Chương I SƠ LƯỢC GIẢI PHẪU - SINH LÝ VA SINH BÊ NH HO C VIÊM MŨI QUA PHA T 1. 1. GIA I PH U CUÔ N DƯƠ I 1. 1. 1. Hình thể, cấu tạo của cuốn dưới Hình 1. 1. Xương cuốn giữa và xương cuốn dưới [8]
Chương I SƠ LƯỢC GIẢI PHẪU - SINH LÝ VA SINH BÊ NH HO C VIÊM MŨI QUA PHA T 1. 1. GIA I PH U CUÔ N DƯƠ I 1. 1. 1. Hình thể, cấu tạo của cuốn dưới Hình 1. 1. Xương cuốn giữa và xương cuốn dưới [8]
 • Hình thể: Đây là xương cuốn dài nhất, nhưng chiều cao lại thấp hơn xương cuốn giữa • Mặt trong xương CD nhìn vào vách ngăn, mặt ngoài nhìn vào tha nh ngoa i hô c mu i, ta o tha nh khe goi là khe mũi dưới. • Bờ dưới không tiếp giáp với xương nào, bờ trên tiếp khớp ở đầu trước với mõm lên xương hàm, ở đầu sau với mảnh thẳng xương khẩu cái. Ở chỗ tiếp khớp với các xương này có một mào tiếp rõ rệt, còn ở giữa bờ trên tiếp khớp với xương hàm bởi một mõm gọi là mõm hàm. Mõm này che lấp tất cả phần dưới của lỗ xoang hàm. Cuốn dưới đóng một vai trò quan trọng trong việc điều hoà nhiệt độ, hô hấp. . . • Kích thước cuốn dưới dài khoảng 3, 5 đến 4 cm, hình Elip, đầu to phía trước đầu nhỏ phía sau. • Bờ trên dính vào mào xoang dưới của xương hàm trên bởi mấu trước, mào dưới xương khẩu cái bởi 1/4 sau. Hướng đi chéo xuống dưới và ra sau, cắt chéo góc diện khe hàm.
• Hình thể: Đây là xương cuốn dài nhất, nhưng chiều cao lại thấp hơn xương cuốn giữa • Mặt trong xương CD nhìn vào vách ngăn, mặt ngoài nhìn vào tha nh ngoa i hô c mu i, ta o tha nh khe goi là khe mũi dưới. • Bờ dưới không tiếp giáp với xương nào, bờ trên tiếp khớp ở đầu trước với mõm lên xương hàm, ở đầu sau với mảnh thẳng xương khẩu cái. Ở chỗ tiếp khớp với các xương này có một mào tiếp rõ rệt, còn ở giữa bờ trên tiếp khớp với xương hàm bởi một mõm gọi là mõm hàm. Mõm này che lấp tất cả phần dưới của lỗ xoang hàm. Cuốn dưới đóng một vai trò quan trọng trong việc điều hoà nhiệt độ, hô hấp. . . • Kích thước cuốn dưới dài khoảng 3, 5 đến 4 cm, hình Elip, đầu to phía trước đầu nhỏ phía sau. • Bờ trên dính vào mào xoang dưới của xương hàm trên bởi mấu trước, mào dưới xương khẩu cái bởi 1/4 sau. Hướng đi chéo xuống dưới và ra sau, cắt chéo góc diện khe hàm.
 • Cuốn dưới có 3 mấu: mấu hàm hình tam giác, đứng trên toàn bộ chiều rộng của khe dưới đi xuống thẳng đứng và che toàn bộ phần khe ở phía dưới của bờ trên cuốn. • Mấu lệ: phát sinh từ tiếp điểm 1/4 trước và 3/4 sau, đi chéo lên trên ra trước về phía bờ dưới xương lệ có hình 4 cạnh, hướng về phía xương lệ. Nó bổ sung ở phía trong 1/3 dưới máng lệ của xương hàm để tạo thành ống lệ. • Mấu sàng: xuất phát từ phần giữa không cố định, hướng lên trên về phía mỏm mõc xương sàng. Bờ dưới tự do mỏng ở phía trước, dày ở phía sau, cuốn lại ít hay nhiều. Đầu cuốn ở cách lỗ lệ 2 -3 mm, áp trên cành lên xương hàm. Chỗ đứng của cuốn cách nền hố mũi khoảng 10 mm. • Đuôi cuốn: nhỏ dần về phía sau và đi qua chỗ đỉnh khẩu cái. Ở cửa mũi sau đuôi cuốn lồi, tự do, cách lỗ vòi khoảng 810 mm.
• Cuốn dưới có 3 mấu: mấu hàm hình tam giác, đứng trên toàn bộ chiều rộng của khe dưới đi xuống thẳng đứng và che toàn bộ phần khe ở phía dưới của bờ trên cuốn. • Mấu lệ: phát sinh từ tiếp điểm 1/4 trước và 3/4 sau, đi chéo lên trên ra trước về phía bờ dưới xương lệ có hình 4 cạnh, hướng về phía xương lệ. Nó bổ sung ở phía trong 1/3 dưới máng lệ của xương hàm để tạo thành ống lệ. • Mấu sàng: xuất phát từ phần giữa không cố định, hướng lên trên về phía mỏm mõc xương sàng. Bờ dưới tự do mỏng ở phía trước, dày ở phía sau, cuốn lại ít hay nhiều. Đầu cuốn ở cách lỗ lệ 2 -3 mm, áp trên cành lên xương hàm. Chỗ đứng của cuốn cách nền hố mũi khoảng 10 mm. • Đuôi cuốn: nhỏ dần về phía sau và đi qua chỗ đỉnh khẩu cái. Ở cửa mũi sau đuôi cuốn lồi, tự do, cách lỗ vòi khoảng 810 mm.
 • - Mặt trong: ở xa vách ngăn hơn mặt trong cuốn giữa, lồi, gồ ghề. • Một đường mào trước sau chia khoang mũi thành 2 phần: • Phần trên gần như nằm ngang làm thành mái thật sự cho khe dưới (hố mũi rộng). Cuốn dưới trông như dẹt, khe dưới là một khe hẹp. • - Phần dưới: nằm trong bình diện đứng dọc, có những mảng mạch, một số biến thành ống. • Cấu tạo: cũng như các thành phần khác của hốc mũi, xương CD được phủ bởi lớp niêm mạc hô hấp. Nhưng ở đây cấu trúc của niêm mạc có đặc điểm là: dầy hơn, có nhiều chế tiết. Niêm mạc kiểu biểu mô có lông chuyển, vùng dưới niêm mạc rất giàu mạch máu. Toàn bộ tổ chức mạch máu này tạo thành khối cương, Sự phát triển của mạng lưới tĩnh mạch tạo nên độ dày của niêm mạc
• - Mặt trong: ở xa vách ngăn hơn mặt trong cuốn giữa, lồi, gồ ghề. • Một đường mào trước sau chia khoang mũi thành 2 phần: • Phần trên gần như nằm ngang làm thành mái thật sự cho khe dưới (hố mũi rộng). Cuốn dưới trông như dẹt, khe dưới là một khe hẹp. • - Phần dưới: nằm trong bình diện đứng dọc, có những mảng mạch, một số biến thành ống. • Cấu tạo: cũng như các thành phần khác của hốc mũi, xương CD được phủ bởi lớp niêm mạc hô hấp. Nhưng ở đây cấu trúc của niêm mạc có đặc điểm là: dầy hơn, có nhiều chế tiết. Niêm mạc kiểu biểu mô có lông chuyển, vùng dưới niêm mạc rất giàu mạch máu. Toàn bộ tổ chức mạch máu này tạo thành khối cương, Sự phát triển của mạng lưới tĩnh mạch tạo nên độ dày của niêm mạc
![Hình 1. 2. Xương cuốn dưới (mặt ngoài); Xương cuốn dưới (mặt trong) [5] Hình 1. 2. Xương cuốn dưới (mặt ngoài); Xương cuốn dưới (mặt trong) [5]](https://present5.com/presentation/4a3b1d84c09a7b53cacacafbefbd5dc1/image-8.jpg) Hình 1. 2. Xương cuốn dưới (mặt ngoài); Xương cuốn dưới (mặt trong) [5]
Hình 1. 2. Xương cuốn dưới (mặt ngoài); Xương cuốn dưới (mặt trong) [5]
 • 1. 1. 2. Mạch máu và thần kinh của cuốn mũi: • . - Mạch máu: cuốn dưới có một hệ thống mạch máu rất phong phú, được cung cấp từ hai nguồn là động mạch sàng và động mạch bướm khẩu cái. Ở phía trước, động mạch sàng trước đi vào hốc mũi qua lỗ sàng, đến đầu CD phân ra các nhánh chạy về phía sau, nối với các nhánh của động mạch CD từ phía sau ra. • Động mạch bướm khẩu cái sau khi chui qua ống chân bướm – khẩu cái, đến trên đuôi CD phân nhánh vào CD, chạy ra phía trước tạo vòng nối với động mạch sàng trước. • Đi kèm với động mạch CD là các tĩnh mạch.
• 1. 1. 2. Mạch máu và thần kinh của cuốn mũi: • . - Mạch máu: cuốn dưới có một hệ thống mạch máu rất phong phú, được cung cấp từ hai nguồn là động mạch sàng và động mạch bướm khẩu cái. Ở phía trước, động mạch sàng trước đi vào hốc mũi qua lỗ sàng, đến đầu CD phân ra các nhánh chạy về phía sau, nối với các nhánh của động mạch CD từ phía sau ra. • Động mạch bướm khẩu cái sau khi chui qua ống chân bướm – khẩu cái, đến trên đuôi CD phân nhánh vào CD, chạy ra phía trước tạo vòng nối với động mạch sàng trước. • Đi kèm với động mạch CD là các tĩnh mạch.
![Hình 1. 3: Hệ thống mạch máu cuốn mũi [8] Hình 1. 3: Hệ thống mạch máu cuốn mũi [8]](https://present5.com/presentation/4a3b1d84c09a7b53cacacafbefbd5dc1/image-10.jpg) Hình 1. 3: Hệ thống mạch máu cuốn mũi [8]
Hình 1. 3: Hệ thống mạch máu cuốn mũi [8]
 • - Thần kinh: chi phối cảm giác và giao cảm cho CD: phần trước (đầu CD) chi phối bởi nhánh mũi trong bên (nhánh của thần kinh mũi trước), phần sau (đuôi CD) là nhánh mũi ngoài sau trước của hạch chân bướm hàm. • Các nhánh thần kinh giao cảm xuất phát từ các sợi giao cảm của hạch thần kinh sàng khẩu cái. Những nhánh này kết hợp với nhánh thần kinh giao cảm, tạo nên vùng vận mạch của niêm mạc góp phần làm thay đổi nhiệt độ, độ ẩm của luồng khí thở.
• - Thần kinh: chi phối cảm giác và giao cảm cho CD: phần trước (đầu CD) chi phối bởi nhánh mũi trong bên (nhánh của thần kinh mũi trước), phần sau (đuôi CD) là nhánh mũi ngoài sau trước của hạch chân bướm hàm. • Các nhánh thần kinh giao cảm xuất phát từ các sợi giao cảm của hạch thần kinh sàng khẩu cái. Những nhánh này kết hợp với nhánh thần kinh giao cảm, tạo nên vùng vận mạch của niêm mạc góp phần làm thay đổi nhiệt độ, độ ẩm của luồng khí thở.
![• Hình 1. 4: Thần kinh cuốn mũi [8] • Hình 1. 4: Thần kinh cuốn mũi [8]](https://present5.com/presentation/4a3b1d84c09a7b53cacacafbefbd5dc1/image-12.jpg) • Hình 1. 4: Thần kinh cuốn mũi [8]
• Hình 1. 4: Thần kinh cuốn mũi [8]
 • • 1. 2. SINH LÝ MŨI, CUỐN DƯỚI 1. 2. 1. Cấu tạo, sinh lý niêm mạc mũi, cuốn dưới 1. 2. 1. 1. Biểu mô cuốn mũi Lớp biểu mô nằm trên màng đệm và màng đáy. Trong hốc mũi có nhiều loại biểu mô lát. • 1. Biểu mô trụ giả lát tầng (niêm mạc hô hấp), được tạo bởi 4 loại tế bào chủ yếu: trụ có lông chuyển, trụ không lông chuyển, tế bào đài và tế bào đáy. Đây là kiểu niêm mạc che phủ 2/3 lớp niêm mạc trong mũi. • 2. Biểu mô lát và chuyển tiếp (trụ giả tầng có vi nhung mao) • 3. Biểu mô trụ đơn có ít tế bào đài và tuyến nhầy lót bên trong xoang.
• • 1. 2. SINH LÝ MŨI, CUỐN DƯỚI 1. 2. 1. Cấu tạo, sinh lý niêm mạc mũi, cuốn dưới 1. 2. 1. 1. Biểu mô cuốn mũi Lớp biểu mô nằm trên màng đệm và màng đáy. Trong hốc mũi có nhiều loại biểu mô lát. • 1. Biểu mô trụ giả lát tầng (niêm mạc hô hấp), được tạo bởi 4 loại tế bào chủ yếu: trụ có lông chuyển, trụ không lông chuyển, tế bào đài và tế bào đáy. Đây là kiểu niêm mạc che phủ 2/3 lớp niêm mạc trong mũi. • 2. Biểu mô lát và chuyển tiếp (trụ giả tầng có vi nhung mao) • 3. Biểu mô trụ đơn có ít tế bào đài và tuyến nhầy lót bên trong xoang.
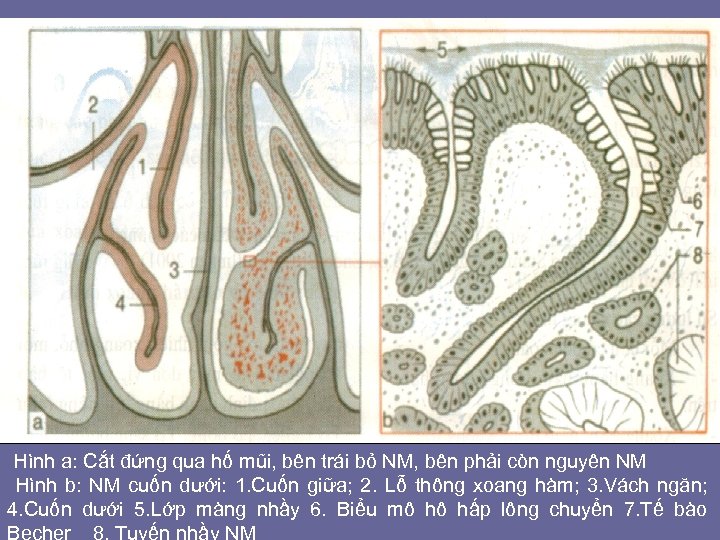 Hình a: Cắt đứng qua hố mũi, bên trái bỏ NM, bên phải còn nguyên NM Hình b: NM cuốn dưới: 1. Cuốn giữa; 2. Lỗ thông xoang hàm; 3. Vách ngăn; 4. Cuốn dưới 5. Lớp màng nhầy 6. Biểu mô hô hấp lông chuyển 7. Tế bào
Hình a: Cắt đứng qua hố mũi, bên trái bỏ NM, bên phải còn nguyên NM Hình b: NM cuốn dưới: 1. Cuốn giữa; 2. Lỗ thông xoang hàm; 3. Vách ngăn; 4. Cuốn dưới 5. Lớp màng nhầy 6. Biểu mô hô hấp lông chuyển 7. Tế bào
![Hình 1. 6. Lớp đệm niêm mạc cuốn dưới [2] Hình 1. 6. Lớp đệm niêm mạc cuốn dưới [2]](https://present5.com/presentation/4a3b1d84c09a7b53cacacafbefbd5dc1/image-15.jpg) Hình 1. 6. Lớp đệm niêm mạc cuốn dưới [2]
Hình 1. 6. Lớp đệm niêm mạc cuốn dưới [2]
 • 1. 2. Các tế ba o biểu mô • Các tế bào biểu mô có chức năng bảo vệ đường hô hấp trên và dưới trực tiếp nhờ hệ thống dẫn lưu nhầy – lông chuyển do hoạt động của tế bào trụ có và không có lông chuyển. Tỷ lệ tế bào trụ trên tế bào đài vào khoảng 5/1. trên tế bào trụ có lông chuyển có nhiệm vụ cố định tế bào. Nguyên sinh chất của tế bào này chứa nhiều ty thể để cung cấp năng lượng cho lông chuyển hoạt động. Kích thước lông chuyển là 0, 3 m, đường kính 7 – 10 m. Mỗi tế bào chứa 100 lông chuyển. Một lông chuyển được cấu tạo bởi một vòng nhân, tạo bởi căp ống (Doublet microtubulets) xoay quanh hai ống đơn chính giữa, mỗi cặp ống có 2 cánh sợi nhỏ. Tân số quét của lông chuyển 1000 lần / phút. Mỗi chu kì gồm 2 pha: nhanh về phía trước (pha hiệu quả) và pha quét châm về phía sau (pha hồi phục). Tế bào đài hay tế bào tiết nhầy.
• 1. 2. Các tế ba o biểu mô • Các tế bào biểu mô có chức năng bảo vệ đường hô hấp trên và dưới trực tiếp nhờ hệ thống dẫn lưu nhầy – lông chuyển do hoạt động của tế bào trụ có và không có lông chuyển. Tỷ lệ tế bào trụ trên tế bào đài vào khoảng 5/1. trên tế bào trụ có lông chuyển có nhiệm vụ cố định tế bào. Nguyên sinh chất của tế bào này chứa nhiều ty thể để cung cấp năng lượng cho lông chuyển hoạt động. Kích thước lông chuyển là 0, 3 m, đường kính 7 – 10 m. Mỗi tế bào chứa 100 lông chuyển. Một lông chuyển được cấu tạo bởi một vòng nhân, tạo bởi căp ống (Doublet microtubulets) xoay quanh hai ống đơn chính giữa, mỗi cặp ống có 2 cánh sợi nhỏ. Tân số quét của lông chuyển 1000 lần / phút. Mỗi chu kì gồm 2 pha: nhanh về phía trước (pha hiệu quả) và pha quét châm về phía sau (pha hồi phục). Tế bào đài hay tế bào tiết nhầy.
 • 1. 2. 1. 3. Các tuyến mũi • Các tuyến mũi phân bố rất nhiều trên vách ngăn, sàn mũi. Lớp đệm bao gồm 2 lớp: lớp lông ngay dưới lớp biểu mô và lớp sâu nằm dưới lớp mạch máu. Thành phần tuyến của lớp đệm gồm các tuyến tiết thanh dịch, dịch nhầy, hay hỗn hợp cả hai, dịch nhày đổ vào bề mặt niêm mạc qua ống dẫn. Tiết acinin được bao quanh bởi bào cơ biểu mô (myoepitheial cell), giúp bài tiết các chất nhầy, chất nhầy chứa 95% nước 3% thành phần hữu cơ và 2% thành phần khoáng chất. Mỗi ngày mũi tiết ra một lượng chất nhày khoảng 0, 3 ml. Thành phần hữu cơ chủ yếu là mucin một glycopeptide tiết ra từ tế bào đài. Cũng như nước mắt thành phần điện giải của dịch nhày ưu trương so với huyết tương trong đó albumin là protein chiếm tuyệt đối đại đa số. Ngoài ra còn có Ig. A, lactoferrin, lyzozyme và kallikrein được tổng hợp từ các niêm mạc đường hô hấp cũng có trong dịch tiết. Ig. A được tiết ra buổi tối nhiều hơn ban ngày. Những thành phần khác tiết ra từ niêm mạc bao gồm: glycosaminoglycans, antioxidants và chất chống nhiễm khuẩn.
• 1. 2. 1. 3. Các tuyến mũi • Các tuyến mũi phân bố rất nhiều trên vách ngăn, sàn mũi. Lớp đệm bao gồm 2 lớp: lớp lông ngay dưới lớp biểu mô và lớp sâu nằm dưới lớp mạch máu. Thành phần tuyến của lớp đệm gồm các tuyến tiết thanh dịch, dịch nhầy, hay hỗn hợp cả hai, dịch nhày đổ vào bề mặt niêm mạc qua ống dẫn. Tiết acinin được bao quanh bởi bào cơ biểu mô (myoepitheial cell), giúp bài tiết các chất nhầy, chất nhầy chứa 95% nước 3% thành phần hữu cơ và 2% thành phần khoáng chất. Mỗi ngày mũi tiết ra một lượng chất nhày khoảng 0, 3 ml. Thành phần hữu cơ chủ yếu là mucin một glycopeptide tiết ra từ tế bào đài. Cũng như nước mắt thành phần điện giải của dịch nhày ưu trương so với huyết tương trong đó albumin là protein chiếm tuyệt đối đại đa số. Ngoài ra còn có Ig. A, lactoferrin, lyzozyme và kallikrein được tổng hợp từ các niêm mạc đường hô hấp cũng có trong dịch tiết. Ig. A được tiết ra buổi tối nhiều hơn ban ngày. Những thành phần khác tiết ra từ niêm mạc bao gồm: glycosaminoglycans, antioxidants và chất chống nhiễm khuẩn.
 • 1. 2. 1. 4. Các tế bào miễn dịch ở lớp dưới niêm mạc • Bề dày của lớp mô lympho dưới niêm mạc thay đổi tuỳ vị trí niêm mạc, lớp tế bào đặc biệt quan trọng tại mũi cuốn giữa. Lympho và tương bào hiện diện nhiều nhất. Mô bào và tương bào cũng có thể được tìm thấytại đây. Trong trường hợp thông thường không có neutrophils trong lớp dưới niêm mạc. Tế bào lympho B thường ở dạng clone chưa trưởng thành tuyệt đối và có trí nhớ miễn dịch, chuỗi J chỉ bị kích hoạt trong mô lympho trong niêm mạc rồi được di chuyển đến các mô bạch huyết qua bạch máu nơi được biệt hoá thành các tế bào lympho chuyên bài tiết kháng thể Ig. E đặc hiệu.
• 1. 2. 1. 4. Các tế bào miễn dịch ở lớp dưới niêm mạc • Bề dày của lớp mô lympho dưới niêm mạc thay đổi tuỳ vị trí niêm mạc, lớp tế bào đặc biệt quan trọng tại mũi cuốn giữa. Lympho và tương bào hiện diện nhiều nhất. Mô bào và tương bào cũng có thể được tìm thấytại đây. Trong trường hợp thông thường không có neutrophils trong lớp dưới niêm mạc. Tế bào lympho B thường ở dạng clone chưa trưởng thành tuyệt đối và có trí nhớ miễn dịch, chuỗi J chỉ bị kích hoạt trong mô lympho trong niêm mạc rồi được di chuyển đến các mô bạch huyết qua bạch máu nơi được biệt hoá thành các tế bào lympho chuyên bài tiết kháng thể Ig. E đặc hiệu.
 • 1. 3. CHƯ C NĂNG SINH LY MU I- CUÔ N DƯƠ I • Do giải phẫu đại thể có những chức năng đặc hiệu, khi phối hợp với nhau có tác dụng gia tăng khả năng bảo vệ đường hô hấp dưới. Điều hoà kích thước đường thở, lọc bụi, làm ẩm không khí và khứu giác. • 1. 3. 1. Chức năng hô hấp: Theo thuyết tiến hoá và theo phôi thai, mũi là một cơ quan hô hấp. Độ thông thoáng của mũi được khảo sát bằng nhiều phương pháp qua đó chúng ta biết được về sinh lý mũi.
• 1. 3. CHƯ C NĂNG SINH LY MU I- CUÔ N DƯƠ I • Do giải phẫu đại thể có những chức năng đặc hiệu, khi phối hợp với nhau có tác dụng gia tăng khả năng bảo vệ đường hô hấp dưới. Điều hoà kích thước đường thở, lọc bụi, làm ẩm không khí và khứu giác. • 1. 3. 1. Chức năng hô hấp: Theo thuyết tiến hoá và theo phôi thai, mũi là một cơ quan hô hấp. Độ thông thoáng của mũi được khảo sát bằng nhiều phương pháp qua đó chúng ta biết được về sinh lý mũi.
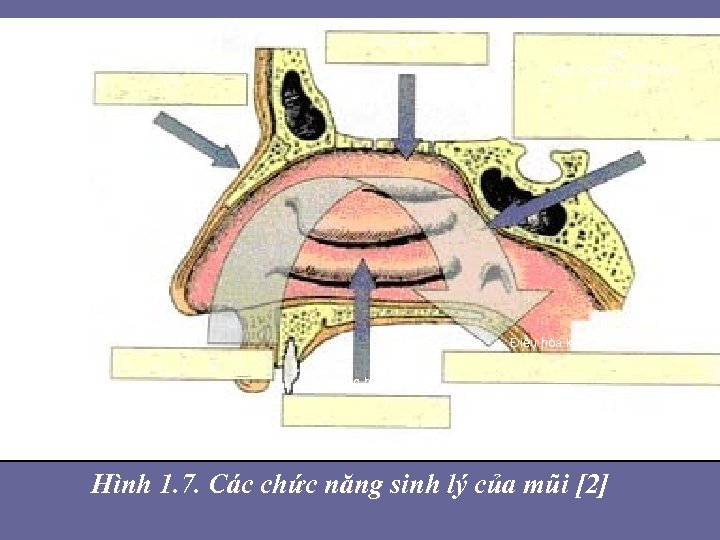 Tầng ngửi Da Lọc Vận chuyển chất nhầy Diệt khuẩn Thở Điều hòa không khí Cộng hưởng Hình 1. 7. Các chức năng sinh lý của mũi [2]
Tầng ngửi Da Lọc Vận chuyển chất nhầy Diệt khuẩn Thở Điều hòa không khí Cộng hưởng Hình 1. 7. Các chức năng sinh lý của mũi [2]
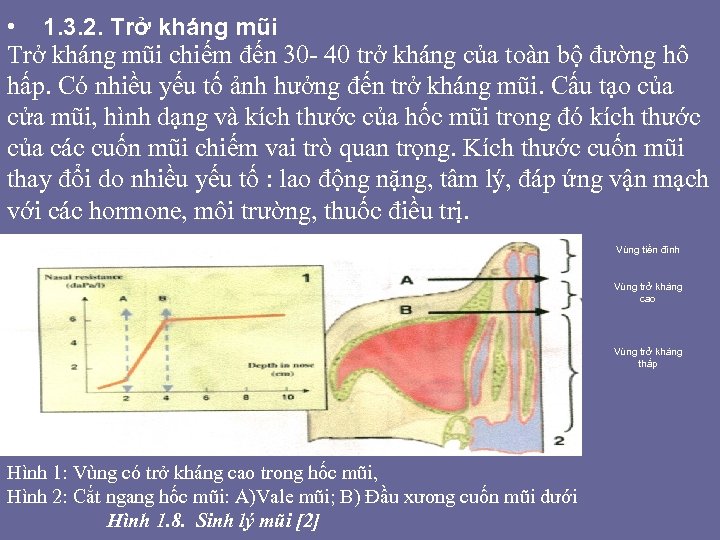 • 1. 3. 2. Trở kháng mũi chiếm đến 30 - 40 trở kháng của toàn bộ đường hô hấp. Có nhiều yếu tố ảnh hưởng đến trở kháng mũi. Cấu tạo của cửa mũi, hình dạng và kích thước của hốc mũi trong đó kích thước của các cuốn mũi chiếm vai trò quan trọng. Kích thước cuốn mũi thay đổi do nhiều yếu tố : lao động nặng, tâm lý, đáp ứng vận mạch với các hormone, môi trường, thuốc điều trị. Vùng tiền đình Vùng trở kháng cao Vùng trở kháng thấp Hình 1: Vùng có trở kháng cao trong hốc mũi, Hình 2: Cắt ngang hốc mũi: A)Vale mũi; B) Đầu xương cuốn mũi dưới Hình 1. 8. Sinh lý mũi [2]
• 1. 3. 2. Trở kháng mũi chiếm đến 30 - 40 trở kháng của toàn bộ đường hô hấp. Có nhiều yếu tố ảnh hưởng đến trở kháng mũi. Cấu tạo của cửa mũi, hình dạng và kích thước của hốc mũi trong đó kích thước của các cuốn mũi chiếm vai trò quan trọng. Kích thước cuốn mũi thay đổi do nhiều yếu tố : lao động nặng, tâm lý, đáp ứng vận mạch với các hormone, môi trường, thuốc điều trị. Vùng tiền đình Vùng trở kháng cao Vùng trở kháng thấp Hình 1: Vùng có trở kháng cao trong hốc mũi, Hình 2: Cắt ngang hốc mũi: A)Vale mũi; B) Đầu xương cuốn mũi dưới Hình 1. 8. Sinh lý mũi [2]
 • 1. 3. 3. Chu kỳ mũi • Một yếu tố khác ảnh hưởng đến sự cương tụ của các mạch máu dưới niêm mạc cuốn mũi là chu kỳ mũi - đã được Kayser mô tả năm 1895, để mô tả sự luân phiên sung huyết và trở lại kích thước bình thường của các hốc máu trong các cuốn mũi, trong khoảng thời gian khoảng 4 giờ. Năm 1967, chỉ có Guillerm dùng máy đo trở kháng mũi chứng minh rằng cho dù có thay đổi các thông số trong mũi, trở kháng mũi hầu như không thay đổi giữa 2 bên hốc mũi. Điều này có thể thấy ở 80% người bình thường, Với việc đo trở kháng thụ động ở trẻ em từ 3 - 6 tháng tuổi không có chu kỳ mũi. Chu kỳ mũi rõ rệt trong tuổi dậy thì và giảm dần ở tuổi trưởng thành. Chu kỳ mũi không ảnh hưởng bởi gây mê mũi, tê thanh quản và thở miệng nhưng không còn nữa khi thanh quản đã bị cắt. Chu kỳ mũi hình như chịu sự điều tiết bởi hệ thần kinh trung ương và có thể các trung tâm thần kinh tự động ngoại vi, hạch bướm khẩu cái và hạch sao.
• 1. 3. 3. Chu kỳ mũi • Một yếu tố khác ảnh hưởng đến sự cương tụ của các mạch máu dưới niêm mạc cuốn mũi là chu kỳ mũi - đã được Kayser mô tả năm 1895, để mô tả sự luân phiên sung huyết và trở lại kích thước bình thường của các hốc máu trong các cuốn mũi, trong khoảng thời gian khoảng 4 giờ. Năm 1967, chỉ có Guillerm dùng máy đo trở kháng mũi chứng minh rằng cho dù có thay đổi các thông số trong mũi, trở kháng mũi hầu như không thay đổi giữa 2 bên hốc mũi. Điều này có thể thấy ở 80% người bình thường, Với việc đo trở kháng thụ động ở trẻ em từ 3 - 6 tháng tuổi không có chu kỳ mũi. Chu kỳ mũi rõ rệt trong tuổi dậy thì và giảm dần ở tuổi trưởng thành. Chu kỳ mũi không ảnh hưởng bởi gây mê mũi, tê thanh quản và thở miệng nhưng không còn nữa khi thanh quản đã bị cắt. Chu kỳ mũi hình như chịu sự điều tiết bởi hệ thần kinh trung ương và có thể các trung tâm thần kinh tự động ngoại vi, hạch bướm khẩu cái và hạch sao.
 • 1. 3. 4. Chức năng lọc bụi • - Không khí mang một khối lượng vật lạ rất lớn vào trong mũi, có thể dễ dàng tấn công vào phế nang. Để tránh sự tấn công này, chất nhầy tiết ra từ mũi thực hiện nhiệm vụ bắt giữ vật lạ đưa xuống họng nuốt xuống dạ dày. Năm 1953 Proezt cho rằng chức năng chủ yếu của mũi chính là chức năng lọc bụi. Hiệu quả của chức năng này phụ thuộc vào kích thước của vật lạ. Trong động tác hô hấp bình thường, chỉ một vài hạt bụi có kích thước hơn 10 m có thể xâm nhập vào đường hô hấp dưới sau khi qua lớp niêm mạc nhầy của mũi. Những chất kích thích có đường kính khoảng 1 m khó bị bắt giữ bởi niêm mạc mũi.
• 1. 3. 4. Chức năng lọc bụi • - Không khí mang một khối lượng vật lạ rất lớn vào trong mũi, có thể dễ dàng tấn công vào phế nang. Để tránh sự tấn công này, chất nhầy tiết ra từ mũi thực hiện nhiệm vụ bắt giữ vật lạ đưa xuống họng nuốt xuống dạ dày. Năm 1953 Proezt cho rằng chức năng chủ yếu của mũi chính là chức năng lọc bụi. Hiệu quả của chức năng này phụ thuộc vào kích thước của vật lạ. Trong động tác hô hấp bình thường, chỉ một vài hạt bụi có kích thước hơn 10 m có thể xâm nhập vào đường hô hấp dưới sau khi qua lớp niêm mạc nhầy của mũi. Những chất kích thích có đường kính khoảng 1 m khó bị bắt giữ bởi niêm mạc mũi.
 • 1. 3. 5. Chức năng điều hoà nhiệt độ không khí hít vào. • Một chức năng quan trọng khác của mũi là điều hoà nhiệt độ không khí. Năm 1956, Ingelstedt nghiên cứu sự thay đổi nhiệt độ và độ ẩm tương đối đã cho thấy hiệu quả của niêm mạc mũi đối với điều hoà nhiệt độ của không khí hít vào. Ở nhiệt độ môi trường là 23đô C và độ ẩm tương đối là 40% trong điều kiện bình thường, luồng không khí sẽ được làm ấm lên 30 đô C và độ ẩm tương đối là 98%. •
• 1. 3. 5. Chức năng điều hoà nhiệt độ không khí hít vào. • Một chức năng quan trọng khác của mũi là điều hoà nhiệt độ không khí. Năm 1956, Ingelstedt nghiên cứu sự thay đổi nhiệt độ và độ ẩm tương đối đã cho thấy hiệu quả của niêm mạc mũi đối với điều hoà nhiệt độ của không khí hít vào. Ở nhiệt độ môi trường là 23đô C và độ ẩm tương đối là 40% trong điều kiện bình thường, luồng không khí sẽ được làm ấm lên 30 đô C và độ ẩm tương đối là 98%. •
 • 1. 3. 6. chư c năng khứu giác • - Mầm của hệ thần kinh khứu giác xuất hiện vào tuần lễ thứ tư của thai kỳ. Biểu mô khứu giác phủ trên xương cuốn trên và một phần vách ngăn. Vùng niêm mạc khứu giác có màu vàng do phosphorlipid. Lớp biểu mô giả tầng chứa các tế bào khứu giác. Tế bào nâng đỡ, tế bào đáy, và các tuyến Bowman. Những tế bào tiếp nhận khứu giác lưỡng cực đóng vai trò như một thụ thể ngoại vi và hạch đầu tiên (first order ganglia). -. Mất mùi là một trong những nguyên nhân làm bệnh nhân đến khám tại phòng khám Tai - Mũi Họng.
• 1. 3. 6. chư c năng khứu giác • - Mầm của hệ thần kinh khứu giác xuất hiện vào tuần lễ thứ tư của thai kỳ. Biểu mô khứu giác phủ trên xương cuốn trên và một phần vách ngăn. Vùng niêm mạc khứu giác có màu vàng do phosphorlipid. Lớp biểu mô giả tầng chứa các tế bào khứu giác. Tế bào nâng đỡ, tế bào đáy, và các tuyến Bowman. Những tế bào tiếp nhận khứu giác lưỡng cực đóng vai trò như một thụ thể ngoại vi và hạch đầu tiên (first order ganglia). -. Mất mùi là một trong những nguyên nhân làm bệnh nhân đến khám tại phòng khám Tai - Mũi Họng.
 • Tóm lại: Vẫn có thể sống không có mũi, nhưng người bệnh sẽ bị ảnh hưởng nặng nề đến chức năng của mũi. Không có cơ quan nào có thể đảm nhiệm nhiều chức năng như thế và cũng không có cơ quan nào có thể bảo vệ đường hô hấp dưới hiệu quả đến thế, trong đó CD đóng một vai trò rất quan trọng mà trước hết là bắt đầu từ chức năng thông khí. Khi cuốn dưới bị phì đại gây ra nghẹt, tắc mũi sẽ ảnh hưởng đến toàn bộ chức năng và gây ra bệnh lý ở mũi.
• Tóm lại: Vẫn có thể sống không có mũi, nhưng người bệnh sẽ bị ảnh hưởng nặng nề đến chức năng của mũi. Không có cơ quan nào có thể đảm nhiệm nhiều chức năng như thế và cũng không có cơ quan nào có thể bảo vệ đường hô hấp dưới hiệu quả đến thế, trong đó CD đóng một vai trò rất quan trọng mà trước hết là bắt đầu từ chức năng thông khí. Khi cuốn dưới bị phì đại gây ra nghẹt, tắc mũi sẽ ảnh hưởng đến toàn bộ chức năng và gây ra bệnh lý ở mũi.
 • 1. 4. SINH BỆNH HỌC VIÊM MŨI QUÁ PHÁT • 1. 4. 1. Định nghĩa: viêm mũi quá phát là viêm mũi mạn tính gây ra phù nề, phì đại, thoái hóa tổ chức liên kết niêm mạc mũi va ca c tô chư c hang trên cuốn mũi[6] • 1. 4. 2. Sinh lý bệnh viêm mũi quá phát • Cuốn mũi có một cấu tạo rất đặc biệt. Lớp ngoài là niêm mạc với tế bào trụ có lông chuyển. Lớp giữa là tổ chức cương gồm những xoang mạch. Những xoang mạch này có thể tích máu và làm cho cuốn mũi nở phình to ra và thu hẹp hốc mũi. Lớp trong là xương mà người ta gọi là xương cuốn mũi. Xương này thường không tham gia quá trình viêm mà chủ yếu là do niêm mạc và tổ chức đệm dưới niêm mạc [6]
• 1. 4. SINH BỆNH HỌC VIÊM MŨI QUÁ PHÁT • 1. 4. 1. Định nghĩa: viêm mũi quá phát là viêm mũi mạn tính gây ra phù nề, phì đại, thoái hóa tổ chức liên kết niêm mạc mũi va ca c tô chư c hang trên cuốn mũi[6] • 1. 4. 2. Sinh lý bệnh viêm mũi quá phát • Cuốn mũi có một cấu tạo rất đặc biệt. Lớp ngoài là niêm mạc với tế bào trụ có lông chuyển. Lớp giữa là tổ chức cương gồm những xoang mạch. Những xoang mạch này có thể tích máu và làm cho cuốn mũi nở phình to ra và thu hẹp hốc mũi. Lớp trong là xương mà người ta gọi là xương cuốn mũi. Xương này thường không tham gia quá trình viêm mà chủ yếu là do niêm mạc và tổ chức đệm dưới niêm mạc [6]
 • 1. 4. 3. Nguyên nhân viêm mũi quá phát và quá phát cuốn dưới. • 1. 4. 3. 1. Tại chỗ • - Tiếp xúc thường xuyên với các hóa chất, làm việc lâu nơi lạnh, ẩm. • Các loại biến dạng vách ngăn như: vẹo, mào, gai, lệch hình. - Viêm VA quá phát, viêm mạn tính. • - Viêm mũi dị ứng [14], [16] • - Viêm mũi vận mạch • - Viêm mũi do thuốc[6], [12] • 1. 4. 3. 2. Toàn thân • - Cơ địa dị ứng, thể tạng dị ứng • - Có rối loạn biến đổi về nội tiết. • - Các bệnh toàn thân: suy gan, rối loạn tiêu hóa. . . • - NARES (chronic nonallergic rhinitis with eosinophila
• 1. 4. 3. Nguyên nhân viêm mũi quá phát và quá phát cuốn dưới. • 1. 4. 3. 1. Tại chỗ • - Tiếp xúc thường xuyên với các hóa chất, làm việc lâu nơi lạnh, ẩm. • Các loại biến dạng vách ngăn như: vẹo, mào, gai, lệch hình. - Viêm VA quá phát, viêm mạn tính. • - Viêm mũi dị ứng [14], [16] • - Viêm mũi vận mạch • - Viêm mũi do thuốc[6], [12] • 1. 4. 3. 2. Toàn thân • - Cơ địa dị ứng, thể tạng dị ứng • - Có rối loạn biến đổi về nội tiết. • - Các bệnh toàn thân: suy gan, rối loạn tiêu hóa. . . • - NARES (chronic nonallergic rhinitis with eosinophila
 Chương II • L M SÀNG – C N L M SA NG VIÊM MŨI QUÁ PHÁT • 1. 1. L M SA NG VIÊM MU I QUA PHA T • 1. 1. 1. Triê u chư ng cơ năng • - Nghẹt mũi là triệu chứng chính, đầu tiên bệnh nhân bị nghẹt vào ban đêm khi nằm, nằm nghiêng bên nào nghẹt bên đó, Về sau nghẹt mũi liên tục kéo dài, thường hay khịt mũi và đằng hắng để khạc ra những cục nhầy khô quánh ở trong họng. - Đau đầu: nhức đầu giai đoạn có thể đau nhẹ thoáng qua, đau nhiều vào buổi sáng, giai đoạn sau có thể đau liên tục kèm theo khó ngủ về ban đêm. • - Ù tai: thường là ù tai tiếng trầm, ù khi nghẹt mũi, do vòi nhĩ bị tắc. • - Rối loạn khứu giác: mất ngửi hoặc ngửi kém. , về sau rối
Chương II • L M SÀNG – C N L M SA NG VIÊM MŨI QUÁ PHÁT • 1. 1. L M SA NG VIÊM MU I QUA PHA T • 1. 1. 1. Triê u chư ng cơ năng • - Nghẹt mũi là triệu chứng chính, đầu tiên bệnh nhân bị nghẹt vào ban đêm khi nằm, nằm nghiêng bên nào nghẹt bên đó, Về sau nghẹt mũi liên tục kéo dài, thường hay khịt mũi và đằng hắng để khạc ra những cục nhầy khô quánh ở trong họng. - Đau đầu: nhức đầu giai đoạn có thể đau nhẹ thoáng qua, đau nhiều vào buổi sáng, giai đoạn sau có thể đau liên tục kèm theo khó ngủ về ban đêm. • - Ù tai: thường là ù tai tiếng trầm, ù khi nghẹt mũi, do vòi nhĩ bị tắc. • - Rối loạn khứu giác: mất ngửi hoặc ngửi kém. , về sau rối
 • 1. 1. 2. Triệu chứng thực thể: • - Khám mũi trước: • + Trong giai đoạn đầu thấy niêm mạc đỏ nhẵn, cuốn mũi dưới phình to đến sát vách ngăn và che lấp phần sau của vách ngăn. Tiết nhầy ứ đọng ở sàn mũi. • + Giai đoạn hai là lúc quá phát tổ chức liên kết, cuốn mũi không co lại nữa và khi đó phải dùng que trâm thăm dò vách ngăn để phát hiện lệch hình. Niêm mạc không còn đỏ nữa mà lại xám nhạt và gồ ghề. Vùng thường hay bị quá phát là bờ dưới cuốn dưới. • Cuốn mũi giữa cũng có thể bị quá phát bệnh tích khu trú chủ yếu ở đầu cuốn mũi giữa. Niêm mạc ở cuốn giữa có hình dáng khác: mọng nước, mềm che lấp nghách giữa và khe khứu giác. Đôi khi cuốn giữa cũng bị quá phát và có những kén nhỏ trong xương đó là hiện tượng xoang hơi cuốn giữa. .
• 1. 1. 2. Triệu chứng thực thể: • - Khám mũi trước: • + Trong giai đoạn đầu thấy niêm mạc đỏ nhẵn, cuốn mũi dưới phình to đến sát vách ngăn và che lấp phần sau của vách ngăn. Tiết nhầy ứ đọng ở sàn mũi. • + Giai đoạn hai là lúc quá phát tổ chức liên kết, cuốn mũi không co lại nữa và khi đó phải dùng que trâm thăm dò vách ngăn để phát hiện lệch hình. Niêm mạc không còn đỏ nữa mà lại xám nhạt và gồ ghề. Vùng thường hay bị quá phát là bờ dưới cuốn dưới. • Cuốn mũi giữa cũng có thể bị quá phát bệnh tích khu trú chủ yếu ở đầu cuốn mũi giữa. Niêm mạc ở cuốn giữa có hình dáng khác: mọng nước, mềm che lấp nghách giữa và khe khứu giác. Đôi khi cuốn giữa cũng bị quá phát và có những kén nhỏ trong xương đó là hiện tượng xoang hơi cuốn giữa. .
 • - khám mũi sau: sẽ thấy "đuôi vách ngăn" và đuôi cuốn mũi dưới quá phát. Đuôi cuốn mũi dưới quá phát thể hiện bằng khối u tròn, nhẵn, to bằng đầu ngón tay, nằm ở phần dưới và che lấp gần hết cửa mũi sau. Nếu bệnh đã lâu ngày, khối u sẽ đổi dạng trở nên tím bầm và lổn như quả dâu tằm. • Trên nội soi ta thấy: • + Cuốn dưới qua pha t co thê đâ u cuô n, đuôi cuô n hoă c toa n bô cuô n, làm hẹp khe dưới và cuô n giư a qua pha t la m he p khe giữa. Đuôi cuốn dưới thoái hóa, phì đại làm hẹp cửa mũi sau. • + Qua nô i soi có thể thấy hi nh a nh kèm theo: vẹo, dâ y, gai vách ngăn va co điê m tiê p xu c cuô n giư a va cuô n dươ i va o va ch ngăn (contact points) la m tă c khe giư a va khe trên, đây la nguyên nhân gây như c đâ u va la m mâ t khư u gia c • + Co thê thâ y cuô n giư a va cuô n dươ i bên đô i diê n vơ i bên va ch ngăn ve o bi qua pha t [14], [20],
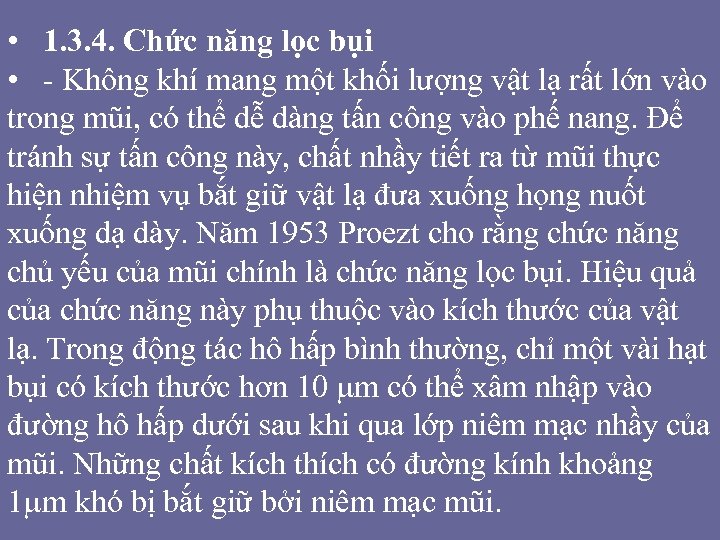
• - khám mũi sau: sẽ thấy "đuôi vách ngăn" và đuôi cuốn mũi dưới quá phát. Đuôi cuốn mũi dưới quá phát thể hiện bằng khối u tròn, nhẵn, to bằng đầu ngón tay, nằm ở phần dưới và che lấp gần hết cửa mũi sau. Nếu bệnh đã lâu ngày, khối u sẽ đổi dạng trở nên tím bầm và lổn như quả dâu tằm. • Trên nội soi ta thấy: • + Cuốn dưới qua pha t co thê đâ u cuô n, đuôi cuô n hoă c toa n bô cuô n, làm hẹp khe dưới và cuô n giư a qua pha t la m he p khe giữa. Đuôi cuốn dưới thoái hóa, phì đại làm hẹp cửa mũi sau. • + Qua nô i soi có thể thấy hi nh a nh kèm theo: vẹo, dâ y, gai vách ngăn va co điê m tiê p xu c cuô n giư a va cuô n dươ i va o va ch ngăn (contact points) la m tă c khe giư a va khe trên, đây la nguyên nhân gây như c đâ u va la m mâ t khư u gia c • + Co thê thâ y cuô n giư a va cuô n dươ i bên đô i diê n vơ i bên va ch ngăn ve o bi qua pha t [14], [20],
 Hình 1. 11. Hình nội soi quá phát cuốn mu i dưới hai bên
Hình 1. 11. Hình nội soi quá phát cuốn mu i dưới hai bên
 1. 2. C N L M SÀNG VIÊM MŨI QUÁ PHÁT • Kha o sa t kha ch quan đươ ng mu i (đo trơ kha ng mu i) • Trở kháng mũi chiếm đến 30 - 40% trở kháng của toàn bộ đường hô hấp. • Ngày nay, các phương pháp đánh giá khách quan nghẹt mũi bao gồm • Peak nasal inspiratory flow (PNIF) • Acoustic rhinometry (AR) • Rhinomanometry (RM) • Odiosofl Rhino (RO)
1. 2. C N L M SÀNG VIÊM MŨI QUÁ PHÁT • Kha o sa t kha ch quan đươ ng mu i (đo trơ kha ng mu i) • Trở kháng mũi chiếm đến 30 - 40% trở kháng của toàn bộ đường hô hấp. • Ngày nay, các phương pháp đánh giá khách quan nghẹt mũi bao gồm • Peak nasal inspiratory flow (PNIF) • Acoustic rhinometry (AR) • Rhinomanometry (RM) • Odiosofl Rhino (RO)
 • 1. 2. 1. 1. Peak Nasal Inspiratory flow • PNIF là phương pháp đánh giá không xâm nhập, dễ thực hiện, và thường được sử dụng đê đánh giá sự thông thoáng đường mũi. Đây là phương pháp đo lường sinh lý đo đạt mức độ cao nhất không khí được thở ra trong mỗi phút khi bệnh nhân gắng sức thở ra [36]. Dù rằng sự thay đổi áp lực của mỗi bên mũi không được ghi nhận lại, PNIF được cho là có độ nhạy cảm và tính biến đổi cao do sự cố gắng của đối tượng được đo và sự hướng dẫn đúng của người thực hiện nghiên cứu [32], [36]. Nếu bệnh nhân gắng sức thì sẽ làm gia tăng tỉ lệ khí lưu thông qua mũi [36]. Một điều cần lưu ý là PNIFs thiếu phương pháp đo lường để chỉ ra đâu là vị trí tắc nghẽn thật sự. Hơn nữa, các bệnh phổi cũng ảnh hưởng đến kết quả đo lường PNIF do sự gắng sức thở ra.
• 1. 2. 1. 1. Peak Nasal Inspiratory flow • PNIF là phương pháp đánh giá không xâm nhập, dễ thực hiện, và thường được sử dụng đê đánh giá sự thông thoáng đường mũi. Đây là phương pháp đo lường sinh lý đo đạt mức độ cao nhất không khí được thở ra trong mỗi phút khi bệnh nhân gắng sức thở ra [36]. Dù rằng sự thay đổi áp lực của mỗi bên mũi không được ghi nhận lại, PNIF được cho là có độ nhạy cảm và tính biến đổi cao do sự cố gắng của đối tượng được đo và sự hướng dẫn đúng của người thực hiện nghiên cứu [32], [36]. Nếu bệnh nhân gắng sức thì sẽ làm gia tăng tỉ lệ khí lưu thông qua mũi [36]. Một điều cần lưu ý là PNIFs thiếu phương pháp đo lường để chỉ ra đâu là vị trí tắc nghẽn thật sự. Hơn nữa, các bệnh phổi cũng ảnh hưởng đến kết quả đo lường PNIF do sự gắng sức thở ra.
 Hi nh 1. Peak Nasal Inspiratory flow
Hi nh 1. Peak Nasal Inspiratory flow
 • 1. 2. Acoustic Rhinometry (AR) • Năm 1989, Hilberg và cộng sự [33] là những người đầu tiên sử dụng kỹ thuật AR để đánh giá mặt cắt ngang mũi. AR là phương pháp đo đơn giản, không xâm nhập, và khá rẻ. Đây là phương pháp thường dùng nhất để đánh giá cấu trúc mũi. Thể tích mũi (nasal passage volume) cũng có thể tính toán được dựa trên phương pháp này [37]. Phương pháp đo này thích hợp để đánh giá cấu trúc giải phẫu, tác động của thuốc, và những thay đổi sau phẫu thuật mang lại bao gồm cả những thay đổi trên các thành phần mạch máu dưới niêm mạc tai vale mũi, thay đổi trên polyp mũi hoặc vẹo vách ngăn [32], [37], [38]. • Về nguyên thủy, kỹ thuật AR được phát minh để dò các mỏ dầu, tuy nhiên, kỹ thuật này không được áp dụng mãi cho đến năm 1970, và được dùng lần đầu tiên trong lĩnh vực y khoa để thực hiện đo lường đường hô hấp [39].
• 1. 2. Acoustic Rhinometry (AR) • Năm 1989, Hilberg và cộng sự [33] là những người đầu tiên sử dụng kỹ thuật AR để đánh giá mặt cắt ngang mũi. AR là phương pháp đo đơn giản, không xâm nhập, và khá rẻ. Đây là phương pháp thường dùng nhất để đánh giá cấu trúc mũi. Thể tích mũi (nasal passage volume) cũng có thể tính toán được dựa trên phương pháp này [37]. Phương pháp đo này thích hợp để đánh giá cấu trúc giải phẫu, tác động của thuốc, và những thay đổi sau phẫu thuật mang lại bao gồm cả những thay đổi trên các thành phần mạch máu dưới niêm mạc tai vale mũi, thay đổi trên polyp mũi hoặc vẹo vách ngăn [32], [37], [38]. • Về nguyên thủy, kỹ thuật AR được phát minh để dò các mỏ dầu, tuy nhiên, kỹ thuật này không được áp dụng mãi cho đến năm 1970, và được dùng lần đầu tiên trong lĩnh vực y khoa để thực hiện đo lường đường hô hấp [39].
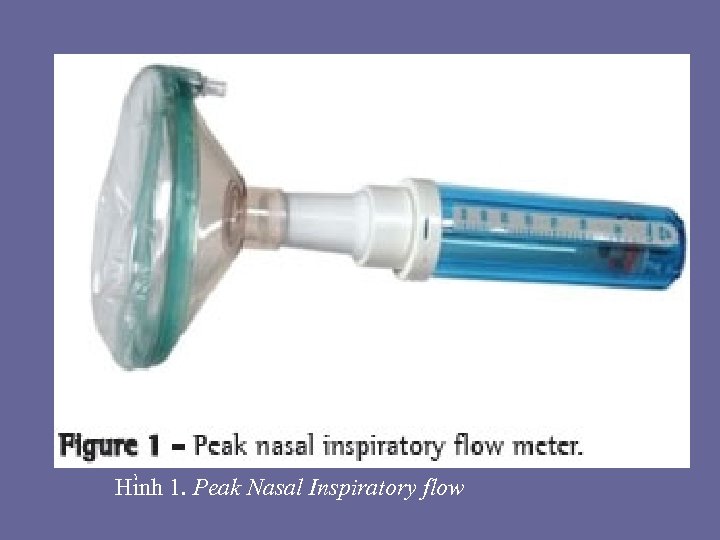
 Hình 2: Đồ thị AR được đo trước (đường phía dưới) và sau (đường phía trên) khi dung thuốc co mạch. Trục X đại diện cho khoảng cách từ cửa mũi và trục Y đại diện cho mặt phẳng cắt ngang (CSA) của mũi. Ghi chú gia tăng CSA sau khi dung co mạch, phần lớn tại điểm b và c. Điểm a đại diện cho MCA của vale mũi. Điểm b đại diện cho CSA của đầu trước cuốn dưới và cuốn giữa, điểm c
Hình 2: Đồ thị AR được đo trước (đường phía dưới) và sau (đường phía trên) khi dung thuốc co mạch. Trục X đại diện cho khoảng cách từ cửa mũi và trục Y đại diện cho mặt phẳng cắt ngang (CSA) của mũi. Ghi chú gia tăng CSA sau khi dung co mạch, phần lớn tại điểm b và c. Điểm a đại diện cho MCA của vale mũi. Điểm b đại diện cho CSA của đầu trước cuốn dưới và cuốn giữa, điểm c
 • AR được đánh giá tính hợp lý của nó so với các phương pháp đo lường giải phẫu khác, đồng thời cũng được một vài nhà nghiên cứu khác thừa nhận [37], [42]. • Tỉ lệ tương quan cao giữa CSA trên AR so với hình ảnh chụp MRI sau khi dung co mạch mũi [37], [43] và dùng CT để đánh giá độ chính xác sự đo lường CSA trên mũi [37]. Với sự tiến bộ của kỹ thuật công nghệ, kỹ thuật dùng CT để đánh giá thể tích mũi (CT Volumetry) được cho là kỹ thuật hình ảnh tốt nhất để đánh giá khoang mũi và cấu trúc xoang kế cạnh qua việc sủ dụng test ảo (phantom test) cho thấy chỉ có sai số 1% ở mỗi lát cắt so với toàn bộ thể tích thực. Chính vì lý do đó, Dastidar và cộng sự [37], [44] đã thực hiện nghiên cứu vào năm 1999 để so sánh 48 hốc mũi bị nghẹt mũi bằng phương pháp AR/ CTV. MCAs và mỗi thể tích được đo lường và so sánh với nhau.
• AR được đánh giá tính hợp lý của nó so với các phương pháp đo lường giải phẫu khác, đồng thời cũng được một vài nhà nghiên cứu khác thừa nhận [37], [42]. • Tỉ lệ tương quan cao giữa CSA trên AR so với hình ảnh chụp MRI sau khi dung co mạch mũi [37], [43] và dùng CT để đánh giá độ chính xác sự đo lường CSA trên mũi [37]. Với sự tiến bộ của kỹ thuật công nghệ, kỹ thuật dùng CT để đánh giá thể tích mũi (CT Volumetry) được cho là kỹ thuật hình ảnh tốt nhất để đánh giá khoang mũi và cấu trúc xoang kế cạnh qua việc sủ dụng test ảo (phantom test) cho thấy chỉ có sai số 1% ở mỗi lát cắt so với toàn bộ thể tích thực. Chính vì lý do đó, Dastidar và cộng sự [37], [44] đã thực hiện nghiên cứu vào năm 1999 để so sánh 48 hốc mũi bị nghẹt mũi bằng phương pháp AR/ CTV. MCAs và mỗi thể tích được đo lường và so sánh với nhau.
 Kết quả đo lường thể tích được ghi nhận là có sự tương quan mạnh mẽ với (p<. 05) tại khoang mũi trước và giữa, nhưng kém chính xác ở khoang mũi sau. Các tác giả khác cũng cho rằng đo lường tại cửa mũi sau là không đáng tin cậy do sự thấ thoát âm ở cửa mũi sau [45]. Trong nghiên cứu so sánh AR và CTV, kết quả MCAs thật đáng ngạc nhiên là tương quan rất kém giữa các phương pháp [37]. Hiện nay, gần 2 thập niên trở lại đây kể từ khi kỹ thuật AR nà ra đời, AR vẫn là kỹ thuật phổ biến được sử dụng để đánh giá khoang mũi trong nghiên cứu. Kỹ thuật này cũng có vài ứng dụng trong lâm sàng, đặc biệt để đánh giá một cách khách quan sự cải thiện sau mổ hoặc điều trị steroid đường mũi. Những khó khăn của việc sử dụng AR trong lâm sàng là kỹ thuật cần phải tiếp tục đánh giá, sự chấp nhận tính hợp lệ, và tính không nhất quán giữa các nơi sử dụng [45].
Kết quả đo lường thể tích được ghi nhận là có sự tương quan mạnh mẽ với (p<. 05) tại khoang mũi trước và giữa, nhưng kém chính xác ở khoang mũi sau. Các tác giả khác cũng cho rằng đo lường tại cửa mũi sau là không đáng tin cậy do sự thấ thoát âm ở cửa mũi sau [45]. Trong nghiên cứu so sánh AR và CTV, kết quả MCAs thật đáng ngạc nhiên là tương quan rất kém giữa các phương pháp [37]. Hiện nay, gần 2 thập niên trở lại đây kể từ khi kỹ thuật AR nà ra đời, AR vẫn là kỹ thuật phổ biến được sử dụng để đánh giá khoang mũi trong nghiên cứu. Kỹ thuật này cũng có vài ứng dụng trong lâm sàng, đặc biệt để đánh giá một cách khách quan sự cải thiện sau mổ hoặc điều trị steroid đường mũi. Những khó khăn của việc sử dụng AR trong lâm sàng là kỹ thuật cần phải tiếp tục đánh giá, sự chấp nhận tính hợp lệ, và tính không nhất quán giữa các nơi sử dụng [45].
 • 1. 2. 1. 3. Rhinomanometry (RM) • RM là phương pháp đánh giá chức năng của đươ ng thở liên quan đến áp lực và lưu lượng khí trong mũi. Từ những đánh giá trên, chúng ta có thể thu được áp lực trung bình (mean pressure), thể tích trung bình, công để thực hiện = áp lực x lưu lượng (work = pressure x flow), độ trở kháng (áp lực/lưu lượng = pressure/flow) của mỗi lần thở. Độ trở kháng của mỗi bên mũi có thể so sánh với bên kia và với toàn bộ trở kháng mũi, cho phép nhà lâm sàng có thể xác định mũi bên nào khiến bệnh nhân than phiền nghẹt mũi nhất. Kết quả đồ thị (plot), trục X đại diện cho sự khác biệt về áp lực và trục Y đại diện cho lưu lượng, đồ thị có hình dạng chữ S bẻ cong. Phương pháp phổ biến nhất để báo cáo kết quả là lưu lượng khí thở vào. Máy đo bao gồm bộ phận biến đổi áp lực (pressure transducer) để đo lường áp lực cửa mũi sau, bộ phận đo tốc độ (pneumotachometer) để đánh giá lưu lượng, một cái bịt mũi để đánh giá áp lực mũi trước và lưu lượng, và một máy tính để chuyển đổi những kết quả đo lường thành tín hiệu kỹ thuật số.
• 1. 2. 1. 3. Rhinomanometry (RM) • RM là phương pháp đánh giá chức năng của đươ ng thở liên quan đến áp lực và lưu lượng khí trong mũi. Từ những đánh giá trên, chúng ta có thể thu được áp lực trung bình (mean pressure), thể tích trung bình, công để thực hiện = áp lực x lưu lượng (work = pressure x flow), độ trở kháng (áp lực/lưu lượng = pressure/flow) của mỗi lần thở. Độ trở kháng của mỗi bên mũi có thể so sánh với bên kia và với toàn bộ trở kháng mũi, cho phép nhà lâm sàng có thể xác định mũi bên nào khiến bệnh nhân than phiền nghẹt mũi nhất. Kết quả đồ thị (plot), trục X đại diện cho sự khác biệt về áp lực và trục Y đại diện cho lưu lượng, đồ thị có hình dạng chữ S bẻ cong. Phương pháp phổ biến nhất để báo cáo kết quả là lưu lượng khí thở vào. Máy đo bao gồm bộ phận biến đổi áp lực (pressure transducer) để đo lường áp lực cửa mũi sau, bộ phận đo tốc độ (pneumotachometer) để đánh giá lưu lượng, một cái bịt mũi để đánh giá áp lực mũi trước và lưu lượng, và một máy tính để chuyển đổi những kết quả đo lường thành tín hiệu kỹ thuật số.
![Hình 2: bộ dụng cụ đo RM. [45] Hình 3: Biểu đồ RM biểu Hình 2: bộ dụng cụ đo RM. [45] Hình 3: Biểu đồ RM biểu](https://present5.com/presentation/4a3b1d84c09a7b53cacacafbefbd5dc1/image-41.jpg) Hình 2: bộ dụng cụ đo RM. [45] Hình 3: Biểu đồ RM biểu thị áp lực đo được tính bằng đơn vị Pa. [45]
Hình 2: bộ dụng cụ đo RM. [45] Hình 3: Biểu đồ RM biểu thị áp lực đo được tính bằng đơn vị Pa. [45]
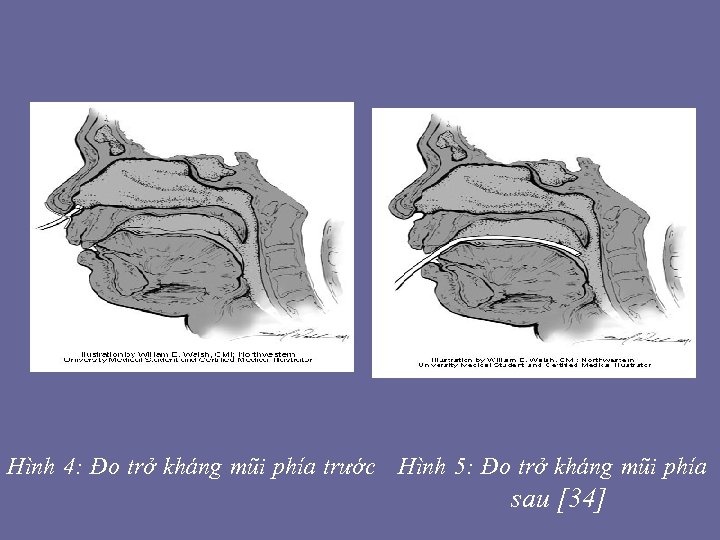 Hình 4: Đo trở kháng mũi phía trước Hình 5: Đo trở kháng mũi phía sau [34]
Hình 4: Đo trở kháng mũi phía trước Hình 5: Đo trở kháng mũi phía sau [34]
 • 1. 2. 1. 4. Odiosoft Rhino (OR) • OR là một kỹ thuật mới được dùng để chuyển đổi tần số âm thanh phát ra tại mũi thành các kết quả trên mặt phẳng cắt ngang. Giả thuyết phía sau kỹ thuật này là lưu lượng khí tại mũi tao ra tần số âm thanh cao khi có sự gia tăng sự chuyển động không khí (turbulence increase) [46]. Đây là phương pháp đo không xâm nhập, được phát triển bởi Seren [47], bao gồm microphone, đầu dò mũi (nasal probe), card âm thanh và máy tính. Đầu dò mũi được nối với microphone đặt cách 1 cm từ cửa mũi, và bệnh nhân được yêu cầu bịt mũi bên đối diện, để tránh bất cứ sự nhiễu loạn nào xảy ra đối với bên mũi được đo. m thanh phát ra trong quá trình thở được đo lường trực tiếp bằng kỹ thuật Odiosoft Rhino (không giống với phương pháp Acoustic Rhinometry = đo lường phản âm từ đó đưa ra mặt phẳng cắt ngang). Một nghiên cứu gần đây (năm 2006), cho thấy phương pháp này có độ nhạy và độ đặc hiệu tốt với độ tương quan mạnh mẽ giữa thang điểm triệu chứng khi so sánh với AR [48]. Mặc dù những kết quả trên đáng khích lệ, các nghiên cứu vẫn đang tìm kiếm một phương thức hợp lý để đánh giá khách quan đường mũi.
• 1. 2. 1. 4. Odiosoft Rhino (OR) • OR là một kỹ thuật mới được dùng để chuyển đổi tần số âm thanh phát ra tại mũi thành các kết quả trên mặt phẳng cắt ngang. Giả thuyết phía sau kỹ thuật này là lưu lượng khí tại mũi tao ra tần số âm thanh cao khi có sự gia tăng sự chuyển động không khí (turbulence increase) [46]. Đây là phương pháp đo không xâm nhập, được phát triển bởi Seren [47], bao gồm microphone, đầu dò mũi (nasal probe), card âm thanh và máy tính. Đầu dò mũi được nối với microphone đặt cách 1 cm từ cửa mũi, và bệnh nhân được yêu cầu bịt mũi bên đối diện, để tránh bất cứ sự nhiễu loạn nào xảy ra đối với bên mũi được đo. m thanh phát ra trong quá trình thở được đo lường trực tiếp bằng kỹ thuật Odiosoft Rhino (không giống với phương pháp Acoustic Rhinometry = đo lường phản âm từ đó đưa ra mặt phẳng cắt ngang). Một nghiên cứu gần đây (năm 2006), cho thấy phương pháp này có độ nhạy và độ đặc hiệu tốt với độ tương quan mạnh mẽ giữa thang điểm triệu chứng khi so sánh với AR [48]. Mặc dù những kết quả trên đáng khích lệ, các nghiên cứu vẫn đang tìm kiếm một phương thức hợp lý để đánh giá khách quan đường mũi.
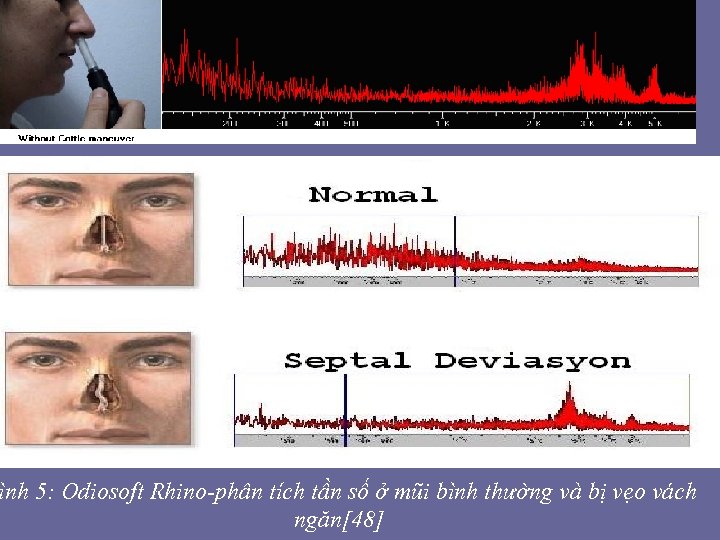 ình 5: Odiosoft Rhino-phân tích tần số ở mũi bình thường và bị vẹo vách ngăn[48]
ình 5: Odiosoft Rhino-phân tích tần số ở mũi bình thường và bị vẹo vách ngăn[48]
 • 1. 2. 1. 5. Ca c yê u tô a nh hươ ng đô i vơ i phương pha p đa nh gia kha ch quan đươ ng mu i • Có một vài yếu tố có khả năng ảnh hưởng và gây nên sự không phù hợp trong phương pháp đánh giá khách quan. Hasegawa và Kern [49] ghi chú rằng chu kỳ mũi có thể gây ra sự biến đổi một bên mũi đo lường; vì thế, phần lớn các phương pháp đo lường khách quan đường mũi đều khuyên nên tẩm co mạch mũi trước khi đo để giảm tính biến thiên này. Một vài nghiên cứu cũng cho thấy sự giảm trở kháng mũi sau khi tập thể dục [49], [50], tăng trở kháng ở tư thế cúi xuống [51], sau khi dùng aspirin [52], và hút thuốc [53]. Dân tộc khác nhau hoặc sống khác vùng cũng ảnh hưởng đến kết quả đo lường. Ohki và cộng sự [54] nhận thấy rằng trở kháng mũi tăng cao ở chủng tộc người da trắng (Caucasian), mức độ trở kháng mũi vừa ở người châu Á, và thấp nhất là ở người Phi Châu. Morgan và cộng sự [55] cũng cho kết quả tương tự khi sử dụng AR để khảo sát.
• 1. 2. 1. 5. Ca c yê u tô a nh hươ ng đô i vơ i phương pha p đa nh gia kha ch quan đươ ng mu i • Có một vài yếu tố có khả năng ảnh hưởng và gây nên sự không phù hợp trong phương pháp đánh giá khách quan. Hasegawa và Kern [49] ghi chú rằng chu kỳ mũi có thể gây ra sự biến đổi một bên mũi đo lường; vì thế, phần lớn các phương pháp đo lường khách quan đường mũi đều khuyên nên tẩm co mạch mũi trước khi đo để giảm tính biến thiên này. Một vài nghiên cứu cũng cho thấy sự giảm trở kháng mũi sau khi tập thể dục [49], [50], tăng trở kháng ở tư thế cúi xuống [51], sau khi dùng aspirin [52], và hút thuốc [53]. Dân tộc khác nhau hoặc sống khác vùng cũng ảnh hưởng đến kết quả đo lường. Ohki và cộng sự [54] nhận thấy rằng trở kháng mũi tăng cao ở chủng tộc người da trắng (Caucasian), mức độ trở kháng mũi vừa ở người châu Á, và thấp nhất là ở người Phi Châu. Morgan và cộng sự [55] cũng cho kết quả tương tự khi sử dụng AR để khảo sát.
 Năm 1981, để hạn chế tối đa những yếu tố ảnh hưởng tới các kết quả đo khách quan mũi, Hiệp hội quốc tế về tiêu chuẩn khí áp mũi ( The International Committee on Standardization of Rhinomanometry) [56] đã đưa ra bảng hướng dẫn. Đo trở kháng mũi ở phía trước chủ động được khuyên nên sử dụng. Các test đo lường nên được thực hiện cùng một thời điểm trong ngày, sau khi bệnh nhân nghỉ ngơi ít nhất 30 phút, và môi trường trong phòng đo không nên có bất cứ ánh sáng mặt trời nào. Đầu biến đổi áp lực (the pressure transducer) nên được dán vào mũi với băng dính và không nên tạo bất cứ sự biến dạng nào của lổ mũi, và mặt nạ trong suốt nên được sử dụng để đảm bảo rằng không có sự vặn soắn ống đo. Các đơn vị đo lường về áp suất nên được báo cáo bằng đơn vị Pascal (Pa), lưu lượng khí nên được ghi nhận bằng đơn vị cm 3/giây, và trở kháng nên được ghi nhận bằng đơn vị Pa/ cm 3/giây. Ủy ban này cũng đưa ra khuyến cáo rằng các kết quả trở kháng nên được báo cáo bằng áp lực chuẩn của 150 Pa hay “Radius 2”(điểm giao nhau trên biểu đồ trở kháng giữa 200 cm 3/giây và
Năm 1981, để hạn chế tối đa những yếu tố ảnh hưởng tới các kết quả đo khách quan mũi, Hiệp hội quốc tế về tiêu chuẩn khí áp mũi ( The International Committee on Standardization of Rhinomanometry) [56] đã đưa ra bảng hướng dẫn. Đo trở kháng mũi ở phía trước chủ động được khuyên nên sử dụng. Các test đo lường nên được thực hiện cùng một thời điểm trong ngày, sau khi bệnh nhân nghỉ ngơi ít nhất 30 phút, và môi trường trong phòng đo không nên có bất cứ ánh sáng mặt trời nào. Đầu biến đổi áp lực (the pressure transducer) nên được dán vào mũi với băng dính và không nên tạo bất cứ sự biến dạng nào của lổ mũi, và mặt nạ trong suốt nên được sử dụng để đảm bảo rằng không có sự vặn soắn ống đo. Các đơn vị đo lường về áp suất nên được báo cáo bằng đơn vị Pascal (Pa), lưu lượng khí nên được ghi nhận bằng đơn vị cm 3/giây, và trở kháng nên được ghi nhận bằng đơn vị Pa/ cm 3/giây. Ủy ban này cũng đưa ra khuyến cáo rằng các kết quả trở kháng nên được báo cáo bằng áp lực chuẩn của 150 Pa hay “Radius 2”(điểm giao nhau trên biểu đồ trở kháng giữa 200 cm 3/giây và
 Hình 6: khuyến cáo thiết kế phòng đo trở kháng mũi theo Ủy ban hiệp hội tiêu chuẩn quốc tế về khí áp mũi [56].
Hình 6: khuyến cáo thiết kế phòng đo trở kháng mũi theo Ủy ban hiệp hội tiêu chuẩn quốc tế về khí áp mũi [56].
 1. 2. 2. Đo thông khi mu i bă ng Gương Glatzel Do ca c thư nghiê m đo trơ kha ng trên, hiê n nay ta i viê t nam ca c bê nh viê n chưa co trang thiê t bi , nên viê c đo thông khi mu i vâ n co n a p du ng qua gương Glatzel. - Gương glatzel cô điê n: do gia o sư Jan glatzel (1888 – 1954) sa ng kiê n năm 1904 va Dr. Gerhard Hutchison Cocks, new York City ca i tiê n la i năm 1915 sau đo a p du ng rô ng ra i [9] Gồm 04 vòng: + vòng 1 : từ 1 → 3 cm + Vòng 2: từ 3 → 6 cm + Vòng 3: từ 6 → 9 cm + vòng 4: từ 9 → 12 cm
1. 2. 2. Đo thông khi mu i bă ng Gương Glatzel Do ca c thư nghiê m đo trơ kha ng trên, hiê n nay ta i viê t nam ca c bê nh viê n chưa co trang thiê t bi , nên viê c đo thông khi mu i vâ n co n a p du ng qua gương Glatzel. - Gương glatzel cô điê n: do gia o sư Jan glatzel (1888 – 1954) sa ng kiê n năm 1904 va Dr. Gerhard Hutchison Cocks, new York City ca i tiê n la i năm 1915 sau đo a p du ng rô ng ra i [9] Gồm 04 vòng: + vòng 1 : từ 1 → 3 cm + Vòng 2: từ 3 → 6 cm + Vòng 3: từ 6 → 9 cm + vòng 4: từ 9 → 12 cm
 Gương glatzel ca i tiê n (Modified-Glatzel): do Silvnava brescovici, Renato roithmann thuô c Brazilian Lutheran University, ca i tiê n la i 2008 đươ c ba o ca o va đăng ta i trên ta p chi Brazillian journal of otorhinolaryngology 4/2008 [9] - Gô m 12 vo ng chiê u đư ng va 16 vo ng chiê u ngang, mô i vo ng ki ch thươ c 1 cm
Gương glatzel ca i tiê n (Modified-Glatzel): do Silvnava brescovici, Renato roithmann thuô c Brazilian Lutheran University, ca i tiê n la i 2008 đươ c ba o ca o va đăng ta i trên ta p chi Brazillian journal of otorhinolaryngology 4/2008 [9] - Gô m 12 vo ng chiê u đư ng va 16 vo ng chiê u ngang, mô i vo ng ki ch thươ c 1 cm
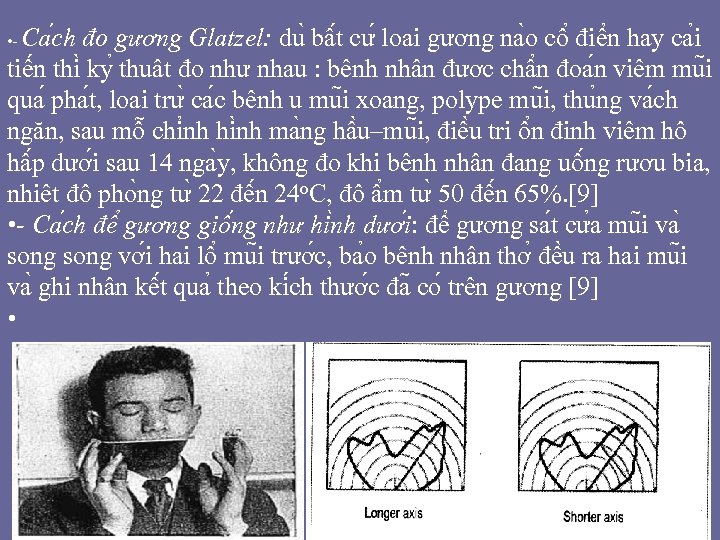 Ca ch đo gương Glatzel: du bâ t cư loa i gương na o cô điê n hay ca i tiê n thi ky thuâ t đo như nhau : bê nh nhân đươ c châ n đoa n viêm mu i qua pha t, loa i trư ca c bê nh u mu i xoang, polype mu i, thu ng va ch ngăn, sau mô chi nh ma ng hâ u–mu i, điê u tri ô n đi nh viêm hô hâ p dươ i sau 14 nga y, không đo khi bê nh nhân đang uô ng rươ u bia, nhiê t đô pho ng tư 22 đê n 24 o. C, đô â m tư 50 đê n 65%. [9] • - Ca ch đê gương giô ng như hi nh dươ i: đê gương sa t cư a mu i va song vơ i hai lô mu i trươ c, ba o bê nh nhân thơ đê u ra hai mu i va ghi nhâ n kê t qua theo ki ch thươ c đa co trên gương [9] • • -
Ca ch đo gương Glatzel: du bâ t cư loa i gương na o cô điê n hay ca i tiê n thi ky thuâ t đo như nhau : bê nh nhân đươ c châ n đoa n viêm mu i qua pha t, loa i trư ca c bê nh u mu i xoang, polype mu i, thu ng va ch ngăn, sau mô chi nh ma ng hâ u–mu i, điê u tri ô n đi nh viêm hô hâ p dươ i sau 14 nga y, không đo khi bê nh nhân đang uô ng rươ u bia, nhiê t đô pho ng tư 22 đê n 24 o. C, đô â m tư 50 đê n 65%. [9] • - Ca ch đê gương giô ng như hi nh dươ i: đê gương sa t cư a mu i va song vơ i hai lô mu i trươ c, ba o bê nh nhân thơ đê u ra hai mu i va ghi nhâ n kê t qua theo ki ch thươ c đa co trên gương [9] • • -
 • Đa nh gia sô đo trên gương glatzel: • Thở quá thông - vệt mờ gương : ≥ 9 cm • Thở thông bình thường - vệt mờ gương : ≥ 6 → 9 cm • Nghẹt nhẹ - vệt mờ gương : ≥ 3 → 6 cm • Nghẹt nặng - vệt mờ gương : < 3 cm
• Đa nh gia sô đo trên gương glatzel: • Thở quá thông - vệt mờ gương : ≥ 9 cm • Thở thông bình thường - vệt mờ gương : ≥ 6 → 9 cm • Nghẹt nhẹ - vệt mờ gương : ≥ 3 → 6 cm • Nghẹt nặng - vệt mờ gương : < 3 cm
 • X. Quang va CT. Scaner • X. Quang Blondeau, Hirtz: • Thươ ng không co gia tri trong kha o sa t bê nh viêm mu i qua pha t, chi du ng đê pha t hiê n co viêm xoang ke m theo hay không • 1. 2. 3. 2. CT. Scaner: • CT. Scaner tư thê Coronal thươ ng được chỉ định, khi nguyên nhân gây quá phát cuốn mũi dưới không thể đánh giá được trên thăm khám lâm sàng va qua nô i soi hay muốn phân biệt với khối u hoă c đê đa nh gia ca c xoang co bi viêm hay không. CTscaner không có chỉ định để quyết định chẩn đoán quá phát cuốn mũi dưới.
• X. Quang va CT. Scaner • X. Quang Blondeau, Hirtz: • Thươ ng không co gia tri trong kha o sa t bê nh viêm mu i qua pha t, chi du ng đê pha t hiê n co viêm xoang ke m theo hay không • 1. 2. 3. 2. CT. Scaner: • CT. Scaner tư thê Coronal thươ ng được chỉ định, khi nguyên nhân gây quá phát cuốn mũi dưới không thể đánh giá được trên thăm khám lâm sàng va qua nô i soi hay muốn phân biệt với khối u hoă c đê đa nh gia ca c xoang co bi viêm hay không. CTscaner không có chỉ định để quyết định chẩn đoán quá phát cuốn mũi dưới.
 • Tuy nhiên, hình ảnh CTscan cũng cung cấp thông tin hữu ích (ví dụ: đánh giá quá phát xương hay quá phát niêm mạc). Trong 1 nghiên cứu gần đây dựa trên hình ảnh CTscan, xương cuốn mũi dưới được phân thành 4 nhóm: • - Mỏng - lamellar • - Đặc - compact , • - Hỗn hợp – combined (lamella and compact), • - Xốp – bullous [30] • Các tác giả nhâ n đi nh hình ảnh cắt ngang của xương cuốn dưới, khá lớn hơn ở loại đặc và hỗn hợp. CTscan cũng cho biết những trường hợp khí hóa cuốn dưới (concha bullosa) nhưng với tỉ lệ rất hiếm. Một nghiên cứu báo cáo tỉ lệ này chỉ chiếm 1/250 cas [15]. • Hơn nư a trên CTscaner co thê thâ y hi nh a nh ve o, ma o, gai va ch ngăn, ca c điê m di nh cu a va ch ngăn va o ca c cuô n mu i (contact point), sư qua pha t cuô n dươ i cu a bên đô i diê n vơ i bên va ch ngăn bi ve o [14], [20].
• Tuy nhiên, hình ảnh CTscan cũng cung cấp thông tin hữu ích (ví dụ: đánh giá quá phát xương hay quá phát niêm mạc). Trong 1 nghiên cứu gần đây dựa trên hình ảnh CTscan, xương cuốn mũi dưới được phân thành 4 nhóm: • - Mỏng - lamellar • - Đặc - compact , • - Hỗn hợp – combined (lamella and compact), • - Xốp – bullous [30] • Các tác giả nhâ n đi nh hình ảnh cắt ngang của xương cuốn dưới, khá lớn hơn ở loại đặc và hỗn hợp. CTscan cũng cho biết những trường hợp khí hóa cuốn dưới (concha bullosa) nhưng với tỉ lệ rất hiếm. Một nghiên cứu báo cáo tỉ lệ này chỉ chiếm 1/250 cas [15]. • Hơn nư a trên CTscaner co thê thâ y hi nh a nh ve o, ma o, gai va ch ngăn, ca c điê m di nh cu a va ch ngăn va o ca c cuô n mu i (contact point), sư qua pha t cuô n dươ i cu a bên đô i diê n vơ i bên va ch ngăn bi ve o [14], [20].
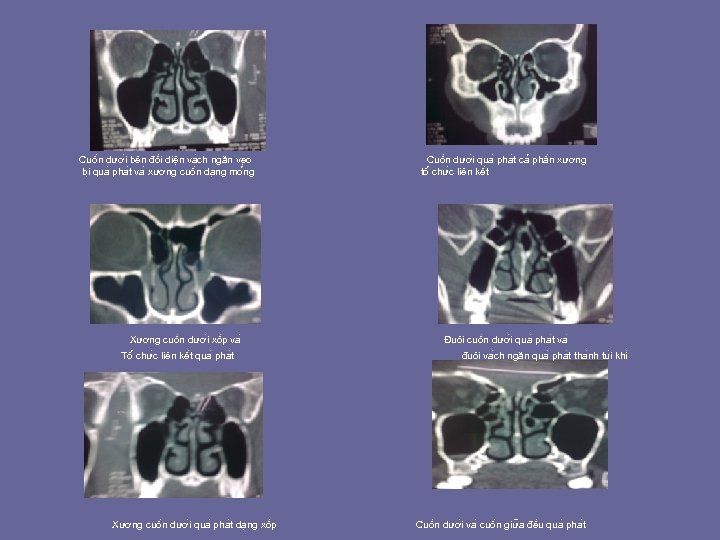 Cuô n dươ i bên đô i diê n va ch ngăn ve o bi qua pha t va xương cuô n da ng mo ng Xương cuô n dươ i xô p va Tô chư c liên kê t qua pha t Xương cuô n dươ i qua pha t da ng xô p Cuô n dươ i qua pha t ca phâ n xương tô chư c liên kê t Đuôi cuô n dươ i qua pha t va đuôi va ch ngăn qua pha t tha nh tu i khi Cuô n dươ i va cuô n giư a đê u qua pha t
Cuô n dươ i bên đô i diê n va ch ngăn ve o bi qua pha t va xương cuô n da ng mo ng Xương cuô n dươ i xô p va Tô chư c liên kê t qua pha t Xương cuô n dươ i qua pha t da ng xô p Cuô n dươ i qua pha t ca phâ n xương tô chư c liên kê t Đuôi cuô n dươ i qua pha t va đuôi va ch ngăn qua pha t tha nh tu i khi Cuô n dươ i va cuô n giư a đê u qua pha t
 Chương III HƯỚNG XỬ TRÍ VIÊM MŨI QUÁ PHÁT • ĐIỀU TRỊ NỘI KHOA • Điều trị nội khoa là bước điều trị đâu tiên đối với quá phát cuốn dưới, yêu cầu của điều trị là phải toàn diện phụ thuộc vào bệnh học của cuốn dưới vì bệnh này thường gặp ở những người có cơ địa đặc biệt như: dị ứng, tạng khớp, rối loạn tiêu hóa, táo bón. . v. v. Thuốc điều trị như là xịt tại chổ hoặc đường uống kháng histamine, kèm với xịt tại chổ hoặc uống steroid, thường được chọn và cho kết quả khá tốt. Các thuốc thông mũi dùng đường toàn thân (systemic decongestant) ít khi được dùng vì những thuốc này kích thần kinh giao cảm và những bệnh nhân nên tránh dùng thuốc này bao gồm: cao huyết áp, bệnh tim mạch hoặc glaucoma. Bệnh nhân được khuyên nên tránh các chất có thể gây dị ứng. [19]
Chương III HƯỚNG XỬ TRÍ VIÊM MŨI QUÁ PHÁT • ĐIỀU TRỊ NỘI KHOA • Điều trị nội khoa là bước điều trị đâu tiên đối với quá phát cuốn dưới, yêu cầu của điều trị là phải toàn diện phụ thuộc vào bệnh học của cuốn dưới vì bệnh này thường gặp ở những người có cơ địa đặc biệt như: dị ứng, tạng khớp, rối loạn tiêu hóa, táo bón. . v. v. Thuốc điều trị như là xịt tại chổ hoặc đường uống kháng histamine, kèm với xịt tại chổ hoặc uống steroid, thường được chọn và cho kết quả khá tốt. Các thuốc thông mũi dùng đường toàn thân (systemic decongestant) ít khi được dùng vì những thuốc này kích thần kinh giao cảm và những bệnh nhân nên tránh dùng thuốc này bao gồm: cao huyết áp, bệnh tim mạch hoặc glaucoma. Bệnh nhân được khuyên nên tránh các chất có thể gây dị ứng. [19]
 • Các bước điều trị như sau: • Điều trị toàn thân: • Nâng cao thể trạng, vitamin nhóm B, C • Nếu là dị ứng dùng thuốc chống dị ứng, corticoid, kháng histamin, giải mẫn cảm. . . • Điều trị viêm nhiễm: chống nhiễm khuẩn, kháng sinh, giải quyết các ổ viêm lân cận viêm xoang, răng hàm. . . • Điều trị tại chỗ nghẹt mũi: • nhỏ mũi bằng các loại thuốc co, săn niêm mạc trong giai đoạn đầu. • Nếu nghẹt mũi từng cơn từng lúc có thể điều trị bằng cách xịt tại chỗ hoặc uống steroid cho kết quả khá tốt, các thuốc co mạch đường toàn thân có thể dùng nhưng hạn chế vì ảnh hưởng đến cao huyết áp và bệnh lý tim mạch do kích thần kinh giao cảm.
• Các bước điều trị như sau: • Điều trị toàn thân: • Nâng cao thể trạng, vitamin nhóm B, C • Nếu là dị ứng dùng thuốc chống dị ứng, corticoid, kháng histamin, giải mẫn cảm. . . • Điều trị viêm nhiễm: chống nhiễm khuẩn, kháng sinh, giải quyết các ổ viêm lân cận viêm xoang, răng hàm. . . • Điều trị tại chỗ nghẹt mũi: • nhỏ mũi bằng các loại thuốc co, săn niêm mạc trong giai đoạn đầu. • Nếu nghẹt mũi từng cơn từng lúc có thể điều trị bằng cách xịt tại chỗ hoặc uống steroid cho kết quả khá tốt, các thuốc co mạch đường toàn thân có thể dùng nhưng hạn chế vì ảnh hưởng đến cao huyết áp và bệnh lý tim mạch do kích thần kinh giao cảm.
 • Điều trị nội khoa tuy quan trọng có nhiều ưu điểm, nhưng trên thực tế điều trị nội thì không phải lúc nào cũng mang lại kết quả như mong muốn, đặc biệt là giải quyết vấn đề nghẹt mũi, thuốc chỉ tác dụng thời gian đầu sau đó có hiện tượng quen thuốc, thuốc mất tác dụng và gây ra rối loạn vận mạch ở niêm mạc mũi dẫn đến tình trạng xơ, thoái hóa niêm mạc ở mũi. Hơn nữa các thuốc điều trị có nhiều tác dụng phụ, dùng kéo dài có thể gây ra suy giảm miễn dịch, rối loạn một số tuyến nội tiết[6]. • Nếu điều trị nội thất bại, phẫu thuật lúc này mới được nghĩ tới.
• Điều trị nội khoa tuy quan trọng có nhiều ưu điểm, nhưng trên thực tế điều trị nội thì không phải lúc nào cũng mang lại kết quả như mong muốn, đặc biệt là giải quyết vấn đề nghẹt mũi, thuốc chỉ tác dụng thời gian đầu sau đó có hiện tượng quen thuốc, thuốc mất tác dụng và gây ra rối loạn vận mạch ở niêm mạc mũi dẫn đến tình trạng xơ, thoái hóa niêm mạc ở mũi. Hơn nữa các thuốc điều trị có nhiều tác dụng phụ, dùng kéo dài có thể gây ra suy giảm miễn dịch, rối loạn một số tuyến nội tiết[6]. • Nếu điều trị nội thất bại, phẫu thuật lúc này mới được nghĩ tới.
 • • ĐIÊ U TRI NGOA I KHOA Mục đích điều trị ngoại khoa chủ yếu là tập trung giải quyết vấn đề nghẹt mũi. Vì đây là triệu chứng làm cho bệnh nhân khó chịu nhất và là nguyên nhân gây rối loạn sinh lý mũi xoang và các cơ quan lân cận. Ngược lại nếu chỉ định không đúng về lâm sàng và phương pháp phẫu thuật cũng gây nên mất các chức năng sinh lý kể trên. Do vậy việc can thiệp ngoại khoa đối với VMQPCD dựa trên chỉ định sau: VMQPCD giai đoạn không hồi phục Điều trị nội khoa không hoặc kém hiệu quả. Nghẹt mũi thường xuyên hay từng lúc gây ảnh hưởng đến sinh hoạt. Gây rối loạn thông khí thở, sinh lý mũi xoang và các cơ quan lân cận. . . Vẹo vách ngăn mũi gây quá phát cuốn dưới bên đối diện Đặt thuốc co mạch CD không còn khả năng co hồi lại
• • ĐIÊ U TRI NGOA I KHOA Mục đích điều trị ngoại khoa chủ yếu là tập trung giải quyết vấn đề nghẹt mũi. Vì đây là triệu chứng làm cho bệnh nhân khó chịu nhất và là nguyên nhân gây rối loạn sinh lý mũi xoang và các cơ quan lân cận. Ngược lại nếu chỉ định không đúng về lâm sàng và phương pháp phẫu thuật cũng gây nên mất các chức năng sinh lý kể trên. Do vậy việc can thiệp ngoại khoa đối với VMQPCD dựa trên chỉ định sau: VMQPCD giai đoạn không hồi phục Điều trị nội khoa không hoặc kém hiệu quả. Nghẹt mũi thường xuyên hay từng lúc gây ảnh hưởng đến sinh hoạt. Gây rối loạn thông khí thở, sinh lý mũi xoang và các cơ quan lân cận. . . Vẹo vách ngăn mũi gây quá phát cuốn dưới bên đối diện Đặt thuốc co mạch CD không còn khả năng co hồi lại
 • * Chống chỉ định • Giai đoạn đầu của VMQP, cuốn dưới còn khả năng co hồi tốt. • Đang trong đợt viêm mũi xoang cấp. • Bệnh toàn thân nặng như: bệnh rối loạn đông máu, lao tiến triển, đái đường, cao huyết áp. . . • Phương pháp vô cảm: Điều trị phẫu thuật cuốn dưới có thể tiến hành dưới gây mê nội khí quản hoặc tiền mê qua đường tĩnh mạch. Bệnh nhân nằm ngửa với đầu nâng lên khoảng 30 độ. Tẩm co mạch và tê tại chổ bằng lidocaine 10% hay xylocaine 2%. Tiêm tê tại chổ bằng lidocaine 2% pha 1: 100, 000 epinephrine i t được khuyến khích, thường dùng các thuốc tê co mạch chuẩn như octocain 2% hoặc medicain 2%.
• * Chống chỉ định • Giai đoạn đầu của VMQP, cuốn dưới còn khả năng co hồi tốt. • Đang trong đợt viêm mũi xoang cấp. • Bệnh toàn thân nặng như: bệnh rối loạn đông máu, lao tiến triển, đái đường, cao huyết áp. . . • Phương pháp vô cảm: Điều trị phẫu thuật cuốn dưới có thể tiến hành dưới gây mê nội khí quản hoặc tiền mê qua đường tĩnh mạch. Bệnh nhân nằm ngửa với đầu nâng lên khoảng 30 độ. Tẩm co mạch và tê tại chổ bằng lidocaine 10% hay xylocaine 2%. Tiêm tê tại chổ bằng lidocaine 2% pha 1: 100, 000 epinephrine i t được khuyến khích, thường dùng các thuốc tê co mạch chuẩn như octocain 2% hoặc medicain 2%.
 • - Dụng cụ phẫu thuật bao gồm: Tùy theo mỗi phương pháp phẫu thuật mà chúng ta chọn lựa dụng cụ cho phù hợp như: Microdebrider, máy đốt điện, đầu đốt laser, đầu sóng từ trường (radiofrequency probes). . . bộ nội soi mũi xoang, ống optic 00. Các dụng cụ dùng để PT xương cuốn dưới như: Freer elevator, ống hút, Blakesley, kéo cắt cuốn mũi (turbinate scissors). . .
• - Dụng cụ phẫu thuật bao gồm: Tùy theo mỗi phương pháp phẫu thuật mà chúng ta chọn lựa dụng cụ cho phù hợp như: Microdebrider, máy đốt điện, đầu đốt laser, đầu sóng từ trường (radiofrequency probes). . . bộ nội soi mũi xoang, ống optic 00. Các dụng cụ dùng để PT xương cuốn dưới như: Freer elevator, ống hút, Blakesley, kéo cắt cuốn mũi (turbinate scissors). . .
 • 1. 3. CÁC PHƯƠNG PHÁP PHẪU THUẬT • Nhiều phương pháp phẫu thuật được sử dụng để điều trị quá phát cuốn dưới và phương pháp nào là tốt nhất vẫn còn được tranh luận. Nhìn chung, các kỹ thuật làm giảm bề mặt niêm mạc như là đốt điện hay laser, giúp làm giảm các triệu chứng xuất tiết của mũi, trong khi các phương pháp làm giảm kích thước của cuốn dưới với mục đích làm giảm nghẹt mũi. Trong phần này, các kỹ thuật được chia làm 2 loại: cổ điển và hiện đại. Cắt toàn bộ cuốn dưới không phải là sự lựa chọn đúng đắn vì nó có thể làm xáo trộn lưu lượng khí qua mũi và cảm giác nghẹt mũi (đã đề cập ở trên). Nó cũng có tỉ lệ biến chứng cao [đóng vảy cứng (crusting), chảy máu, khô mũi], dù rằng mối quan hệ của nó với ozena vẫn còn đang tranh cãi [25]
• 1. 3. CÁC PHƯƠNG PHÁP PHẪU THUẬT • Nhiều phương pháp phẫu thuật được sử dụng để điều trị quá phát cuốn dưới và phương pháp nào là tốt nhất vẫn còn được tranh luận. Nhìn chung, các kỹ thuật làm giảm bề mặt niêm mạc như là đốt điện hay laser, giúp làm giảm các triệu chứng xuất tiết của mũi, trong khi các phương pháp làm giảm kích thước của cuốn dưới với mục đích làm giảm nghẹt mũi. Trong phần này, các kỹ thuật được chia làm 2 loại: cổ điển và hiện đại. Cắt toàn bộ cuốn dưới không phải là sự lựa chọn đúng đắn vì nó có thể làm xáo trộn lưu lượng khí qua mũi và cảm giác nghẹt mũi (đã đề cập ở trên). Nó cũng có tỉ lệ biến chứng cao [đóng vảy cứng (crusting), chảy máu, khô mũi], dù rằng mối quan hệ của nó với ozena vẫn còn đang tranh cãi [25]
 • Hơn 130 năm qua, có ít nhất 13 phương pháp phẫu thuật đã được sử dụng để điều trị quá phát cuốn dưới. Những kỹ thuật sau đây được sắp xếp thứ tự theo thời gian: đốt đông điện (thermal coagulation), hóa đông lạnh (chemocoagulation), cắt cuốn dưới bán phần, bê cuô n dươ i ra ngoa i (lateralization), că t xương cuô n dươ i niêm ma c (submucosal resection of turbinate bone), că t cuô n mu i toa n phâ n (crushing and trimming), tiêm corticoide, tiêm chất xơ hóa, phẫu thuật vidian, cryosurgery (du ng ni tơ lo ng) chi nh cuô n (turbinoplasty), că t cuô n dươ i niêm ma c bă ng Microdebrider (poweredinstruments), đô t điê n cao tâ n (high-frequency-radiation). Trong khi 1 số phẫu thuật đã cấm hoặc không còn dùng tới, một số ít vẫn đang sử dụng.
• Hơn 130 năm qua, có ít nhất 13 phương pháp phẫu thuật đã được sử dụng để điều trị quá phát cuốn dưới. Những kỹ thuật sau đây được sắp xếp thứ tự theo thời gian: đốt đông điện (thermal coagulation), hóa đông lạnh (chemocoagulation), cắt cuốn dưới bán phần, bê cuô n dươ i ra ngoa i (lateralization), că t xương cuô n dươ i niêm ma c (submucosal resection of turbinate bone), că t cuô n mu i toa n phâ n (crushing and trimming), tiêm corticoide, tiêm chất xơ hóa, phẫu thuật vidian, cryosurgery (du ng ni tơ lo ng) chi nh cuô n (turbinoplasty), că t cuô n dươ i niêm ma c bă ng Microdebrider (poweredinstruments), đô t điê n cao tâ n (high-frequency-radiation). Trong khi 1 số phẫu thuật đã cấm hoặc không còn dùng tới, một số ít vẫn đang sử dụng.
 Phương pháp Thờigian giới Vẫncòn sử Đã thiệu dụng cấm Đốt điện (Thermal 1845 -1880 + coagulation – electrocautery) Chemocoagulation (Hóa đông lạnh) Turbinectomy( că t ba n phâ n cuô n dươ i) Lateralization ( be cuô n dươ i ra ngoa i) Submucosal resection of turbinate bone (că t xương cuô n dươ i niêm ma c) Crushing and trimming (că t cuô n toa n phâ n) 1869 -1890 + 1882 + 1904 + 1906 -1911 + 1930 -1953 +
Phương pháp Thờigian giới Vẫncòn sử Đã thiệu dụng cấm Đốt điện (Thermal 1845 -1880 + coagulation – electrocautery) Chemocoagulation (Hóa đông lạnh) Turbinectomy( că t ba n phâ n cuô n dươ i) Lateralization ( be cuô n dươ i ra ngoa i) Submucosal resection of turbinate bone (că t xương cuô n dươ i niêm ma c) Crushing and trimming (că t cuô n toa n phâ n) 1869 -1890 + 1882 + 1904 + 1906 -1911 + 1930 -1953 +
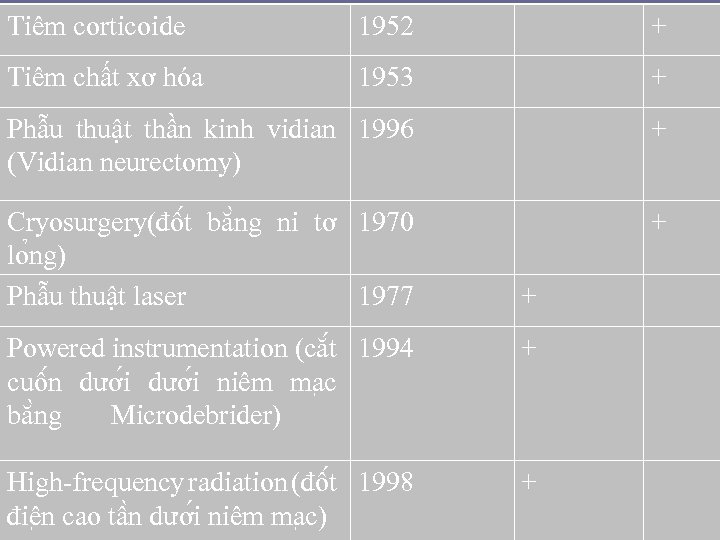 Tiêm corticoide 1952 + Tiêm chất xơ hóa 1953 + Phẫu thuật thần kinh vidian 1996 (Vidian neurectomy) + Cryosurgery(đô t bă ng ni tơ 1970 lo ng) Phẫu thuật laser 1977 + + Powered instrumentation (că t 1994 cuô n dươ i niêm ma c bă ng Microdebrider) + High-frequency radiation (đô t 1998 điê n cao tâ n dươ i niêm ma c) +
Tiêm corticoide 1952 + Tiêm chất xơ hóa 1953 + Phẫu thuật thần kinh vidian 1996 (Vidian neurectomy) + Cryosurgery(đô t bă ng ni tơ 1970 lo ng) Phẫu thuật laser 1977 + + Powered instrumentation (că t 1994 cuô n dươ i niêm ma c bă ng Microdebrider) + High-frequency radiation (đô t 1998 điê n cao tâ n dươ i niêm ma c) +
 • 1. 3. 1. Các phương pháp cổ điển • 1. 3. 1. 1. Đốt đông điện (Thermal coagulation/ electrocautery) • Phương pháp được giới thiệu lần đầu vào khoảng thời gian 1845 -1860. Trong khoảng thời gian này, gây tê tại chỗ bằng cocaine cũng bắt đầu áp dụng, nên phương pháp trên nhanh chóng được phổ biến. Thậm chí cho đến hôm nay, phương pháp này vẫn còn phổ biến. Đốt điện ở bề mặt (surface electrocautery) được sử dụng đầu tiên. Đến năm 1920, đốt điện bề mặt cuốn dưới bằng sóng điện cao tầng (High-frequency surface diathermy) được đưa vào áp dụng. Electrocautery thường đòi hỏi phải đốt 2 đường song dọc theo thân cuốn dưới. Sau khi đốt, cuốn dưới liền co rút nhỏ lại. Trong thời gian hậu phẫu, sẹo co rút tại cuốn dưới làm cuốn dưới nhỏ hơn.
• 1. 3. 1. Các phương pháp cổ điển • 1. 3. 1. 1. Đốt đông điện (Thermal coagulation/ electrocautery) • Phương pháp được giới thiệu lần đầu vào khoảng thời gian 1845 -1860. Trong khoảng thời gian này, gây tê tại chỗ bằng cocaine cũng bắt đầu áp dụng, nên phương pháp trên nhanh chóng được phổ biến. Thậm chí cho đến hôm nay, phương pháp này vẫn còn phổ biến. Đốt điện ở bề mặt (surface electrocautery) được sử dụng đầu tiên. Đến năm 1920, đốt điện bề mặt cuốn dưới bằng sóng điện cao tầng (High-frequency surface diathermy) được đưa vào áp dụng. Electrocautery thường đòi hỏi phải đốt 2 đường song dọc theo thân cuốn dưới. Sau khi đốt, cuốn dưới liền co rút nhỏ lại. Trong thời gian hậu phẫu, sẹo co rút tại cuốn dưới làm cuốn dưới nhỏ hơn.
 • Tuy nhiên, niêm mạc bị các tổn thương không hồi phục được như là tế bào lông chuyển (cilia), các tuyến, hệ thống miễn dịch tại chổ. Lớp biểu mô tại chổ trở thành dị sản (metaplastic), và tế bào lông chuyển không thể hoàn thành chức năng của nó. Vảy cứng có thể xảy ra sau mổ, và bệnh nhân thường than phiền là khô mũi, rát mũi. Biến chứng khác như dính sau mổ cũng có thể xuất hiện. • Về khía cạnh chức năng, đốt nhiệt bề mặt hiển nhiên là một phương pháp tàn phá và không đạt đúng mục đích của bảo tồn chức năng. Tuy nhiên, các cải tiến khác từ thủ thuật này như là dùng bipolar đốt dưới niêm mạc hay gần đây nhất là việc sử dụng hệ thống đốt điện sóng cao tần. Những phương pháp này ít làm tổn thương bề mặt hơn.
• Tuy nhiên, niêm mạc bị các tổn thương không hồi phục được như là tế bào lông chuyển (cilia), các tuyến, hệ thống miễn dịch tại chổ. Lớp biểu mô tại chổ trở thành dị sản (metaplastic), và tế bào lông chuyển không thể hoàn thành chức năng của nó. Vảy cứng có thể xảy ra sau mổ, và bệnh nhân thường than phiền là khô mũi, rát mũi. Biến chứng khác như dính sau mổ cũng có thể xuất hiện. • Về khía cạnh chức năng, đốt nhiệt bề mặt hiển nhiên là một phương pháp tàn phá và không đạt đúng mục đích của bảo tồn chức năng. Tuy nhiên, các cải tiến khác từ thủ thuật này như là dùng bipolar đốt dưới niêm mạc hay gần đây nhất là việc sử dụng hệ thống đốt điện sóng cao tần. Những phương pháp này ít làm tổn thương bề mặt hơn.
 • 1. 3. 1. 2. Tiêm corticoide vào cuốn dưới • Thủ thuật này được giới thiệu vào năm 1952. Nhiều tác giả báo cáo kết quả tốt sau thủ thuật. Nhưng kết quả tốt này chỉ kéo dài được vài tháng. Sau đó, phương pháp này đã không còn được sử dụng sau 1 vài báo có liên quan đến biến chứng mù mắt xảy ra [25]. [19] • 1. 3. Tiêm các chất xơ hóa vào cuốn dưới • Được sử dụng vào năm 1953. Phương pháp này không được sử dụng rộng rãi vì kết quả không tốt và nhiều biến chứng.
• 1. 3. 1. 2. Tiêm corticoide vào cuốn dưới • Thủ thuật này được giới thiệu vào năm 1952. Nhiều tác giả báo cáo kết quả tốt sau thủ thuật. Nhưng kết quả tốt này chỉ kéo dài được vài tháng. Sau đó, phương pháp này đã không còn được sử dụng sau 1 vài báo có liên quan đến biến chứng mù mắt xảy ra [25]. [19] • 1. 3. Tiêm các chất xơ hóa vào cuốn dưới • Được sử dụng vào năm 1953. Phương pháp này không được sử dụng rộng rãi vì kết quả không tốt và nhiều biến chứng.
 • 1. 3. 1. 4. Cắt thần kinh vidian (Vidian neurectomy) • Được giới thiệu bởi Golding Wood vào năm 1961, và được xem như là phương pháp điều trị hoàn hảo sự quá phát cuốn mũi dưới cũng như các bệnh do tăng tiết tại niêm mạc mũi. Sự phân bổ các thần kinh đối giao cảm được cắt tại ống thần kinh Vidian thông qua nội soi đốt tại hạch bướm khẩu cái. Sự xuất tiết có thể giảm bớt phần nào sau thủ thuật. Nhưng tác động của thủ thuật lên kích thước của cuốn dưới vẫn kém. Hơn nữa kết quả của phương pháp này chỉ tạm thời, nên thủ thuật này không còn sử dụng từ những năm 1970. 1. 3. 1. 5. Cryosurgery (đô t bă ng ni tơ lo ng) Được sử dụng rộng rãi từ những năm 1970, nhưng ngay sau đó bị hạn chế sử dụng. Kết quả phẫu thuật không đạt như ý muốn.
• 1. 3. 1. 4. Cắt thần kinh vidian (Vidian neurectomy) • Được giới thiệu bởi Golding Wood vào năm 1961, và được xem như là phương pháp điều trị hoàn hảo sự quá phát cuốn mũi dưới cũng như các bệnh do tăng tiết tại niêm mạc mũi. Sự phân bổ các thần kinh đối giao cảm được cắt tại ống thần kinh Vidian thông qua nội soi đốt tại hạch bướm khẩu cái. Sự xuất tiết có thể giảm bớt phần nào sau thủ thuật. Nhưng tác động của thủ thuật lên kích thước của cuốn dưới vẫn kém. Hơn nữa kết quả của phương pháp này chỉ tạm thời, nên thủ thuật này không còn sử dụng từ những năm 1970. 1. 3. 1. 5. Cryosurgery (đô t bă ng ni tơ lo ng) Được sử dụng rộng rãi từ những năm 1970, nhưng ngay sau đó bị hạn chế sử dụng. Kết quả phẫu thuật không đạt như ý muốn.
 • 1. 3. 1. 6. Hóa đông liệu pháp (chemocoagulation) • Sử dụng axit cromic hoặc HCL được giới thiệu sau khi phương pháp electrocautery ra đời vào khoảng những năm cuối của thế kỷ 19. Phương pháp này được cho là phương pháp trị liệu “tệ” nhất. Nó không những không thể làm giảm kích thước của cuốn mũi dưới mà còn gây tổn thương hệ thống niêm mạc 1 cách nặng nề. Dù gì thì phương pháp này hiện nay vẫn được sử dụng ở 1 số nơi. • 1. 3. 1. 7. Bẻ cuốn dưới ra ngoài (Lateral out-fracture) • Phương pháp này được giới thiệu đầu tiên vào năm 1940 bởi Killian. Phương pháp bảo tồn này hiện nay vẫn còn được sử dụng rộng rãi. Thủ thuật này thường đi kèm với chỉnh hình vách ngăn. Bẻ cuốn dưới ra ngoài có thể là phương pháp hữu ích đối với những trường hợp giải phẫu có sự di lệch xương, nhưng lại không có giá trị trong trường hợp quá phát cuốn dưới do phì đại niêm mạc. Tuy nhiên, phương pháp này chỉ có tác dụng đối với thời gian ngắn, vì cuốn dưới có khuynh hướng sẽ trở lại vị trí cũ của nó sau 1 khoảng thời gian [18]
• 1. 3. 1. 6. Hóa đông liệu pháp (chemocoagulation) • Sử dụng axit cromic hoặc HCL được giới thiệu sau khi phương pháp electrocautery ra đời vào khoảng những năm cuối của thế kỷ 19. Phương pháp này được cho là phương pháp trị liệu “tệ” nhất. Nó không những không thể làm giảm kích thước của cuốn mũi dưới mà còn gây tổn thương hệ thống niêm mạc 1 cách nặng nề. Dù gì thì phương pháp này hiện nay vẫn được sử dụng ở 1 số nơi. • 1. 3. 1. 7. Bẻ cuốn dưới ra ngoài (Lateral out-fracture) • Phương pháp này được giới thiệu đầu tiên vào năm 1940 bởi Killian. Phương pháp bảo tồn này hiện nay vẫn còn được sử dụng rộng rãi. Thủ thuật này thường đi kèm với chỉnh hình vách ngăn. Bẻ cuốn dưới ra ngoài có thể là phương pháp hữu ích đối với những trường hợp giải phẫu có sự di lệch xương, nhưng lại không có giá trị trong trường hợp quá phát cuốn dưới do phì đại niêm mạc. Tuy nhiên, phương pháp này chỉ có tác dụng đối với thời gian ngắn, vì cuốn dưới có khuynh hướng sẽ trở lại vị trí cũ của nó sau 1 khoảng thời gian [18]
 • 1. 3. 1. 8. Đốt cuốn dưới niêm mạc Điều trị cuốn dưới bằng đốt điện có thể thực hiện bằng monoplar cautery (máy đốt điện đơn cực). Kim được luồn vào khoảng dưới niêm mạc nhưng không tiếp xúc với phần xương của cuốn dưới để tránh hủy hoại xương và viêm xương. Đốt đầu vào chổ luồn kim ở đầu cuốn dưới để tránh chảy máu. Thủ thuật này được lặp lại vài lần, nhưng lại không có giá trị ở những trường hợp nguyên nhân quá phát cuốn dưới là do phần xương. Chảy máu sau mổ ít xảy ra, và nhét meche mũi ít khi cần thiết. Nếu nhét meche thì cũng chỉ 24 h là tối đa. Chăm sóc sau mổ bao gồm súc rửa, và lấy vảy cứng hàng tuần trong 3 -4 tuần. Các biến chứng muộn như viêm mũi teo (atrophic rhinitis) có thể xảy ra với những trường hợp đốt quá nhiều và hủy hoại xương [26]. Việc sử dụng nẹp mũi (nasal splint) có thể hữu ích để chống dính. Phương pháp này đem lại kết quả tốt ngay sau mổ nhưng khuyết điểm chính là sử dụng nhiệt độ cao trong lúc mổ do đó có thể nguy cơ dẫn tới tiêu hủy xương và cho kết quả xấu sau này [26].
• 1. 3. 1. 8. Đốt cuốn dưới niêm mạc Điều trị cuốn dưới bằng đốt điện có thể thực hiện bằng monoplar cautery (máy đốt điện đơn cực). Kim được luồn vào khoảng dưới niêm mạc nhưng không tiếp xúc với phần xương của cuốn dưới để tránh hủy hoại xương và viêm xương. Đốt đầu vào chổ luồn kim ở đầu cuốn dưới để tránh chảy máu. Thủ thuật này được lặp lại vài lần, nhưng lại không có giá trị ở những trường hợp nguyên nhân quá phát cuốn dưới là do phần xương. Chảy máu sau mổ ít xảy ra, và nhét meche mũi ít khi cần thiết. Nếu nhét meche thì cũng chỉ 24 h là tối đa. Chăm sóc sau mổ bao gồm súc rửa, và lấy vảy cứng hàng tuần trong 3 -4 tuần. Các biến chứng muộn như viêm mũi teo (atrophic rhinitis) có thể xảy ra với những trường hợp đốt quá nhiều và hủy hoại xương [26]. Việc sử dụng nẹp mũi (nasal splint) có thể hữu ích để chống dính. Phương pháp này đem lại kết quả tốt ngay sau mổ nhưng khuyết điểm chính là sử dụng nhiệt độ cao trong lúc mổ do đó có thể nguy cơ dẫn tới tiêu hủy xương và cho kết quả xấu sau này [26].
 • 1. 3. 1. 9. Cắt cuốn dưới toa n phâ n • Phương pháp này được sử dụng vào những năm cuối của thế kỷ 19. Cắt cuốn dưới trở thành 1 trong những phẫu thuật thường gặp của bác sỹ TMH trong những năm đầu thế kỷ 20. Các dụng cụ dành riêng cho phẫu thuật này cũng được phát minh như là kéo Struyken. Tuy nhiên, ngay sau đó các nghiên cứu cho rằng phẫu thuật này có thể gây biến chứng viêm mũi teo hoặc ozena. Điều này khiến cho nhiều phẫu thuật viên sử dụng các phương pháp khác bảo tồn hơn như là bẻ cuốn mũi, cắt 1 phần cuốn dưới và cắt cuốn dưới niêm mạc. Trong khoảng thời gian từ năm 1970 và 1980, nhiều phẫu thuật viên ưa chuộng phương pháp cắt cuốn dưới này. Nhiều người trong số họ vẫn tranh luận khả năng có thể gây viêm mũi teo hay hội chứng “rộng khoang mũi” (wide nasal cavity syndrome). Tuy nhiên, 1 số tác giả không đồng ý với tên gọi này. Stenquist và Kern đặt 1 tên khác gọi là (empty nose syndrome). • Không có lý do gì phải cắt hơn 2/3 hay ½ cuốn dưới (ngoại trừ trường hợp u ác tính) [18]
• 1. 3. 1. 9. Cắt cuốn dưới toa n phâ n • Phương pháp này được sử dụng vào những năm cuối của thế kỷ 19. Cắt cuốn dưới trở thành 1 trong những phẫu thuật thường gặp của bác sỹ TMH trong những năm đầu thế kỷ 20. Các dụng cụ dành riêng cho phẫu thuật này cũng được phát minh như là kéo Struyken. Tuy nhiên, ngay sau đó các nghiên cứu cho rằng phẫu thuật này có thể gây biến chứng viêm mũi teo hoặc ozena. Điều này khiến cho nhiều phẫu thuật viên sử dụng các phương pháp khác bảo tồn hơn như là bẻ cuốn mũi, cắt 1 phần cuốn dưới và cắt cuốn dưới niêm mạc. Trong khoảng thời gian từ năm 1970 và 1980, nhiều phẫu thuật viên ưa chuộng phương pháp cắt cuốn dưới này. Nhiều người trong số họ vẫn tranh luận khả năng có thể gây viêm mũi teo hay hội chứng “rộng khoang mũi” (wide nasal cavity syndrome). Tuy nhiên, 1 số tác giả không đồng ý với tên gọi này. Stenquist và Kern đặt 1 tên khác gọi là (empty nose syndrome). • Không có lý do gì phải cắt hơn 2/3 hay ½ cuốn dưới (ngoại trừ trường hợp u ác tính) [18]
 • 1. 3. 1. 10. Cắt 1 phâ n cuốn dưới • Phương pháp này được thực hiện dưới nội soi để cắt bỏ phần quá phát của cuốn dưới, giảm nguy cơ phải cắt toàn bộ hoặc cắt những phần không cần thiết. Tất cả các phương pháp phẫu thuật có cắt bỏ niêm mạc đều có nguy cơ dẫn tới viêm mũi teo. Tuy nhiên, một vài phẫu thuật viên tin rằng phương pháp này là hiệu quả và an toàn khi được thực hiện 1 cách đúng đắn. Sử dụng Freer elevator bẻ cuốn dưới ra ngoài 1 cách nhẹ nhàng. Đường rạch có thể là 1/3 trước cuốn dưới (anterior turbinectomy) hay 1/3 sau cuốn dưới (posterior turbinectomy) hay dọc theo trước sau tùy theo vị trí quá phát. [18], [22] • Đường cắt cuốn dưới có thể sử dụng kéo cắt cuốn mũi, sau khi kẹp cầm máu phần được cắt. Nhét meche khoảng 24 -48 h. Quá phát đuôi cuốn dưới có thể sử dụng tho ng lọng kế đến là đốt cầm máu. [18]
• 1. 3. 1. 10. Cắt 1 phâ n cuốn dưới • Phương pháp này được thực hiện dưới nội soi để cắt bỏ phần quá phát của cuốn dưới, giảm nguy cơ phải cắt toàn bộ hoặc cắt những phần không cần thiết. Tất cả các phương pháp phẫu thuật có cắt bỏ niêm mạc đều có nguy cơ dẫn tới viêm mũi teo. Tuy nhiên, một vài phẫu thuật viên tin rằng phương pháp này là hiệu quả và an toàn khi được thực hiện 1 cách đúng đắn. Sử dụng Freer elevator bẻ cuốn dưới ra ngoài 1 cách nhẹ nhàng. Đường rạch có thể là 1/3 trước cuốn dưới (anterior turbinectomy) hay 1/3 sau cuốn dưới (posterior turbinectomy) hay dọc theo trước sau tùy theo vị trí quá phát. [18], [22] • Đường cắt cuốn dưới có thể sử dụng kéo cắt cuốn mũi, sau khi kẹp cầm máu phần được cắt. Nhét meche khoảng 24 -48 h. Quá phát đuôi cuốn dưới có thể sử dụng tho ng lọng kế đến là đốt cầm máu. [18]
 Biến chứng thường gặp nhất là chảy máu và đóng vảy cứng. Chảy máu nặng đòi hỏi phải nhập viện. Viêm xương sau mổ ít khi xảy ra, tuy nhiên trong trường hợp bộc lộ xương, cần thiết phải vệ sịnh làm sạch sau mổ. Inferior turbinoplasty được biến tấu từ phương pháp cắt bán phần cuốn dưới [22]. Hai lớp màng xương được bóc tách và phần niêm mạc thừa từ phần quá phát cuốn dưới (chủ yếu là lớp ngoài) được cắt bỏ dọc theo phần xương. Phần màng xương được đắp lại sau khi đã cắt bỏ niêm mạc thừa. Phương pháp này ít tạo vảy sau mổ bởi vì phần niêm mạc bị cắt bỏ được bao phủ bởi màng xương. Súc rửa bằng nước muối sinh lý sau mổ. Mảnh ghép được cố định và nhét meche (rubber finger stall) tăng cường. Thực sự phương pháp này có vấn đề về kỹ thuật vì cố định mảnh ghép rất khó, và sự thật là mảnh ghép ít khi bám dính đúng yêu cầu.
Biến chứng thường gặp nhất là chảy máu và đóng vảy cứng. Chảy máu nặng đòi hỏi phải nhập viện. Viêm xương sau mổ ít khi xảy ra, tuy nhiên trong trường hợp bộc lộ xương, cần thiết phải vệ sịnh làm sạch sau mổ. Inferior turbinoplasty được biến tấu từ phương pháp cắt bán phần cuốn dưới [22]. Hai lớp màng xương được bóc tách và phần niêm mạc thừa từ phần quá phát cuốn dưới (chủ yếu là lớp ngoài) được cắt bỏ dọc theo phần xương. Phần màng xương được đắp lại sau khi đã cắt bỏ niêm mạc thừa. Phương pháp này ít tạo vảy sau mổ bởi vì phần niêm mạc bị cắt bỏ được bao phủ bởi màng xương. Súc rửa bằng nước muối sinh lý sau mổ. Mảnh ghép được cố định và nhét meche (rubber finger stall) tăng cường. Thực sự phương pháp này có vấn đề về kỹ thuật vì cố định mảnh ghép rất khó, và sự thật là mảnh ghép ít khi bám dính đúng yêu cầu.
 • 1. 3. 2. Các phương pháp hiện đại • 1. 3. 2. 1. Lasers • Nhiều hệ thống laser được áp dụng để xử trí quá phát cuốn dưới. Có 6 hệ thống laser có thể được sử dụng: • Carbon dioxide (CO 2) • Diode • Neodymium-doped yttrium aluminium garnet (Nd: YAG) • Potassium-titanyl-phosphate (KTP) • Argon: ion • Holmium-doped yttrium aluminium garnet (Ho: YAG) • Chiều sâu của đốt laser tối đa 2 mm. Diode và Nd: YAG laser kém bị hấp thụ bởi nước, mô và máu. Vì thế các hệ thống laser này phát năng lượng vào các mô ở sâu. Hệ thống CO 2 laser bị hấp thụ bởi nước rất mạnh vì thế gây bào mòn bề mặt niêm mạc. Ho: YAG laser cũng tương tự như vậy, hấp thụ mạnh bởi nước, nhưng cũng chỉ cho khả năng tốt ở mặt cầm máu.
• 1. 3. 2. Các phương pháp hiện đại • 1. 3. 2. 1. Lasers • Nhiều hệ thống laser được áp dụng để xử trí quá phát cuốn dưới. Có 6 hệ thống laser có thể được sử dụng: • Carbon dioxide (CO 2) • Diode • Neodymium-doped yttrium aluminium garnet (Nd: YAG) • Potassium-titanyl-phosphate (KTP) • Argon: ion • Holmium-doped yttrium aluminium garnet (Ho: YAG) • Chiều sâu của đốt laser tối đa 2 mm. Diode và Nd: YAG laser kém bị hấp thụ bởi nước, mô và máu. Vì thế các hệ thống laser này phát năng lượng vào các mô ở sâu. Hệ thống CO 2 laser bị hấp thụ bởi nước rất mạnh vì thế gây bào mòn bề mặt niêm mạc. Ho: YAG laser cũng tương tự như vậy, hấp thụ mạnh bởi nước, nhưng cũng chỉ cho khả năng tốt ở mặt cầm máu.
 Các đường đốt laser dọc theo chiều dài của cuốn mũi dưới hoặc dọc theo đầu dưới của cuốn dưới. Một cách đốt khác là đốt chéo (crosshatch) ở bề mặt cuốn dưới. Đối với trường hợp hẹp ở valve mũi, đốt laser thêm ở đầu cuốn dưới được chỉ định. Kỹ thuật đốt từng điểm (single-dot technique) dường như là thích hợp đối với hệ thống laser CO 2. Chùm sáng thẳng của hệ thống này sử dụng tốt với mục đích giảm kích thước đầu cuốn dưới. Liều lượng (1 -2 W; 1 s, power density: 2. 038 W/cm). Kích thước cuốn dưới thu nhỏ lại có thể thấy rõ trong lúc làm thủ thuật. Cuốn mũi được soi cho tới khi niêm mạc trở nên nhạt màu (510 W, 600 um, power density: 3, 540 W/cm). Hệ thống Nd: YAG laser có thể gây nên sưng phồng đầu cuốn dưới và gây nghẹt mũi ngay sau khi vừa phẫu thuật xong. Kết quả khả quan có thể đem đến sau vài tuần.
Các đường đốt laser dọc theo chiều dài của cuốn mũi dưới hoặc dọc theo đầu dưới của cuốn dưới. Một cách đốt khác là đốt chéo (crosshatch) ở bề mặt cuốn dưới. Đối với trường hợp hẹp ở valve mũi, đốt laser thêm ở đầu cuốn dưới được chỉ định. Kỹ thuật đốt từng điểm (single-dot technique) dường như là thích hợp đối với hệ thống laser CO 2. Chùm sáng thẳng của hệ thống này sử dụng tốt với mục đích giảm kích thước đầu cuốn dưới. Liều lượng (1 -2 W; 1 s, power density: 2. 038 W/cm). Kích thước cuốn dưới thu nhỏ lại có thể thấy rõ trong lúc làm thủ thuật. Cuốn mũi được soi cho tới khi niêm mạc trở nên nhạt màu (510 W, 600 um, power density: 3, 540 W/cm). Hệ thống Nd: YAG laser có thể gây nên sưng phồng đầu cuốn dưới và gây nghẹt mũi ngay sau khi vừa phẫu thuật xong. Kết quả khả quan có thể đem đến sau vài tuần.
 • KTP laser có thể dùng để đốt dưới niêm mạc. Trong kỹ thuật này, dùng kim 18 luồn trong sợi dây quang học và luồn vào cuốn mũi dưới. Tất cả các phương pháp phẫu thuật trên cho kết quả cũng rất thay đổi từ 50 -100%. Sự so sánh kết quả phẫu thuật cũng khó khăn vì thời gian theo dõi của các nghiên cứu cũng rất khác nhau. Biến chứng bao gồm chảy máu, dính, vảy cứng. Takeno và cộng sự nghiên cứu ảnh hưởng của CO 2 laser trên phẫu thuật cắt bán phần cuốn dưới ở bệnh nhân viêm mũi dị ứng. Tác giả cho rằng dù triệu chứng cải thiện 1 cách đáng kể sau thủ thuật, đáp ứng điều trị cũng không rõ rệt và ngay tức thì đối với bệnh viêm mũi dị ứng theo mùa [29]. Vì thế, phẫu thuật laser có thể áp dụng điều trị khi đang trong mùa dị ứng, nhưng kết quả có thể không rõ rệt cho tới khi mùa dị ứng đi qua. Tất cả bệnh nhân nên sử dụng thuốc thông mũi khoảng 2 -3 ngày sau phẫu thuật, và súc rửa nước mũi sinh lý trong 2 -3 tuần để tránh hình thành vảy cứng. [29]
• KTP laser có thể dùng để đốt dưới niêm mạc. Trong kỹ thuật này, dùng kim 18 luồn trong sợi dây quang học và luồn vào cuốn mũi dưới. Tất cả các phương pháp phẫu thuật trên cho kết quả cũng rất thay đổi từ 50 -100%. Sự so sánh kết quả phẫu thuật cũng khó khăn vì thời gian theo dõi của các nghiên cứu cũng rất khác nhau. Biến chứng bao gồm chảy máu, dính, vảy cứng. Takeno và cộng sự nghiên cứu ảnh hưởng của CO 2 laser trên phẫu thuật cắt bán phần cuốn dưới ở bệnh nhân viêm mũi dị ứng. Tác giả cho rằng dù triệu chứng cải thiện 1 cách đáng kể sau thủ thuật, đáp ứng điều trị cũng không rõ rệt và ngay tức thì đối với bệnh viêm mũi dị ứng theo mùa [29]. Vì thế, phẫu thuật laser có thể áp dụng điều trị khi đang trong mùa dị ứng, nhưng kết quả có thể không rõ rệt cho tới khi mùa dị ứng đi qua. Tất cả bệnh nhân nên sử dụng thuốc thông mũi khoảng 2 -3 ngày sau phẫu thuật, và súc rửa nước mũi sinh lý trong 2 -3 tuần để tránh hình thành vảy cứng. [29]
 1. 3. 2. 2. Radiofrequency therapy Các thủ thuật như là đốt điện hoặc thủ thuật cắt cuốn dưới gây tổn thương niêm mạc và vì thế vảy cứng có thể hình thành sau vài tuần. Trong suốt thời gian đó, sự vận chuyển dịch nhầy của niêm mạc có thể bị ảnh hưởng. Một nghiên cứu gần đây cho thấy tính ưu việt của phương pháp trị liệu radiofrequency trên cuốn dưới. Sự vận chuyển dịch nhầy được bảo tồn sau khi tiến hành thủ thuật này vì đầu dò được đặt dưới niêm mạc và nhiệt độ để thủ thuật thấp hơn so với phương pháp đốt điện [27]. . Phương pháp này không hữu hiệu trong trường hợp quá phát phần xương của cuốn dưới. Nhét meche mũi nhẹ khoảng 3 -4 h. trong trường hợp chảy máu nhiều, Merocel có thể dùng và lưu lại trong 24 - 48 h.
1. 3. 2. 2. Radiofrequency therapy Các thủ thuật như là đốt điện hoặc thủ thuật cắt cuốn dưới gây tổn thương niêm mạc và vì thế vảy cứng có thể hình thành sau vài tuần. Trong suốt thời gian đó, sự vận chuyển dịch nhầy của niêm mạc có thể bị ảnh hưởng. Một nghiên cứu gần đây cho thấy tính ưu việt của phương pháp trị liệu radiofrequency trên cuốn dưới. Sự vận chuyển dịch nhầy được bảo tồn sau khi tiến hành thủ thuật này vì đầu dò được đặt dưới niêm mạc và nhiệt độ để thủ thuật thấp hơn so với phương pháp đốt điện [27]. . Phương pháp này không hữu hiệu trong trường hợp quá phát phần xương của cuốn dưới. Nhét meche mũi nhẹ khoảng 3 -4 h. trong trường hợp chảy máu nhiều, Merocel có thể dùng và lưu lại trong 24 - 48 h.
 • 1. 3. 2. 3. Cắt cuốn dưới niêm mạc bằng microdebrider • Microdebrider được sử dụng trực tiếp trên bề mặt cuốn dưới hoặc sau khi rạch ở đầu cuốn dưới thì luồn vào dưới niêm mạc đề cắt. Gupta và cộng sự mô tả phương pháp sử dụng microdebrider này dưới nội soi để cắt 1 phần niêm mạc ở thành bên và 1 phần xương cuốn dưới tương tự như phương pháp Turbinoplasty của Marby. Tác giả cho rằng dùng microdebrider cho phép cắt chính xác hơn. Sau khi rạch 1 phần ở đầu cuốn dưới, tác giả sử dụng freer bóc tách tổ chức dưới niêm mạc. Microdebrider được luồn vào chỗ rạch đó. Vòng quay được điều chỉnh trong khoảng 800 -1000 rpm Sử dụng cụ này cho phép can thiệp vào những trường hợp quá phát phần xương của cuốn dưới, Có thể dùng monopolar để rạch đầu cuốn dưới tránh chảy máu. Mặc dù mục tiêu bảo tồn niêm mạc càng nhiều càng tốt, một vài tác giả báo cáo rằng 55% bệnh nhân có biến chứng rách niêm mạc do thủ thuật. Nhét meche găng tay và lưu lại trong vòng 1 -2 ngày. Chảy máu, vảy cứng, hoặc dính có thể xảy ra
• 1. 3. 2. 3. Cắt cuốn dưới niêm mạc bằng microdebrider • Microdebrider được sử dụng trực tiếp trên bề mặt cuốn dưới hoặc sau khi rạch ở đầu cuốn dưới thì luồn vào dưới niêm mạc đề cắt. Gupta và cộng sự mô tả phương pháp sử dụng microdebrider này dưới nội soi để cắt 1 phần niêm mạc ở thành bên và 1 phần xương cuốn dưới tương tự như phương pháp Turbinoplasty của Marby. Tác giả cho rằng dùng microdebrider cho phép cắt chính xác hơn. Sau khi rạch 1 phần ở đầu cuốn dưới, tác giả sử dụng freer bóc tách tổ chức dưới niêm mạc. Microdebrider được luồn vào chỗ rạch đó. Vòng quay được điều chỉnh trong khoảng 800 -1000 rpm Sử dụng cụ này cho phép can thiệp vào những trường hợp quá phát phần xương của cuốn dưới, Có thể dùng monopolar để rạch đầu cuốn dưới tránh chảy máu. Mặc dù mục tiêu bảo tồn niêm mạc càng nhiều càng tốt, một vài tác giả báo cáo rằng 55% bệnh nhân có biến chứng rách niêm mạc do thủ thuật. Nhét meche găng tay và lưu lại trong vòng 1 -2 ngày. Chảy máu, vảy cứng, hoặc dính có thể xảy ra
 1. 3. 2. 4. Cắt xương cuốn dưới niêm mạc (submucosal resection of turbinate bone) Phẫu thuật này được giới thiệu bởi 1 vài tác giả trong khoảng những năm 1906 -1911 để thay thế cho các phương pháp thô bạo và tàn phá ở trên. Dù nó tỏ ra rất hiệu quả, phẫu thuật này ít được nhiều người sử dụng. Năm 1951, Howard House giới thiệu lại phẫu thuật này. Phần đầu của xương cuốn dưới cùng với 1 số phần mềm được cắt bỏ qua đường rạch ở đầu cuốn dưới, Marby (1982, 1984), (Freer 1991). cải tiến lại kỹ thuật này và đặt tên là “turbinoplasty”. Do niêm mạc và tổ chức dưới niêm mạc được bảo tồn, nên phương pháp này đạt được mục đích giảm kích thước cuốn dưới mà vẫn bảo tồn chức năng. Trong 1 nghiên cứu so sánh được thực hiện bởi Passali và cộng sự (1999), phương pháp này được đánh giá là tốt nhất. [26], [22]
1. 3. 2. 4. Cắt xương cuốn dưới niêm mạc (submucosal resection of turbinate bone) Phẫu thuật này được giới thiệu bởi 1 vài tác giả trong khoảng những năm 1906 -1911 để thay thế cho các phương pháp thô bạo và tàn phá ở trên. Dù nó tỏ ra rất hiệu quả, phẫu thuật này ít được nhiều người sử dụng. Năm 1951, Howard House giới thiệu lại phẫu thuật này. Phần đầu của xương cuốn dưới cùng với 1 số phần mềm được cắt bỏ qua đường rạch ở đầu cuốn dưới, Marby (1982, 1984), (Freer 1991). cải tiến lại kỹ thuật này và đặt tên là “turbinoplasty”. Do niêm mạc và tổ chức dưới niêm mạc được bảo tồn, nên phương pháp này đạt được mục đích giảm kích thước cuốn dưới mà vẫn bảo tồn chức năng. Trong 1 nghiên cứu so sánh được thực hiện bởi Passali và cộng sự (1999), phương pháp này được đánh giá là tốt nhất. [26], [22]
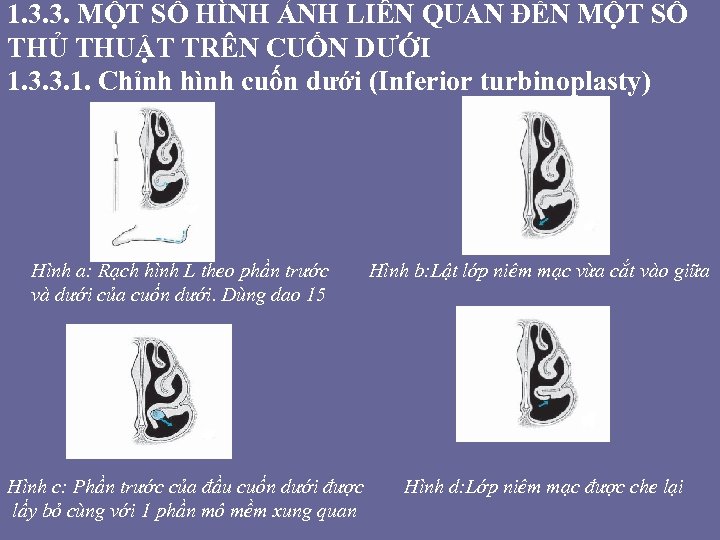 1. 3. 3. MỘT SỐ HÌNH ẢNH LIÊN QUAN ĐẾN MỘT SỐ THỦ THUẬT TRÊN CUỐN DƯỚI 1. 3. 3. 1. Chỉnh hình cuốn dưới (Inferior turbinoplasty) Hình a: Rạch hình L theo phần trước và dưới của cuốn dưới. Dùng dao 15 Hình b: Lật lớp niêm mạc vừa cắt vào giữa Hình c: Phần trước của đầu cuốn dưới được lấy bỏ cùng với 1 phần mô mềm xung quan Hình d: Lớp niêm mạc được che lại
1. 3. 3. MỘT SỐ HÌNH ẢNH LIÊN QUAN ĐẾN MỘT SỐ THỦ THUẬT TRÊN CUỐN DƯỚI 1. 3. 3. 1. Chỉnh hình cuốn dưới (Inferior turbinoplasty) Hình a: Rạch hình L theo phần trước và dưới của cuốn dưới. Dùng dao 15 Hình b: Lật lớp niêm mạc vừa cắt vào giữa Hình c: Phần trước của đầu cuốn dưới được lấy bỏ cùng với 1 phần mô mềm xung quan Hình d: Lớp niêm mạc được che lại
 1. 3. 3. 2. Bẻ cuốn dưới ra ngoài Hình e: Cuốn dưới sau khi cắt được cố định với gelfoam và meche tẩm mỡ
1. 3. 3. 2. Bẻ cuốn dưới ra ngoài Hình e: Cuốn dưới sau khi cắt được cố định với gelfoam và meche tẩm mỡ
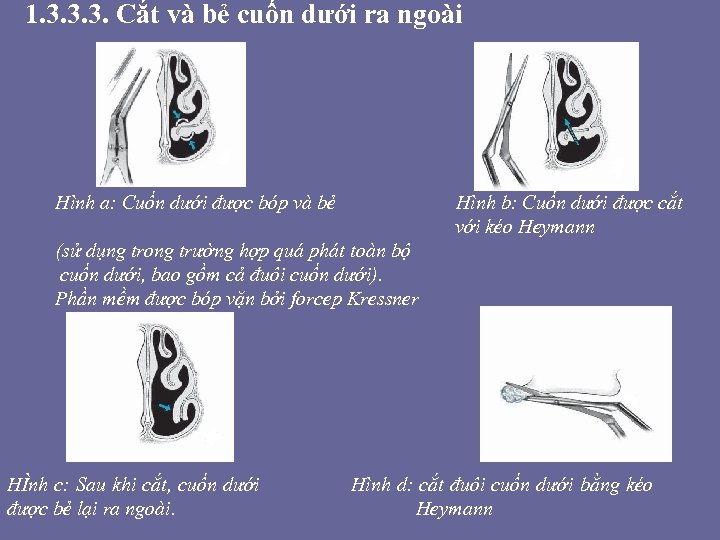 1. 3. 3. 3. Cắt và bẻ cuốn dưới ra ngoài Hình a: Cuốn dưới được bóp và bẻ Hình b: Cuốn dưới được cắt với kéo Heymann (sử dụng trong trường hợp quá phát toàn bộ cuốn dưới, bao gồm cả đuôi cuốn dưới). Phần mềm được bóp vặn bởi forcep Kressner HÌnh c: Sau khi cắt, cuốn dưới được bẻ lại ra ngoài. Hình d: cắt đuôi cuốn dưới bằng kéo Heymann
1. 3. 3. 3. Cắt và bẻ cuốn dưới ra ngoài Hình a: Cuốn dưới được bóp và bẻ Hình b: Cuốn dưới được cắt với kéo Heymann (sử dụng trong trường hợp quá phát toàn bộ cuốn dưới, bao gồm cả đuôi cuốn dưới). Phần mềm được bóp vặn bởi forcep Kressner HÌnh c: Sau khi cắt, cuốn dưới được bẻ lại ra ngoài. Hình d: cắt đuôi cuốn dưới bằng kéo Heymann
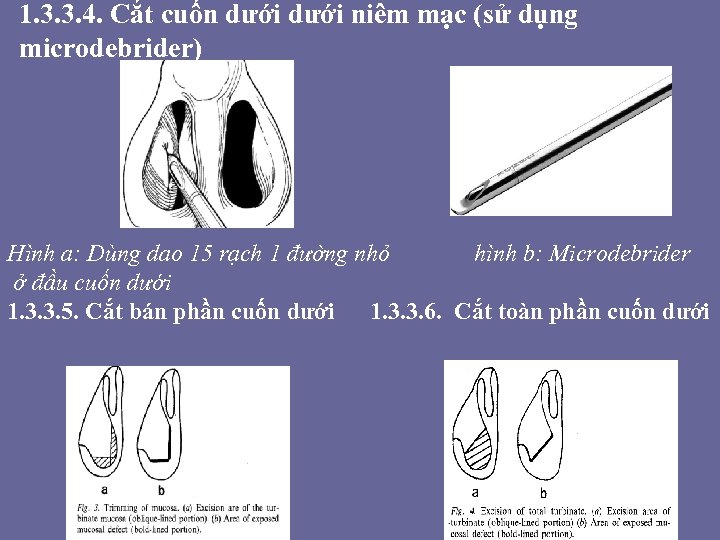 1. 3. 3. 4. Cắt cuốn dưới niêm mạc (sử dụng microdebrider) Hình a: Dùng dao 15 rạch 1 đường nhỏ hình b: Microdebrider ở đầu cuốn dưới 1. 3. 3. 5. Cắt bán phần cuốn dưới 1. 3. 3. 6. Cắt toàn phần cuốn dưới
1. 3. 3. 4. Cắt cuốn dưới niêm mạc (sử dụng microdebrider) Hình a: Dùng dao 15 rạch 1 đường nhỏ hình b: Microdebrider ở đầu cuốn dưới 1. 3. 3. 5. Cắt bán phần cuốn dưới 1. 3. 3. 6. Cắt toàn phần cuốn dưới
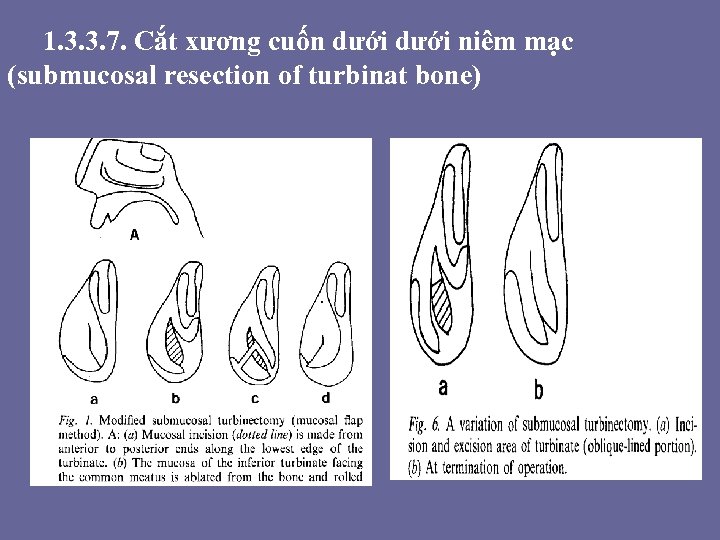 1. 3. 3. 7. Cắt xương cuốn dưới niêm mạc (submucosal resection of turbinat bone)
1. 3. 3. 7. Cắt xương cuốn dưới niêm mạc (submucosal resection of turbinat bone)
 • 1. 4. XU HƯỚNG HIỆN NAY TRONG PHẪU THUẬT CUỐN DƯỚI • Hiện nay các Bác sĩ TMH, thuộc chuyên nghành mũi xoang trong và ngoài nước đa tận dụng ưu thế của hệ thống nội soi để phẫu thuật cuốn dưới. Với độ phóng đại, cho hình ảnh rõ nét và có thể nhìn thấy được các nghách nằm sâu ở trong mũi xoang. Giúp cho thao tác phẫu thuật được chính xác, tránh được những tai biến trong và sau phẫu thuật mà trước đây thường gặp như: tổn thương rách niêm mạc cuốn, chảy máu, sẹo xơ dính hố mổ sau phâ u thuâ t. . . • Vì vậy nên hầu hết các phẫu thuật từ phương pháp cổ điển đến hiện đại đều thực hiện qua hướng dẫn của hệ thống nội soi. Hiện nay theo các tài liệu tham khảo trong và ngoài nước cho thấy các bác sĩ phẫu thuật mũi xoang đang có xu hướng sử dụng phương pháp cắt xương cuốn dưới niêm
• 1. 4. XU HƯỚNG HIỆN NAY TRONG PHẪU THUẬT CUỐN DƯỚI • Hiện nay các Bác sĩ TMH, thuộc chuyên nghành mũi xoang trong và ngoài nước đa tận dụng ưu thế của hệ thống nội soi để phẫu thuật cuốn dưới. Với độ phóng đại, cho hình ảnh rõ nét và có thể nhìn thấy được các nghách nằm sâu ở trong mũi xoang. Giúp cho thao tác phẫu thuật được chính xác, tránh được những tai biến trong và sau phẫu thuật mà trước đây thường gặp như: tổn thương rách niêm mạc cuốn, chảy máu, sẹo xơ dính hố mổ sau phâ u thuâ t. . . • Vì vậy nên hầu hết các phẫu thuật từ phương pháp cổ điển đến hiện đại đều thực hiện qua hướng dẫn của hệ thống nội soi. Hiện nay theo các tài liệu tham khảo trong và ngoài nước cho thấy các bác sĩ phẫu thuật mũi xoang đang có xu hướng sử dụng phương pháp cắt xương cuốn dưới niêm
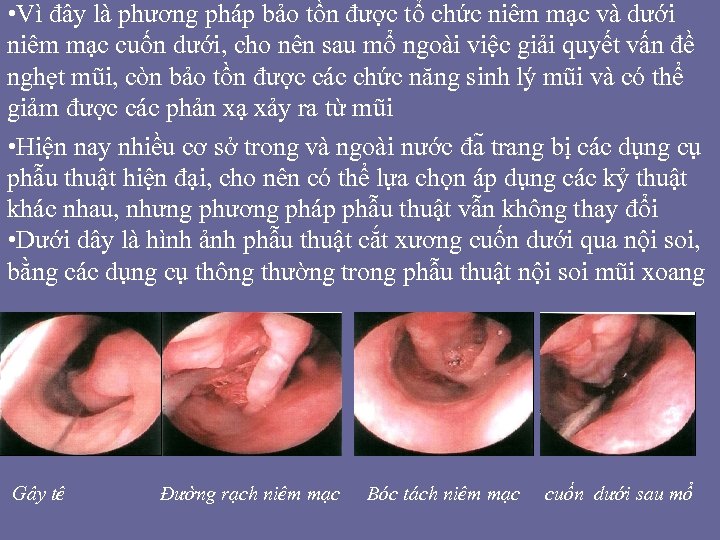 • Vì đây là phương pháp bảo tồn được tổ chức niêm mạc và dưới niêm mạc cuốn dưới, cho nên sau mổ ngoài việc giải quyết vấn đề nghẹt mũi, còn bảo tồn được các chức năng sinh lý mũi và có thể giảm được các phản xạ xảy ra từ mũi • Hiện nay nhiều cơ sở trong và ngoài nước đa trang bị các dụng cụ phẫu thuật hiện đại, cho nên có thể lựa chọn áp dụng các kỷ thuật khác nhau, nhưng phương pháp phẫu thuật vẫn không thay đổi • Dưới dây là hình ảnh phẫu thuật cắt xương cuốn dưới qua nội soi, bằng các dụng cụ thông thường trong phẫu thuật nội soi mũi xoang Gây tê Đường rạch niêm mạc Bóc tách niêm mạc cuốn dưới sau mổ
• Vì đây là phương pháp bảo tồn được tổ chức niêm mạc và dưới niêm mạc cuốn dưới, cho nên sau mổ ngoài việc giải quyết vấn đề nghẹt mũi, còn bảo tồn được các chức năng sinh lý mũi và có thể giảm được các phản xạ xảy ra từ mũi • Hiện nay nhiều cơ sở trong và ngoài nước đa trang bị các dụng cụ phẫu thuật hiện đại, cho nên có thể lựa chọn áp dụng các kỷ thuật khác nhau, nhưng phương pháp phẫu thuật vẫn không thay đổi • Dưới dây là hình ảnh phẫu thuật cắt xương cuốn dưới qua nội soi, bằng các dụng cụ thông thường trong phẫu thuật nội soi mũi xoang Gây tê Đường rạch niêm mạc Bóc tách niêm mạc cuốn dưới sau mổ
 • KẾT LUẬN VÀ CÁC ĐIỂM CẦN NHỚ • * Tổn thương quá phát – phì đại cuốn dưới là hiện tượng viêm mũi kéo dài làm tổn thương các tổ chức liên kết dưới niêm mạc và các tổ chức hang trên cuốn dưới có thể ở đầu cuốn, đuôi cuốn hoặc toàn bộ cuốn hay còn gọi là viêm mũi mạn tính quá phát cuốn dưới. Thường được gọi chung là viêm mũi quá phát • * Nguyên nhân chính của quá phát cuốn dưới là viêm mũi dị ứng. Các nguyên nhân khác: viêm mũi vận mạch (vasomotor rhinitis), vẹo vách ngăn, viêm mũi do thuốc (drug-induced rhinitis), viêm xoang cấp hay mạn tính. • * Đánh giá chức năng của cuốn mũi dưới (trước và sau khi dùng thuốc co mạch) là phần không thể thiếu trước phẫu thuật. Kết quả của việc đánh giá này có thể thay đổi phương cách điều trị ( ví dụ: quá phát phần xương của cuốn dưới. . ). CT scan không có vai trò lớn trong việc đánh giá cuốn mũi dưới.
• KẾT LUẬN VÀ CÁC ĐIỂM CẦN NHỚ • * Tổn thương quá phát – phì đại cuốn dưới là hiện tượng viêm mũi kéo dài làm tổn thương các tổ chức liên kết dưới niêm mạc và các tổ chức hang trên cuốn dưới có thể ở đầu cuốn, đuôi cuốn hoặc toàn bộ cuốn hay còn gọi là viêm mũi mạn tính quá phát cuốn dưới. Thường được gọi chung là viêm mũi quá phát • * Nguyên nhân chính của quá phát cuốn dưới là viêm mũi dị ứng. Các nguyên nhân khác: viêm mũi vận mạch (vasomotor rhinitis), vẹo vách ngăn, viêm mũi do thuốc (drug-induced rhinitis), viêm xoang cấp hay mạn tính. • * Đánh giá chức năng của cuốn mũi dưới (trước và sau khi dùng thuốc co mạch) là phần không thể thiếu trước phẫu thuật. Kết quả của việc đánh giá này có thể thay đổi phương cách điều trị ( ví dụ: quá phát phần xương của cuốn dưới. . ). CT scan không có vai trò lớn trong việc đánh giá cuốn mũi dưới.
 • * Các phẫu thuật liên quan đến cuốn mũi dưới đều với mục đích làm giảm kích thước của nó, bảo tồn chức năng sinh lý, và tránh biến chứng • * Phẫu thuật chức năng cuốn dưới nên chọn là các thao tác dưới niêm mạc (submucous resection): cắt bỏ xương và/hay mô dưới niêm mạc. • * Phẫu thuật dưới nội soi cho phép phẫu thuật viên đánh giá đúng và đường rạch chính xác hơn. Việc sử dụng các dụng cụ hiện đại ngày càng thể hiện tính ưu việt của nó. Tuy nhiên, vẫn còn thiếu các nghiên cứu so sánh các thủ thuật khác nhau trên cuốn dưới. • * Sự hiểu biết của chúng ta về vai trò của cuốn mũi trong sinh lý học của mũi và ảnh hưởng của việc can thiệp hay phẫu thuật trên các cuốn mũi ở thời gian dài vẫn còn hạn chế. Vì thế phẫu thuật viên không nên can thiệp quá thô bạo, nhằm ngăn ngừa các biến chứng về sau. • * Không có 1 thủ thuật hay phẫu thuật nào là tiêu chuẩn vàng trong việc điều trị giảm kích thước cuốn mũi dưới. Phẫu thuật viên nên cân nhắc và chọn lựa phương pháp thích hợp nhất đối với mỗi bệnh nhân va phu hơ p vơ i điê u kiê n trang thiê t bi cu a cơ sơ y tê
• * Các phẫu thuật liên quan đến cuốn mũi dưới đều với mục đích làm giảm kích thước của nó, bảo tồn chức năng sinh lý, và tránh biến chứng • * Phẫu thuật chức năng cuốn dưới nên chọn là các thao tác dưới niêm mạc (submucous resection): cắt bỏ xương và/hay mô dưới niêm mạc. • * Phẫu thuật dưới nội soi cho phép phẫu thuật viên đánh giá đúng và đường rạch chính xác hơn. Việc sử dụng các dụng cụ hiện đại ngày càng thể hiện tính ưu việt của nó. Tuy nhiên, vẫn còn thiếu các nghiên cứu so sánh các thủ thuật khác nhau trên cuốn dưới. • * Sự hiểu biết của chúng ta về vai trò của cuốn mũi trong sinh lý học của mũi và ảnh hưởng của việc can thiệp hay phẫu thuật trên các cuốn mũi ở thời gian dài vẫn còn hạn chế. Vì thế phẫu thuật viên không nên can thiệp quá thô bạo, nhằm ngăn ngừa các biến chứng về sau. • * Không có 1 thủ thuật hay phẫu thuật nào là tiêu chuẩn vàng trong việc điều trị giảm kích thước cuốn mũi dưới. Phẫu thuật viên nên cân nhắc và chọn lựa phương pháp thích hợp nhất đối với mỗi bệnh nhân va phu hơ p vơ i điê u kiê n trang thiê t bi cu a cơ sơ y tê
 XIN CH N THÀNH CẢM ƠN QUÝ THẦY CÔ
XIN CH N THÀNH CẢM ƠN QUÝ THẦY CÔ


