синдром одышки.pptx
- Количество слайдов: 75
 Синдром одышки и удушья у взрослых. Дифференциальный диагноз. Неотложная помощь у взрослых. Выполнила: Жимирикина А 701 гр
Синдром одышки и удушья у взрослых. Дифференциальный диагноз. Неотложная помощь у взрослых. Выполнила: Жимирикина А 701 гр
 Оды шка (диспно э) — нарушение частоты и глубины дыхания, сопровождающееся чувством нехватки воздуха. Одышка — один их самых часто встречающихся симптомов у людей, так или иначе имеющих патологии сердечно-сосудистой или легочной системы. Возникать он может как из-за болезней и патологических негативных состояний, так и вследствие ряда физиологических факторов. Одышка – не отдельное заболевание, а симптом, который может встречаться при различных патологиях.
Оды шка (диспно э) — нарушение частоты и глубины дыхания, сопровождающееся чувством нехватки воздуха. Одышка — один их самых часто встречающихся симптомов у людей, так или иначе имеющих патологии сердечно-сосудистой или легочной системы. Возникать он может как из-за болезней и патологических негативных состояний, так и вследствие ряда физиологических факторов. Одышка – не отдельное заболевание, а симптом, который может встречаться при различных патологиях.
 Удушье - крайняя степень одышки, тяжёлое патологическое состояние, возникающее в результате резкого недостатка кислорода (гипоксии), накопления углекислого газа (гиперкапнии) и приводящее к нарушению работы нервной системы дыхания и кровообращения. Субъективно удушье - выраженное до крайней cтепени чувства нехватки воздуха, часто сопровождающееся страхом смерти. Синонимы: асфиксия (от греч. asphyxia отсутствие пульса).
Удушье - крайняя степень одышки, тяжёлое патологическое состояние, возникающее в результате резкого недостатка кислорода (гипоксии), накопления углекислого газа (гиперкапнии) и приводящее к нарушению работы нервной системы дыхания и кровообращения. Субъективно удушье - выраженное до крайней cтепени чувства нехватки воздуха, часто сопровождающееся страхом смерти. Синонимы: асфиксия (от греч. asphyxia отсутствие пульса).
 ВИДЫ ОДЫШКИ Тахипноэ — быстрое поверхностное дыхание с частотой дыхательных движений более чем 20 в минуту. (при анемии, лихорадк е, болезнях крови патологиях центральной нервной системы (менингите, опухолях) и неврозах (особенно при истерии). Брадипноэ — урежение дыхательной функции с замедлением ЧДД до 12 ти и менее движений в минуту. (при поражениях мозга и его оболочек, тяжёлой и долгой гипоксии, при ацидозе, например при сахарном диабете, диабетической коме, при введении больших доз морфина, на ранней стадии отравления наркотиками. )
ВИДЫ ОДЫШКИ Тахипноэ — быстрое поверхностное дыхание с частотой дыхательных движений более чем 20 в минуту. (при анемии, лихорадк е, болезнях крови патологиях центральной нервной системы (менингите, опухолях) и неврозах (особенно при истерии). Брадипноэ — урежение дыхательной функции с замедлением ЧДД до 12 ти и менее движений в минуту. (при поражениях мозга и его оболочек, тяжёлой и долгой гипоксии, при ацидозе, например при сахарном диабете, диабетической коме, при введении больших доз морфина, на ранней стадии отравления наркотиками. )
 Виды одышки Гиперпное – дыхание частое и глубокое. (при любой коме, вызванной мозговыми причинами (черепно-мозговой травмой, менингитом, геморрагическим инсультом), при алкогольной, экламптической, эпилептической коме, кетоацидотической коме при сахарном диабете. Олигопноэ – дыхание редкое и поверхностное. (при глубокой коме, тяжелых отравлениях барбитуратами, наркотиками, при гипотермии (общем снижении температуры тела) вследствие угнетения обмена веществ).
Виды одышки Гиперпное – дыхание частое и глубокое. (при любой коме, вызванной мозговыми причинами (черепно-мозговой травмой, менингитом, геморрагическим инсультом), при алкогольной, экламптической, эпилептической коме, кетоацидотической коме при сахарном диабете. Олигопноэ – дыхание редкое и поверхностное. (при глубокой коме, тяжелых отравлениях барбитуратами, наркотиками, при гипотермии (общем снижении температуры тела) вследствие угнетения обмена веществ).
 МЕХАНИЗМ ОДЫШКИ. В большинстве случаев одышка связана с гипоксией (низким содержанием кислорода в организме) или гипоксемией (низким содержанием кислорода в крови). Низкое содержание кислорода вызывает раздражение дыхательного центра в головном мозге, в результате этого появляется чувство нехватки воздуха, дыхание непроизвольно учащается. Причинами гипоксии могут быть заболевания легких, сердца или внелегочные заболевания, которые ограничивают подвижность грудной клетки и легких (беременность, ожирение и др. ).
МЕХАНИЗМ ОДЫШКИ. В большинстве случаев одышка связана с гипоксией (низким содержанием кислорода в организме) или гипоксемией (низким содержанием кислорода в крови). Низкое содержание кислорода вызывает раздражение дыхательного центра в головном мозге, в результате этого появляется чувство нехватки воздуха, дыхание непроизвольно учащается. Причинами гипоксии могут быть заболевания легких, сердца или внелегочные заболевания, которые ограничивают подвижность грудной клетки и легких (беременность, ожирение и др. ).
 Классификация легочной одышки Экспираторная – затрудненный выдох. Экспираторная одышка наблюдается при бронхиальной астме, эмфиземе легких. Экспираторную одышку вызывает бронхиальная обструкция. Инспираторная – затрудненный вдох. Инспираторная одышка развивается при значительном уменьшении вместимости грудной клетки (например, при скоплении большого количества жидкости в грудной клетке – при экссудативном плеврите, гидротораксе). Также инспираторная одышка может быть при саркоидозе, фиброзирующем альвеолите, при клапанном пневмотораксе. Смешанная – нарушен как вдох, так и выдох.
Классификация легочной одышки Экспираторная – затрудненный выдох. Экспираторная одышка наблюдается при бронхиальной астме, эмфиземе легких. Экспираторную одышку вызывает бронхиальная обструкция. Инспираторная – затрудненный вдох. Инспираторная одышка развивается при значительном уменьшении вместимости грудной клетки (например, при скоплении большого количества жидкости в грудной клетке – при экссудативном плеврите, гидротораксе). Также инспираторная одышка может быть при саркоидозе, фиброзирующем альвеолите, при клапанном пневмотораксе. Смешанная – нарушен как вдох, так и выдох.
 Также одышка может быть субъективной и объективной. Субъективная одышка – нередкое проявление истерических состояний. При этом у человека возникает ощущение нехватки воздуха, а объективно подтвердить это не удается. При объективной одышке нарушение частоты и глубины дыхания можно подтвердить при осмотре. Для этого необходимо посчитать частоту дыхательных движений. В норме она составляет 1620 в минуту. Также присутствуют дополнительные признаки одышки.
Также одышка может быть субъективной и объективной. Субъективная одышка – нередкое проявление истерических состояний. При этом у человека возникает ощущение нехватки воздуха, а объективно подтвердить это не удается. При объективной одышке нарушение частоты и глубины дыхания можно подтвердить при осмотре. Для этого необходимо посчитать частоту дыхательных движений. В норме она составляет 1620 в минуту. Также присутствуют дополнительные признаки одышки.
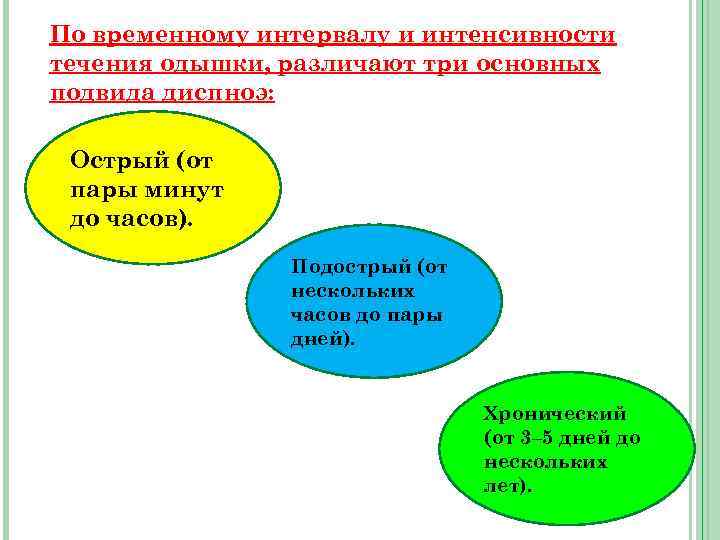 По временному интервалу и интенсивности течения одышки, различают три основных подвида диспноэ: Острый (от пары минут до часов). Подострый (от нескольких часов до пары дней). Хронический (от 3– 5 дней до нескольких лет).
По временному интервалу и интенсивности течения одышки, различают три основных подвида диспноэ: Острый (от пары минут до часов). Подострый (от нескольких часов до пары дней). Хронический (от 3– 5 дней до нескольких лет).
 ЕСЛИ ОДЫШКА РАЗВИВАЕТСЯ ВНЕЗАПНО (ОСТРО), ТО В ПЕРВУЮ ОЧЕРЕДЬ НЕОБХОДИМО ИСКЛЮЧАТЬ ИНОРОДНОЕ ТЕЛО В ДЫХАТЕЛЬНЫХ ПУТЯХ И АНАФИЛАКСИЮ. Причины острой одышки: Кардиальные Кардиальный отек легких Инфаркт миокарда Нарушения ритма Миокардит Респираторные Бронхиальная астма Пневмоторакс Ателектаз легкого Острый эпиглоттит Действие токсических газов Аллергические реакции Инородные тела бронхов Заболевания сосудов легких Тромбоэмболия легочных артерий Другие причины Острый гипервентиляционный синдром
ЕСЛИ ОДЫШКА РАЗВИВАЕТСЯ ВНЕЗАПНО (ОСТРО), ТО В ПЕРВУЮ ОЧЕРЕДЬ НЕОБХОДИМО ИСКЛЮЧАТЬ ИНОРОДНОЕ ТЕЛО В ДЫХАТЕЛЬНЫХ ПУТЯХ И АНАФИЛАКСИЮ. Причины острой одышки: Кардиальные Кардиальный отек легких Инфаркт миокарда Нарушения ритма Миокардит Респираторные Бронхиальная астма Пневмоторакс Ателектаз легкого Острый эпиглоттит Действие токсических газов Аллергические реакции Инородные тела бронхов Заболевания сосудов легких Тромбоэмболия легочных артерий Другие причины Острый гипервентиляционный синдром
 Причины подострой одышки q Рецидивирующая тромбоэмболия легочных артерий q Плевральный выпот q Пневмония q Дисфункция вокальных хорд q Перикард q Метаболический ацидоз q Уремия q Лекарства, отравления q Паралич диафрагмы
Причины подострой одышки q Рецидивирующая тромбоэмболия легочных артерий q Плевральный выпот q Пневмония q Дисфункция вокальных хорд q Перикард q Метаболический ацидоз q Уремия q Лекарства, отравления q Паралич диафрагмы
 Причины хронической одышки Кардиальные Респираторные Ишемическая болезнь сердца Пороки сердца Кардиомиопатии Миксома Хроническая сердечная недостаточность ХОБЛ Эмфизема легких Интерстициальные заболевания легких Рак легкого Туберкулез Пневмокониозы Кифосколиоз Заболевания сосудов легких Тромбоэмболия легочных артерий Первичная легочная гипертензия Артерио-венозная аневризма Васкулиты Нейромускулярные (нейропульмональные) расстройства Миастения Синдром Гийена – Барре Паралич диафрагмального нерва Амиотрофический латеральный склероз Другие причины Анемия Ожирение Болезни щитовидной железы Асцит Дисфункциональное дыхание
Причины хронической одышки Кардиальные Респираторные Ишемическая болезнь сердца Пороки сердца Кардиомиопатии Миксома Хроническая сердечная недостаточность ХОБЛ Эмфизема легких Интерстициальные заболевания легких Рак легкого Туберкулез Пневмокониозы Кифосколиоз Заболевания сосудов легких Тромбоэмболия легочных артерий Первичная легочная гипертензия Артерио-венозная аневризма Васкулиты Нейромускулярные (нейропульмональные) расстройства Миастения Синдром Гийена – Барре Паралич диафрагмального нерва Амиотрофический латеральный склероз Другие причины Анемия Ожирение Болезни щитовидной железы Асцит Дисфункциональное дыхание
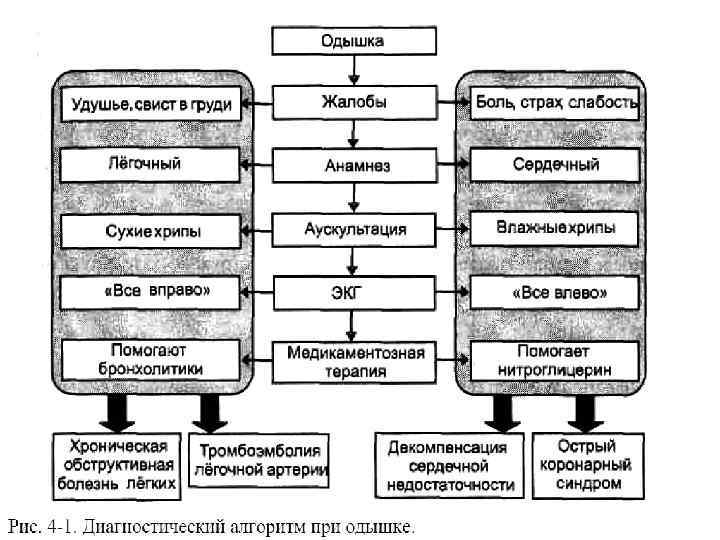
 КЛЮЧЕВЫЕ ДИАГНОСТИЧЕСКИЕ ПРИЗНАКИ НЕКОТОРЫХ ЗАБОЛЕВАНИЙ ПРИ ОСТРО ВОЗНИКШЕЙ ОДЫШКЕ. Заболевание Признаки Приступ бронхиальной астмы Свистящее дыхание со сниженной ПСВ Бронхообструкция частично или полностью обратима Похожие приступы в анамнезе, купировавшиеся бронходилататорами Сезонные изменения симптоматики и её изменение в течение суток Приступы провоцируются контактом с аллергеном или неспецифическими раздражающими факторами внешней среды Нарушение сна вследствие одышки и свистящего дыхания
КЛЮЧЕВЫЕ ДИАГНОСТИЧЕСКИЕ ПРИЗНАКИ НЕКОТОРЫХ ЗАБОЛЕВАНИЙ ПРИ ОСТРО ВОЗНИКШЕЙ ОДЫШКЕ. Заболевание Признаки Приступ бронхиальной астмы Свистящее дыхание со сниженной ПСВ Бронхообструкция частично или полностью обратима Похожие приступы в анамнезе, купировавшиеся бронходилататорами Сезонные изменения симптоматики и её изменение в течение суток Приступы провоцируются контактом с аллергеном или неспецифическими раздражающими факторами внешней среды Нарушение сна вследствие одышки и свистящего дыхания
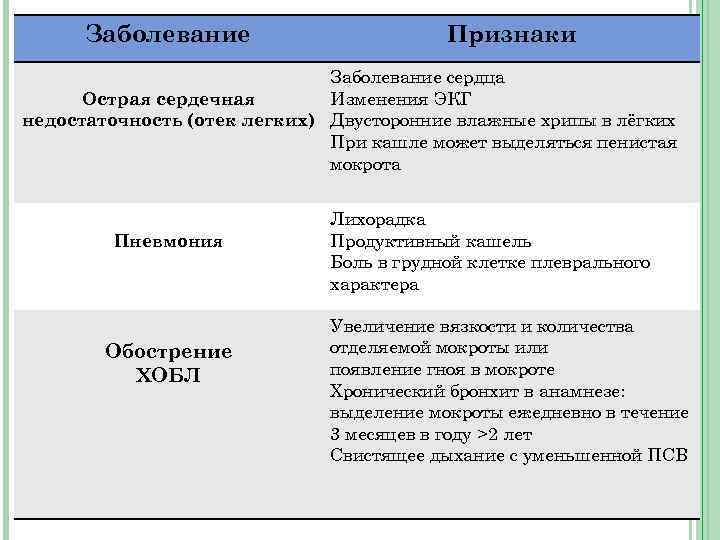 Заболевание Признаки Заболевание сердца Острая сердечная Изменения ЭКГ недостаточность (отек легких) Двусторонние влажные хрипы в лёгких При кашле может выделяться пенистая мокрота Пневмония Обострение ХОБЛ Лихорадка Продуктивный кашель Боль в грудной клетке плеврального характера Увеличение вязкости и количества отделяемой мокроты или появление гноя в мокроте Хронический бронхит в анамнезе: выделение мокроты ежедневно в течение 3 месяцев в году >2 лет Свистящее дыхание с уменьшенной ПСВ
Заболевание Признаки Заболевание сердца Острая сердечная Изменения ЭКГ недостаточность (отек легких) Двусторонние влажные хрипы в лёгких При кашле может выделяться пенистая мокрота Пневмония Обострение ХОБЛ Лихорадка Продуктивный кашель Боль в грудной клетке плеврального характера Увеличение вязкости и количества отделяемой мокроты или появление гноя в мокроте Хронический бронхит в анамнезе: выделение мокроты ежедневно в течение 3 месяцев в году >2 лет Свистящее дыхание с уменьшенной ПСВ
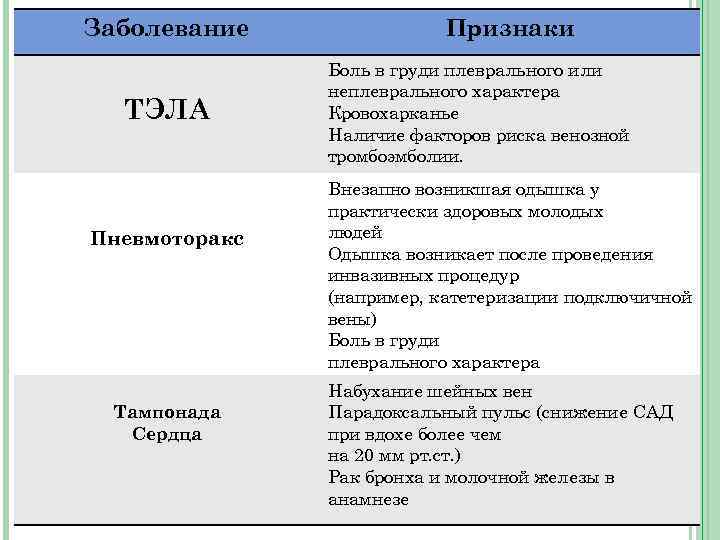 Заболевание ТЭЛА Пневмоторакс Тампонада Сердца Признаки Боль в груди плеврального или неплеврального характера Кровохарканье Наличие факторов риска венозной тромбоэмболии. Внезапно возникшая одышка у практически здоровых молодых людей Одышка возникает после проведения инвазивных процедур (например, катетеризации подключичной вены) Боль в груди плеврального характера Набухание шейных вен Парадоксальный пульс (снижение САД при вдохе более чем на 20 мм рт. ст. ) Рак бронха и молочной железы в анамнезе
Заболевание ТЭЛА Пневмоторакс Тампонада Сердца Признаки Боль в груди плеврального или неплеврального характера Кровохарканье Наличие факторов риска венозной тромбоэмболии. Внезапно возникшая одышка у практически здоровых молодых людей Одышка возникает после проведения инвазивных процедур (например, катетеризации подключичной вены) Боль в груди плеврального характера Набухание шейных вен Парадоксальный пульс (снижение САД при вдохе более чем на 20 мм рт. ст. ) Рак бронха и молочной железы в анамнезе
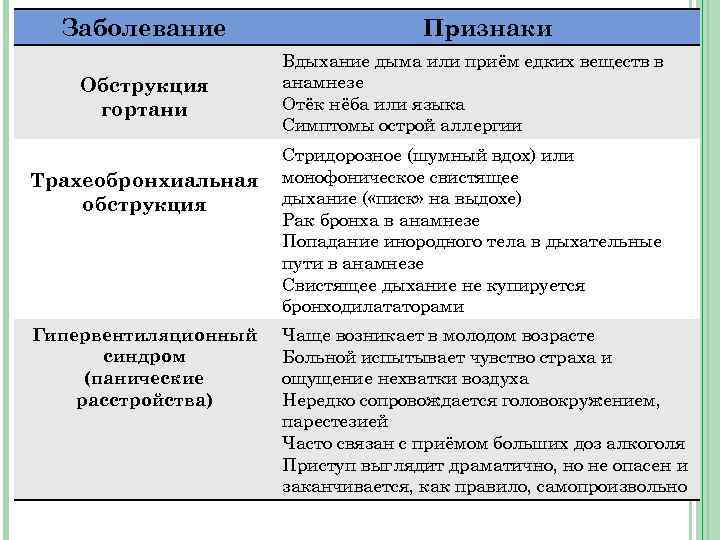 Заболевание Обструкция гортани Трахеобронхиальная обструкция Гипервентиляционный синдром (панические расстройства) Признаки Вдыхание дыма или приём едких веществ в анамнезе Отёк нёба или языка Симптомы острой аллергии Стридорозное (шумный вдох) или монофоническое свистящее дыхание ( «писк» на выдохе) Рак бронха в анамнезе Попадание инородного тела в дыхательные пути в анамнезе Свистящее дыхание не купируется бронходилататорами Чаще возникает в молодом возрасте Больной испытывает чувство страха и ощущение нехватки воздуха Нередко сопровождается головокружением, парестезией Часто связан с приёмом больших доз алкоголя Приступ выглядит драматично, но не опасен и заканчивается, как правило, самопроизвольно
Заболевание Обструкция гортани Трахеобронхиальная обструкция Гипервентиляционный синдром (панические расстройства) Признаки Вдыхание дыма или приём едких веществ в анамнезе Отёк нёба или языка Симптомы острой аллергии Стридорозное (шумный вдох) или монофоническое свистящее дыхание ( «писк» на выдохе) Рак бронха в анамнезе Попадание инородного тела в дыхательные пути в анамнезе Свистящее дыхание не купируется бронходилататорами Чаще возникает в молодом возрасте Больной испытывает чувство страха и ощущение нехватки воздуха Нередко сопровождается головокружением, парестезией Часто связан с приёмом больших доз алкоголя Приступ выглядит драматично, но не опасен и заканчивается, как правило, самопроизвольно
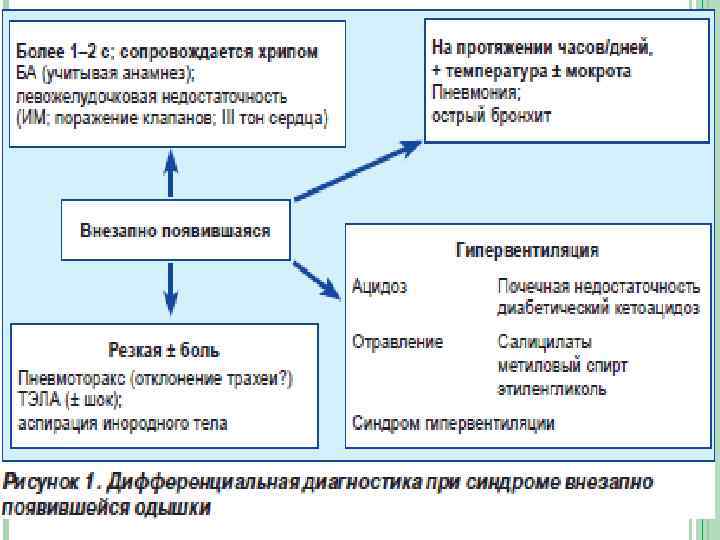
 ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ Ø Ø Ø Ø Ø Когда началась одышка? Как изменяется в динамике? Имеется ли стридорозное или свистящее дыхание? Есть ли одышка в покое? Есть ли боль в груди? Есть ли кашель или макрота? Кровохарканье? Чтот больной делал до того, как появились симптомы? Какие ЛС принимает больной в настоящее время? Есть ли признаки инфекции? Курит ли больной? Каково психическое состояние больного?
ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ Ø Ø Ø Ø Ø Когда началась одышка? Как изменяется в динамике? Имеется ли стридорозное или свистящее дыхание? Есть ли одышка в покое? Есть ли боль в груди? Есть ли кашель или макрота? Кровохарканье? Чтот больной делал до того, как появились симптомы? Какие ЛС принимает больной в настоящее время? Есть ли признаки инфекции? Курит ли больной? Каково психическое состояние больного?
 ОСМОТР И ФИЗИКАЛЬНОЙ ОБСЛЕДОВАНИЕ.
ОСМОТР И ФИЗИКАЛЬНОЙ ОБСЛЕДОВАНИЕ.
 ИНСТРУМЕНТАЛЬНЫЕ ОБЪСЛЕДОВАНИЯ. Ø Ø Регистрация ЭКГ в 12 отведениях следует проводить у лиц среднего и пожилого возраста, если нет очевидной причины, не связанной с патологией сердца. Исследование ПСВ с помощью пикфлоуметра для выявлении бронхообструкции
ИНСТРУМЕНТАЛЬНЫЕ ОБЪСЛЕДОВАНИЯ. Ø Ø Регистрация ЭКГ в 12 отведениях следует проводить у лиц среднего и пожилого возраста, если нет очевидной причины, не связанной с патологией сердца. Исследование ПСВ с помощью пикфлоуметра для выявлении бронхообструкции
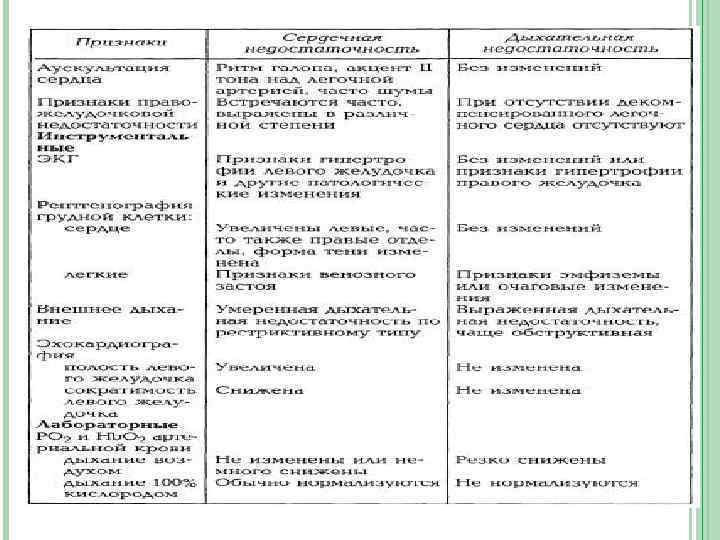
 ДИФФЕРЕНЦИАЛЬНО-ДИАГНОСТИЧЕСКИЕ ПРИЗНАКИ ОДЫШКИ ПРИ СЕРДЕЧНОЙ И ДЫХАТЕЛЬНОЙ НЕДОСТАТОЧНОСТИ
ДИФФЕРЕНЦИАЛЬНО-ДИАГНОСТИЧЕСКИЕ ПРИЗНАКИ ОДЫШКИ ПРИ СЕРДЕЧНОЙ И ДЫХАТЕЛЬНОЙ НЕДОСТАТОЧНОСТИ
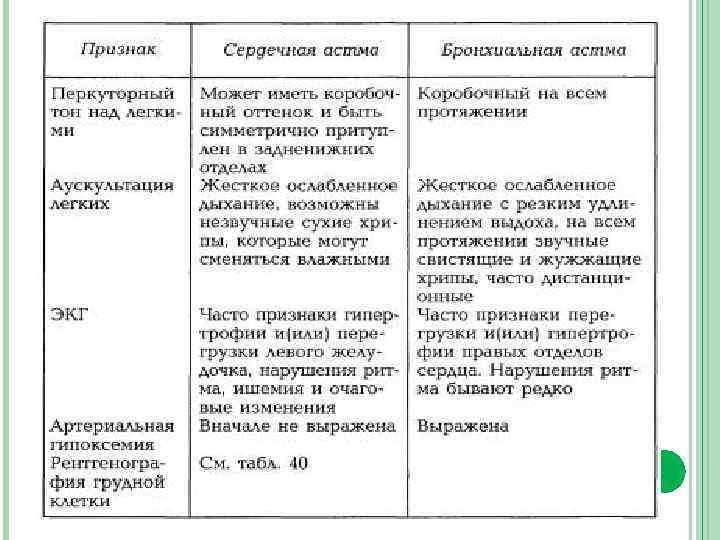
 ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА СЕРДЕЧНОЙ И БРОНХИАЛЬНОЙ АСТМЫ
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА СЕРДЕЧНОЙ И БРОНХИАЛЬНОЙ АСТМЫ
 АСФИКСИЯ Асфиксия (asphyxia; греч. отрицательная приставка а- + sphyxis пульс; синоним удушье) – нарушение внешнего дыхания, вызванное причинами, приводящими к затруднению или полному прекращению поступления в организм кислорода и накоплению в нем углекислоты
АСФИКСИЯ Асфиксия (asphyxia; греч. отрицательная приставка а- + sphyxis пульс; синоним удушье) – нарушение внешнего дыхания, вызванное причинами, приводящими к затруднению или полному прекращению поступления в организм кислорода и накоплению в нем углекислоты
 Диагностические критерии: Жалобы и анамнез: Ø острое ощущение удушья среди полного здоровья; Ø охриплость и потеря голоса; Ø невозможность говорить, знаками показывает на шею; Ø потеря сознания, падение пациента; Ø «беспричинный» внезапный кашель, часто приступообразный, чаще, на фоне приема пищи; Ø свистящее дыхание; Ø возможно кровохарканье; Ø страх; Ø головокружение; Ø потемнение в глазах; Ø сердцебиение.
Диагностические критерии: Жалобы и анамнез: Ø острое ощущение удушья среди полного здоровья; Ø охриплость и потеря голоса; Ø невозможность говорить, знаками показывает на шею; Ø потеря сознания, падение пациента; Ø «беспричинный» внезапный кашель, часто приступообразный, чаще, на фоне приема пищи; Ø свистящее дыхание; Ø возможно кровохарканье; Ø страх; Ø головокружение; Ø потемнение в глазах; Ø сердцебиение.
 Наличие в анамнезе: Ø сдавление дыхательных путей извне (при удушении, травмах шеи, опухоли); Ø попадание инородных тел или жидкости в дыхательные пути (крови, рвотных масс, воды при утоплении); Ø западение языка при нахождении человека в коматозном состоянии; Ø патологические процессы на уровне дыхательных путей и легких (отек, ожог, резкий спазм бронхов, отек легкого).
Наличие в анамнезе: Ø сдавление дыхательных путей извне (при удушении, травмах шеи, опухоли); Ø попадание инородных тел или жидкости в дыхательные пути (крови, рвотных масс, воды при утоплении); Ø западение языка при нахождении человека в коматозном состоянии; Ø патологические процессы на уровне дыхательных путей и легких (отек, ожог, резкий спазм бронхов, отек легкого).
 Физикальное обследование: Ø нарушение дыхания (одышка: при инородном теле в верхних дыхательных путях– инспираторная, в бронхах - экспираторная; свистящее дыхание, патологические типы дыхания); Ø нарушение сознания (уровень сознания от оглушения до комы); Ø данные аускультации легких: ослабление дыхательных шумов с одной или обеих сторон; АД, ЧСС: тахикардия с гипертензией или брадикардия с выраженной гипотензией;
Физикальное обследование: Ø нарушение дыхания (одышка: при инородном теле в верхних дыхательных путях– инспираторная, в бронхах - экспираторная; свистящее дыхание, патологические типы дыхания); Ø нарушение сознания (уровень сознания от оглушения до комы); Ø данные аускультации легких: ослабление дыхательных шумов с одной или обеих сторон; АД, ЧСС: тахикардия с гипертензией или брадикардия с выраженной гипотензией;
 При странгуляционной асфиксии возможно: Ø наличие на шее странгуляционной борозды; Ø петехиальные кровоизлияния на лице, склерах и конъюнктивах; кожные покровы бледные, цианоз. Ø судорожный синдром с выраженным напряжением мышц спины и конечностей. Ø непроизвольное моче- и калоотделение. Ø расширение зрачков, отсутствие их реакции на свет, нистагм Инструментальные исследования: измерение артериального давления: гипертензия, гипотензия; пульсоксиметрия: снижение кислорода менее 90%
При странгуляционной асфиксии возможно: Ø наличие на шее странгуляционной борозды; Ø петехиальные кровоизлияния на лице, склерах и конъюнктивах; кожные покровы бледные, цианоз. Ø судорожный синдром с выраженным напряжением мышц спины и конечностей. Ø непроизвольное моче- и калоотделение. Ø расширение зрачков, отсутствие их реакции на свет, нистагм Инструментальные исследования: измерение артериального давления: гипертензия, гипотензия; пульсоксиметрия: снижение кислорода менее 90%
 Тактика лечения: ü восстановить проходимость дыхательных путей по всей их протяженности; ü нормализовать общие и местные расстройства альвеолярной вентиляции; ü устранить сопутствующие нарушения центральной гемодинамики; ü оксигенотерапия, ИВЛ
Тактика лечения: ü восстановить проходимость дыхательных путей по всей их протяженности; ü нормализовать общие и местные расстройства альвеолярной вентиляции; ü устранить сопутствующие нарушения центральной гемодинамики; ü оксигенотерапия, ИВЛ
 Немедикаментозное лечение: Попытки извлечения инородных тел из дыхательных путей предпринимаются только у пациентов с прогрессирующей ОДН, представляющей угрозу для жизни. Инородное тело в глотке – выполнить манипуляцию по извлечению пальцем или корнцангом. Инородное тело в гортани, трахее, бронхах- при наличии сознания у пострадавшего - попытаться удалить инородное тело из верхних дыхательных путей при помощи удара по спине или поддиафрагмально-абдоминальных толчков (прием Геймлиха), производимых на высоте вдоха. При отсутствии эффекта – коникотомия. При остановке кровообращения: сердечно-легочная реанимация.
Немедикаментозное лечение: Попытки извлечения инородных тел из дыхательных путей предпринимаются только у пациентов с прогрессирующей ОДН, представляющей угрозу для жизни. Инородное тело в глотке – выполнить манипуляцию по извлечению пальцем или корнцангом. Инородное тело в гортани, трахее, бронхах- при наличии сознания у пострадавшего - попытаться удалить инородное тело из верхних дыхательных путей при помощи удара по спине или поддиафрагмально-абдоминальных толчков (прием Геймлиха), производимых на высоте вдоха. При отсутствии эффекта – коникотомия. При остановке кровообращения: сердечно-легочная реанимация.
 Медикаментозное лечение: При сохраненной сердечной деятельности, систолическом АД выше 90 мм рт. ст. и наличии судорог: диазепам 5 -10 мг, повторить если есть необходимость (А при судорогах); преднизолон от 0, 5 до 1 мг / кг / день перорально вводить в 1 -2 разделенных дозах в течение 5 -7 дней (В)
Медикаментозное лечение: При сохраненной сердечной деятельности, систолическом АД выше 90 мм рт. ст. и наличии судорог: диазепам 5 -10 мг, повторить если есть необходимость (А при судорогах); преднизолон от 0, 5 до 1 мг / кг / день перорально вводить в 1 -2 разделенных дозах в течение 5 -7 дней (В)
 Внебольничная пневмония – острое инфекционное заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боли в груди, одышка) и рентгенологическими свидетельствами «свежих» очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
Внебольничная пневмония – острое инфекционное заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боли в груди, одышка) и рентгенологическими свидетельствами «свежих» очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
 Диагностика ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ Ø ■ Когда началось заболевание, сколько времени продолжается? Ø ■ Как давно и до каких цифр повысилась температура, есть ли озноб, Ø сильная потливость? Ø ■ Появился/усилился ли кашель, отделяется ли мокрота, какого характера? Ø ■ Была ли кровь в мокроте, кровохарканье? Ø ■ Есть ли боль в груди, связана ли она с дыханием, кашлем? ■ Ø Имеется ли одышка, приступы удушья, «свист» в груди? Ø ■ Сопутствуют ли нереспираторные симптомы (диарея, тошнота, снижеØ ние аппетита и др. )? Ø ■ Принимал ли больной антибактериальные препараты, в какой дозе, в Ø течение какого времени? Ø ■ Имеются ли сопутствующие хронические заболевания (ХОБЛ, бронхиальная Ø астма, сахарный диабет, деменция, иммунодефицитные состояния и т. д. )? Ø ■ Как часто пациент лечился в больнице, когда и по какому поводу? Ø ■ Какие лекарства он принимает постоянно и принимал ли лекарства для Ø уменьшения симптомов настоящего заболевания? Ø ■ Уточните наличие аллергии (в т. ч. лекарственной). Ø ■ Соберите эпидемиологический анамнез: выезжал ли пациент недавно за Ø пределы города (села и т. п. ), куда? Был ли контакт с приезжими из Ø других стран, с людьми с симптомами респираторного заболевания? Ø Есть ли среди окружения люди, заболевшие похожим заболеванием? Ø Есть ли контакт с животными, в том числе грызунами, птицами? Ø ■ Есть ли у пациента вредные привычки (курение, употребление наркоØ тиков, алкоголя)?
Диагностика ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ Ø ■ Когда началось заболевание, сколько времени продолжается? Ø ■ Как давно и до каких цифр повысилась температура, есть ли озноб, Ø сильная потливость? Ø ■ Появился/усилился ли кашель, отделяется ли мокрота, какого характера? Ø ■ Была ли кровь в мокроте, кровохарканье? Ø ■ Есть ли боль в груди, связана ли она с дыханием, кашлем? ■ Ø Имеется ли одышка, приступы удушья, «свист» в груди? Ø ■ Сопутствуют ли нереспираторные симптомы (диарея, тошнота, снижеØ ние аппетита и др. )? Ø ■ Принимал ли больной антибактериальные препараты, в какой дозе, в Ø течение какого времени? Ø ■ Имеются ли сопутствующие хронические заболевания (ХОБЛ, бронхиальная Ø астма, сахарный диабет, деменция, иммунодефицитные состояния и т. д. )? Ø ■ Как часто пациент лечился в больнице, когда и по какому поводу? Ø ■ Какие лекарства он принимает постоянно и принимал ли лекарства для Ø уменьшения симптомов настоящего заболевания? Ø ■ Уточните наличие аллергии (в т. ч. лекарственной). Ø ■ Соберите эпидемиологический анамнез: выезжал ли пациент недавно за Ø пределы города (села и т. п. ), куда? Был ли контакт с приезжими из Ø других стран, с людьми с симптомами респираторного заболевания? Ø Есть ли среди окружения люди, заболевшие похожим заболеванием? Ø Есть ли контакт с животными, в том числе грызунами, птицами? Ø ■ Есть ли у пациента вредные привычки (курение, употребление наркоØ тиков, алкоголя)?
 ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Ø ■ Оценка общего состояния и жизненно важных функций: сознания, дыхания (тахипноэ), кровообращения. Ø ■ Визуальная оценка может выявить: а Ø бледность кожных покровов; Ø □ акроцианоз; Ø □ герпетические высыпания; Ø □ отставание поражённой стороны грудной клетки в акте дыхания. Ø ■ Исследование пульса, аускультация сердца, подсчет ЧСС (тахикардия). Ø ■ Измерение АД (может быть артериальная гипотензия).
ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Ø ■ Оценка общего состояния и жизненно важных функций: сознания, дыхания (тахипноэ), кровообращения. Ø ■ Визуальная оценка может выявить: а Ø бледность кожных покровов; Ø □ акроцианоз; Ø □ герпетические высыпания; Ø □ отставание поражённой стороны грудной клетки в акте дыхания. Ø ■ Исследование пульса, аускультация сердца, подсчет ЧСС (тахикардия). Ø ■ Измерение АД (может быть артериальная гипотензия).
 Ø Ø Ø Ø ■ Исследование лёгких может выявить: □ укорочение (тупость) перкуторного звука над поражённым участком лёгких; □ усиление бронхофонии и голосового дрожания; □ аускультативно — ослабление дыхания на ограниченном участке, локально выслушиваемое бронхиальное дыхание, фокус мелкопузырчатых хрипов или инспираторной крепитации. ■ Измерение температуры (характерна лихорадка >38 °С). У части пациентов объективные признаки могут отличаться от типичных или отсутствовать вовсе, в связи с этим уточнение диагноза возможно только при рентгенографии грудной клетки. ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ. Измерение АД.
Ø Ø Ø Ø ■ Исследование лёгких может выявить: □ укорочение (тупость) перкуторного звука над поражённым участком лёгких; □ усиление бронхофонии и голосового дрожания; □ аускультативно — ослабление дыхания на ограниченном участке, локально выслушиваемое бронхиальное дыхание, фокус мелкопузырчатых хрипов или инспираторной крепитации. ■ Измерение температуры (характерна лихорадка >38 °С). У части пациентов объективные признаки могут отличаться от типичных или отсутствовать вовсе, в связи с этим уточнение диагноза возможно только при рентгенографии грудной клетки. ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ. Измерение АД.
 Лечение Задачами СМП являются неотложная терапия острых симптомов и осложнений пневмонии и определение показаний к госпитализации. ■ При гипоксии показана ингаляция увлажнённого кислорода через носовой катетер со скоростью 4 -6 л/мин. ■ Жаропонижающие препараты показаны при лихорадке выше 39 °С у больных без осложнений и сопутствующих заболеваний, а при наличии последних при температуре тела выше 38 °С. □ Парацетамол (обладает анальгетической активностью при болевом синдроме слабой и умеренной выраженности) принимают внутрь по 500 мг с большим количеством жидкости (максимальная разовая доза 1 г, максимальная суточная доза 4 г). Возможные побочные эффекты: агранулоцитоз, анемия, тромбоцитопения, аллергические реакции (после 5 дней лечения проводят анализ периферической крови). Ø С осторожностью припечёночной и почечной недостаточности, беременности.
Лечение Задачами СМП являются неотложная терапия острых симптомов и осложнений пневмонии и определение показаний к госпитализации. ■ При гипоксии показана ингаляция увлажнённого кислорода через носовой катетер со скоростью 4 -6 л/мин. ■ Жаропонижающие препараты показаны при лихорадке выше 39 °С у больных без осложнений и сопутствующих заболеваний, а при наличии последних при температуре тела выше 38 °С. □ Парацетамол (обладает анальгетической активностью при болевом синдроме слабой и умеренной выраженности) принимают внутрь по 500 мг с большим количеством жидкости (максимальная разовая доза 1 г, максимальная суточная доза 4 г). Возможные побочные эффекты: агранулоцитоз, анемия, тромбоцитопения, аллергические реакции (после 5 дней лечения проводят анализ периферической крови). Ø С осторожностью припечёночной и почечной недостаточности, беременности.
 ■ Для обезболивания при плевральной боли применяют ненаркотические анальгетики. □ Кеторолак в/в 30 мг (1 мл), дозу необходимо вводить не менее чем за 15 сек (при внутримышечном введении анальгетический эффект развивается через 30 мин); препарат также обладает жаропонижающим эффектом. Не следует сочетать кеторолак с парацетамолом из-за повышения нефротоксичности. □ Лорноксикам принимают внутрь по 8 мг, запивая стаканом воды. Препарат также обладает жаропонижающим эффектом.
■ Для обезболивания при плевральной боли применяют ненаркотические анальгетики. □ Кеторолак в/в 30 мг (1 мл), дозу необходимо вводить не менее чем за 15 сек (при внутримышечном введении анальгетический эффект развивается через 30 мин); препарат также обладает жаропонижающим эффектом. Не следует сочетать кеторолак с парацетамолом из-за повышения нефротоксичности. □ Лорноксикам принимают внутрь по 8 мг, запивая стаканом воды. Препарат также обладает жаропонижающим эффектом.
 ■ При бронхообструкции (свистящее дыхание) показаны бронходилататоры. □ Сальбутамол ингаляционно 1— 2 дозы (100— 200 мкг) аэрозоля или через небулайзер (2, 5— 5 мг). При выраженной бронхообструкции рассмотреть целесообразность системного введения глюкокортикоидов. ■ При тяжёлой пневмонии и артериальной гипотензии (АД <90/60 мм рт. ст. ) начать восполнение потери жидкости (при повышении температуры на 1 °С количество жидкости в организме уменьшается на 500 мл/сут). □ 0, 9% р-р натрия хлорида — 400 мл в/в, быстрая инфузия. □ 5% р-р декстрозы — 400 мл в/в, быстрая инфузия. □ Внимание, не следует назначать жаропонижающие или анальгетические препараты, так как это может привести к усугублению артериальной гипотензии.
■ При бронхообструкции (свистящее дыхание) показаны бронходилататоры. □ Сальбутамол ингаляционно 1— 2 дозы (100— 200 мкг) аэрозоля или через небулайзер (2, 5— 5 мг). При выраженной бронхообструкции рассмотреть целесообразность системного введения глюкокортикоидов. ■ При тяжёлой пневмонии и артериальной гипотензии (АД <90/60 мм рт. ст. ) начать восполнение потери жидкости (при повышении температуры на 1 °С количество жидкости в организме уменьшается на 500 мл/сут). □ 0, 9% р-р натрия хлорида — 400 мл в/в, быстрая инфузия. □ 5% р-р декстрозы — 400 мл в/в, быстрая инфузия. □ Внимание, не следует назначать жаропонижающие или анальгетические препараты, так как это может привести к усугублению артериальной гипотензии.
 При сохраняющейся артериальной гипотензии после восполнения ОЦК применяют вазопрессорные амины до достижения систолического АД 90 мм рт. ст. □ Допамин в/в капельно со скоростью 4 -10 мкг/(кг × мин), но не более 15 -20 мкг/(кг х мин) (развести 200 мг допамина в 400 мл 0, 9% р-ра натрия хлорида или 5% р-ра декстрозы и вводить по 2— 11 капель в минуту). Капельную инфузию нельзя прекращать резко; необходимо постепенное снижение скорости введения. Противопоказания: феохромоцитома, фибрилляция желудочков. ■ Постоянный контроль функции дыхания и сердечно-сосудистой системы (ЧСС и АД). ■ Готовность к проведению ИВЛ и реанимационных мероприятий.
При сохраняющейся артериальной гипотензии после восполнения ОЦК применяют вазопрессорные амины до достижения систолического АД 90 мм рт. ст. □ Допамин в/в капельно со скоростью 4 -10 мкг/(кг × мин), но не более 15 -20 мкг/(кг х мин) (развести 200 мг допамина в 400 мл 0, 9% р-ра натрия хлорида или 5% р-ра декстрозы и вводить по 2— 11 капель в минуту). Капельную инфузию нельзя прекращать резко; необходимо постепенное снижение скорости введения. Противопоказания: феохромоцитома, фибрилляция желудочков. ■ Постоянный контроль функции дыхания и сердечно-сосудистой системы (ЧСС и АД). ■ Готовность к проведению ИВЛ и реанимационных мероприятий.
 ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ ■ Тяжёлая пневмония или развитие осложнений являются показанием к экстренной госпитализации в отделение интенсивной терапии, транспортировка больного на носилках (предупреждение развития ортостатического коллапса), предпочтительно лёжа на больном боку. ■ Среднетяжёлая пневмония у лиц старше 60 лет и/или с факторами риска— целесообразна госпитализация в пульмонологическое или терапевтическое отделение. ■ Социальные показания: невозможность адекватного ухода и выполнения врачебных предписаний в домашних условиях. Пациенты в стабильном состоянии, с нетяжёлой пневмонией и отсутствием социальных показаний к госпитализации могут быть оставлены на амбулаторное лечение.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ ■ Тяжёлая пневмония или развитие осложнений являются показанием к экстренной госпитализации в отделение интенсивной терапии, транспортировка больного на носилках (предупреждение развития ортостатического коллапса), предпочтительно лёжа на больном боку. ■ Среднетяжёлая пневмония у лиц старше 60 лет и/или с факторами риска— целесообразна госпитализация в пульмонологическое или терапевтическое отделение. ■ Социальные показания: невозможность адекватного ухода и выполнения врачебных предписаний в домашних условиях. Пациенты в стабильном состоянии, с нетяжёлой пневмонией и отсутствием социальных показаний к госпитализации могут быть оставлены на амбулаторное лечение.
 БРОНХИАЛЬНАЯ АСТМА Бронхиальная астма — заболевание дыхательных путей, в основе которого лежит хроническое воспаление и гиперреактивность бронхов с бронхиальной обструкцией, изменяющейся с течением времени. Причина вызова СМП — острый приступ удушья, обусловленный полностью или частично обратимой бронхообструкцией. Астматический статус — тяжёлое и опасное для жизни состояние — затянувшийся приступ удушья, не купирующийся обычными противоастматическими ЛС в течение нескольких часов.
БРОНХИАЛЬНАЯ АСТМА Бронхиальная астма — заболевание дыхательных путей, в основе которого лежит хроническое воспаление и гиперреактивность бронхов с бронхиальной обструкцией, изменяющейся с течением времени. Причина вызова СМП — острый приступ удушья, обусловленный полностью или частично обратимой бронхообструкцией. Астматический статус — тяжёлое и опасное для жизни состояние — затянувшийся приступ удушья, не купирующийся обычными противоастматическими ЛС в течение нескольких часов.
 Острый приступ — эпизод прогрессивного нарастания кашля, одышки, появление свистящих хрипов, удушья, чувства нехватки воздуха или различное сочетание этих симптомов при резком снижении ПСВ. ■ Затяжная бронхиальная обструкция — длительное (дни, недели) затруднение дыхания с клинически выраженным синдромом бронхиальной обструкции, на фоне которого могут повторяться острые приступы удушья различной степени тяжести.
Острый приступ — эпизод прогрессивного нарастания кашля, одышки, появление свистящих хрипов, удушья, чувства нехватки воздуха или различное сочетание этих симптомов при резком снижении ПСВ. ■ Затяжная бронхиальная обструкция — длительное (дни, недели) затруднение дыхания с клинически выраженным синдромом бронхиальной обструкции, на фоне которого могут повторяться острые приступы удушья различной степени тяжести.
 Диагностика ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ ■ Сколько времени продолжается приступ удушья? ■ Что его спровоцировало? ■ Больному труднее вдохнуть или выдохнуть? ■ Отмечается ли свистящее дыхание, приступообразный кашель? ■ Принимал ли больной какие-нибудь ЛС (если больной пользовался бронходилататорами, то уточнить пути введения; дозы, кратность и время последнего приёма препаратов)? Их эффективность? ■ Были ли подобные приступы ранее? ■ Когда был предыдущий приступ? Чем купировался? ■ Диагностирована ли бронхиальная астма в анамнезе? ■ Получает ли больной глюкокортикоиды (ингаляционные, системные), в каких дозах?
Диагностика ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ ■ Сколько времени продолжается приступ удушья? ■ Что его спровоцировало? ■ Больному труднее вдохнуть или выдохнуть? ■ Отмечается ли свистящее дыхание, приступообразный кашель? ■ Принимал ли больной какие-нибудь ЛС (если больной пользовался бронходилататорами, то уточнить пути введения; дозы, кратность и время последнего приёма препаратов)? Их эффективность? ■ Были ли подобные приступы ранее? ■ Когда был предыдущий приступ? Чем купировался? ■ Диагностирована ли бронхиальная астма в анамнезе? ■ Получает ли больной глюкокортикоиды (ингаляционные, системные), в каких дозах?
 ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ ■ Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения. ■ Оценка положения больного: характерно ортопноэ. ■ Визуальная оценка наличия: □ бочкообразной грудной клетки; □ участия в акте дыхания вспомогательных мышц грудной клетки; □ удлинённого выдоха; □ цианоза; □ набухания шейных вен; □ гипергидроза. ■ Подсчет ЧДД (тахипноэ).
ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ ■ Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения. ■ Оценка положения больного: характерно ортопноэ. ■ Визуальная оценка наличия: □ бочкообразной грудной клетки; □ участия в акте дыхания вспомогательных мышц грудной клетки; □ удлинённого выдоха; □ цианоза; □ набухания шейных вен; □ гипергидроза. ■ Подсчет ЧДД (тахипноэ).
 ■ Исследование пульса (может быть парадоксальный), подсчет ЧСС (тахикардия, в тяжёлых случаях может быть брадикардия). ■ Измерение АД (артериальная гипертензия, в тяжёлых случаях может быть артериальная гипотензия). ■ Перкуссия лёгких: может быть коробочный звук. ■ Аускультация лёгких: жёсткое дыхание, разнотональные сухие свистящие хрипы, преимущественно на выдохе; могут выслушиваться разнокалиберные влажные хрипы. При астматическом статусе отмечают резкое ослабление дыхания преимущественно в нижних отделах лёгких, а в более тяжёлых случаях — полное отсутствие бронхиальной проводимости и хрипов ( «немое лёгкое» ). ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ Исследование ПСВ с помощью пикфлоуметра (табл. 45).
■ Исследование пульса (может быть парадоксальный), подсчет ЧСС (тахикардия, в тяжёлых случаях может быть брадикардия). ■ Измерение АД (артериальная гипертензия, в тяжёлых случаях может быть артериальная гипотензия). ■ Перкуссия лёгких: может быть коробочный звук. ■ Аускультация лёгких: жёсткое дыхание, разнотональные сухие свистящие хрипы, преимущественно на выдохе; могут выслушиваться разнокалиберные влажные хрипы. При астматическом статусе отмечают резкое ослабление дыхания преимущественно в нижних отделах лёгких, а в более тяжёлых случаях — полное отсутствие бронхиальной проводимости и хрипов ( «немое лёгкое» ). ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ Исследование ПСВ с помощью пикфлоуметра (табл. 45).
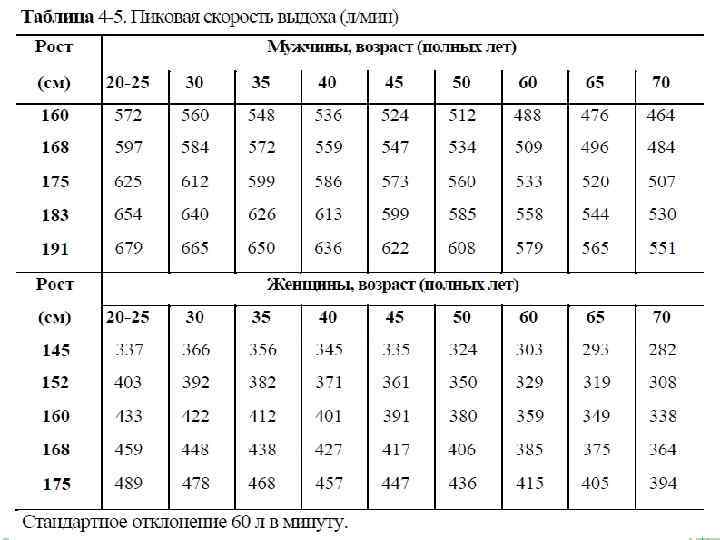
 Лечение Цель неотложной терапии — купирование приступа удушья ■ По возможности исключают контакт с причиннозначимыми аллергенами и триггерами. ■ Предпочтительнее использовать ингаляционную терапию через небулайзер и инфузионные формы ЛС. ■ Применяют бронходилататоры — селективные β 2 адреноагонисты короткого действия, если ЧСС < 130 в минуту.
Лечение Цель неотложной терапии — купирование приступа удушья ■ По возможности исключают контакт с причиннозначимыми аллергенами и триггерами. ■ Предпочтительнее использовать ингаляционную терапию через небулайзер и инфузионные формы ЛС. ■ Применяют бронходилататоры — селективные β 2 адреноагонисты короткого действия, если ЧСС < 130 в минуту.
 □ Сальбутамол — ингаляции 2, 5— 5, 0 мг через небулайзер в течение 10— 15 мин. Начало действия через 5 мин, максимальный эффект в течение 30— 90 мин, длительность 3— 6 ч. При необходимости повторение ингаляции каждые 20 мин или до общей дозы 10— 15 мг/ч. Возможные частые побочные эффекты: тремор, тахикардия, сердцебиение, нервозность, двигательное беспокойство, тошнота. Возможны спазмы и подергивания мышц, редко — аритмии. Противопоказания: гиперчувствительность; с осторожностью при ИБС, тахиаритмии, тиреотоксикозе. Допустимо применение дозированного ингалятора по 200 -400 мкг (2 -4 дозы), предпочтительно со спейсером; важно соблюдать технику ингаляции. Самый изученный β 2 -агонист, более безопасен по сравнению с фенотеролом. □ Фенотерол — ингаляции 0, 5— 1, 0 мг (при тяжёлом приступе до 2, 0 мг) через небулайзер в течение 10— 15 мин. Начало действия через 5 мин, максимальный эффект в течение 2— 3 ч, длительность 6— 8 ч. При необходимости повторение ингаляции каждые 20 мин. Побочные эффекты и противопоказания — см. «сальбутамол» . Допустимо применение дозированного ингалятора по 100— 200 мкг (1 — 2 дозы), предпочтительно со спейсером; важно соблюдать технику ингаляции. Фенотерол оказывает большее влияние на сердце, чем сальбутамол, поэтому его не применяют при инфаркте миокарда, синдроме WPW, недостаточности и стенозе митрального клапана.
□ Сальбутамол — ингаляции 2, 5— 5, 0 мг через небулайзер в течение 10— 15 мин. Начало действия через 5 мин, максимальный эффект в течение 30— 90 мин, длительность 3— 6 ч. При необходимости повторение ингаляции каждые 20 мин или до общей дозы 10— 15 мг/ч. Возможные частые побочные эффекты: тремор, тахикардия, сердцебиение, нервозность, двигательное беспокойство, тошнота. Возможны спазмы и подергивания мышц, редко — аритмии. Противопоказания: гиперчувствительность; с осторожностью при ИБС, тахиаритмии, тиреотоксикозе. Допустимо применение дозированного ингалятора по 200 -400 мкг (2 -4 дозы), предпочтительно со спейсером; важно соблюдать технику ингаляции. Самый изученный β 2 -агонист, более безопасен по сравнению с фенотеролом. □ Фенотерол — ингаляции 0, 5— 1, 0 мг (при тяжёлом приступе до 2, 0 мг) через небулайзер в течение 10— 15 мин. Начало действия через 5 мин, максимальный эффект в течение 2— 3 ч, длительность 6— 8 ч. При необходимости повторение ингаляции каждые 20 мин. Побочные эффекты и противопоказания — см. «сальбутамол» . Допустимо применение дозированного ингалятора по 100— 200 мкг (1 — 2 дозы), предпочтительно со спейсером; важно соблюдать технику ингаляции. Фенотерол оказывает большее влияние на сердце, чем сальбутамол, поэтому его не применяют при инфаркте миокарда, синдроме WPW, недостаточности и стенозе митрального клапана.
 При тяжёлом приступе удушья или астматическом статусе добавляют холинолитики. □ Ипратропия бромид— ингаляции по 0, 4— 2, 0 мл (0, 1— 0, 5 мг) через небулайзер в течение 10— 15 мин (можно сочетать в раствором β 2 -агонистов). Начало действия через 5— 20 мин, максимальный эффект через 90 мин, длительность 3— 4 ч. Возможные побочные эффекты: кашель, сухость в полости рта, неприятные вкусовые ощущения. Противопоказания: гиперчувствительность, беременность (I триместр); с осторожностью при закрытоугольной глаукоме, гиперплазии предстательной железы, детском возрасте до 6 лет. Допустимо применение дозированного ингалятора по 40— 80 мкг (2— 4 дозы); важно соблюдать технику ингаляции. Дополнительное назначение ипратропия бромида к β 2 агонистам короткого действия при лечении обострения бронхиальной астмы приводит к статистически значимому улучшению лёгочных функций.
При тяжёлом приступе удушья или астматическом статусе добавляют холинолитики. □ Ипратропия бромид— ингаляции по 0, 4— 2, 0 мл (0, 1— 0, 5 мг) через небулайзер в течение 10— 15 мин (можно сочетать в раствором β 2 -агонистов). Начало действия через 5— 20 мин, максимальный эффект через 90 мин, длительность 3— 4 ч. Возможные побочные эффекты: кашель, сухость в полости рта, неприятные вкусовые ощущения. Противопоказания: гиперчувствительность, беременность (I триместр); с осторожностью при закрытоугольной глаукоме, гиперплазии предстательной железы, детском возрасте до 6 лет. Допустимо применение дозированного ингалятора по 40— 80 мкг (2— 4 дозы); важно соблюдать технику ингаляции. Дополнительное назначение ипратропия бромида к β 2 агонистам короткого действия при лечении обострения бронхиальной астмы приводит к статистически значимому улучшению лёгочных функций.
 ■ Целесообразно использовать комбинированные препараты селективных β 2 -агонистов короткого действия с холинолитиками (при приступе любой степени тяжести). □ Фенотерол + ипратропия бромид — ингаляции 1— 2 мл (20— 40 капель) через небулайзер в течение 10— 15 мин. Начало действия через 15 мин, максимальный эффект достигается через 1 -2 ч, длительность до 6 ч. ■ Глюкокортикоиды — их применение зависит от тяжести приступа бронхиальной астмы. При среднетяжёлом течении приступа показано применение следующих препаратов.
■ Целесообразно использовать комбинированные препараты селективных β 2 -агонистов короткого действия с холинолитиками (при приступе любой степени тяжести). □ Фенотерол + ипратропия бромид — ингаляции 1— 2 мл (20— 40 капель) через небулайзер в течение 10— 15 мин. Начало действия через 15 мин, максимальный эффект достигается через 1 -2 ч, длительность до 6 ч. ■ Глюкокортикоиды — их применение зависит от тяжести приступа бронхиальной астмы. При среднетяжёлом течении приступа показано применение следующих препаратов.
 □ Преднизолон в/в 60 -90 мг, предварительно развести в 0, 9% р-ре натрия хлорида до 10— 20 мл, вводить струйно, медленно. Клинический эффект глюкокортикоидов развивается через 1 ч после введения. Т 1/2 в плазме 2, 2— 3, 5 ч, в тканях 18— 36 ч. Побочные эффекты при внутривенном введении: анафилаксия, покраснение лица и щёк, судороги. Противопоказания: гиперчувствительность, язвенная болезнь желудка и двенадцатиперстной кишки, тяжёлая форма артериальной гипертензии, почечная недостаточность. □ Либо будесонид 1000— 2000 мкг через небулайзер в течение 5— 10 мин. Целесообразно применять у пациентов, не использующих глюкокортикоиды в качестве базисной терапии.
□ Преднизолон в/в 60 -90 мг, предварительно развести в 0, 9% р-ре натрия хлорида до 10— 20 мл, вводить струйно, медленно. Клинический эффект глюкокортикоидов развивается через 1 ч после введения. Т 1/2 в плазме 2, 2— 3, 5 ч, в тканях 18— 36 ч. Побочные эффекты при внутривенном введении: анафилаксия, покраснение лица и щёк, судороги. Противопоказания: гиперчувствительность, язвенная болезнь желудка и двенадцатиперстной кишки, тяжёлая форма артериальной гипертензии, почечная недостаточность. □ Либо будесонид 1000— 2000 мкг через небулайзер в течение 5— 10 мин. Целесообразно применять у пациентов, не использующих глюкокортикоиды в качестве базисной терапии.
 При тяжёлом приступе и астматическом статусе немедленное введение системных глюкокортикоидов □ Преднизолон в/в 90— 150 мг (до 300 мг). По жизненным показаниям противопоказания отсутствуют. □ Будесонид 1000— 2000 мкг через небулайзер в течение 5— 10 мин. Используют как дополнение к системному введению глюкокортикоидов. ■ При ухудшении состояния и угрозе остановки дыхания □ Эпинефрин 0, 1% — 0, 3— 0, 5 мл в/м или п/к, при необходимости повторить через 20 мин до трёх раз. ■ При астматическом статусе показана кислородотерапия (осторожно при цианозе) со скоростью 2 -4 л/мин. ■ Контроль ЧДД, ЧСС, АД, а при тяжёлом приступе и астматическом статусе ЭКГ из-за возможных осложнений со стороны сердца. Готовность к проведению ИВЛ и реанимационных мероприятий.
При тяжёлом приступе и астматическом статусе немедленное введение системных глюкокортикоидов □ Преднизолон в/в 90— 150 мг (до 300 мг). По жизненным показаниям противопоказания отсутствуют. □ Будесонид 1000— 2000 мкг через небулайзер в течение 5— 10 мин. Используют как дополнение к системному введению глюкокортикоидов. ■ При ухудшении состояния и угрозе остановки дыхания □ Эпинефрин 0, 1% — 0, 3— 0, 5 мл в/м или п/к, при необходимости повторить через 20 мин до трёх раз. ■ При астматическом статусе показана кислородотерапия (осторожно при цианозе) со скоростью 2 -4 л/мин. ■ Контроль ЧДД, ЧСС, АД, а при тяжёлом приступе и астматическом статусе ЭКГ из-за возможных осложнений со стороны сердца. Готовность к проведению ИВЛ и реанимационных мероприятий.
 ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ После оказания неотложной терапии срочной госпитализации подлежат пациенты при: v ■ тяжёлом приступе бронхиальной астмы или астматическом статусе; v ■ подозрении на развитие осложнений; v ■ отсутствии быстрого ответа на бронходилатационную терапию; v ■ дальнейшем ухудшении состояния больного на фоне начатого лечения; v ■ длительном использовании или недавно прекращенном приёме системных глюкокортикоидов. В стационар также следует направлять пациентов: Ø ■ несколько раз госпитализированных в отделение интенсивной терапии в течение последнего года; Ø ■ не придерживающихся плана лечения бронхиальной астмы; Ø ■ страдающих психическими заболеваниями. Ø При купировании лёгкого/среднетяжёлого приступа бронхиальной астмы, стабильном состоянии, отсутствии осложнений пациенты могут быть оставлены дома.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ После оказания неотложной терапии срочной госпитализации подлежат пациенты при: v ■ тяжёлом приступе бронхиальной астмы или астматическом статусе; v ■ подозрении на развитие осложнений; v ■ отсутствии быстрого ответа на бронходилатационную терапию; v ■ дальнейшем ухудшении состояния больного на фоне начатого лечения; v ■ длительном использовании или недавно прекращенном приёме системных глюкокортикоидов. В стационар также следует направлять пациентов: Ø ■ несколько раз госпитализированных в отделение интенсивной терапии в течение последнего года; Ø ■ не придерживающихся плана лечения бронхиальной астмы; Ø ■ страдающих психическими заболеваниями. Ø При купировании лёгкого/среднетяжёлого приступа бронхиальной астмы, стабильном состоянии, отсутствии осложнений пациенты могут быть оставлены дома.
 ПНЕВМОТОРАКС Пневмоторакс — наличие воздуха в плевральной полости. Клинические признаки пневмоторакса: ■ внезапная одышка; ■ резкая боль в соответствующей половине грудной клетки с иррадиацией в шею, руку, усиливающаяся при глубоком вдохе, кашле и движении; ■ тахикардия. Первичный – без клинически очевидных заболеваний легких (ограниченная буллезная эмфизема при недостаточности α 1 антитрипсина, синдром Марфана). Чаще встречается у высоких молодых мужчин (20 -40 лет). Курение увеличивает риск в 22 раза. Вторичный – на фоне заболеваний легких (ХОБЛ, бронхиальная астма, пневмоцистная пневмония, туберкулез, нагноительные заболевания легких, бронхоэктазии, злокачественные опухоли, СПИД и др. ) Открытый – дефект функционирует во время обеих фаз дыхания. Закрытый – спонтанное закрытие дефекта; к примеру, лечебный пневмоторакс. Клапанный – дефект открыт при вдохе и закрыт при выдохе; с каждым разом увеличивается объём газа в полости, что приводит к полному коллапсу легкого, значительному смещению средостения и развитию угрожающих жизни нарушений дыхания и кровообращения.
ПНЕВМОТОРАКС Пневмоторакс — наличие воздуха в плевральной полости. Клинические признаки пневмоторакса: ■ внезапная одышка; ■ резкая боль в соответствующей половине грудной клетки с иррадиацией в шею, руку, усиливающаяся при глубоком вдохе, кашле и движении; ■ тахикардия. Первичный – без клинически очевидных заболеваний легких (ограниченная буллезная эмфизема при недостаточности α 1 антитрипсина, синдром Марфана). Чаще встречается у высоких молодых мужчин (20 -40 лет). Курение увеличивает риск в 22 раза. Вторичный – на фоне заболеваний легких (ХОБЛ, бронхиальная астма, пневмоцистная пневмония, туберкулез, нагноительные заболевания легких, бронхоэктазии, злокачественные опухоли, СПИД и др. ) Открытый – дефект функционирует во время обеих фаз дыхания. Закрытый – спонтанное закрытие дефекта; к примеру, лечебный пневмоторакс. Клапанный – дефект открыт при вдохе и закрыт при выдохе; с каждым разом увеличивается объём газа в полости, что приводит к полному коллапсу легкого, значительному смещению средостения и развитию угрожающих жизни нарушений дыхания и кровообращения.
 Напряженный пневмоторакс характеризуется q нарастающей одышкой (ЧДД>24 в минуту, учащенное дыхание затрудняет речь больного), q цианозом, q тахикардией (ЧСС > 135 в минуту), q парадоксальным пульсом, q артериальной гипотензией (вплоть до шока), q смешением средостения в здоровую сторону, q набуханием шейных вен, q угрозой остановки дыхания и кровообращения.
Напряженный пневмоторакс характеризуется q нарастающей одышкой (ЧДД>24 в минуту, учащенное дыхание затрудняет речь больного), q цианозом, q тахикардией (ЧСС > 135 в минуту), q парадоксальным пульсом, q артериальной гипотензией (вплоть до шока), q смешением средостения в здоровую сторону, q набуханием шейных вен, q угрозой остановки дыхания и кровообращения.
 Диагностика ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ § ■ Когда началась боль? Усиливается ли боль при глубоком вдохе, кашле, движении? § ■ Имеется ли чувство нехватки воздуха? § ■ Какая причина способствовала появлению боли (травма, медицинская манипуляция, интенсивная физическая нагрузка, перепад давления и др. )? § ■ Имелись ли ранее эпизоды перенесённого пневмоторакса? У молодых худощавых мужчин уточняют стаж курения. § ■ Какие имеются сопутствующие заболевания бронхолёгочной системы (ХОБЛ, бронхиальная астма, пневмония, туберкулёз, бронхоэктазии и др. )?
Диагностика ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ § ■ Когда началась боль? Усиливается ли боль при глубоком вдохе, кашле, движении? § ■ Имеется ли чувство нехватки воздуха? § ■ Какая причина способствовала появлению боли (травма, медицинская манипуляция, интенсивная физическая нагрузка, перепад давления и др. )? § ■ Имелись ли ранее эпизоды перенесённого пневмоторакса? У молодых худощавых мужчин уточняют стаж курения. § ■ Какие имеются сопутствующие заболевания бронхолёгочной системы (ХОБЛ, бронхиальная астма, пневмония, туберкулёз, бронхоэктазии и др. )?
 Ø Ø Ø Ø Ø Диагностика внезапная интенсивная боль в грудной клетке; одышка, сухой кашель; бледность, цианоз; тахикардия, снижение АД, обильный пот; вынужденное (сидячее) положение больного; пораженная сторона отстает в акте дыхания, межреберья выбухают. Пальпаторно над зоной поражения ослабленное голосовое дрожание, перкуторно – тимпанит; аускультативно – резкое ослабление или отсутствие дыхания на пораженной стороне, отсутствие бронхофонии; смещение границ сердца в здоровую сторону; рентгенологические признаки: отсутствие легочного рисунка на стороне поражения, коллабированное легкое, опущение диафрагмы и уплощение её купола, смещение тени сердца в здоровую сторону.
Ø Ø Ø Ø Ø Диагностика внезапная интенсивная боль в грудной клетке; одышка, сухой кашель; бледность, цианоз; тахикардия, снижение АД, обильный пот; вынужденное (сидячее) положение больного; пораженная сторона отстает в акте дыхания, межреберья выбухают. Пальпаторно над зоной поражения ослабленное голосовое дрожание, перкуторно – тимпанит; аускультативно – резкое ослабление или отсутствие дыхания на пораженной стороне, отсутствие бронхофонии; смещение границ сердца в здоровую сторону; рентгенологические признаки: отсутствие легочного рисунка на стороне поражения, коллабированное легкое, опущение диафрагмы и уплощение её купола, смещение тени сердца в здоровую сторону.
 Лечение ■ При потере сознания, остановке кровообращения и/или дыхания проводят сердечно-лёгочную реанимацию. ■ Коррекция гипоксии — кислородотерапия. ■ Купирование болевого синдрома — ненаркотические анальгетики. □ Кеторолак в/в 30 мг (1 мл), дозу необходимо вводить не менее чем за 15 с (допустимо внутримышечное введение, при котором анальгетический эффект развивается через 30 мин). ■ При выраженном болевом синдроме допустимо использование наркотических анальгетиков: □ Морфин 1% — 1 мл развести 0, 9% раствором натрия хлорида до 20 мл (1 мл полученного раствора содержит 0, 5 мг активного вещества) и вводить в/в дробно по 4— 10 мл (или 2— 5 мг) каждые 5— 15 мин до устранения болевого синдрома и одышки, либо до появления побочных эффектов (артериальной гипотензии, угнетения дыхания, рвоты).
Лечение ■ При потере сознания, остановке кровообращения и/или дыхания проводят сердечно-лёгочную реанимацию. ■ Коррекция гипоксии — кислородотерапия. ■ Купирование болевого синдрома — ненаркотические анальгетики. □ Кеторолак в/в 30 мг (1 мл), дозу необходимо вводить не менее чем за 15 с (допустимо внутримышечное введение, при котором анальгетический эффект развивается через 30 мин). ■ При выраженном болевом синдроме допустимо использование наркотических анальгетиков: □ Морфин 1% — 1 мл развести 0, 9% раствором натрия хлорида до 20 мл (1 мл полученного раствора содержит 0, 5 мг активного вещества) и вводить в/в дробно по 4— 10 мл (или 2— 5 мг) каждые 5— 15 мин до устранения болевого синдрома и одышки, либо до появления побочных эффектов (артериальной гипотензии, угнетения дыхания, рвоты).
 ■ При напряжённом пневмотораксе по жизненным показаниям показан торакоцентез: введите иглу самого большого размера (не короче 4, 5 см) в плевральную полость во втором межреберье по среднеключичной линии на стороне, где дыхание полностью отсутствует или ослаблено. Как только через иглу начнет выходить воздух, фиксируйте её в этом положении. ■ При развитии бронхоспазма. □ Сальбутамол 2, 5 мг через небулайзер в течение 5— 10 мин. При неудовлетворительном эффекте ингаляцию повторить через 20 мин. ■ Контроль показателей гемодинамики и сатурации крови кислородом, поддержание витальных функций (в соответствии с обще реанимационными принципами).
■ При напряжённом пневмотораксе по жизненным показаниям показан торакоцентез: введите иглу самого большого размера (не короче 4, 5 см) в плевральную полость во втором межреберье по среднеключичной линии на стороне, где дыхание полностью отсутствует или ослаблено. Как только через иглу начнет выходить воздух, фиксируйте её в этом положении. ■ При развитии бронхоспазма. □ Сальбутамол 2, 5 мг через небулайзер в течение 5— 10 мин. При неудовлетворительном эффекте ингаляцию повторить через 20 мин. ■ Контроль показателей гемодинамики и сатурации крови кислородом, поддержание витальных функций (в соответствии с обще реанимационными принципами).
 Показания к госпитализации. Все больные с пневмотораксом подлежат немедленной госпитализации в отделение торакальной хирургии или отделение реанимации и интенсивной терапии. Транспортировка в положении сидя или с приподнятым головным концом.
Показания к госпитализации. Все больные с пневмотораксом подлежат немедленной госпитализации в отделение торакальной хирургии или отделение реанимации и интенсивной терапии. Транспортировка в положении сидя или с приподнятым головным концом.
 ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИИ угрожающее, а иногда критическое состояние, связанное с острой окклюзией легочного ствола, легочных артерий или их ветвей тромбоэмболами. Основные причины: Ø - длительный постельный режим в послеоперационном или послеродовом периоде; Ø - хроническая сердечная недостаточность; Ø - злокачественная опухоль; Ø - прием оральных контрацептивов; Ø - применение венозных катетеров; Ø - нарушения ритма (мерцательная аритмия)
ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИИ угрожающее, а иногда критическое состояние, связанное с острой окклюзией легочного ствола, легочных артерий или их ветвей тромбоэмболами. Основные причины: Ø - длительный постельный режим в послеоперационном или послеродовом периоде; Ø - хроническая сердечная недостаточность; Ø - злокачественная опухоль; Ø - прием оральных контрацептивов; Ø - применение венозных катетеров; Ø - нарушения ритма (мерцательная аритмия)
 Диагностика ТЭЛА Тяжелая форма: резкая боль в груди, удушье, «чугунный» цианоз, шок, может быть потеря сознания на ЭКГ глубокий S в отведениях V 5 -6 , глубокий QIII, появляется блокада правой ножки пучка Гиса, сглаживаются или становятся отрицательными зубцы Т в отведениях III, АVF, V 1 -2 , выявляется Р-pulmonale, комплекс r. R в отведениях АVR Смерть наступает в течение нескольких секунд или минут. Среднетяжелая форма: боль в груди, одышка с ЧДД до 30 -40 в 1 мин, тахикардия, снижение АД, акроцианоз острая правожелудочковая недостаточность (набухание шейных вен, боль в правом подреберье вследствие увеличения печени и растяжения глиссоновой капсулы) повышение температуры тела, кровохарканье (поздний признак) мелкопузырчатые хрипы, шум трения плевры со 2 -го дня возможны ЭКГ-изменения (см. «Тяжелая форма» ) рентгенологические признаки (выбухание конуса легочной артерии, расширение корня легкого, локальное просветление легочного поля, высокое стояние купола диафрагмы на стороне поражения. При развитии инфаркта легкого – инфильтрация).
Диагностика ТЭЛА Тяжелая форма: резкая боль в груди, удушье, «чугунный» цианоз, шок, может быть потеря сознания на ЭКГ глубокий S в отведениях V 5 -6 , глубокий QIII, появляется блокада правой ножки пучка Гиса, сглаживаются или становятся отрицательными зубцы Т в отведениях III, АVF, V 1 -2 , выявляется Р-pulmonale, комплекс r. R в отведениях АVR Смерть наступает в течение нескольких секунд или минут. Среднетяжелая форма: боль в груди, одышка с ЧДД до 30 -40 в 1 мин, тахикардия, снижение АД, акроцианоз острая правожелудочковая недостаточность (набухание шейных вен, боль в правом подреберье вследствие увеличения печени и растяжения глиссоновой капсулы) повышение температуры тела, кровохарканье (поздний признак) мелкопузырчатые хрипы, шум трения плевры со 2 -го дня возможны ЭКГ-изменения (см. «Тяжелая форма» ) рентгенологические признаки (выбухание конуса легочной артерии, расширение корня легкого, локальное просветление легочного поля, высокое стояние купола диафрагмы на стороне поражения. При развитии инфаркта легкого – инфильтрация).
 Легкая форма. Протекает в различных вариантах: Ø Преходящая пароксизмальная одышка с тахикардией, потливостью, небольшим снижением АД (часто ошибочно оценивается как проявление сердечной астмы). Ø Повторные немотивированные обмороки или коллапсы с ощущением нехватки воздуха. Ø Рецидивирующие пневмонии неясной этиологии. Ø О ТЭЛА следует думать, когда описанная симптоматика развивается у оперированных больных, после родов, при наличии бактериального эндокардита, мерцательной аритмии, у больных с вынужденной гиподинамией (инсульт, инфаркт миокарда, тяжелая сердечная недостаточность и др. ), тромбофлебитом.
Легкая форма. Протекает в различных вариантах: Ø Преходящая пароксизмальная одышка с тахикардией, потливостью, небольшим снижением АД (часто ошибочно оценивается как проявление сердечной астмы). Ø Повторные немотивированные обмороки или коллапсы с ощущением нехватки воздуха. Ø Рецидивирующие пневмонии неясной этиологии. Ø О ТЭЛА следует думать, когда описанная симптоматика развивается у оперированных больных, после родов, при наличии бактериального эндокардита, мерцательной аритмии, у больных с вынужденной гиподинамией (инсульт, инфаркт миокарда, тяжелая сердечная недостаточность и др. ), тромбофлебитом.
 Диагностика ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ v ■ Есть ли одышка, если да, то как она возникла (внезапно или постепенно)? v При ТЭЛА одышка возникает остро, ортопноэ нехарактерно. v ■ Есть ли боль в грудной клетке? v Боль может напоминать стенокардию, локализуясь за грудиной, может усиливаться при дыхании и кашле. v ■ Не было ли немотивированных обмороков? v ТЭЛА сопровождается или проявляется обмороком примерно в 13% случаев. v ■ Есть ли кровохарканье? v Появляется при развитии инфаркта лёгкого. v ■ Бывают ли отёки ног (в частности асимметричные)? v Тромбоз глубоких вен голеней — частый источник ТЭЛА. v ■ Не было ли недавно операций, травм, нет ли заболеваний сердца с застойной сердечной недостаточностью, нарушениями ритма, не принимает ли пациентка пероральные контрацептивы, нет ли беременности, не наблюдается ли у онколога? v Перечисленные факторы предрасполагают к развитию ТЭЛА.
Диагностика ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ v ■ Есть ли одышка, если да, то как она возникла (внезапно или постепенно)? v При ТЭЛА одышка возникает остро, ортопноэ нехарактерно. v ■ Есть ли боль в грудной клетке? v Боль может напоминать стенокардию, локализуясь за грудиной, может усиливаться при дыхании и кашле. v ■ Не было ли немотивированных обмороков? v ТЭЛА сопровождается или проявляется обмороком примерно в 13% случаев. v ■ Есть ли кровохарканье? v Появляется при развитии инфаркта лёгкого. v ■ Бывают ли отёки ног (в частности асимметричные)? v Тромбоз глубоких вен голеней — частый источник ТЭЛА. v ■ Не было ли недавно операций, травм, нет ли заболеваний сердца с застойной сердечной недостаточностью, нарушениями ритма, не принимает ли пациентка пероральные контрацептивы, нет ли беременности, не наблюдается ли у онколога? v Перечисленные факторы предрасполагают к развитию ТЭЛА.
 Неотложная помощь при ТЭЛА: фентанил 0, 005% раствор 2 -3 мл (промедол 2% 1 -2 мл или морфин 1% раствор 0, 5 -1 мл) + дроперидол 0, 25 раствор 2 -3 мл + димедрол 1% раствор (супрастин 2% раствор или пипольфен 2, 5% раствор) 1 -2 мл в/в; стрептодеказа 3 млн. МЕ шприцем в/в в 40 мл изотонического раствора натрия хлорида или стрептокиназа 1, 5 млн. ЕД в/в капельно в 100 мл изотонического раствора за 30 мин (предварительно ввести 30 -60 мл преднизолона в/в), или урокиназа 2 млн ЕД в/в в 20 мл изотонического раствора за 10 -15 мин (или 1, 5 млн. ЕД в/в шприцем, а 1 млн ЕД в/в капельно за 1 ч).
Неотложная помощь при ТЭЛА: фентанил 0, 005% раствор 2 -3 мл (промедол 2% 1 -2 мл или морфин 1% раствор 0, 5 -1 мл) + дроперидол 0, 25 раствор 2 -3 мл + димедрол 1% раствор (супрастин 2% раствор или пипольфен 2, 5% раствор) 1 -2 мл в/в; стрептодеказа 3 млн. МЕ шприцем в/в в 40 мл изотонического раствора натрия хлорида или стрептокиназа 1, 5 млн. ЕД в/в капельно в 100 мл изотонического раствора за 30 мин (предварительно ввести 30 -60 мл преднизолона в/в), или урокиназа 2 млн ЕД в/в в 20 мл изотонического раствора за 10 -15 мин (или 1, 5 млн. ЕД в/в шприцем, а 1 млн ЕД в/в капельно за 1 ч).
 гепарин 10 -15 000 ЕД в/в, затем в/в капельно со скоростью 1 000 ЕД/ч (24 000 ЕД/сутки) 4 -5 суток или по 5 -10 000 ЕД п/к через 6 ч 7 -8 дней с постепенной отменой. За 3 -5 суток до отмены гепарина назначаются непрямые антикоагулянты (фенилин, синкумар) на 3 месяца и более. Кровохарканье при ТЭЛА не является противопоказанием для введения фибринолитических и антикоагулянтных препаратов; реополиглюкин 400 -800 мл в/в. При падении АД добавить допамин (дофамин) 5% раствор 4 -8 мл или норадреналин 0, 2% раствор (мезатон 1% раствор) 2 -4 мл, ввести преднизолон 60 -90 мг в/в; лазикс 40 -60 мг в/в; оксинегенотерапия с 100% увлажненным кислородом, при необходимости интубация трахеи; антибиотики; хирургическое лечение (эмболэктомия) при тромбоэмболии легочного ствола или его главных ветвей. С первого дня к лечению подключают непрямые антикоагулянты – варфарин 5 -10 мг, далее – под контролем МНО. Величина МНО должна составлять 2, 0 - 3, 0.
гепарин 10 -15 000 ЕД в/в, затем в/в капельно со скоростью 1 000 ЕД/ч (24 000 ЕД/сутки) 4 -5 суток или по 5 -10 000 ЕД п/к через 6 ч 7 -8 дней с постепенной отменой. За 3 -5 суток до отмены гепарина назначаются непрямые антикоагулянты (фенилин, синкумар) на 3 месяца и более. Кровохарканье при ТЭЛА не является противопоказанием для введения фибринолитических и антикоагулянтных препаратов; реополиглюкин 400 -800 мл в/в. При падении АД добавить допамин (дофамин) 5% раствор 4 -8 мл или норадреналин 0, 2% раствор (мезатон 1% раствор) 2 -4 мл, ввести преднизолон 60 -90 мг в/в; лазикс 40 -60 мг в/в; оксинегенотерапия с 100% увлажненным кислородом, при необходимости интубация трахеи; антибиотики; хирургическое лечение (эмболэктомия) при тромбоэмболии легочного ствола или его главных ветвей. С первого дня к лечению подключают непрямые антикоагулянты – варфарин 5 -10 мг, далее – под контролем МНО. Величина МНО должна составлять 2, 0 - 3, 0.
 Показания к госпитализации При подозрении на ТЭЛА всех пациентов госпитализируют в реанимационное отделение или в стационар, имеющий отделение сосудистой хирургии. Транспортировка осуществляется лежа на носилках с приподнятым головным концом, предпочтительно на реанимобиле.
Показания к госпитализации При подозрении на ТЭЛА всех пациентов госпитализируют в реанимационное отделение или в стационар, имеющий отделение сосудистой хирургии. Транспортировка осуществляется лежа на носилках с приподнятым головным концом, предпочтительно на реанимобиле.
 Острая сердечная недостаточность — полиэтиологический симптомокомплекс, возникающий вследствие нарушения сократительной способности миокарда, приводящий к уменьшению кровоснабжения органов (недостаточность выброса) и относительному застою крови в венозной системе и в лёгочном круге кровообращения (недостаточность притока). Отёк лёгких — накопление жидкости в интерстициальной ткани и/или альвеолах лёгких в результате транссудации плазмы из сосудов малого круга кровообращения.
Острая сердечная недостаточность — полиэтиологический симптомокомплекс, возникающий вследствие нарушения сократительной способности миокарда, приводящий к уменьшению кровоснабжения органов (недостаточность выброса) и относительному застою крови в венозной системе и в лёгочном круге кровообращения (недостаточность притока). Отёк лёгких — накопление жидкости в интерстициальной ткани и/или альвеолах лёгких в результате транссудации плазмы из сосудов малого круга кровообращения.
 При левожелудочковой острой сердечной недостаточности: ■ возрастает давление в малом круге кровообращения, системе лёгочной артерии; ■ лёгочные артериолы сужаются в ответ на повышение давления в левом предсердии; ■ ухудшается внешнее дыхание и оксигенация крови; ■ развивается интерстициальный отёк (синдром сердечной астмы), а затем — альвеолярный отёк (синдром отёка лёгких). При правожелудочковой острой сердечной недостаточности: ■ уменьшается или теряется способность сердца перекачивать кровь в малый круг кровообращения; ■ возникает венозный застой в большом круге кровообращения; ■ развивается острая дыхательная недостаточность.
При левожелудочковой острой сердечной недостаточности: ■ возрастает давление в малом круге кровообращения, системе лёгочной артерии; ■ лёгочные артериолы сужаются в ответ на повышение давления в левом предсердии; ■ ухудшается внешнее дыхание и оксигенация крови; ■ развивается интерстициальный отёк (синдром сердечной астмы), а затем — альвеолярный отёк (синдром отёка лёгких). При правожелудочковой острой сердечной недостаточности: ■ уменьшается или теряется способность сердца перекачивать кровь в малый круг кровообращения; ■ возникает венозный застой в большом круге кровообращения; ■ развивается острая дыхательная недостаточность.
 Лечение Положение больного: при невыраженной картине застоя — приподнятый головной конец, при развернутом отёке лёгких — сидячее положение со спущенными ногами (не выполнять при выраженной артериальной гипотензии!) ■ Ингаляция увлажнённого кислорода через носовой катетер со скоростью 4— 6 л/мин. ■ При необходимости борьба с пенообразованием: ингаляция паров спирта. ■ Купирование «дыхательной паники» наркотическими анальгетиками: морфин 1 мл 1% р-ра развести в 20 мл 0, 9% рра натрия хлорида (1 мл полученного раствора содержит 0, 5 мг активного вещества) и вводить в/в дробно по 4— 10 мл (или 2— 5 мг) каждые 5— 15 мин до устранения болевого синдрома и одышки либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты). Морфин способствует терапевтически значимой разгрузке малого круга кровообращения. Подавляя дыхательный центр, снижает работу дыхательных мышц через 5— 10 мин после введения, что обеспечивает дополнительное уменьшение нагрузки на сердце.
Лечение Положение больного: при невыраженной картине застоя — приподнятый головной конец, при развернутом отёке лёгких — сидячее положение со спущенными ногами (не выполнять при выраженной артериальной гипотензии!) ■ Ингаляция увлажнённого кислорода через носовой катетер со скоростью 4— 6 л/мин. ■ При необходимости борьба с пенообразованием: ингаляция паров спирта. ■ Купирование «дыхательной паники» наркотическими анальгетиками: морфин 1 мл 1% р-ра развести в 20 мл 0, 9% рра натрия хлорида (1 мл полученного раствора содержит 0, 5 мг активного вещества) и вводить в/в дробно по 4— 10 мл (или 2— 5 мг) каждые 5— 15 мин до устранения болевого синдрома и одышки либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты). Морфин способствует терапевтически значимой разгрузке малого круга кровообращения. Подавляя дыхательный центр, снижает работу дыхательных мышц через 5— 10 мин после введения, что обеспечивает дополнительное уменьшение нагрузки на сердце.
 Снижение пред- и постнагрузки на сердце нитратами, особенно при инфаркте миокарда: нитроглицерин сублингвально в таблетках (0, 5— 1 мг), аэрозоле или спрее (0, 4— 0, 8 мг или 1— 2 дозы); при стабильном АД могут использоваться более высокие дозы или повторный приём через 10 мин. Неотложные состояния при заболеваниях сердечно-сосудистой системы При отёке лёгких на фоне инфаркта миокарда допустим переход на инфузию нитратов. Противопоказания: острая сердечная недостаточность на фоне гипертонического криза с мозговой симптоматикой, инсульта, шока, гиповолемии, токсического отёка лёгких, тяжёлой анемии, выраженного аортального и митрального стенозах, инфаркта правого желудочка. ■ Снижение преднагрузки на сердце диуретиками, особенно в случае острого ухудшения течения хронической сердечной недостаточности: фуросемид 20— 80 мг в/в (начало действия через 5 мин) оказывает диуретический и гипотензивный эффекты. Противопоказан при шоке, гиповолемии, анурии. Осторожно: введение чрезмерных доз диуретиков может привести к гиповолемии, тахикардии и падению сердечного выброса. ■ При бронхообструкции (свистящее дыхание) проводят ингаляцию сальбутамола 2, 5 мг через небулайзер в течение 5— 10 мин или аэрозоля 200 мг. ■ Постоянный контроль АД и ЧСС, готовность к ИВЛ.
Снижение пред- и постнагрузки на сердце нитратами, особенно при инфаркте миокарда: нитроглицерин сублингвально в таблетках (0, 5— 1 мг), аэрозоле или спрее (0, 4— 0, 8 мг или 1— 2 дозы); при стабильном АД могут использоваться более высокие дозы или повторный приём через 10 мин. Неотложные состояния при заболеваниях сердечно-сосудистой системы При отёке лёгких на фоне инфаркта миокарда допустим переход на инфузию нитратов. Противопоказания: острая сердечная недостаточность на фоне гипертонического криза с мозговой симптоматикой, инсульта, шока, гиповолемии, токсического отёка лёгких, тяжёлой анемии, выраженного аортального и митрального стенозах, инфаркта правого желудочка. ■ Снижение преднагрузки на сердце диуретиками, особенно в случае острого ухудшения течения хронической сердечной недостаточности: фуросемид 20— 80 мг в/в (начало действия через 5 мин) оказывает диуретический и гипотензивный эффекты. Противопоказан при шоке, гиповолемии, анурии. Осторожно: введение чрезмерных доз диуретиков может привести к гиповолемии, тахикардии и падению сердечного выброса. ■ При бронхообструкции (свистящее дыхание) проводят ингаляцию сальбутамола 2, 5 мг через небулайзер в течение 5— 10 мин или аэрозоля 200 мг. ■ Постоянный контроль АД и ЧСС, готовность к ИВЛ.
 ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ Острая сердечная недостаточность — прямое показание к госпитализации в отделение интенсивной терапии или кардиореанимацию. При выраженном отёке лёгких перед госпитализацией проводят его купирование. Больного транспортируют в сидячем положении.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ Острая сердечная недостаточность — прямое показание к госпитализации в отделение интенсивной терапии или кардиореанимацию. При выраженном отёке лёгких перед госпитализацией проводят его купирование. Больного транспортируют в сидячем положении.
 СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ • • • клинический протокол диагностики и лечения асфиксия от « 23» июня 2016 года протокол № 5 клинический протокол пневмония у взрослых клинический протокол диагностики и лечения бронхиальная астма у взрослых протокол № 6 от « 05» мая 2014 года от « 23» июня 2016 года протокол № 5 клинический протокол диагностики и лечения тромбоэмболия легочной артерий Руководство по скорой медицинской помощи. Верткин А. Л. , Багненко С. Ф. 2007 г.
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ • • • клинический протокол диагностики и лечения асфиксия от « 23» июня 2016 года протокол № 5 клинический протокол пневмония у взрослых клинический протокол диагностики и лечения бронхиальная астма у взрослых протокол № 6 от « 05» мая 2014 года от « 23» июня 2016 года протокол № 5 клинический протокол диагностики и лечения тромбоэмболия легочной артерий Руководство по скорой медицинской помощи. Верткин А. Л. , Багненко С. Ф. 2007 г.


