СУ при пороках сердца.pptx
- Количество слайдов: 35
 Сестринский уход при пороках сердца
Сестринский уход при пороках сердца
 Порок сердца – стойкий дефект в строении сердца, характеризующийся анатомическими изменениями клапанного аппарата, крупных сосудов, ведущий к нарушению гемодинамики и функции сердца.
Порок сердца – стойкий дефект в строении сердца, характеризующийся анатомическими изменениями клапанного аппарата, крупных сосудов, ведущий к нарушению гемодинамики и функции сердца.
 Виды пороков сердца: врожденные – формируются в период внутриутробного развития плода и в большинстве случаев диагностируются в детском возрасте. Нередко сочетаются с другими дефектами развития приобретенные – возникают вследствие какоголибо заболевания (ревматическая лихорадка, атеросклероз, инфекционный эндокардит и др. )
Виды пороков сердца: врожденные – формируются в период внутриутробного развития плода и в большинстве случаев диагностируются в детском возрасте. Нередко сочетаются с другими дефектами развития приобретенные – возникают вследствие какоголибо заболевания (ревматическая лихорадка, атеросклероз, инфекционный эндокардит и др. )
 Под влиянием этиологических факторов может быть: недостаточность клапана – вследствие нарушения целостности клапанов, сморщивания их, когда края становятся неровными, приводя к неполному их смыканию и регургитации крови (обратный ток); стеноз отверстия - вследствие сращения соседних створок, сужения отверстия к которому прикреплены клапаны, что приводит к недостаточному поступлению крови.
Под влиянием этиологических факторов может быть: недостаточность клапана – вследствие нарушения целостности клапанов, сморщивания их, когда края становятся неровными, приводя к неполному их смыканию и регургитации крови (обратный ток); стеноз отверстия - вследствие сращения соседних створок, сужения отверстия к которому прикреплены клапаны, что приводит к недостаточному поступлению крови.
 Типы пороков: изолированные – поражение 1 клапана или 1 отверстия комбинированные – поражение и клапана, и отверстия (митральный стеноз + недостаточность) сочетанные – митрально-аортальный, митрально-аортальнотрикуспидальный порок. Фазы течения пороков: компенсация: несмотря на наличие дефекта, сердце справляется со своей работой за счет компенсаторных механизмов, к которым относятся гипертрофия мышцы и дилятация полости; декомпенсация: сердце не справляется со своей работой и происходит застой крови сначала в полостях, а затем в кругах кровообращения (малом, затем большом), что сопровождается симптомами сердечной недостаточности. При застое по МКК: одышка, приступы удушья, кашель с серозной мокротой розового цвета, кровохарканье, цианоз, отек легких. При застое по БКК: отеки конечностей, увеличение печени и ее болезненность, асцит, гидроторакс, гидроперикард, анасарка.
Типы пороков: изолированные – поражение 1 клапана или 1 отверстия комбинированные – поражение и клапана, и отверстия (митральный стеноз + недостаточность) сочетанные – митрально-аортальный, митрально-аортальнотрикуспидальный порок. Фазы течения пороков: компенсация: несмотря на наличие дефекта, сердце справляется со своей работой за счет компенсаторных механизмов, к которым относятся гипертрофия мышцы и дилятация полости; декомпенсация: сердце не справляется со своей работой и происходит застой крови сначала в полостях, а затем в кругах кровообращения (малом, затем большом), что сопровождается симптомами сердечной недостаточности. При застое по МКК: одышка, приступы удушья, кашель с серозной мокротой розового цвета, кровохарканье, цианоз, отек легких. При застое по БКК: отеки конечностей, увеличение печени и ее болезненность, асцит, гидроторакс, гидроперикард, анасарка.

 Диагностика пороков сердца: анамнез: перенесенная ОРЛ в детском и юношеском возрасте внешний осмотр: цианоз, бледность кожных покровов, наличие патологических пульсаций, деформации грудной клетки (сердечный горб) и др. аускультация: изменение тонов, появление шумов.
Диагностика пороков сердца: анамнез: перенесенная ОРЛ в детском и юношеском возрасте внешний осмотр: цианоз, бледность кожных покровов, наличие патологических пульсаций, деформации грудной клетки (сердечный горб) и др. аускультация: изменение тонов, появление шумов.
 ДМИ ЭКГ: гипертрофия предсердий и желудочков, нарушения сердечного ритма. рентгенография сердца в трех проекциях: увеличение отдельных полостей сердца, состояние кровообращения в малом круге. Эхо. КГ: самый информативный метод исследования сердца.
ДМИ ЭКГ: гипертрофия предсердий и желудочков, нарушения сердечного ритма. рентгенография сердца в трех проекциях: увеличение отдельных полостей сердца, состояние кровообращения в малом круге. Эхо. КГ: самый информативный метод исследования сердца.

 Инвазивные методы (в кардиохирургических стационарах по строгим показаниям): зондирование правых и левых отделов сердца с манометрией, исследование газового состава крови из полостей сердца, контрастные рентгенологические методы. ЭФИ (чрезпищеводная Эхо. КС)
Инвазивные методы (в кардиохирургических стационарах по строгим показаниям): зондирование правых и левых отделов сердца с манометрией, исследование газового состава крови из полостей сердца, контрастные рентгенологические методы. ЭФИ (чрезпищеводная Эхо. КС)
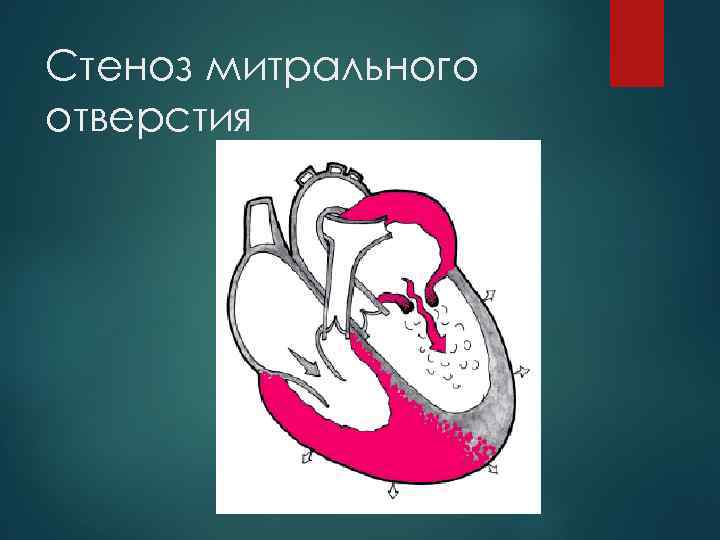 Стеноз митрального отверстия
Стеноз митрального отверстия
 Осложнения митрального стеноза: сердечная астма, отек легких аневризма легочной артерии аритмии (МА, ТП) тромбоэмболии.
Осложнения митрального стеноза: сердечная астма, отек легких аневризма легочной артерии аритмии (МА, ТП) тромбоэмболии.

 Лечение митрального стеноза: Основные принципы : лечение основного заболевания режим: ограничение физической активности (начиная со средней степени сужения АVотверстия), диета с ограничением соли и жидкости медикаментозная терапия: при тахикардии – бета-адреноблокаторы; при легочной гипертензии, ХСН – диуретики; сердечные гликозиды. хирургическое лечение - комиссуротомия
Лечение митрального стеноза: Основные принципы : лечение основного заболевания режим: ограничение физической активности (начиная со средней степени сужения АVотверстия), диета с ограничением соли и жидкости медикаментозная терапия: при тахикардии – бета-адреноблокаторы; при легочной гипертензии, ХСН – диуретики; сердечные гликозиды. хирургическое лечение - комиссуротомия

 Еще совсем недавно пациентам с пороком сердца проводили только операцию на открытом сердце. Чтобы получить доступ к проблемному месту, хирурги вскрывали грудную клетку. К счастью, современные технологии позволяют проводить хирургические вмешательства щадящим способом. Теперь ликвидировать порок сердца можно с помощью специального устройства, которое раскрывается, как зонтик, и полностью перекрывает дефект сердечной перегородки.
Еще совсем недавно пациентам с пороком сердца проводили только операцию на открытом сердце. Чтобы получить доступ к проблемному месту, хирурги вскрывали грудную клетку. К счастью, современные технологии позволяют проводить хирургические вмешательства щадящим способом. Теперь ликвидировать порок сердца можно с помощью специального устройства, которое раскрывается, как зонтик, и полностью перекрывает дефект сердечной перегородки.

 Митральная недостаточность Как изолированный порок встречается редко, чаще всего со стенозом (комбинированный митральный порок) Причины развития митральной недостаточности: ОРЛ ИБС сифилис инфекционный эндокардит дилатационная кардиомиопатия
Митральная недостаточность Как изолированный порок встречается редко, чаще всего со стенозом (комбинированный митральный порок) Причины развития митральной недостаточности: ОРЛ ИБС сифилис инфекционный эндокардит дилатационная кардиомиопатия


 Клиническая картина: Жалобы: При компенсированной МН - порок выявляется случайно. При прогрессировании - жалобы на одышку при физической нагрузке, сердцебиения, затем и в покое; приступы сердечной астмы: кашель сухой или с незначительным количеством мокроты, часто с примесью крови (кровохарканье). Боли в области сердца (чаще, чем при МС): ноющие, колющие, давящие; не всегда связаны с физической нагрузкой.
Клиническая картина: Жалобы: При компенсированной МН - порок выявляется случайно. При прогрессировании - жалобы на одышку при физической нагрузке, сердцебиения, затем и в покое; приступы сердечной астмы: кашель сухой или с незначительным количеством мокроты, часто с примесью крови (кровохарканье). Боли в области сердца (чаще, чем при МС): ноющие, колющие, давящие; не всегда связаны с физической нагрузкой.
 Осложнения митральной недостаточности: тромбозы нарушения сердечного ритма эмболии (в почки, селезенку, конечности, мозг) острая левожелудочковая недостаточность (отек легких) ОИМ
Осложнения митральной недостаточности: тромбозы нарушения сердечного ритма эмболии (в почки, селезенку, конечности, мозг) острая левожелудочковая недостаточность (отек легких) ОИМ
 Лечение митральной недостаточности: профилактика ревматизма, инфекционного эндокардита лечение основного заболевания режим: ограничение физической нагрузки (при умеренной и тяжелой МН) медикаментозная терапия: антикоагулянты, ИАПФ, нитраты, антагонисты кальция, мочегонные, сердечные гликозиды хирургическое лечение – протезирование клапана (до развития декомпенсации ЛЖ)
Лечение митральной недостаточности: профилактика ревматизма, инфекционного эндокардита лечение основного заболевания режим: ограничение физической нагрузки (при умеренной и тяжелой МН) медикаментозная терапия: антикоагулянты, ИАПФ, нитраты, антагонисты кальция, мочегонные, сердечные гликозиды хирургическое лечение – протезирование клапана (до развития декомпенсации ЛЖ)

 Аортальные пороки: аортальный стеноз и недостаточность аортального клапана. Аортальные пороки занимают 2 место по частоте среди приобретенных, чаще сочетаются с митральными и пороками трехстворчатого клапана.
Аортальные пороки: аортальный стеноз и недостаточность аортального клапана. Аортальные пороки занимают 2 место по частоте среди приобретенных, чаще сочетаются с митральными и пороками трехстворчатого клапана.
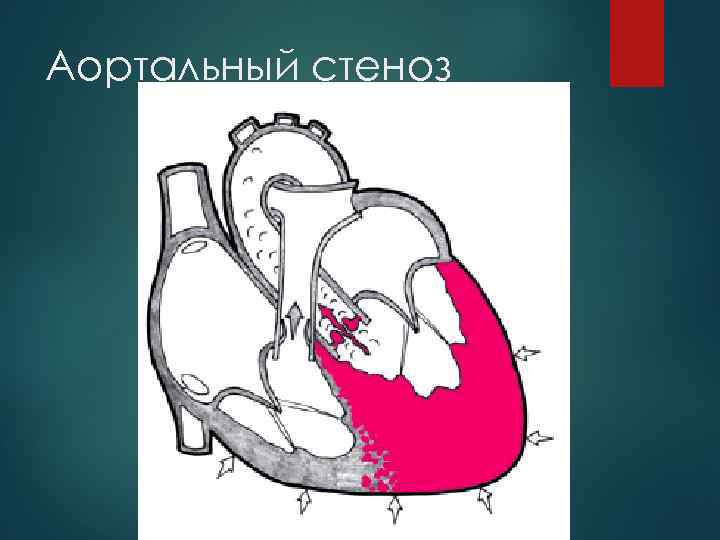 Аортальный стеноз
Аортальный стеноз
 Причины развития: ОРЛ атеросклероз сифилис инфекционный эндокардит Клинические и гемодинамические нарушения возникают при сужении отверстия на 70% и более.
Причины развития: ОРЛ атеросклероз сифилис инфекционный эндокардит Клинические и гемодинамические нарушения возникают при сужении отверстия на 70% и более.
 Клиническая картина: В стадии компенсации - жалоб нет, больные в состоянии переносить значительную физическую нагрузку. В стадию декомпенсации - головокружения, внезапные пошатывания при ходьбе, дурнота, обмороки при физическом напряжении; у некоторых – приступы резкой слабости с потемнением в глазах, заставляющие прерываться на отдых. Характерно сочетание головокружений и обмороков с приступами загрудинных болей стенокардитического характера: возникают на высоте физической активности, сжимающие, давящие, локализуются за грудиной, иррадиируют в левую руку, прекращаются в покое. Одышка вследствие нарушения мозгового кровообращения, приступы сердечной астмы. Могут быть сердцебиения, повышенная утомляемость, отеки на ногах, тяжесть и боли в правом подреберье. Осмотр: - бледность кожных покровов или акроцианоз. - усиленный верхушечный толчок, патологическая пульсация в области сердца. Пальпация: Верхушечный толчок усиленный и разлитой, может смещаться в VI м/р, кнаружи от срединноключичной линии. Во II м/р справа от грудины и в т. Боткина – систолическое дрожание (в положении на правом боку на выдохе); м. б. в яремной, надключичной ямках, по ходу сонных артерий. Перкуссия: Границы ОСТ при декомпенсации - смещены влево.
Клиническая картина: В стадии компенсации - жалоб нет, больные в состоянии переносить значительную физическую нагрузку. В стадию декомпенсации - головокружения, внезапные пошатывания при ходьбе, дурнота, обмороки при физическом напряжении; у некоторых – приступы резкой слабости с потемнением в глазах, заставляющие прерываться на отдых. Характерно сочетание головокружений и обмороков с приступами загрудинных болей стенокардитического характера: возникают на высоте физической активности, сжимающие, давящие, локализуются за грудиной, иррадиируют в левую руку, прекращаются в покое. Одышка вследствие нарушения мозгового кровообращения, приступы сердечной астмы. Могут быть сердцебиения, повышенная утомляемость, отеки на ногах, тяжесть и боли в правом подреберье. Осмотр: - бледность кожных покровов или акроцианоз. - усиленный верхушечный толчок, патологическая пульсация в области сердца. Пальпация: Верхушечный толчок усиленный и разлитой, может смещаться в VI м/р, кнаружи от срединноключичной линии. Во II м/р справа от грудины и в т. Боткина – систолическое дрожание (в положении на правом боку на выдохе); м. б. в яремной, надключичной ямках, по ходу сонных артерий. Перкуссия: Границы ОСТ при декомпенсации - смещены влево.
 Патогномоничные признаки АС: выраженная бледность кожных покровов приподнятый верхушечный толчок в V м/р пульс редкий, медленный, твердый снижение систолического и пульсового давления, повышение диастолического давления
Патогномоничные признаки АС: выраженная бледность кожных покровов приподнятый верхушечный толчок в V м/р пульс редкий, медленный, твердый снижение систолического и пульсового давления, повышение диастолического давления

 Лечение аортального стеноза: профилактика и лечение основного заболевания режим: ограничение физической нагрузки медикаментозная терапия при развитии ХСН: антикоагулянты, ИАПФ, нитраты, антагонисты кальция, мочегонные, сердечные гликозиды хирургическое лечение – протезирование клапана (до развития декомпенсации ЛЖ)
Лечение аортального стеноза: профилактика и лечение основного заболевания режим: ограничение физической нагрузки медикаментозная терапия при развитии ХСН: антикоагулянты, ИАПФ, нитраты, антагонисты кальция, мочегонные, сердечные гликозиды хирургическое лечение – протезирование клапана (до развития декомпенсации ЛЖ)
 Аортальная недостаточность: встречается в 10 раз чаще у мужчин. Причины развития: ОРЛ инфекционный эндокардит травмы сифилис
Аортальная недостаточность: встречается в 10 раз чаще у мужчин. Причины развития: ОРЛ инфекционный эндокардит травмы сифилис

 Клиническая картина: Жалобы: В течение многих лет (20 -40) порок может компенсироваться, больные жалоб не предъявляют, порок выявляется случайно. При декомпенсации - сердцебиения в положении на левом боку, при напряжении, «трепетание» , головокружения и склонностью к потере сознания при резкой перемене положения, одышка с приступами удушья по ночам, боли в области сердца стенокардитического характера. Осмотр: – бледность кожных покровов. - симптом Мюсси (синхронное с пульсом сонных артерий покачивание головы). - «Пляска каротид» (пульсация сонных артерий), пульсация подключичных, височных, плечевых артерий, пульсация в яремной ямке. - капиллярный пульс (синхронное с пульсом изменение окраски ногтевого ложа). Пульс: высокий, скорый. АД: систолическое повышено, диастолическое понижено.
Клиническая картина: Жалобы: В течение многих лет (20 -40) порок может компенсироваться, больные жалоб не предъявляют, порок выявляется случайно. При декомпенсации - сердцебиения в положении на левом боку, при напряжении, «трепетание» , головокружения и склонностью к потере сознания при резкой перемене положения, одышка с приступами удушья по ночам, боли в области сердца стенокардитического характера. Осмотр: – бледность кожных покровов. - симптом Мюсси (синхронное с пульсом сонных артерий покачивание головы). - «Пляска каротид» (пульсация сонных артерий), пульсация подключичных, височных, плечевых артерий, пульсация в яремной ямке. - капиллярный пульс (синхронное с пульсом изменение окраски ногтевого ложа). Пульс: высокий, скорый. АД: систолическое повышено, диастолическое понижено.
 Лечение аортальной недостаточности: профилактика и лечение основного заболевания режим: ограничение физической нагрузки медикаментозная терапия ХСН: сердечные гликозиды, ИАПФ, нитраты, антикоагулянты, мочегонные, сердечные гликозиды хирургическое лечение – протезирование аортального клапана.
Лечение аортальной недостаточности: профилактика и лечение основного заболевания режим: ограничение физической нагрузки медикаментозная терапия ХСН: сердечные гликозиды, ИАПФ, нитраты, антикоагулянты, мочегонные, сердечные гликозиды хирургическое лечение – протезирование аортального клапана.


