теоретическое занятие 1,3 2016.pptx
- Количество слайдов: 70
 Сестринская документация, как элемент контроля качества сестринского ухода.
Сестринская документация, как элемент контроля качества сестринского ухода.
 o Идущее в настоящий момент преобразование системы сестринского дела, призвано обеспечить качественно новый уровень медицинской помощи населению и, в том числе, за счет эффективного использования профессионального потенциала медицинских сестер.
o Идущее в настоящий момент преобразование системы сестринского дела, призвано обеспечить качественно новый уровень медицинской помощи населению и, в том числе, за счет эффективного использования профессионального потенциала медицинских сестер.
 o Научная организация труда – это, прежде всего, осознание, научно обоснованное воздействие на процесс трудовой деятельности медицинского персонала, которое позволяет не только правильно распределять рабочее время, придать труду более совершенные организационные формы, но и позволяет решить вопросы нормирования и стимулирования труда.
o Научная организация труда – это, прежде всего, осознание, научно обоснованное воздействие на процесс трудовой деятельности медицинского персонала, которое позволяет не только правильно распределять рабочее время, придать труду более совершенные организационные формы, но и позволяет решить вопросы нормирования и стимулирования труда.
 o Управлять процессом предоставления качественной сестринской помощи можно лишь тогда, когда эта деятельность изучена, структурирована, нормирована и значит, оценена в соответствии со стандартами, т. е. выполнена на базе научной организации труда.
o Управлять процессом предоставления качественной сестринской помощи можно лишь тогда, когда эта деятельность изучена, структурирована, нормирована и значит, оценена в соответствии со стандартами, т. е. выполнена на базе научной организации труда.
 Нет документации- нет контроля!
Нет документации- нет контроля!
 o Медицинская документация — это документы установленной формы, предназначенные для регистрации результатов лечебных, диагностических, профилактических, реабилитационных, санитарногигиенических и других мероприятий.
o Медицинская документация — это документы установленной формы, предназначенные для регистрации результатов лечебных, диагностических, профилактических, реабилитационных, санитарногигиенических и других мероприятий.
 Она позволяет обобщать и анализировать данную информацию. Медицинская документация является учетной и отчетной, её держателем выступают медицинские организации, следовательно, сотрудники медицинских организаций несут ответственность за неправильное оформление соответствующих документов.
Она позволяет обобщать и анализировать данную информацию. Медицинская документация является учетной и отчетной, её держателем выступают медицинские организации, следовательно, сотрудники медицинских организаций несут ответственность за неправильное оформление соответствующих документов.
 o Медицинская карта — медицинский документ, в котором лечащими врачами ведётся запись истории болезни пациента и назначаемого ему лечения. Медицинская карта амбулаторного больного является основным медицинским документом пациента, проходящего обследование и лечение в амбулаторно-поликлинических условиях.
o Медицинская карта — медицинский документ, в котором лечащими врачами ведётся запись истории болезни пациента и назначаемого ему лечения. Медицинская карта амбулаторного больного является основным медицинским документом пациента, проходящего обследование и лечение в амбулаторно-поликлинических условиях.

 Она заполняется на каждого больного при первом обращении за медицинской помощью в МО. Медицинская карта амбулаторного больного на граждан, имеющих право на получение набора социальных услуг, маркируется литерой «Л» .
Она заполняется на каждого больного при первом обращении за медицинской помощью в МО. Медицинская карта амбулаторного больного на граждан, имеющих право на получение набора социальных услуг, маркируется литерой «Л» .
 Роль медицинской карты Правильное ведение истории болезни имеет для врача большое воспитательное значение, укрепляя в нём чувство ответственности.
Роль медицинской карты Правильное ведение истории болезни имеет для врача большое воспитательное значение, укрепляя в нём чувство ответственности.
 o Кроме того, медицинская карта служит основанием для ряда юридических действий. В частности, при страховании в случае временной потери здоровья застрахованного требуется выписка из карты развития ребёнка, медицинской карты или истории болезни, выданных медицинским организации.
o Кроме того, медицинская карта служит основанием для ряда юридических действий. В частности, при страховании в случае временной потери здоровья застрахованного требуется выписка из карты развития ребёнка, медицинской карты или истории болезни, выданных медицинским организации.
 o Неточное заполнение или потеря медицинских карт могут привести к обоснованным претензиям пациентов. o При недобросовестном отношении к должностным обязанностям в некоторых медицинских организациях встречается практика «потери медицинских карт» (при плохих клинических исходах — для сокрытия врачебных ошибок, ошибки в назначении (лекарств, процедур), назначений препаратов, несовместимых с уже назначенными и пр. ).
o Неточное заполнение или потеря медицинских карт могут привести к обоснованным претензиям пациентов. o При недобросовестном отношении к должностным обязанностям в некоторых медицинских организациях встречается практика «потери медицинских карт» (при плохих клинических исходах — для сокрытия врачебных ошибок, ошибки в назначении (лекарств, процедур), назначений препаратов, несовместимых с уже назначенными и пр. ).
 o Одно из средств улучшения сохранности медицинских карт — введение электронных медицинских карт. С одной стороны, в электронном документе можно отследить хронологию его изменений. С другой стороны, медицинская документация, оформленная в электронном виде, не имеет юридической силы.
o Одно из средств улучшения сохранности медицинских карт — введение электронных медицинских карт. С одной стороны, в электронном документе можно отследить хронологию его изменений. С другой стороны, медицинская документация, оформленная в электронном виде, не имеет юридической силы.
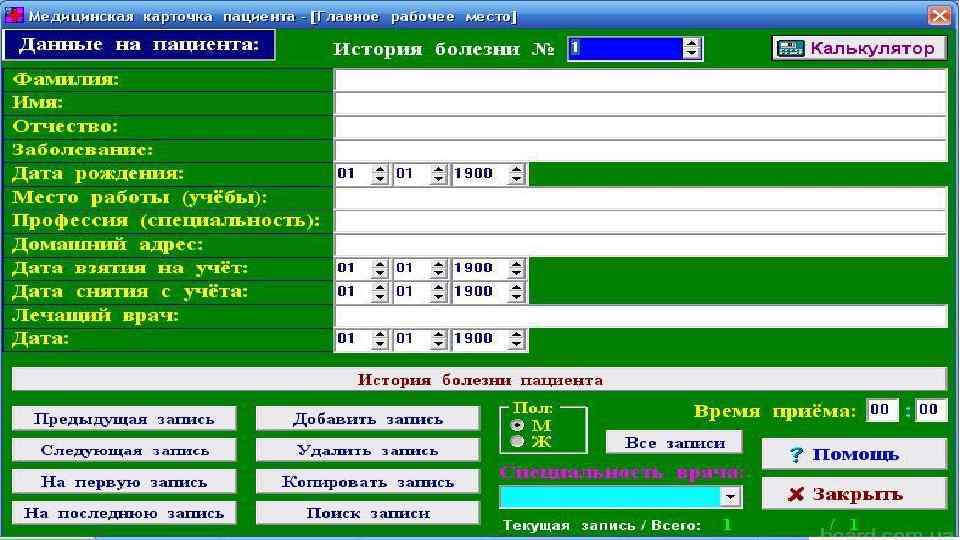
 Медицинская карта амбулаторного больного Заводится на каждого состоящего на учете в амбулаторно -поликлиническом учреждении. В поликлинике (амбулатории, консультации) в карту больного заносятся краткие сведения о каждом посещении (с целью лечения, профилактического осмотра и др. ).
Медицинская карта амбулаторного больного Заводится на каждого состоящего на учете в амбулаторно -поликлиническом учреждении. В поликлинике (амбулатории, консультации) в карту больного заносятся краткие сведения о каждом посещении (с целью лечения, профилактического осмотра и др. ).
 Медицинская карта амбулаторного больного заполняется во всех городских и сельских учреждениях, ведущих амбулаторный прием, и имеет единую установленную форму Приказа Минздравсоцразвития РФ от 22. 11. 2004 N 255, утвердившего форму N 025/у-04 «Медицинская карта амбулаторного больного» и Инструкцию по её заполнению.
Медицинская карта амбулаторного больного заполняется во всех городских и сельских учреждениях, ведущих амбулаторный прием, и имеет единую установленную форму Приказа Минздравсоцразвития РФ от 22. 11. 2004 N 255, утвердившего форму N 025/у-04 «Медицинская карта амбулаторного больного» и Инструкцию по её заполнению.
 o Медицинская карта амбулаторного больного состоит из бланков для долговременно й информации и бланков для оперативной информации. o Бланки долговременной информации включают сигнальные отметки, лист записи уточненных диагнозов, данные профилактических осмотров и лист назначения наркотических лекарственных средств. Эти бланки прикреплены к обложке карты.
o Медицинская карта амбулаторного больного состоит из бланков для долговременно й информации и бланков для оперативной информации. o Бланки долговременной информации включают сигнальные отметки, лист записи уточненных диагнозов, данные профилактических осмотров и лист назначения наркотических лекарственных средств. Эти бланки прикреплены к обложке карты.
 o Бланки оперативной информации содержат формализованные вкладыши для записи первого обращения пациента к специалистам, а также вкладыши для больного гриппом, острым респираторным заболеванием, ангиной, для записи консультации заведующего отделением, этапного эпикриза для врачебно -консультационной комиссии, вкладыш повторного посещения. Бланки оперативной информации, заполняемые по мере обращения пациента к специалистам на амбулаторном приеме и на дому, подклеивают к корешку медицинской карты амбулаторного больного.
o Бланки оперативной информации содержат формализованные вкладыши для записи первого обращения пациента к специалистам, а также вкладыши для больного гриппом, острым респираторным заболеванием, ангиной, для записи консультации заведующего отделением, этапного эпикриза для врачебно -консультационной комиссии, вкладыш повторного посещения. Бланки оперативной информации, заполняемые по мере обращения пациента к специалистам на амбулаторном приеме и на дому, подклеивают к корешку медицинской карты амбулаторного больного.
 Медицинская карта стационарного больного Составляется в стационаре на каждого поступающего независимо от цели поступления и срока нахождения в стационаре. Медицинская карта стационарного больного, называвшаяся ранее историей болезни, и её важнейшие модификации — группа первичной медицинской документации, предназначенная для записи наблюдений за состоянием больного в течение всего периода пребывания в лечебнопрофилактическом учреждении, проводимых лечебнодиагностических мероприятиях, данных объективных исследований, назначений и результатов лечения.
Медицинская карта стационарного больного Составляется в стационаре на каждого поступающего независимо от цели поступления и срока нахождения в стационаре. Медицинская карта стационарного больного, называвшаяся ранее историей болезни, и её важнейшие модификации — группа первичной медицинской документации, предназначенная для записи наблюдений за состоянием больного в течение всего периода пребывания в лечебнопрофилактическом учреждении, проводимых лечебнодиагностических мероприятиях, данных объективных исследований, назначений и результатов лечения.

 o Оформление карты осуществляется в определенной последовательности на специальном унифицированном бланке (форма № 003/у), состоящем из титульного листа (обложки) и вкладных листов. o Первый раздел карты содержит паспортно-статистические данные; o Второй — жалобы больного, анамнез болезни и анамнез жизни, данные обследования при поступлении; o В третьем разделе (так называемый дневник) лечащий врач описывает (на вкладных листах) развитие болезни, план и результаты дальнейшего обследования, ежедневные наблюдения за больным, лечебные назначения
o Оформление карты осуществляется в определенной последовательности на специальном унифицированном бланке (форма № 003/у), состоящем из титульного листа (обложки) и вкладных листов. o Первый раздел карты содержит паспортно-статистические данные; o Второй — жалобы больного, анамнез болезни и анамнез жизни, данные обследования при поступлении; o В третьем разделе (так называемый дневник) лечащий врач описывает (на вкладных листах) развитие болезни, план и результаты дальнейшего обследования, ежедневные наблюдения за больным, лечебные назначения
 Данные карты позволяют контролировать правильность организации лечебно-диагностического процесса, составлять рекомендации по дальнейшему обследованию и лечению больного и диспансерному наблюдению за ним, получать информацию, необходимую для установления инвалидности, а также выдачи справочного материала по запросам ведомственных учреждений (суда, прокуратуры, медикосоциальной экспертизы и др. ).
Данные карты позволяют контролировать правильность организации лечебно-диагностического процесса, составлять рекомендации по дальнейшему обследованию и лечению больного и диспансерному наблюдению за ним, получать информацию, необходимую для установления инвалидности, а также выдачи справочного материала по запросам ведомственных учреждений (суда, прокуратуры, медикосоциальной экспертизы и др. ).
 o Медицинская карта стационарного больного подлежит хранению в медицинском архиве в течение 25 лет. o При выписке из стационара каждый больной получает на руки выписной эпикриз или переводной эпикриз в случае перевода больного в другое отделение или лечебное учреждение.
o Медицинская карта стационарного больного подлежит хранению в медицинском архиве в течение 25 лет. o При выписке из стационара каждый больной получает на руки выписной эпикриз или переводной эпикриз в случае перевода больного в другое отделение или лечебное учреждение.
 Основные принципы ведения медицинской карты амбулаторного больного o описание состояния пациента, лечебно-диагностических мероприятий, исходов лечения и другой необходимой информации; o соблюдение хронологии событий, влияющих на принятие клинических и организационных решений; o отражение в медицинской документации социальных, физических, физиологических и других факторов, которые могут оказать влияние на пациента и течение патологического процесса;
Основные принципы ведения медицинской карты амбулаторного больного o описание состояния пациента, лечебно-диагностических мероприятий, исходов лечения и другой необходимой информации; o соблюдение хронологии событий, влияющих на принятие клинических и организационных решений; o отражение в медицинской документации социальных, физических, физиологических и других факторов, которые могут оказать влияние на пациента и течение патологического процесса;
 o понимание и соблюдение лечащим врачом юридических аспектов своей деятельности, обязанностей и значимости медицинской документации; o рекомендации пациенту при завершении обследования и окончании лечения.
o понимание и соблюдение лечащим врачом юридических аспектов своей деятельности, обязанностей и значимости медицинской документации; o рекомендации пациенту при завершении обследования и окончании лечения.
 Требования оформления медицинской карты амбулаторного больного заполнять титульный лист медицинской карты в соответствии с приказом Минздравсоцразвития России от 22. 11. 2004 № 255; o отражать жалобы больного, анамнез заболевания, результаты объективного обследования, клинический (верифицированный)диагноз, назначенные диагностические и лечебные мероприятия, необходимые консультации, а также всю информацию по наблюдению больного на догоспитальном этапе (профилактические медицинские осмотры, результаты диспансерного наблюдения, обращения на станцию скорой медицинской помощи и др. );
Требования оформления медицинской карты амбулаторного больного заполнять титульный лист медицинской карты в соответствии с приказом Минздравсоцразвития России от 22. 11. 2004 № 255; o отражать жалобы больного, анамнез заболевания, результаты объективного обследования, клинический (верифицированный)диагноз, назначенные диагностические и лечебные мероприятия, необходимые консультации, а также всю информацию по наблюдению больного на догоспитальном этапе (профилактические медицинские осмотры, результаты диспансерного наблюдения, обращения на станцию скорой медицинской помощи и др. );
 o выявлять и фиксировать факторы риска, которые могут усугублять тяжесть течения заболевания и повлиять на его исход; o излагать объективную обоснованную информацию для обеспечения «защиты» медицинского персонала от возможности жалобы или судебного иска; o фиксировать дату каждой записи; каждая запись должна быть подписана врачом (с расшифровкой Ф. И. О. ). o оговаривать любые изменения, дополнения с указанием даты внесения изменений и подписью врача;
o выявлять и фиксировать факторы риска, которые могут усугублять тяжесть течения заболевания и повлиять на его исход; o излагать объективную обоснованную информацию для обеспечения «защиты» медицинского персонала от возможности жалобы или судебного иска; o фиксировать дату каждой записи; каждая запись должна быть подписана врачом (с расшифровкой Ф. И. О. ). o оговаривать любые изменения, дополнения с указанием даты внесения изменений и подписью врача;
 o не допускать записей, не имеющих отношения к оказанию медицинской помощи данному пациенту; o записи в амбулаторной карте должны быть последовательными, логичными и продуманными; o своевременно направлять больного на заседание врачебной комиссии и медико-социальную экспертизу; o уделять особое внимание записям при оказании экстренной медицинской помощи и в сложных диагностических случаях;
o не допускать записей, не имеющих отношения к оказанию медицинской помощи данному пациенту; o записи в амбулаторной карте должны быть последовательными, логичными и продуманными; o своевременно направлять больного на заседание врачебной комиссии и медико-социальную экспертизу; o уделять особое внимание записям при оказании экстренной медицинской помощи и в сложных диагностических случаях;
 o обосновывать назначенное лечение льготной категории пациентов; o предусматривать для льготных категорий больных выписку рецептов в 3 экземплярах (один вклеивается в амбулаторную карту). Медицинская карта амбулаторного больного состоит из листков долговременной информации (вклеиваются в начало карты) и листков оперативной информации.
o обосновывать назначенное лечение льготной категории пациентов; o предусматривать для льготных категорий больных выписку рецептов в 3 экземплярах (один вклеивается в амбулаторную карту). Медицинская карта амбулаторного больного состоит из листков долговременной информации (вклеиваются в начало карты) и листков оперативной информации.
 Первичная медицинская карточка — это документ, оформляемый по результатам медицинской сортировки на первом этапе медицинской эвакуации. Она заводится на пострадавших, нуждающихся в дальнейшей эвакуации, а на лиц, не нуждающихся в эвакуации, и лиц, не нуждающихся в медицинской помощи уже на первом этапе медицинской эвакуации, она не заводится. Заполненная медицинская карточка приобретает юридическую значимость, поскольку подтверждает факт поражения пострадавшего и даёт ему право быть эвакуированным в тыл.
Первичная медицинская карточка — это документ, оформляемый по результатам медицинской сортировки на первом этапе медицинской эвакуации. Она заводится на пострадавших, нуждающихся в дальнейшей эвакуации, а на лиц, не нуждающихся в эвакуации, и лиц, не нуждающихся в медицинской помощи уже на первом этапе медицинской эвакуации, она не заводится. Заполненная медицинская карточка приобретает юридическую значимость, поскольку подтверждает факт поражения пострадавшего и даёт ему право быть эвакуированным в тыл.

 Электронная история болезни (ЭИБ), или электронная медицинская карта — комплекс медицинских записей, содержащих данные о состоянии пациента и назначаемом ему лечении, обрабатываемых и хранимых электронным способом.
Электронная история болезни (ЭИБ), или электронная медицинская карта — комплекс медицинских записей, содержащих данные о состоянии пациента и назначаемом ему лечении, обрабатываемых и хранимых электронным способом.
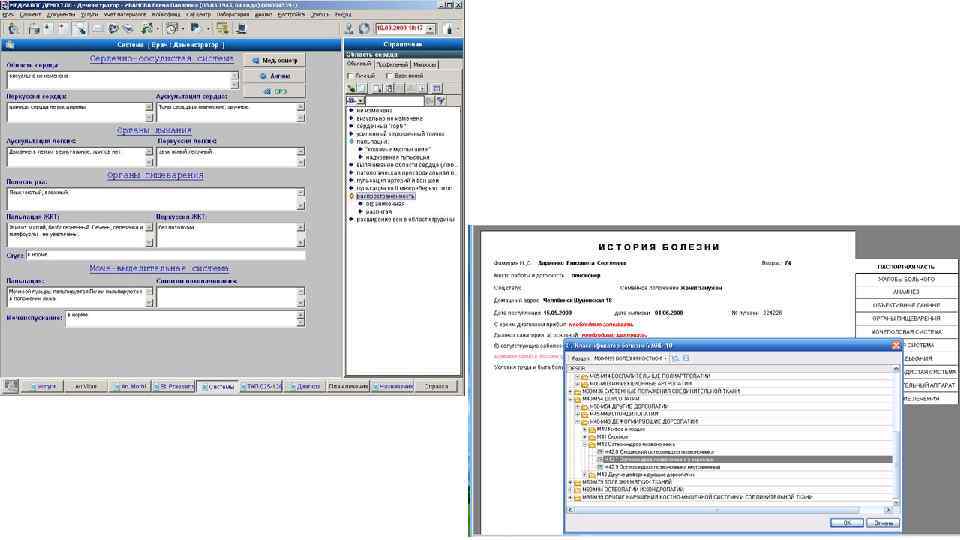
 o В России с 1 января 2008 -го действует национальный стандарт «Электронная история болезни. Общие положения» (ГОСТ Р 526362006), описывающий понятие ЭИБ и требования к ней. Ключевыми проблемами при ведении электронных историй болезни являются.
o В России с 1 января 2008 -го действует национальный стандарт «Электронная история болезни. Общие положения» (ГОСТ Р 526362006), описывающий понятие ЭИБ и требования к ней. Ключевыми проблемами при ведении электронных историй болезни являются.
 o неизменность данных; o разграничение доступа и обеспечение конфиденциальности данных в ИБ; o разрешение коллизий при многопользовательском доступе; o подтверждение авторства записей;
o неизменность данных; o разграничение доступа и обеспечение конфиденциальности данных в ИБ; o разрешение коллизий при многопользовательском доступе; o подтверждение авторства записей;
 o В отличие от бумажной истории болезни, электронная форма подразумевает совершенно иные способы защиты от подделки или подмены данных в истории болезни. Из преимуществ ЭИБ можно отметить более чёткую формализацию записей, их мгновенную доступность для медперсонала, а также перспективу объединения электронных историй болезни в единый банк данных о здоровье.
o В отличие от бумажной истории болезни, электронная форма подразумевает совершенно иные способы защиты от подделки или подмены данных в истории болезни. Из преимуществ ЭИБ можно отметить более чёткую формализацию записей, их мгновенную доступность для медперсонала, а также перспективу объединения электронных историй болезни в единый банк данных о здоровье.
 o Если в отделении экстренной помощи лечение пациента начинается с его поступления и заканчивается выпиской, то в узкопрофильных лечебных учреждениях, работающих с пациентами, требующими длительного наблюдения, под лечением понимают всю совокупность эпизодов стационарного лечения и поликлинических консультаций, а в санаториях важно отслеживать динамику на относительно коротком промежутке времени, при этом сравнивая её с динамикой в прошлые пребывания пациента.
o Если в отделении экстренной помощи лечение пациента начинается с его поступления и заканчивается выпиской, то в узкопрофильных лечебных учреждениях, работающих с пациентами, требующими длительного наблюдения, под лечением понимают всю совокупность эпизодов стационарного лечения и поликлинических консультаций, а в санаториях важно отслеживать динамику на относительно коротком промежутке времени, при этом сравнивая её с динамикой в прошлые пребывания пациента.
 Таким образом, каждый тип медицинского учреждения нуждается в адаптации систем ЭИБ. Как правило, современные электронные истории болезни входят в медицинскую информационную систему учреждения. В стандарте применены следующие термины.
Таким образом, каждый тип медицинского учреждения нуждается в адаптации систем ЭИБ. Как правило, современные электронные истории болезни входят в медицинскую информационную систему учреждения. В стандарте применены следующие термины.
 Персональная медицинская запись – любая запись, сделанная конкретным медицинским работником в отношении конкретного пациента. Персональная медицинская запись (ПМЗ) может содержать описание проведенного осмотра или обследования (в том числе лабораторного или инструментального), консультации, назначения, выполненной операции или процедуры, обобщенного заключения о состоянии больного и т. д.
Персональная медицинская запись – любая запись, сделанная конкретным медицинским работником в отношении конкретного пациента. Персональная медицинская запись (ПМЗ) может содержать описание проведенного осмотра или обследования (в том числе лабораторного или инструментального), консультации, назначения, выполненной операции или процедуры, обобщенного заключения о состоянии больного и т. д.
 Электронная персональная медицинская запись – любая персональная медицинская запись, сохраненная на электронном носителе. Электронная история болезни – информационная система, предназначенная для ведения, хранения на электронных носителях, поиска и выдачи по информационным запросам (в том числе и по электронным каналам связи) персональных медицинских записей.
Электронная персональная медицинская запись – любая персональная медицинская запись, сохраненная на электронном носителе. Электронная история болезни – информационная система, предназначенная для ведения, хранения на электронных носителях, поиска и выдачи по информационным запросам (в том числе и по электронным каналам связи) персональных медицинских записей.
 Электронный медицинский архив – электронное хранилище (база данных), содержащее ЭПМЗ и другие наборы данных и программ (классификаторы и справочники, списки пациентов и сотрудников, средства навигации, поиска, визуализации, интерпретации, проверки целостности и электронной цифровой подписи, распечатки ЭПМЗ и др. ).
Электронный медицинский архив – электронное хранилище (база данных), содержащее ЭПМЗ и другие наборы данных и программ (классификаторы и справочники, списки пациентов и сотрудников, средства навигации, поиска, визуализации, интерпретации, проверки целостности и электронной цифровой подписи, распечатки ЭПМЗ и др. ).
 Родовой сертификат — основной документ программы «Родовой сертификат» национального проекта «Здоровье» . o Введение родовых сертификатов имеет своей целью повышение материальной заинтересованности медицинских учреждений в предоставлении качественной медицинской помощи будущим матерям. Медработникам становится выгодно, чтобы на учёт становилось больше беременных женщин. Имеется также расчёт на снижение числа абортов, так как у работников консультации появляется стимул, чтобы отговорить женщину от прерывания беременности с тем, чтобы получить ещё одну «клиентку» . Кроме того, родовые сертификаты предоставят беременной женщине возможность выбора женской консультации, в которой она предполагает встать на учёт и наблюдаться по беременности, а в дальнейшем и родильного дома.
Родовой сертификат — основной документ программы «Родовой сертификат» национального проекта «Здоровье» . o Введение родовых сертификатов имеет своей целью повышение материальной заинтересованности медицинских учреждений в предоставлении качественной медицинской помощи будущим матерям. Медработникам становится выгодно, чтобы на учёт становилось больше беременных женщин. Имеется также расчёт на снижение числа абортов, так как у работников консультации появляется стимул, чтобы отговорить женщину от прерывания беременности с тем, чтобы получить ещё одну «клиентку» . Кроме того, родовые сертификаты предоставят беременной женщине возможность выбора женской консультации, в которой она предполагает встать на учёт и наблюдаться по беременности, а в дальнейшем и родильного дома.
 o Адресатами программы «Родовые сертификаты» являются женские консультации, родильные дома, детские поликлиники. Сертификат действует во всех государственных и муниципальных роддомах. Женщина может свободно выбирать, куда обратиться. o Участником программы может стать учреждение, имеющее лицензию на осуществление медицинской деятельности по специальности «акушерство и гинекология» или «педиатрия» и заключившее договор с региональным отделением Фонда социального страхования.
o Адресатами программы «Родовые сертификаты» являются женские консультации, родильные дома, детские поликлиники. Сертификат действует во всех государственных и муниципальных роддомах. Женщина может свободно выбирать, куда обратиться. o Участником программы может стать учреждение, имеющее лицензию на осуществление медицинской деятельности по специальности «акушерство и гинекология» или «педиатрия» и заключившее договор с региональным отделением Фонда социального страхования.
 o Источником финансирования по Программе является Фонд социального страхования. На приобретение современного медицинского оборудования для учреждений родовспоможения в 2007 году выделено из федерального бюджета около 2, 5 млрд рублей.
o Источником финансирования по Программе является Фонд социального страхования. На приобретение современного медицинского оборудования для учреждений родовспоможения в 2007 году выделено из федерального бюджета около 2, 5 млрд рублей.
 o Выдача родового сертификата производится женщинам женской консультацией, осуществляющей наблюдение женщины в период беременности, при явке к врачу на очередной осмотр женщины со сроком беременности 30 недель (при многоплодной беременности — 28 недель беременности) и более.
o Выдача родового сертификата производится женщинам женской консультацией, осуществляющей наблюдение женщины в период беременности, при явке к врачу на очередной осмотр женщины со сроком беременности 30 недель (при многоплодной беременности — 28 недель беременности) и более.
 o Женщинам, наблюдающимся в период беременности в учреждении здравоохранения, не имеющем права в установленном порядке выдавать родовые сертификаты, для оплаты услуг родильного дома и детской поликлиники родовой сертификат может быть выдан с 30 недель беременности (в случае многоплодной беременности — с 28 недель беременности) и более, женской консультацией, расположенной по месту жительства женщины, с соответствующей отметкой в обменной карте женщины и (или) медицинской карте амбулаторного больного.
o Женщинам, наблюдающимся в период беременности в учреждении здравоохранения, не имеющем права в установленном порядке выдавать родовые сертификаты, для оплаты услуг родильного дома и детской поликлиники родовой сертификат может быть выдан с 30 недель беременности (в случае многоплодной беременности — с 28 недель беременности) и более, женской консультацией, расположенной по месту жительства женщины, с соответствующей отметкой в обменной карте женщины и (или) медицинской карте амбулаторного больного.
 o Женщинам, усыновившим ребёнка в течение первого года жизни в возрасте до 3 месяцев, родовой сертификат может быть выдан детской поликлиникой, осуществляющей диспансерное (профилактическое) наблюдение детей, поставленных в течение первого года жизни в возрасте до 3 месяцев на диспансерный учёт (для детей, родившихся в 2007 году, — независимо от срока постановки на диспансерный учёт) в порядке, установленном пунктом 12 настоящего Порядка.
o Женщинам, усыновившим ребёнка в течение первого года жизни в возрасте до 3 месяцев, родовой сертификат может быть выдан детской поликлиникой, осуществляющей диспансерное (профилактическое) наблюдение детей, поставленных в течение первого года жизни в возрасте до 3 месяцев на диспансерный учёт (для детей, родившихся в 2007 году, — независимо от срока постановки на диспансерный учёт) в порядке, установленном пунктом 12 настоящего Порядка.
 o Родовые сертификаты выдаются женщинам при предъявлении ими паспорта или иного документа, удостоверяющего личность (удостоверение личности офицера или военный билет для военнослужащих, свидетельство о рождении для женщин, не достигших 14 -летнего возраста), страхового полиса обязательного медицинского страхования и страхового свидетельства обязательного пенсионного страхования.
o Родовые сертификаты выдаются женщинам при предъявлении ими паспорта или иного документа, удостоверяющего личность (удостоверение личности офицера или военный билет для военнослужащих, свидетельство о рождении для женщин, не достигших 14 -летнего возраста), страхового полиса обязательного медицинского страхования и страхового свидетельства обязательного пенсионного страхования.
 o При отсутствии у женщины страхового полиса обязательного медицинского страхования, страхового свидетельства обязательного пенсионного страхования либо документа, подтверждающего регистрацию по месту жительства (пребывания), услуги по медицинской помощи оплачиваются при наличии в соответствующих графах талонов родовых сертификатов отметки о причине отсутствия документов. o Сертификат выдаётся независимо от того, совершеннолетняя женщина или нет, работает она или нет.
o При отсутствии у женщины страхового полиса обязательного медицинского страхования, страхового свидетельства обязательного пенсионного страхования либо документа, подтверждающего регистрацию по месту жительства (пребывания), услуги по медицинской помощи оплачиваются при наличии в соответствующих графах талонов родовых сертификатов отметки о причине отсутствия документов. o Сертификат выдаётся независимо от того, совершеннолетняя женщина или нет, работает она или нет.
 o Родовой сертификат состоит из шести частей: регистрационной (корешок), четырёх талонов и собственно сертификата. o Корешок родового сертификата предназначен для подтверждения его выдачи, остаётся в лечебнопрофилактическом учреждении, выдавшем сертификат.
o Родовой сертификат состоит из шести частей: регистрационной (корешок), четырёх талонов и собственно сертификата. o Корешок родового сертификата предназначен для подтверждения его выдачи, остаётся в лечебнопрофилактическом учреждении, выдавшем сертификат.
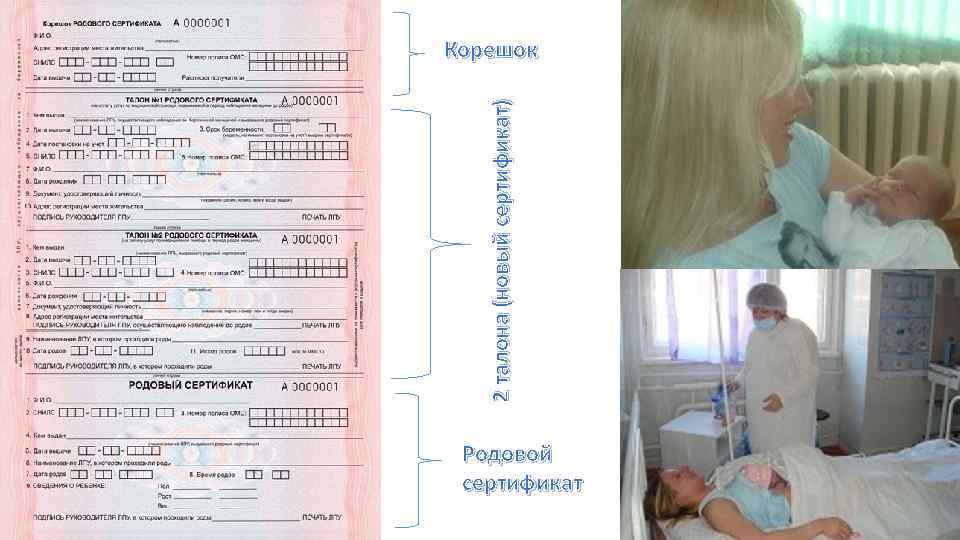 2 талона (новый сертификат) Корешок Родовой сертификат
2 талона (новый сертификат) Корешок Родовой сертификат
 Приказом Министерства здравоохранения и социального развития Российской Федерации Приказ от 1 февраля 2011 г. N 73 н «О порядке и условиях оплаты медицинским организациям услуг по медицинской помощи, оказанной женщинам в период беременности, и медицинской помощи, оказанной женщинам и новорожденным в период родов и послеродовой период, а также диспансерному (профилактическому)наблюдению ребёнка в течение первого года жизни» .
Приказом Министерства здравоохранения и социального развития Российской Федерации Приказ от 1 февраля 2011 г. N 73 н «О порядке и условиях оплаты медицинским организациям услуг по медицинской помощи, оказанной женщинам в период беременности, и медицинской помощи, оказанной женщинам и новорожденным в период родов и послеродовой период, а также диспансерному (профилактическому)наблюдению ребёнка в течение первого года жизни» .
 Постановлением Правительства РФ от 29 декабря 2007 года N 987 «О порядке финансового обеспечения в 2008 — 2010 годах расходов на оплату государственным и муниципальным учреждениям здравоохранения услуг по медицинской помощи, оказанной женщинам в период беременности, в период родов и в послеродовой период, а также диспансерному (профилактическому) наблюдению детей, поставленных в течение первого года жизни в возрасте до 3 месяцев на диспансерный учёт» ( «Российская газета» от 16 января 2008 года N 6).
Постановлением Правительства РФ от 29 декабря 2007 года N 987 «О порядке финансового обеспечения в 2008 — 2010 годах расходов на оплату государственным и муниципальным учреждениям здравоохранения услуг по медицинской помощи, оказанной женщинам в период беременности, в период родов и в послеродовой период, а также диспансерному (профилактическому) наблюдению детей, поставленных в течение первого года жизни в возрасте до 3 месяцев на диспансерный учёт» ( «Российская газета» от 16 января 2008 года N 6).
 o C 1 июля 2011 года на всей территории России начали выдавать новые листки нетрудоспособности. Обновились как форма больничного листа, так и порядок его выдачи.
o C 1 июля 2011 года на всей территории России начали выдавать новые листки нетрудоспособности. Обновились как форма больничного листа, так и порядок его выдачи.
 o теперь в больничных указывают номер медкарты, а многое вообще обозначают соответствующими кодами - например, причину заболевания или условия начисления пособия. Перечень кодов приводится на обороте больничного листа. o ИНН и номер карты пенсионного страхования стали обязательными реквизитами, а заверяют больничный лист не только подписью главного бухгалтера (как было раньше), и подписью гендиректора.
o теперь в больничных указывают номер медкарты, а многое вообще обозначают соответствующими кодами - например, причину заболевания или условия начисления пособия. Перечень кодов приводится на обороте больничного листа. o ИНН и номер карты пенсионного страхования стали обязательными реквизитами, а заверяют больничный лист не только подписью главного бухгалтера (как было раньше), и подписью гендиректора.
 o Записи в больничном листе выполняются на русском языке, печатными заглавными буквамичернилами черного цвета. Заполнять больничный лист можно только гелевой, капиллярной или перьевой ручками. Использовать шариковую ручку нельзя, поскольку такие чернила сделают его немашиночитаемым. Также бланк можно заполнить с применением печатающих устройств. o По общему правилу пробелы между словами обязательны. Выход за границы отведенного поля не допускается: закончилась строка - запись наименования прекращается.
o Записи в больничном листе выполняются на русском языке, печатными заглавными буквамичернилами черного цвета. Заполнять больничный лист можно только гелевой, капиллярной или перьевой ручками. Использовать шариковую ручку нельзя, поскольку такие чернила сделают его немашиночитаемым. Также бланк можно заполнить с применением печатающих устройств. o По общему правилу пробелы между словами обязательны. Выход за границы отведенного поля не допускается: закончилась строка - запись наименования прекращается.
 o Согласно письму ФСС России от 5 августа 2011 г. № 14 -03 -11/05 -8545 – можно применять кавычки, точки, запятые, тире в наименовании организаций. Разъяснено, что это не является основанием для переоформления больничного листа и отказа в назначении и выплате пособий по временной нетрудоспособности, а также по беременности и родам.
o Согласно письму ФСС России от 5 августа 2011 г. № 14 -03 -11/05 -8545 – можно применять кавычки, точки, запятые, тире в наименовании организаций. Разъяснено, что это не является основанием для переоформления больничного листа и отказа в назначении и выплате пособий по временной нетрудоспособности, а также по беременности и родам.
 o Согласно старым разъяснениям (письмо ФСС России от 15 июля 2011 г. N 14 -03 -11/15 -7481) применять кавычки, точки, запятые, тире в наименовании организаций было запрещено. Согласно же более свежему письму ФСС России от 5 августа 2011 г. N 14 -03 -11/05 -8545 - можно. Разъяснено, что это не является основанием для переоформления больничного листа и отказа в назначении и выплате пособий по временной нетрудоспособности, а также по беременности и родам.
o Согласно старым разъяснениям (письмо ФСС России от 15 июля 2011 г. N 14 -03 -11/15 -7481) применять кавычки, точки, запятые, тире в наименовании организаций было запрещено. Согласно же более свежему письму ФСС России от 5 августа 2011 г. N 14 -03 -11/05 -8545 - можно. Разъяснено, что это не является основанием для переоформления больничного листа и отказа в назначении и выплате пособий по временной нетрудоспособности, а также по беременности и родам.
 o В строке "место работы-наименование организации" указывают наименование компании (обособленного подразделения) или ФИО страхователя - физлица. В строку "наименование медицинской организации" вносится наименование лица, которое оказывало медпомощь и выдало больничный лист. Если в строках не умещается полное наименование (более 29 символов), то используется сокращенное. При этом оно должно соответствовать учредительным документам. o Если в учредительных документах сокращенного наименования нет либо сокращенное наименование длиннее предусмотренных формой 29 символов, можно использовать "произвольное" сокращение наименования в пределах ячеек в отведенных под это строках.
o В строке "место работы-наименование организации" указывают наименование компании (обособленного подразделения) или ФИО страхователя - физлица. В строку "наименование медицинской организации" вносится наименование лица, которое оказывало медпомощь и выдало больничный лист. Если в строках не умещается полное наименование (более 29 символов), то используется сокращенное. При этом оно должно соответствовать учредительным документам. o Если в учредительных документах сокращенного наименования нет либо сокращенное наименование длиннее предусмотренных формой 29 символов, можно использовать "произвольное" сокращение наименования в пределах ячеек в отведенных под это строках.
 o При заполнении строки "фамилия и инициалы врача или идентификационный номер"сначала указывают фамилию, затем через пробел инициалы. Если фамилия длинная (больше 14 букв), то можно перенести окончание фамилии и инициалы во второй ряд. В случае, когда имеющихся 28 ячеек обоих рядов недостаточно, разрешается указывать только фамилию. Если фамилия длиннее 28 символов, то ее можно сократить в пределах имеющихся ячеек. o Если в строке "Должность врача" таблицы "Освобождение от работы" недостаточно места, то наименование должности можно сократить в пределах имеющихся ячеек.
o При заполнении строки "фамилия и инициалы врача или идентификационный номер"сначала указывают фамилию, затем через пробел инициалы. Если фамилия длинная (больше 14 букв), то можно перенести окончание фамилии и инициалы во второй ряд. В случае, когда имеющихся 28 ячеек обоих рядов недостаточно, разрешается указывать только фамилию. Если фамилия длиннее 28 символов, то ее можно сократить в пределах имеющихся ячеек. o Если в строке "Должность врача" таблицы "Освобождение от работы" недостаточно места, то наименование должности можно сократить в пределах имеющихся ячеек.
 o При оформлении больничного листа по решению врачебной комиссии в первом ряду ячеек указываются фамилия и инициалы лечащего врача, во втором - председателя. Если ячеек не хватает, можно указать только фамилию. Если она длиннее 14 символов, то ее можно сократить в пределах имеющихся ячеек. o Печать медорганизации может выступать за пределы специально отведенного места, но не должна попадать на ячейки информационного поля бланка.
o При оформлении больничного листа по решению врачебной комиссии в первом ряду ячеек указываются фамилия и инициалы лечащего врача, во втором - председателя. Если ячеек не хватает, можно указать только фамилию. Если она длиннее 14 символов, то ее можно сократить в пределах имеющихся ячеек. o Печать медорганизации может выступать за пределы специально отведенного места, но не должна попадать на ячейки информационного поля бланка.
 o На корешке бланка больничного листа в поле "расписка получателя" ставится подпись гражданина, получившего листок нетрудоспособности. o Расчет пособий по временной нетрудоспособности, по беременности и родам теперь производится на отдельном листке и прикладывается к больничному листу. o Если в разделе, заполняемом врачом, есть ошибки, то больничный считается испорченным и взамен него выдается новый. Он оформляется так же, как и первоначальный. Дата его выдачи должна соответствовать той, когда был получен прежний.
o На корешке бланка больничного листа в поле "расписка получателя" ставится подпись гражданина, получившего листок нетрудоспособности. o Расчет пособий по временной нетрудоспособности, по беременности и родам теперь производится на отдельном листке и прикладывается к больничному листу. o Если в разделе, заполняемом врачом, есть ошибки, то больничный считается испорченным и взамен него выдается новый. Он оформляется так же, как и первоначальный. Дата его выдачи должна соответствовать той, когда был получен прежний.
 o Больничный можно получить у медработников учреждений, имеющих лицензию на медицинскую деятельность, включая работы (услуги) по экспертизе временной нетрудоспособности. o Не имеют права выдавать такой документ медики служб скорой медпомощи, переливания крови, бальнеологических и грязелечебниц, медорганизаций особого типа (центров медпрофилактики, медицины катастроф, бюро судмедэкспертизы), учреждений здравоохранения по надзору в сфере защиты прав потребителей и благополучия человека, приемных отделений больниц.
o Больничный можно получить у медработников учреждений, имеющих лицензию на медицинскую деятельность, включая работы (услуги) по экспертизе временной нетрудоспособности. o Не имеют права выдавать такой документ медики служб скорой медпомощи, переливания крови, бальнеологических и грязелечебниц, медорганизаций особого типа (центров медпрофилактики, медицины катастроф, бюро судмедэкспертизы), учреждений здравоохранения по надзору в сфере защиты прав потребителей и благополучия человека, приемных отделений больниц.
 o Чтобы получить больничный, следует предъявить документы, удостоверяющие личность. Если гражданин на момент наступления временной нетрудоспособности, отпуска по беременности и родам занят у нескольких работодателей и 2 предшествующих года трудился у них же, то ему выдается несколько больничных. o Если отпуск по беременности и родам наступил в период до 31 декабря 2012 года (включительно), то женщине выдается несколько листков нетрудоспособности для представления по каждому месту работы.
o Чтобы получить больничный, следует предъявить документы, удостоверяющие личность. Если гражданин на момент наступления временной нетрудоспособности, отпуска по беременности и родам занят у нескольких работодателей и 2 предшествующих года трудился у них же, то ему выдается несколько больничных. o Если отпуск по беременности и родам наступил в период до 31 декабря 2012 года (включительно), то женщине выдается несколько листков нетрудоспособности для представления по каждому месту работы.
 o Больничный выдается и закрывается в одной медицинской организации. При направлении гражданина на лечение в другое учреждение новый листок (продолжение) в большинстве случаев оформляется там же. o За период временной нетрудоспособности работнику могут выдать несколько больничных. Если один из них испорчен, с него снимают копию, в которой отражается номер нового листка, или выдается справка, подтверждающая такую замену. В справке обязательно указывается номер заменяемого документа.
o Больничный выдается и закрывается в одной медицинской организации. При направлении гражданина на лечение в другое учреждение новый листок (продолжение) в большинстве случаев оформляется там же. o За период временной нетрудоспособности работнику могут выдать несколько больничных. Если один из них испорчен, с него снимают копию, в которой отражается номер нового листка, или выдается справка, подтверждающая такую замену. В справке обязательно указывается номер заменяемого документа.
 Цель сестринской информатики состоит в том, чтобы улучшить здоровье населения, сообществ, семей, отдельных лиц за счет оптимизации управления информацией и коммуникацией. это подразумевает использование информации и технологий при непосредственном оказании помощи, при создании эффективных систем управления, в управлении и проведении обучения, в поддержке непрерывного образования через всю жизнь и поддержке сестринских исследований. Прогресс информационные и коммуникационных технологий меняет общество.
Цель сестринской информатики состоит в том, чтобы улучшить здоровье населения, сообществ, семей, отдельных лиц за счет оптимизации управления информацией и коммуникацией. это подразумевает использование информации и технологий при непосредственном оказании помощи, при создании эффективных систем управления, в управлении и проведении обучения, в поддержке непрерывного образования через всю жизнь и поддержке сестринских исследований. Прогресс информационные и коммуникационных технологий меняет общество.
 Рост знаний в области медицины, здоровья и сестринского дела достигает такого феноменального уровня, что нам требуются новые методы для работы с информацией, новые технологии, чтобы оставаться осведомленными обо всем новом, справляться с хранением информации, ее организацией, извлечением имеющейся и добавлением новой информации. Применение информационных и коммуникационных технологий в здравоохранении способно привести к существенной экономической выгоде. Систематическая обработка информации, применение информационных и коммуникационных технологий повышают качество медицинской помощи.
Рост знаний в области медицины, здоровья и сестринского дела достигает такого феноменального уровня, что нам требуются новые методы для работы с информацией, новые технологии, чтобы оставаться осведомленными обо всем новом, справляться с хранением информации, ее организацией, извлечением имеющейся и добавлением новой информации. Применение информационных и коммуникационных технологий в здравоохранении способно привести к существенной экономической выгоде. Систематическая обработка информации, применение информационных и коммуникационных технологий повышают качество медицинской помощи.
 Отлично подготовленные по вопросам сестринской информатики медицинские сестры необходимы для систематической обработки информации, а также правильного применение информационных и коммуникационных технологий. От высоко образованных медицинских работников во всем мире ожидают повышения качества и эффективности медицинской помощи Медицинская информатика в сестринском деле (Сестринская информатика) это интеграция сестринского дела, всего объема его информации, и управления информацией посредством ее обработки и коммуникационных технологий с целью поддержки здоровья населения РФ.
Отлично подготовленные по вопросам сестринской информатики медицинские сестры необходимы для систематической обработки информации, а также правильного применение информационных и коммуникационных технологий. От высоко образованных медицинских работников во всем мире ожидают повышения качества и эффективности медицинской помощи Медицинская информатика в сестринском деле (Сестринская информатика) это интеграция сестринского дела, всего объема его информации, и управления информацией посредством ее обработки и коммуникационных технологий с целью поддержки здоровья населения РФ.
 Спасибо за внимание!
Спасибо за внимание!


