Сердечно-легочная реанимация у детей (Стрижак).ppt
- Количество слайдов: 91
 . СЕРДЕЧНО-ЛЕГОЧНАЯ РЕАНИМАЦИЯ У ДЕТЕЙ СТРИЖАК М. И.
. СЕРДЕЧНО-ЛЕГОЧНАЯ РЕАНИМАЦИЯ У ДЕТЕЙ СТРИЖАК М. И.
 Остановка сердца Остановка сердца – это прекращение клинически определяемой сердечной механической активности Характеризуется потерей сознания, отсутствием дыхания, отсутствием определяемой пульсации на центральных сосудах У младенцев и детей младшего возраста причиной остановки сердца чаще всего является Прогрессирующая дыхательная недостаточность Шок Две причины вместе Реже причиной остановки сердца является нарушения сердечного ритма (асистолия, фибрилляция желудочков, желудочковая тахикардия)
Остановка сердца Остановка сердца – это прекращение клинически определяемой сердечной механической активности Характеризуется потерей сознания, отсутствием дыхания, отсутствием определяемой пульсации на центральных сосудах У младенцев и детей младшего возраста причиной остановки сердца чаще всего является Прогрессирующая дыхательная недостаточность Шок Две причины вместе Реже причиной остановки сердца является нарушения сердечного ритма (асистолия, фибрилляция желудочков, желудочковая тахикардия)
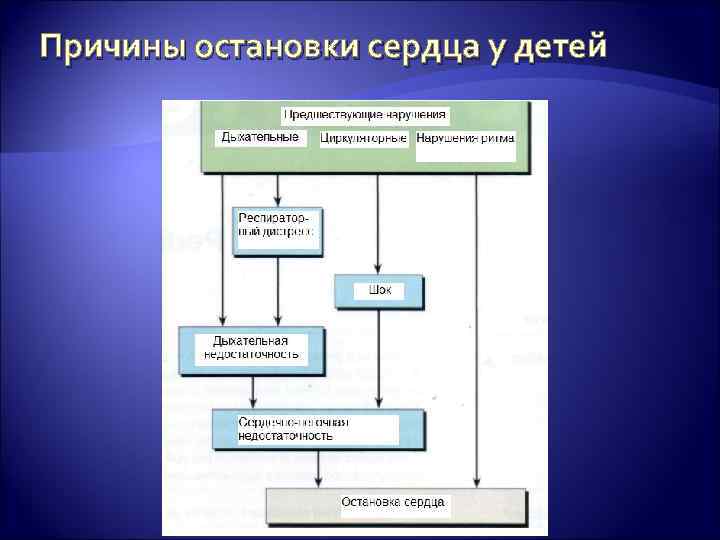 Причины остановки сердца у детей
Причины остановки сердца у детей
 Остановка сердца Прогноз в отношении летальности обычно плохой даже при правильно выполненных мероприятиях сердечно-легочной реанимации Если остановка сердца случилась вне больницы, выживаемость колеблется от 5 до 12%, если в больнице, около 27% (США) Важно правильно оценить тяжесть состояния ребенка, распознать признаки дыхательной недостаточности и шока и своевременно начать реанимационные мероприятия до того как они привели к остановке сердца
Остановка сердца Прогноз в отношении летальности обычно плохой даже при правильно выполненных мероприятиях сердечно-легочной реанимации Если остановка сердца случилась вне больницы, выживаемость колеблется от 5 до 12%, если в больнице, около 27% (США) Важно правильно оценить тяжесть состояния ребенка, распознать признаки дыхательной недостаточности и шока и своевременно начать реанимационные мероприятия до того как они привели к остановке сердца
 Как оценить состояние тяжело больного ребенка Общая оценка состояния Быстрая визуальная и слуховая оценка состояния ребенка с использованием аббревиатуры PAT в течение первых нескольких секунд контакта с ребенком Первичная оценка Быстрое обследование с использованием аббревиатуры ABCDE для оценки сердечнолегочной и неврологической функций Вторичная оценка Сбор анамнеза, используя аббревиатуру SAMPLE и тщательное обследование «с головы до ног» Третичная оценка Лабораторные, рентгенологические и другие дополнительные методы обследования, необходимые для постановки и уточнения диагноза
Как оценить состояние тяжело больного ребенка Общая оценка состояния Быстрая визуальная и слуховая оценка состояния ребенка с использованием аббревиатуры PAT в течение первых нескольких секунд контакта с ребенком Первичная оценка Быстрое обследование с использованием аббревиатуры ABCDE для оценки сердечнолегочной и неврологической функций Вторичная оценка Сбор анамнеза, используя аббревиатуру SAMPLE и тщательное обследование «с головы до ног» Третичная оценка Лабораторные, рентгенологические и другие дополнительные методы обследования, необходимые для постановки и уточнения диагноза
 Общая оценка состояния (Pediatric assessment triangle) Внешний вид • Мышечный тонус • Доступность контакту, взгляд, речь (плач) Работа дыхания • Увеличенная работа дыхания (раздувание крыльев носа, втяжение податливых участков грудной клетки) • Уменьшение или отсутствие респираторных усилий • Патологические звуки (стридор, свистящее дыхание, мычание) Циркуляция • Патологический цвет кожи (бледный или мраморный, синий или серый) указывает на плохую перфузию или плохую оксигенацию • Румянец на щеках предполагает наличие лихорадки или отравления • Потливость может быть связана с гипертермией или сердечной недостаточностью
Общая оценка состояния (Pediatric assessment triangle) Внешний вид • Мышечный тонус • Доступность контакту, взгляд, речь (плач) Работа дыхания • Увеличенная работа дыхания (раздувание крыльев носа, втяжение податливых участков грудной клетки) • Уменьшение или отсутствие респираторных усилий • Патологические звуки (стридор, свистящее дыхание, мычание) Циркуляция • Патологический цвет кожи (бледный или мраморный, синий или серый) указывает на плохую перфузию или плохую оксигенацию • Румянец на щеках предполагает наличие лихорадки или отравления • Потливость может быть связана с гипертермией или сердечной недостаточностью
 Общая оценка состояния Исходя из общей оценки состояния важно определить, является ли нарушение состояния жизнеугрожающим, что определяет дальнейшие действия Если состояние жизнеугрожающее начинаются мероприятия по поддержанию жизни, если нет – продолжается дальнейшая оценка состояния
Общая оценка состояния Исходя из общей оценки состояния важно определить, является ли нарушение состояния жизнеугрожающим, что определяет дальнейшие действия Если состояние жизнеугрожающее начинаются мероприятия по поддержанию жизни, если нет – продолжается дальнейшая оценка состояния
 Первичная оценка состояния: (ABCDЕ) Airway and Breathing Circulation Работа дыхания Частота, ритм дыхания Стридор/свистящее дыхание Аускультация легких Цвет кожи ЧСС Наполнение пульса Время восполнения капилляров Температура кожи Disability Ментальный статус/уровень сознания Поза Зрачки Exposure Оценить, являются ли состояние ребенка жизнеугрожающим Если да – начать реанимационные мероприятия, если нет – продолжить оценку состояния ребенка Весь осмотр должен занимать не более 1 мин.
Первичная оценка состояния: (ABCDЕ) Airway and Breathing Circulation Работа дыхания Частота, ритм дыхания Стридор/свистящее дыхание Аускультация легких Цвет кожи ЧСС Наполнение пульса Время восполнения капилляров Температура кожи Disability Ментальный статус/уровень сознания Поза Зрачки Exposure Оценить, являются ли состояние ребенка жизнеугрожающим Если да – начать реанимационные мероприятия, если нет – продолжить оценку состояния ребенка Весь осмотр должен занимать не более 1 мин.
 Признаки жизнеугрожающего состояния ребенка Airway Тяжелая или полная обструкция дыхательных путей Breathing Апноэ, выраженная работа дыхания, брадипноэ Circulation Отсутствие пульсации, плохая перфузия, гипотензия, брадикардия Disability Отсутствие реакции на внешние раздражители, депрессия сознания Exposure Выраженная гипотермия, выраженное кровотечение, петехии в сочетании с септическим шоком, вздутие живота в сочетании с клиническими признаками острого живота
Признаки жизнеугрожающего состояния ребенка Airway Тяжелая или полная обструкция дыхательных путей Breathing Апноэ, выраженная работа дыхания, брадипноэ Circulation Отсутствие пульсации, плохая перфузия, гипотензия, брадикардия Disability Отсутствие реакции на внешние раздражители, депрессия сознания Exposure Выраженная гипотермия, выраженное кровотечение, петехии в сочетании с септическим шоком, вздутие живота в сочетании с клиническими признаками острого живота
 Первичная оценка состояния Airway Look, listen, feel Оценить экскурсию грудной клетки или живота Выслушать дыхательные шумы и движение воздуха Почувствовать движение воздуха над носом и ртом
Первичная оценка состояния Airway Look, listen, feel Оценить экскурсию грудной клетки или живота Выслушать дыхательные шумы и движение воздуха Почувствовать движение воздуха над носом и ртом
 Первичная оценка состояния Breathing Частота дыхания Работа дыхания Эффективность дыхания Влияние ДН на другие органы и системы
Первичная оценка состояния Breathing Частота дыхания Работа дыхания Эффективность дыхания Влияние ДН на другие органы и системы
 Нормы частоты дыхания у детей в зависимости от возраста Новорожденные Частота дыхания (мин-1) 40 -60 1 мес. -1 год 30 -40 2 -5 лет 25 -30 6 -14 лет 12 -20 Тахипноэ в состоянии покоя отражает либо патологию дыхательных путей, либо патологию легких, либо циркуляторные нарушения
Нормы частоты дыхания у детей в зависимости от возраста Новорожденные Частота дыхания (мин-1) 40 -60 1 мес. -1 год 30 -40 2 -5 лет 25 -30 6 -14 лет 12 -20 Тахипноэ в состоянии покоя отражает либо патологию дыхательных путей, либо патологию легких, либо циркуляторные нарушения
 Признаки нормального дыхания Нормальное дыхание тихое, сопровождается минимальными респираторными усилиями, легким вдохом, пассивным выдохом Частота дыхания выше 60 в мин. у ребенка любого возраста является признаком дыхательной недостаточности Уменьшение ЧД с высокого до возрастного указывает на улучшение состояния в случае улучшения сознания и уменьшения признаков работы дыхания, в обратном случае свидетельствует об ухудшении состояния
Признаки нормального дыхания Нормальное дыхание тихое, сопровождается минимальными респираторными усилиями, легким вдохом, пассивным выдохом Частота дыхания выше 60 в мин. у ребенка любого возраста является признаком дыхательной недостаточности Уменьшение ЧД с высокого до возрастного указывает на улучшение состояния в случае улучшения сознания и уменьшения признаков работы дыхания, в обратном случае свидетельствует об ухудшении состояния
 Работа дыхания Втяжение грудины и межреберных промежутков и указывает на увеличение работы дыхания Степень втяжения указывает на тяжесть дыхательной патологии Этот признак более выражен у маленьких детей, поскольку они имеют более податливую грудную клетку У детей старше 6 -7 лет эта патология свидетельствует о выраженном респираторном дистрессе
Работа дыхания Втяжение грудины и межреберных промежутков и указывает на увеличение работы дыхания Степень втяжения указывает на тяжесть дыхательной патологии Этот признак более выражен у маленьких детей, поскольку они имеют более податливую грудную клетку У детей старше 6 -7 лет эта патология свидетельствует о выраженном респираторном дистрессе
 Работа дыхания Участие musculus sternocleidomastoideus в акте дыхания проявляется кивательными движениями головы во время каждого вдоха Раздувание крыльев носа наблюдается только у детей до 1 года с респираторным дистрессом
Работа дыхания Участие musculus sternocleidomastoideus в акте дыхания проявляется кивательными движениями головы во время каждого вдоха Раздувание крыльев носа наблюдается только у детей до 1 года с респираторным дистрессом
 Работа дыхания У части детей с дыхательной недостаточностью работа дыхания может отсутствовать: Истощение, в результате работа дыхания может снизиться (претерминальный признак) Церебральная депрессия дыхания в результате повышенного внутричерепного давления, отравления или энцефалопатии Дети с нейромышечными заболеваниями Диагноз ДН в таких случаях устанавливается исходя из оценки эффективности дыхания и других признаков дыхательной недостаточности
Работа дыхания У части детей с дыхательной недостаточностью работа дыхания может отсутствовать: Истощение, в результате работа дыхания может снизиться (претерминальный признак) Церебральная депрессия дыхания в результате повышенного внутричерепного давления, отравления или энцефалопатии Дети с нейромышечными заболеваниями Диагноз ДН в таких случаях устанавливается исходя из оценки эффективности дыхания и других признаков дыхательной недостаточности
 Патологические дыхательные шумы Шум во время вдоха (стридор) – это признак ларингеальной или трахеальной обструкции В тяжелых случаях стридор может выслушиваться и во время выдоха, но инспираторный компонент преобладает Громкость звука не является индикатором тяжести состояния
Патологические дыхательные шумы Шум во время вдоха (стридор) – это признак ларингеальной или трахеальной обструкции В тяжелых случаях стридор может выслушиваться и во время выдоха, но инспираторный компонент преобладает Громкость звука не является индикатором тяжести состояния
 Патологические дыхательные шумы Свистящее дыхание (wheezing) указывает на сужение нижних дыхательных путей и более выражено во время выдоха Удлиненный выдох также указывает на сужение нижних дыхательных путей Громкость звука не является индикатором тяжести состояния
Патологические дыхательные шумы Свистящее дыхание (wheezing) указывает на сужение нижних дыхательных путей и более выражено во время выдоха Удлиненный выдох также указывает на сужение нижних дыхательных путей Громкость звука не является индикатором тяжести состояния
 Патологические дыхательные шумы Мычание (grunting) возникает при выдохе воздуха через полуоткрытую голосовую щель Это попытка создать позитивное давление в конце вдоха и предотвратить спадение мелких дыхательных путей в конце вдоха Является признаком тяжелой респираторной патологии, характерно для детей до 1 года
Патологические дыхательные шумы Мычание (grunting) возникает при выдохе воздуха через полуоткрытую голосовую щель Это попытка создать позитивное давление в конце вдоха и предотвратить спадение мелких дыхательных путей в конце вдоха Является признаком тяжелой респираторной патологии, характерно для детей до 1 года
 Эффективность дыхания Аускультация грудной клетки указывает на количество вдыхаемого и выдыхаемого воздуха Отсутствие дыхательных шумов при аускультации – грозный признак Степень экскурсии грудной клетки при дыхании (у детей до года – живота) также дает полезную информацию об эффективности дыхания Пульсоксиметрия дает информацию о насыщении периферической крови кислородом (Sa. O 2) Измерения менее точны при Sa. O 2 менее 70%, шоке, присутствии в крови карбоксигемоглобина Дополнительный кислород (маска, назальные канюли) маскирует гипоксию до тех пор пока она не становится выраженной
Эффективность дыхания Аускультация грудной клетки указывает на количество вдыхаемого и выдыхаемого воздуха Отсутствие дыхательных шумов при аускультации – грозный признак Степень экскурсии грудной клетки при дыхании (у детей до года – живота) также дает полезную информацию об эффективности дыхания Пульсоксиметрия дает информацию о насыщении периферической крови кислородом (Sa. O 2) Измерения менее точны при Sa. O 2 менее 70%, шоке, присутствии в крови карбоксигемоглобина Дополнительный кислород (маска, назальные канюли) маскирует гипоксию до тех пор пока она не становится выраженной
 Влияние ДН на другие органы и системы ЧСС Гипоксия вызывает тахикардию, является неспецифическим признаком так как может быть вызвана также лихорадкой или беспокойством ребенка Тяжелая или продолжительная гипоксия вызывает брадикардию (претерминальный признак) Цвет кожного покрова Гипоксия вызывает вазоконстрикцию и бледность кожи Цианоз является поздним претерминальным признаком гипоксии У пациента с анемией цианоз может быть не виден до тяжелой гипоксии Цианоз может присутствовать у детей с цианотичным ВПС (не исчезает при назначении кислорода)
Влияние ДН на другие органы и системы ЧСС Гипоксия вызывает тахикардию, является неспецифическим признаком так как может быть вызвана также лихорадкой или беспокойством ребенка Тяжелая или продолжительная гипоксия вызывает брадикардию (претерминальный признак) Цвет кожного покрова Гипоксия вызывает вазоконстрикцию и бледность кожи Цианоз является поздним претерминальным признаком гипоксии У пациента с анемией цианоз может быть не виден до тяжелой гипоксии Цианоз может присутствовать у детей с цианотичным ВПС (не исчезает при назначении кислорода)
 Влияние ДН на другие органы и системы Ментальный статус Ребенок с гипоксией или гиперкапнией будет беспокоен, затем нарастает вялость с потерей сознания Это состояние также сопровождается мышечной гипотонией У маленьких детей нарушения ментального статуса на раннем этапе трудно диагностировать (родители могут сказать, что ребенок «сам не свой» )
Влияние ДН на другие органы и системы Ментальный статус Ребенок с гипоксией или гиперкапнией будет беспокоен, затем нарастает вялость с потерей сознания Это состояние также сопровождается мышечной гипотонией У маленьких детей нарушения ментального статуса на раннем этапе трудно диагностировать (родители могут сказать, что ребенок «сам не свой» )
 Первичная оценка состояния: Circulation ЧСС Пульсация Время восполнения капилляров Артериальное давление Влияние недостаточности циркуляции на другие органы и системы
Первичная оценка состояния: Circulation ЧСС Пульсация Время восполнения капилляров Артериальное давление Влияние недостаточности циркуляции на другие органы и системы
 ЧСС Увеличивается при начальной стадии шока изза высвобождения катехоламинов с целью компенсации сердечного выброса, уменьшенного за счет снижения ударного объема
ЧСС Увеличивается при начальной стадии шока изза высвобождения катехоламинов с целью компенсации сердечного выброса, уменьшенного за счет снижения ударного объема
 Пульсация Оценка наполнения пульса Сравнение центрального и периферического пульса Отсутствующий периферический и ослабленный центральный пульс являются грозным признаком и указывают на наличие гипотензии
Пульсация Оценка наполнения пульса Сравнение центрального и периферического пульса Отсутствующий периферический и ослабленный центральный пульс являются грозным признаком и указывают на наличие гипотензии
 Время восполнения капилляров После надавливания на кончик ногтевого ложа или центр грудины в течение 5 сек. капилляры кожи заполняются в течение 2 сек. Увеличенное время восполнения капилляров указывает на плохую перфузию кожи Особенно ценный признак при начальной стадии септического шока, когда остальные признаки не выявляют нарушения перфузии Низкая температура внешней среды нарушает информативность признака
Время восполнения капилляров После надавливания на кончик ногтевого ложа или центр грудины в течение 5 сек. капилляры кожи заполняются в течение 2 сек. Увеличенное время восполнения капилляров указывает на плохую перфузию кожи Особенно ценный признак при начальной стадии септического шока, когда остальные признаки не выявляют нарушения перфузии Низкая температура внешней среды нарушает информативность признака
 Артериальное давление При измерении ширина манжетки должна составлять 80% от длины плеча, длина должна быть на 40% больше окружности плеча Формула для расчета нормального систолического давления: 80+2*возраст (лет) Снижение АД является поздним признаком недостаточности циркуляции
Артериальное давление При измерении ширина манжетки должна составлять 80% от длины плеча, длина должна быть на 40% больше окружности плеча Формула для расчета нормального систолического давления: 80+2*возраст (лет) Снижение АД является поздним признаком недостаточности циркуляции
 Влияние недостаточности циркуляции на другие системы Дыхательная система Учащенное дыхание без втяжений податливых участков грудной клетки (comfortable tachypnea) вызывается метаболическим ацидозом вследствие циркуляторной недостаточности Кожа Мраморная, холодная бледная кожа конечностей указывает на плохую перфузию Линия холода может смещаться от периферии к центру при увеличении степени нарушения циркуляции
Влияние недостаточности циркуляции на другие системы Дыхательная система Учащенное дыхание без втяжений податливых участков грудной клетки (comfortable tachypnea) вызывается метаболическим ацидозом вследствие циркуляторной недостаточности Кожа Мраморная, холодная бледная кожа конечностей указывает на плохую перфузию Линия холода может смещаться от периферии к центру при увеличении степени нарушения циркуляции
 Влияние недостаточности циркуляции на другие органы и системы Ментальный статус Возбуждение, затем вялость с утратой сознания (вызываются нарушением церебральной перфузии) Трудно диагностировать у детей до года (ребенок «сам не свой» ) Диурез менее 1 мл/кг/час указывает на неадекватную перфузию почек
Влияние недостаточности циркуляции на другие органы и системы Ментальный статус Возбуждение, затем вялость с утратой сознания (вызываются нарушением церебральной перфузии) Трудно диагностировать у детей до года (ребенок «сам не свой» ) Диурез менее 1 мл/кг/час указывает на неадекватную перфузию почек
 Первичная оценка состояния Disability Оценка неврологических нарушений должна производиться после оценки и коррекции нарушений проходимости дыхательных путей, дыхания и циркуляции И респираторная и циркуляторная недостаточность имеют церебральные эффекты При некоторых состояниях (менингит, увеличенное ВЧД после травмы, эпилептический статус) центральные неврологические эффекты оказывают влияние на дыхание и циркуляцию
Первичная оценка состояния Disability Оценка неврологических нарушений должна производиться после оценки и коррекции нарушений проходимости дыхательных путей, дыхания и циркуляции И респираторная и циркуляторная недостаточность имеют церебральные эффекты При некоторых состояниях (менингит, увеличенное ВЧД после травмы, эпилептический статус) центральные неврологические эффекты оказывают влияние на дыхание и циркуляцию
 Первичная оценка состояния Disability Оценка по шкале AVPU Оценка зрачков Оценка позы Оценка по шкале ком Глазго
Первичная оценка состояния Disability Оценка по шкале AVPU Оценка зрачков Оценка позы Оценка по шкале ком Глазго
 Оценка уровня сознания по шкале AVPU A – Alert V – Vocal responsive P – Pain responsive U – Unresponsive Болезненный стимул можно произвести путем надавливания на грудину или подергивания за волосы Ребенок, который отвечает только на боль или не отвечает вообще, имеет степень комы эквивалентную 8 баллам по шкале ком Глазго
Оценка уровня сознания по шкале AVPU A – Alert V – Vocal responsive P – Pain responsive U – Unresponsive Болезненный стимул можно произвести путем надавливания на грудину или подергивания за волосы Ребенок, который отвечает только на боль или не отвечает вообще, имеет степень комы эквивалентную 8 баллам по шкале ком Глазго
 Зрачки Наиболее главные признаки: дилятация, анизокория, отсутствие реакции на свет указывают на тяжелое повреждение мозга Медикаментозные препараты и повреждение мозга оказывают эффекты на размер и реакцию зрачков
Зрачки Наиболее главные признаки: дилятация, анизокория, отсутствие реакции на свет указывают на тяжелое повреждение мозга Медикаментозные препараты и повреждение мозга оказывают эффекты на размер и реакцию зрачков
 Поза Многие дети, страдающие от серьезных заболеваний, имеют мышечную гипотонию Фиксированная поза при декортикации (согнутые руки, разогнутые ноги) или децеребрации (разогнутые руки, разогнутые ноги) является признаком тяжелого повреждения головного мозга Для дифференциальной диагностики может понадобиться болевая стимуляция
Поза Многие дети, страдающие от серьезных заболеваний, имеют мышечную гипотонию Фиксированная поза при декортикации (согнутые руки, разогнутые ноги) или децеребрации (разогнутые руки, разогнутые ноги) является признаком тяжелого повреждения головного мозга Для дифференциальной диагностики может понадобиться болевая стимуляция
 Модифицированная шкала Глазго для детей Открывание глаз Произвольное — 4 балла Как реакция на голос — 3 балла Как реакция на боль — 2 балла Отсутствует — 1 балл Речевая реакция Ребёнок улыбается, ориентируется на звук, следит за объектами, интерактивен — 5 баллов Ребёнка при плаче можно успокоить, интерактивность неполноценная — 4 балла При плаче успокаивается, но ненадолго, стонет — 3 балла Не успокаивается при плаче, беспокоен — 2 балла Плач и интерактивность отсутствуют — 1 балл Двигательная реакция Выполнение движений по команде — 6 баллов Целесообразное движение в ответ на болевое раздражение (отталкивание) — 5 баллов Отдёргивание конечности в ответ на болевое раздражение — 4 балла Патологическое сгибание в ответ на болевое раздражение (декортикация) — 3 балла Патологическое разгибание в ответ на болевое раздражение (децеребрация) — 2 балла Отсутствие движений — 1 балл
Модифицированная шкала Глазго для детей Открывание глаз Произвольное — 4 балла Как реакция на голос — 3 балла Как реакция на боль — 2 балла Отсутствует — 1 балл Речевая реакция Ребёнок улыбается, ориентируется на звук, следит за объектами, интерактивен — 5 баллов Ребёнка при плаче можно успокоить, интерактивность неполноценная — 4 балла При плаче успокаивается, но ненадолго, стонет — 3 балла Не успокаивается при плаче, беспокоен — 2 балла Плач и интерактивность отсутствуют — 1 балл Двигательная реакция Выполнение движений по команде — 6 баллов Целесообразное движение в ответ на болевое раздражение (отталкивание) — 5 баллов Отдёргивание конечности в ответ на болевое раздражение — 4 балла Патологическое сгибание в ответ на болевое раздражение (декортикация) — 3 балла Патологическое разгибание в ответ на болевое раздражение (децеребрация) — 2 балла Отсутствие движений — 1 балл
 Интерпретация полученных результатов по GCS Легкое повреждение ЦНС – 13 - 15 баллов Среднее – 9 -12 баллов Тяжелое – до 3 -8 баллов 15 баллов — сознание ясное 10— 14 баллов — умеренное и глубокое оглушение 9— 10 баллов — сопор 7— 8 баллов — кома-1 5— 6 баллов — кома-2 3 -4 балла — кома-3
Интерпретация полученных результатов по GCS Легкое повреждение ЦНС – 13 - 15 баллов Среднее – 9 -12 баллов Тяжелое – до 3 -8 баллов 15 баллов — сознание ясное 10— 14 баллов — умеренное и глубокое оглушение 9— 10 баллов — сопор 7— 8 баллов — кома-1 5— 6 баллов — кома-2 3 -4 балла — кома-3
 Влияние нарушений неврологического статуса на другие органы и системы Существует несколько патологических видов дыхания, связанных с увеличением внутричерепного давления их присутствие у пациента с комой указывает на серьезное поражение мозга Системная гипертензия и синусовая брадикардия (синдром Кушинга) указывает на сдавление продолговатого мозга мозжечком при вклинении его в foramen magnum (претерминальный признак)
Влияние нарушений неврологического статуса на другие органы и системы Существует несколько патологических видов дыхания, связанных с увеличением внутричерепного давления их присутствие у пациента с комой указывает на серьезное поражение мозга Системная гипертензия и синусовая брадикардия (синдром Кушинга) указывает на сдавление продолговатого мозга мозжечком при вклинении его в foramen magnum (претерминальный признак)
 Вторичная оценка состояния (SAMPLE) Вторичная оценка заключается в тщательном клиническом обследовании и сборе анамнеза S – Sings and Symptoms A – Allergies M – Medications P – Past medical history L – Last meal E – Events leading to presentation
Вторичная оценка состояния (SAMPLE) Вторичная оценка заключается в тщательном клиническом обследовании и сборе анамнеза S – Sings and Symptoms A – Allergies M – Medications P – Past medical history L – Last meal E – Events leading to presentation
 Третичная оценка состояния Включает лабораторные, рентгенологические и другие методы исследования, необходимые для диагностики и стабилизации состояния ребенка Термин «третичная» не значит, что эти мероприятия должны проводиться в последнюю очередь, время их проведения определяется клинической ситуацией
Третичная оценка состояния Включает лабораторные, рентгенологические и другие методы исследования, необходимые для диагностики и стабилизации состояния ребенка Термин «третичная» не значит, что эти мероприятия должны проводиться в последнюю очередь, время их проведения определяется клинической ситуацией
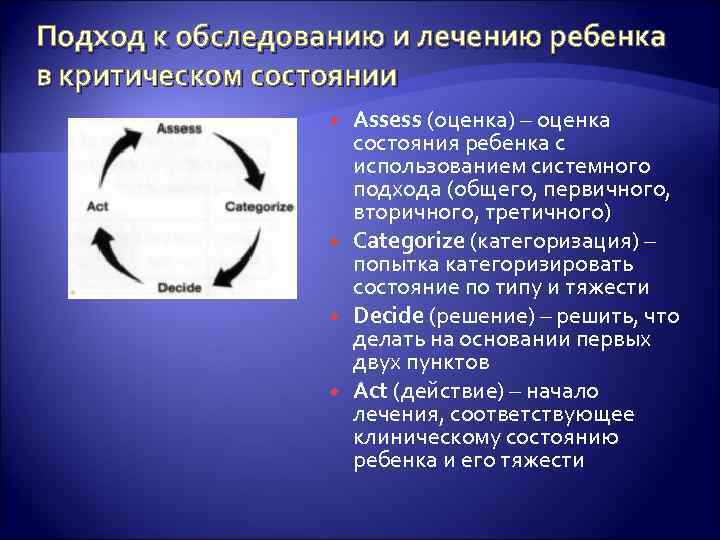 Подход к обследованию и лечению ребенка в критическом состоянии Assess (оценка) – оценка состояния ребенка с использованием системного подхода (общего, первичного, вторичного, третичного) Categorize (категоризация) – попытка категоризировать состояние по типу и тяжести Decide (решение) – решить, что делать на основании первых двух пунктов Act (действие) – начало лечения, соответствующее клиническому состоянию ребенка и его тяжести
Подход к обследованию и лечению ребенка в критическом состоянии Assess (оценка) – оценка состояния ребенка с использованием системного подхода (общего, первичного, вторичного, третичного) Categorize (категоризация) – попытка категоризировать состояние по типу и тяжести Decide (решение) – решить, что делать на основании первых двух пунктов Act (действие) – начало лечения, соответствующее клиническому состоянию ребенка и его тяжести
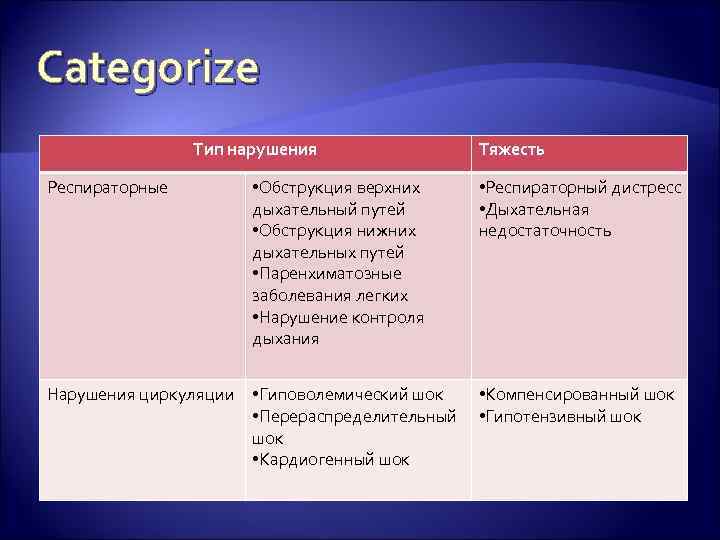 Categorize Тип нарушения Респираторные • Обструкция верхних дыхательный путей • Обструкция нижних дыхательных путей • Паренхиматозные заболевания легких • Нарушение контроля дыхания Тяжесть • Респираторный дистресс • Дыхательная недостаточность Нарушения циркуляции • Гиповолемический шок • Компенсированный шок • Перераспределительный • Гипотензивный шок • Кардиогенный шок
Categorize Тип нарушения Респираторные • Обструкция верхних дыхательный путей • Обструкция нижних дыхательных путей • Паренхиматозные заболевания легких • Нарушение контроля дыхания Тяжесть • Респираторный дистресс • Дыхательная недостаточность Нарушения циркуляции • Гиповолемический шок • Компенсированный шок • Перераспределительный • Гипотензивный шок • Кардиогенный шок
 Респираторный дистресс Клиническое состояние, которое характеризуется увеличением частоты и работы дыхания (раздувание крыльев носа, втяжение податливых участков грудной клетки, участие вспомогательной мускулатуры) Респираторный дистресс может быть связан с патологическими дыхательными шумами, изменинием цвета кожи, нарушением ментального статуса
Респираторный дистресс Клиническое состояние, которое характеризуется увеличением частоты и работы дыхания (раздувание крыльев носа, втяжение податливых участков грудной клетки, участие вспомогательной мускулатуры) Респираторный дистресс может быть связан с патологическими дыхательными шумами, изменинием цвета кожи, нарушением ментального статуса
 Дыхательная недостаточность Клиническое состояние, которое характеризуется неадекватной оксигенацией и/или вентиляцией Может проявляться признаками респираторного дистресса или неадекватной работы дыхания Диагноз дыхательной недостаточности может потребовать лабораторного подтверждения (газы артериальной крови)
Дыхательная недостаточность Клиническое состояние, которое характеризуется неадекватной оксигенацией и/или вентиляцией Может проявляться признаками респираторного дистресса или неадекватной работы дыхания Диагноз дыхательной недостаточности может потребовать лабораторного подтверждения (газы артериальной крови)
 Decide, Act Принятие решения (основывается на оценке и категоризации состояния, а также области вашей специализации) Начало мероприятий, необходимых ребенку в зависимости от его клинического состояния
Decide, Act Принятие решения (основывается на оценке и категоризации состояния, а также области вашей специализации) Начало мероприятий, необходимых ребенку в зависимости от его клинического состояния
 Необходимые мероприятия при лечении ребенка в критическом состоянии Поддержка по протоколу ABC (CPR при остановке сердца) Обеспечить доставку 100% кислорода Обеспечить вспомогательную вентиляцию (дыхание «рот-в-рот» , масочная вентиляция, интубация) Начать сердечный и респираторный мониторинг (ЭКГ, пульсоксиметрия, АД, выдыхаемый CO 2, если ребенок интубирован)
Необходимые мероприятия при лечении ребенка в критическом состоянии Поддержка по протоколу ABC (CPR при остановке сердца) Обеспечить доставку 100% кислорода Обеспечить вспомогательную вентиляцию (дыхание «рот-в-рот» , масочная вентиляция, интубация) Начать сердечный и респираторный мониторинг (ЭКГ, пульсоксиметрия, АД, выдыхаемый CO 2, если ребенок интубирован)
 Необходимые мероприятия при лечении ребенка в критическом состоянии Установить в/в или в/к доступ При необходимости выполнить болюс изотонического кристаллоида Выполнить необходимые лабораторные исследования (глюкоза, артериальные газы крови) Выполнить введение медикаментозных препаратов Провести электротерапию (кардиоверсия, дефибриллляция)
Необходимые мероприятия при лечении ребенка в критическом состоянии Установить в/в или в/к доступ При необходимости выполнить болюс изотонического кристаллоида Выполнить необходимые лабораторные исследования (глюкоза, артериальные газы крови) Выполнить введение медикаментозных препаратов Провести электротерапию (кардиоверсия, дефибриллляция)
 Распределение ролей участников реанимационных мероприятий Team leader – координирует проведением реанимационных мероприятий, отмечает правильность и эффективность их выполнения Airway – обеспечивает подачу кислорода, поддержание проходимости дыхательных путей, масочную вентиляцию, постановку желудочного зонда, подготовку и проведение интубации (при наличии достаточного опыта)
Распределение ролей участников реанимационных мероприятий Team leader – координирует проведением реанимационных мероприятий, отмечает правильность и эффективность их выполнения Airway – обеспечивает подачу кислорода, поддержание проходимости дыхательных путей, масочную вентиляцию, постановку желудочного зонда, подготовку и проведение интубации (при наличии достаточного опыта)
 Распределение ролей участников реанимационных мероприятий IV/IO – обеспечивает внутривенный/внутрикостный доступ, подготавливает лекарства и инфузионные растворы для внутривенного введения, вводит лекарства и растворы Компрессор – проводит компрессии грудной клетки (если в этом нет необходимости, подготавливает реанимационное оборудование, инфузионные растворы)
Распределение ролей участников реанимационных мероприятий IV/IO – обеспечивает внутривенный/внутрикостный доступ, подготавливает лекарства и инфузионные растворы для внутривенного введения, вводит лекарства и растворы Компрессор – проводит компрессии грудной клетки (если в этом нет необходимости, подготавливает реанимационное оборудование, инфузионные растворы)
 Распределение ролей участников реанимационных мероприятий Monitor/defibrillator – устанавливает ЭКГ мониторинг, проверяет пульс, при необходимости выполняет кардиоверсию/дефибрилляцию Observer/recorder – регистрирует все мероприятия, выполняемые командой
Распределение ролей участников реанимационных мероприятий Monitor/defibrillator – устанавливает ЭКГ мониторинг, проверяет пульс, при необходимости выполняет кардиоверсию/дефибрилляцию Observer/recorder – регистрирует все мероприятия, выполняемые командой
 Расположение членов команды
Расположение членов команды
 Общая последовательность оказании помощи при жизнеугрожающих состояниях А – Airway B – Breathing C – Circulation
Общая последовательность оказании помощи при жизнеугрожающих состояниях А – Airway B – Breathing C – Circulation
 Airway Обструкция дыхательных путей может быть главной проблемой, в таком случае ее устранение приводит к полному выздоровлению без дальнейших вмешательств Ребенок часто сам находит лучшее положение для поддержания адекватной проходимости дыхательных путей Отсутствие дыхания часто может быть обусловлено западением языка и обструкцией глотки в этом случае выполняется маневр «head tilt/chin lift» (не используется при подозрении на спинальную травму)
Airway Обструкция дыхательных путей может быть главной проблемой, в таком случае ее устранение приводит к полному выздоровлению без дальнейших вмешательств Ребенок часто сам находит лучшее положение для поддержания адекватной проходимости дыхательных путей Отсутствие дыхания часто может быть обусловлено западением языка и обструкцией глотки в этом случае выполняется маневр «head tilt/chin lift» (не используется при подозрении на спинальную травму)
 Проверка проходимости дыхательных путей Look – движение грудной клетки/живота Listen – дыхательные шумы Feel – дыхание Лицо реанимирующего располагается на д ребенком: ухо над носом, щека надо ртом, взгляд направлен вдоль грудной клетки в течение 10 сек
Проверка проходимости дыхательных путей Look – движение грудной клетки/живота Listen – дыхательные шумы Feel – дыхание Лицо реанимирующего располагается на д ребенком: ухо над носом, щека надо ртом, взгляд направлен вдоль грудной клетки в течение 10 сек
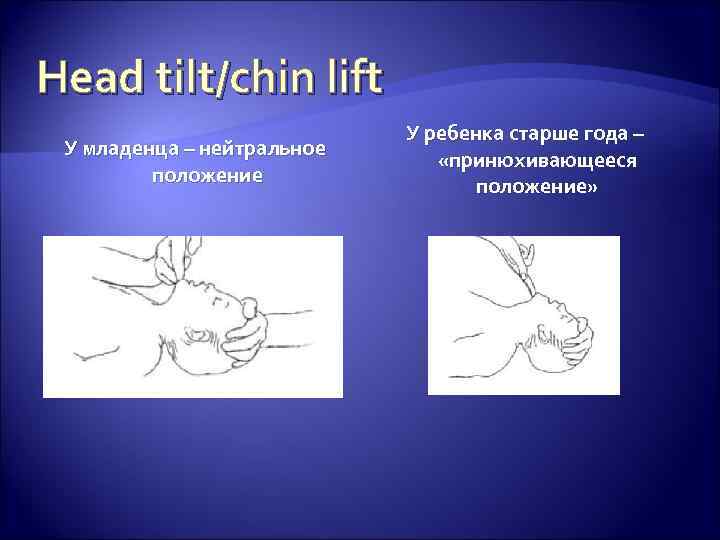 Head tilt/chin lift У младенца – нейтральное положение У ребенка старше года – «принюхивающееся положение»
Head tilt/chin lift У младенца – нейтральное положение У ребенка старше года – «принюхивающееся положение»
 Выведение челюсти Если проходимость дыхательных путей не восстановилась, необходимо вывести челюсть Маневр удобнее выполнять, если локти реанимирующего располагаются на одном уровне с головой ребенка Контроль проходимости – Look, listen, feel
Выведение челюсти Если проходимость дыхательных путей не восстановилась, необходимо вывести челюсть Маневр удобнее выполнять, если локти реанимирующего располагаются на одном уровне с головой ребенка Контроль проходимости – Look, listen, feel
 Искусственное дыхание Если маневры, направленные на открытие дыхательных путей, не привели к восстановлению самостоятельного дыхания в течение 10 сек, необходимо начинать искусственное дыхание выдыхаемым воздухом Выполнить два вдоха с частотой 1 вдох в секунду
Искусственное дыхание Если маневры, направленные на открытие дыхательных путей, не привели к восстановлению самостоятельного дыхания в течение 10 сек, необходимо начинать искусственное дыхание выдыхаемым воздухом Выполнить два вдоха с частотой 1 вдох в секунду
 Искусственное дыхание Необходимо наблюдать за экскурсией грудной клетки Инфляционное давление должно быть больше чем у взрослого из-за узких дыхательных путей Аккуратное надавливание на перстневидный хрящ может уменьшить попадание воздуха в желудок
Искусственное дыхание Необходимо наблюдать за экскурсией грудной клетки Инфляционное давление должно быть больше чем у взрослого из-за узких дыхательных путей Аккуратное надавливание на перстневидный хрящ может уменьшить попадание воздуха в желудок
 Искусственное дыхание Причиной отсутствия экскурсии грудной клетки чаще всего бывает неправильная техника проведения искусственного дыхания Необходимо повторить маневры по открытию дыхательных путей и повторить попытку Неопытному реанимирующему может потребоваться потребуется до 5 искусственных вдохов, чтобы обеспечить 2 эффективных вдоха ребенка
Искусственное дыхание Причиной отсутствия экскурсии грудной клетки чаще всего бывает неправильная техника проведения искусственного дыхания Необходимо повторить маневры по открытию дыхательных путей и повторить попытку Неопытному реанимирующему может потребоваться потребуется до 5 искусственных вдохов, чтобы обеспечить 2 эффективных вдоха ребенка
 Циркуляция После начала искусственного дыхания необходимо обратить внимание на циркуляцию О недостаточности циркуляции свидетельствует: Отсутствие пульса на центральных артериях (сонная, плечевая, бедренная) в течение 10 сек Пульс недостаточной частоты и отсутствие других признаков циркуляции (отсутствие кашля, самостоятельного дыхания в ответ на искусственное дыхание, отсутствие спонтанных движений)
Циркуляция После начала искусственного дыхания необходимо обратить внимание на циркуляцию О недостаточности циркуляции свидетельствует: Отсутствие пульса на центральных артериях (сонная, плечевая, бедренная) в течение 10 сек Пульс недостаточной частоты и отсутствие других признаков циркуляции (отсутствие кашля, самостоятельного дыхания в ответ на искусственное дыхание, отсутствие спонтанных движений)
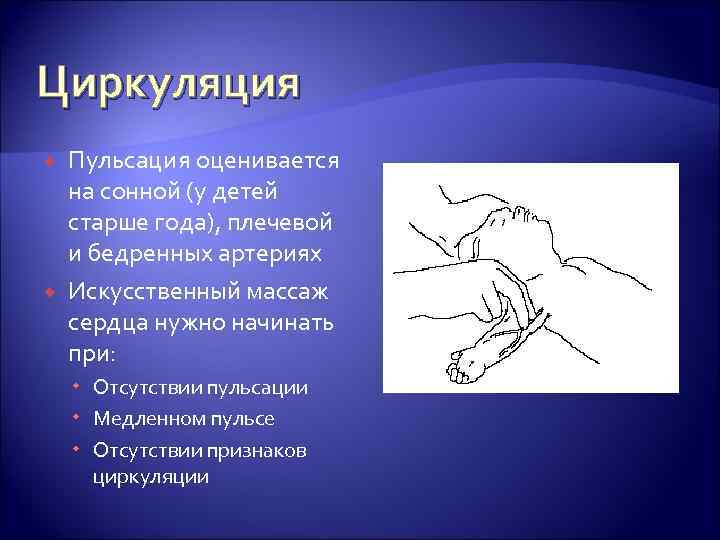 Циркуляция Пульсация оценивается на сонной (у детей старше года), плечевой и бедренных артериях Искусственный массаж сердца нужно начинать при: Отсутствии пульсации Медленном пульсе Отсутствии признаков циркуляции
Циркуляция Пульсация оценивается на сонной (у детей старше года), плечевой и бедренных артериях Искусственный массаж сердца нужно начинать при: Отсутствии пульсации Медленном пульсе Отсутствии признаков циркуляции
 Искусственный массаж сердца Ребенок должен лежать на спине, на твердой поверхности Точка компрессии располагается посредине воображаемой линии между сосками и на ширину одного пальца ниже Глубина компрессии примерно 1/3 от глубины грудной клетки (около 3 см у взрослого)
Искусственный массаж сердца Ребенок должен лежать на спине, на твердой поверхности Точка компрессии располагается посредине воображаемой линии между сосками и на ширину одного пальца ниже Глубина компрессии примерно 1/3 от глубины грудной клетки (около 3 см у взрослого)
 Искусственный массаж сердца Частота компрессий 100 в мин. для детей всех возрастов и взрослых Соотношение между компрессиями и вентиляцией 30: 2 при одном реанимирующем и 15: 2 при двух и более реанимирующих для детей всех возрастов, исключая период новорожденности У взрослых 30: 2 при 1 или 2 реанимирующих У новорожденных – 1: 3
Искусственный массаж сердца Частота компрессий 100 в мин. для детей всех возрастов и взрослых Соотношение между компрессиями и вентиляцией 30: 2 при одном реанимирующем и 15: 2 при двух и более реанимирующих для детей всех возрастов, исключая период новорожденности У взрослых 30: 2 при 1 или 2 реанимирующих У новорожденных – 1: 3
 Искусственный массаж сердца (дети до года) Массаж одной рукой Массаж двумя руками
Искусственный массаж сердца (дети до года) Массаж одной рукой Массаж двумя руками
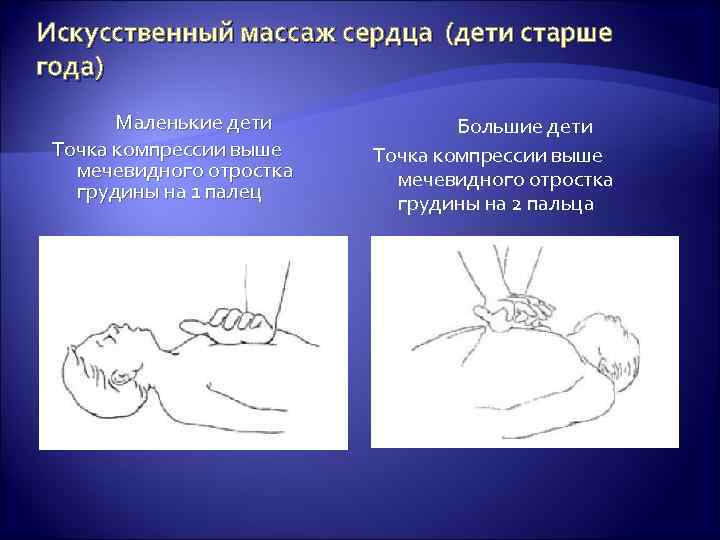 Искусственный массаж сердца (дети старше года) Маленькие дети Точка компрессии выше мечевидного отростка грудины на 1 палец Большие дети Точка компрессии выше мечевидного отростка грудины на 2 пальца
Искусственный массаж сердца (дети старше года) Маленькие дети Точка компрессии выше мечевидного отростка грудины на 1 палец Большие дети Точка компрессии выше мечевидного отростка грудины на 2 пальца
 Риск передачи инфекции при сердечнолегочной реанимации Наиболее серьезную опасность представляют дети с менингококковой инфекцией, реанимирующий, производящий искусственное дыхание, получает а/бпрофилактику (рифампицин) Нет сообщений о передачи ВИЧ или Гепатита B при дыхании «рот-в-рот» , риск передачи инфекции невелик, если у пациента нет травматических повреждений Гной, слюна, пот, слезы, моча, рвотные массы – биологические жидкости низкого риска передачи Следует избегать прямого контакта с кровью, вагинальным секретом, семенной цереброспинальной, перитонеальной, плевральной и амниотической жидкостью Устройства, которые предотвращают прямой контакт между пациентом и реанимирующим (анестезиологическая маска, перчатки) снижают риск передачи инфекции
Риск передачи инфекции при сердечнолегочной реанимации Наиболее серьезную опасность представляют дети с менингококковой инфекцией, реанимирующий, производящий искусственное дыхание, получает а/бпрофилактику (рифампицин) Нет сообщений о передачи ВИЧ или Гепатита B при дыхании «рот-в-рот» , риск передачи инфекции невелик, если у пациента нет травматических повреждений Гной, слюна, пот, слезы, моча, рвотные массы – биологические жидкости низкого риска передачи Следует избегать прямого контакта с кровью, вагинальным секретом, семенной цереброспинальной, перитонеальной, плевральной и амниотической жидкостью Устройства, которые предотвращают прямой контакт между пациентом и реанимирующим (анестезиологическая маска, перчатки) снижают риск передачи инфекции
 Аспирация инородного тела Большинство случаев аспирации инородного тела у детей происходит в дошкольном возрасте Подозрение на аспирацию возникает при внезапном нарушении дыхания, появлении кашля, позывов на рвоту, стридора Обструкция верхних дыхательных путей может быть также при инфекционных заболеваниях (острый эпиглоттит и круп) в этом случае физические методы устранения обструкции опасны
Аспирация инородного тела Большинство случаев аспирации инородного тела у детей происходит в дошкольном возрасте Подозрение на аспирацию возникает при внезапном нарушении дыхания, появлении кашля, позывов на рвоту, стридора Обструкция верхних дыхательных путей может быть также при инфекционных заболеваниях (острый эпиглоттит и круп) в этом случае физические методы устранения обструкции опасны
 Приемы устранения обструкции дыхательных путей при аспирации инородного тела Проводятся только в следующих случаях Диагноз однозначен или подозревается с высокой степенью вероятности, кашель неэффективен, диспноэ прогрессирует, наступает потеря сознания или апноэ Маневры для открытия дыхательных путей неудачны Если ребенок кашляет, не требуется никаких вмешательств пока кашель станет неэффективным или ребенок потеряет сознание (спонтанный кашель более эффективен, чем любой искусственный прием)
Приемы устранения обструкции дыхательных путей при аспирации инородного тела Проводятся только в следующих случаях Диагноз однозначен или подозревается с высокой степенью вероятности, кашель неэффективен, диспноэ прогрессирует, наступает потеря сознания или апноэ Маневры для открытия дыхательных путей неудачны Если ребенок кашляет, не требуется никаких вмешательств пока кашель станет неэффективным или ребенок потеряет сознание (спонтанный кашель более эффективен, чем любой искусственный прием)
 Алгоритм действий при аспирации инородного тела Проверить рот Маневры с целью открытия дыхательных путей (head tilt/chin lift, выведение челюсти) Дыхание «рот-в-рот» 5 ударов по спине 5 сдавливаний грудной клетки или 5 сдавливаний живота (кроме детей до 1 года) Повторить цикл
Алгоритм действий при аспирации инородного тела Проверить рот Маневры с целью открытия дыхательных путей (head tilt/chin lift, выведение челюсти) Дыхание «рот-в-рот» 5 ударов по спине 5 сдавливаний грудной клетки или 5 сдавливаний живота (кроме детей до 1 года) Повторить цикл
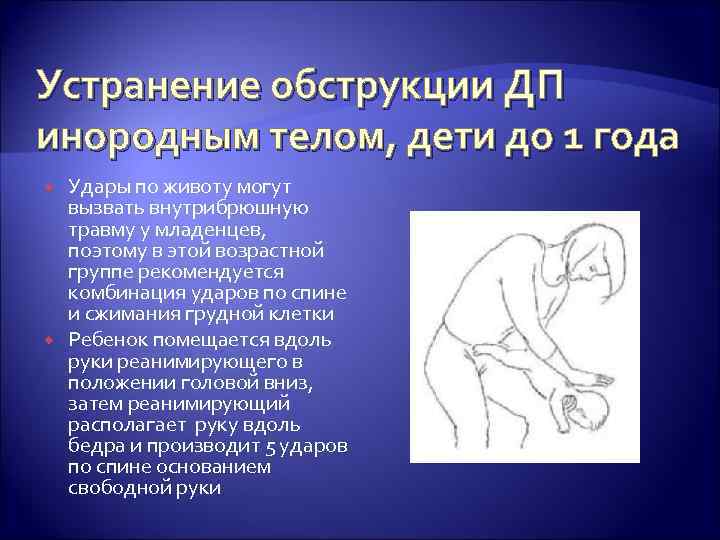 Устранение обструкции ДП инородным телом, дети до 1 года Удары по животу могут вызвать внутрибрюшную травму у младенцев, поэтому в этой возрастной группе рекомендуется комбинация ударов по спине и сжимания грудной клетки Ребенок помещается вдоль руки реанимирующего в положении головой вниз, затем реанимирующий располагает руку вдоль бедра и производит 5 ударов по спине основанием свободной руки
Устранение обструкции ДП инородным телом, дети до 1 года Удары по животу могут вызвать внутрибрюшную травму у младенцев, поэтому в этой возрастной группе рекомендуется комбинация ударов по спине и сжимания грудной клетки Ребенок помещается вдоль руки реанимирующего в положении головой вниз, затем реанимирующий располагает руку вдоль бедра и производит 5 ударов по спине основанием свободной руки
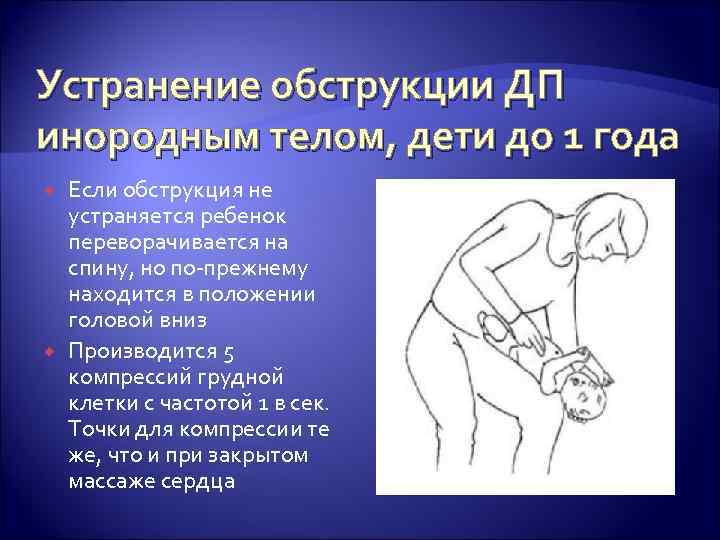 Устранение обструкции ДП инородным телом, дети до 1 года Если обструкция не устраняется ребенок переворачивается на спину, но по-прежнему находится в положении головой вниз Производится 5 компрессий грудной клетки с частотой 1 в сек. Точки для компрессии те же, что и при закрытом массаже сердца
Устранение обструкции ДП инородным телом, дети до 1 года Если обструкция не устраняется ребенок переворачивается на спину, но по-прежнему находится в положении головой вниз Производится 5 компрессий грудной клетки с частотой 1 в сек. Точки для компрессии те же, что и при закрытом массаже сердца
 Устранение обструкции ДП инородным телом, дети старше 1 года Удары по спине и сдавливание грудной клетки производятся также как и у новорожденных У детей старше года может быть использован прием Геймлиха в положении стоя, сидя, на коленях или лежа
Устранение обструкции ДП инородным телом, дети старше 1 года Удары по спине и сдавливание грудной клетки производятся также как и у новорожденных У детей старше года может быть использован прием Геймлиха в положении стоя, сидя, на коленях или лежа
 Устранение обструкции ДП инородным телом, дети старше 1 года Ребенок помещается в специальное положение Реанимирующий становится позади, складывает одну руку в кулак и помещает ее напротив живота между пупком и мечевидным отростком грудины Другая рука помещается над кулаком Производится 5 сдавливаний живота
Устранение обструкции ДП инородным телом, дети старше 1 года Ребенок помещается в специальное положение Реанимирующий становится позади, складывает одну руку в кулак и помещает ее напротив живота между пупком и мечевидным отростком грудины Другая рука помещается над кулаком Производится 5 сдавливаний живота
 Устранение обструкции ДП инородным телом, дети старше 1 года Если ребенок лежит на спине, реанимирующий стоит на коленях у его ног Основание одной руки располагается между пупком и мечевидным отростком грудины Другая рука располагается поверх первой Сдавливание должно быть направлено по срединной линии
Устранение обструкции ДП инородным телом, дети старше 1 года Если ребенок лежит на спине, реанимирующий стоит на коленях у его ног Основание одной руки располагается между пупком и мечевидным отростком грудины Другая рука располагается поверх первой Сдавливание должно быть направлено по срединной линии
 Нарушения ритма, приводящие к остановке сердца Асистолия Фибрилляция желудочков или желудочковая тахикардия с отсутствием пульса Электрическая активность с отсутствием пульса
Нарушения ритма, приводящие к остановке сердца Асистолия Фибрилляция желудочков или желудочковая тахикардия с отсутствием пульса Электрическая активность с отсутствием пульса
 Асистолия Наиболее частая аритмия, приводящая к остановке сердца у детей, продолжительная гипоксия и ацидоз ведут к прогрессирующей брадикардии и асистолии
Асистолия Наиболее частая аритмия, приводящая к остановке сердца у детей, продолжительная гипоксия и ацидоз ведут к прогрессирующей брадикардии и асистолии
 Адреналин Путем стимуляции адренергических рецепторов аорты увеличивает диастолическое давление во время компрессий грудной клетки, таким образом увеличивая коронарное перфузионное давление и улучшая доставку оксигенированной крови к миокарду Также увеличивает сократимость сердечной мышцы и стимулирует спонтанные сокращения
Адреналин Путем стимуляции адренергических рецепторов аорты увеличивает диастолическое давление во время компрессий грудной клетки, таким образом увеличивая коронарное перфузионное давление и улучшая доставку оксигенированной крови к миокарду Также увеличивает сократимость сердечной мышцы и стимулирует спонтанные сокращения
 Адреналин, дозы и способы введения Начальная доза – 10 мкг/кг (1 мл 0, 1% до 10 мл 0, 9% Na. Cl, 0, 1 мл/кг) в центральную вену Если центрального венозного доступа нет, адреналин вводится в периферическую вену или внутрикостно, промывается 3 -5 мл 0, 9% Na. Cl Повторная доза 100 мкг/кг каждые 3 мин. Доза для эндотрахеального введения 100 мкг/кг, которая промывается 1 -2 мл 0, 9% Na. Cl
Адреналин, дозы и способы введения Начальная доза – 10 мкг/кг (1 мл 0, 1% до 10 мл 0, 9% Na. Cl, 0, 1 мл/кг) в центральную вену Если центрального венозного доступа нет, адреналин вводится в периферическую вену или внутрикостно, промывается 3 -5 мл 0, 9% Na. Cl Повторная доза 100 мкг/кг каждые 3 мин. Доза для эндотрахеального введения 100 мкг/кг, которая промывается 1 -2 мл 0, 9% Na. Cl
 Бикарбонат Рутинное использование не рекомендуется, так как введение бикарбоната вызывает увеличение внутриклеточного PCO 2 Использование бикарбоната обязательно должно сопровождаться эффективной вентиляцией и компрессиями грудной клетки Рекомендуется к использованию у пациентов с доказанным метаболическим ацидозом, гиперкалиемией Доза для введения 1 ммоль/кг (1 мл/кг 8, 4% раствора Na. HCO 3)
Бикарбонат Рутинное использование не рекомендуется, так как введение бикарбоната вызывает увеличение внутриклеточного PCO 2 Использование бикарбоната обязательно должно сопровождаться эффективной вентиляцией и компрессиями грудной клетки Рекомендуется к использованию у пациентов с доказанным метаболическим ацидозом, гиперкалиемией Доза для введения 1 ммоль/кг (1 мл/кг 8, 4% раствора Na. HCO 3)
 Бикарбонат не вводится совместно с препаратами кальция в одну венозную линию, поскольку связывает их Бикарбонат инактивирует адреналин и дофамин, поэтому перед назначением этих препаратов венозную линию нужно промыть 0, 9% Na. Cl
Бикарбонат не вводится совместно с препаратами кальция в одну венозную линию, поскольку связывает их Бикарбонат инактивирует адреналин и дофамин, поэтому перед назначением этих препаратов венозную линию нужно промыть 0, 9% Na. Cl
 Кальций Нет данных, подтверждающих его эффективность при асистолии Не рекомендуется его введение при асистолии Вводится при документированной гипокальциемии, гиперкалиемии, гипермагниемии и при передозировке блокаторов кальциевых каналов
Кальций Нет данных, подтверждающих его эффективность при асистолии Не рекомендуется его введение при асистолии Вводится при документированной гипокальциемии, гиперкалиемии, гипермагниемии и при передозировке блокаторов кальциевых каналов
 Электромеханическая диссоциация (ЭМД) Это отсутствие пульсации при наличии комплексов QRS на ЭКГ У детей ЭМД часто ассоциирована с травмой (причиной могут быть гиповолемия, напряженный пневмоторакс, тампонада перикарда), также часто наблюдается у детей в гипотермии и при электролитных нарушениях, включая гипокальцемию вследствие передозировки БКК Это пре-асистолическое состояние и лечится оно также как асистолия
Электромеханическая диссоциация (ЭМД) Это отсутствие пульсации при наличии комплексов QRS на ЭКГ У детей ЭМД часто ассоциирована с травмой (причиной могут быть гиповолемия, напряженный пневмоторакс, тампонада перикарда), также часто наблюдается у детей в гипотермии и при электролитных нарушениях, включая гипокальцемию вследствие передозировки БКК Это пре-асистолическое состояние и лечится оно также как асистолия
 Фибрилляция желудочков, желудочковая тахикардия с отсутствием пульса Нечасто встречаются у детей, могут возникать при выраженной гипотермии, отравлении трициклическими антидепрессантами, у детей с заболеваниями сердца (кардиомиопатия, ВПС)
Фибрилляция желудочков, желудочковая тахикардия с отсутствием пульса Нечасто встречаются у детей, могут возникать при выраженной гипотермии, отравлении трициклическими антидепрессантами, у детей с заболеваниями сердца (кардиомиопатия, ВПС)
 Лечение ФЖ и ЖТ с отсутствием пульса Немедленная электрическая дефибрилляция Используются детские накладки дефибриллятора (4, 5 см) у пациентов с массой тела меньше 10 кг Один из электродов подключается под ключицей справа от грудины, другой на верхушке сердца по средней подмышечной линии (sternum-apex) Если доступны только взрослые накладки, один электрод размещается на спине младенца, другой спереди над левой нижней частью груди
Лечение ФЖ и ЖТ с отсутствием пульса Немедленная электрическая дефибрилляция Используются детские накладки дефибриллятора (4, 5 см) у пациентов с массой тела меньше 10 кг Один из электродов подключается под ключицей справа от грудины, другой на верхушке сердца по средней подмышечной линии (sternum-apex) Если доступны только взрослые накладки, один электрод размещается на спине младенца, другой спереди над левой нижней частью груди
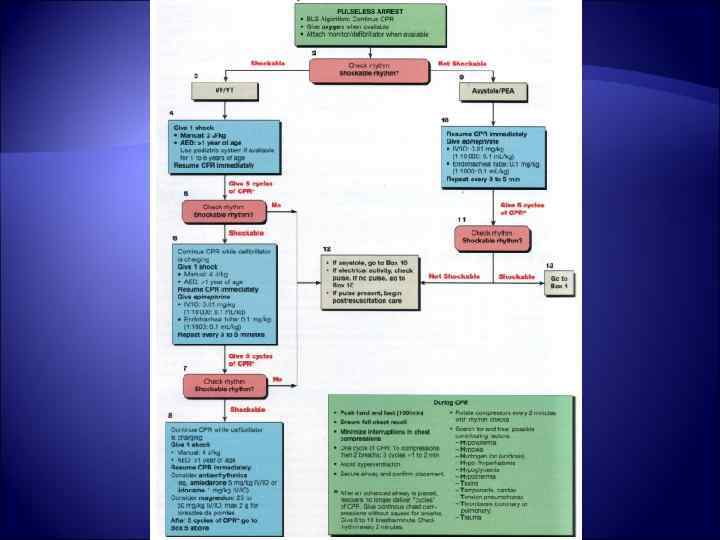
 Лечение ФЖ и ЖТ с отсутствием пульса Амиодарон является лекарством выбора в случае устойчивой к дефибрилляции желудочковой тахикардии Доза при ФЖ и ЖТ с отсутствием пульса 5 мг/кг болюсом в/в и или внутрикостно, реанимационных мероприятия продолжаются Следующая попытка дефибрилляции через 5 циклов СЛР
Лечение ФЖ и ЖТ с отсутствием пульса Амиодарон является лекарством выбора в случае устойчивой к дефибрилляции желудочковой тахикардии Доза при ФЖ и ЖТ с отсутствием пульса 5 мг/кг болюсом в/в и или внутрикостно, реанимационных мероприятия продолжаются Следующая попытка дефибрилляции через 5 циклов СЛР
 Лечение ФЖ и ЖТ с отсутствием пульса Во время реанимационных мероприятий должны быть выяснены причины аритмии Если ФЖ/ЖТ вызваны гипотермией, должны применяться активные согревающие мероприятия Если в анализе крови присутствует гиперкалиемия, вводятся кальций, бикарбонат, глюкоза и инсулин Если аритмия остается устойчивой к дефибрилляции меняется позиция пластинок дефибриллятора или сам дефибриллятор
Лечение ФЖ и ЖТ с отсутствием пульса Во время реанимационных мероприятий должны быть выяснены причины аритмии Если ФЖ/ЖТ вызваны гипотермией, должны применяться активные согревающие мероприятия Если в анализе крови присутствует гиперкалиемия, вводятся кальций, бикарбонат, глюкоза и инсулин Если аритмия остается устойчивой к дефибрилляции меняется позиция пластинок дефибриллятора или сам дефибриллятор
 Послереанимационная терапия Часто дети, которые были реанимированы после остановки сердца, умирают несколько часов или дней спустя от полиорганной недостаточности В дополнение к клеточным и гомеостатическим нарушениям, которые возникают во время предшествующей болезни и во время самой остановки сердца добавляются клеточные нарушения во время восстановления циркуляции, т. н. реперфузионные нарушения Постреанимационня терапия должна быть направлена на поддержание функций гомеостаза
Послереанимационная терапия Часто дети, которые были реанимированы после остановки сердца, умирают несколько часов или дней спустя от полиорганной недостаточности В дополнение к клеточным и гомеостатическим нарушениям, которые возникают во время предшествующей болезни и во время самой остановки сердца добавляются клеточные нарушения во время восстановления циркуляции, т. н. реперфузионные нарушения Постреанимационня терапия должна быть направлена на поддержание функций гомеостаза
 Послереанимационная терапия Основные принципы Поддержка оксигенации (избегать гипероксии) Поддержка циркуляции (волемическая нагрузка, инотропы) Мониторинг и поддержание электролитов (Na, K) и КОС в нормальных границах Поддержание нормогликемии Поддержание температруры тела в пределах нормы (поднятие до 34°С, если исходная температура ядра меньше 33°С и коррекция гипертермии до N) Адекватная анальгезия и седация Контроль судорог Улучшение церебрального перфузионного давления
Послереанимационная терапия Основные принципы Поддержка оксигенации (избегать гипероксии) Поддержка циркуляции (волемическая нагрузка, инотропы) Мониторинг и поддержание электролитов (Na, K) и КОС в нормальных границах Поддержание нормогликемии Поддержание температруры тела в пределах нормы (поднятие до 34°С, если исходная температура ядра меньше 33°С и коррекция гипертермии до N) Адекватная анальгезия и седация Контроль судорог Улучшение церебрального перфузионного давления
 Послереанимационная терапия Необходимый мониторинг: ЧСС и ритм сердца Сатурация Температура ядра тела Периферическая температура АД Диурез Артериальный PH и газы крови Мониторинг CO 2 Дополнительный мониторинг Инвазивное АД ЦВД Внутричерепное давление
Послереанимационная терапия Необходимый мониторинг: ЧСС и ритм сердца Сатурация Температура ядра тела Периферическая температура АД Диурез Артериальный PH и газы крови Мониторинг CO 2 Дополнительный мониторинг Инвазивное АД ЦВД Внутричерепное давление
 Послереанимационная терапия Необходимые исследования: Рентгенограмма органов грудной клетки Артериальные и венозные газы крови Гемоглобин, гематокрит Группа крови Na, K, глюкоза крови Креатинин, мочевина, ферменты печени 12 -канальная ЭКГ
Послереанимационная терапия Необходимые исследования: Рентгенограмма органов грудной клетки Артериальные и венозные газы крови Гемоглобин, гематокрит Группа крови Na, K, глюкоза крови Креатинин, мочевина, ферменты печени 12 -канальная ЭКГ
 Меры, направленные на улучшение церебрального перфузионного давления ЦПД = Ср. АД – Ср. ВЧД Поднять головной конец кровати на 30°, срединное положение головы для улучшение венозного оттока Вентиляция с PCO 2 в артериальной крови 25 -30 мм рт. ст. Маннитол 0, 5 -1 г/кг Не допускать артериальной гипотензии путем болюса коллоида, при неэффективности кардиотонической поддержки
Меры, направленные на улучшение церебрального перфузионного давления ЦПД = Ср. АД – Ср. ВЧД Поднять головной конец кровати на 30°, срединное положение головы для улучшение венозного оттока Вентиляция с PCO 2 в артериальной крови 25 -30 мм рт. ст. Маннитол 0, 5 -1 г/кг Не допускать артериальной гипотензии путем болюса коллоида, при неэффективности кардиотонической поддержки


