РМП 2011 - последняя версия (полная).pptx
- Количество слайдов: 100
 Рак мочевого пузыря Кафедра онкологии и медицинской радиологии ГОУ ВПО УГМА Росздрава, 2011 г. К. м. н. Замятин Александр Викторович Отделение онкоурологии ГБУЗ СО СООД
Рак мочевого пузыря Кафедра онкологии и медицинской радиологии ГОУ ВПО УГМА Росздрава, 2011 г. К. м. н. Замятин Александр Викторович Отделение онкоурологии ГБУЗ СО СООД
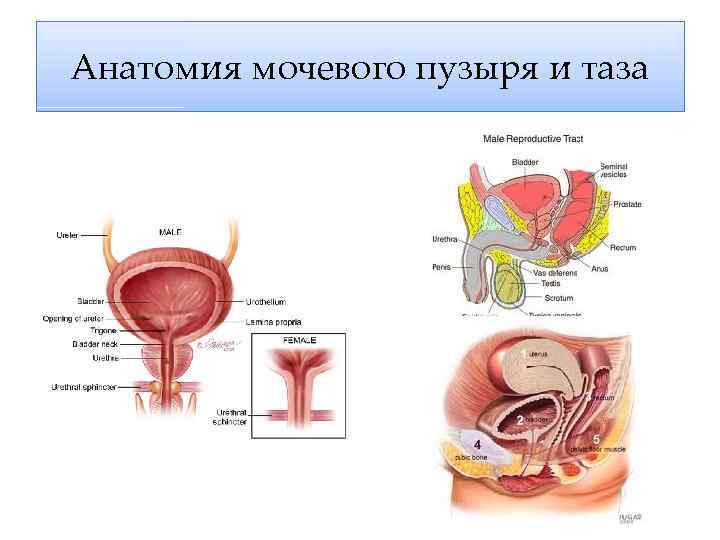 Анатомия мочевого пузыря и таза
Анатомия мочевого пузыря и таза
 Эпидемиология (1) • Ежегодно РМП в мире заболевают около 330 тыс. человек; • В США ежегодно выявляется более 60 тыс. новых случаев рака мочевого пузыря и почти 13 тыс. ежегодно умирает от заболевания; • В Европе ежегодно выявляется около 100 тыс. первичных больных РМП, смертность составляет – 38 тыс. • В последние десятилетия заболеваемость раком мочевого пузыря постепенно возрастает, что связано с латентным влиянием курения табака, промышленных канцерогенов и общим старением популяции.
Эпидемиология (1) • Ежегодно РМП в мире заболевают около 330 тыс. человек; • В США ежегодно выявляется более 60 тыс. новых случаев рака мочевого пузыря и почти 13 тыс. ежегодно умирает от заболевания; • В Европе ежегодно выявляется около 100 тыс. первичных больных РМП, смертность составляет – 38 тыс. • В последние десятилетия заболеваемость раком мочевого пузыря постепенно возрастает, что связано с латентным влиянием курения табака, промышленных канцерогенов и общим старением популяции.
 Эпидемиология (2) • В России РМП ежегодно заболевает около 15 тыс. человек, умирает около 8 тыс. человек; • РМП составляет 2, 8% от всех З. Н. • Заболеваемость увеличивается: прирост за 10 лет – 16%, ежегодный темп прироста – 1, 5% • РМП занимает 8 место у мужчин и 11 место у женщин • Соотношение мужчин и женщин по заболеваемости составляет в среднем 3 : 1
Эпидемиология (2) • В России РМП ежегодно заболевает около 15 тыс. человек, умирает около 8 тыс. человек; • РМП составляет 2, 8% от всех З. Н. • Заболеваемость увеличивается: прирост за 10 лет – 16%, ежегодный темп прироста – 1, 5% • РМП занимает 8 место у мужчин и 11 место у женщин • Соотношение мужчин и женщин по заболеваемости составляет в среднем 3 : 1
 Эпидемиология (3) • В развитых странах немышечно-инвазивные формы РМП (Та, Т 1, CIS) выявляются у 50 -70% больных; • 30% - имеют инвазивные формы заболевания; • В связи с возможностью удаления опухолей Та и Т 1 с помощью трансуретральной резекции (ТУР) мочевого пузыря они отнесены к поверхностному (немышечноинвазивному) раку. В эту группу включена CIS (более высокий злокачественный и инвазивный потенциал • Поэтому термины «опухоль без инвазии в мышечный слой» и «поверхностный РМП» являются субоптимальными определениями.
Эпидемиология (3) • В развитых странах немышечно-инвазивные формы РМП (Та, Т 1, CIS) выявляются у 50 -70% больных; • 30% - имеют инвазивные формы заболевания; • В связи с возможностью удаления опухолей Та и Т 1 с помощью трансуретральной резекции (ТУР) мочевого пузыря они отнесены к поверхностному (немышечноинвазивному) раку. В эту группу включена CIS (более высокий злокачественный и инвазивный потенциал • Поэтому термины «опухоль без инвазии в мышечный слой» и «поверхностный РМП» являются субоптимальными определениями.
 Структура заболеваемости РМП в России 2006 г. • • I - II стадия - 55% III стадия - 28, 6% IV стадия - 11, 1% Не установлена - 5, 3% • Местно-распространенный рак - 39, 7% • В Европе и США I стадия составляет 70 -80% • В России I стадия составляет около 30 -40%!
Структура заболеваемости РМП в России 2006 г. • • I - II стадия - 55% III стадия - 28, 6% IV стадия - 11, 1% Не установлена - 5, 3% • Местно-распространенный рак - 39, 7% • В Европе и США I стадия составляет 70 -80% • В России I стадия составляет около 30 -40%!
 Факторы риска (1) • Курение табака (активное и пассивное): наиболее доказанный фактор, является причиной в 50 -65% случаев у мужчин и в 20 -30% - у женщин. Курильщики болеют в 2 -3 раза чаще, чем некурящие. Риск заболевания находится в прямой зависимости от стажа курения, вида табачных изделий, сортов табака, интенсивности курения • Пол: у мужчин чаще диагностируется поверхностный рак, а у женщин – инвазивный • Профессиональная вредность (контакт с химическими веществами: производные бензола и ариламины. Работники красильных, резиновых производств – риск развития выше в 10 -50 раз, рабочие занятые в производстве смол, пластмасс, художники, маляры, водители, металлурги, нефтяники, рабочие занятые в производстве алюминия • Хроническая инфекция мочевыводящих путей (плоскоклеточные формы) • Шистосомоз мочевого пузыря (Африка, Азия, Ю. Америка -плоскоклеточные формы)
Факторы риска (1) • Курение табака (активное и пассивное): наиболее доказанный фактор, является причиной в 50 -65% случаев у мужчин и в 20 -30% - у женщин. Курильщики болеют в 2 -3 раза чаще, чем некурящие. Риск заболевания находится в прямой зависимости от стажа курения, вида табачных изделий, сортов табака, интенсивности курения • Пол: у мужчин чаще диагностируется поверхностный рак, а у женщин – инвазивный • Профессиональная вредность (контакт с химическими веществами: производные бензола и ариламины. Работники красильных, резиновых производств – риск развития выше в 10 -50 раз, рабочие занятые в производстве смол, пластмасс, художники, маляры, водители, металлурги, нефтяники, рабочие занятые в производстве алюминия • Хроническая инфекция мочевыводящих путей (плоскоклеточные формы) • Шистосомоз мочевого пузыря (Африка, Азия, Ю. Америка -плоскоклеточные формы)
 Факторы риска (2) • Лучевая терапия: увеличение риска вторичного РМП в 2 -3 раза после лучевой терапии гинекологических З. Н. (латентный период более 5 лет) • Химиотерапия: циклофосфомид (латентный период 6 -13 лет) • Синхронные и метахронные опухоли верхних мочевыводящих путей: частота развития РМП после лечения опухолей верхних мочевыводящих путей составляет от 15 до 50% (имплантационное метастазирование, мультифокальные предопухолевые изменения уротелия)
Факторы риска (2) • Лучевая терапия: увеличение риска вторичного РМП в 2 -3 раза после лучевой терапии гинекологических З. Н. (латентный период более 5 лет) • Химиотерапия: циклофосфомид (латентный период 6 -13 лет) • Синхронные и метахронные опухоли верхних мочевыводящих путей: частота развития РМП после лечения опухолей верхних мочевыводящих путей составляет от 15 до 50% (имплантационное метастазирование, мультифокальные предопухолевые изменения уротелия)
 Клиника • • • • 1. Немышечно-инвазивные опухоли: безболезненная гематурия Дизурия (императивные позывы к мочеиспусканию, учащенное мочеиспускание) болевой синдром, связанный с обструкцией мочевыводящих путей (при больших опухолях) - редко 2. Мышечно-инвазивные опухоли: Болевая и безболевая гематурия императивные позывы к мочеиспусканию, учащенное мочеиспускание болевой синдром в области таза при прямом распространении опухоли за пределы мочевого пузыря симптомы, связанные с обструкцией мочевыводящих путей (при распространенных опухолях) 2. Метастатические опухоли: симптомы связанные с вторичным поражением органов мишеней: Легкие (кашель, плеврит, дыхательная недостаточность и др. ) Печень (боль, симптомы цитолиза и печеночной недостаточности) Кости (боль, патологические переломы) Лимфоузлы (боль, сдавление прилегающих сосудистых и нервных структур)
Клиника • • • • 1. Немышечно-инвазивные опухоли: безболезненная гематурия Дизурия (императивные позывы к мочеиспусканию, учащенное мочеиспускание) болевой синдром, связанный с обструкцией мочевыводящих путей (при больших опухолях) - редко 2. Мышечно-инвазивные опухоли: Болевая и безболевая гематурия императивные позывы к мочеиспусканию, учащенное мочеиспускание болевой синдром в области таза при прямом распространении опухоли за пределы мочевого пузыря симптомы, связанные с обструкцией мочевыводящих путей (при распространенных опухолях) 2. Метастатические опухоли: симптомы связанные с вторичным поражением органов мишеней: Легкие (кашель, плеврит, дыхательная недостаточность и др. ) Печень (боль, симптомы цитолиза и печеночной недостаточности) Кости (боль, патологические переломы) Лимфоузлы (боль, сдавление прилегающих сосудистых и нервных структур)
 Классификация (TNM, UICC) T – первичная опухоль Тх – первичная опухоль не может быть оценена T 0 – нет данных за первичную опухоль Та - неинвазивная папиллярная карцинома Тis – карцинома in situ, «плоская» опухоль Т 1 – опухоль распространяется на субэпителиальную соединительную ткань Т 2 – опухолевая инвазия мышечного слоя Т 2 а – опухолевая инвазия поверхностного мышечного слоя (внутренняя половина) Т 2 b – опухолевая инвазия глубокого мышечного слоя (внутренняя половина) Т 3 – опухоль распространяется на паравезикальную клетчатку Т 3 а - микроскопически Т 3 b - макроскопически Т 4 – опухолевая инвазия в любой из следующих органов: предстательную железу, матку, влагалище, стенку таза, брюшную стенку Т 4 а – опухоль распространяется на предстательную железу, матку, влагалище Т 4 b - опухоль распространяется на стенку таза или брюшную стенку
Классификация (TNM, UICC) T – первичная опухоль Тх – первичная опухоль не может быть оценена T 0 – нет данных за первичную опухоль Та - неинвазивная папиллярная карцинома Тis – карцинома in situ, «плоская» опухоль Т 1 – опухоль распространяется на субэпителиальную соединительную ткань Т 2 – опухолевая инвазия мышечного слоя Т 2 а – опухолевая инвазия поверхностного мышечного слоя (внутренняя половина) Т 2 b – опухолевая инвазия глубокого мышечного слоя (внутренняя половина) Т 3 – опухоль распространяется на паравезикальную клетчатку Т 3 а - микроскопически Т 3 b - макроскопически Т 4 – опухолевая инвазия в любой из следующих органов: предстательную железу, матку, влагалище, стенку таза, брюшную стенку Т 4 а – опухоль распространяется на предстательную железу, матку, влагалище Т 4 b - опухоль распространяется на стенку таза или брюшную стенку

 Классификация (TNM, UICC) N – лимфатические узлы Nх - регионарные лимфоузлы не могут быть оценены N 0 – нет метастазов в регионарные лимфоузлы N 1 – метастаз в 1 лимфоузле не более 2 см в наибольшем измерении N 2 – метастаз в 1 лимфоузле более 2 см, но менее 5 см в наибольшем измерении или множественные метастазы в лимфоузлах, но не более 5 см в наибольшем измерении N 3 – метастазы в лимфоузлах более 5 см в наибольшем измерении М - метастазы Мх – отдаленные метастазы не могут быть оценены М 0 – нет отдаленных метастазов M 1 – отдаленные метастазы
Классификация (TNM, UICC) N – лимфатические узлы Nх - регионарные лимфоузлы не могут быть оценены N 0 – нет метастазов в регионарные лимфоузлы N 1 – метастаз в 1 лимфоузле не более 2 см в наибольшем измерении N 2 – метастаз в 1 лимфоузле более 2 см, но менее 5 см в наибольшем измерении или множественные метастазы в лимфоузлах, но не более 5 см в наибольшем измерении N 3 – метастазы в лимфоузлах более 5 см в наибольшем измерении М - метастазы Мх – отдаленные метастазы не могут быть оценены М 0 – нет отдаленных метастазов M 1 – отдаленные метастазы
 Группировка по стадиям Стадия Т N M 0 a, is 0 0 I 1 0 0 II 2 а-2 b 0 0 III 3 a-4 a 0 0 4 b IV 1 -3 1
Группировка по стадиям Стадия Т N M 0 a, is 0 0 I 1 0 0 II 2 а-2 b 0 0 III 3 a-4 a 0 0 4 b IV 1 -3 1
 Частота встречаемости различных гистологических форм РМП • Переходноклеточный рак – 80% • Плоскоклеточный рак – 10% • Аденокарцинома – 2% • Недифференцированный рак – 7%
Частота встречаемости различных гистологических форм РМП • Переходноклеточный рак – 80% • Плоскоклеточный рак – 10% • Аденокарцинома – 2% • Недифференцированный рак – 7%
 Гистологическая классификация переходно-клеточного РМП Классификация ВОЗ 1973 г. Уротелиальная папиллома G 1 – высокодифференцированный уротелиальный рак G 2 – умереннодифференцированный уротелиальный рак G 3 – низкодифференцированный уротелиальный рак Классификация ВОЗ 2004 г. Уротелиальная папиллома Папиллярная опухоль уротелия с низким злокачественным потенциалом Папиллярный уротелиальный рак низкой степени злокачественности Папиллярный уротелиальный рак высокой степени злокачественности
Гистологическая классификация переходно-клеточного РМП Классификация ВОЗ 1973 г. Уротелиальная папиллома G 1 – высокодифференцированный уротелиальный рак G 2 – умереннодифференцированный уротелиальный рак G 3 – низкодифференцированный уротелиальный рак Классификация ВОЗ 2004 г. Уротелиальная папиллома Папиллярная опухоль уротелия с низким злокачественным потенциалом Папиллярный уротелиальный рак низкой степени злокачественности Папиллярный уротелиальный рак высокой степени злокачественности
 Варианты опухолей мочевого пузыря • Папиллярные опухоли без инвазии в мышечный слой стенки мочевого пузыря; • Carcinoma in situ (CIS) – интраэпителиальная форма • Опухоли мочевого пузыря с инвазией в мышечный слой • Метастатический рак мочевого пузыря
Варианты опухолей мочевого пузыря • Папиллярные опухоли без инвазии в мышечный слой стенки мочевого пузыря; • Carcinoma in situ (CIS) – интраэпителиальная форма • Опухоли мочевого пузыря с инвазией в мышечный слой • Метастатический рак мочевого пузыря
 Немышечно – инвазивный рак мочевого пузыря (Та. Т 1)
Немышечно – инвазивный рак мочевого пузыря (Та. Т 1)
 Диагностика РМП Та. Т 1 • • • Симптомы: гематурия, дизурия (императивные позывы к мочеиспусканию, учащенное мочеиспускание), анемия, гемотампонада мочевого пузыря, болевой синдром, связанный с обструкцией мочевыводящих путей (при больших опухолях) - редко Физикальное обследование: не выявляет опухоли Та. Т 1 ОАК, Б/х крови (стандарт + шлаки), ОАМ (общий анализ мочи) Методы визуализации: внутривенная урография, УЗИ и КТ (опухоль треугольника Льето) Цитологическое исследование мочи (3 -х кратно) Уретроцистоскопия (с или без биопсии): локализация, размер, число и вид Флуоресцентная цистоскопия (выявление CIS) ТУР-биопсия мочевого пузыря Морфологическое исследование: степень дифференцировки, глубина инвазии, присутствие в материале собственной пластинки слизистой или мышечного слоя Повторная ТУР мочевого пузыря: через 2 -6 недель после первичной операции, при оставлении резидуальной опухоли, при Т 1 G 3 (точная оценка стадии).
Диагностика РМП Та. Т 1 • • • Симптомы: гематурия, дизурия (императивные позывы к мочеиспусканию, учащенное мочеиспускание), анемия, гемотампонада мочевого пузыря, болевой синдром, связанный с обструкцией мочевыводящих путей (при больших опухолях) - редко Физикальное обследование: не выявляет опухоли Та. Т 1 ОАК, Б/х крови (стандарт + шлаки), ОАМ (общий анализ мочи) Методы визуализации: внутривенная урография, УЗИ и КТ (опухоль треугольника Льето) Цитологическое исследование мочи (3 -х кратно) Уретроцистоскопия (с или без биопсии): локализация, размер, число и вид Флуоресцентная цистоскопия (выявление CIS) ТУР-биопсия мочевого пузыря Морфологическое исследование: степень дифференцировки, глубина инвазии, присутствие в материале собственной пластинки слизистой или мышечного слоя Повторная ТУР мочевого пузыря: через 2 -6 недель после первичной операции, при оставлении резидуальной опухоли, при Т 1 G 3 (точная оценка стадии).
 Ультразвуковая томография • Применима в тех случаях когда невозможна уретроцистоскопия (гематурия, выраженная дизурия, микроцистис) • Нетравматична, высокоинформативна, может быть применена для обследования большой популяции • Позволяет определить локализацию, размеры, структуру опухоли, распространение опухоли на окружающие ткани, оценить уродинамику, состояние регионарных лимфатических узлов • Возможно использование нескольких эходоступов: трансабдоминального, трансректального, трансуретрального, трансвагинального
Ультразвуковая томография • Применима в тех случаях когда невозможна уретроцистоскопия (гематурия, выраженная дизурия, микроцистис) • Нетравматична, высокоинформативна, может быть применена для обследования большой популяции • Позволяет определить локализацию, размеры, структуру опухоли, распространение опухоли на окружающие ткани, оценить уродинамику, состояние регионарных лимфатических узлов • Возможно использование нескольких эходоступов: трансабдоминального, трансректального, трансуретрального, трансвагинального
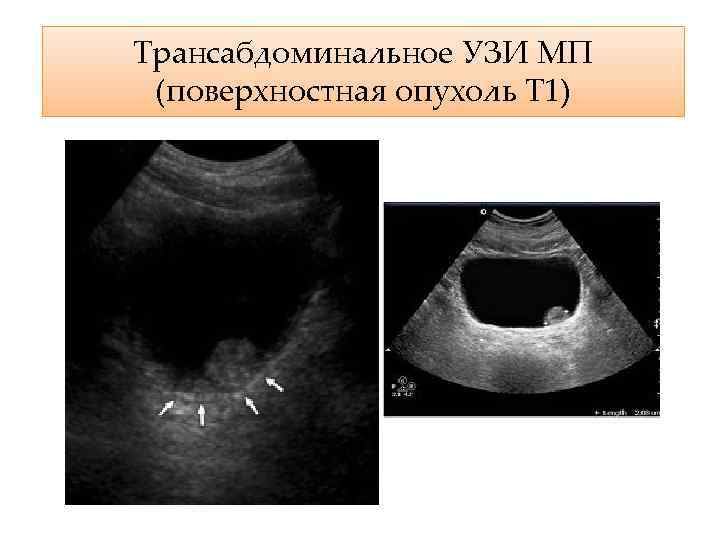 Трансабдоминальное УЗИ МП (поверхностная опухоль Т 1)
Трансабдоминальное УЗИ МП (поверхностная опухоль Т 1)
 Задачи эндоскопического исследования Уретроцистоскопия, является основным и обязатель ным методом обследования пациентов с РМП • Осмотр слизистой мочеиспускательного канала на всем протяжении (определение опухолевых масс, очагов кровоизлияний, отечности и т. д. ) • Оценка количества, локализации, величины и характера роста опухоли • Позволяет произвести «холодную» биопсию опухоли и визуально не измененных участков слизистой мочевого пузыря, а следовательно получить морфологическое подтверждение опухоли, установить глубину инвазии опухолью стенки мочевого пузыря • Дает информацию о емкости мочевого пузыря
Задачи эндоскопического исследования Уретроцистоскопия, является основным и обязатель ным методом обследования пациентов с РМП • Осмотр слизистой мочеиспускательного канала на всем протяжении (определение опухолевых масс, очагов кровоизлияний, отечности и т. д. ) • Оценка количества, локализации, величины и характера роста опухоли • Позволяет произвести «холодную» биопсию опухоли и визуально не измененных участков слизистой мочевого пузыря, а следовательно получить морфологическое подтверждение опухоли, установить глубину инвазии опухолью стенки мочевого пузыря • Дает информацию о емкости мочевого пузыря
 Цистоскопия (в белом свете)
Цистоскопия (в белом свете)
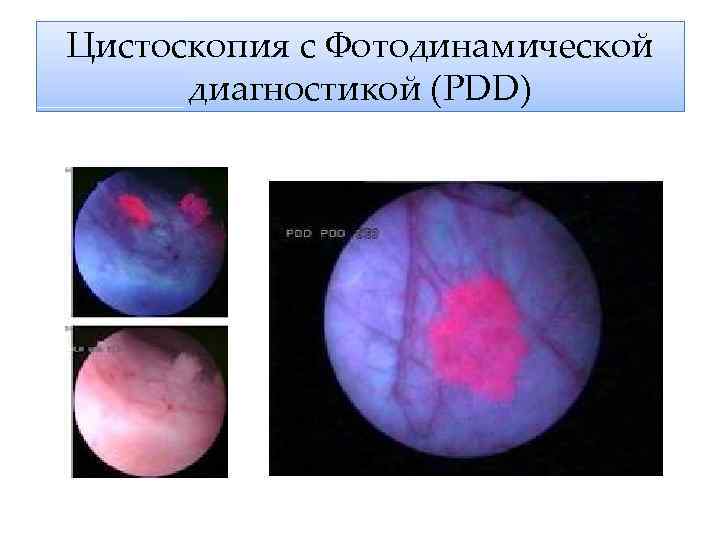 Цистоскопия с Фотодинамической диагностикой (PDD)
Цистоскопия с Фотодинамической диагностикой (PDD)
 NBI (narrow-band imaging) Цистоскопия в определенном световом спектре
NBI (narrow-band imaging) Цистоскопия в определенном световом спектре
 Основные методы лечения и профилактики рецидивов поверхностного РМП • 1. Трансуретральная резекция/ лазерная вапоризация • 2. Внутрипузырная химиотерапия • 3. Внутрипузырная иммунотерапия • 4. Фотодинамическая терапия в монорежиме или в сочетании в ВХТ • 5. ВХТ + гипертермия • 6. EDMA (электрофорез лекарственных препаратов)
Основные методы лечения и профилактики рецидивов поверхностного РМП • 1. Трансуретральная резекция/ лазерная вапоризация • 2. Внутрипузырная химиотерапия • 3. Внутрипузырная иммунотерапия • 4. Фотодинамическая терапия в монорежиме или в сочетании в ВХТ • 5. ВХТ + гипертермия • 6. EDMA (электрофорез лекарственных препаратов)
 Методы оперативного лечения немышечноинвазивного рака мочевого пузыря • Трансуретральная резекция (ТУР) всех видимых опухолей до мышечного слоя или до паравезикальной клетчатки • Резекция мочевого пузыря (открытая, лапароскопическая, робот-ассистированная): опухоли передней и других подвижных стенок мочевого пузыря, размер более 3 см, поражение устья мочеточника • Цистэктомия (открытая, лапароскопическая, роботассистированная): тотальное поражение, частые рецидивы – нечувствительные к внутрипузырной терапии, низкодифференцированные и недифференцированные опухоли Т 1 на фоне CIS
Методы оперативного лечения немышечноинвазивного рака мочевого пузыря • Трансуретральная резекция (ТУР) всех видимых опухолей до мышечного слоя или до паравезикальной клетчатки • Резекция мочевого пузыря (открытая, лапароскопическая, робот-ассистированная): опухоли передней и других подвижных стенок мочевого пузыря, размер более 3 см, поражение устья мочеточника • Цистэктомия (открытая, лапароскопическая, роботассистированная): тотальное поражение, частые рецидивы – нечувствительные к внутрипузырной терапии, низкодифференцированные и недифференцированные опухоли Т 1 на фоне CIS
 Хирургическое лечение поверхностного рака мочевого пузыря • Резекция мочевого пузыря • В настоящее время применяется все реже и реже в лечении поверхностного рака мочевого пузыря • Применима при больших поверхностных опухолях, не удалимых с помощью ТУР, либо при противопоказаниях к радикальной цистэктомии • Метод лечения впервые выявленных опухолей мочевого пузыря больщих размеров (одиночных, без сопуствующей CIS) ? • Трансуретральная резекция мочевого пузыря • малотравматичность • возможность радикального удаления как одиночной опухоли, так и множественных опухолей • операция носит лечебнодиагностический характер (определение инвазии, строения опухоли, степени дифференцировки и т. д. ) • возможность выполнения у соматически отягощенных больных, имеющих противопоказания к «открытым» оперативным вмешательствам
Хирургическое лечение поверхностного рака мочевого пузыря • Резекция мочевого пузыря • В настоящее время применяется все реже и реже в лечении поверхностного рака мочевого пузыря • Применима при больших поверхностных опухолях, не удалимых с помощью ТУР, либо при противопоказаниях к радикальной цистэктомии • Метод лечения впервые выявленных опухолей мочевого пузыря больщих размеров (одиночных, без сопуствующей CIS) ? • Трансуретральная резекция мочевого пузыря • малотравматичность • возможность радикального удаления как одиночной опухоли, так и множественных опухолей • операция носит лечебнодиагностический характер (определение инвазии, строения опухоли, степени дифференцировки и т. д. ) • возможность выполнения у соматически отягощенных больных, имеющих противопоказания к «открытым» оперативным вмешательствам


 ТУР мочевого пузыря
ТУР мочевого пузыря
 Методика выполнения ТУР с флюоресцентным контролем
Методика выполнения ТУР с флюоресцентным контролем
 ТУР с использованием Трансуретрального УЗИ ДО ПОСЛЕ
ТУР с использованием Трансуретрального УЗИ ДО ПОСЛЕ
 Прогноз рецидива и прогрессии немышечно-инвазивного РМП • Вероятность рецидивирования немышечноинваивного рака мочевого пузыря после оперативного лечения варьируется от 15 до 61% в течение 1 года и от 31 до 78% - в течение 5 лет. • Вероятность прогрессии (увеличение степени Т и снижение дифференцировки G) колеблется от менее 1 до 17% в течение 1 года и от менее 1 до 45% в течение 5 лет.
Прогноз рецидива и прогрессии немышечно-инвазивного РМП • Вероятность рецидивирования немышечноинваивного рака мочевого пузыря после оперативного лечения варьируется от 15 до 61% в течение 1 года и от 31 до 78% - в течение 5 лет. • Вероятность прогрессии (увеличение степени Т и снижение дифференцировки G) колеблется от менее 1 до 17% в течение 1 года и от менее 1 до 45% в течение 5 лет.
 Факторы прогноза при раке мочевого пузыря • Традиционно клинические: размер и локализация опухоли, наличие одно- и двустороннего гидронефроза, вовлечение лимфатических узлов, характер роста опухоли, длительность анамнеза • Гистологические: наличие/отсутствие метаплазии, степень инвазии опухоли, наличие CIS, опухолевые эмболы в сосудах, лимфатическая инвазия, степень анаплазии опухоли • Биологические: уровень экспрессии биологических маркеров, плоидность ДНК, экспрессия онкогенов или генов опухолевой супрессии, экспрессия теломеразы, опухолевых антигенов или факторов роста (эпидермальный фактор роста, p 53 – ген опухолевой супрессии, Ki 67 – маркер клеточной пролиферации)
Факторы прогноза при раке мочевого пузыря • Традиционно клинические: размер и локализация опухоли, наличие одно- и двустороннего гидронефроза, вовлечение лимфатических узлов, характер роста опухоли, длительность анамнеза • Гистологические: наличие/отсутствие метаплазии, степень инвазии опухоли, наличие CIS, опухолевые эмболы в сосудах, лимфатическая инвазия, степень анаплазии опухоли • Биологические: уровень экспрессии биологических маркеров, плоидность ДНК, экспрессия онкогенов или генов опухолевой супрессии, экспрессия теломеразы, опухолевых антигенов или факторов роста (эпидермальный фактор роста, p 53 – ген опухолевой супрессии, Ki 67 – маркер клеточной пролиферации)
 Прогноз рецидива и прогрессии немышечно-инвазиного РМП Европейская Ассоциация Урологов (EAU) по лечению рака мочевого пузыря предложили деление больных немышечно-инвазивными опухолями на три группы в зависимости от риска рецидива и прогрессии: • Опухоли с низким риском: Тa, G 1, менее 3 см в диаметре; Риск рецидива в течение 1 года – 15%, на протяжение 5 лет – 31%, вероятность прогрессии – 0, 2 и 0, 8%, соотв. • Опухоли с высоким риском: Т 1, G 3, мультифокальные или часто рецидивирующие, имеющие сопутствующую CIS уротелия; Риск рецидива в течение 1 года – 61%, на протяжение 5 лет – 78%, вероятность прогрессии – 5 – 17% и 17 – 45%, соотв. • Опухоли с промежуточным риском – все остальные: Та, Т 1, G 1 -G 2, мультифокальные, более 3 см в диаметре. Риск рецидива в течение 1 года составляет 24 – 38%, на протяжение 5 лет - 46 – 62%, вероятность прогрессии 1 и 6%, соотв.
Прогноз рецидива и прогрессии немышечно-инвазиного РМП Европейская Ассоциация Урологов (EAU) по лечению рака мочевого пузыря предложили деление больных немышечно-инвазивными опухолями на три группы в зависимости от риска рецидива и прогрессии: • Опухоли с низким риском: Тa, G 1, менее 3 см в диаметре; Риск рецидива в течение 1 года – 15%, на протяжение 5 лет – 31%, вероятность прогрессии – 0, 2 и 0, 8%, соотв. • Опухоли с высоким риском: Т 1, G 3, мультифокальные или часто рецидивирующие, имеющие сопутствующую CIS уротелия; Риск рецидива в течение 1 года – 61%, на протяжение 5 лет – 78%, вероятность прогрессии – 5 – 17% и 17 – 45%, соотв. • Опухоли с промежуточным риском – все остальные: Та, Т 1, G 1 -G 2, мультифокальные, более 3 см в диаметре. Риск рецидива в течение 1 года составляет 24 – 38%, на протяжение 5 лет - 46 – 62%, вероятность прогрессии 1 и 6%, соотв.
 Адъювантная терапия немышечноинвазивного РМП Задачи адьювантной терапии: 1. Профилактика рецидива, увеличение безрецидивного периода 2. Профилактика прогрессии опухоли по степени Т 3. Профилактика прогрессии по степени G 4. Сохранение собственного мочевого пузыря
Адъювантная терапия немышечноинвазивного РМП Задачи адьювантной терапии: 1. Профилактика рецидива, увеличение безрецидивного периода 2. Профилактика прогрессии опухоли по степени Т 3. Профилактика прогрессии по степени G 4. Сохранение собственного мочевого пузыря
 Внутрипузырная химиотерапия поверхностного рака мочевого пузыря • Показания к внутрипузырной химиотерапии: - множественные поражения мочевого пузыря, при невозможности ТУР и противопоказаниях к радикальной цистэктомии - нерадикально выполненная предшествующая ТУР - наличие CIS - невозможность применения препаратов для иммунотерапии • Достоинства внутрипузырной химиотерапии: - создается большая концентрация препарата, воздействующего непосредственно на опухоль - значительно снижается количество препарата, попадающего в общий кровоток, уменьшаются явления общей токсичности - папиллярные опухоли имеют большую всасывающую поверхность чем нормальная слизистая, т. е. токсическое воздействие выше на опухоль, чем на нормальную слизистую - химиопрепарат воздействует на субклинические опухолевые образования уротелия
Внутрипузырная химиотерапия поверхностного рака мочевого пузыря • Показания к внутрипузырной химиотерапии: - множественные поражения мочевого пузыря, при невозможности ТУР и противопоказаниях к радикальной цистэктомии - нерадикально выполненная предшествующая ТУР - наличие CIS - невозможность применения препаратов для иммунотерапии • Достоинства внутрипузырной химиотерапии: - создается большая концентрация препарата, воздействующего непосредственно на опухоль - значительно снижается количество препарата, попадающего в общий кровоток, уменьшаются явления общей токсичности - папиллярные опухоли имеют большую всасывающую поверхность чем нормальная слизистая, т. е. токсическое воздействие выше на опухоль, чем на нормальную слизистую - химиопрепарат воздействует на субклинические опухолевые образования уротелия
 Внутрипузырная иммунотерапия поверхностного РМП вакциной БЦЖ • Получила широкое распространение после публикации в 1976 году Morales et al. данных о эффективном внутрипузырном применении вакцины БЦЖ при поверхностных новообразованиях уротелия • Во многих рандомизированных проспективных клинических исследованиях была продемонстрирована высокая противоопухолевая активность БЦЖ в отношении поверхностного РМП после ТУР и в отношении CIS • Механизм действия вакцины БЦЖ до конца не изучен, однако в его основе лежит локальная иммунная реакция, в которой задействованы Т-лимфоциты, макрофаги, целый ряд цитокинов • Внутрипузырная иммунотерапия является высокоэффективным методом профилактики рецидивов поверхностного РМП, позволяет уменьшить частоту рецидивов и отодвинуть сроки их возникновения • Является единственным методом, приводящим к снижению частоты прогрессии поверхностного РМП • Является методом выбора при лечении CIS, может применяться в лечении поверхностных форм РМП в самостоятельном плане
Внутрипузырная иммунотерапия поверхностного РМП вакциной БЦЖ • Получила широкое распространение после публикации в 1976 году Morales et al. данных о эффективном внутрипузырном применении вакцины БЦЖ при поверхностных новообразованиях уротелия • Во многих рандомизированных проспективных клинических исследованиях была продемонстрирована высокая противоопухолевая активность БЦЖ в отношении поверхностного РМП после ТУР и в отношении CIS • Механизм действия вакцины БЦЖ до конца не изучен, однако в его основе лежит локальная иммунная реакция, в которой задействованы Т-лимфоциты, макрофаги, целый ряд цитокинов • Внутрипузырная иммунотерапия является высокоэффективным методом профилактики рецидивов поверхностного РМП, позволяет уменьшить частоту рецидивов и отодвинуть сроки их возникновения • Является единственным методом, приводящим к снижению частоты прогрессии поверхностного РМП • Является методом выбора при лечении CIS, может применяться в лечении поверхностных форм РМП в самостоятельном плане
 Адъювантная терапия в зависимости от группы риска рецидива и прогрессии Группа риска Лечение низкого (Та. G 1, <3 cм) ТУР / Открытая резекция + немедленная инстилляция ХП промежуточного ТУР / Открытая резекция + немедленная инстилляция ХП Ta. G 1, > 3 см + Внутрипузырная химиотерапия (курс) Ta. G 2, Т 1 G 1 -G 2 + Внутрипузырная иммунотерапия (вакцина БЦЖ) + ВХТ (курс)+ Электрофорез лекарственных препаратов + ВХТ (курс) + Гипертермия высокого Т 1 G 1 -G 2 множественные мультифокальные ТУР / Открытая резекция + немедленная инстилляция ХП - + Внутрипузырная химиотерапия (курс) + Внутрипузырная иммунотерапия (вакцина БЦЖ) рецидивы + Электрофорез лекарственных препаратов Т 1 G 3 + ВХТ (курс) + Гипертермия CIS Цистэктомия
Адъювантная терапия в зависимости от группы риска рецидива и прогрессии Группа риска Лечение низкого (Та. G 1, <3 cм) ТУР / Открытая резекция + немедленная инстилляция ХП промежуточного ТУР / Открытая резекция + немедленная инстилляция ХП Ta. G 1, > 3 см + Внутрипузырная химиотерапия (курс) Ta. G 2, Т 1 G 1 -G 2 + Внутрипузырная иммунотерапия (вакцина БЦЖ) + ВХТ (курс)+ Электрофорез лекарственных препаратов + ВХТ (курс) + Гипертермия высокого Т 1 G 1 -G 2 множественные мультифокальные ТУР / Открытая резекция + немедленная инстилляция ХП - + Внутрипузырная химиотерапия (курс) + Внутрипузырная иммунотерапия (вакцина БЦЖ) рецидивы + Электрофорез лекарственных препаратов Т 1 G 3 + ВХТ (курс) + Гипертермия CIS Цистэктомия
 Препараты для адъювантной внутрипузырной химиотерапии • Химиопрепараты: - Доксорубицин 50 мг в 50 мл физ. р-ра на 2 часа еженедельно в теч 6 -8 недель, затем ежемесячно до 1 года. - Митомицин 40 мг в 40 мл физ. р-ра на 2 часа еженедельно в теч 6 -8 недель, затем ежемесячно до 1 года. • Проведение внутрипузырной химиотерапии более 1 года нецелесообразно
Препараты для адъювантной внутрипузырной химиотерапии • Химиопрепараты: - Доксорубицин 50 мг в 50 мл физ. р-ра на 2 часа еженедельно в теч 6 -8 недель, затем ежемесячно до 1 года. - Митомицин 40 мг в 40 мл физ. р-ра на 2 часа еженедельно в теч 6 -8 недель, затем ежемесячно до 1 года. • Проведение внутрипузырной химиотерапии более 1 года нецелесообразно
 Адъювантной внутрипузырной БЦЖ терапии • Вакцина БЦЖ (Имурон-вак/НИИЭМ им. Н. Ф. Гамалеи/Россия, амп 25 мг. • Вакцина БЦЖ не должна применяться в течении первых 2 -х недель после операции, после травматичной катетеризации, у пациентов с макрогематурией и пузырно-мочеточниковым рефлюксом. • Перед введением вакцины БЦЖ выполняется проба Манту (введение противопоказано при диаметре папулы более 17 мм) • Развести в 50 мл физ. р-ра на 2 часа еженедельно в теч 6 -8 недель, затем 1 раз в 1 -3 мес в теч 1, 5 -2 лет (не менее 1 года)
Адъювантной внутрипузырной БЦЖ терапии • Вакцина БЦЖ (Имурон-вак/НИИЭМ им. Н. Ф. Гамалеи/Россия, амп 25 мг. • Вакцина БЦЖ не должна применяться в течении первых 2 -х недель после операции, после травматичной катетеризации, у пациентов с макрогематурией и пузырно-мочеточниковым рефлюксом. • Перед введением вакцины БЦЖ выполняется проба Манту (введение противопоказано при диаметре папулы более 17 мм) • Развести в 50 мл физ. р-ра на 2 часа еженедельно в теч 6 -8 недель, затем 1 раз в 1 -3 мес в теч 1, 5 -2 лет (не менее 1 года)
 Наблюдение за больными с опухолями мочевого пузыря Та. Т 1 • Низкий риск: цистоскопия через 3 мес. Если рецидив не выявлен, следующая цистоскопия через 9 мес. И далее 1 раз в год в течение 5 лет • Высокий риск: • ОАМ, ОАК, Б/х крови, цитология мочи, цистоскопия, УЗИ таза и брюшной полости через 3 мес. • Если результаты отрицательные, дальнейшее обследование следует проводить 1 раз в 3 мес – 2 года, каждые 4 мес – на 3 году, в последующем 1 раз в месяц до 5 -го года наблюдения. Ренгенография грудной клетки – 1 раз в 6 мес. – 2 года, далее 1 раз в год. КТ бр. полости, эксреторная урография 1 раз в 1 -2 года. • Промежуточный риск: индивидуальная схема наблюдения в соответствии с собственнымии и субъективными факторами
Наблюдение за больными с опухолями мочевого пузыря Та. Т 1 • Низкий риск: цистоскопия через 3 мес. Если рецидив не выявлен, следующая цистоскопия через 9 мес. И далее 1 раз в год в течение 5 лет • Высокий риск: • ОАМ, ОАК, Б/х крови, цитология мочи, цистоскопия, УЗИ таза и брюшной полости через 3 мес. • Если результаты отрицательные, дальнейшее обследование следует проводить 1 раз в 3 мес – 2 года, каждые 4 мес – на 3 году, в последующем 1 раз в месяц до 5 -го года наблюдения. Ренгенография грудной клетки – 1 раз в 6 мес. – 2 года, далее 1 раз в год. КТ бр. полости, эксреторная урография 1 раз в 1 -2 года. • Промежуточный риск: индивидуальная схема наблюдения в соответствии с собственнымии и субъективными факторами
 Инвазивный рак мочевого пузыря (Т 2 -Т 4)
Инвазивный рак мочевого пузыря (Т 2 -Т 4)
 Диагностика и стадирование • Симптомы: • Безболезненная и безболезненная гематурия, императивные позывы к мочеиспусканию • Дизурия (учащенное мочеиспускание, императивные позывы к мочеиспусканию) • Боли в области малого таза при прямом распространении опухоли за пределы мочевого пузыря • Болевой синдром, а также все симптомы, связанные с обструкцией мочевыводящих путей (при распространенных опухолях) • Физикальное обследование: • ректальное и вагинальное бимануальное исследование, в том числе до и после ТУР • Пальпация живота и периферических лимфоузлов
Диагностика и стадирование • Симптомы: • Безболезненная и безболезненная гематурия, императивные позывы к мочеиспусканию • Дизурия (учащенное мочеиспускание, императивные позывы к мочеиспусканию) • Боли в области малого таза при прямом распространении опухоли за пределы мочевого пузыря • Болевой синдром, а также все симптомы, связанные с обструкцией мочевыводящих путей (при распространенных опухолях) • Физикальное обследование: • ректальное и вагинальное бимануальное исследование, в том числе до и после ТУР • Пальпация живота и периферических лимфоузлов
 Диагностика и стадирование • Методы визуализации первичной опухоли: - Уретроцистоскопия (жесткая, гибкая) с биопсией или ТУРбиопсия мочевого пузыря - КТ/МРТ таза и КТ-урография: наилучший метод визуализации - Эксреторная урография: определение опухоли в лоханке, мочеточнике, определение гидронефроза и камней мочевыделительной системы - УЗИ: определение распространенности опухоли в мочевом пузыре, нарушения уродинамики и толщины паренхимы почек, камней (особенно в сочетании с рентгенологическими методами) • Цитология мочи (до верификации диагноза) • Ренгенография грудной клетки • УЗИ брюшной полости и почек • Сцинтиграфия костей скелета (по показаниям)
Диагностика и стадирование • Методы визуализации первичной опухоли: - Уретроцистоскопия (жесткая, гибкая) с биопсией или ТУРбиопсия мочевого пузыря - КТ/МРТ таза и КТ-урография: наилучший метод визуализации - Эксреторная урография: определение опухоли в лоханке, мочеточнике, определение гидронефроза и камней мочевыделительной системы - УЗИ: определение распространенности опухоли в мочевом пузыре, нарушения уродинамики и толщины паренхимы почек, камней (особенно в сочетании с рентгенологическими методами) • Цитология мочи (до верификации диагноза) • Ренгенография грудной клетки • УЗИ брюшной полости и почек • Сцинтиграфия костей скелета (по показаниям)
 Стадирование • Основные цели: • 1) Оценка распространенности местной опухолевой инвазии • 2) Вовлечение в опухолевый процесс лимфатических узлов • 3) выявление отдаленных метастазов (печень, легкие, кости, брюшная полость, плевра, почки, надпочечник и др. ) • Для больных, подлежащих радикальному лечению рекомендуется быстрая динамическая МРТ или КТ с контрастированием • Для больных с установленным диагнозом инвазивный РМП рекомендуется МСКТ гр. клетки, бр. полости, таза. При недоступности МСКТ: рентгенография грудной клетки, УЗИ бр. полости, эксреторная урография.
Стадирование • Основные цели: • 1) Оценка распространенности местной опухолевой инвазии • 2) Вовлечение в опухолевый процесс лимфатических узлов • 3) выявление отдаленных метастазов (печень, легкие, кости, брюшная полость, плевра, почки, надпочечник и др. ) • Для больных, подлежащих радикальному лечению рекомендуется быстрая динамическая МРТ или КТ с контрастированием • Для больных с установленным диагнозом инвазивный РМП рекомендуется МСКТ гр. клетки, бр. полости, таза. При недоступности МСКТ: рентгенография грудной клетки, УЗИ бр. полости, эксреторная урография.
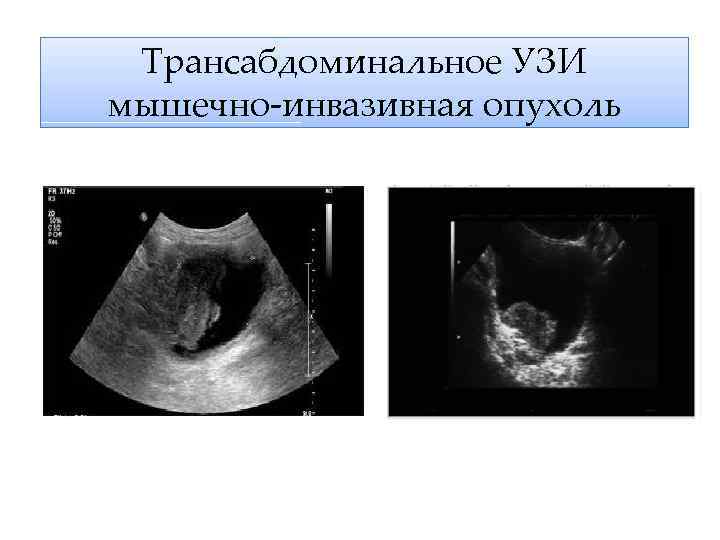 Трансабдоминальное УЗИ мышечно-инвазивная опухоль
Трансабдоминальное УЗИ мышечно-инвазивная опухоль
 КТ-грамма таза инфильтративный РМП
КТ-грамма таза инфильтративный РМП
 Магнитно-резонансная томография Применяется в урологии с 1990 года Отличается от РКТ высоким контрастным разрешением Исследование проходит в 3 -х плоскостях Отсутствие ионизирующего излучения Позволяет оценить степень инвазии опухоли Позволяет хорошо визуализировать увеличенные лимфатические узлы • Позволяет выявить костные метастазы до их рентгенологического проявления • Недостатки: высокая стоимость исследования, продолжительность исследования, невозможность применения у пациентов с электрокардиостимулятором • • •
Магнитно-резонансная томография Применяется в урологии с 1990 года Отличается от РКТ высоким контрастным разрешением Исследование проходит в 3 -х плоскостях Отсутствие ионизирующего излучения Позволяет оценить степень инвазии опухоли Позволяет хорошо визуализировать увеличенные лимфатические узлы • Позволяет выявить костные метастазы до их рентгенологического проявления • Недостатки: высокая стоимость исследования, продолжительность исследования, невозможность применения у пациентов с электрокардиостимулятором • • •
 МРТ таза мышечно-инвазивный РМП
МРТ таза мышечно-инвазивный РМП
 Радикальные операции и методы деривации мочи • Радикальная цистэктомия – «Золотой стандарт» лечения инвазивного рака мочевого пузыря • Задержка в выполнении цистэктомии более чем на 3 мес приводит к увеличению частоты развития отдаленных метастазов (81% против 52%) • Задержка в цистэктомии влияет не только на результат лечения, но и на выбор деривации мочи • Показания: инвазивный РМП Т 2 -4 а. NХM 0, другие: поверхностный рак высокого риска прогрессии и часто рецидивирурующие опухоли; карцинома in situ, резистентная к вакцине БЦЖ; T 1 G 3 опухоли; распространенные папиллярные опухоли, которые не контролируются с помощью ТУР и внутрипузырной терапии. • «Спасительная цистэктомия» показана больным не ответившим на консервативную терапию, при рецидивах после органосохраняющего лечения, при непереходноклеточных опухолях (плохо поддаются ХТ и лучевой терапии) и только с паллиативной целью при формировании свищей, возникновении боли и рецидивирующей макрогематурии.
Радикальные операции и методы деривации мочи • Радикальная цистэктомия – «Золотой стандарт» лечения инвазивного рака мочевого пузыря • Задержка в выполнении цистэктомии более чем на 3 мес приводит к увеличению частоты развития отдаленных метастазов (81% против 52%) • Задержка в цистэктомии влияет не только на результат лечения, но и на выбор деривации мочи • Показания: инвазивный РМП Т 2 -4 а. NХM 0, другие: поверхностный рак высокого риска прогрессии и часто рецидивирурующие опухоли; карцинома in situ, резистентная к вакцине БЦЖ; T 1 G 3 опухоли; распространенные папиллярные опухоли, которые не контролируются с помощью ТУР и внутрипузырной терапии. • «Спасительная цистэктомия» показана больным не ответившим на консервативную терапию, при рецидивах после органосохраняющего лечения, при непереходноклеточных опухолях (плохо поддаются ХТ и лучевой терапии) и только с паллиативной целью при формировании свищей, возникновении боли и рецидивирующей макрогематурии.
 Техника выполнения и объем радикальной цистэктомии • Радикальная цистэктомия: включает удаление мочевого пузыря и прилегающих органов, таких как проедстательная железа, семенные пузырьки у мужчин, матка и придатки – у женщин • Расширенная лимфаденэктомия: запирательных, внутренних, наружных и общих подвздошных лимфоузлов, пресакральных и лимфоузлов бифуркации аорты • Удаление дистального отдела мочеточника (длина не определена), особенно при CIS • Уретрэктомия: при позитивных краев резекции по уретре, при инфильтрации опухолью мочеиспускательного канала, шейки мочевого пузыря (у женщин) и предстательной железы
Техника выполнения и объем радикальной цистэктомии • Радикальная цистэктомия: включает удаление мочевого пузыря и прилегающих органов, таких как проедстательная железа, семенные пузырьки у мужчин, матка и придатки – у женщин • Расширенная лимфаденэктомия: запирательных, внутренних, наружных и общих подвздошных лимфоузлов, пресакральных и лимфоузлов бифуркации аорты • Удаление дистального отдела мочеточника (длина не определена), особенно при CIS • Уретрэктомия: при позитивных краев резекции по уретре, при инфильтрации опухолью мочеиспускательного канала, шейки мочевого пузыря (у женщин) и предстательной железы


 v. il iac a. il ae iac xt. ae xt. . ilia a int. ca
v. il iac a. il ae iac xt. ae xt. . ilia a int. ca
 Методы деривации мочи после радикальной цистэктомии С учетом анатомии существует 3 подхода: • Наружное отведение на переднюю брюшную стенку (уретерокутанеостомия), подвздошно-кишечный (Bricker) или толсто-кишечный кондуит и различные формы удерживающего резервуара ( «сухие» и «влажные» стомы); • Отведение через мочеиспускательный канал (предпочтительно), которые включают различные варианты гастроинтестинальных резервуаров, ортотопическая реконструкция мочевого пузыря, неоцистис (Studer, Camey, Melchior), выполняющего функцию мочевого пузыря и обеспечивающего возможность самостоятельного контролируемого мочеиспускания • Отведение мочи в прямую или сигмовидную кишку, например уретеро(илео)ректостомия (уретеросигмостомия, Mainz Pouch II)
Методы деривации мочи после радикальной цистэктомии С учетом анатомии существует 3 подхода: • Наружное отведение на переднюю брюшную стенку (уретерокутанеостомия), подвздошно-кишечный (Bricker) или толсто-кишечный кондуит и различные формы удерживающего резервуара ( «сухие» и «влажные» стомы); • Отведение через мочеиспускательный канал (предпочтительно), которые включают различные варианты гастроинтестинальных резервуаров, ортотопическая реконструкция мочевого пузыря, неоцистис (Studer, Camey, Melchior), выполняющего функцию мочевого пузыря и обеспечивающего возможность самостоятельного контролируемого мочеиспускания • Отведение мочи в прямую или сигмовидную кишку, например уретеро(илео)ректостомия (уретеросигмостомия, Mainz Pouch II)






 Создание артифициального мочевого резервуара по методу Штудера
Создание артифициального мочевого резервуара по методу Штудера
 Создание артифициального мочевого резервуара по методу Штудера
Создание артифициального мочевого резервуара по методу Штудера
 Создание артифициального мочевого резервуара по методу Штудера
Создание артифициального мочевого резервуара по методу Штудера
 Создание артифициального мочевого резервуара по методу Штудера
Создание артифициального мочевого резервуара по методу Штудера
 Создание артифициального мочевого резервуара по методу Штудера
Создание артифициального мочевого резервуара по методу Штудера
 Создание артифициального мочевого резервуара по методу Штудера
Создание артифициального мочевого резервуара по методу Штудера
 Создание артифициального мочевого резервуара по методу Мельхиор
Создание артифициального мочевого резервуара по методу Мельхиор







 Противопоказания к созданию нового мочевого пузыря • Абсолютные: - тяжелые неврологические и психические расстройства; - неблагоприятный прогноз для жизни; - тяжелые нарушения функции почек и печени; - поражение регионарных лимфоузлов и наличие опухоли по краям резекции • Относительные: - высокие дозы предопреационной лучевой терапии; - стриктура мочеиспускательного канала; - несостоятельность уретрального сфинктера
Противопоказания к созданию нового мочевого пузыря • Абсолютные: - тяжелые неврологические и психические расстройства; - неблагоприятный прогноз для жизни; - тяжелые нарушения функции почек и печени; - поражение регионарных лимфоузлов и наличие опухоли по краям резекции • Относительные: - высокие дозы предопреационной лучевой терапии; - стриктура мочеиспускательного канала; - несостоятельность уретрального сфинктера
 Осложнения и смертность • Периоперационная летальность от 3 до 7% • Осложнения (до 3 мес после операции) от 28 до 60% • Поздние осложнения зависят от методики отведения мочи • Более низкая частота осложнений и смертности отмечается у хирургов и в клиниках с большим опытом подобных операций
Осложнения и смертность • Периоперационная летальность от 3 до 7% • Осложнения (до 3 мес после операции) от 28 до 60% • Поздние осложнения зависят от методики отведения мочи • Более низкая частота осложнений и смертности отмечается у хирургов и в клиниках с большим опытом подобных операций
 Наблюдение после цистэктомии • Цель: оценка онкологических результатов, осложнений проведенного лечения и качества жизни больных • ОАК, Б/х крови – 1 раз в 3 мес. – 2 года, далее 1 раз в 6 мес. • Рентгенография органов грудной клетки – 1 раз в 6 мес. – 2 года, далее 1 раз в год - до 5 лет • УЗИ/КТ брюшной полости, почек, таза – 1 раз в 3 мес. – 2 года, далее 1 раз в год до 5 лет. • Экскреторная урография - 1 раз в год. • Уретроскопия – 1 раз в год.
Наблюдение после цистэктомии • Цель: оценка онкологических результатов, осложнений проведенного лечения и качества жизни больных • ОАК, Б/х крови – 1 раз в 3 мес. – 2 года, далее 1 раз в 6 мес. • Рентгенография органов грудной клетки – 1 раз в 6 мес. – 2 года, далее 1 раз в год - до 5 лет • УЗИ/КТ брюшной полости, почек, таза – 1 раз в 3 мес. – 2 года, далее 1 раз в год до 5 лет. • Экскреторная урография - 1 раз в год. • Уретроскопия – 1 раз в год.
 Местные рецидивы после РЦЭ • После цистэктомии местные рецидивы выявляются у 15 -20% больных, большинство в течение 24 мес, чаще в течение 6 -18 мес после операции. • Поздние рецидивы могут встречаться через 5 лет после цистэктомии • Развитие местного рецидива свидетельствует о неблагоприятном прогнозе (медиана продолжительности жизни 4 -8 мес) • Лечебные процедуры: ХТ, хирургическое лечение, лучевая терапия
Местные рецидивы после РЦЭ • После цистэктомии местные рецидивы выявляются у 15 -20% больных, большинство в течение 24 мес, чаще в течение 6 -18 мес после операции. • Поздние рецидивы могут встречаться через 5 лет после цистэктомии • Развитие местного рецидива свидетельствует о неблагоприятном прогнозе (медиана продолжительности жизни 4 -8 мес) • Лечебные процедуры: ХТ, хирургическое лечение, лучевая терапия
 Отдаленные метастазы после РЦЭ • Отдаленные метастазы развиваются у 50% больных после радикальной цистэктомии • Большинство из них выявляется в течение 24 мес. , хотя прогрессирование может наблюдаться и через 10 лет • Факторы риска: патоморфологическая стадия и состояние регионарных лимфоузлов • Наиболее часто поражаются легкие, печень, кости • Рецидив в верхних мочевых путях наблюдается редко (2 -7%). Срок развития 22 -40 мес. Лечение – радикальная нефруретерэктомия.
Отдаленные метастазы после РЦЭ • Отдаленные метастазы развиваются у 50% больных после радикальной цистэктомии • Большинство из них выявляется в течение 24 мес. , хотя прогрессирование может наблюдаться и через 10 лет • Факторы риска: патоморфологическая стадия и состояние регионарных лимфоузлов • Наиболее часто поражаются легкие, печень, кости • Рецидив в верхних мочевых путях наблюдается редко (2 -7%). Срок развития 22 -40 мес. Лечение – радикальная нефруретерэктомия.
 Вторичные опухоли мочеиспускательного канала • Частота развития 5 -17% • С высокой вероятностью выявляются через 1 -3 года после операции • Фактор риска у мужчин: инвазия опухоли в строму простаты (21 -64%) • Фактор риска у женщин: инвазия опухоли в шейку мочевого пузыря (0, 9 -4%) • Лечение: - при выявлении CIS: введение вакцины БЦЖ приводит к успешному исходу у 84% больных; - при инвазивном раке уретры: уретрэктомия - при метастатической болезни: системная ХТ
Вторичные опухоли мочеиспускательного канала • Частота развития 5 -17% • С высокой вероятностью выявляются через 1 -3 года после операции • Фактор риска у мужчин: инвазия опухоли в строму простаты (21 -64%) • Фактор риска у женщин: инвазия опухоли в шейку мочевого пузыря (0, 9 -4%) • Лечение: - при выявлении CIS: введение вакцины БЦЖ приводит к успешному исходу у 84% больных; - при инвазивном раке уретры: уретрэктомия - при метастатической болезни: системная ХТ
 Выживаемость после радикальной цистэктомии • Результаты лечения 888 больных (радикальная цистэктомия): 5 -ти летняя безрецидивная выживаемость и выживаемость, связанная с заболеванием, составила 58 и 66%, соответственно; • Результаты лечения 1054 больных (радикальная цистэктомия): 5 ти летняя безрецидивная и общая выживаемость составили 68 и 66%, а 10 -ти летняя – 60 и 43%, соответственно; • У больных с метастазами в регионарные лимфоузлы 10 -ти летняя общая выживаемость и выживаемость, связанная с заболеванием, составили 20, 9 и 27, 7%, соответственно. В этой группе при ≤ Т 3 а летняя общая выживаемость и выживаемость, связанная с заболеванием, составили 49, 1 и 72, 9%, а при опухолях не ограниченных мочевым пузырем, - 22, 8 и 33, 3%. • По данным Bassi et al. 5 -ти летняя выживаемость у больных с опухолями р. Т 1 составила 76%, р. Т 2 - 74%, р. Т 3 – 52% и р. Т 4 – 36%. Установлено, что единственно независимыми факторами, влияющими на общую выживаемость, являются размер, стадия опухоли и поражение регионарных лимфоузлов
Выживаемость после радикальной цистэктомии • Результаты лечения 888 больных (радикальная цистэктомия): 5 -ти летняя безрецидивная выживаемость и выживаемость, связанная с заболеванием, составила 58 и 66%, соответственно; • Результаты лечения 1054 больных (радикальная цистэктомия): 5 ти летняя безрецидивная и общая выживаемость составили 68 и 66%, а 10 -ти летняя – 60 и 43%, соответственно; • У больных с метастазами в регионарные лимфоузлы 10 -ти летняя общая выживаемость и выживаемость, связанная с заболеванием, составили 20, 9 и 27, 7%, соответственно. В этой группе при ≤ Т 3 а летняя общая выживаемость и выживаемость, связанная с заболеванием, составили 49, 1 и 72, 9%, а при опухолях не ограниченных мочевым пузырем, - 22, 8 и 33, 3%. • По данным Bassi et al. 5 -ти летняя выживаемость у больных с опухолями р. Т 1 составила 76%, р. Т 2 - 74%, р. Т 3 – 52% и р. Т 4 – 36%. Установлено, что единственно независимыми факторами, влияющими на общую выживаемость, являются размер, стадия опухоли и поражение регионарных лимфоузлов
 Роль лучевой терапии в лечении инвазивного РМП • Часто применяется в Великобритании Западной Европе • Применяется в виде ДЛТ (дистанционной) и БТ (брахитерапии – внутритканевой) • Радикальная лучевая терапия: 60 -75 Гр. (на опухоль + мочевой пузырь + зоны лимфооттока). • Паллиативная ЛТ (50 -60 Гр): неоперабельные случаи, нерезектабельные опухоли, метастазы в кости и др. ) • Нет преимуществ предоперационной ЛТ, • Не доказана целесообразность ее проведения после цистэктомии
Роль лучевой терапии в лечении инвазивного РМП • Часто применяется в Великобритании Западной Европе • Применяется в виде ДЛТ (дистанционной) и БТ (брахитерапии – внутритканевой) • Радикальная лучевая терапия: 60 -75 Гр. (на опухоль + мочевой пузырь + зоны лимфооттока). • Паллиативная ЛТ (50 -60 Гр): неоперабельные случаи, нерезектабельные опухоли, метастазы в кости и др. ) • Нет преимуществ предоперационной ЛТ, • Не доказана целесообразность ее проведения после цистэктомии
 Предоперационная лучевая терапия • Не доказано, что предоперационная лучевая терапия увеличивает выживаемость больных при операбельном инвазивном РМП • Проведение предоперационной ЛТ в СОД 45 -50 Гр фракциями по 1, 8 -2 Гр при операбельном инвазивном РМП приводит к снижению стадии после 4 -6 недель и не сопровождается значимым увеличением частоты осложнений после операции • В более ранних работах существует мнение, что предоперационная ЛТ снижает частоту местных рецидивов
Предоперационная лучевая терапия • Не доказано, что предоперационная лучевая терапия увеличивает выживаемость больных при операбельном инвазивном РМП • Проведение предоперационной ЛТ в СОД 45 -50 Гр фракциями по 1, 8 -2 Гр при операбельном инвазивном РМП приводит к снижению стадии после 4 -6 недель и не сопровождается значимым увеличением частоты осложнений после операции • В более ранних работах существует мнение, что предоперационная ЛТ снижает частоту местных рецидивов
 Послеоперационная лучевая терапия • В плане комбинированного органосохраняющего лечения РМП: операция (ТУР, резекция) + лучевая терапия 50 -60 Гр. (мочевой пузырь +/- зоны лимфооттока) • Улучшает эффективность лечения у больных после цистэктомии при Т 3 в– Т 4 степени инвазии
Послеоперационная лучевая терапия • В плане комбинированного органосохраняющего лечения РМП: операция (ТУР, резекция) + лучевая терапия 50 -60 Гр. (мочевой пузырь +/- зоны лимфооттока) • Улучшает эффективность лечения у больных после цистэктомии при Т 3 в– Т 4 степени инвазии
 Побочные эффекты лучевой терапии • Ранние побочные эффекты: в течение 1 – 3 мес. (дизурия, гематурия, цистит, ректит, энтерит, лимфостаз, и др. ) • Поздние побочные эффекты: через 1 -4 года (дизурия, гематурия, сморщивание мочевого пузыря; диарея, ректальные кровотечения, кишечная непроходимость, формирование фистул и др.
Побочные эффекты лучевой терапии • Ранние побочные эффекты: в течение 1 – 3 мес. (дизурия, гематурия, цистит, ректит, энтерит, лимфостаз, и др. ) • Поздние побочные эффекты: через 1 -4 года (дизурия, гематурия, сморщивание мочевого пузыря; диарея, ректальные кровотечения, кишечная непроходимость, формирование фистул и др.
 Эффективность лучевой терапии в лечении инвазивного РМП Общая 5 -летняя выживаемость (T 2 -4): 30 -40% • • • с. Т 2 N 0 M 0 c. T 3 a N 0 M 0 c. T 3 b N 0 M 0 c. T 4 N 0 M 0 N 1 N 2 -3 60 -80% 50 -60% 20 -40% 10% до 50% до 30% Факторы низкого локального контроля: Т 3 в-4 Гидронефроз Неполная регрессия после ЛТ Сопутствующая Тis (Carcinoma in situ) Размер опухоли более 5 см Анемия Степень дифференцировки G 3 – G 4
Эффективность лучевой терапии в лечении инвазивного РМП Общая 5 -летняя выживаемость (T 2 -4): 30 -40% • • • с. Т 2 N 0 M 0 c. T 3 a N 0 M 0 c. T 3 b N 0 M 0 c. T 4 N 0 M 0 N 1 N 2 -3 60 -80% 50 -60% 20 -40% 10% до 50% до 30% Факторы низкого локального контроля: Т 3 в-4 Гидронефроз Неполная регрессия после ЛТ Сопутствующая Тis (Carcinoma in situ) Размер опухоли более 5 см Анемия Степень дифференцировки G 3 – G 4
 Неоадъювантная химиотерапия • Преимущества: • - снижает распространение микрометастазов, • - чувствительность химиопрепаратов изучена in vivo; • - переносимость ХТ до цистэктомии лучше чем после ее проведения • Недостатки: • - при стадировании с помощью КТ/МРТ отмечается гипо- и гипердиагностика, следовательно возможно избыточное лечение; • - выполнение отсроченной цистэктомии может ухудшить результаты лечения у больных с нечувствительными к ХТ опухолями
Неоадъювантная химиотерапия • Преимущества: • - снижает распространение микрометастазов, • - чувствительность химиопрепаратов изучена in vivo; • - переносимость ХТ до цистэктомии лучше чем после ее проведения • Недостатки: • - при стадировании с помощью КТ/МРТ отмечается гипо- и гипердиагностика, следовательно возможно избыточное лечение; • - выполнение отсроченной цистэктомии может ухудшить результаты лечения у больных с нечувствительными к ХТ опухолями
 Неоадъювантная цисплатинсодержащей ХТ способствует улучшению общей 5 -ти летней выживаемости на 5 -7% вне зависимости от метода лечения. Рекомендуется больным с Т 2 b-3 b опухолями Ее проведение показано больным инвазивным РМП вне зависимости от последующего радикального лечения Неоадъювантной ХТ имеет ограничения в отношении отбора пациентов, вида последующего хирургического вмешательства (осложнения) и комбинации химиопрепаратов. Не рекомендуется у больных с ECOG ≥ 2 и /или при нарушении функции почек
Неоадъювантная цисплатинсодержащей ХТ способствует улучшению общей 5 -ти летней выживаемости на 5 -7% вне зависимости от метода лечения. Рекомендуется больным с Т 2 b-3 b опухолями Ее проведение показано больным инвазивным РМП вне зависимости от последующего радикального лечения Неоадъювантной ХТ имеет ограничения в отношении отбора пациентов, вида последующего хирургического вмешательства (осложнения) и комбинации химиопрепаратов. Не рекомендуется у больных с ECOG ≥ 2 и /или при нарушении функции почек
 Адъювантная химиотерапия после радикальной цистэктомии • Назначение адъювантной химиотерапии остается спорным вопросом. • Не существует ни одного рандомизированного исследования или метаанализа, продемонстрировавшего убедительные данные по рутинному использованию адъювантной ХТ в клинической практике. • Проведение адъювантной ХТ можно использовать в рамках клинических исследований, так как эффективность ее не изучена.
Адъювантная химиотерапия после радикальной цистэктомии • Назначение адъювантной химиотерапии остается спорным вопросом. • Не существует ни одного рандомизированного исследования или метаанализа, продемонстрировавшего убедительные данные по рутинному использованию адъювантной ХТ в клинической практике. • Проведение адъювантной ХТ можно использовать в рамках клинических исследований, так как эффективность ее не изучена.
 Органосохраняющее лечение инвазивного РМП • ХТ (цисплатинсодержащая схема) + Лучевая терапия + ТУР мочевого пузыря приводит к достижению полных регрессий у 60 -80% больных • Больным, у которых не отмечено полной регрессии (Т 0) рекомендуется срочное выполнение радикальной цистэктомии • Мультимодальная терапия служит альтернативой у хорошо отобранных больных (Т 2 -3 а. N 0 M 0), с высоким уровнем приверженности к лечению, когда выполнение цистэктомии не рассматривается по клиническим или личным причинам
Органосохраняющее лечение инвазивного РМП • ХТ (цисплатинсодержащая схема) + Лучевая терапия + ТУР мочевого пузыря приводит к достижению полных регрессий у 60 -80% больных • Больным, у которых не отмечено полной регрессии (Т 0) рекомендуется срочное выполнение радикальной цистэктомии • Мультимодальная терапия служит альтернативой у хорошо отобранных больных (Т 2 -3 а. N 0 M 0), с высоким уровнем приверженности к лечению, когда выполнение цистэктомии не рассматривается по клиническим или личным причинам
 Хирургическое органосохраняющее лечение инвазивного рака мочевого пузыря • - ТУР мочевого пузыря, показания: Стадия Т 2 а, G 1 -2 Как составляющая комбинированной терапии ( I этапом проводится максимальное удаление опухоли, II и III этапом химиолучевое лечение В случае противопоказаний к цистэктомии, либо отказе С паллиативной целью у ослабленных больных с целью остановки кровотечения, уменьшения симптомов обструкции • Резекция мочевого пузыря, показания: - Первичная, одиночная опухоль мочевого пузыря - Локализация опухоли на подвижных стенках мочевого пузыря, и расположение не менее чем на 3 см от шейки мочевого пузыря - Размер опухоли не превышающий 5 -6 см в диаметре - Отсутствие в окружающей слизистой и простатическом отделе уретры CIS и тяжелой дисплазии - Резекция мочевого пузыря возможна у больных с хорошим эффектом неоадьювантной ПХТ - Расположение опухоли в зоне устья мочеточника, при возможности последующей реимплантации мочеточника - Центральная локализация опухоли, включая основание мочевого пузыря - CIS в остающейся части мочевого пузыря, с последующей БЦЖ терапией
Хирургическое органосохраняющее лечение инвазивного рака мочевого пузыря • - ТУР мочевого пузыря, показания: Стадия Т 2 а, G 1 -2 Как составляющая комбинированной терапии ( I этапом проводится максимальное удаление опухоли, II и III этапом химиолучевое лечение В случае противопоказаний к цистэктомии, либо отказе С паллиативной целью у ослабленных больных с целью остановки кровотечения, уменьшения симптомов обструкции • Резекция мочевого пузыря, показания: - Первичная, одиночная опухоль мочевого пузыря - Локализация опухоли на подвижных стенках мочевого пузыря, и расположение не менее чем на 3 см от шейки мочевого пузыря - Размер опухоли не превышающий 5 -6 см в диаметре - Отсутствие в окружающей слизистой и простатическом отделе уретры CIS и тяжелой дисплазии - Резекция мочевого пузыря возможна у больных с хорошим эффектом неоадьювантной ПХТ - Расположение опухоли в зоне устья мочеточника, при возможности последующей реимплантации мочеточника - Центральная локализация опухоли, включая основание мочевого пузыря - CIS в остающейся части мочевого пузыря, с последующей БЦЖ терапией
 Метастатический рак мочевого пузыря (клиника) • • • 1. Местные симптомы : Болевая и безболевая гематурия императивные позывы к мочеиспусканию, учащенное мочеиспускание болевой синдром в области таза при прямом распространении опухоли за пределы мочевого пузыря симптомы, связанные с обструкцией мочевыводящих путей (при распространенных опухолях) 2. Метастатические опухоли: симптомы связанные с вторичным поражением органов мишеней: Легкие (кашель, плеврит, дыхательная недостаточность и др. ) Печень (боль, симптомы цитолиза и печеночной недостаточности) Кости (боль, патологические переломы) Лимфоузлы (боль, сдавление прилегающих сосудистых и нервных структур)
Метастатический рак мочевого пузыря (клиника) • • • 1. Местные симптомы : Болевая и безболевая гематурия императивные позывы к мочеиспусканию, учащенное мочеиспускание болевой синдром в области таза при прямом распространении опухоли за пределы мочевого пузыря симптомы, связанные с обструкцией мочевыводящих путей (при распространенных опухолях) 2. Метастатические опухоли: симптомы связанные с вторичным поражением органов мишеней: Легкие (кашель, плеврит, дыхательная недостаточность и др. ) Печень (боль, симптомы цитолиза и печеночной недостаточности) Кости (боль, патологические переломы) Лимфоузлы (боль, сдавление прилегающих сосудистых и нервных структур)
 Метастатический рак мочевого пузыря • У 5% пациентов с поверхностным раком мочевого пузыря и у 20% с CIS имеют метастазы в регионарные лимфатические узлы • У 50% больных с мышечно-инвазивным раком мочевого пузыря после радикальной цистэктомии выявляются отдаленные метастазы и у 20% - местный рецидив заболевания. Большинство из них выявляется в течение 24 мес. , хотя прогрессирование может наблюдаться и через 10 лет
Метастатический рак мочевого пузыря • У 5% пациентов с поверхностным раком мочевого пузыря и у 20% с CIS имеют метастазы в регионарные лимфатические узлы • У 50% больных с мышечно-инвазивным раком мочевого пузыря после радикальной цистэктомии выявляются отдаленные метастазы и у 20% - местный рецидив заболевания. Большинство из них выявляется в течение 24 мес. , хотя прогрессирование может наблюдаться и через 10 лет
 Метастазирование рака мочевого пузыря • Поражение лимфоузлов: запирательных встречается в 74%, наружных подвздошных – 65%, околопузырных – 16% • Около 10 -15% пациентов РМП уже имеют отдаленные метастазы • Метастазы в печень встречаются в 38%, в легкие – 36%, в кости – в 27%, в надпочечник – в 21%, в кишечник – в 13%
Метастазирование рака мочевого пузыря • Поражение лимфоузлов: запирательных встречается в 74%, наружных подвздошных – 65%, околопузырных – 16% • Около 10 -15% пациентов РМП уже имеют отдаленные метастазы • Метастазы в печень встречаются в 38%, в легкие – 36%, в кости – в 27%, в надпочечник – в 21%, в кишечник – в 13%
 Виды системной химиотерапии в лечении РМП • Неоадъювантная (предоперационная) • Адъювантная (послеоперационная) ? • Паллиативная (метастатический РМП, прогрессия или местный рецидив) • В плане химио-лучевого лечения
Виды системной химиотерапии в лечении РМП • Неоадъювантная (предоперационная) • Адъювантная (послеоперационная) ? • Паллиативная (метастатический РМП, прогрессия или местный рецидив) • В плане химио-лучевого лечения
 Стандартная ХТ первой линии у больных без противопоказаний (первая линия) • МVAC (метотрексат, винбластин, адриамицин, цисплатин) • GC (гемзар, цисплатин) • Применение МVAC и GC способствуют увеличению выживаемости до 14, 8 и 13, 8 мес, соответственно • Уровень объективных ответов для MVAC и GC составляет 46 и 49% соответственно • GC менее токсичен, а MVAC лучше переносится в сочетании с гранулоцитарным колониестимулирующим фактором (ГКСФ)
Стандартная ХТ первой линии у больных без противопоказаний (первая линия) • МVAC (метотрексат, винбластин, адриамицин, цисплатин) • GC (гемзар, цисплатин) • Применение МVAC и GC способствуют увеличению выживаемости до 14, 8 и 13, 8 мес, соответственно • Уровень объективных ответов для MVAC и GC составляет 46 и 49% соответственно • GC менее токсичен, а MVAC лучше переносится в сочетании с гранулоцитарным колониестимулирующим фактором (ГКСФ)
 Вторая линия ХТ • По данным небольших исследований II фазы объективный ответ на ХТ второй линии паклитакселом, доцетакселом, оксалиплатином, ифосфомидом, топотеканом, лапатинибом, гефитинибом и ботезомибом находится в пределах 0 -13% • Гемцитабин во второй линии ХТ показал прекрасный результат. Но большинство больных уже получало его в первой линии • Пеметрексед (500 мг/м 2) каждые 3 недели: объективный ответ у 28% • Паклитаксел/гемцитабин – объективный эффект у 38 -60% больных • Винфлувин (в России не зарегистрирован) – третье поколение виналкалоидов: объективный ответ у 18%, стабилизация у 67%
Вторая линия ХТ • По данным небольших исследований II фазы объективный ответ на ХТ второй линии паклитакселом, доцетакселом, оксалиплатином, ифосфомидом, топотеканом, лапатинибом, гефитинибом и ботезомибом находится в пределах 0 -13% • Гемцитабин во второй линии ХТ показал прекрасный результат. Но большинство больных уже получало его в первой линии • Пеметрексед (500 мг/м 2) каждые 3 недели: объективный ответ у 28% • Паклитаксел/гемцитабин – объективный эффект у 38 -60% больных • Винфлувин (в России не зарегистрирован) – третье поколение виналкалоидов: объективный ответ у 18%, стабилизация у 67%
 Бисфосфонаты • Метастатическое поражение костей (МПК) встречается у 30 -40% больных с распространенным/метастатическим РМП • Костные осложнения сопровождаются сильными болями, ухудшением качества жизни и связаны с высоким уровнем смертности • Золедроновая кислота - единственный бисфосфонат, в отношении которого проводились исследования и чья эффективность была подтверждена у больных всеми локализациями рака, включая переходно-клеточный. • Она позволяет уменьшить и отсрочить развитие костных осложнений, вызванных МПК
Бисфосфонаты • Метастатическое поражение костей (МПК) встречается у 30 -40% больных с распространенным/метастатическим РМП • Костные осложнения сопровождаются сильными болями, ухудшением качества жизни и связаны с высоким уровнем смертности • Золедроновая кислота - единственный бисфосфонат, в отношении которого проводились исследования и чья эффективность была подтверждена у больных всеми локализациями рака, включая переходно-клеточный. • Она позволяет уменьшить и отсрочить развитие костных осложнений, вызванных МПК


