Повр.гр.кл..ppt
- Количество слайдов: 25
 ПОВРЕЖДЕНИЯ ГРУДНОЙ КЛЕТКИ
ПОВРЕЖДЕНИЯ ГРУДНОЙ КЛЕТКИ
 1. Закрытые повреждения грудной клетки 2. Открытые повреждения грудной клетки 3. Повреждения сердца
1. Закрытые повреждения грудной клетки 2. Открытые повреждения грудной клетки 3. Повреждения сердца
 Закрытые повреждения грудной клетки • В мирное время повреждения грудной клетки составляют около 10% всех травм. • Среди таких повреждений обычно рассматривают: закрытые травмы без повреждения • и с повреждением внутренних органов; • ранения, которые проникают • и не проникают в полость грудной клетки. • К закрытым повреждениям грудной клетки относят: ушибы, • сотрясения, • сдавливания, • переломы ребер и грудины
Закрытые повреждения грудной клетки • В мирное время повреждения грудной клетки составляют около 10% всех травм. • Среди таких повреждений обычно рассматривают: закрытые травмы без повреждения • и с повреждением внутренних органов; • ранения, которые проникают • и не проникают в полость грудной клетки. • К закрытым повреждениям грудной клетки относят: ушибы, • сотрясения, • сдавливания, • переломы ребер и грудины
 • Ушибы грудной клетки — результат дорожно транспортной, бытовой или спортивной травмы. • Клиническая картина. Течение и тяжесть травмы зависят от изолированности или сочетания ее с иными повреждениями. На месте повреждения отмечается боль, кровоизлияние в подкожную клетчатку и межреберные мышцы. Боль усиливается при пальпации места кровоизлияния, во время вдоха и выдоха. В той или иной степени выраженности могут наблюдаться расстройства дыхания и кровообращения. • Диагноз устанавливают на основе данных клинического и рентгенологического обследования больного. • Лечение. При оказании доврачебной медицинской помощи в первые часы после травмы рекомендуется местное применение холода (пузырь со льдом, обрызгивание места ушиба хлорэтилом). Внутрь назначают болеутоляющие средства (анальгин, амидопирин, парацетамол и др. ). В дальнейшем для ускорения рассасывания крови местно применяют грелки и другие физиотерапевтические методы лечения. Ощущение боли в течение недели постепенно уменьшается, а затем исчезает.
• Ушибы грудной клетки — результат дорожно транспортной, бытовой или спортивной травмы. • Клиническая картина. Течение и тяжесть травмы зависят от изолированности или сочетания ее с иными повреждениями. На месте повреждения отмечается боль, кровоизлияние в подкожную клетчатку и межреберные мышцы. Боль усиливается при пальпации места кровоизлияния, во время вдоха и выдоха. В той или иной степени выраженности могут наблюдаться расстройства дыхания и кровообращения. • Диагноз устанавливают на основе данных клинического и рентгенологического обследования больного. • Лечение. При оказании доврачебной медицинской помощи в первые часы после травмы рекомендуется местное применение холода (пузырь со льдом, обрызгивание места ушиба хлорэтилом). Внутрь назначают болеутоляющие средства (анальгин, амидопирин, парацетамол и др. ). В дальнейшем для ускорения рассасывания крови местно применяют грелки и другие физиотерапевтические методы лечения. Ощущение боли в течение недели постепенно уменьшается, а затем исчезает.
 Сотрясение грудной клетки • — своеобразное повреж дение органов грудной полости при воздействии удар ной волны. В связи с быстрым перепадом атмосферного давления могут разрываться альвеолы и ткань легкого. • Клиническая картина. Отмечается поверхностное с перерывами дыхание, бледность (с сероватым оттенком) лица, цианоз губ, многократная рвота, редкий пульс, затемнение сознания. При тяжелых сотрясениях быстро наступает смерть. • Диагноз устанавливают на основе данных клинического обследования пораженного с учетом воздействия ударной волны. • Лечение. Первая медицинская помощь оказывается с использованием симптоматических средств и с учетом тяжести повреждения. Пострадавшего эвакуируют в специализированные больницы терапевтического профиля.
Сотрясение грудной клетки • — своеобразное повреж дение органов грудной полости при воздействии удар ной волны. В связи с быстрым перепадом атмосферного давления могут разрываться альвеолы и ткань легкого. • Клиническая картина. Отмечается поверхностное с перерывами дыхание, бледность (с сероватым оттенком) лица, цианоз губ, многократная рвота, редкий пульс, затемнение сознания. При тяжелых сотрясениях быстро наступает смерть. • Диагноз устанавливают на основе данных клинического обследования пораженного с учетом воздействия ударной волны. • Лечение. Первая медицинская помощь оказывается с использованием симптоматических средств и с учетом тяжести повреждения. Пострадавшего эвакуируют в специализированные больницы терапевтического профиля.
 Сдавление грудной клетки • возникает после сдавливания между двумя твердыми предметами. Такие повреждения встречаются у пострадавших при обвалах, землетрясениях, составлении поездов, при производстве сельскохозяйственных работ. При этом могут возникать разрывы легочной ткани, кровеносных сосудов и бронхов. В момент сдавливания повышается давление в венах шеи и головы, разрываются капилляры. • Клиническая картина. Появляется сильная боль, одышка, учащается пульс, отмечается синюшная окраска кожи лица и шеи с наличием точечного кровоизлияния на коже головы, шеи, верхних отделов грудной клетки. В тяжелых случаях при кашле появляется серозная мокрота. При сильном сдавливании в результате внезапного усиления внутри грудного сжатия может развиваться травматическая асфиксия. • Диагноз устанавливают на основе выяснения механизма травмы, клинического и рентгенологического обследования больного. • Лечение. После извлечения пострадавшего из под завала ему оказывают срочную доврачебную помощь. Обеспечивают покой, для снятия боли делают инъекцию морфина или промедола. При нарастании дыхательной недостаточности проводят ингаляции кислорода и срочно эвакуируют пострадавшего в специализирован ную больницу.
Сдавление грудной клетки • возникает после сдавливания между двумя твердыми предметами. Такие повреждения встречаются у пострадавших при обвалах, землетрясениях, составлении поездов, при производстве сельскохозяйственных работ. При этом могут возникать разрывы легочной ткани, кровеносных сосудов и бронхов. В момент сдавливания повышается давление в венах шеи и головы, разрываются капилляры. • Клиническая картина. Появляется сильная боль, одышка, учащается пульс, отмечается синюшная окраска кожи лица и шеи с наличием точечного кровоизлияния на коже головы, шеи, верхних отделов грудной клетки. В тяжелых случаях при кашле появляется серозная мокрота. При сильном сдавливании в результате внезапного усиления внутри грудного сжатия может развиваться травматическая асфиксия. • Диагноз устанавливают на основе выяснения механизма травмы, клинического и рентгенологического обследования больного. • Лечение. После извлечения пострадавшего из под завала ему оказывают срочную доврачебную помощь. Обеспечивают покой, для снятия боли делают инъекцию морфина или промедола. При нарастании дыхательной недостаточности проводят ингаляции кислорода и срочно эвакуируют пострадавшего в специализирован ную больницу.
 Переломы ребер и грудины • бывают неосложненные и осложненные. Различаются они тем, что при неосложненных переломах плевра и легкие не повреждаются, а при осложненных могут повреждаться плевра, легкие и межреберные сосуды. • При неосложненных переломах ребер клиническая картина характеризуется резко выраженной болью при вдохе и выдохе, при кашле и чихании. Отмечается отставание движений пораженной стороны грудной клетки при дыхании. При множественных переломах ребер дыхание становится поверхностным и несколько учащается (20 22 в минуту). • Диагноз устанавливают на основе данных клинического обследования и затем уточняют при рентгенографическом обследовании. • Лечение. Первая медицинская помощь при неосложненных переломах ребер должна предусматривать придание пострадавшему удобного положения и обеспечение покоя. Для уменьшения боли внутрь назначают болеутоляющие средства (анальгин, амидопирин, парацетамол и др. ). Внешняя иммобилизация грудной клетки не требуется. Трудоспособность больного восстанавливается в среднем через 3— 5 недель.
Переломы ребер и грудины • бывают неосложненные и осложненные. Различаются они тем, что при неосложненных переломах плевра и легкие не повреждаются, а при осложненных могут повреждаться плевра, легкие и межреберные сосуды. • При неосложненных переломах ребер клиническая картина характеризуется резко выраженной болью при вдохе и выдохе, при кашле и чихании. Отмечается отставание движений пораженной стороны грудной клетки при дыхании. При множественных переломах ребер дыхание становится поверхностным и несколько учащается (20 22 в минуту). • Диагноз устанавливают на основе данных клинического обследования и затем уточняют при рентгенографическом обследовании. • Лечение. Первая медицинская помощь при неосложненных переломах ребер должна предусматривать придание пострадавшему удобного положения и обеспечение покоя. Для уменьшения боли внутрь назначают болеутоляющие средства (анальгин, амидопирин, парацетамол и др. ). Внешняя иммобилизация грудной клетки не требуется. Трудоспособность больного восстанавливается в среднем через 3— 5 недель.
 Осложненные переломы ребер • происходят при тяжелых травматических повреждениях, при которых отломки ребер могут смещаться внутрь и повреждать межреберные сосуды, плевру, легкое. Обычно в плевральной полости давление ниже атмосферного, что способствует притоку крови к сердцу и расправлению легкого при дыхании. • Клиническая картина. Больной принимает вынужденное положение сидя и стремится уменьшить экскурсию легкого поврежденной половины грудной клетки, жалуется на боль в месте повреждения и недостаток воздуха. Дыхание поверхностное (22— 24 в мину ту), пульс 100— 110. Может отмечаться кровохарканье. Кожные покровы бледные, слизистые оболочки обычно синюшные. Может определяться подкожная эмфизема — при осторожной пальпации хруст кожи. Подкожная эмфизема свидетельствует об образовании закрытого пневмоторакса. • Диагноз устанавливают на основе данных клинического обследования и уточняют при рентгенологическом обследовании.
Осложненные переломы ребер • происходят при тяжелых травматических повреждениях, при которых отломки ребер могут смещаться внутрь и повреждать межреберные сосуды, плевру, легкое. Обычно в плевральной полости давление ниже атмосферного, что способствует притоку крови к сердцу и расправлению легкого при дыхании. • Клиническая картина. Больной принимает вынужденное положение сидя и стремится уменьшить экскурсию легкого поврежденной половины грудной клетки, жалуется на боль в месте повреждения и недостаток воздуха. Дыхание поверхностное (22— 24 в мину ту), пульс 100— 110. Может отмечаться кровохарканье. Кожные покровы бледные, слизистые оболочки обычно синюшные. Может определяться подкожная эмфизема — при осторожной пальпации хруст кожи. Подкожная эмфизема свидетельствует об образовании закрытого пневмоторакса. • Диагноз устанавливают на основе данных клинического обследования и уточняют при рентгенологическом обследовании.
 • Лечение. Первая медицинская помощь при осложненных переломах ребер сводится к наложению циркулярной давящей повязки на грудную клетку с помощью бинта или подручных средств (полотенце, простыня). Перед наложением повязки больному рекомендуют сделать выдох и задержать на выдохе дыхание. Для снятия болей пострадавшему вводят болеутоляющие средства (морфин, промедол) и в полусидячем положении эвакуируют в специализированное лечебное учреждение. • Небольшое количество воздуха в плевральной полости при закрытом пневмотораксе не требует специального лечения. Обычные консервативные меры (покой, болеутоляющие средства) в течение нескольких дней приводят к рассасыванию воздуха. • При наличии плевропульмонального шока проводится противошоковое лечение.
• Лечение. Первая медицинская помощь при осложненных переломах ребер сводится к наложению циркулярной давящей повязки на грудную клетку с помощью бинта или подручных средств (полотенце, простыня). Перед наложением повязки больному рекомендуют сделать выдох и задержать на выдохе дыхание. Для снятия болей пострадавшему вводят болеутоляющие средства (морфин, промедол) и в полусидячем положении эвакуируют в специализированное лечебное учреждение. • Небольшое количество воздуха в плевральной полости при закрытом пневмотораксе не требует специального лечения. Обычные консервативные меры (покой, болеутоляющие средства) в течение нескольких дней приводят к рассасыванию воздуха. • При наличии плевропульмонального шока проводится противошоковое лечение.
 Переломы грудины • происходят от прямого удара или давления на грудину в перпендикулярном направлении. • Клиническая картина характеризуется резкой болью, усиливающейся в момент вдоха, затруднением дыхания, образованием большой подкожной гематомы. • Диагноз устанавливают на основании данных клинической картины с учетом характера действовавшей травмирующей силы. • Лечение. При подозрении на перелом грудины пострадавшего укладывают на жесткие носилки в положении на спине и эвакуируют в специализированное лечебное учреждение. Перед транспортировкой вводят болеутоляющие и сердечные средства. • Перелом ключицы может возникать от непосредственного удара по ключице, что встречается относительно редко, а чаще — в результате непрямого воздействия на ключицу (падение на вытянутую руку, удар по плечевому суставу, сдавливание тела). На ключицу приходится 3% всех переломов. Наиболее часто переломы локализуются на границе между наружной и средней ее третями.
Переломы грудины • происходят от прямого удара или давления на грудину в перпендикулярном направлении. • Клиническая картина характеризуется резкой болью, усиливающейся в момент вдоха, затруднением дыхания, образованием большой подкожной гематомы. • Диагноз устанавливают на основании данных клинической картины с учетом характера действовавшей травмирующей силы. • Лечение. При подозрении на перелом грудины пострадавшего укладывают на жесткие носилки в положении на спине и эвакуируют в специализированное лечебное учреждение. Перед транспортировкой вводят болеутоляющие и сердечные средства. • Перелом ключицы может возникать от непосредственного удара по ключице, что встречается относительно редко, а чаще — в результате непрямого воздействия на ключицу (падение на вытянутую руку, удар по плечевому суставу, сдавливание тела). На ключицу приходится 3% всех переломов. Наиболее часто переломы локализуются на границе между наружной и средней ее третями.
 • Клиническая картина. Отмечается выраженное опущение плеча и всей руки книзу, укорачивание ключицы, деформация места перелома, смещение отломков и болезненность при пальпации этого места, ограничение активных движений поврежденной конечности. У детей при поднадкостничных переломах нарушения функций конечности может не наблюдаться. Иногда при закрытых переломах ключицы повреждаются подключичные сосуды и нервы. • Диагноз травмы бывает очевидным на основании клинических признаков повреждения. • Лечение. Первая медицинская помощь предусматривает следующую иммобилизацию поврежденной конечности: 1) в подмышечную ямку кладут плотно свернутый ватно марлевый валик; 2) руку сгибают в локтевом суставе и плотно фиксируют бинтом к туловищу; 3) предплечье подвешивает на косынке. Можно также наложить повязку Дезо. • После эвакуации пострадавшего в лечебное учреждение диагноз уточняется. При выявлении смещения отломков производят репозицию под местным обезболиванием и накладывают фиксирующую повязку. Дальнейшее лечение таких больных обычно проводится амбулаторно.
• Клиническая картина. Отмечается выраженное опущение плеча и всей руки книзу, укорачивание ключицы, деформация места перелома, смещение отломков и болезненность при пальпации этого места, ограничение активных движений поврежденной конечности. У детей при поднадкостничных переломах нарушения функций конечности может не наблюдаться. Иногда при закрытых переломах ключицы повреждаются подключичные сосуды и нервы. • Диагноз травмы бывает очевидным на основании клинических признаков повреждения. • Лечение. Первая медицинская помощь предусматривает следующую иммобилизацию поврежденной конечности: 1) в подмышечную ямку кладут плотно свернутый ватно марлевый валик; 2) руку сгибают в локтевом суставе и плотно фиксируют бинтом к туловищу; 3) предплечье подвешивает на косынке. Можно также наложить повязку Дезо. • После эвакуации пострадавшего в лечебное учреждение диагноз уточняется. При выявлении смещения отломков производят репозицию под местным обезболиванием и накладывают фиксирующую повязку. Дальнейшее лечение таких больных обычно проводится амбулаторно.
 Открытые повреждения грудной клетки • Открытые повреждения грудной клетки могут быть непроникающими и проникающими. • К непроникающим относятся ранения, которые не нарушают целость париетальной плевры, • а к проникающим — такие, при которых нарушается целость париетальной плевры и образуется связь плевральной полости с раной. • Непроникающие ранения грудной клетки бывают без повреждения костей грудной стенки или с повреждением их. Они могут сопровождаться ушибом плевры и легочной ткани с развитием кровоизлияния в них. • Клиническая картина характеризуется болью в области раны грудной клетки, кровотечением из раны. Общее состояние больного удовлетворительное, поведение активное. Симптом присасывания воздуха в ране при глубоком вдохе, выдохе и кашле отсутствует, что свидетельствует о непроникающем ранении. • Диагноз устанавливают на основе наличия клинических симптомов. • Лечение. Первая медицинская помощь, как и при других ранениях, заключается в наложении асептической давящей повязки, даче болеутоляющих средств и эвакуации пострадавшего в лечебное учреждение. Лечение таких больных осуществляется в торакоабдоминальных или травматологических больницах по общим правилам для раненых.
Открытые повреждения грудной клетки • Открытые повреждения грудной клетки могут быть непроникающими и проникающими. • К непроникающим относятся ранения, которые не нарушают целость париетальной плевры, • а к проникающим — такие, при которых нарушается целость париетальной плевры и образуется связь плевральной полости с раной. • Непроникающие ранения грудной клетки бывают без повреждения костей грудной стенки или с повреждением их. Они могут сопровождаться ушибом плевры и легочной ткани с развитием кровоизлияния в них. • Клиническая картина характеризуется болью в области раны грудной клетки, кровотечением из раны. Общее состояние больного удовлетворительное, поведение активное. Симптом присасывания воздуха в ране при глубоком вдохе, выдохе и кашле отсутствует, что свидетельствует о непроникающем ранении. • Диагноз устанавливают на основе наличия клинических симптомов. • Лечение. Первая медицинская помощь, как и при других ранениях, заключается в наложении асептической давящей повязки, даче болеутоляющих средств и эвакуации пострадавшего в лечебное учреждение. Лечение таких больных осуществляется в торакоабдоминальных или травматологических больницах по общим правилам для раненых.
 Проникающие ранения грудной клетки • чаще сопровождаются повреждением легкого, реже — сердца и пищевода. При проникающем ранении повреждается париетальная плевра и образуется связь плевральной полости с наружным воздухом. Возникает пневмоторакс, который может быть закрытым, открытым и клапанным. • Закрытый пневмоторакс чаще встречается при осложненных переломах ребер. Сломанное ребро может повредить легкое, из которого воздух свободно проникает в плевральную полость и сдавливает легкое. Обычно при этом развивается пневмогемоторакс, при котором в плевральной полости появляется воздух и кровь. Чистый закрытый пневмоторакс встречается редко. При этом источником кровотечения могут быть кровеносные сосуды поврежденного легкого и межреберные сосуды. • Закрытый пневмоторакс иногда встречается и при огнестрельных ранениях, при которых атмосферный воздух проникает в плевральную полость в момент ранения через рану грудной клетки. После смыкания краев раны грудной клетки пневмоторакс становится закрытым, так как исчезает связь плевральной полости с внешней средой.
Проникающие ранения грудной клетки • чаще сопровождаются повреждением легкого, реже — сердца и пищевода. При проникающем ранении повреждается париетальная плевра и образуется связь плевральной полости с наружным воздухом. Возникает пневмоторакс, который может быть закрытым, открытым и клапанным. • Закрытый пневмоторакс чаще встречается при осложненных переломах ребер. Сломанное ребро может повредить легкое, из которого воздух свободно проникает в плевральную полость и сдавливает легкое. Обычно при этом развивается пневмогемоторакс, при котором в плевральной полости появляется воздух и кровь. Чистый закрытый пневмоторакс встречается редко. При этом источником кровотечения могут быть кровеносные сосуды поврежденного легкого и межреберные сосуды. • Закрытый пневмоторакс иногда встречается и при огнестрельных ранениях, при которых атмосферный воздух проникает в плевральную полость в момент ранения через рану грудной клетки. После смыкания краев раны грудной клетки пневмоторакс становится закрытым, так как исчезает связь плевральной полости с внешней средой.
 • Клиническая картина. Пострадавший отмечает боль в поврежденной половине грудной клетки. Она усиливается при дыхании, и возникает ощущение недостаточности воздуха. При пневмогемотораксе к этому присоединяются слабость и головокружение. Больной принимает вынужденное положение (полусидячее) и ограничивает движение грудной клетки. Кожные покровы приобретают бескровный вид — становятся бледными, губы — синюшными, при нормальной температуре тела на коже выступает холодный пот. Дыхание учащается до 24 и более в минуту, пульс — до 100— 120 ударов в минуту. В области ранения при пальпации грудной клетки выявляется подкожная эмфизема, а при повреждении ребер — хруст костных отломков, обусловленный их смещением. • Более тяжелая клиническая картина развивается при переломах нескольких ребер, когда образуются отломки, которые свободно перемещаются при дыхании, раздражают плевру и легкое и способствуют развитию плевро-пульмонального шока. При этом дыхание учащается (более 24— 26 в мин. ), развивается одышка, набухают шейные вены, кожа приобретает синюшный оттенок, усиливается кровохарканье, быстро нарастает подкожная эмфизема, распространяющаяся на шею, лицо, живот, бедро. Возникает опасность распространения эмфиземы на область средостения, что может вызвать остановку сердца. • Диагноз устанавливают на основании данных обследования больного.
• Клиническая картина. Пострадавший отмечает боль в поврежденной половине грудной клетки. Она усиливается при дыхании, и возникает ощущение недостаточности воздуха. При пневмогемотораксе к этому присоединяются слабость и головокружение. Больной принимает вынужденное положение (полусидячее) и ограничивает движение грудной клетки. Кожные покровы приобретают бескровный вид — становятся бледными, губы — синюшными, при нормальной температуре тела на коже выступает холодный пот. Дыхание учащается до 24 и более в минуту, пульс — до 100— 120 ударов в минуту. В области ранения при пальпации грудной клетки выявляется подкожная эмфизема, а при повреждении ребер — хруст костных отломков, обусловленный их смещением. • Более тяжелая клиническая картина развивается при переломах нескольких ребер, когда образуются отломки, которые свободно перемещаются при дыхании, раздражают плевру и легкое и способствуют развитию плевро-пульмонального шока. При этом дыхание учащается (более 24— 26 в мин. ), развивается одышка, набухают шейные вены, кожа приобретает синюшный оттенок, усиливается кровохарканье, быстро нарастает подкожная эмфизема, распространяющаяся на шею, лицо, живот, бедро. Возникает опасность распространения эмфиземы на область средостения, что может вызвать остановку сердца. • Диагноз устанавливают на основании данных обследования больного.
 • Лечение. Первая медицинская помощь должна предусматривать меры по обезболиванию, освобождению легкого от сдавливания, ингаляции кислорода. Для обезболивания делают подкожно инъекцию промедола или морфина (1 мл 1% раствора). Во время транспортировки туловищу пострадавшего придают возвышенное положение. Целесообразно во время транспортировки делать ингаляции кислорода в смеси с закисью азота, инъекции средств, повышающих тонус кровеносных сосудов (мезатон, норадреналин и др. ). • Для дальнейшего лечения пострадавшего эвакуируют в торакоабдоминальную специализированную больницу. • Лечебные мероприятия в больнице зависят от вида пневмоторакса, консервативное лечение симптоматическими средствами применяется только в случаях, когда воздух занимает менее 25% объема плевральной полости. Для ускорения расправления легкого применяют аспирацию воздуха из плевральной полости. При закрытом пневмотораксе любой этиологии воздух удаляют с помощью плевральной пункции. • При травматическом клапанном пневмотораксе дренирование плевральной полости и активная или пассивная аспирация из нее воздуха — неотложные и эффективные меры.
• Лечение. Первая медицинская помощь должна предусматривать меры по обезболиванию, освобождению легкого от сдавливания, ингаляции кислорода. Для обезболивания делают подкожно инъекцию промедола или морфина (1 мл 1% раствора). Во время транспортировки туловищу пострадавшего придают возвышенное положение. Целесообразно во время транспортировки делать ингаляции кислорода в смеси с закисью азота, инъекции средств, повышающих тонус кровеносных сосудов (мезатон, норадреналин и др. ). • Для дальнейшего лечения пострадавшего эвакуируют в торакоабдоминальную специализированную больницу. • Лечебные мероприятия в больнице зависят от вида пневмоторакса, консервативное лечение симптоматическими средствами применяется только в случаях, когда воздух занимает менее 25% объема плевральной полости. Для ускорения расправления легкого применяют аспирацию воздуха из плевральной полости. При закрытом пневмотораксе любой этиологии воздух удаляют с помощью плевральной пункции. • При травматическом клапанном пневмотораксе дренирование плевральной полости и активная или пассивная аспирация из нее воздуха — неотложные и эффективные меры.
 Открытый пневмоторакс • — патологическое состояние, при котором плевральная полость постоянно имеет сообщение с наружным воздухом. • Открытый пневмоторакс в мирное время встречается редко, только при ранениях крупными металлическими предметами, обладающими большой убойной силой. При этом в момент вдоха поврежденное легкое спадается и использованный воздух переходит в здоровое легкое. При выдохе часть воздуха и здорового легкого переходит в поврежденное. Все это сопровождается колебательными движениями средостения и вызывает развитие кардиопульмонального шока. • Клиническая картина. Из местных признаков открытого пневмоторакса отмечают хлюпающие звуки в области раны при вдохе и выдохе, кровотечение из раны в виде пенистой крови, усиливающееся на выдохе, подкожную эмфизему вокруг раны. Из общих симптомов отмечается выраженная дыхательная недостаточность. Развивается одышка с учащением дыхания до 26 и более в минуту. Пульс 120— 140 ударов в минуту, слабого наполнения, артериальное давление снижается. Кожные покровы бледные.
Открытый пневмоторакс • — патологическое состояние, при котором плевральная полость постоянно имеет сообщение с наружным воздухом. • Открытый пневмоторакс в мирное время встречается редко, только при ранениях крупными металлическими предметами, обладающими большой убойной силой. При этом в момент вдоха поврежденное легкое спадается и использованный воздух переходит в здоровое легкое. При выдохе часть воздуха и здорового легкого переходит в поврежденное. Все это сопровождается колебательными движениями средостения и вызывает развитие кардиопульмонального шока. • Клиническая картина. Из местных признаков открытого пневмоторакса отмечают хлюпающие звуки в области раны при вдохе и выдохе, кровотечение из раны в виде пенистой крови, усиливающееся на выдохе, подкожную эмфизему вокруг раны. Из общих симптомов отмечается выраженная дыхательная недостаточность. Развивается одышка с учащением дыхания до 26 и более в минуту. Пульс 120— 140 ударов в минуту, слабого наполнения, артериальное давление снижается. Кожные покровы бледные.
 • Диагноз устанавливается на основании данных клинического обследования. • Лечение Первая медицинская помощь должна предусматривать герметизацию плевральной полости, обезболивание и ликвидацию гипоксии организма. • Герметизация плевральной полости достигается наложением окклюзионной повязки (рис. 1) с использованием лейкопластыря, прорезиненной оболочки индивидуального перевязочного пакета, резиновой медицинской перчатки или иного материала, не пропускающего воздух. • Пострадавшему придают полусидячее положение (рис. 2), делают ингаляции кислорода, проводят обезболивание путем инъекции наркотического анальгетика (морфин, промедол) и срочно эвакуируют для дальнейшего лечения в торакоабдоминальную специализированную больницу.
• Диагноз устанавливается на основании данных клинического обследования. • Лечение Первая медицинская помощь должна предусматривать герметизацию плевральной полости, обезболивание и ликвидацию гипоксии организма. • Герметизация плевральной полости достигается наложением окклюзионной повязки (рис. 1) с использованием лейкопластыря, прорезиненной оболочки индивидуального перевязочного пакета, резиновой медицинской перчатки или иного материала, не пропускающего воздух. • Пострадавшему придают полусидячее положение (рис. 2), делают ингаляции кислорода, проводят обезболивание путем инъекции наркотического анальгетика (морфин, промедол) и срочно эвакуируют для дальнейшего лечения в торакоабдоминальную специализированную больницу.
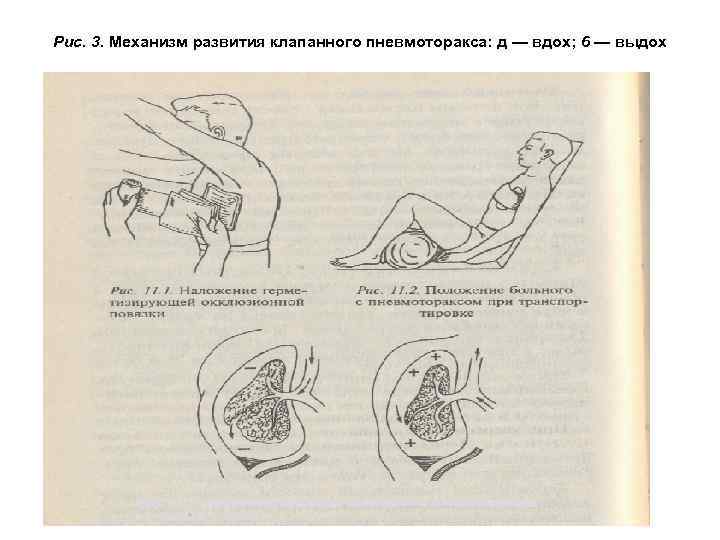 Рис. 3. Механизм развития клапанного пневмоторакса: д — вдох; 6 — выдох
Рис. 3. Механизм развития клапанного пневмоторакса: д — вдох; 6 — выдох
 Клапанный пневмоторакс • — это прогрессирующее накопление воздуха в плевральной полости в результате образования клапана из поврежденной ткани легкого, который закрывает при выдохе отверстие в поврежденном бронхе или стенке грудной клетки. При этом с каждым вдохом повышается внутри плевральное давление, поврежденное легкое сдавливается, а потом смещается в здоровую сторону и средостение, нарушается работа сердца, развивается застой крови в малом круге кровообращения, гипоксия и кардиопульмональный шок (рис. 3). • Клиническая картина Общее состояние больного тяжелое, прогрессирующее ухудшение наблюдается с каждым следующим вдохом. Отмечается инспираторная одышка с учащением дыхания (свыше 26 в минуту). Развивается подкожная эмфизема, распространяющаяся на туловище, шею, лицо и конечности. Резко набухают вены шеи. Пульс учащается до 120— 140 уд. в мин. , падает артериальное давление. Кожные покровы сначала бледные, а потом приобретают синюшный оттенок. На вдохе над раной могут слышаться звуки вхождения воздуха в плевральную полость, на выдохе шумов нет. • Диагноз устанавливают на основании клинической картины и подтверждают при рентгенологическом обследовании.
Клапанный пневмоторакс • — это прогрессирующее накопление воздуха в плевральной полости в результате образования клапана из поврежденной ткани легкого, который закрывает при выдохе отверстие в поврежденном бронхе или стенке грудной клетки. При этом с каждым вдохом повышается внутри плевральное давление, поврежденное легкое сдавливается, а потом смещается в здоровую сторону и средостение, нарушается работа сердца, развивается застой крови в малом круге кровообращения, гипоксия и кардиопульмональный шок (рис. 3). • Клиническая картина Общее состояние больного тяжелое, прогрессирующее ухудшение наблюдается с каждым следующим вдохом. Отмечается инспираторная одышка с учащением дыхания (свыше 26 в минуту). Развивается подкожная эмфизема, распространяющаяся на туловище, шею, лицо и конечности. Резко набухают вены шеи. Пульс учащается до 120— 140 уд. в мин. , падает артериальное давление. Кожные покровы сначала бледные, а потом приобретают синюшный оттенок. На вдохе над раной могут слышаться звуки вхождения воздуха в плевральную полость, на выдохе шумов нет. • Диагноз устанавливают на основании клинической картины и подтверждают при рентгенологическом обследовании.
 • Лечение Первая медицинская помощь предусматривает наложение герметизирующей окклюзионной повязки, ингаляции кислорода, введение наркотических и ненаркотических анальгетиков, срочную эвакуацию в торакоабдоминальную специализированную больницу. Для транспортировки пострадавшего укладывают на носилки с приподнятым головным концом и обеспечивают ингаляциями кислорода. • После доставки в больницу больного сразу помещают в реанимационное отделение, где делают вагосимпатическую блокаду новокаином по методу Вишневского, пункцию и дренаж плевральной полости по Бюлау. • При уверенности в диагнозе пункцию плевральной полости со стороны повреждения целесообразно сделать еще при оказании доврачебной помощи. Для этого пользуются специальной иглой с клапаном, которая при вдохе не пропускает воздух в плевральную полость. • Прогноз. При опоздании первой медицинской помощи наступает смерть от асфиксии в среднем через 20— 30 мин после начала болезни.
• Лечение Первая медицинская помощь предусматривает наложение герметизирующей окклюзионной повязки, ингаляции кислорода, введение наркотических и ненаркотических анальгетиков, срочную эвакуацию в торакоабдоминальную специализированную больницу. Для транспортировки пострадавшего укладывают на носилки с приподнятым головным концом и обеспечивают ингаляциями кислорода. • После доставки в больницу больного сразу помещают в реанимационное отделение, где делают вагосимпатическую блокаду новокаином по методу Вишневского, пункцию и дренаж плевральной полости по Бюлау. • При уверенности в диагнозе пункцию плевральной полости со стороны повреждения целесообразно сделать еще при оказании доврачебной помощи. Для этого пользуются специальной иглой с клапаном, которая при вдохе не пропускает воздух в плевральную полость. • Прогноз. При опоздании первой медицинской помощи наступает смерть от асфиксии в среднем через 20— 30 мин после начала болезни.
 Повреждения сердца • Повреждения сердца бывают закрытые и открытые (ранения). • В зависимости от характера раневого канала различают непроникающие и проникающие раны. • Закрытые повреждения сердца возникают в результате закрытых травм грудной клетки (ушибы, сдавливания, падения с высоты, сотрясения ударной волной). • Незначительные повреждения в большинстве случаев определенно не проявляются и часто остаются незамеченными.
Повреждения сердца • Повреждения сердца бывают закрытые и открытые (ранения). • В зависимости от характера раневого канала различают непроникающие и проникающие раны. • Закрытые повреждения сердца возникают в результате закрытых травм грудной клетки (ушибы, сдавливания, падения с высоты, сотрясения ударной волной). • Незначительные повреждения в большинстве случаев определенно не проявляются и часто остаются незамеченными.
 • Тяжелые повреждения без нарушения анатомической целости сердца сопровождаются выраженными симптомами. • Наиболее характерным признаком при этом является тахикардия (140— 160 сокращений в мин. ) со значительной артериальной гипотензией, которая не корригируется медикаментами. Больные беспокойные, отмечают сильную боль за грудиной с иррадиацией в левую руку и лопатку, одышку, общую слабость. При обследовании выявляется, что тоны сердца глухие, границы расширены. Иногда возникает тромбоз коронарных артерий и развивается инфаркт миокарда с характерными изменениями на ЭКГ. • Разрывы миокарда при закрытых повреждениях обусловливают кровоизлияние в околосердечную сумку и развитие тампонады сердца с типичными клиническими проявлениями. • Диагностика закрытых повреждений сердца затруднена. Наиболее важным для установления диагноза является электрокардиографическое обследование. Точный диагноз при жизни больного устанавливают редко — большинство пострадавших гибнут от быстро нарастающей сердечной недостаточности.
• Тяжелые повреждения без нарушения анатомической целости сердца сопровождаются выраженными симптомами. • Наиболее характерным признаком при этом является тахикардия (140— 160 сокращений в мин. ) со значительной артериальной гипотензией, которая не корригируется медикаментами. Больные беспокойные, отмечают сильную боль за грудиной с иррадиацией в левую руку и лопатку, одышку, общую слабость. При обследовании выявляется, что тоны сердца глухие, границы расширены. Иногда возникает тромбоз коронарных артерий и развивается инфаркт миокарда с характерными изменениями на ЭКГ. • Разрывы миокарда при закрытых повреждениях обусловливают кровоизлияние в околосердечную сумку и развитие тампонады сердца с типичными клиническими проявлениями. • Диагностика закрытых повреждений сердца затруднена. Наиболее важным для установления диагноза является электрокардиографическое обследование. Точный диагноз при жизни больного устанавливают редко — большинство пострадавших гибнут от быстро нарастающей сердечной недостаточности.
 Открытые повреждения сердца (ранения) • в большинстве случаев сопровождаются ранением плевры и легких, реже диафрагмы, печени, желудка и др. • Тяжесть состояния раненых не всегда соответствует характеру ранения. Судьба больного часто зависит от скорости накопления крови в околосердечной сумке и общего объема кровопотери. Кровь при излиянии в околосердечную сумку частично свертывается, затрудняет работу сердца, происходит тампонада сердца, от которой пострадавшие часто гибнут до поступления в больницу. • Клиническая картина. В типичных случаях ранения состояние больного тяжелое. Часто отмечается затемнение или потеря сознания. Раненые беспокойны, испытывают чувство страха, нехватку воздуха, боли в области сердца, тяжесть дыхания. При обследовании больного выявляется бледность кожи, холодный пот, частый малый пульс, снижение артериального давления.
Открытые повреждения сердца (ранения) • в большинстве случаев сопровождаются ранением плевры и легких, реже диафрагмы, печени, желудка и др. • Тяжесть состояния раненых не всегда соответствует характеру ранения. Судьба больного часто зависит от скорости накопления крови в околосердечной сумке и общего объема кровопотери. Кровь при излиянии в околосердечную сумку частично свертывается, затрудняет работу сердца, происходит тампонада сердца, от которой пострадавшие часто гибнут до поступления в больницу. • Клиническая картина. В типичных случаях ранения состояние больного тяжелое. Часто отмечается затемнение или потеря сознания. Раненые беспокойны, испытывают чувство страха, нехватку воздуха, боли в области сердца, тяжесть дыхания. При обследовании больного выявляется бледность кожи, холодный пот, частый малый пульс, снижение артериального давления.
 • В случаях развития тампонады сердца кожа приобретает бледно серую или синюшную окраску, дыхание частое, поверхностное, шейные вены набухают. Пульс малого наполнения или совсем не определяется, артериальное давление ниже критического уровня (70 мм рт. ст. ), границы сердца расширены, тоны ослаблены или не прослушиваются. При рентгенологическом обследовании выявляются характерные для тампонады сердца признаки — расширение границ, сглаженность контуров, отсутствие или снижение пульсации по контурам сердечной тени. • Диагноз устанавливают на основании данных клинического обследования и электрокардиографии. • Лечение повреждений сердца определяется характером анатомических изменений и тяжестью расстройства работы сердца. При ушибах и сотрясениях проводится консервативное лечение, направленное на устранение боли, восстановление объема крови, гемодинамики и сократительной способности миокарда.
• В случаях развития тампонады сердца кожа приобретает бледно серую или синюшную окраску, дыхание частое, поверхностное, шейные вены набухают. Пульс малого наполнения или совсем не определяется, артериальное давление ниже критического уровня (70 мм рт. ст. ), границы сердца расширены, тоны ослаблены или не прослушиваются. При рентгенологическом обследовании выявляются характерные для тампонады сердца признаки — расширение границ, сглаженность контуров, отсутствие или снижение пульсации по контурам сердечной тени. • Диагноз устанавливают на основании данных клинического обследования и электрокардиографии. • Лечение повреждений сердца определяется характером анатомических изменений и тяжестью расстройства работы сердца. При ушибах и сотрясениях проводится консервативное лечение, направленное на устранение боли, восстановление объема крови, гемодинамики и сократительной способности миокарда.
 • При ранениях сердца всегда показана срочная хирургическая операция — ушивание раны. • Первая медицинская помощь предусматривает наложение асептической повязки на наружную рану, введение болеутоляющих средств спешная эвакуация пострадавшего в хирургическое отделение больницы. • Успех операции зависит от своевременности доставки в больницу и скорости выполнения операции, • тяжелое состояние больного не может остановить действия хирурга.
• При ранениях сердца всегда показана срочная хирургическая операция — ушивание раны. • Первая медицинская помощь предусматривает наложение асептической повязки на наружную рану, введение болеутоляющих средств спешная эвакуация пострадавшего в хирургическое отделение больницы. • Успех операции зависит от своевременности доставки в больницу и скорости выполнения операции, • тяжелое состояние больного не может остановить действия хирурга.


