 ПНЕВМОНИИ (? )
ПНЕВМОНИИ (? )
 n Пневмонии- группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
n Пневмонии- группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
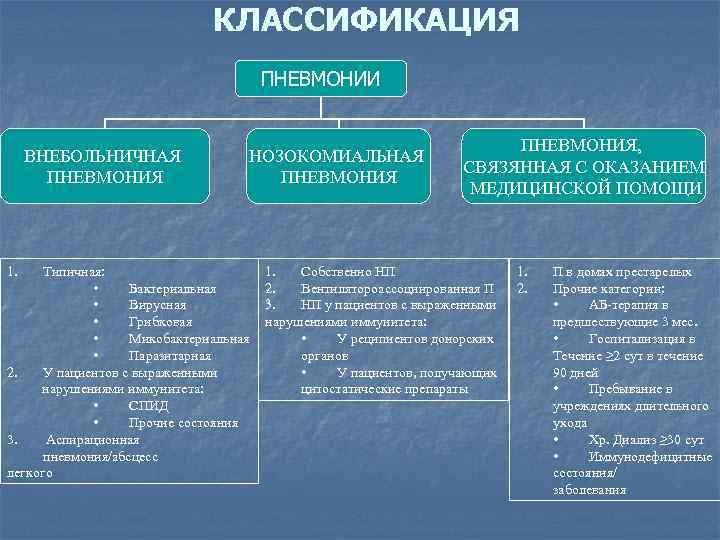 КЛАССИФИКАЦИЯ ПНЕВМОНИИ ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ 1. НОЗОКОМИАЛЬНАЯ ПНЕВМОНИЯ Типичная: • Бактериальная • Вирусная • Грибковая • Микобактериальная • Паразитарная 2. У пациентов с выраженными нарушениями иммунитета: • СПИД • Прочие состояния 3. Аспирационная пневмония/абсцесс легкого ПНЕВМОНИЯ, СВЯЗЯННАЯ С ОКАЗАНИЕМ МЕДИЦИНСКОЙ ПОМОЩИ 1. Собственно НП 2. Вентилятороассоциированная П 3. НП у пациентов с выраженными нарушениями иммунитета: • У реципиентов донорских органов • У пациентов, получающих цитостатические препараты 1. 2. П в домах престарелых Прочие категории: • АБ-терапия в предшествующие 3 мес. • Госпитализация в Течение ≥ 2 сут в течение 90 дней • Пребывание в учреждениях длительного ухода • Хр. Диализ ≥ 30 сут • Иммунодефицитные состояния/ заболевания
КЛАССИФИКАЦИЯ ПНЕВМОНИИ ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ 1. НОЗОКОМИАЛЬНАЯ ПНЕВМОНИЯ Типичная: • Бактериальная • Вирусная • Грибковая • Микобактериальная • Паразитарная 2. У пациентов с выраженными нарушениями иммунитета: • СПИД • Прочие состояния 3. Аспирационная пневмония/абсцесс легкого ПНЕВМОНИЯ, СВЯЗЯННАЯ С ОКАЗАНИЕМ МЕДИЦИНСКОЙ ПОМОЩИ 1. Собственно НП 2. Вентилятороассоциированная П 3. НП у пациентов с выраженными нарушениями иммунитета: • У реципиентов донорских органов • У пациентов, получающих цитостатические препараты 1. 2. П в домах престарелых Прочие категории: • АБ-терапия в предшествующие 3 мес. • Госпитализация в Течение ≥ 2 сут в течение 90 дней • Пребывание в учреждениях длительного ухода • Хр. Диализ ≥ 30 сут • Иммунодефицитные состояния/ заболевания
 n ВП – острое заболевание, возникшее во внебольничных условиях – т. е. вне стационара или позднее 4 недель после выписки из него, или диагностированное в первые 48 ч от момента госпитализации, или развившееся у пациента, не находившегося в домах сестринского ухода/отделениях длительного медицинскогонаблюдения ≥ 14 суток, сопровождающееся симптомами инфекции нижних дыхательных путей (лихорадка, кашель, выделение мокроты, боль в грудной клетке, одышка) и рентгенологическими признаками «свежих» очаговоинфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
n ВП – острое заболевание, возникшее во внебольничных условиях – т. е. вне стационара или позднее 4 недель после выписки из него, или диагностированное в первые 48 ч от момента госпитализации, или развившееся у пациента, не находившегося в домах сестринского ухода/отделениях длительного медицинскогонаблюдения ≥ 14 суток, сопровождающееся симптомами инфекции нижних дыхательных путей (лихорадка, кашель, выделение мокроты, боль в грудной клетке, одышка) и рентгенологическими признаками «свежих» очаговоинфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
 ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ ВОЗБУДИТЕЛИ ВП n n n n n ТИПИЧНЫЕ ВОЗБУДИТЕЛИ Streptococcus pneumoniae АТИПИЧНЫЕ ВОЗБУДИТЕЛИ: Chlamydia pneumoniae Mycoplasma pneumoniae Legionella pneumoniae ПРОЧИЕ ВОЗБУДИТЕЛИ Haemophilus influenzae Staphylococcus aureus Klebsiella pneumoniae Прочие энтеробактерии Pseudomonas aeruginosa «НАБЛЮДАТЕЛИ» ВП 30 -50% n n 8 -30% 3 -5% n Streptococcus viridans Staphylococcus epidermidis Enterococcus spp. Neisseria spp. Candida spp.
ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ ВОЗБУДИТЕЛИ ВП n n n n n ТИПИЧНЫЕ ВОЗБУДИТЕЛИ Streptococcus pneumoniae АТИПИЧНЫЕ ВОЗБУДИТЕЛИ: Chlamydia pneumoniae Mycoplasma pneumoniae Legionella pneumoniae ПРОЧИЕ ВОЗБУДИТЕЛИ Haemophilus influenzae Staphylococcus aureus Klebsiella pneumoniae Прочие энтеробактерии Pseudomonas aeruginosa «НАБЛЮДАТЕЛИ» ВП 30 -50% n n 8 -30% 3 -5% n Streptococcus viridans Staphylococcus epidermidis Enterococcus spp. Neisseria spp. Candida spp.
 n n n НП (госпитальная, внутрибольничная) – П, развивающаяся через ≥ 48 ч после госпитализации при отсутствии инкубационного периода на момент поступления больного в стационар. НП, связанная с ИВЛ – П, развившаяся не ранее чем через 48 ч от момента интубации и начала проведения ИВЛ при отсутствии признаков легочной инфекции на момент интубации. КЛАССИФИКАЦИЯ НП: Ранняя НП – возникла в течение первых 5 дней с момента госпитализации (возбудители чувствительны к традиционным АБП) n n n Ранняя НП с факторами риска наличия ПРВ Ранняя НП без факторов риска наличия ПРВ Поздняя НП – возникла не ранее 5 -го дня госпитализации (высокий риск наличия полирезистентных бактерий)
n n n НП (госпитальная, внутрибольничная) – П, развивающаяся через ≥ 48 ч после госпитализации при отсутствии инкубационного периода на момент поступления больного в стационар. НП, связанная с ИВЛ – П, развившаяся не ранее чем через 48 ч от момента интубации и начала проведения ИВЛ при отсутствии признаков легочной инфекции на момент интубации. КЛАССИФИКАЦИЯ НП: Ранняя НП – возникла в течение первых 5 дней с момента госпитализации (возбудители чувствительны к традиционным АБП) n n n Ранняя НП с факторами риска наличия ПРВ Ранняя НП без факторов риска наличия ПРВ Поздняя НП – возникла не ранее 5 -го дня госпитализации (высокий риск наличия полирезистентных бактерий)
 Факторы риска антибиотикорезистентности возбудителей НП n n n n n АБТ в предшествующие 90 дней НП, развившаяся через ≥ 5 сут. от момента госпитализации Высокая распространенность АБ-резистентности у основных возбудителей в конкретных отделениях стационаров ОРДС Госпитализация в течение ≥ 2 дней в предшествующие 90 дней Пребывание в учреждениях длительного ухода (домах престарелых, инвалидов и др. ) Хронический диализ в течение предшествующих 30 дней Наличие члена семьи с заболеванием, вызванным полирезистентным возбудителем Наличие иммунодефицитного состояния и/или иммуносупрессивная терапия
Факторы риска антибиотикорезистентности возбудителей НП n n n n n АБТ в предшествующие 90 дней НП, развившаяся через ≥ 5 сут. от момента госпитализации Высокая распространенность АБ-резистентности у основных возбудителей в конкретных отделениях стационаров ОРДС Госпитализация в течение ≥ 2 дней в предшествующие 90 дней Пребывание в учреждениях длительного ухода (домах престарелых, инвалидов и др. ) Хронический диализ в течение предшествующих 30 дней Наличие члена семьи с заболеванием, вызванным полирезистентным возбудителем Наличие иммунодефицитного состояния и/или иммуносупрессивная терапия
 Факторы риска некоторых возбудителей НП Интубация: n n n P. aeruginosa S. aureus Acinetobacter spp. Предшествующая АБТ: n n P. Aeruginosa MRSA Klebsiella spp, E. coli (БЛРС+) Acinetobacter spp. Аспирация: n Анаэробы
Факторы риска некоторых возбудителей НП Интубация: n n n P. aeruginosa S. aureus Acinetobacter spp. Предшествующая АБТ: n n P. Aeruginosa MRSA Klebsiella spp, E. coli (БЛРС+) Acinetobacter spp. Аспирация: n Анаэробы
 ПРИНЦИПЫ АМТ: P. aeruginosa n Цефалоспорины III поколения без анитсинегнойной активности n n n Цефалоспорины с антисинегнойной активностью n n n Меропенем Имипенем Дорипенем Фторхинолоны без антисинегнойной активности n n n Эртапенем Карбапенемы с антисинегнойной активностью n n Цефтазидим Цефоперазон Цефепим Карбапенемы без антисинегнойной активности n n Цефотаксим Цефтриаксон Моксифлоксацин Офлоксацин Фторхинолоны с антисинегнойной активностью n n Ципрофлоксацин Левофлоксацин
ПРИНЦИПЫ АМТ: P. aeruginosa n Цефалоспорины III поколения без анитсинегнойной активности n n n Цефалоспорины с антисинегнойной активностью n n n Меропенем Имипенем Дорипенем Фторхинолоны без антисинегнойной активности n n n Эртапенем Карбапенемы с антисинегнойной активностью n n Цефтазидим Цефоперазон Цефепим Карбапенемы без антисинегнойной активности n n Цефотаксим Цефтриаксон Моксифлоксацин Офлоксацин Фторхинолоны с антисинегнойной активностью n n Ципрофлоксацин Левофлоксацин
 n β-лактамы: n Пенициллины (Амоксициллина клавуланат, Пиперациллин/тазобактам; ) n n n Цефалоспорины (Сульфоперазон/сульбактам) Карбапенемы Резистентны к β-лактамазам Монобактамы n БЛРС- β-лактамазы расширенного спектра n Ингибиторы β-лактамаз: n n n Клавулановая кислота Сульбактам Тазобактам
n β-лактамы: n Пенициллины (Амоксициллина клавуланат, Пиперациллин/тазобактам; ) n n n Цефалоспорины (Сульфоперазон/сульбактам) Карбапенемы Резистентны к β-лактамазам Монобактамы n БЛРС- β-лактамазы расширенного спектра n Ингибиторы β-лактамаз: n n n Клавулановая кислота Сульбактам Тазобактам
 ПРИНЦИПЫ АМТ n Ингибиторзащищенные β-лактамы n Амоксициллин/клавулановая кислота n Пиперациллин/тазобактам Цефоперазон/сульбактам n n Препараты с активностью против MRSA n n n Аминогликозиды n n n Ко-тримоксазол Рифамицины n n Амикацин Гентамицин Антифолаты n n Линезолид !!! Ванкомицин Рифампицин Противогрибковые n n n Вориконазол Каспофунгин Амфотерицин В
ПРИНЦИПЫ АМТ n Ингибиторзащищенные β-лактамы n Амоксициллин/клавулановая кислота n Пиперациллин/тазобактам Цефоперазон/сульбактам n n Препараты с активностью против MRSA n n n Аминогликозиды n n n Ко-тримоксазол Рифамицины n n Амикацин Гентамицин Антифолаты n n Линезолид !!! Ванкомицин Рифампицин Противогрибковые n n n Вориконазол Каспофунгин Амфотерицин В
 ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ: эмпирическая АБТ ранней НП (≤ 4 дней) любой степени тяжести у пациентов без ФР инфицирования полирезистентными возбудителями n n S. pneumoniae H. influenzae S. aureus (MSSA) Enterobacteriaceae n n n E. coli K. pneumoniae Enterobacter spp. Proteus spp. Serratia marcescens Цефалоспорины без антисинегнойной активности (цефтриаксон, цефотаксим) или Фторхинолон (левофлоксацин, моксифлоксацин, офлоксацин) или Пиперациллин/тазобактам или Карбопенем без антисинегнойной активности (эртапенем)
ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ: эмпирическая АБТ ранней НП (≤ 4 дней) любой степени тяжести у пациентов без ФР инфицирования полирезистентными возбудителями n n S. pneumoniae H. influenzae S. aureus (MSSA) Enterobacteriaceae n n n E. coli K. pneumoniae Enterobacter spp. Proteus spp. Serratia marcescens Цефалоспорины без антисинегнойной активности (цефтриаксон, цефотаксим) или Фторхинолон (левофлоксацин, моксифлоксацин, офлоксацин) или Пиперациллин/тазобактам или Карбопенем без антисинегнойной активности (эртапенем)
 ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ: эмпирическая АБТ поздней НП (≥ 5 дней) любой степени или НП с ФР инфицирования полирезистентными возбудителями n n P. aeruginosa Acinetobacter spp. Enterobacteriaceae (БЛРС+) MRSA Карбопенем c антисинегнойной активностью (меропенем, имипенем, дорипенем) или Ингибиторзащищенный β-лактам с антисинегнойной активностью (цефоперазон/сульбактам, пиперациллин/тазобактам) или Цефалоспорины III поколения с антисинегнойной активностью (цефепим, цефтазидим) + линезолид или ванкомицин (при наличии факторов риска MRSA
ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ: эмпирическая АБТ поздней НП (≥ 5 дней) любой степени или НП с ФР инфицирования полирезистентными возбудителями n n P. aeruginosa Acinetobacter spp. Enterobacteriaceae (БЛРС+) MRSA Карбопенем c антисинегнойной активностью (меропенем, имипенем, дорипенем) или Ингибиторзащищенный β-лактам с антисинегнойной активностью (цефоперазон/сульбактам, пиперациллин/тазобактам) или Цефалоспорины III поколения с антисинегнойной активностью (цефепим, цефтазидим) + линезолид или ванкомицин (при наличии факторов риска MRSA
 n n n НП (госпитальная, внутрибольничная) – П, развивающаяся через ≥ 48 ч после госпитализации при отсутствии инкубационного периода на момент поступления больного стационар. НП, связанная и ИВЛ – П, развившаяся не ранее чем через 48 ч от момента интубации и начала проведения ИВЛ при отсутствии признаков легочной инфекции на момент интубации. КЛАССИФИКАЦИЯ НП: Ранняя НП – возникла в течение первых 5 дней с момента госпитализации (возбудители чувствительны к традиционным АБП) n n n Ранняя НП с факторами риска наличия ПРВ Ранняя НП без факторов риска наличия ПРВ Поздняя НП – возникла не ранее 5 -го дня госпитализации (высокий риск наличия полирезистентных бактерий)
n n n НП (госпитальная, внутрибольничная) – П, развивающаяся через ≥ 48 ч после госпитализации при отсутствии инкубационного периода на момент поступления больного стационар. НП, связанная и ИВЛ – П, развившаяся не ранее чем через 48 ч от момента интубации и начала проведения ИВЛ при отсутствии признаков легочной инфекции на момент интубации. КЛАССИФИКАЦИЯ НП: Ранняя НП – возникла в течение первых 5 дней с момента госпитализации (возбудители чувствительны к традиционным АБП) n n n Ранняя НП с факторами риска наличия ПРВ Ранняя НП без факторов риска наличия ПРВ Поздняя НП – возникла не ранее 5 -го дня госпитализации (высокий риск наличия полирезистентных бактерий)
 INFLUENZA H 1 N 1 «Как можно отличить сибирскую язву от гриппа? » n n H 5 N 1 - Птичий грипп H 1 N 1 - Свиной грипп (2009), «испанка» (1918) n Грипп молодых: 10 -19 лет, моложе 50 лет Смертность: Сезонный грипп >65 лет 90% летальности Свиной грипп <65 лет 90% летальности n Рентгенологическая картина n n n «Матовое стекло» Консолидация Часто пятнистые Узелковые 69% 59% 41% 28% Оценка тяжести: n n SOFA Pneumonia Severity Index, CAP, SMART-COP, CURB-65 – не подходят
INFLUENZA H 1 N 1 «Как можно отличить сибирскую язву от гриппа? » n n H 5 N 1 - Птичий грипп H 1 N 1 - Свиной грипп (2009), «испанка» (1918) n Грипп молодых: 10 -19 лет, моложе 50 лет Смертность: Сезонный грипп >65 лет 90% летальности Свиной грипп <65 лет 90% летальности n Рентгенологическая картина n n n «Матовое стекло» Консолидация Часто пятнистые Узелковые 69% 59% 41% 28% Оценка тяжести: n n SOFA Pneumonia Severity Index, CAP, SMART-COP, CURB-65 – не подходят

 INFLUENZA H 1 N 1 Гриппозная пневмония: n Первичная (вирусемия, ОПЛТ, ОРДС) n n n Первые 2 суток заболевания Этиология H 1 N 1 (RT-PCR) Отсутствие доказательств бактериальной природы Опасификафия альвеол в базальных отделах Острая дыхательная недостаточность Вторичная (конец 1 -ой – начало 2 -ой недели) n n Пневмония конца 1 -ой недели Вирусно-бактериальный характер n n n Streptococcus pneumoniae !!! Редко - Staphylococcus aureus итд Третичная (после 14 дня от начала заболевания) n С 14 дня болезни n Грамотрицательная флора
INFLUENZA H 1 N 1 Гриппозная пневмония: n Первичная (вирусемия, ОПЛТ, ОРДС) n n n Первые 2 суток заболевания Этиология H 1 N 1 (RT-PCR) Отсутствие доказательств бактериальной природы Опасификафия альвеол в базальных отделах Острая дыхательная недостаточность Вторичная (конец 1 -ой – начало 2 -ой недели) n n Пневмония конца 1 -ой недели Вирусно-бактериальный характер n n n Streptococcus pneumoniae !!! Редко - Staphylococcus aureus итд Третичная (после 14 дня от начала заболевания) n С 14 дня болезни n Грамотрицательная флора
 INFLUENZA H 1 N 1 БАЗИСНАЯ АНТИВИРУСНАЯ ТЕРАПИЯ: n ПРЕПАРАТЫ ВЫБОРА: n Тамифлю (осельтамивир) n Реленза (занамивир) n Ингавирин (имидазолилэтанамид пентандиовой кислоты) n Исходная резистентность к препаратам адамантанового ряда (ремантадин, амантадин)
INFLUENZA H 1 N 1 БАЗИСНАЯ АНТИВИРУСНАЯ ТЕРАПИЯ: n ПРЕПАРАТЫ ВЫБОРА: n Тамифлю (осельтамивир) n Реленза (занамивир) n Ингавирин (имидазолилэтанамид пентандиовой кислоты) n Исходная резистентность к препаратам адамантанового ряда (ремантадин, амантадин)




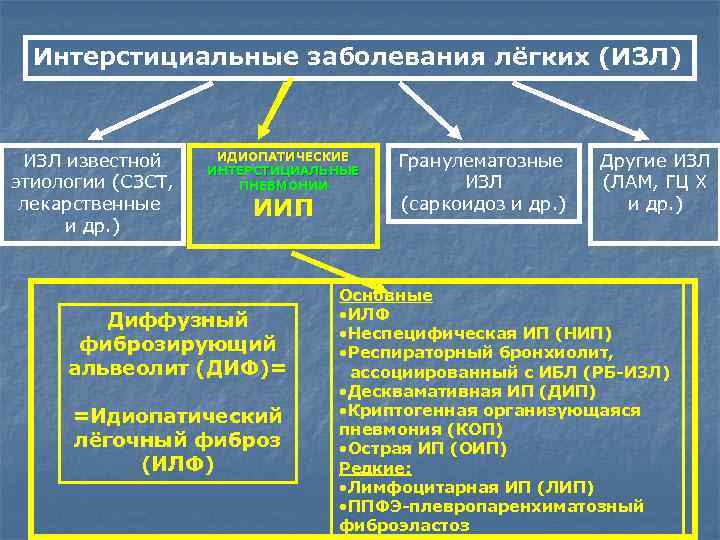 Интерстициальные заболевания лёгких (ИЗЛ) ИЗЛ известной этиологии (СЗСТ, лекарственные и др. ) ИДИОПАТИЧЕСКИЕ ИНТЕРСТИЦИАЛЬНЫЕ ПНЕВМОНИИ ИИП Диффузный фиброзирующий альвеолит (ДИФ)= =Идиопатический лёгочный фиброз (ИЛФ) Гранулематозные ИЗЛ (саркоидоз и др. ) Другие ИЗЛ (ЛАМ, ГЦ Х и др. ) Основные • ИЛФ • Неспецифическая ИП (НИП) • Респираторный бронхиолит, ассоциированный с ИБЛ (РБ-ИЗЛ) • Десквамативная ИП (ДИП) • Криптогенная организующаяся пневмония (КОП) • Острая ИП (ОИП) Редкие: • Лимфоцитарная ИП (ЛИП) • ППФЭ-плевропаренхиматозный фиброэластоз
Интерстициальные заболевания лёгких (ИЗЛ) ИЗЛ известной этиологии (СЗСТ, лекарственные и др. ) ИДИОПАТИЧЕСКИЕ ИНТЕРСТИЦИАЛЬНЫЕ ПНЕВМОНИИ ИИП Диффузный фиброзирующий альвеолит (ДИФ)= =Идиопатический лёгочный фиброз (ИЛФ) Гранулематозные ИЗЛ (саркоидоз и др. ) Другие ИЗЛ (ЛАМ, ГЦ Х и др. ) Основные • ИЛФ • Неспецифическая ИП (НИП) • Респираторный бронхиолит, ассоциированный с ИБЛ (РБ-ИЗЛ) • Десквамативная ИП (ДИП) • Криптогенная организующаяся пневмония (КОП) • Острая ИП (ОИП) Редкие: • Лимфоцитарная ИП (ЛИП) • ППФЭ-плевропаренхиматозный фиброэластоз
 ИДИОПАТИЧЕСКИЕ ИНТЕРСТИЦИАЛЬНЫЕ ПНЕВМОНИИ (ИИП)несколько заболеваний из группы интерстициальных заболеваний лёгких, характеризующиеся сходными признаками: n Неизвестная природа заболеваний n Прогрессирующая одышка при физических нагрузках n Кашель, чаще непродуктивный n Крепитация при аускультации лёгких n Диффузные изменения на рентгенограмме и при КТ лёгких n Рестриктивные вентилляционные нарушения (снижение лёгочных объёмов), снижение диффузионной способности лёгких, расширение альвеоло-артериального градиента Аа. РО 2
ИДИОПАТИЧЕСКИЕ ИНТЕРСТИЦИАЛЬНЫЕ ПНЕВМОНИИ (ИИП)несколько заболеваний из группы интерстициальных заболеваний лёгких, характеризующиеся сходными признаками: n Неизвестная природа заболеваний n Прогрессирующая одышка при физических нагрузках n Кашель, чаще непродуктивный n Крепитация при аускультации лёгких n Диффузные изменения на рентгенограмме и при КТ лёгких n Рестриктивные вентилляционные нарушения (снижение лёгочных объёмов), снижение диффузионной способности лёгких, расширение альвеоло-артериального градиента Аа. РО 2
 клинико-патологическая классификация ИИП ATS/ERS, 2000 г. Гистологический вариант Клинический диагноз Обычная интерстициальная пневмония Идиопатический лёгочный фиброз Неспецифическая интерстициальная пневмония Организующаяся пневмония Криптогенная организующаяся пневмония Диффузное альвеолярное повреждение Острая интерстициальная пневмония Респираторный бронхиолит, ассоциированный с ИЗЛ Макрофагальная интерстициальная Десквамативная интерстициальная пневмония Лимфоцитарная интерстициальная пневмония
клинико-патологическая классификация ИИП ATS/ERS, 2000 г. Гистологический вариант Клинический диагноз Обычная интерстициальная пневмония Идиопатический лёгочный фиброз Неспецифическая интерстициальная пневмония Организующаяся пневмония Криптогенная организующаяся пневмония Диффузное альвеолярное повреждение Острая интерстициальная пневмония Респираторный бронхиолит, ассоциированный с ИЗЛ Макрофагальная интерстициальная Десквамативная интерстициальная пневмония Лимфоцитарная интерстициальная пневмония
 Морфологические особенности ИИП Морфологический тип и клинический диагноз ИИП Гистологическая картина Идиопатический лёгочный фиброз = ДФА (Обычная Нарушение архитектуры лёгких, фиброз с «сотовыми» изменениями, фокусы фибробластов. Неоднородность данных изменений в биоптате (временная гетерогенность) Неспецифическая ИП Вариабельное интерстициальное воспаление и фиброз, однородность данных изменений в биоптате, фибробластические фокусы отсутствуют или очень редки Криптогенная организующаяся пневмония (Организующаяся пневмония) Лёгочная архитектоника сохранена, пятнистое распространение полиповидной грануляционной ткани в дистальных воздухоносных путях Острая ИП = болезнь Хаммана. Рича (Диффузное альвеолярное Диффузный процесс, утолщение альвеолярных перегородок, организация альвеол, гиалиновые мембраны РБ- ИЗЛ (Респираторный бронхиолит) Бронхоцентричная аккумуляция альвеолярных макрофагов , минимальное воспаление и фиброз ДИП (Макрофагальная интерстициальная Равномерное поражение паренхимы лёгких, альвеолярные макрофаги в просвете альвеол, минимальное поражение интерстиция ЛИП (Лимфоцитарная интерстициальная Выраженная лимфоцитарная инфильтрация интерстиция часто ассоциирована с перибронхиальными лимфоидными фолликулами (фолликулярный бронхиолит) интерстициальная пневмония) (Неспецифическая интерстициальная пневмония) повреждение) пневмония)
Морфологические особенности ИИП Морфологический тип и клинический диагноз ИИП Гистологическая картина Идиопатический лёгочный фиброз = ДФА (Обычная Нарушение архитектуры лёгких, фиброз с «сотовыми» изменениями, фокусы фибробластов. Неоднородность данных изменений в биоптате (временная гетерогенность) Неспецифическая ИП Вариабельное интерстициальное воспаление и фиброз, однородность данных изменений в биоптате, фибробластические фокусы отсутствуют или очень редки Криптогенная организующаяся пневмония (Организующаяся пневмония) Лёгочная архитектоника сохранена, пятнистое распространение полиповидной грануляционной ткани в дистальных воздухоносных путях Острая ИП = болезнь Хаммана. Рича (Диффузное альвеолярное Диффузный процесс, утолщение альвеолярных перегородок, организация альвеол, гиалиновые мембраны РБ- ИЗЛ (Респираторный бронхиолит) Бронхоцентричная аккумуляция альвеолярных макрофагов , минимальное воспаление и фиброз ДИП (Макрофагальная интерстициальная Равномерное поражение паренхимы лёгких, альвеолярные макрофаги в просвете альвеол, минимальное поражение интерстиция ЛИП (Лимфоцитарная интерстициальная Выраженная лимфоцитарная инфильтрация интерстиция часто ассоциирована с перибронхиальными лимфоидными фолликулами (фолликулярный бронхиолит) интерстициальная пневмония) (Неспецифическая интерстициальная пневмония) повреждение) пневмония)
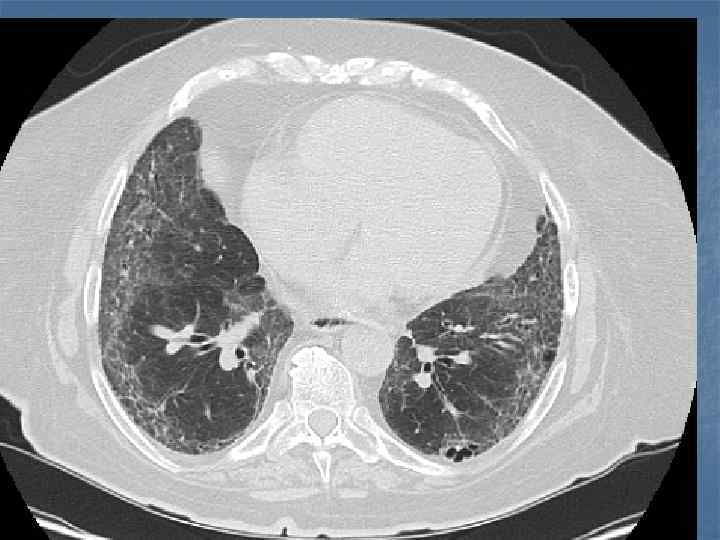
 Клинико-рентгенологические критерии вероятного диагноза ИЛФ (специфичность 97%, чувствительность 62%, Raghu et. al. ) Большие критерии (4): n n Исключение других ИЗЛ, вызванных известными причинами (лекарства, экзогенные факторы, СЗСТ) Рестриктивные изменения ФВД и нарушение газообмена Двусторонние изменения в базальных отделах лёгких по типу «матового стекла» по данным КТ высокого разрешения По данным трансбронхиальной биопсии или бронхоальвеолярного лаважа нет признаков, свидетельствующих об альтернативном диагнозе Малые критерии (+3): n n Возраст более 50 лет Незаметное, постепенное появление диспноэ при физической нагрузке Длительность заболевания более 3 месяцев Инспираторная крепитация в базальных отделах лёгких Согласительная комиссия ATS/ERS, 2000 г.
Клинико-рентгенологические критерии вероятного диагноза ИЛФ (специфичность 97%, чувствительность 62%, Raghu et. al. ) Большие критерии (4): n n Исключение других ИЗЛ, вызванных известными причинами (лекарства, экзогенные факторы, СЗСТ) Рестриктивные изменения ФВД и нарушение газообмена Двусторонние изменения в базальных отделах лёгких по типу «матового стекла» по данным КТ высокого разрешения По данным трансбронхиальной биопсии или бронхоальвеолярного лаважа нет признаков, свидетельствующих об альтернативном диагнозе Малые критерии (+3): n n Возраст более 50 лет Незаметное, постепенное появление диспноэ при физической нагрузке Длительность заболевания более 3 месяцев Инспираторная крепитация в базальных отделах лёгких Согласительная комиссия ATS/ERS, 2000 г.
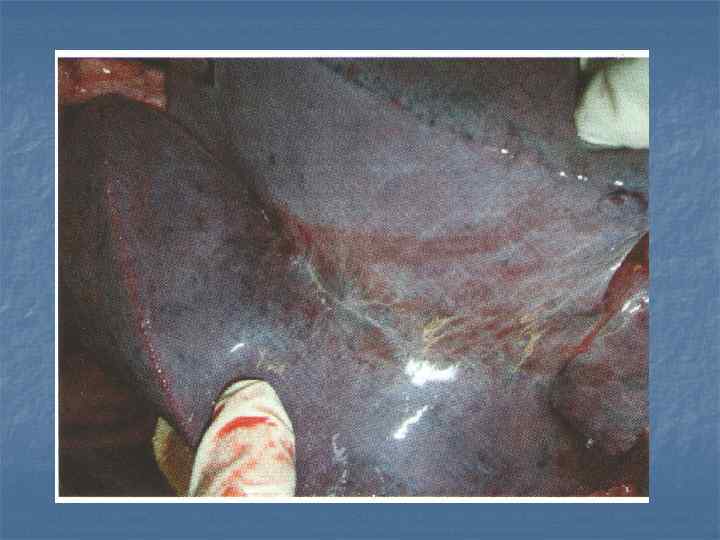
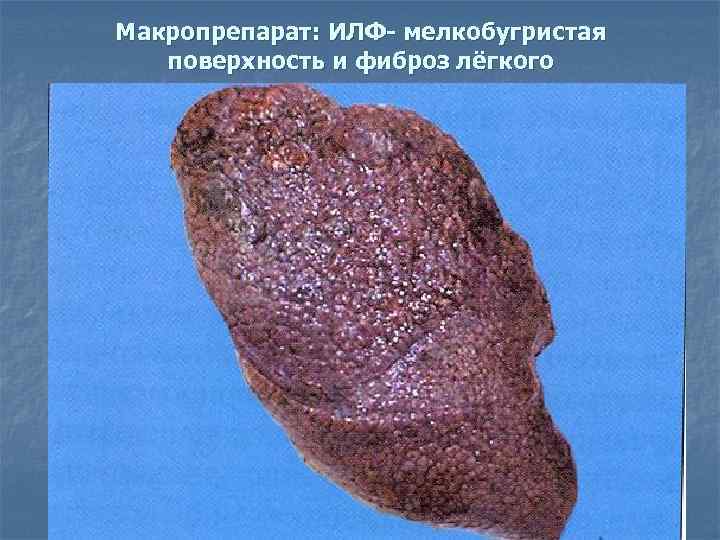 Макропрепарат: ИЛФ- мелкобугристая поверхность и фиброз лёгкого
Макропрепарат: ИЛФ- мелкобугристая поверхность и фиброз лёгкого
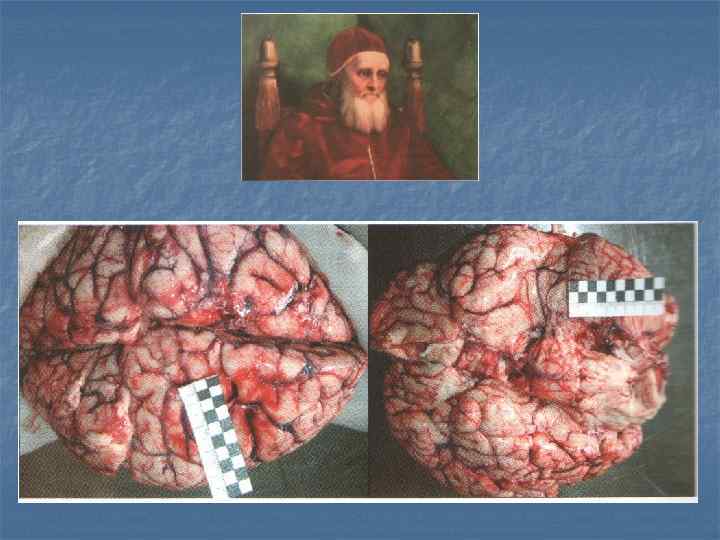
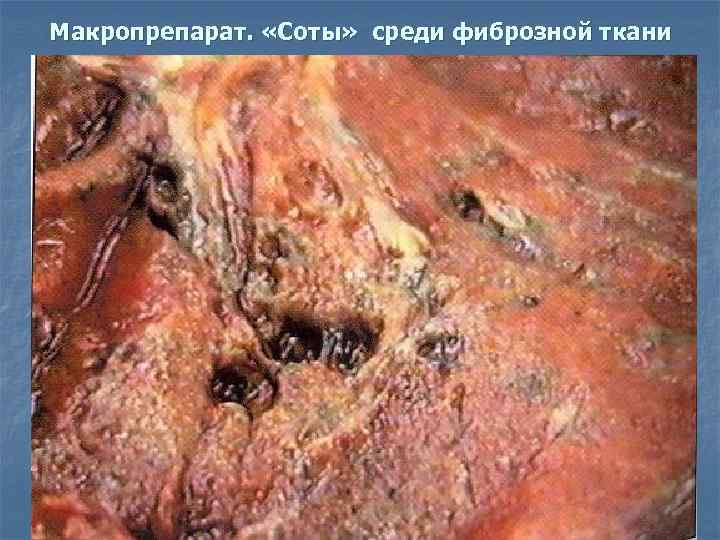 Макропрепарат. «Соты» среди фиброзной ткани
Макропрепарат. «Соты» среди фиброзной ткани
 Нет эффективных методов лечения ИЛФ. Нет способов улучшить выживаемость и качество жизни больных ИЛФ. Противовоспалительная терапия: ГКС, ЦС n ГКС+азатиоприн n ГКС+циклофосфамид Антифиброзная терапия: n D-пеницилламин n Колхицин n Интерферон-γ-1 b n Пирфенидон Антиоксидантная терапия: n N-ацетилцистеин Трансплантация лёгких
Нет эффективных методов лечения ИЛФ. Нет способов улучшить выживаемость и качество жизни больных ИЛФ. Противовоспалительная терапия: ГКС, ЦС n ГКС+азатиоприн n ГКС+циклофосфамид Антифиброзная терапия: n D-пеницилламин n Колхицин n Интерферон-γ-1 b n Пирфенидон Антиоксидантная терапия: n N-ацетилцистеин Трансплантация лёгких
 ГКС при ИЛФ n У 15 -20% больных ИЛФ эффективны ГКС n n n Женщины Возраст < 50 лет «Матовое» стекло Лимфоцитоз жидкости БАЛ>25% ПОЛЬЗА < РИСК при терапии ИЛФ ГКС n n Возраст > 70 лет Ожирение ИМТ > 35 кг/м 2 Остеопороз Сахарный диабет
ГКС при ИЛФ n У 15 -20% больных ИЛФ эффективны ГКС n n n Женщины Возраст < 50 лет «Матовое» стекло Лимфоцитоз жидкости БАЛ>25% ПОЛЬЗА < РИСК при терапии ИЛФ ГКС n n Возраст > 70 лет Ожирение ИМТ > 35 кг/м 2 Остеопороз Сахарный диабет
 ТРАНСПЛАНТАЦИЯ ЛЁГКИХ – наиболее радикальный способ терапии ИЛФ 3 -х летняя выживаемость после трансплантации лёгких – около 60% Самая высокая летальность среди пациентов, ожидающих трансплантации – среди больных ИЛФ
ТРАНСПЛАНТАЦИЯ ЛЁГКИХ – наиболее радикальный способ терапии ИЛФ 3 -х летняя выживаемость после трансплантации лёгких – около 60% Самая высокая летальность среди пациентов, ожидающих трансплантации – среди больных ИЛФ
 НОВЫЕ ПРЕПАРАТЫ ДЛЯ ТЕРАПИИ ИЛФ ПРЕПАРАТ ОБОСНОВАНИЕ Босентан – антагонист рецепторов эндотелина А и В Эндотелин-1 обладает вазоактивным, митогенным и иммуномодуляторным эффектами; повышает продукцию TGF-β и независимо стимулитует фибробласты Каптоприл, лозартан Ангиотензин II активирует пролиферацию фибробластов Ингибирование АПФ предотвоащает апаптоз альвеолярного эпителия Уменьшают фиброз лёгких in vivo Циклоспорин Ингибирует Т-лимфоциты Этанерсепт – антагонист TNF-α – цитокин с митогенным эффектом на фибробласты и синтез коллагена Иматинибингибитор протеинтирозиновых киназ Подавляет пролиферацию опухолевых и мезенхимальных клеток, в т. ч. фибробластов Репифермин – фактор Индуцирует нормальную (ингибирует аномальную) пролиферацию роста кератиноцитов альвеолоцитов II типа Ловастатин Блокирует формирование грануляционной ткани путем индукции апоптоза фибробластов Сиролимус Иммуносупрессивный препарат с антипролиферативными свойствами Микофенолата мофетил (Cell. Cept) Нарушает функцию лимфоцитов путём блокирования биосинтеза пуринов через ингибирование фермента инозин-монофосфат-дегидрогеназы
НОВЫЕ ПРЕПАРАТЫ ДЛЯ ТЕРАПИИ ИЛФ ПРЕПАРАТ ОБОСНОВАНИЕ Босентан – антагонист рецепторов эндотелина А и В Эндотелин-1 обладает вазоактивным, митогенным и иммуномодуляторным эффектами; повышает продукцию TGF-β и независимо стимулитует фибробласты Каптоприл, лозартан Ангиотензин II активирует пролиферацию фибробластов Ингибирование АПФ предотвоащает апаптоз альвеолярного эпителия Уменьшают фиброз лёгких in vivo Циклоспорин Ингибирует Т-лимфоциты Этанерсепт – антагонист TNF-α – цитокин с митогенным эффектом на фибробласты и синтез коллагена Иматинибингибитор протеинтирозиновых киназ Подавляет пролиферацию опухолевых и мезенхимальных клеток, в т. ч. фибробластов Репифермин – фактор Индуцирует нормальную (ингибирует аномальную) пролиферацию роста кератиноцитов альвеолоцитов II типа Ловастатин Блокирует формирование грануляционной ткани путем индукции апоптоза фибробластов Сиролимус Иммуносупрессивный препарат с антипролиферативными свойствами Микофенолата мофетил (Cell. Cept) Нарушает функцию лимфоцитов путём блокирования биосинтеза пуринов через ингибирование фермента инозин-монофосфат-дегидрогеназы
 ПРОГНОЗ ПРИ ИЛФ n Средняя выживаемость больных ИЛФ= 2, 9 -5, 0 лет Прогноз лучше: n У женщин n У более молодых n Анамнез заболевания менее 1 года n Ответ на терапию ГКС в течение 3 -х месяцев n Меньшая выраженность фиброза по данным биопсии и КТВР
ПРОГНОЗ ПРИ ИЛФ n Средняя выживаемость больных ИЛФ= 2, 9 -5, 0 лет Прогноз лучше: n У женщин n У более молодых n Анамнез заболевания менее 1 года n Ответ на терапию ГКС в течение 3 -х месяцев n Меньшая выраженность фиброза по данным биопсии и КТВР
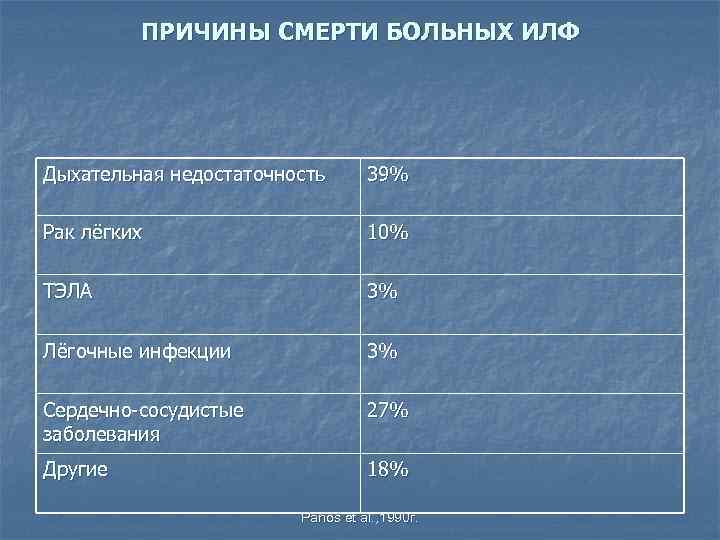 ПРИЧИНЫ СМЕРТИ БОЛЬНЫХ ИЛФ Дыхательная недостаточность 39% Рак лёгких 10% ТЭЛА 3% Лёгочные инфекции 3% Сердечно-сосудистые заболевания 27% Другие 18% Panos et al. , 1990 г.
ПРИЧИНЫ СМЕРТИ БОЛЬНЫХ ИЛФ Дыхательная недостаточность 39% Рак лёгких 10% ТЭЛА 3% Лёгочные инфекции 3% Сердечно-сосудистые заболевания 27% Другие 18% Panos et al. , 1990 г.
 ТРАНСПЛАНТАЦИЯ ЛЁГКИХ – наиболее радикальный способ терапии ИЛФ ПОКАЗАНИЯ К ТРАНСПЛАНТАЦИИ: n Диспноэ III-IV (NYHA) n Гипоксемия при физической нагрузке n Снижение VC или FVC менее 60 -70% n Снижение DLCO менее 50% ПРОТИВОПОКАЗАНИЯ К ТРАНСПЛАНТАЦИИ: n Пожилой возраст n Быстрое прогрессирование заболевания 3 -х летняя выживаемость после трансплантации лёгких – около 60% Самая высокая летальность среди пациентов, ожидающих трансплантации – среди больных ИЛФ
ТРАНСПЛАНТАЦИЯ ЛЁГКИХ – наиболее радикальный способ терапии ИЛФ ПОКАЗАНИЯ К ТРАНСПЛАНТАЦИИ: n Диспноэ III-IV (NYHA) n Гипоксемия при физической нагрузке n Снижение VC или FVC менее 60 -70% n Снижение DLCO менее 50% ПРОТИВОПОКАЗАНИЯ К ТРАНСПЛАНТАЦИИ: n Пожилой возраст n Быстрое прогрессирование заболевания 3 -х летняя выживаемость после трансплантации лёгких – около 60% Самая высокая летальность среди пациентов, ожидающих трансплантации – среди больных ИЛФ


