Перинатальна охорона плода.pptx
- Количество слайдов: 21
 Перинатальна охорона плода
Перинатальна охорона плода
 Перинатальний період – період, який починається з 22 -го повного тижня вагітності (з 154 доби від першого дня останнього нормального менструального циклу – термін гестації, якому в нормі відповідає маса плода 500 г) і закінчується після 7 повних діб життя новонародженого (168 годин після народження). Перинатологія - це наука про розвиток і функціональному становленні плода та новонародженого в перинатальному періоді.
Перинатальний період – період, який починається з 22 -го повного тижня вагітності (з 154 доби від першого дня останнього нормального менструального циклу – термін гестації, якому в нормі відповідає маса плода 500 г) і закінчується після 7 повних діб життя новонародженого (168 годин після народження). Перинатологія - це наука про розвиток і функціональному становленні плода та новонародженого в перинатальному періоді.
 Антенатальна охорона плода. повинна здійснюватися лікарями жіночої консультації та лікарями відділення патології вагітних. Включає: раннє взяття на облік до 12 тижнів вагітності обстеження, диференціація вагітних за групами ризику
Антенатальна охорона плода. повинна здійснюватися лікарями жіночої консультації та лікарями відділення патології вагітних. Включає: раннє взяття на облік до 12 тижнів вагітності обстеження, диференціація вагітних за групами ризику
 Групи вагітних за ступенем ризику Високого ризику (ризик >1: 250), 10 балів і вище Середнього ризику (ризик 1: 250 -1: 1000) 5 -9 балів Низького ризику (ризик <1: 1000) 4 бали і менше
Групи вагітних за ступенем ризику Високого ризику (ризик >1: 250), 10 балів і вище Середнього ризику (ризик 1: 250 -1: 1000) 5 -9 балів Низького ризику (ризик <1: 1000) 4 бали і менше
 Повне клінічне обстеження: Необхідне проведення скринінгового УЗД в терміни: У 15 тижнів У 18 тижнів На 30 -32 тижні. Якщо ризик високий, то проводиться своєчасна госпіталізація у відділення патології вагітних для вирішення питання про вибір терміну та методу розродження. Дострокове розродження в інтересах матері показано при: імуно-гематологічному конфлікті тяжкому цукровому діабеті пізньому гестозі. Кесарів розтин в інтересах плода виконується при розвитку дистрес-синдрому.
Повне клінічне обстеження: Необхідне проведення скринінгового УЗД в терміни: У 15 тижнів У 18 тижнів На 30 -32 тижні. Якщо ризик високий, то проводиться своєчасна госпіталізація у відділення патології вагітних для вирішення питання про вибір терміну та методу розродження. Дострокове розродження в інтересах матері показано при: імуно-гематологічному конфлікті тяжкому цукровому діабеті пізньому гестозі. Кесарів розтин в інтересах плода виконується при розвитку дистрес-синдрому.
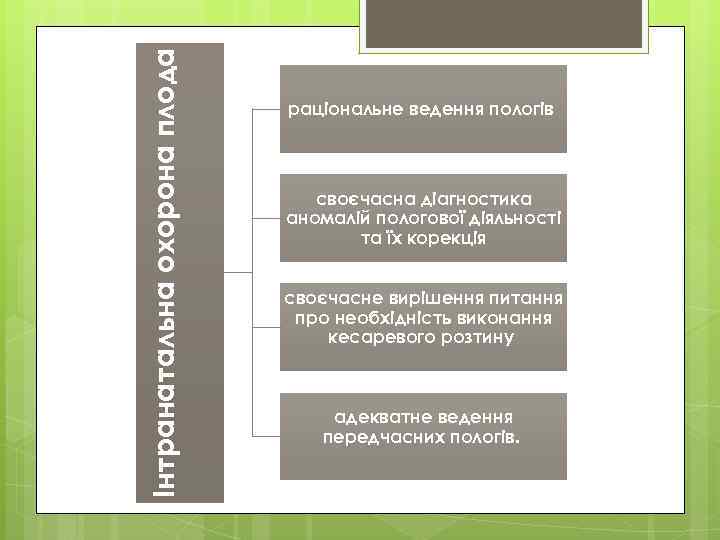 Інтранатальна охорона плода раціональне ведення пологів своєчасна діагностика аномалій пологової діяльності та їх корекція своєчасне вирішення питання про необхідність виконання кесаревого розтину адекватне ведення передчасних пологів.
Інтранатальна охорона плода раціональне ведення пологів своєчасна діагностика аномалій пологової діяльності та їх корекція своєчасне вирішення питання про необхідність виконання кесаревого розтину адекватне ведення передчасних пологів.
 Неонатальна охорона плода включає надання адекватної та своєчасної допомоги хворому новонародженому.
Неонатальна охорона плода включає надання адекватної та своєчасної допомоги хворому новонародженому.
 Пренатальний скринінг
Пренатальний скринінг
 Пренатальна діагностика(ПД) У сучасній ПД акцент робиться на І триместрі вагітності, адже чим раніше виявлено патологію плода, тим швидше можна прийняти правильне рішення щодо подальшої тактики ведення вагітності та вчасно вжити відповідних заходів. Зважаючи на це, у період 11 -14 тижнів вагітності проводяться ультразвуковий та біохімічний скринінги.
Пренатальна діагностика(ПД) У сучасній ПД акцент робиться на І триместрі вагітності, адже чим раніше виявлено патологію плода, тим швидше можна прийняти правильне рішення щодо подальшої тактики ведення вагітності та вчасно вжити відповідних заходів. Зважаючи на це, у період 11 -14 тижнів вагітності проводяться ультразвуковий та біохімічний скринінги.
 Мо. М (multiple of median) медіанна концентрація аналіту для конкретного строку вагітності, а саме: α-фетопротеїн, що синтезується печінкою плода, некон’югований естріол, хоріонічний гонадатропін людини (ХГЛ) переважно його вільна β-субодиниця, плацентарний білок РАРР-А інгібін А.
Мо. М (multiple of median) медіанна концентрація аналіту для конкретного строку вагітності, а саме: α-фетопротеїн, що синтезується печінкою плода, некон’югований естріол, хоріонічний гонадатропін людини (ХГЛ) переважно його вільна β-субодиниця, плацентарний білок РАРР-А інгібін А.
 Мо. М- скринінг Скринінг І триместру проводиться на 1013 тижнях вагітності та включає визначення вільної β-субодиниці ХГЛ (β-ХГЛ) та РАРР-А. За результатами УЗД розрахунок строку вагітності проводиться на основі величини куприково-тім’яного розміру (КТР). Для розрахунку ризику необхідно враховувати дату УЗД, КТР, візуалізацію кісток носа та товщину комірцевого простору.
Мо. М- скринінг Скринінг І триместру проводиться на 1013 тижнях вагітності та включає визначення вільної β-субодиниці ХГЛ (β-ХГЛ) та РАРР-А. За результатами УЗД розрахунок строку вагітності проводиться на основі величини куприково-тім’яного розміру (КТР). Для розрахунку ризику необхідно враховувати дату УЗД, КТР, візуалізацію кісток носа та товщину комірцевого простору.
 Подальша тактика Вагітним високого ризику проводять інвазивні обстеження з подальшим визначенням каріотипу плода Вігітним середнього ризику у ІІ триместрі повторно проводиться скринінг із визначенням β -ХГЛ, α-фетопротеїну, некон’югованого естріолу Вагітним невисокого ризику на 16 -18 тижнях вагітності проводиться скринінг ІІ триместру, що передбачає визначення α-фетопротеїну.
Подальша тактика Вагітним високого ризику проводять інвазивні обстеження з подальшим визначенням каріотипу плода Вігітним середнього ризику у ІІ триместрі повторно проводиться скринінг із визначенням β -ХГЛ, α-фетопротеїну, некон’югованого естріолу Вагітним невисокого ризику на 16 -18 тижнях вагітності проводиться скринінг ІІ триместру, що передбачає визначення α-фетопротеїну.
 УЗД наприкінці І триместру вагітності включає: оцінку цілісності кісток склепіння черепа плода (дає змогу діагностувати аненцефалію, екзенцефалію, черепномозкові грижі); визначення симетричності та форми судинних сплетінь головного мозку (діагностика голопрозенцефалії, синдрому Денді-Уокера); оцінку хребта (кістозна гігрома, що в 75% випадків супроводжується синдромом Тернера, spina bifida);
УЗД наприкінці І триместру вагітності включає: оцінку цілісності кісток склепіння черепа плода (дає змогу діагностувати аненцефалію, екзенцефалію, черепномозкові грижі); визначення симетричності та форми судинних сплетінь головного мозку (діагностика голопрозенцефалії, синдрому Денді-Уокера); оцінку хребта (кістозна гігрома, що в 75% випадків супроводжується синдромом Тернера, spina bifida);
 УЗД-оцінка шлунка (виключення діафрагмальної грижі); передньої черевної стінки (омфалоцелє, що дуже часто поєднується з трисомією 18); сечового міхура; кінцівок; серця.
УЗД-оцінка шлунка (виключення діафрагмальної грижі); передньої черевної стінки (омфалоцелє, що дуже часто поєднується з трисомією 18); сечового міхура; кінцівок; серця.
 Маркери хромосомної патології комірцевий простір – ехонегативна ділянка між шкірою плода та м’якими тканинами, що оточують шийний відділ хребта. Оцінка товщини комірцевого простору дає змогу в 70 -75% випадків діагностувати синдром Дауна. оцінка носових кісток плода (відсутність однієї або обох носових кісток) у понад 50% випадків дає змогу виявити синдром Дауна
Маркери хромосомної патології комірцевий простір – ехонегативна ділянка між шкірою плода та м’якими тканинами, що оточують шийний відділ хребта. Оцінка товщини комірцевого простору дає змогу в 70 -75% випадків діагностувати синдром Дауна. оцінка носових кісток плода (відсутність однієї або обох носових кісток) у понад 50% випадків дає змогу виявити синдром Дауна
 Маркери хромосомної патології відношення об’єму голови плода до об’єму тулуба, що в нормі становить 1: 3. Відповідні зміни цього співвідношення характерні для трисомії 18 (відношення 52, 9) і 13 (відношення 29), триплоїдії (відношення 120), але не показові для трисомії 21. Гіпоплазія вушних раковин дає змогу виявити лише 6, 3% плодів із трисомією 21. Ширина лобного шва в нормі становить 1 -2 мм, у той час як у плода з трисомією 13 ця величина достовірно менша. Довжина верхньої щелепи в 13 тижнів вагітності достовірно менша в плода з трисомією 21 (23%).
Маркери хромосомної патології відношення об’єму голови плода до об’єму тулуба, що в нормі становить 1: 3. Відповідні зміни цього співвідношення характерні для трисомії 18 (відношення 52, 9) і 13 (відношення 29), триплоїдії (відношення 120), але не показові для трисомії 21. Гіпоплазія вушних раковин дає змогу виявити лише 6, 3% плодів із трисомією 21. Ширина лобного шва в нормі становить 1 -2 мм, у той час як у плода з трисомією 13 ця величина достовірно менша. Довжина верхньої щелепи в 13 тижнів вагітності достовірно менша в плода з трисомією 21 (23%).
 Маркери хромосомної патології Фронтально-максилярний лицьовий кут, що визначає взаємне розташування верхньої щелепи та лобної кістки, в нормі становить 84, 50. У випадку трисомії 21 величина цього кута має дещо більші значення. Так, у 69% плодів із трисомією 21 лицьовий кут >850, а у 40% плодів із трисомією 21 >900. кожна друга кіста пуповини, діагностована в другій половині вагітності, свідчить про хромосомну аномалію.
Маркери хромосомної патології Фронтально-максилярний лицьовий кут, що визначає взаємне розташування верхньої щелепи та лобної кістки, в нормі становить 84, 50. У випадку трисомії 21 величина цього кута має дещо більші значення. Так, у 69% плодів із трисомією 21 лицьовий кут >850, а у 40% плодів із трисомією 21 >900. кожна друга кіста пуповини, діагностована в другій половині вагітності, свідчить про хромосомну аномалію.
 Пренатальна діагностика спадкової та вродженої патології серця та судин Частота виявлення ВВС становить від 2 до 12 на 1000 живонароджених дітей Летальність на першому тижні життя при ВВС становить від 14 до 22%, до кінця місяця гине 27% новонароджених, протягом року – від 30 до 80% новонароджених точність пренатальної діагностики ВВС становить 70 -80%
Пренатальна діагностика спадкової та вродженої патології серця та судин Частота виявлення ВВС становить від 2 до 12 на 1000 живонароджених дітей Летальність на першому тижні життя при ВВС становить від 14 до 22%, до кінця місяця гине 27% новонароджених, протягом року – від 30 до 80% новонароджених точність пренатальної діагностики ВВС становить 70 -80%
 УЗД серця та судин плода Після 13 тижнів чітко візуалізуються магістральні судини серця. Типовий зріз через три судини є обов’язковим скринінговим тестом другої половини вагітності й включає зображення легеневої артерії, аорти та верхньої порожнистої вени за наявності показань можна застосовувати допплеркардіографію з реєстрацією лінійної швидкості кровоплину через мітральний і трикуспідальний клапани, а також через аорту та легеневу артерію.
УЗД серця та судин плода Після 13 тижнів чітко візуалізуються магістральні судини серця. Типовий зріз через три судини є обов’язковим скринінговим тестом другої половини вагітності й включає зображення легеневої артерії, аорти та верхньої порожнистої вени за наявності показань можна застосовувати допплеркардіографію з реєстрацією лінійної швидкості кровоплину через мітральний і трикуспідальний клапани, а також через аорту та легеневу артерію.
 ВВС часто супроводжуються аномальним каріотипом : трисомії 21 становить 50%, трисомії 13 – 90%, трисомії 18 – 99%. Атріовентрикулярний канал у 70% випадків корелює з хромосомними аномаліями, тетрада Фалло – 11%, коарктація аорти – 11, 3%, транспозиція магістральних артерій – 0, 6%.
ВВС часто супроводжуються аномальним каріотипом : трисомії 21 становить 50%, трисомії 13 – 90%, трисомії 18 – 99%. Атріовентрикулярний канал у 70% випадків корелює з хромосомними аномаліями, тетрада Фалло – 11%, коарктація аорти – 11, 3%, транспозиція магістральних артерій – 0, 6%.
 Дякую за увагу!
Дякую за увагу!


