ПАТОЛОГИЧЕСКИЕ АКУШЕРСКИЕ КРОВОТЕЧЕНИЯ ПАТОЛОГИЧЕСКИЕ АКУШЕРСКИЕ КРОВОТЕЧЕНИЯ По времени





























5306-sl_akush_krovotech_6-ak_khur.ppt
- Количество слайдов: 29
 ПАТОЛОГИЧЕСКИЕ АКУШЕРСКИЕ КРОВОТЕЧЕНИЯ
ПАТОЛОГИЧЕСКИЕ АКУШЕРСКИЕ КРОВОТЕЧЕНИЯ
 ПАТОЛОГИЧЕСКИЕ АКУШЕРСКИЕ КРОВОТЕЧЕНИЯ По времени возникновения кровотечения делятся на 4 группы: Кровотечения во время беременности; Кровотечения в родах; Кровотечения в раннем послеродовом периоде; Кровотечения в позднем послеродовом периоде. ОСНОВНЫЕ ПРИЧИНЫ Во время беременности: Аборты; Шеечная беременность; Предлежание плаценты; ПОНРП (преждевременная отслойка нормально расположенной плаценты); Нарушение свертывания крови; Пузырный занос. В родах: Гипо- и атония матки; Аномалии прикрепления плаценты (плотное прикрепление, истинное приращение); Предлежание плаценты; Нарушение свертывания крови; Разрыв матки. - В раннем послеродовом периоде Гипотония матки; Задержка остатков плаценты; Травмы мягких тканей родовых путей;
ПАТОЛОГИЧЕСКИЕ АКУШЕРСКИЕ КРОВОТЕЧЕНИЯ По времени возникновения кровотечения делятся на 4 группы: Кровотечения во время беременности; Кровотечения в родах; Кровотечения в раннем послеродовом периоде; Кровотечения в позднем послеродовом периоде. ОСНОВНЫЕ ПРИЧИНЫ Во время беременности: Аборты; Шеечная беременность; Предлежание плаценты; ПОНРП (преждевременная отслойка нормально расположенной плаценты); Нарушение свертывания крови; Пузырный занос. В родах: Гипо- и атония матки; Аномалии прикрепления плаценты (плотное прикрепление, истинное приращение); Предлежание плаценты; Нарушение свертывания крови; Разрыв матки. - В раннем послеродовом периоде Гипотония матки; Задержка остатков плаценты; Травмы мягких тканей родовых путей;
 Нарушение свертывания крови; Опухоли матки. В позднем послеродовом периоде Плацентарный полип; Послеродовый эндометрит; Субинволюция матки; Опухоли родовых путей. СТРУКТУРА АКУШЕРСКИХ КРОВОТЕЧЕНИЙ (АК) Общая частота – 2,7 – 2,9% к общему числу родов. По частоте АК делятся: I – место – гипо- и атонические кровотечения – частота 49% к общему числу АК; II – место – патология плаценты – 41,4 %, в том числе: Предлежание плаценты – 9,9 %, ПОНРП – 6,9 %, Истинное приращение – 5,8%, Остатки плацентарной ткани – 18,8%. III – место – нарушения свертывающей и антисвертываю щей систем крови – 9,6%. В структуре глобальных причин АК видное место занимает ГЕСТОЗ. Осложнения гестоза: ПОНРП; ДВС – синдром (только в 11% не связан с гестозом); Гипотония матки. Причины гипотонии матки при гестозе Нарушение микрокровотока в маточной стенке; Отек миометрия; Дистрофические изменения в миометрии.
Нарушение свертывания крови; Опухоли матки. В позднем послеродовом периоде Плацентарный полип; Послеродовый эндометрит; Субинволюция матки; Опухоли родовых путей. СТРУКТУРА АКУШЕРСКИХ КРОВОТЕЧЕНИЙ (АК) Общая частота – 2,7 – 2,9% к общему числу родов. По частоте АК делятся: I – место – гипо- и атонические кровотечения – частота 49% к общему числу АК; II – место – патология плаценты – 41,4 %, в том числе: Предлежание плаценты – 9,9 %, ПОНРП – 6,9 %, Истинное приращение – 5,8%, Остатки плацентарной ткани – 18,8%. III – место – нарушения свертывающей и антисвертываю щей систем крови – 9,6%. В структуре глобальных причин АК видное место занимает ГЕСТОЗ. Осложнения гестоза: ПОНРП; ДВС – синдром (только в 11% не связан с гестозом); Гипотония матки. Причины гипотонии матки при гестозе Нарушение микрокровотока в маточной стенке; Отек миометрия; Дистрофические изменения в миометрии.
 ФАКТОРЫ, СПОСОБСТВУЮЩИЕ АКУШЕРСКИМ КРОВОТЕЧЕНИЯМ Выявление и лечение не в полном объеме соматических заболеваний, обусловливающих развитие гестоза; Нарушение допустимых сроков продолжения беременности при гестозе, что приводит к гипотоническим кровотечениям, ПОНРП и др.; Неточность в УЗ-диагностике предлежания плаценты, отсутствие динамического контроля в последние недели беременности, что имеет решающее значение для планового родоразрешения и профилактики массивных кровотечений; Нерациональное ведение родов, многократное чередование родостимулирующей терапии и сна – отдыха, что приводит зачастую к гипотонии матки в раннем послеродовом периоде; Отсутствует отработанная система реабилитации женщин, перенесших массивные кровотечения в родах, такие кровотечения особенно с синдромом ДВС в отдаленные сроки могут привести к: а) стойкой инвалидизации женщин; б) хроническим тромбофлебитам; в) нарушению гемокоагуляции, в частности к гиперкоагуляции у 1/3 и более женщин, особенно после ПОНРП и гипотонического кровотечения; у 10-35% женщин развивается гипокагуляция, чаще после предлежания плаценты; Ятрогенные факторы, т.е. ошибки в диагностике и лечении осложнений беременности и родов.
ФАКТОРЫ, СПОСОБСТВУЮЩИЕ АКУШЕРСКИМ КРОВОТЕЧЕНИЯМ Выявление и лечение не в полном объеме соматических заболеваний, обусловливающих развитие гестоза; Нарушение допустимых сроков продолжения беременности при гестозе, что приводит к гипотоническим кровотечениям, ПОНРП и др.; Неточность в УЗ-диагностике предлежания плаценты, отсутствие динамического контроля в последние недели беременности, что имеет решающее значение для планового родоразрешения и профилактики массивных кровотечений; Нерациональное ведение родов, многократное чередование родостимулирующей терапии и сна – отдыха, что приводит зачастую к гипотонии матки в раннем послеродовом периоде; Отсутствует отработанная система реабилитации женщин, перенесших массивные кровотечения в родах, такие кровотечения особенно с синдромом ДВС в отдаленные сроки могут привести к: а) стойкой инвалидизации женщин; б) хроническим тромбофлебитам; в) нарушению гемокоагуляции, в частности к гиперкоагуляции у 1/3 и более женщин, особенно после ПОНРП и гипотонического кровотечения; у 10-35% женщин развивается гипокагуляция, чаще после предлежания плаценты; Ятрогенные факторы, т.е. ошибки в диагностике и лечении осложнений беременности и родов.
 ПОЭТАПНАЯ ПОМОЩЬ ПРИ ГИПОТОНИЧЕСКИХ МАТОЧНЫХ КРОВОТЕЧЕНИЯХ I ЭТАП: Объем кровопотери 0,5-1% массы тела (400-600 мл) Опорожнение мочевого пузыря; Осмотр родовых путей, зашивание разрывов; Наружный дозированный массаж матки; Местная гипотермия; Кристаллоиды (солевые растворы, глюкоза); МЭМ, окситоцин внутривенно одномоментно, затем капельно; При кровопотере ≥ 400 мл – ручное обследование полости матки, массаж на кулаке; Вит – энергетический комплекс; При кровопотере > 500 мл – гемотрансфузия (объемное соотношение 0,5:1,0, т.е. половина или равный объем от кровопотери). 10) При неэффективности – переходим ко II этапу помощи. II ЭТАП: 1-1,8% массы тела (601 – 1000 МЛ) – объем кровопотери. Окситоцин + Простагландин E2 внутривенно капельно; Рефлекторные методы гемостаза: клеммирование матки по Бакшееву и др.; Инфузионно-транфузионная терапия: кровь, эр. масса на 80-100% к кровопотере, на 20-30% от кровопотери: (плазмозаменители – плазма, альбумин, протеин, синтетические коллоидные растворы – полиглюкин, реополиглюкин, полифер, кристаллоидные растворы – солевые, концентрированные растворы глюкозы);
ПОЭТАПНАЯ ПОМОЩЬ ПРИ ГИПОТОНИЧЕСКИХ МАТОЧНЫХ КРОВОТЕЧЕНИЯХ I ЭТАП: Объем кровопотери 0,5-1% массы тела (400-600 мл) Опорожнение мочевого пузыря; Осмотр родовых путей, зашивание разрывов; Наружный дозированный массаж матки; Местная гипотермия; Кристаллоиды (солевые растворы, глюкоза); МЭМ, окситоцин внутривенно одномоментно, затем капельно; При кровопотере ≥ 400 мл – ручное обследование полости матки, массаж на кулаке; Вит – энергетический комплекс; При кровопотере > 500 мл – гемотрансфузия (объемное соотношение 0,5:1,0, т.е. половина или равный объем от кровопотери). 10) При неэффективности – переходим ко II этапу помощи. II ЭТАП: 1-1,8% массы тела (601 – 1000 МЛ) – объем кровопотери. Окситоцин + Простагландин E2 внутривенно капельно; Рефлекторные методы гемостаза: клеммирование матки по Бакшееву и др.; Инфузионно-транфузионная терапия: кровь, эр. масса на 80-100% к кровопотере, на 20-30% от кровопотери: (плазмозаменители – плазма, альбумин, протеин, синтетические коллоидные растворы – полиглюкин, реополиглюкин, полифер, кристаллоидные растворы – солевые, концентрированные растворы глюкозы);
 При объеме кровопотери ≈ 1000мл (лучше при 700-800 мл) – развернуть операционную. Прямые доноры III ЭТАП: объем кровопотери >2% массы тела (1000-1500 мл) Удаление матки (надвлагалищьная ампутация) до развития гипокоагуляции. При возникновении ДВС – только экстирпация; 2)Своевременная компенсация функции дыхания (ИВЛ) и почек, что стабилизирует гемодинамику; 3)При декомпенсированной кровопотере операция в 3 этапа: - лапаротомия, клеммирование магистральных сосудов; - операционная пауза (для коррекции гемодинамики); - удаление (ампутация или экстирпация) матки. 4)Теплая донорская кровь, эр. масса 100-130% по отноше нию к объему кровопотери; 5)Кортикостероиды (гидрокортизон 500-1000 мг, преднизолон 90-120 мг) 6)Все препараты – только внутривенно; 7)После экстирпации при продолжении кровотечения – перевязка внутренних подвздошных артерий.
При объеме кровопотери ≈ 1000мл (лучше при 700-800 мл) – развернуть операционную. Прямые доноры III ЭТАП: объем кровопотери >2% массы тела (1000-1500 мл) Удаление матки (надвлагалищьная ампутация) до развития гипокоагуляции. При возникновении ДВС – только экстирпация; 2)Своевременная компенсация функции дыхания (ИВЛ) и почек, что стабилизирует гемодинамику; 3)При декомпенсированной кровопотере операция в 3 этапа: - лапаротомия, клеммирование магистральных сосудов; - операционная пауза (для коррекции гемодинамики); - удаление (ампутация или экстирпация) матки. 4)Теплая донорская кровь, эр. масса 100-130% по отноше нию к объему кровопотери; 5)Кортикостероиды (гидрокортизон 500-1000 мг, преднизолон 90-120 мг) 6)Все препараты – только внутривенно; 7)После экстирпации при продолжении кровотечения – перевязка внутренних подвздошных артерий.
 ГЕМОРРАГИЧЕСКИЙ ШОК (ГШ) ГШ – состояние неадекватной капиллярной перфузии, кризис микро- и макроциркуляции и тканевого метаболизма, возникающее в связи со снижением эффективно циркулирующей крови (из 100% - 70-80% эффективный объем циркулирующей крови). Пусковой механизм ГШ – это синдром малого выброса, в результате чего в организме происходят следующие изменения: 1. Снижение венозного возврата к правой половине сердца; 2. Падение ударного и минутного объема; 3. Падение АД; 4. Дефицит ОЦК. В ответ на дефицит ОЦК в организме происходят следующие приспособительные реакции: 1. Повышение рефлекторной активности вазомоторного центра; 2. Резкое повышение уровня эндогкнных катехоламинов (норадреналин, адреналин); 3. Сужение сосудов системы низкого давления (вены); 4. Сужение сосудов системы сопротивления (артериолы); 5. Шунтирование кровотока (артериоловенозное); 6. Централизация кровообращения – вследствие сужения пе-риферической сосудистой сети, почек и т.д. и вызванного им повышения периферического сопротивления; Аутогемодилюция – перемещение тканевой жидкости в сосуды;
ГЕМОРРАГИЧЕСКИЙ ШОК (ГШ) ГШ – состояние неадекватной капиллярной перфузии, кризис микро- и макроциркуляции и тканевого метаболизма, возникающее в связи со снижением эффективно циркулирующей крови (из 100% - 70-80% эффективный объем циркулирующей крови). Пусковой механизм ГШ – это синдром малого выброса, в результате чего в организме происходят следующие изменения: 1. Снижение венозного возврата к правой половине сердца; 2. Падение ударного и минутного объема; 3. Падение АД; 4. Дефицит ОЦК. В ответ на дефицит ОЦК в организме происходят следующие приспособительные реакции: 1. Повышение рефлекторной активности вазомоторного центра; 2. Резкое повышение уровня эндогкнных катехоламинов (норадреналин, адреналин); 3. Сужение сосудов системы низкого давления (вены); 4. Сужение сосудов системы сопротивления (артериолы); 5. Шунтирование кровотока (артериоловенозное); 6. Централизация кровообращения – вследствие сужения пе-риферической сосудистой сети, почек и т.д. и вызванного им повышения периферического сопротивления; Аутогемодилюция – перемещение тканевой жидкости в сосуды;
 Ускорение кровотока, учащение сердечных сокращений. - Все эти приспособителдьные и защитные механизмы обеспечивают временное выравнивание ОЦК, КЩС в основном для жизненно важных органов (головной мозг, миокард); - Однако при длительном продолжении периода компенсации проявляется его отрицательная сторона: развивается гипоксия за счет уменьшения микроциркуляции в периферических органах (печень, почки, кишечник); - Важно знать, что приспособительные реакции и фаза компенсации имеют место при кровопотере не более 5-10% ОЦК. При продолжающемся кровотечении и отсутствии экстренной помощи наступают следующие изменения: Падает ЦВД; Уменьшается венозный возврат крови в правое предсердие; Снижается сердечный выброс; Падает АД; Появляется тахикардия. - Генерализованный спазм периферических сосудов клинически проявляются следующими симптомами: Бледность кожных покровов; Холодные конечности; Понижение температуры тела; Уменьшение диуреза (< 30 мл/час) и др. Подобное состояние развивается при кровопотере 30-40% ОЦК или > 2% массы тела (1500-2000 мл).
Ускорение кровотока, учащение сердечных сокращений. - Все эти приспособителдьные и защитные механизмы обеспечивают временное выравнивание ОЦК, КЩС в основном для жизненно важных органов (головной мозг, миокард); - Однако при длительном продолжении периода компенсации проявляется его отрицательная сторона: развивается гипоксия за счет уменьшения микроциркуляции в периферических органах (печень, почки, кишечник); - Важно знать, что приспособительные реакции и фаза компенсации имеют место при кровопотере не более 5-10% ОЦК. При продолжающемся кровотечении и отсутствии экстренной помощи наступают следующие изменения: Падает ЦВД; Уменьшается венозный возврат крови в правое предсердие; Снижается сердечный выброс; Падает АД; Появляется тахикардия. - Генерализованный спазм периферических сосудов клинически проявляются следующими симптомами: Бледность кожных покровов; Холодные конечности; Понижение температуры тела; Уменьшение диуреза (< 30 мл/час) и др. Подобное состояние развивается при кровопотере 30-40% ОЦК или > 2% массы тела (1500-2000 мл).
 ПАТОГЕНЕТИЧЕСКИЕ СТАДИИ ГШ. I стадия – Периферическая вазоконстрикция. На адреналин и норадреналин (их количество при кровопотере увеличивается в 300-400 раз) в I – очередь реагируют органы, имеющие а-иннервацию (печень, почки, легкие), в которых суживаются сосуды, в результате чего резко уменьшается диурез, нарушаются функции печени, легких с образованием в них очагов некроза. II стадия – Вазодилятация. Объем кровопотери ≈ 1000 мл (20% ОЦК или 1-1,8% массы тела). ОЦК не соответствует емкости сосудов (сосуды полупустые). Возникают следующие нарушения гемодинамики: Гипоксия тканей ↓ Расширение артериол и прекапиллярных софинктеров ↓ Замедление кровотока, стаз, секвестрация ↓ Уменьшается ОБЦЭ ↓ Увеличивается ОМЦЭ ↓ Сладжинг – феномен ↓ Плазмаскимминг ↓ Кризис жизненноважных органов, терминальное состояние
ПАТОГЕНЕТИЧЕСКИЕ СТАДИИ ГШ. I стадия – Периферическая вазоконстрикция. На адреналин и норадреналин (их количество при кровопотере увеличивается в 300-400 раз) в I – очередь реагируют органы, имеющие а-иннервацию (печень, почки, легкие), в которых суживаются сосуды, в результате чего резко уменьшается диурез, нарушаются функции печени, легких с образованием в них очагов некроза. II стадия – Вазодилятация. Объем кровопотери ≈ 1000 мл (20% ОЦК или 1-1,8% массы тела). ОЦК не соответствует емкости сосудов (сосуды полупустые). Возникают следующие нарушения гемодинамики: Гипоксия тканей ↓ Расширение артериол и прекапиллярных софинктеров ↓ Замедление кровотока, стаз, секвестрация ↓ Уменьшается ОБЦЭ ↓ Увеличивается ОМЦЭ ↓ Сладжинг – феномен ↓ Плазмаскимминг ↓ Кризис жизненноважных органов, терминальное состояние
 III стадия – ДВС. Разрушение форменных элементов крови сопровождается выделением большого количества тромбопластина, который способен в сосудах переводить фибриноген в фибрин. Фибрин откладывается на сосудистых стенках и блокирует сеть мелких сосудов. Так возникает синдром фибрин – эмболизма. IY стадия – Фибринолиз. Образование микротромбов вызывает активацию эндогенной антисвертывающей системы, что клинически проявляется повышенной кровоточивостью – это стадия необратимого шока, переливание крови бесполезно.
III стадия – ДВС. Разрушение форменных элементов крови сопровождается выделением большого количества тромбопластина, который способен в сосудах переводить фибриноген в фибрин. Фибрин откладывается на сосудистых стенках и блокирует сеть мелких сосудов. Так возникает синдром фибрин – эмболизма. IY стадия – Фибринолиз. Образование микротромбов вызывает активацию эндогенной антисвертывающей системы, что клинически проявляется повышенной кровоточивостью – это стадия необратимого шока, переливание крови бесполезно.
 КЛИНИЧЕСКАЯ КЛАССИФИКАЦИЯ ГШ. I стадия – Компенсированный обратимый шок или синдром малого выброса. Объем кровопотери: > 0,5 – 1% массы тела, или 15-20 % ОЦК (500-1200 мл); С и м п т о м ы: 1. Сознание сохранено, больная может быть спокойной или несколько возбужденной; 2. Кожа бледная, конечности холодные, вены на руках запустевшие; 3. Пульс слабого наполнения, АД, несмотря на сниженный сердечный выброс, в пределах нормы или даже несколько повышено; 4. Количество мочи снижается наполовину и более (в норме 1,2 мл/мин). II стадия – Декомпенсированный, но обратимый шок Кровопотеря: 1,5-2% массы тела или 25-45% ОЦК (1200-2000 мл). Синдром малого выброса более выражен, чем при I стадии. С и м п т о м ы: 1. Бледность, тахикардия, гиповолемия, олигурия. На этом фоне артериальная гипотония; 2. Выраженная одышка – это кардинальный симптом II стадии ГШ; 3. Глухие сердечные тоны: причины – Недостаточное диастолическое наполнение камер сердца, особенно левого желудочка; - Ухудшение сократительной функции миокарда.
КЛИНИЧЕСКАЯ КЛАССИФИКАЦИЯ ГШ. I стадия – Компенсированный обратимый шок или синдром малого выброса. Объем кровопотери: > 0,5 – 1% массы тела, или 15-20 % ОЦК (500-1200 мл); С и м п т о м ы: 1. Сознание сохранено, больная может быть спокойной или несколько возбужденной; 2. Кожа бледная, конечности холодные, вены на руках запустевшие; 3. Пульс слабого наполнения, АД, несмотря на сниженный сердечный выброс, в пределах нормы или даже несколько повышено; 4. Количество мочи снижается наполовину и более (в норме 1,2 мл/мин). II стадия – Декомпенсированный, но обратимый шок Кровопотеря: 1,5-2% массы тела или 25-45% ОЦК (1200-2000 мл). Синдром малого выброса более выражен, чем при I стадии. С и м п т о м ы: 1. Бледность, тахикардия, гиповолемия, олигурия. На этом фоне артериальная гипотония; 2. Выраженная одышка – это кардинальный симптом II стадии ГШ; 3. Глухие сердечные тоны: причины – Недостаточное диастолическое наполнение камер сердца, особенно левого желудочка; - Ухудшение сократительной функции миокарда.
 4. Акроцианоз. Причина: максимальная периферическая вазоконстрикция - артериоло-венозное шунтирование – повышение насыщения венозной крови кислородом. Акроцианоз – гипотония – олигурия – эти признаки грозные, предвещающие необратимый шок, когда никакие меры помощи не устраняют летальный исход. 5. Изменения ЭКГ. Причины: - Снижение АД, прогрессирующая гипоксия. - Диффузное нарушение питания миокарда (снижение во-льтажа в стандартных и грудных отведениях); - Смещение интервала S-T ниже изоэлектрической линии; - Сглаживание зубца Т. III стадия – Декомпенсированный необратимый ГШ. Объем кровопотери: > 50% ОЦК или 2-3% массы тела (2000-1500 мл); С и м п т о м ы: 1. Шоковый индекс > 0,5; 2. При продолжительности III стадии > 12 час несмотря на ле чение АД не определяется, сознание отсутствует, олигоанурия, выраженный цианоз; 3. ОДН (острая дыхательная недостаточность) – легкие остро реагируют на шок. Усиливается трахео – бронхиальная секреция, что приводит к экспираторному закрытию дыхательных путей. Тяжелые изменения со стороны легких, сердца, наступает кома. Больные умирают от шока и острой дыхательной недостаточности.
4. Акроцианоз. Причина: максимальная периферическая вазоконстрикция - артериоло-венозное шунтирование – повышение насыщения венозной крови кислородом. Акроцианоз – гипотония – олигурия – эти признаки грозные, предвещающие необратимый шок, когда никакие меры помощи не устраняют летальный исход. 5. Изменения ЭКГ. Причины: - Снижение АД, прогрессирующая гипоксия. - Диффузное нарушение питания миокарда (снижение во-льтажа в стандартных и грудных отведениях); - Смещение интервала S-T ниже изоэлектрической линии; - Сглаживание зубца Т. III стадия – Декомпенсированный необратимый ГШ. Объем кровопотери: > 50% ОЦК или 2-3% массы тела (2000-1500 мл); С и м п т о м ы: 1. Шоковый индекс > 0,5; 2. При продолжительности III стадии > 12 час несмотря на ле чение АД не определяется, сознание отсутствует, олигоанурия, выраженный цианоз; 3. ОДН (острая дыхательная недостаточность) – легкие остро реагируют на шок. Усиливается трахео – бронхиальная секреция, что приводит к экспираторному закрытию дыхательных путей. Тяжелые изменения со стороны легких, сердца, наступает кома. Больные умирают от шока и острой дыхательной недостаточности.
 Обобщение: КАРДИНАЛЬНЫЕ ПАТОГЕНЕТИЧЕСКИЕ МЕХАНИЗМЫ ШОКА I стадия – Компенсированный ГШ: 1. Генерализованная вазоконстрикция; 2. Артерило-венозное шунтирование; 3. Аутогемодилюция; 4. Централизация кровообращения – поддержание головного могза и сердца за счет уменьшения кровоснабжения периферических органов; 5. Повышение ЦВД, но в дальнейшем оно снижается; 6. Увеличение венозного возврата к правому сердцу. II стадия – Декомпенсированный, но обратимый шок 1. Нарастание гиповолемии; 2. Уменьшение венозного возврата к правому сердцу; 3. Снижение ЦВД; 4. Уменьшение сердечного выброса; 5. Снижение АД; 6. Тахикардия (до 160/мин); Лечению поддается плохо! III стадия – Декомпенсированный трудно обратимый шок 1. Резкое нарушение микроциркуляции; 2. Сладжинг – феномен; 3. Плазмаскимминг; 4. Распад эритроцитов, тромбоцитов → выделение тромбопластина; 5. Гиперкоагуляция, политромбоз, ДВС; 6. Коагулопатия потребления – расход свертывающих факторов; 7. Ацидоз тканей, частичная гибель тканей; Лечению поддается очень плохо!
Обобщение: КАРДИНАЛЬНЫЕ ПАТОГЕНЕТИЧЕСКИЕ МЕХАНИЗМЫ ШОКА I стадия – Компенсированный ГШ: 1. Генерализованная вазоконстрикция; 2. Артерило-венозное шунтирование; 3. Аутогемодилюция; 4. Централизация кровообращения – поддержание головного могза и сердца за счет уменьшения кровоснабжения периферических органов; 5. Повышение ЦВД, но в дальнейшем оно снижается; 6. Увеличение венозного возврата к правому сердцу. II стадия – Декомпенсированный, но обратимый шок 1. Нарастание гиповолемии; 2. Уменьшение венозного возврата к правому сердцу; 3. Снижение ЦВД; 4. Уменьшение сердечного выброса; 5. Снижение АД; 6. Тахикардия (до 160/мин); Лечению поддается плохо! III стадия – Декомпенсированный трудно обратимый шок 1. Резкое нарушение микроциркуляции; 2. Сладжинг – феномен; 3. Плазмаскимминг; 4. Распад эритроцитов, тромбоцитов → выделение тромбопластина; 5. Гиперкоагуляция, политромбоз, ДВС; 6. Коагулопатия потребления – расход свертывающих факторов; 7. Ацидоз тканей, частичная гибель тканей; Лечению поддается очень плохо!
 IY стадия – Необратимый декомпенсированный шок – фибринолиз Лечению не поддается. При ГШ в результате нарушения гемодинамики особенно страдают жизненно важные органы – печень, почки, легкие, и в 1-ю очередь почки. В настоящее время принято называть: «Шоковая печень» «Шоковое легкое» «Шоковая почка»
IY стадия – Необратимый декомпенсированный шок – фибринолиз Лечению не поддается. При ГШ в результате нарушения гемодинамики особенно страдают жизненно важные органы – печень, почки, легкие, и в 1-ю очередь почки. В настоящее время принято называть: «Шоковая печень» «Шоковое легкое» «Шоковая почка»
 ОПРЕДЕЛЕНИЕ ДЕФИЦИТА ОЦК ПО ШОКОВЫЙ ИНДЕКС АЛЬГОВЕРА
ОПРЕДЕЛЕНИЕ ДЕФИЦИТА ОЦК ПО ШОКОВЫЙ ИНДЕКС АЛЬГОВЕРА
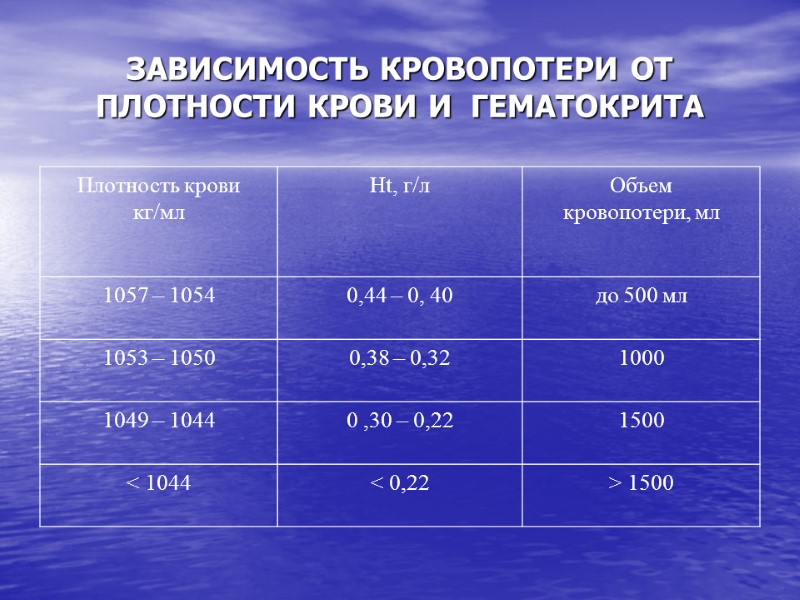
 ЗАВИСИМОСТЬ КРОВОПОТЕРИ ОТ ПЛОТНОСТИ КРОВИ И ГЕМАТОКРИТА
ЗАВИСИМОСТЬ КРОВОПОТЕРИ ОТ ПЛОТНОСТИ КРОВИ И ГЕМАТОКРИТА
 СОВРЕМЕННЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ГЕМОРРАГИЧЕСКОГО ШОКА Основные задачи терапии: 1. Остановка кровотечения; 2. Инфузионно-трансфузионная терапия; 3. Анестезиологическое пособие с искусственной вентиляцией легких (ИВЛ); 4. Устранение синдрома ДВС. I. Остановка кровотечения: 1. Гемостаз + возмещение ОЦК – это первоочередные задачи при гипотоническом кровотечении и ГШ; 2. При кровопотере 300-500 мл – ручное обследование полости матки и массаж матки на кулаке; 3. При неэффективности терапии и продолжающемся кровотечении (> 500 мл) – развернуть операционную и чревосечение; 4. Разрыв матки – лапаротомия, гемостаз, объем операции по состоянию матки; 5. ПОНРП – лапаротомия, по показаниям – ампутация или экстирпация матки; 6. Предлежание плаценты – КС; 7. К операциям – удаление матки, перевязка магистральных сосудов (гипо- и атония матки) приступать при объеме кровопотери не более 1000-1500 мл; Более массивное кровотечение, снижение АД ниже критического, развитие терминального состояния – не являются противопоказанием для операции, которая проводится в 3 этапа:
СОВРЕМЕННЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ГЕМОРРАГИЧЕСКОГО ШОКА Основные задачи терапии: 1. Остановка кровотечения; 2. Инфузионно-трансфузионная терапия; 3. Анестезиологическое пособие с искусственной вентиляцией легких (ИВЛ); 4. Устранение синдрома ДВС. I. Остановка кровотечения: 1. Гемостаз + возмещение ОЦК – это первоочередные задачи при гипотоническом кровотечении и ГШ; 2. При кровопотере 300-500 мл – ручное обследование полости матки и массаж матки на кулаке; 3. При неэффективности терапии и продолжающемся кровотечении (> 500 мл) – развернуть операционную и чревосечение; 4. Разрыв матки – лапаротомия, гемостаз, объем операции по состоянию матки; 5. ПОНРП – лапаротомия, по показаниям – ампутация или экстирпация матки; 6. Предлежание плаценты – КС; 7. К операциям – удаление матки, перевязка магистральных сосудов (гипо- и атония матки) приступать при объеме кровопотери не более 1000-1500 мл; Более массивное кровотечение, снижение АД ниже критического, развитие терминального состояния – не являются противопоказанием для операции, которая проводится в 3 этапа:
 а) Срочная лапаротомия на фоне трансфузионной терапии и временный гемостаз путем наложения клемм на сосуды матки в нижнем сегменте (метод Сумовской) без выведения матки в рану; б) Операционная пауза, во время которой все манипуляции в брюшной полости прекращаются пока АД под влиянием инфузионно-трансфузионной терапии не повысится до безопасного уровня; в) Радикальная операция и гемостаз – удаление матки (предпочтение отдается экстирпации, т.к. оставшаяся шейка матки является грозным источником кровотечения); г) Наилучший метод анестезиологического пособия на фоне остановки кровотечения – многокомпонентный эндотрахеальный наркоз с управляемой вентиляцией с газовой смесью.
а) Срочная лапаротомия на фоне трансфузионной терапии и временный гемостаз путем наложения клемм на сосуды матки в нижнем сегменте (метод Сумовской) без выведения матки в рану; б) Операционная пауза, во время которой все манипуляции в брюшной полости прекращаются пока АД под влиянием инфузионно-трансфузионной терапии не повысится до безопасного уровня; в) Радикальная операция и гемостаз – удаление матки (предпочтение отдается экстирпации, т.к. оставшаяся шейка матки является грозным источником кровотечения); г) Наилучший метод анестезиологического пособия на фоне остановки кровотечения – многокомпонентный эндотрахеальный наркоз с управляемой вентиляцией с газовой смесью.
 При проведении инфузионно-трансфузионной терапии необходимо соблюдать следующие обязательные требования: При массивной кровопотере периферические вены, как правило, спавшиеся, и не следует тратить драгоценное время на поиск и обычную их пункцию. Оправданным является лишь один принцип – пункция подключичной вены и ее катетеризация с помощью специального полиэтиленового катетера. Этот метод имеет ряд преимуществ: а) Подключичная вена имеет большой диаметр, она не спадается даже при массивной кровопотере – стенки ее фиксированы окружающими тканями. б) Быстрый кровоток, почти отрицательное давление в ней, большой диаметр просвета катетера обеспечивают любой темп инфузии вплоть до струйного; в) Возможность проводить инфузионную терапию в течение длительного времени, т.к. катетер можно оставлять на многие сутки и недели; г) Имеется постоянная готовность к забору крови на биохимические исследования, КЩС, электролиты, коагулограмму; д) Легко контролируется ЦВД, что имеет значение для решения вопроса об объеме инфузионно-трансфузионной терапии; е) Относительно менее опасно в отношении возникновения флеботромбоза и перифлебита даже при длительной и многократной инфузии. Правильный выбор объема крови и кровезаменителей при различной степени кровопотери, а также адекватного соотношения крови и гемодилютантов, что крайне важно для восстановления реологических свойств крови
При проведении инфузионно-трансфузионной терапии необходимо соблюдать следующие обязательные требования: При массивной кровопотере периферические вены, как правило, спавшиеся, и не следует тратить драгоценное время на поиск и обычную их пункцию. Оправданным является лишь один принцип – пункция подключичной вены и ее катетеризация с помощью специального полиэтиленового катетера. Этот метод имеет ряд преимуществ: а) Подключичная вена имеет большой диаметр, она не спадается даже при массивной кровопотере – стенки ее фиксированы окружающими тканями. б) Быстрый кровоток, почти отрицательное давление в ней, большой диаметр просвета катетера обеспечивают любой темп инфузии вплоть до струйного; в) Возможность проводить инфузионную терапию в течение длительного времени, т.к. катетер можно оставлять на многие сутки и недели; г) Имеется постоянная готовность к забору крови на биохимические исследования, КЩС, электролиты, коагулограмму; д) Легко контролируется ЦВД, что имеет значение для решения вопроса об объеме инфузионно-трансфузионной терапии; е) Относительно менее опасно в отношении возникновения флеботромбоза и перифлебита даже при длительной и многократной инфузии. Правильный выбор объема крови и кровезаменителей при различной степени кровопотери, а также адекватного соотношения крови и гемодилютантов, что крайне важно для восстановления реологических свойств крови
 Рекомендуется следующие объемы и соотношения: - При кровопотере до 500 мл – восполнение разрешается только плазмозаменителями (полиглюкин, реополиглюкин); - При кровопотере до 1-1,5 л – восполняется коллоидами и кровью в соотношении 1:1; - Кровопотеря 1,5-3 л – в соотношении 2:3; (3 – это кровь) - Кровопотеря боле 3 л – в соотношении 1:3. Переливание крови должно осуществляться цельной одногруппной и однорезусной, подогретой до 16-18º С с превышением объема кровопотери на 100-130%. Термин «адекватное восполнение кровопотери» при геморрагическом шоке предусматривает превышение объема гемотранс-инфузионной терапии на 50-60% учтенной кровопотери при кровопотере до 1500 мл, на 100% и более при свыше 1500 мл. Необходимость надтрансфузии объясняется следующими причинами: Секвестрация части крови в периферических сосудах; Образование тромбов в сосудах и на планцентарной пло щадке; 3) Потребление крови на внутрисосудистую коагуляцию. Одновременно проводится коррекция реологических свойств крови в/в введением реополиглюкина, гемодеза, глюкозо-новокаиновой смеси (250 мл 20% р-ра глюкозы, 250 мл 0,5% р-ра новокаина, 10-15 ЕД инсулина). Общий объем гемодилютантов – 30% перелитой крови. 3.Скорость гемотрансфузии. Фактор времени играет первостепенную роль в успехе терапии. При большой кровопотере используются 2-3 вены.
Рекомендуется следующие объемы и соотношения: - При кровопотере до 500 мл – восполнение разрешается только плазмозаменителями (полиглюкин, реополиглюкин); - При кровопотере до 1-1,5 л – восполняется коллоидами и кровью в соотношении 1:1; - Кровопотеря 1,5-3 л – в соотношении 2:3; (3 – это кровь) - Кровопотеря боле 3 л – в соотношении 1:3. Переливание крови должно осуществляться цельной одногруппной и однорезусной, подогретой до 16-18º С с превышением объема кровопотери на 100-130%. Термин «адекватное восполнение кровопотери» при геморрагическом шоке предусматривает превышение объема гемотранс-инфузионной терапии на 50-60% учтенной кровопотери при кровопотере до 1500 мл, на 100% и более при свыше 1500 мл. Необходимость надтрансфузии объясняется следующими причинами: Секвестрация части крови в периферических сосудах; Образование тромбов в сосудах и на планцентарной пло щадке; 3) Потребление крови на внутрисосудистую коагуляцию. Одновременно проводится коррекция реологических свойств крови в/в введением реополиглюкина, гемодеза, глюкозо-новокаиновой смеси (250 мл 20% р-ра глюкозы, 250 мл 0,5% р-ра новокаина, 10-15 ЕД инсулина). Общий объем гемодилютантов – 30% перелитой крови. 3.Скорость гемотрансфузии. Фактор времени играет первостепенную роль в успехе терапии. При большой кровопотере используются 2-3 вены.
 При АД «О» проводится форсированное переливание крови в 2-3 вены со скоростью 300-400 мл в 1 мин. до уровня АД не ниже 80-90 мм рт.ст., т.е. до возмещения учтенной кровопотери не менее чем на 50%; При АД 60-70 мм рт.ст – со скоростью 200-250 мл в мин.; При АД 100 мм рт.ст. – капельно. 4. Применение кровозаменителей противошокового действия: Полиглюкин, Реополиглюкин, Желатиноль и др. Эти вещества обладают следующими свойствами: а) Длительно оставаясь в системе кровообращения устраняют сладжинг- синдром; б)Снижают вязкость крови; в) Поддерживают внутрисосудистую осмолярность; г)Улучшают периферическое кровообращение, микроциркуляцию на органном уровне; д)Поддерживают оптимальный почечный кровоток, что является профилактикой почечной недостаточности; трансфузия I л полиглюкина и реополиглюкина совершенно безопасна для почек; е)В дозах свыше 1 литра декстраны обладают антикоагулирующим действием. 5. Применение плазмозаменителей: Плазма (нативная, замороженная, сухая); Альбумин; Протеин; Известно, что человеческий белок в виде альбумина, протеина или сухой плазмы – прекрасное средство для восстановления ОЦК, т.к. они повышают осмолярность крови;
При АД «О» проводится форсированное переливание крови в 2-3 вены со скоростью 300-400 мл в 1 мин. до уровня АД не ниже 80-90 мм рт.ст., т.е. до возмещения учтенной кровопотери не менее чем на 50%; При АД 60-70 мм рт.ст – со скоростью 200-250 мл в мин.; При АД 100 мм рт.ст. – капельно. 4. Применение кровозаменителей противошокового действия: Полиглюкин, Реополиглюкин, Желатиноль и др. Эти вещества обладают следующими свойствами: а) Длительно оставаясь в системе кровообращения устраняют сладжинг- синдром; б)Снижают вязкость крови; в) Поддерживают внутрисосудистую осмолярность; г)Улучшают периферическое кровообращение, микроциркуляцию на органном уровне; д)Поддерживают оптимальный почечный кровоток, что является профилактикой почечной недостаточности; трансфузия I л полиглюкина и реополиглюкина совершенно безопасна для почек; е)В дозах свыше 1 литра декстраны обладают антикоагулирующим действием. 5. Применение плазмозаменителей: Плазма (нативная, замороженная, сухая); Альбумин; Протеин; Известно, что человеческий белок в виде альбумина, протеина или сухой плазмы – прекрасное средство для восстановления ОЦК, т.к. они повышают осмолярность крови;
 б) Альбумин снижает катаболизм мышечных белков; в) Плазма, особенно свежезамороженная, улучшает коагу лирующие свойства крови; Один недостаток – при переливании сухой плазмы имееся определенный риск развития трансфузионного сывороточного гепатита. 6. Применение гемостатических препаратов крови: Антигемофильная плазма, Антигемофильный глобулин, Фибриноген – до 4-8 гр. При отсутствии фибриногена можно применять плазму, т.к. в I л плазмы содержится 3-4 г фибриногена. 7. Устранение метаболического ацидоза. Применяется 5-8% р-р бикарбоната натрия в среднем 150 - 200 – 250 мл. 8. Вместе с началом кровезамещения в/в вводят большую дозу глюкокортикоидов – гидрокортизон до 0,7-1,5 г, т.е. по 15-50 мг/кг массы тела. Гидрокортизон улучшает сократительную функцию миокарда и снимает спазм периферических сосудов. 9. Для нейтрализации токсического действия натрия цитрата и избытка свободного калия перед и после переливания 400-500 мл донорской крови в/в вводится 10 мл 10% глюконата кальция или хлорида, 10-15 мл 0,5% р-ра новокаина; 10. После воспаления ОЦК, при низком уровне АД показана стимуляция сосудистого тонуса – норадреналин 0,2% - 1 мл в/в капельно на 250 мл раствора глюкозы, реополиглюкина или крови. При стойком сохранении АД в пределах 80-100 мм рт.ст. следует воздержаться от стимуляции сосудистого тонуса вазопрессорами. В целом, вазопрессоры для лечения гипотонического состояния должны применяться только при восполненном ОЦК.
б) Альбумин снижает катаболизм мышечных белков; в) Плазма, особенно свежезамороженная, улучшает коагу лирующие свойства крови; Один недостаток – при переливании сухой плазмы имееся определенный риск развития трансфузионного сывороточного гепатита. 6. Применение гемостатических препаратов крови: Антигемофильная плазма, Антигемофильный глобулин, Фибриноген – до 4-8 гр. При отсутствии фибриногена можно применять плазму, т.к. в I л плазмы содержится 3-4 г фибриногена. 7. Устранение метаболического ацидоза. Применяется 5-8% р-р бикарбоната натрия в среднем 150 - 200 – 250 мл. 8. Вместе с началом кровезамещения в/в вводят большую дозу глюкокортикоидов – гидрокортизон до 0,7-1,5 г, т.е. по 15-50 мг/кг массы тела. Гидрокортизон улучшает сократительную функцию миокарда и снимает спазм периферических сосудов. 9. Для нейтрализации токсического действия натрия цитрата и избытка свободного калия перед и после переливания 400-500 мл донорской крови в/в вводится 10 мл 10% глюконата кальция или хлорида, 10-15 мл 0,5% р-ра новокаина; 10. После воспаления ОЦК, при низком уровне АД показана стимуляция сосудистого тонуса – норадреналин 0,2% - 1 мл в/в капельно на 250 мл раствора глюкозы, реополиглюкина или крови. При стойком сохранении АД в пределах 80-100 мм рт.ст. следует воздержаться от стимуляции сосудистого тонуса вазопрессорами. В целом, вазопрессоры для лечения гипотонического состояния должны применяться только при восполненном ОЦК.
 11.При наличии симптомов сердечной недостаточности эффективно использование сердечных гликозидов – 0,05% р-ра строфантина медленно в/в по 0,25-0,5 мл (не более 1 мл в сутки) в 20 мл глюкозы 40%. Недопустимо одновременное введение строфантина и р-ра кальция хлорида 10%, т.к. они являются с инергистами и могут вызвать остановку сердца в систоле. Интервал между введением этих препаратов должен быть не менее 30-40'. 12.Контроль за эффективностью терапии проводится путем измерения: Гемоглобина, Гематокрита, Почасового диуреза, так как АД и пульс не отражают истинных нарушений гемодинамики за счет периферического сосудистого спазма при шоке. 13.Для прерывания в/сосудистого диссеминированного свертывания крови в/в вводится 5000-10000 ЕД гепарина; 14.Для подавления реакции прессорецепторов легочных сосудов медленно в/в вводится эуфиллин 2,4% - 5-10 мл, атропин 0,5-1 мл 0,1% р-ра. 15.Для снятия спазма сосудов почек, предупреждения ОПН показаны: Но-шпа 2,0-4,0 мл в сутки; Глюкозо-новокаиновая смесь с инсулином; Маннитол по 1 г/кг массы больной, Эуфиллин 2,4% - 10 мл в/в. 16. О2 – по 30-40′ с перерывами 20-30', а при дыхательной недостаточности кислородная смесь (70-80% О2 20-30% воздуха) через носовой катетер или при помощи аппаратного дыхания; 17. В/в глюкоза 40% -30-150 мл в течение 10-20', инсулин 1 ЕД на 5 г сухой глюкозы;
11.При наличии симптомов сердечной недостаточности эффективно использование сердечных гликозидов – 0,05% р-ра строфантина медленно в/в по 0,25-0,5 мл (не более 1 мл в сутки) в 20 мл глюкозы 40%. Недопустимо одновременное введение строфантина и р-ра кальция хлорида 10%, т.к. они являются с инергистами и могут вызвать остановку сердца в систоле. Интервал между введением этих препаратов должен быть не менее 30-40'. 12.Контроль за эффективностью терапии проводится путем измерения: Гемоглобина, Гематокрита, Почасового диуреза, так как АД и пульс не отражают истинных нарушений гемодинамики за счет периферического сосудистого спазма при шоке. 13.Для прерывания в/сосудистого диссеминированного свертывания крови в/в вводится 5000-10000 ЕД гепарина; 14.Для подавления реакции прессорецепторов легочных сосудов медленно в/в вводится эуфиллин 2,4% - 5-10 мл, атропин 0,5-1 мл 0,1% р-ра. 15.Для снятия спазма сосудов почек, предупреждения ОПН показаны: Но-шпа 2,0-4,0 мл в сутки; Глюкозо-новокаиновая смесь с инсулином; Маннитол по 1 г/кг массы больной, Эуфиллин 2,4% - 10 мл в/в. 16. О2 – по 30-40′ с перерывами 20-30', а при дыхательной недостаточности кислородная смесь (70-80% О2 20-30% воздуха) через носовой катетер или при помощи аппаратного дыхания; 17. В/в глюкоза 40% -30-150 мл в течение 10-20', инсулин 1 ЕД на 5 г сухой глюкозы;
 18. В/в АТФ 1% - 1-2 мл, кокарбоксилаза 100-150 мг. 19. При переливании больших количеств крови (то 5 л) в сосудистом русле пациента будет находиться около 60% чужой крови, в результате чего могут возникнуть проявления геморрагического диатеза, поэтому в динамике нужно проверять время свертывания крови, коагулограмму. (Синдром гомологичной крови); 20. Лечение коагулопатии в гипокоагулемической фазе направлено на устранение утилизации фибриногена и дефекта свертывания крови. Для подавления патологического фибринолиза в/в вводится: Трасилол 15 – 25 000 ЕД, или (до 50 тыс – 300 тыс ЕД); Контрикал 150 тыс ЕД (50-60 тыс ЕД); ЭАКК – 6% - 100-150 мл, Фибриноген до 8 г. Гордокс – 100 тыс- 200 тыс ЕД до 500-600 тыс ЕД 21. Коррекция витаминной недостаточности (В1, В6, В12); 22. Коррекция электролитного обмена: Глюконат Са, Хлорид натрия и др. электролитные растворы. 23. Антигистаминные препараты в/в (димедрол, пипольфен – помнить о гипотензивном действии).
18. В/в АТФ 1% - 1-2 мл, кокарбоксилаза 100-150 мг. 19. При переливании больших количеств крови (то 5 л) в сосудистом русле пациента будет находиться около 60% чужой крови, в результате чего могут возникнуть проявления геморрагического диатеза, поэтому в динамике нужно проверять время свертывания крови, коагулограмму. (Синдром гомологичной крови); 20. Лечение коагулопатии в гипокоагулемической фазе направлено на устранение утилизации фибриногена и дефекта свертывания крови. Для подавления патологического фибринолиза в/в вводится: Трасилол 15 – 25 000 ЕД, или (до 50 тыс – 300 тыс ЕД); Контрикал 150 тыс ЕД (50-60 тыс ЕД); ЭАКК – 6% - 100-150 мл, Фибриноген до 8 г. Гордокс – 100 тыс- 200 тыс ЕД до 500-600 тыс ЕД 21. Коррекция витаминной недостаточности (В1, В6, В12); 22. Коррекция электролитного обмена: Глюконат Са, Хлорид натрия и др. электролитные растворы. 23. Антигистаминные препараты в/в (димедрол, пипольфен – помнить о гипотензивном действии).
 СТРУКТУРА ПРИЧИН МАТЕРИНСКОЙ СМЕРТНОСТИ ФАКТОРЫ РИСКА АКУШЕРСКИХ КРОВОТЕЧЕНИЙ Гестозы (ПОНП) Аутоиммунные нарушения Наследственные и приобретенные заболевания свертывающей системы крови Антенатальная гибель плода Миома матки Аномалии развития матки
СТРУКТУРА ПРИЧИН МАТЕРИНСКОЙ СМЕРТНОСТИ ФАКТОРЫ РИСКА АКУШЕРСКИХ КРОВОТЕЧЕНИЙ Гестозы (ПОНП) Аутоиммунные нарушения Наследственные и приобретенные заболевания свертывающей системы крови Антенатальная гибель плода Миома матки Аномалии развития матки
 ПАТОЛОГИЧЕСКИЕ АКУШЕРСКИЕ КРОВОТЕЧЕНИЯ Различают 4 группы: Кровотечения во время беременности; В родах; В раннем послеродовом периоде; В позднем послеродовом периоде. I. ПРИЧИНЫ КРОВОТЕЧЕНИЙ ВО ВРЕМЯ БЕРЕМЕННОСТИ Аборты Шеечная беременность; Предлежание плаценты; ПОНРП (преждевременное отслоение нормально расположенной плаценты); Нарушение свертывания крови; Пузырный занос. II. ПРИЧИНЫ КРОВОТЕЧЕНИЙ В РОДАХ Гипо- и атония матки; Аномалии прикрепления плаценты (плотное прикрепление, истинное приращение); Предлежание плаценты; Нарушения свертывания крови; Разрыв матки. III. ПРИЧИНЫ КРОВОТЕЧЕНИЙ В РАННЕМ ПОСЛЕРОДОВОМ ПЕРИОДЕ. Гипо- атония матки; задержка частей плаценты; Травмы мягких тканей родовых путей; Нарушение свертывания крови; Опухоль матки.
ПАТОЛОГИЧЕСКИЕ АКУШЕРСКИЕ КРОВОТЕЧЕНИЯ Различают 4 группы: Кровотечения во время беременности; В родах; В раннем послеродовом периоде; В позднем послеродовом периоде. I. ПРИЧИНЫ КРОВОТЕЧЕНИЙ ВО ВРЕМЯ БЕРЕМЕННОСТИ Аборты Шеечная беременность; Предлежание плаценты; ПОНРП (преждевременное отслоение нормально расположенной плаценты); Нарушение свертывания крови; Пузырный занос. II. ПРИЧИНЫ КРОВОТЕЧЕНИЙ В РОДАХ Гипо- и атония матки; Аномалии прикрепления плаценты (плотное прикрепление, истинное приращение); Предлежание плаценты; Нарушения свертывания крови; Разрыв матки. III. ПРИЧИНЫ КРОВОТЕЧЕНИЙ В РАННЕМ ПОСЛЕРОДОВОМ ПЕРИОДЕ. Гипо- атония матки; задержка частей плаценты; Травмы мягких тканей родовых путей; Нарушение свертывания крови; Опухоль матки.
 ОПРЕДЕЛЕНИЕ ДЕФИЦИТА ОЦК ПО ШОК.ИНД. АЛЬГОВЕРА IY. ПРИЧИНЫ КРОВОТЕЧЕНИЙ В ПОЗДНЕМ ПОСЛЕРОДОВОМ ПЕРИОДЕ Плацентарный полип; Послеродовый эндометрит; Субинволюция матки; Опухоль родовых путей.
ОПРЕДЕЛЕНИЕ ДЕФИЦИТА ОЦК ПО ШОК.ИНД. АЛЬГОВЕРА IY. ПРИЧИНЫ КРОВОТЕЧЕНИЙ В ПОЗДНЕМ ПОСЛЕРОДОВОМ ПЕРИОДЕ Плацентарный полип; Послеродовый эндометрит; Субинволюция матки; Опухоль родовых путей.
 ЗАВИСИМОСТЬ КРОВОПОТЕРИ ОТ ПЛОТНОСТИ КРОВИ И ГЕМАТОКРИТА
ЗАВИСИМОСТЬ КРОВОПОТЕРИ ОТ ПЛОТНОСТИ КРОВИ И ГЕМАТОКРИТА
 НЕПОСРЕДСТВЕННЫЕ ПРИЧИНЫ МАССИВНЫХ АКУШЕРСКИХ КРОВОТЕЧЕНИЙ ПОНРП Гипотония матки Предлежание плаценты Абдоминальное родоразрешение (частота кровопотери > 1000 мл в 14 раз выше, чем при естественных родах) Акушерский травматизм
НЕПОСРЕДСТВЕННЫЕ ПРИЧИНЫ МАССИВНЫХ АКУШЕРСКИХ КРОВОТЕЧЕНИЙ ПОНРП Гипотония матки Предлежание плаценты Абдоминальное родоразрешение (частота кровопотери > 1000 мл в 14 раз выше, чем при естественных родах) Акушерский травматизм

