gemostaz_Manasova.ppt
- Количество слайдов: 143
 ПАТОФИЗИОЛОГИЯ СИСТЕМЫ ГЕМОСТАЗА
ПАТОФИЗИОЛОГИЯ СИСТЕМЫ ГЕМОСТАЗА
 СИСТЕМА ГЕМОСТАЗА • поддерживает жидкое состояние текущей по неповрежденным сосудам крови и способствует удержанию в ней форменных элементов, • в случае повреждения сосуда осуществляет остановку кровотечения и участвует в регенерации тканей сосудистой стенки. Основные компоненты системы гемостаза: 1. Сосудистая стенка (ЭНТ, суб. ЭНТ структуры) 2. Тромбоциты 3. Плазменные системы свертывания и противосвертывания.
СИСТЕМА ГЕМОСТАЗА • поддерживает жидкое состояние текущей по неповрежденным сосудам крови и способствует удержанию в ней форменных элементов, • в случае повреждения сосуда осуществляет остановку кровотечения и участвует в регенерации тканей сосудистой стенки. Основные компоненты системы гемостаза: 1. Сосудистая стенка (ЭНТ, суб. ЭНТ структуры) 2. Тромбоциты 3. Плазменные системы свертывания и противосвертывания.
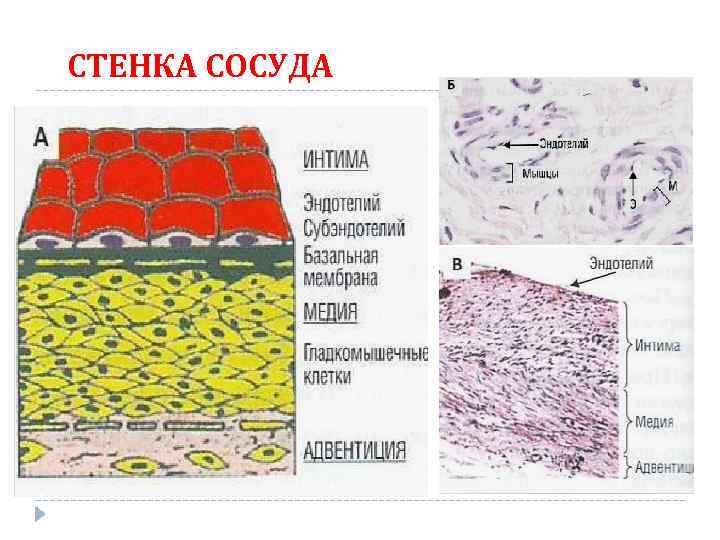 СТЕНКА СОСУДА Долгов В. В. , Свирин П. В. , 2005
СТЕНКА СОСУДА Долгов В. В. , Свирин П. В. , 2005
 ЭНДОТЕЛИЙ Общая масса в организме – 1600 -1900 г Участвует в регуляции: • сосудистого тонуса - ответа гладкомышечных клеток на вазоактивные вещества, • гемостаза (активность ТЦ) и фибринолиза, • клеточного и гуморального иммунного ответа, синтеза факторов воспаления и их ингибиторов, миграции лейкоцитов в сосудистую стенку, • осуществляет барьерные функции.
ЭНДОТЕЛИЙ Общая масса в организме – 1600 -1900 г Участвует в регуляции: • сосудистого тонуса - ответа гладкомышечных клеток на вазоактивные вещества, • гемостаза (активность ТЦ) и фибринолиза, • клеточного и гуморального иммунного ответа, синтеза факторов воспаления и их ингибиторов, миграции лейкоцитов в сосудистую стенку, • осуществляет барьерные функции.
 ЭНДОТЕЛИЙ Синтезирует и поставляет в субэндотелий: • компоненты базальной мембраны, коллаген III / IV (микрофибриллы), эластин, ламилин, • протеазы и их ингибиторы, • тромбоспондин, фибронектин, витронектин, • гликозаминогликаны (гепарансульфаты), • фактор Виллебранда (v. WF).
ЭНДОТЕЛИЙ Синтезирует и поставляет в субэндотелий: • компоненты базальной мембраны, коллаген III / IV (микрофибриллы), эластин, ламилин, • протеазы и их ингибиторы, • тромбоспондин, фибронектин, витронектин, • гликозаминогликаны (гепарансульфаты), • фактор Виллебранда (v. WF).
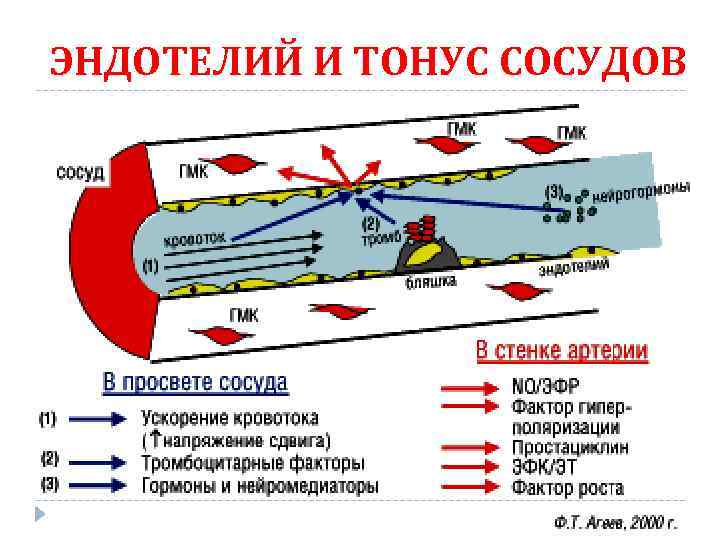 ЭНДОТЕЛИЙ И ТОНУС СОСУДОВ
ЭНДОТЕЛИЙ И ТОНУС СОСУДОВ
 ЭНДОТЕЛИЙ И ГЕМОСТАЗ В НОРМЕ - МОЩНЫЙ АНТИКОАГУЛЯНТНЫЙ ПОТЕНЦИАЛ: • электростатическое отталкивание тромбоцитов одинаковый (+) заряд, • дезагреганты - ПГ I 2 (простациклин), NО, АДФаза, • синтез гепарансульфатов, тромбомодулина, (Пр. S), • фиксация комплексов АТ III-гепарин, тромбин – тромбомодулин - Пр. С, • выработка t. PA, урокиназы, TFPI…
ЭНДОТЕЛИЙ И ГЕМОСТАЗ В НОРМЕ - МОЩНЫЙ АНТИКОАГУЛЯНТНЫЙ ПОТЕНЦИАЛ: • электростатическое отталкивание тромбоцитов одинаковый (+) заряд, • дезагреганты - ПГ I 2 (простациклин), NО, АДФаза, • синтез гепарансульфатов, тромбомодулина, (Пр. S), • фиксация комплексов АТ III-гепарин, тромбин – тромбомодулин - Пр. С, • выработка t. PA, урокиназы, TFPI…
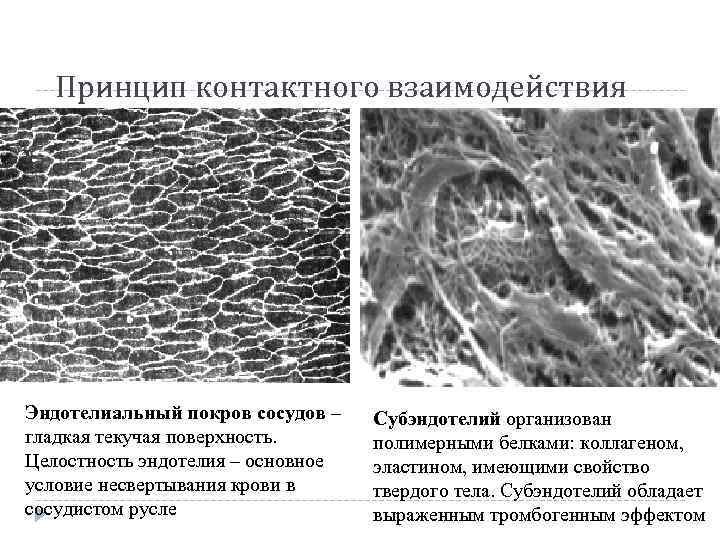 Принцип контактного взаимодействия Эндотелиальный покров сосудов – гладкая текучая поверхность. Целостность эндотелия – основное условие несвертывания крови в сосудистом русле Субэндотелий организован полимерными белками: коллагеном, эластином, имеющими свойство твердого тела. Субэндотелий обладает выраженным тромбогенным эффектом
Принцип контактного взаимодействия Эндотелиальный покров сосудов – гладкая текучая поверхность. Целостность эндотелия – основное условие несвертывания крови в сосудистом русле Субэндотелий организован полимерными белками: коллагеном, эластином, имеющими свойство твердого тела. Субэндотелий обладает выраженным тромбогенным эффектом
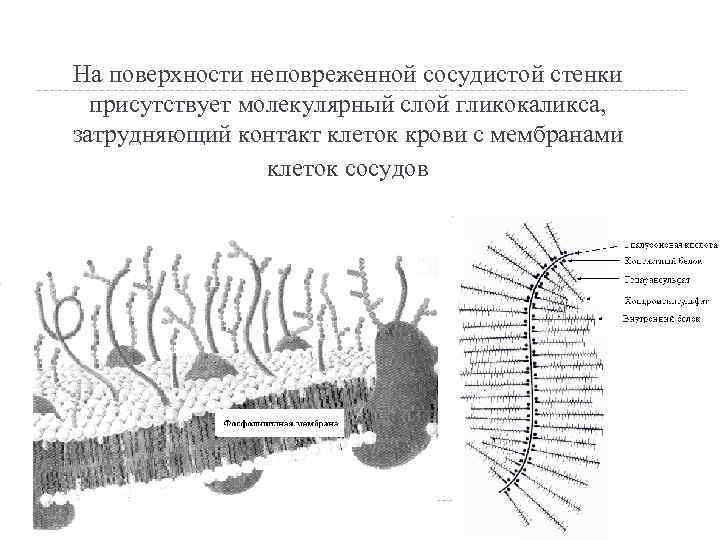 На поверхности неповреженной сосудистой стенки присутствует молекулярный слой гликокаликса, затрудняющий контакт клеток крови с мембранами клеток сосудов
На поверхности неповреженной сосудистой стенки присутствует молекулярный слой гликокаликса, затрудняющий контакт клеток крови с мембранами клеток сосудов
 При взятии крови в антикоагулянт не допускается стекание крови по коже пальца, по стенке пробирки и любой другой поверхности, так как мгновенно происходит контактная активация процесса свертывания. Кровь самотеком из прокола должна попадать прямо в антикоагулянт, перемешиваясь с ним.
При взятии крови в антикоагулянт не допускается стекание крови по коже пальца, по стенке пробирки и любой другой поверхности, так как мгновенно происходит контактная активация процесса свертывания. Кровь самотеком из прокола должна попадать прямо в антикоагулянт, перемешиваясь с ним.
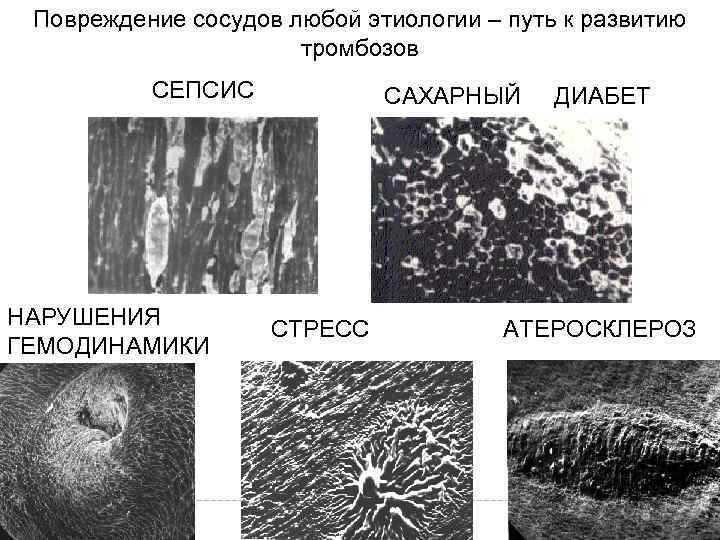 Повреждение сосудов любой этиологии – путь к развитию тромбозов СЕПСИС НАРУШЕНИЯ ГЕМОДИНАМИКИ САХАРНЫЙ ДИАБЕТ СТРЕСС АТЕРОСКЛЕРОЗ
Повреждение сосудов любой этиологии – путь к развитию тромбозов СЕПСИС НАРУШЕНИЯ ГЕМОДИНАМИКИ САХАРНЫЙ ДИАБЕТ СТРЕСС АТЕРОСКЛЕРОЗ
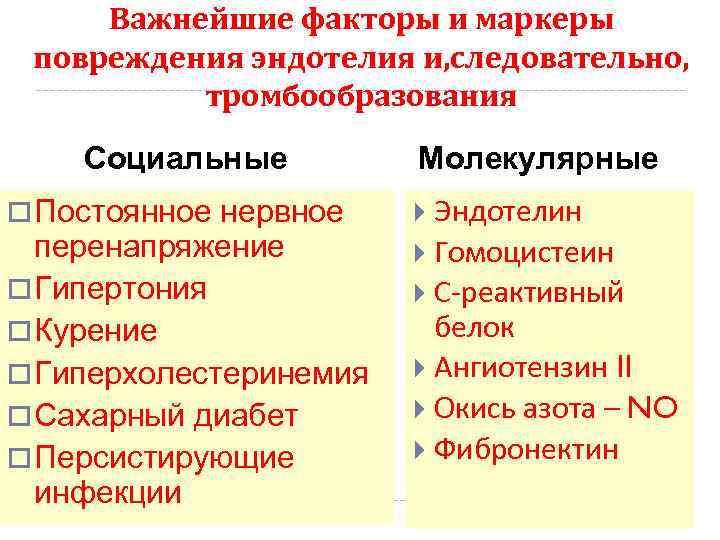 Важнейшие факторы и маркеры повреждения эндотелия и, следовательно, тромбообразования Социальные o Постоянное нервное перенапряжение o Гипертония o Курение o Гиперхолестеринемия o Сахарный диабет o Персистирующие инфекции Молекулярные Эндотелин Гомоцистеин С-реактивный белок Ангиотензин II Окись азота – NO Фибронектин
Важнейшие факторы и маркеры повреждения эндотелия и, следовательно, тромбообразования Социальные o Постоянное нервное перенапряжение o Гипертония o Курение o Гиперхолестеринемия o Сахарный диабет o Персистирующие инфекции Молекулярные Эндотелин Гомоцистеин С-реактивный белок Ангиотензин II Окись азота – NO Фибронектин
 ПРИЧИНЫ ПОВРЕЖДЕНИЯ ЭНДОТЕЛИЯ ü гемодинамические сдвиги ( АД, турбулентные потоки), ü вирусы, микроорганизмы, токсины, активированные протеазы и липазы, иммунные комплексы, ü вазоактивных веществ (адреналин, серотонин, АТ-II, кинины, гистамин, никотин и т. д. ), ü хроническая гипоксия и гипоксемия, ü вазотоксичных веществ - гомоцистеин, м-ЛПНП…
ПРИЧИНЫ ПОВРЕЖДЕНИЯ ЭНДОТЕЛИЯ ü гемодинамические сдвиги ( АД, турбулентные потоки), ü вирусы, микроорганизмы, токсины, активированные протеазы и липазы, иммунные комплексы, ü вазоактивных веществ (адреналин, серотонин, АТ-II, кинины, гистамин, никотин и т. д. ), ü хроническая гипоксия и гипоксемия, ü вазотоксичных веществ - гомоцистеин, м-ЛПНП…
 ПОВРЕЖДЕНИЕ ЭНДОТЕЛИЯ Обнажение субэндотелиальных структур (коллаген, фибронек-тин, витронектин, ламилин, тромбоспондин…) • ↓ NO, ↓ ПГ I 2; выработка эндотелина-1 ---> спазм сосуда, адгезия / агрегация тромбоцитов, • экспозиция тканевого фактора (ф. III) на мембране, транслокация полярных фосфолипидов, • высвобождение фактора Виллебранда (v. WF), усиление синтеза ИАП (PAI-1), ИЛ-1, 6, 8, ФНО- , ф. V, • синтез адгезивных молекул (V-, I-, PECAM, L-, Р- и Е -селектины, интегрины)…
ПОВРЕЖДЕНИЕ ЭНДОТЕЛИЯ Обнажение субэндотелиальных структур (коллаген, фибронек-тин, витронектин, ламилин, тромбоспондин…) • ↓ NO, ↓ ПГ I 2; выработка эндотелина-1 ---> спазм сосуда, адгезия / агрегация тромбоцитов, • экспозиция тканевого фактора (ф. III) на мембране, транслокация полярных фосфолипидов, • высвобождение фактора Виллебранда (v. WF), усиление синтеза ИАП (PAI-1), ИЛ-1, 6, 8, ФНО- , ф. V, • синтез адгезивных молекул (V-, I-, PECAM, L-, Р- и Е -селектины, интегрины)…
 МЕХАНИЗМЫ (ЭТАПЫ) ГЕМОСТАЗА 1. Сосудисто-тромбоцитарный (микроциркулятор -ный) гемостаз. 2. Коагуляционный (плазменный, макроциркуляторный) гемостаз. СОСУДИСТАЯ РЕАКЦИЯ • спазм (первичный рефлекторный --> вторичный за счет серотонина, TXA 2, катехоламинов, эндотелина; выход АДФ --> активация ТЦ), • вворачивание краев дефекта внутрь сосуда для уменьшения кровопотери.
МЕХАНИЗМЫ (ЭТАПЫ) ГЕМОСТАЗА 1. Сосудисто-тромбоцитарный (микроциркулятор -ный) гемостаз. 2. Коагуляционный (плазменный, макроциркуляторный) гемостаз. СОСУДИСТАЯ РЕАКЦИЯ • спазм (первичный рефлекторный --> вторичный за счет серотонина, TXA 2, катехоламинов, эндотелина; выход АДФ --> активация ТЦ), • вворачивание краев дефекта внутрь сосуда для уменьшения кровопотери.
 ТРОМБОЦИТАРНЫЙ ГЕМОСТАЗ Активация тромбоцитов тромбин + коллаген --> активация ФЛА 2 --> освобождение арахидоновой кислоты --> (ЦОГ) --> PGН 2, G 2 --> TXА 2 Адгезия тромбоцитов коллаген – v. WF – ТЦ (ГП I b) Реакция высвобождения, агрегация тромбоцитов за счет АДФ, ТХА 2, катехоламинов, вторично – за счет тромбина (ГП V) и фибриногена (ГП IIb/IIIa) «Белый» тромбоцитарный тромб, ретракция сгустка
ТРОМБОЦИТАРНЫЙ ГЕМОСТАЗ Активация тромбоцитов тромбин + коллаген --> активация ФЛА 2 --> освобождение арахидоновой кислоты --> (ЦОГ) --> PGН 2, G 2 --> TXА 2 Адгезия тромбоцитов коллаген – v. WF – ТЦ (ГП I b) Реакция высвобождения, агрегация тромбоцитов за счет АДФ, ТХА 2, катехоламинов, вторично – за счет тромбина (ГП V) и фибриногена (ГП IIb/IIIa) «Белый» тромбоцитарный тромб, ретракция сгустка
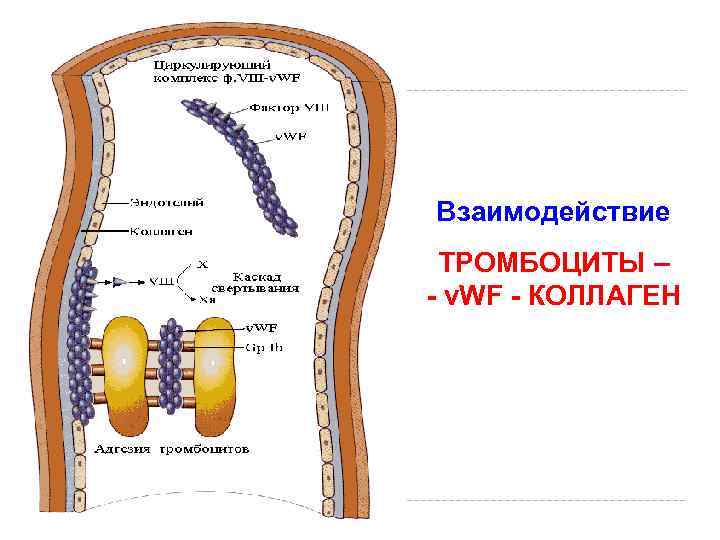 Взаимодействие ТРОМБОЦИТЫ – - v. WF - КОЛЛАГЕН Долгов В. В. , Свирин П. В. , 2005
Взаимодействие ТРОМБОЦИТЫ – - v. WF - КОЛЛАГЕН Долгов В. В. , Свирин П. В. , 2005
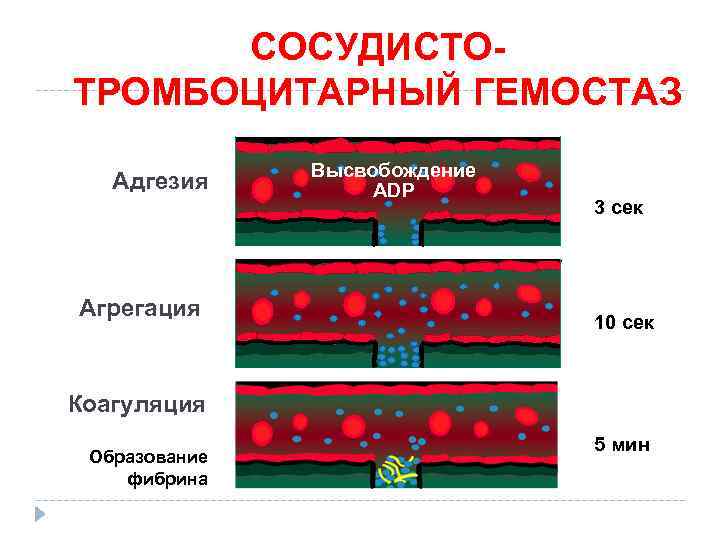 СОСУДИСТОТРОМБОЦИТАРНЫЙ ГЕМОСТАЗ Адгезия Агрегация Высвобождение ADP 3 сек 10 сек Коагуляция Образование фибрина 5 мин
СОСУДИСТОТРОМБОЦИТАРНЫЙ ГЕМОСТАЗ Адгезия Агрегация Высвобождение ADP 3 сек 10 сек Коагуляция Образование фибрина 5 мин
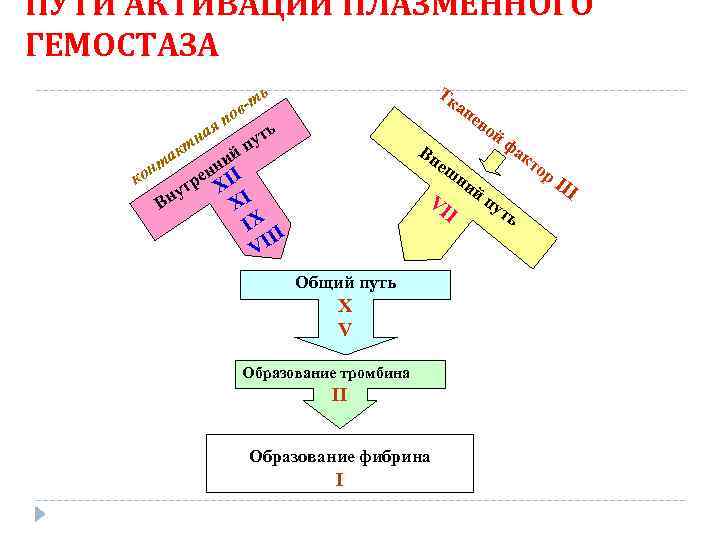 ПУТИ АКТИВАЦИИ ПЛАЗМЕННОГО ГЕМОСТАЗА Тк ан ев ой фа Вн кт еш ор ни III йп VI ут I ь ь -т в по я ть на т пу к й та ни н н ко ре XII т ну В XI IX I I VI Общий путь X V Образование тромбина II Образование фибрина I
ПУТИ АКТИВАЦИИ ПЛАЗМЕННОГО ГЕМОСТАЗА Тк ан ев ой фа Вн кт еш ор ни III йп VI ут I ь ь -т в по я ть на т пу к й та ни н н ко ре XII т ну В XI IX I I VI Общий путь X V Образование тромбина II Образование фибрина I
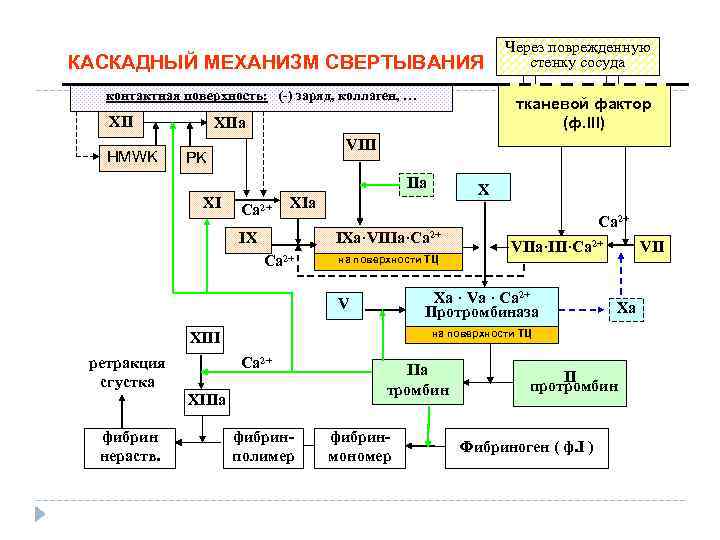 КАСКАДНЫЙ МЕХАНИЗМ СВЕРТЫВАНИЯ контактная поверхность: (-) заряд, коллаген, … XII HMWK тканевой фактор (ф. III) XIIa VIII PK IIa XI Ca 2+ IXa·VIIIa·Ca 2+ на поверхности ТЦ Ca 2+ VIIa·III·Ca 2+ Xa · Va · Ca 2+ Протромбиназа V VII Xa на поверхности ТЦ XIII Ca 2+ XIIIa фибрин нераств. X XIа IX ретракция сгустка Через поврежденную стенку сосуда фибринполимер IIa тромбин фибринмономер II протромбин Фибриноген ( ф. I )
КАСКАДНЫЙ МЕХАНИЗМ СВЕРТЫВАНИЯ контактная поверхность: (-) заряд, коллаген, … XII HMWK тканевой фактор (ф. III) XIIa VIII PK IIa XI Ca 2+ IXa·VIIIa·Ca 2+ на поверхности ТЦ Ca 2+ VIIa·III·Ca 2+ Xa · Va · Ca 2+ Протромбиназа V VII Xa на поверхности ТЦ XIII Ca 2+ XIIIa фибрин нераств. X XIа IX ретракция сгустка Через поврежденную стенку сосуда фибринполимер IIa тромбин фибринмономер II протромбин Фибриноген ( ф. I )
 АКТИВНЫЕ ФЕРМЕНТНЫЕ КОМПЛЕКСЫ плазменного гемостаза Сборка – на ФЛ поверхности (тромбоциты, эндотелий) Долгов В. В. , Свирин П. В. , 2005
АКТИВНЫЕ ФЕРМЕНТНЫЕ КОМПЛЕКСЫ плазменного гемостаза Сборка – на ФЛ поверхности (тромбоциты, эндотелий) Долгов В. В. , Свирин П. В. , 2005
 ПРОТИВОСВЕРТЫВАЮЩАЯ СИСТЕМА Антикоагулянты - ограничивают скорость свертывания, предотвращают образование сгустка. Система фибринолиза – способствует растворению образовавшегося фибринового сгустка.
ПРОТИВОСВЕРТЫВАЮЩАЯ СИСТЕМА Антикоагулянты - ограничивают скорость свертывания, предотвращают образование сгустка. Система фибринолиза – способствует растворению образовавшегося фибринового сгустка.
 АНТИКОАГУЛЯНТНАЯ СИСТЕМА v Антитромбин-III – инактивирует тромбин (IIa), Ха, IXa, XIa, XIIa, HMWK, плазмин и другие факторы (кроме Vа и VIIIа). Кофактор - гепарин - увеличивает активность АТ-III до 1000 раз. v Протеин С (*К*) – активируется на поверхности ЭНТ, ЭНТ разрушает Va и VIIIa. Кофактор - протеин S. (*К*) v 1 -Антитрипсин, 2 -макроглобулин, 2 -антиплазмин, анти-С 1 - инактивируют XIa, XIIa, калликреин. v Кофактор гепарина II - ингибирует IIa (тромбин). v TFPI – ингибитор комплекса III-VIIa, синтез – в ЭНТ клетках
АНТИКОАГУЛЯНТНАЯ СИСТЕМА v Антитромбин-III – инактивирует тромбин (IIa), Ха, IXa, XIa, XIIa, HMWK, плазмин и другие факторы (кроме Vа и VIIIа). Кофактор - гепарин - увеличивает активность АТ-III до 1000 раз. v Протеин С (*К*) – активируется на поверхности ЭНТ, ЭНТ разрушает Va и VIIIa. Кофактор - протеин S. (*К*) v 1 -Антитрипсин, 2 -макроглобулин, 2 -антиплазмин, анти-С 1 - инактивируют XIa, XIIa, калликреин. v Кофактор гепарина II - ингибирует IIa (тромбин). v TFPI – ингибитор комплекса III-VIIa, синтез – в ЭНТ клетках
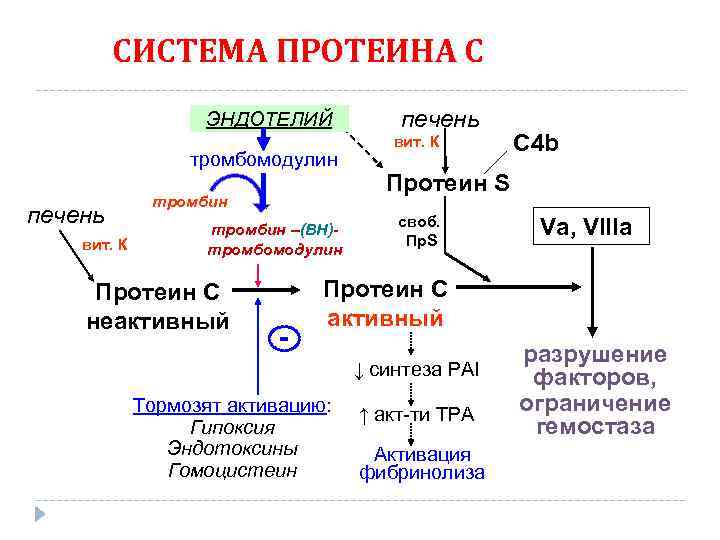 СИСТЕМА ПРОТЕИНА С ЭНДОТЕЛИЙ тромбомодулин печень вит. К тромбин –(ВН)тромбомодулин Протеин С неактивный - печень вит. К C 4 b Протеин S своб. Пр. S Va, VIIIa Протеин С активный ↓ синтеза PAI Тормозят активацию: Гипоксия Эндотоксины Гомоцистеин ↑ акт-ти TPA Активация фибринолиза разрушение факторов, ограничение гемостаза
СИСТЕМА ПРОТЕИНА С ЭНДОТЕЛИЙ тромбомодулин печень вит. К тромбин –(ВН)тромбомодулин Протеин С неактивный - печень вит. К C 4 b Протеин S своб. Пр. S Va, VIIIa Протеин С активный ↓ синтеза PAI Тормозят активацию: Гипоксия Эндотоксины Гомоцистеин ↑ акт-ти TPA Активация фибринолиза разрушение факторов, ограничение гемостаза
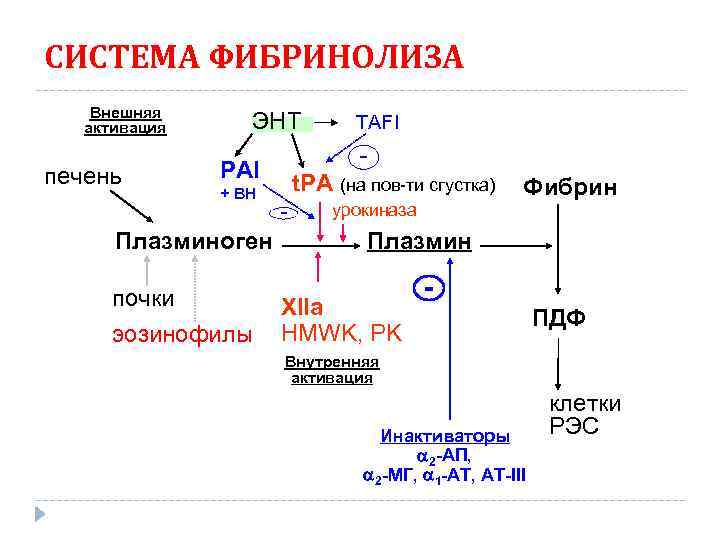 СИСТЕМА ФИБРИНОЛИЗА Внешняя активация печень ЭНТ - PAI + ВН Плазминоген почки эозинофилы TAFI t. PA (на пов-ти сгустка) - Фибрин урокиназа Плазмин XIIa HMWK, PK ПДФ Внутренняя активация Инактиваторы 2 -АП, 2 -МГ, 1 -АТ, AT-III клетки РЭС
СИСТЕМА ФИБРИНОЛИЗА Внешняя активация печень ЭНТ - PAI + ВН Плазминоген почки эозинофилы TAFI t. PA (на пов-ти сгустка) - Фибрин урокиназа Плазмин XIIa HMWK, PK ПДФ Внутренняя активация Инактиваторы 2 -АП, 2 -МГ, 1 -АТ, AT-III клетки РЭС
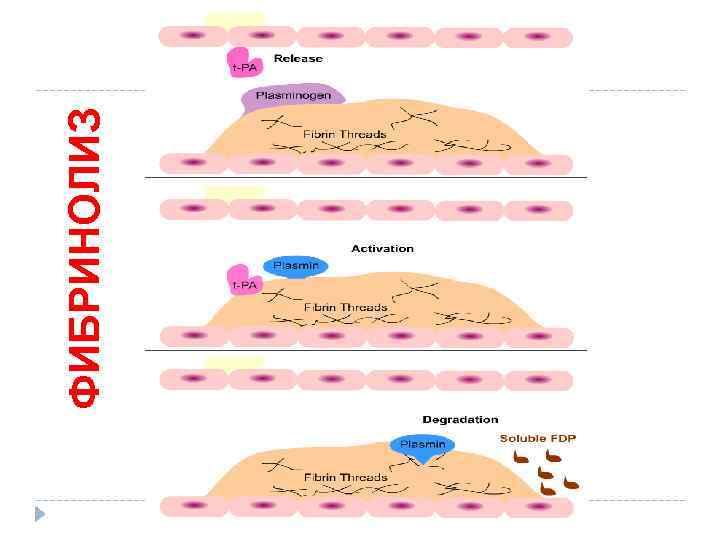 ФИБРИНОЛИЗ
ФИБРИНОЛИЗ
 ОРИЕНТИРОВОЧНАЯ КОАГУЛОГРАММА 1. АЧТВ, (АВС). 2. ПВ (ПТИ), МНО. 3. Уровень фибриногена в плазме. 4. РФМК (о-фенантролиновый тест). + анализ крови на гематологическом анализаторе (ТЦ, ЭР, Hb, Hct, ЛЦ)
ОРИЕНТИРОВОЧНАЯ КОАГУЛОГРАММА 1. АЧТВ, (АВС). 2. ПВ (ПТИ), МНО. 3. Уровень фибриногена в плазме. 4. РФМК (о-фенантролиновый тест). + анализ крови на гематологическом анализаторе (ТЦ, ЭР, Hb, Hct, ЛЦ)
 Маркеры активации плазменного гемостаза 1. Ранние – F 1+2, Т-АТ 2. В момент образования сгустка – FM, ФП А 3. Поздние - D-димеры, ПДФ Маркеры активации тромбоцитов 1. PF 4 – тромбоцитарный фактор 4 2. -TG - -тромбоглобулин 3. Спонтанная и индуцированная агрегация ТЦ Маркеры повреждения эндотелия 1. Фактор Виллебранда (кол-во, мультимерность) 2. Тромбомодулин, t. PA, PAI-1, 3. Молекулы межклеточной адгезии ( ICAM-1, VCAM-1, P- и E-селектины…)
Маркеры активации плазменного гемостаза 1. Ранние – F 1+2, Т-АТ 2. В момент образования сгустка – FM, ФП А 3. Поздние - D-димеры, ПДФ Маркеры активации тромбоцитов 1. PF 4 – тромбоцитарный фактор 4 2. -TG - -тромбоглобулин 3. Спонтанная и индуцированная агрегация ТЦ Маркеры повреждения эндотелия 1. Фактор Виллебранда (кол-во, мультимерность) 2. Тромбомодулин, t. PA, PAI-1, 3. Молекулы межклеточной адгезии ( ICAM-1, VCAM-1, P- и E-селектины…)
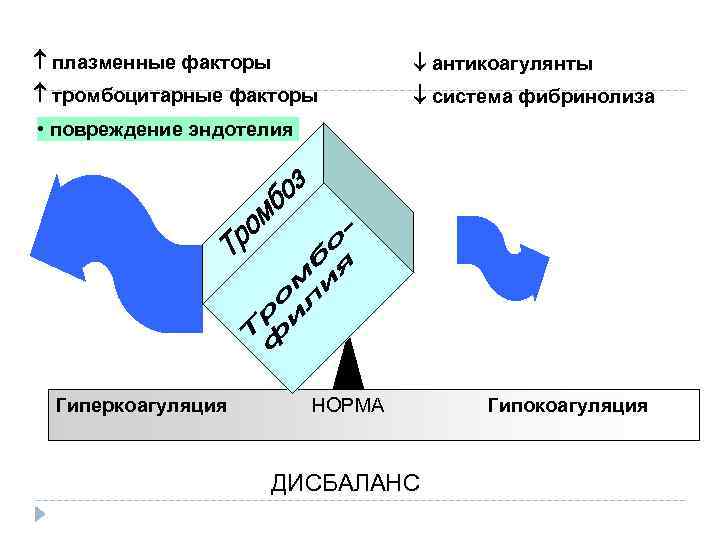 плазменные факторы антикоагулянты тромбоцитарные факторы система фибринолиза • повреждение эндотелия Гиперкоагуляция НОРМА ДИСБАЛАНС Гипокоагуляция
плазменные факторы антикоагулянты тромбоцитарные факторы система фибринолиза • повреждение эндотелия Гиперкоагуляция НОРМА ДИСБАЛАНС Гипокоагуляция
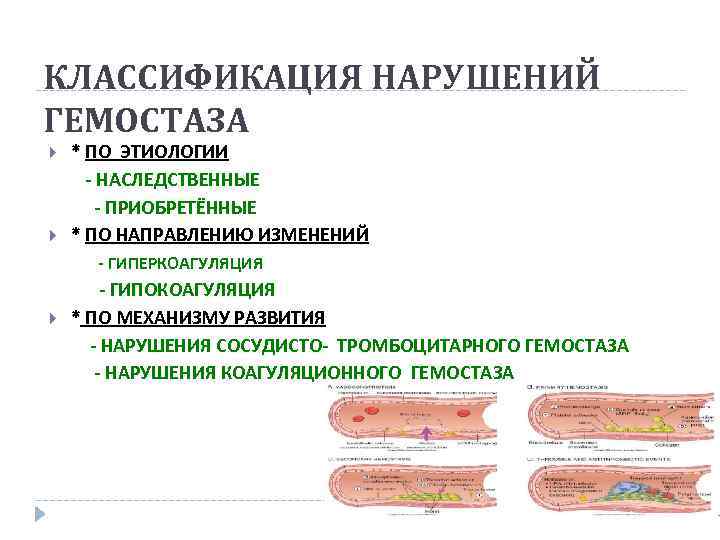 КЛАССИФИКАЦИЯ НАРУШЕНИЙ ГЕМОСТАЗА * ПО ЭТИОЛОГИИ - НАСЛЕДСТВЕННЫЕ - ПРИОБРЕТЁННЫЕ * ПО НАПРАВЛЕНИЮ ИЗМЕНЕНИЙ - ГИПЕРКОАГУЛЯЦИЯ - ГИПОКОАГУЛЯЦИЯ * ПО МЕХАНИЗМУ РАЗВИТИЯ - НАРУШЕНИЯ СОСУДИСТО- ТРОМБОЦИТАРНОГО ГЕМОСТАЗА - НАРУШЕНИЯ КОАГУЛЯЦИОННОГО ГЕМОСТАЗА
КЛАССИФИКАЦИЯ НАРУШЕНИЙ ГЕМОСТАЗА * ПО ЭТИОЛОГИИ - НАСЛЕДСТВЕННЫЕ - ПРИОБРЕТЁННЫЕ * ПО НАПРАВЛЕНИЮ ИЗМЕНЕНИЙ - ГИПЕРКОАГУЛЯЦИЯ - ГИПОКОАГУЛЯЦИЯ * ПО МЕХАНИЗМУ РАЗВИТИЯ - НАРУШЕНИЯ СОСУДИСТО- ТРОМБОЦИТАРНОГО ГЕМОСТАЗА - НАРУШЕНИЯ КОАГУЛЯЦИОННОГО ГЕМОСТАЗА
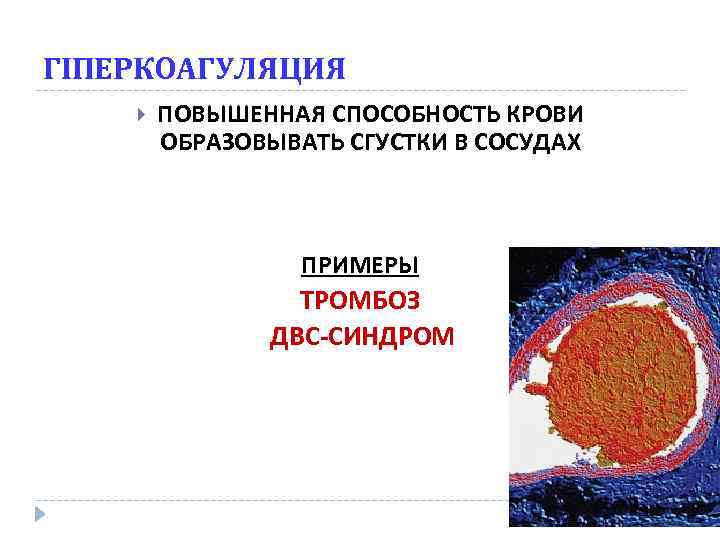 ГІПЕРКОАГУЛЯЦИЯ ПОВЫШЕННАЯ СПОСОБНОСТЬ КРОВИ ОБРАЗОВЫВАТЬ СГУСТКИ В СОСУДАХ ПРИМЕРЫ ТРОМБОЗ ДВС-СИНДРОМ
ГІПЕРКОАГУЛЯЦИЯ ПОВЫШЕННАЯ СПОСОБНОСТЬ КРОВИ ОБРАЗОВЫВАТЬ СГУСТКИ В СОСУДАХ ПРИМЕРЫ ТРОМБОЗ ДВС-СИНДРОМ
 Тромбозы – проблема современности Более чем у 50% населения мира непосредственной причиной смерти является тромбоз (острый инфаркт миокарда, ишемический инсульт, ТЭЛА, онкотромбоз и т. д. ) Тромботическая триада Вирхова: • Повреждение эндотелия • Стаз крови • Гиперкоагуляция
Тромбозы – проблема современности Более чем у 50% населения мира непосредственной причиной смерти является тромбоз (острый инфаркт миокарда, ишемический инсульт, ТЭЛА, онкотромбоз и т. д. ) Тромботическая триада Вирхова: • Повреждение эндотелия • Стаз крови • Гиперкоагуляция
 Тромбофилии = предтромботические состояния (повышенная наклонность к тромбозам кровеносных сосудов и ишемии органов) Первичные (врожденные) Наследственный дефицит антикоагулянтов (АТ III, Пр. С, Пр. S, TFPI), РАПС (Лейден-мутация) Вторичные (на фоне других заболеваний) Операции (особенно на сердце и крупных сосудах), тяжелые травмы костей, злокачественные опухоли, гестозы, СКВ, нефротический синдром, болезни печени, ДВС крови… + обездвиживание, ожирение, беременность и роды, длительный прием оральных контрацептивов тромбофилия гиперкоагуляция (тромбофилии со склонностью к гипокоагуляции – АФС, дисфибриногенемия, дефицит ф. XII…)
Тромбофилии = предтромботические состояния (повышенная наклонность к тромбозам кровеносных сосудов и ишемии органов) Первичные (врожденные) Наследственный дефицит антикоагулянтов (АТ III, Пр. С, Пр. S, TFPI), РАПС (Лейден-мутация) Вторичные (на фоне других заболеваний) Операции (особенно на сердце и крупных сосудах), тяжелые травмы костей, злокачественные опухоли, гестозы, СКВ, нефротический синдром, болезни печени, ДВС крови… + обездвиживание, ожирение, беременность и роды, длительный прием оральных контрацептивов тромбофилия гиперкоагуляция (тромбофилии со склонностью к гипокоагуляции – АФС, дисфибриногенемия, дефицит ф. XII…)
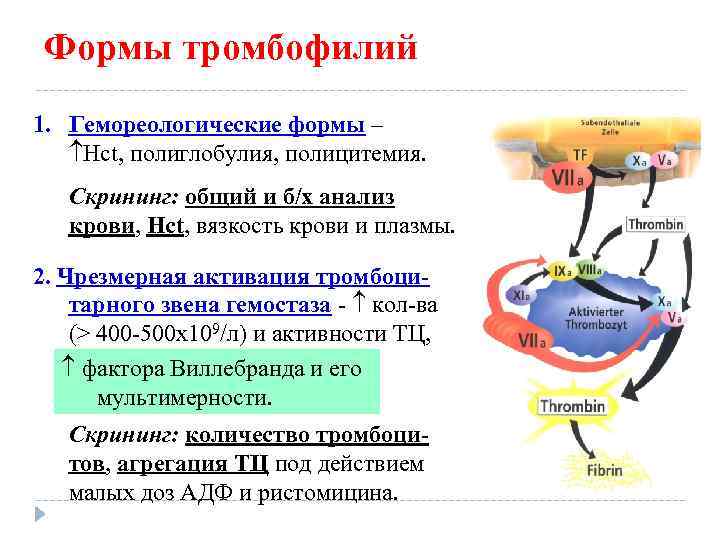 Формы тромбофилий 1. Гемореологические формы – Hct, полиглобулия, полицитемия. Скрининг: общий и б/х анализ крови, Hct, вязкость крови и плазмы. 2. Чрезмерная активация тромбоцитарного звена гемостаза - кол-ва (> 400 -500 х109/л) и активности ТЦ, фактора Виллебранда и его мультимерности. Скрининг: количество тромбоцитов, агрегация ТЦ под действием малых доз АДФ и ристомицина.
Формы тромбофилий 1. Гемореологические формы – Hct, полиглобулия, полицитемия. Скрининг: общий и б/х анализ крови, Hct, вязкость крови и плазмы. 2. Чрезмерная активация тромбоцитарного звена гемостаза - кол-ва (> 400 -500 х109/л) и активности ТЦ, фактора Виллебранда и его мультимерности. Скрининг: количество тромбоцитов, агрегация ТЦ под действием малых доз АДФ и ристомицина.
 Формы тромбофилий 3. Дефицит / аномалии первичных антикоагулянтов протеинов С и S, AT III, кофактора гепарина II, TFPI ( недостаточная инактивация ф. VII). Cкрининг: активность АТ III, нарушения в системе протеина С, ПВ (МНО, ПТИ). 4. Избыток / аномалии плазм. факторов свертывания фибриногена (>6, 0 г/л), ф. VIII, ф. VII; мутация гена ф. V (1691 G A) => РАПС, мутация генов протромбина (20210 G A) и фибриногена (тромбогенная дисфибриногенемия). Скрининг: уровень фибриногена, ПВ (ПТИ, МНО), АЧТВ, нарушения в системе протеина С; ТВ и рептилазное время, время лизиса фибринового сгустка (ФЛА).
Формы тромбофилий 3. Дефицит / аномалии первичных антикоагулянтов протеинов С и S, AT III, кофактора гепарина II, TFPI ( недостаточная инактивация ф. VII). Cкрининг: активность АТ III, нарушения в системе протеина С, ПВ (МНО, ПТИ). 4. Избыток / аномалии плазм. факторов свертывания фибриногена (>6, 0 г/л), ф. VIII, ф. VII; мутация гена ф. V (1691 G A) => РАПС, мутация генов протромбина (20210 G A) и фибриногена (тромбогенная дисфибриногенемия). Скрининг: уровень фибриногена, ПВ (ПТИ, МНО), АЧТВ, нарушения в системе протеина С; ТВ и рептилазное время, время лизиса фибринового сгустка (ФЛА).
 Формы тромбофилий 5. Нарушения фибринолиза - дефицит / аномалии плазминогена или TPA, избыток PAI / α 1 -АП и других ингибиторов. * - в сочетании с другими тромбофилическими факторами. Скрининг: XIIа-калликреин-зависимый фибринолиз, время спонтанного лизиса эуглобулинов. стрептокиназный тест.
Формы тромбофилий 5. Нарушения фибринолиза - дефицит / аномалии плазминогена или TPA, избыток PAI / α 1 -АП и других ингибиторов. * - в сочетании с другими тромбофилическими факторами. Скрининг: XIIа-калликреин-зависимый фибринолиз, время спонтанного лизиса эуглобулинов. стрептокиназный тест.
 "Сложные" формы тромбофилий 1. Аутоиммунные и инфекционно-иммунные состояния, в том числе антифосфолипидный синдром. Скрининг: определение ВА и АФЛ. 2. Паранеопластические состояния. 3. Метаболические формы - диабетические ангиопатии, гиперлипидемия, гипергомоцистеинемия (мутация гена ТГФР, дефицит фолата) и др. 4. Медикаментозные формы - приеме гормональных контрацептивов, лечении L-аспарагиназой, гепарининдуцированная тромбоцитопения и др.
"Сложные" формы тромбофилий 1. Аутоиммунные и инфекционно-иммунные состояния, в том числе антифосфолипидный синдром. Скрининг: определение ВА и АФЛ. 2. Паранеопластические состояния. 3. Метаболические формы - диабетические ангиопатии, гиперлипидемия, гипергомоцистеинемия (мутация гена ТГФР, дефицит фолата) и др. 4. Медикаментозные формы - приеме гормональных контрацептивов, лечении L-аспарагиназой, гепарининдуцированная тромбоцитопения и др.
 Антифосфолипидный синдром Гипокоагуляционная форма аутоиммунной гемато-генной тромбофилии - клинические проявления циркуляции в крови антител (Ig. G, Ig. M, Ig. A) к комплексам мембранных ( -) фосфолипидов со специфическими белками. Причина появления АФЛ-Ат – повреждение ЭНТ (вирусы? ) + гиперактивация иммунной системы. Антигенные комплексы = белки (протромбин, бета-2 -ГП 1, Пр. С, Пр. S, аннексин V) + фосфолипиды.
Антифосфолипидный синдром Гипокоагуляционная форма аутоиммунной гемато-генной тромбофилии - клинические проявления циркуляции в крови антител (Ig. G, Ig. M, Ig. A) к комплексам мембранных ( -) фосфолипидов со специфическими белками. Причина появления АФЛ-Ат – повреждение ЭНТ (вирусы? ) + гиперактивация иммунной системы. Антигенные комплексы = белки (протромбин, бета-2 -ГП 1, Пр. С, Пр. S, аннексин V) + фосфолипиды.
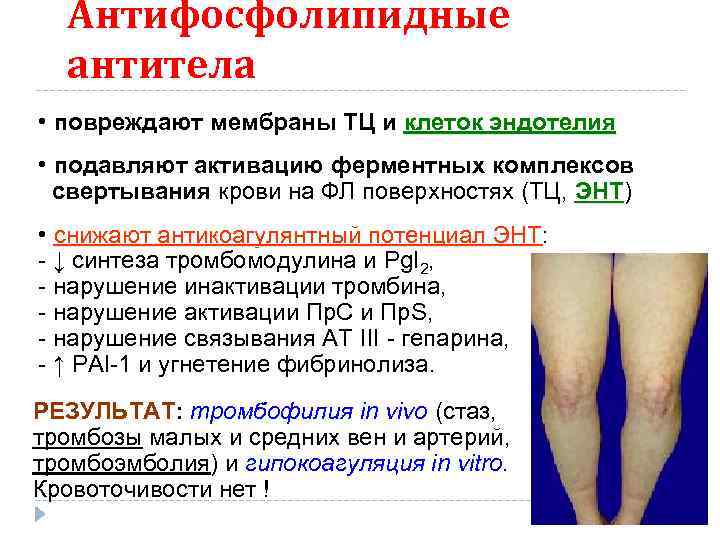 Антифосфолипидные антитела • повреждают мембраны ТЦ и клеток эндотелия • подавляют активацию ферментных комплексов свертывания крови на ФЛ поверхностях (ТЦ, ЭНТ) ЭНТ • снижают антикоагулянтный потенциал ЭНТ: ижают антикоагулянтный потенциал ЭНТ - ↓ синтеза тромбомодулина и Pg. I 2, - нарушение инактивации тромбина, - нарушение активации Пр. С и Пр. S, - нарушение связывания АТ III - гепарина, - ↑ PAI-1 и угнетение фибринолиза. РЕЗУЛЬТАТ: тромбофилия in vivo (стаз, тромбозы малых и средних вен и артерий, тромбоэмболия) и гипокоагуляция in vitro. Кровоточивости нет !
Антифосфолипидные антитела • повреждают мембраны ТЦ и клеток эндотелия • подавляют активацию ферментных комплексов свертывания крови на ФЛ поверхностях (ТЦ, ЭНТ) ЭНТ • снижают антикоагулянтный потенциал ЭНТ: ижают антикоагулянтный потенциал ЭНТ - ↓ синтеза тромбомодулина и Pg. I 2, - нарушение инактивации тромбина, - нарушение активации Пр. С и Пр. S, - нарушение связывания АТ III - гепарина, - ↑ PAI-1 и угнетение фибринолиза. РЕЗУЛЬТАТ: тромбофилия in vivo (стаз, тромбозы малых и средних вен и артерий, тромбоэмболия) и гипокоагуляция in vitro. Кровоточивости нет !
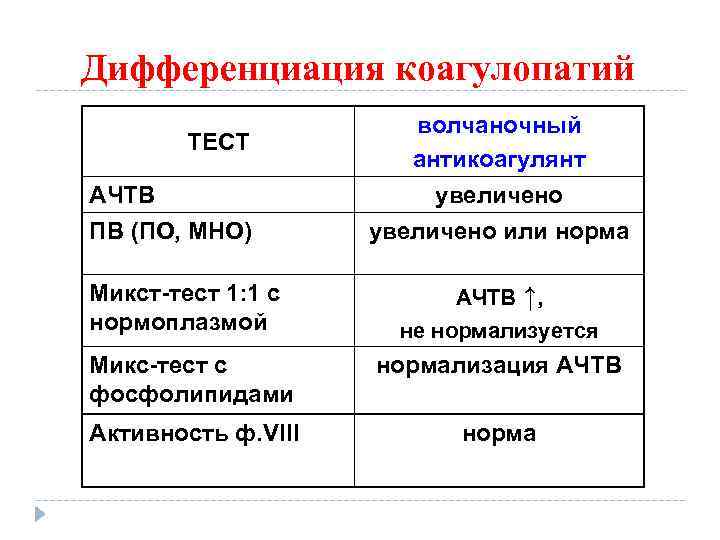 Дифференциация коагулопатий ТЕСТ AЧТВ ПВ (ПО, МНО) Микст-тест 1: 1 с нормоплазмой волчаночный антикоагулянт увеличено или норма АЧТВ ↑, не нормализуется Микс-тест с фосфолипидами нормализация АЧТВ Активность ф. VIII норма
Дифференциация коагулопатий ТЕСТ AЧТВ ПВ (ПО, МНО) Микст-тест 1: 1 с нормоплазмой волчаночный антикоагулянт увеличено или норма АЧТВ ↑, не нормализуется Микс-тест с фосфолипидами нормализация АЧТВ Активность ф. VIII норма
 Гипергомоцистеинемия (причины) Дефицит витаминов В 6, В 12, фолиевой кислоты (кофакторы ферментов метаболизма ГЦ) Некоторые заболевания (ХПН, гипотиреоз, онкология, В 12 - дефицитная анемия) Генетические дефекты ---> изменения структуры ферментов метаболизма гомоцистеина (МТГФР) При высоком уровне гомоцистеина увеличивается риск развития тромбоза глубоких вен В. В. Вельков, 2007
Гипергомоцистеинемия (причины) Дефицит витаминов В 6, В 12, фолиевой кислоты (кофакторы ферментов метаболизма ГЦ) Некоторые заболевания (ХПН, гипотиреоз, онкология, В 12 - дефицитная анемия) Генетические дефекты ---> изменения структуры ферментов метаболизма гомоцистеина (МТГФР) При высоком уровне гомоцистеина увеличивается риск развития тромбоза глубоких вен В. В. Вельков, 2007
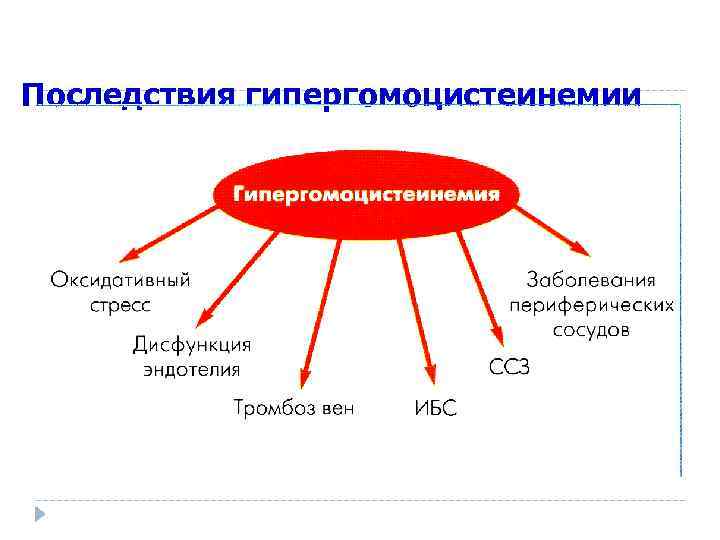 Последствия гипергомоцистеинемии В. В. Вельков, 2007
Последствия гипергомоцистеинемии В. В. Вельков, 2007
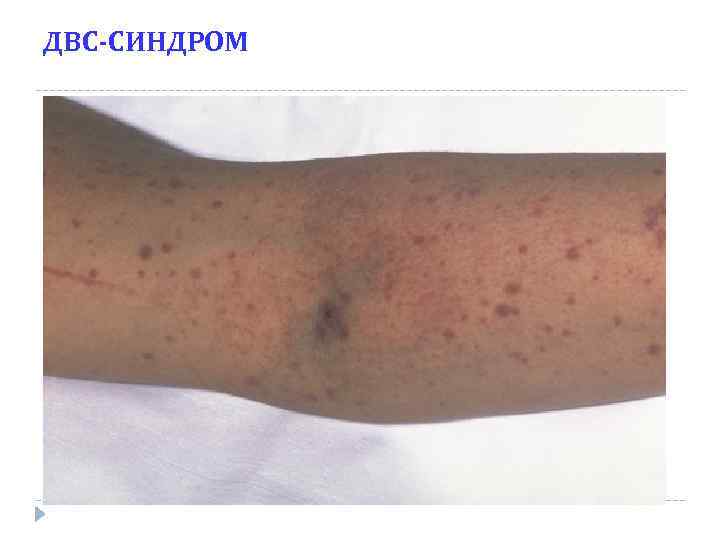 ДВС-СИНДРОМ
ДВС-СИНДРОМ
 Этиология ДВС-синдрома Инфекции, септические состояния Шок (при септическом – смертность 100 %) Хирургические вмешательства, ожоги Все терминальные состояния, остановка сердца Острый внутри-сосудистый гемолиз Акушерская патология (20 -25 %) Гемобластозы (при остом лейкозе – 33 -45 %) Деструктивные процессы в паренхиматозных органах Аллергические реакции
Этиология ДВС-синдрома Инфекции, септические состояния Шок (при септическом – смертность 100 %) Хирургические вмешательства, ожоги Все терминальные состояния, остановка сердца Острый внутри-сосудистый гемолиз Акушерская патология (20 -25 %) Гемобластозы (при остом лейкозе – 33 -45 %) Деструктивные процессы в паренхиматозных органах Аллергические реакции
 Стадии ДВС-синдрома 1) Гиперкоагуляция (образование множественных тромбов из-за активации системы коагуляции) 2) Коагулопатия потребления (истощение системы каогулянтив, чрезмерное использование тромбоцитов для образования тромбов) 3) Гипокоагуляция (снижение активности коагулянтов, активация антикоагулянтов, активация фибринолиза) 4) Завершение (выздоровление, осложнения, смерть)
Стадии ДВС-синдрома 1) Гиперкоагуляция (образование множественных тромбов из-за активации системы коагуляции) 2) Коагулопатия потребления (истощение системы каогулянтив, чрезмерное использование тромбоцитов для образования тромбов) 3) Гипокоагуляция (снижение активности коагулянтов, активация антикоагулянтов, активация фибринолиза) 4) Завершение (выздоровление, осложнения, смерть)
 Патогенез ДВС-синдрома 1) Гипертромбинемия (тромбопластин поступает в большом количестве в кровь из поврежденных тканей и способствует образованию тромбина). При инфекциях активированные моноциты-макрофаги синтезируют собственные коагулянты (ф. 7, ф. 10, ф. 9, ф. 2)
Патогенез ДВС-синдрома 1) Гипертромбинемия (тромбопластин поступает в большом количестве в кровь из поврежденных тканей и способствует образованию тромбина). При инфекциях активированные моноциты-макрофаги синтезируют собственные коагулянты (ф. 7, ф. 10, ф. 9, ф. 2)
 Патогенез ДВС-синдрома 2) Массивная агрегация тромбоцитов (приводит к тромбоцитопении потребления и вызывает последующие геморрагии) 3) Травматизация и гемолиз эритро-цитов (выделяется много АДФ, что усиливает адгезию и агрегацию тромбоцитов)
Патогенез ДВС-синдрома 2) Массивная агрегация тромбоцитов (приводит к тромбоцитопении потребления и вызывает последующие геморрагии) 3) Травматизация и гемолиз эритро-цитов (выделяется много АДФ, что усиливает адгезию и агрегацию тромбоцитов)
 Патогенез ДВС-синдрома 4) “Гуморальный протеазный взрыв” (при активации прокоагулянтов, антикоагулянтов, фибринолитиков, калликреин-кининовой системы, системы комплемента в крови накапливается много продуктов белкового распада, которые очень токсичны и повреждают сосуды и ткани)
Патогенез ДВС-синдрома 4) “Гуморальный протеазный взрыв” (при активации прокоагулянтов, антикоагулянтов, фибринолитиков, калликреин-кининовой системы, системы комплемента в крови накапливается много продуктов белкового распада, которые очень токсичны и повреждают сосуды и ткани)
 Патогенез ДВС-синдрома 5) Истощение факторов свёртывания крови (вызывает геморрагии) 6) Истощение системы фибринолиза (способствует тромбообразованию)
Патогенез ДВС-синдрома 5) Истощение факторов свёртывания крови (вызывает геморрагии) 6) Истощение системы фибринолиза (способствует тромбообразованию)
 Клиника ДВС-синдрома 1. Гемокоагуляционный шок причина * расстройства микроциркуляции (вызывают гипоксию) * накопление токсичных продуктов протеолиза проявления * снижение артериального давления * снижения центрального венозного давления * кровотечения (провоцируют геморрагический шок)
Клиника ДВС-синдрома 1. Гемокоагуляционный шок причина * расстройства микроциркуляции (вызывают гипоксию) * накопление токсичных продуктов протеолиза проявления * снижение артериального давления * снижения центрального венозного давления * кровотечения (провоцируют геморрагический шок)
 Клиника ДВС-синдрома 2. Нарушения гемостаза ** гиперкоагуляция Главное проявление – тромбоз. Кровь свёртывается в пробирке ** гипокоагуляция Главное проявление– кровотечения. Наблюдается значительное истощение фибринолитической системы
Клиника ДВС-синдрома 2. Нарушения гемостаза ** гиперкоагуляция Главное проявление – тромбоз. Кровь свёртывается в пробирке ** гипокоагуляция Главное проявление– кровотечения. Наблюдается значительное истощение фибринолитической системы
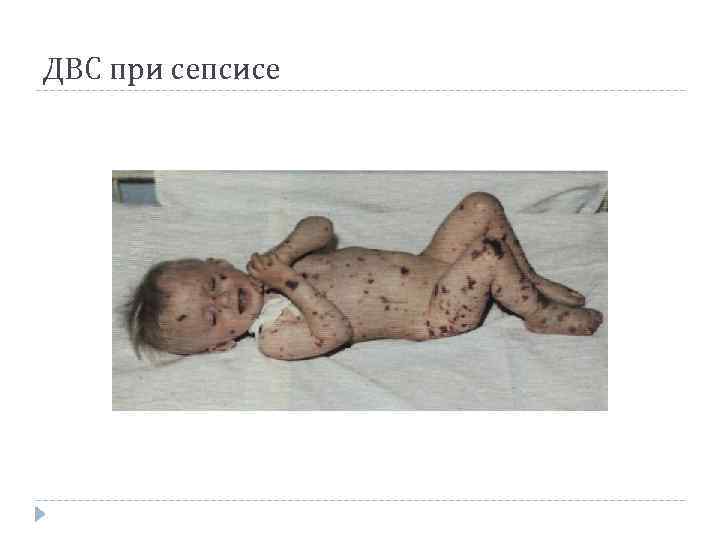 ДВС при сепсисе
ДВС при сепсисе
 Клиника ДВС-синдрома 3. Тромбоцитопения Возникает вследствии множественных образований тромбов в сосудах (тромбоцитопения потребления)
Клиника ДВС-синдрома 3. Тромбоцитопения Возникает вследствии множественных образований тромбов в сосудах (тромбоцитопения потребления)
 Клиника ДВС-синдрома 4. Блокада микроциркуляторного русла - - (возникает повреждение органов-мишеней) Легкие (сгустки заносятся из венозной системы) - острая дыхательная недостаточность Почки - острая почечная недостаточность Желудок и кишечник - глубокая дистрофия слизистой, интоксикация, аутолиз кишечника, профузные кровотечения, шок, високая летальность Надпочечники Печень Гипофиз
Клиника ДВС-синдрома 4. Блокада микроциркуляторного русла - - (возникает повреждение органов-мишеней) Легкие (сгустки заносятся из венозной системы) - острая дыхательная недостаточность Почки - острая почечная недостаточность Желудок и кишечник - глубокая дистрофия слизистой, интоксикация, аутолиз кишечника, профузные кровотечения, шок, високая летальность Надпочечники Печень Гипофиз
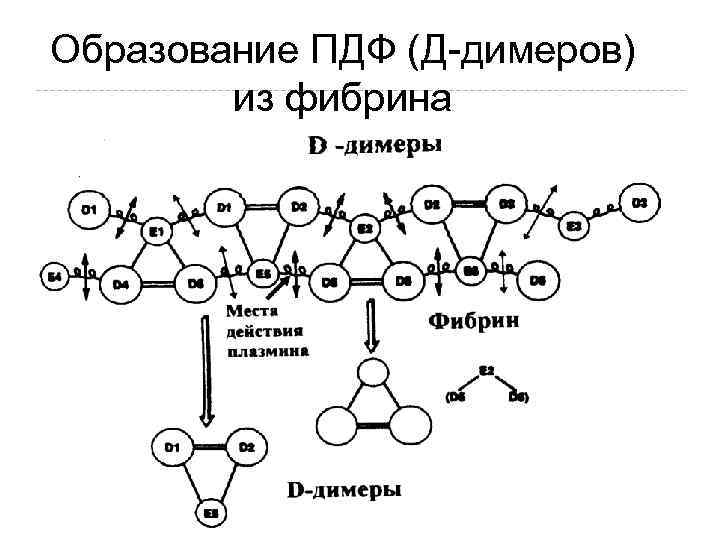 Образование ПДФ (Д-димеров) из фибрина
Образование ПДФ (Д-димеров) из фибрина
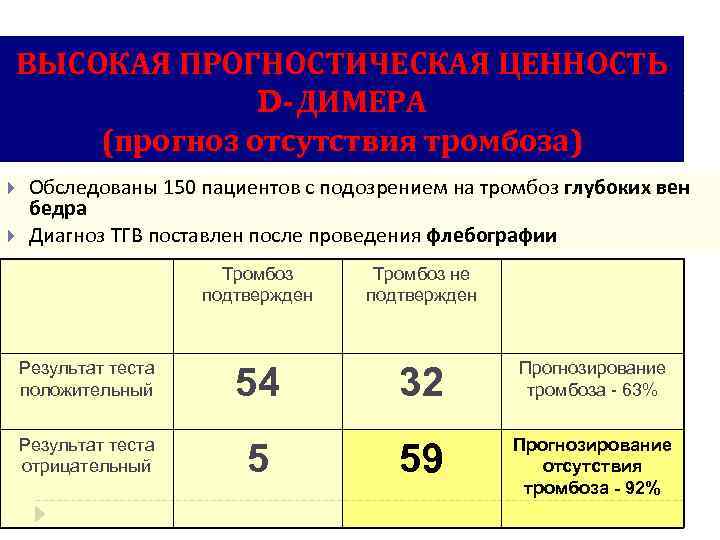 ВЫСОКАЯ ПРОГНОСТИЧЕСКАЯ ЦЕННОСТЬ D-ДИМЕРА (прогноз отсутствия тромбоза) Обследованы 150 пациентов с подозрением на тромбоз глубоких вен бедра Диагноз ТГВ поставлен после проведения флебографии Тромбоз подтвержден Результат теста положительный Результат теста отрицательный 54 5 Тромбоз не подтвержден 32 Прогнозирование тромбоза - 63% 59 Прогнозирование отсутствия тромбоза - 92%
ВЫСОКАЯ ПРОГНОСТИЧЕСКАЯ ЦЕННОСТЬ D-ДИМЕРА (прогноз отсутствия тромбоза) Обследованы 150 пациентов с подозрением на тромбоз глубоких вен бедра Диагноз ТГВ поставлен после проведения флебографии Тромбоз подтвержден Результат теста положительный Результат теста отрицательный 54 5 Тромбоз не подтвержден 32 Прогнозирование тромбоза - 63% 59 Прогнозирование отсутствия тромбоза - 92%
 Количественный экспресс-метод для определения Д-Димера (5 минут) Оперативность требуется при тяжелых тромботических осложнениях, когда концентрация Д-димера может значительно изменяться в течение одного часа. От точности и своевременности результатов анализа зависят меры предупреждения тромбоэмболии и инфаркта Иммунохроматографический метод с использованием рефлектометра позволяет определять концентрацию Ддимера, начиная со 100 нг/мл. Пороговое значение чувствительности важно, поскольку концентрация >300 нг/мл уже говорит о риске тромботических осложнений.
Количественный экспресс-метод для определения Д-Димера (5 минут) Оперативность требуется при тяжелых тромботических осложнениях, когда концентрация Д-димера может значительно изменяться в течение одного часа. От точности и своевременности результатов анализа зависят меры предупреждения тромбоэмболии и инфаркта Иммунохроматографический метод с использованием рефлектометра позволяет определять концентрацию Ддимера, начиная со 100 нг/мл. Пороговое значение чувствительности важно, поскольку концентрация >300 нг/мл уже говорит о риске тромботических осложнений.
 ГИПОКОАГУЛЯЦИЯ Снижение способности крови к свёртыванию и появление склонности к повторным кровотечениям и кровоизлияниям (спонтанным или после незначительных травм)
ГИПОКОАГУЛЯЦИЯ Снижение способности крови к свёртыванию и появление склонности к повторным кровотечениям и кровоизлияниям (спонтанным или после незначительных травм)
 ЭТИОЛОГИЯ 1. ТРОМБОЦИТОПЕНИЯ 2. ТРОМБОЦИТОПАТИЯ 3. ВАЗОПАТИЯ 4. КОАГУЛОПАТИЯ
ЭТИОЛОГИЯ 1. ТРОМБОЦИТОПЕНИЯ 2. ТРОМБОЦИТОПАТИЯ 3. ВАЗОПАТИЯ 4. КОАГУЛОПАТИЯ
 ТРОМБОЦИТОПЕНИЯ Патологическое состояние, которое характеризируется сниженным содержанием тромбоцитов крови (меньше 150· 109 /л)
ТРОМБОЦИТОПЕНИЯ Патологическое состояние, которое характеризируется сниженным содержанием тромбоцитов крови (меньше 150· 109 /л)
 НАСЛЕДСТВЕННАЯ ТРОМБОЦИТОПЕНИЯ Как правило сочетается с вроджёнными дефектами тромбоцитов и относится к тромбоцитопатиям
НАСЛЕДСТВЕННАЯ ТРОМБОЦИТОПЕНИЯ Как правило сочетается с вроджёнными дефектами тромбоцитов и относится к тромбоцитопатиям
 ПРИОБРЕТЕННАЯ ТРОМБОЦИТОПЕНИЯ (КЛАССИФИКАЦИЯ ПО МЕХАНИЗМУ РАЗВИТИЯ) Повреждение тромбоцитов - имунными комплексами - механическая травматизация (спленомегалия, гемангиома) Угнетение образования тромбоцитов (апластическая анемия, химическое и радиационное повреждение красного костного мозга, замещение кроветворительной ткани опухолью) Повышенное использование тромбоцитов (тромбоз, ДВС-синдром )
ПРИОБРЕТЕННАЯ ТРОМБОЦИТОПЕНИЯ (КЛАССИФИКАЦИЯ ПО МЕХАНИЗМУ РАЗВИТИЯ) Повреждение тромбоцитов - имунными комплексами - механическая травматизация (спленомегалия, гемангиома) Угнетение образования тромбоцитов (апластическая анемия, химическое и радиационное повреждение красного костного мозга, замещение кроветворительной ткани опухолью) Повышенное использование тромбоцитов (тромбоз, ДВС-синдром )
 ИМУННАЯ ТРОМБОЦИТОПЕНИЯ ГЕТЕРОИМУННАЯ * Возникает, преимущественно, у детей ** Причина - изменение антигенной структуры тромбоцитов при оседаннии вирусов краснухи, оспы, аденовирусов; гаптенов медикаментозного происхождення – хинидин, сульфаниламиды, рифампицин; вакцины
ИМУННАЯ ТРОМБОЦИТОПЕНИЯ ГЕТЕРОИМУННАЯ * Возникает, преимущественно, у детей ** Причина - изменение антигенной структуры тромбоцитов при оседаннии вирусов краснухи, оспы, аденовирусов; гаптенов медикаментозного происхождення – хинидин, сульфаниламиды, рифампицин; вакцины
 ИМУННАЯ ТРОМБОЦИТОПЕНИЯ АУТОИМУННАЯ Возникает преимущественно у взрослых Причина – отсутсвие имунной толерантности к антигенам собственных тромбоцитов Провоцирующие моменты: медикаменты, вирусы, бактерии
ИМУННАЯ ТРОМБОЦИТОПЕНИЯ АУТОИМУННАЯ Возникает преимущественно у взрослых Причина – отсутсвие имунной толерантности к антигенам собственных тромбоцитов Провоцирующие моменты: медикаменты, вирусы, бактерии
 Аутоимунная тромбоцитопения БОЛЕЗНЬ ВЕРЛЬГОФА (аутоимунная хроническая тромбоцитопеническая пурпура) * На поверхности тромбоцитов количество Ig G увеличивается в 10 раз * Основное место синтеза Ig G - селезёнка * Принцип лечения: - спленектомия - кортикостероиды - имунодепресанты * Полного выздоровления не бывает
Аутоимунная тромбоцитопения БОЛЕЗНЬ ВЕРЛЬГОФА (аутоимунная хроническая тромбоцитопеническая пурпура) * На поверхности тромбоцитов количество Ig G увеличивается в 10 раз * Основное место синтеза Ig G - селезёнка * Принцип лечения: - спленектомия - кортикостероиды - имунодепресанты * Полного выздоровления не бывает
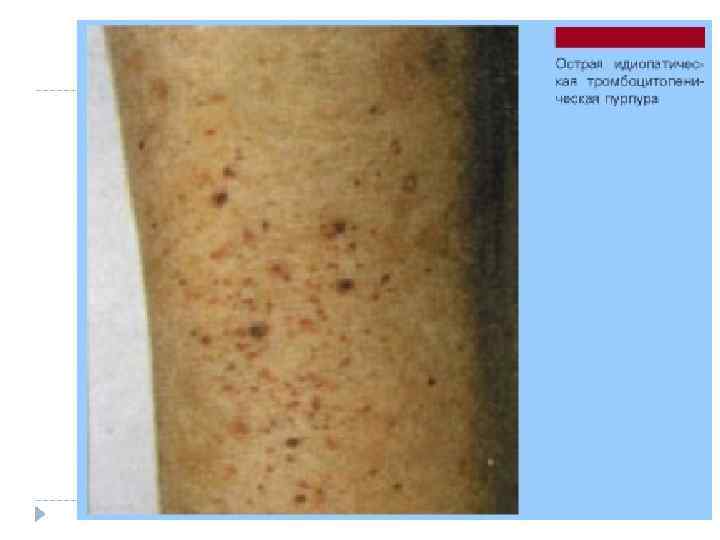
 Тромбоцитопеническая пурпура (ТПП) относится к геморрагическим болезням с нарушением тромбоцитарного звена гемостаза и обусловлена уменьшением тромбоцитов крови ниже мин. нормы - 150*109/л. ØЗаболеваемость ТПП составляет 1, 5 -2 на 100000 детского населения. ØБолезнь может возникать в любом возрасте, но чаще в преддошкольном и школьном. ØПосле 10 лет выявляется отчетливое преобладание девочек, в 2 -3 раза болеют чаще мальчиков.
Тромбоцитопеническая пурпура (ТПП) относится к геморрагическим болезням с нарушением тромбоцитарного звена гемостаза и обусловлена уменьшением тромбоцитов крови ниже мин. нормы - 150*109/л. ØЗаболеваемость ТПП составляет 1, 5 -2 на 100000 детского населения. ØБолезнь может возникать в любом возрасте, но чаще в преддошкольном и школьном. ØПосле 10 лет выявляется отчетливое преобладание девочек, в 2 -3 раза болеют чаще мальчиков.
 Тромбоцитопеническая пурпура (ТПП) Приобретенная - иммунный - наиболее частый, на его долю приходится 45 всех ТПП - идиопатическая тромбоцитопеническая пурпура ИТП, которая заменяет ряд широко распространенных терминов : болезнь Верльгофа, эссенциальная ТПП - неиммунный - может быть обусловлен: недостаточным образованием тромбоцитов повышенным их потреблением ДВС- синдром, гемангиомы повышенным разрушением при травмах, спленомегмлии Наследственная (врожденная) - связан со структурной неполноценностью тромбоцитов, приводящей к укорочению продолжительности их жизни.
Тромбоцитопеническая пурпура (ТПП) Приобретенная - иммунный - наиболее частый, на его долю приходится 45 всех ТПП - идиопатическая тромбоцитопеническая пурпура ИТП, которая заменяет ряд широко распространенных терминов : болезнь Верльгофа, эссенциальная ТПП - неиммунный - может быть обусловлен: недостаточным образованием тромбоцитов повышенным их потреблением ДВС- синдром, гемангиомы повышенным разрушением при травмах, спленомегмлии Наследственная (врожденная) - связан со структурной неполноценностью тромбоцитов, приводящей к укорочению продолжительности их жизни.
 В зависимости от патогенеза, т. е. механизма выработки антитромбоцитарных антител различают следующие формы иммунной ТПП : 1 - Изоиммунная аллоиммунная форма. Этиопатогенез ее во многом идентичен гемолитической болезни новорожденных, но несовместимость и иммунологический конфликт касаются тромбоцитарных антигенов, полученных ребенком от отца и отсутствующих у матери. Обычно мать не имеет тромбоцитарного антигена PLAI в популяции таких людей 2 -5%, а у ребенка он есть. В сенсибилизированном организме матери появляются антитромбоцитарные антитела АТ, проникающие через плаценту матери и вызывающие тромбоцитолиз у плода. Изоиммунная форма встречается у 1 из 5000 -10000 новорожденных. В более старшем возрасте возможно возникновение этой формы ТПП при гемотрансфузиях.
В зависимости от патогенеза, т. е. механизма выработки антитромбоцитарных антител различают следующие формы иммунной ТПП : 1 - Изоиммунная аллоиммунная форма. Этиопатогенез ее во многом идентичен гемолитической болезни новорожденных, но несовместимость и иммунологический конфликт касаются тромбоцитарных антигенов, полученных ребенком от отца и отсутствующих у матери. Обычно мать не имеет тромбоцитарного антигена PLAI в популяции таких людей 2 -5%, а у ребенка он есть. В сенсибилизированном организме матери появляются антитромбоцитарные антитела АТ, проникающие через плаценту матери и вызывающие тромбоцитолиз у плода. Изоиммунная форма встречается у 1 из 5000 -10000 новорожденных. В более старшем возрасте возможно возникновение этой формы ТПП при гемотрансфузиях.
 2 - Трансиммунная форма антитромбоцитарные аутоантитела матери, больной ИТП, проникают через плаценту к плоду, вызывая у него ТП. Эта форма заболевания наблюдается у 30 -50 -% новорожденных, родившихся от матерей, страдающих ИТП. 3 - Гетероиммунная форма связана с образованием АТ в ответ на изменение антигенной структуры тромбоцитов по типу гаптена под воздействием факторов, повреждающих тромбоцит. Эта форма ТПП у детей встречается наиболее часто. 4 - Аутоиммунная форма АТ вырабатываются против собственных неизмененных тромбоцитов. Начальные пусковые звенья появления АТ остаются неясными.
2 - Трансиммунная форма антитромбоцитарные аутоантитела матери, больной ИТП, проникают через плаценту к плоду, вызывая у него ТП. Эта форма заболевания наблюдается у 30 -50 -% новорожденных, родившихся от матерей, страдающих ИТП. 3 - Гетероиммунная форма связана с образованием АТ в ответ на изменение антигенной структуры тромбоцитов по типу гаптена под воздействием факторов, повреждающих тромбоцит. Эта форма ТПП у детей встречается наиболее часто. 4 - Аутоиммунная форма АТ вырабатываются против собственных неизмененных тромбоцитов. Начальные пусковые звенья появления АТ остаются неясными.
 Патогенез тромбоцитопенической пурпуры üВ развитии ИТП решающее значение имеет иммунопатологический процесс, в частности синтез антитромбоцитарных АТ. üТромбоциты под воздействием АТ гибнут. üПри ИТП продолжительность жизни тромбоцитов сокращается с 7 -10 дней до нескольких часов, продукция же их в костном мозге остается нормальной или даже возрастает т. е. гиперрегенераторная ТП. üАТ могут быть направлены и против мегакариоцитов, тогда этот росток представляется опустошенным гипорегенераторная ТП. üИммунный генез ИТП подтверждается обнаружением тромбоцитарных АТ, высоким уровнем Ig G на поверхности тромбоцитов, обнаружением в крови больных сенсибилизированных к аутотромбоцитам лимфоцитов.
Патогенез тромбоцитопенической пурпуры üВ развитии ИТП решающее значение имеет иммунопатологический процесс, в частности синтез антитромбоцитарных АТ. üТромбоциты под воздействием АТ гибнут. üПри ИТП продолжительность жизни тромбоцитов сокращается с 7 -10 дней до нескольких часов, продукция же их в костном мозге остается нормальной или даже возрастает т. е. гиперрегенераторная ТП. üАТ могут быть направлены и против мегакариоцитов, тогда этот росток представляется опустошенным гипорегенераторная ТП. üИммунный генез ИТП подтверждается обнаружением тромбоцитарных АТ, высоким уровнем Ig G на поверхности тромбоцитов, обнаружением в крови больных сенсибилизированных к аутотромбоцитам лимфоцитов.
 Патогенез тромбоцитопенической пурпуры Определенную роль в развитии ИТП играет селезенка. В ней происходит повышенная деструкция тромбоцитов, кроме того, селезенка является местом продукции антитромбоцитарных АТ (образуются главным образом селезеночным пулом лимфоцитов). В патогенезе кровоточивости при ТПП ведущей является тромбоцитопения; имеют значение участие тромбоцитов в гемостазе и их ангиотрофическая функция. Сосудистый эндотелий, лишенный тромбоцитарной подкормки (в норме ежедневно 10 -15% циркулирующих тромбоцитов поглощаются им) становится порозным, повышенно проницаемым, что приводит к возникновению спонтанных геморрагий.
Патогенез тромбоцитопенической пурпуры Определенную роль в развитии ИТП играет селезенка. В ней происходит повышенная деструкция тромбоцитов, кроме того, селезенка является местом продукции антитромбоцитарных АТ (образуются главным образом селезеночным пулом лимфоцитов). В патогенезе кровоточивости при ТПП ведущей является тромбоцитопения; имеют значение участие тромбоцитов в гемостазе и их ангиотрофическая функция. Сосудистый эндотелий, лишенный тромбоцитарной подкормки (в норме ежедневно 10 -15% циркулирующих тромбоцитов поглощаются им) становится порозным, повышенно проницаемым, что приводит к возникновению спонтанных геморрагий.
 Клиника тромбоцитопенической пурпуры Как правило, заболеванию непосредственно предшествуют различные: инфекции: вирусные, бактериальные, профилактические прививки, введение гаммаглобулина, прием лекарств, перегревание на солнце, переохлождение. Время, прошедшее после воздействия провоцирующих факторов до развития пурпуры, в среднем составляет 2 недели. У 13 больных ИТП начинается без видимой причины.
Клиника тромбоцитопенической пурпуры Как правило, заболеванию непосредственно предшествуют различные: инфекции: вирусные, бактериальные, профилактические прививки, введение гаммаглобулина, прием лекарств, перегревание на солнце, переохлождение. Время, прошедшее после воздействия провоцирующих факторов до развития пурпуры, в среднем составляет 2 недели. У 13 больных ИТП начинается без видимой причины.
 Клиника тромбоцитопенической пурпуры Заболевание иногда начинается исподволь, но чаще остро. Клинически ТПП проявляется геморрагическим синдромом; петехеально-пятнистый или микроциркуляторный тип кровоточивости: неболезненные пятнистые кровоизлияния негематомного типа на коже и слизистых- экхимозы, петехии, кровотечения со слизистых. Наиболее постоянен кожный геморрагический синдром, для него характерно: 1 - спонтанность возникновения геморрагий и неадекватность их степени внешнего воздействия при травмах; 2 - полиморфность - наряду с экхимозами разной величины и формы- размеры экхимозов варьируют от 0, 5 до 10 см. и более в диаметре - имеются мелкоточечные петехии; 3 – полихромность- одновременно обнаруживаются на коже экхимозы разной окраски в зависимости от времени их появления: от ярких пурпурных до сине-зеленых и желтых; 4 – несимметричность - излюбленной локализации кожного геморрагического синдрома нет.
Клиника тромбоцитопенической пурпуры Заболевание иногда начинается исподволь, но чаще остро. Клинически ТПП проявляется геморрагическим синдромом; петехеально-пятнистый или микроциркуляторный тип кровоточивости: неболезненные пятнистые кровоизлияния негематомного типа на коже и слизистых- экхимозы, петехии, кровотечения со слизистых. Наиболее постоянен кожный геморрагический синдром, для него характерно: 1 - спонтанность возникновения геморрагий и неадекватность их степени внешнего воздействия при травмах; 2 - полиморфность - наряду с экхимозами разной величины и формы- размеры экхимозов варьируют от 0, 5 до 10 см. и более в диаметре - имеются мелкоточечные петехии; 3 – полихромность- одновременно обнаруживаются на коже экхимозы разной окраски в зависимости от времени их появления: от ярких пурпурных до сине-зеленых и желтых; 4 – несимметричность - излюбленной локализации кожного геморрагического синдрома нет.
 Клиника тромбоцитопенической пурпуры ØУ некоторых больных число кровоизлияний настолько велико, что кожа приобретает сходство со шкурой леопарда. ØПоявление геморрагий в области головы считается серьезным симптомом, указывающим на возможность кровоизлияния в мозг. ØТипичны носовые кровотечения, нередко упорные, обильные, возможны также десневые, маточные, желудочно-кишечные, почечные, кровотечение при удалении зубов ØЗа исключением признаков повышенной кровоточивости, в остальном состояние больного не страдает.
Клиника тромбоцитопенической пурпуры ØУ некоторых больных число кровоизлияний настолько велико, что кожа приобретает сходство со шкурой леопарда. ØПоявление геморрагий в области головы считается серьезным симптомом, указывающим на возможность кровоизлияния в мозг. ØТипичны носовые кровотечения, нередко упорные, обильные, возможны также десневые, маточные, желудочно-кишечные, почечные, кровотечение при удалении зубов ØЗа исключением признаков повышенной кровоточивости, в остальном состояние больного не страдает.
100*109/л), среднетяжелую" src="https://present5.com/presentation/217146840_443738757/image-76.jpg" alt="Классификация тромбоцитопенической пурпуры По степени тяжести различают легкую (" сухая" пурпура, тромбоциты >100*109/л), среднетяжелую" />
Классификация тромбоцитопенической пурпуры По степени тяжести различают легкую (" сухая" пурпура, тромбоциты >100*109/л), среднетяжелую (" влажная" пурпура, тромбоциты 100 -50*109/л) тяжелую тромбоциты -менее 50*109/л, наблюдаются длительные, обильные кровотечения, приводящие к анемизации, выраженный кожный геморрагический синдром, Выделение таких форм несколько условно, т. к. степень тромбоцитопении не всегда соответствует степени кровоточивости.
 Диагностика тромбоцитопенической пурпуры 1. Снижение числа тромбоцитов в периферической крови (иногда вплоть до полного их исчезновения), 2. Число лейкоцитов в пределах нормы, 3. Анемия при отсутствии значительной кровопотери не проявляется. 4. Число мегакариоцитов в костном мозге в пределах нормы ( 54 -114 в 1 мкл ) или увеличено. 5. При ТПП удлиняется время кровотечения (предпочтительнее определять методом Борхгревинка-Ваалера - первичное время кровотечения в норме 10 -12 мин; метод Дьюка менее точен). 6. Резко нарушается ретракция кровяного сгустка, иногда она не наступает вовсе (в норме индекс ретракции 60 -75%). 7. Положительны пробы на ломкость капилляров ( проба жгута, щипка, баночная).
Диагностика тромбоцитопенической пурпуры 1. Снижение числа тромбоцитов в периферической крови (иногда вплоть до полного их исчезновения), 2. Число лейкоцитов в пределах нормы, 3. Анемия при отсутствии значительной кровопотери не проявляется. 4. Число мегакариоцитов в костном мозге в пределах нормы ( 54 -114 в 1 мкл ) или увеличено. 5. При ТПП удлиняется время кровотечения (предпочтительнее определять методом Борхгревинка-Ваалера - первичное время кровотечения в норме 10 -12 мин; метод Дьюка менее точен). 6. Резко нарушается ретракция кровяного сгустка, иногда она не наступает вовсе (в норме индекс ретракции 60 -75%). 7. Положительны пробы на ломкость капилляров ( проба жгута, щипка, баночная).
 Лечение тромбоцитопенической пурпуры 1. При подозрении на ТПП больной госпитализируется. 2. При количестве тромбоцитов ниже 30*109/л (критический уровень) могут быть спонтанные кровоизлияния и угрожающие жизни кровотечения, поэтому больные требуют особого внимания при транспортировке (санитарный транспорт, горизонтальное положение). 3. Режим постельный, в дальнейшем режим предусматривает ограничение травмирующих игр и занятий. 4. Питание должно соответствовать возрастным потребностям в пищевых инградиентах.
Лечение тромбоцитопенической пурпуры 1. При подозрении на ТПП больной госпитализируется. 2. При количестве тромбоцитов ниже 30*109/л (критический уровень) могут быть спонтанные кровоизлияния и угрожающие жизни кровотечения, поэтому больные требуют особого внимания при транспортировке (санитарный транспорт, горизонтальное положение). 3. Режим постельный, в дальнейшем режим предусматривает ограничение травмирующих игр и занятий. 4. Питание должно соответствовать возрастным потребностям в пищевых инградиентах.
 Лечение тромбоцитопенической пурпуры 1. Лечение ТПП предусматривает купирование геморрагического синдрома и влияние на иммуннопатологический процесс. 2. В лечении используют консервативные и хирургические (спленэктомия) методы, которые следует рассматривать как единое этапное лечение. 3. Лечение начинают с глюкокортикоидов, чаще с преднизолона (1, 5 -2 до 4 -8 мгкгсут внутрь в течение недели с последующим их снижением. ). 4. При отсутствии эффекта от лечения преднизолоном применяют курсами дексаметазон ( 0, 6 мгкгсут в теч. 4 дней каждые 28 дней) с исследованием тромбоцитов на 5, 18, 28 день от начала лечения, можно провести до б таких курсов. 5. Хороший эффект достигается при лечении внутривенными иммунноглобулинами «Сандоглобулин»
Лечение тромбоцитопенической пурпуры 1. Лечение ТПП предусматривает купирование геморрагического синдрома и влияние на иммуннопатологический процесс. 2. В лечении используют консервативные и хирургические (спленэктомия) методы, которые следует рассматривать как единое этапное лечение. 3. Лечение начинают с глюкокортикоидов, чаще с преднизолона (1, 5 -2 до 4 -8 мгкгсут внутрь в течение недели с последующим их снижением. ). 4. При отсутствии эффекта от лечения преднизолоном применяют курсами дексаметазон ( 0, 6 мгкгсут в теч. 4 дней каждые 28 дней) с исследованием тромбоцитов на 5, 18, 28 день от начала лечения, можно провести до б таких курсов. 5. Хороший эффект достигается при лечении внутривенными иммунноглобулинами «Сандоглобулин»
 Лечение тромбоцитопенической пурпуры 1. Положительный эффект дают чередующиеся курсы препаратов, стимулирующих адгезивно-агрегационную активность тромбоцитов дицинон, адроксон, лития сукцинат, 2. Тромбомасса не показана, т. к. возможно усугубление тромбоцитолиза. 3. При глубокой анемизации на фоне кровопотерь можно перелить отмытые эритроциты (8 -10 млкг. ) 4. Местно применяют гемостатическую губку
Лечение тромбоцитопенической пурпуры 1. Положительный эффект дают чередующиеся курсы препаратов, стимулирующих адгезивно-агрегационную активность тромбоцитов дицинон, адроксон, лития сукцинат, 2. Тромбомасса не показана, т. к. возможно усугубление тромбоцитолиза. 3. При глубокой анемизации на фоне кровопотерь можно перелить отмытые эритроциты (8 -10 млкг. ) 4. Местно применяют гемостатическую губку
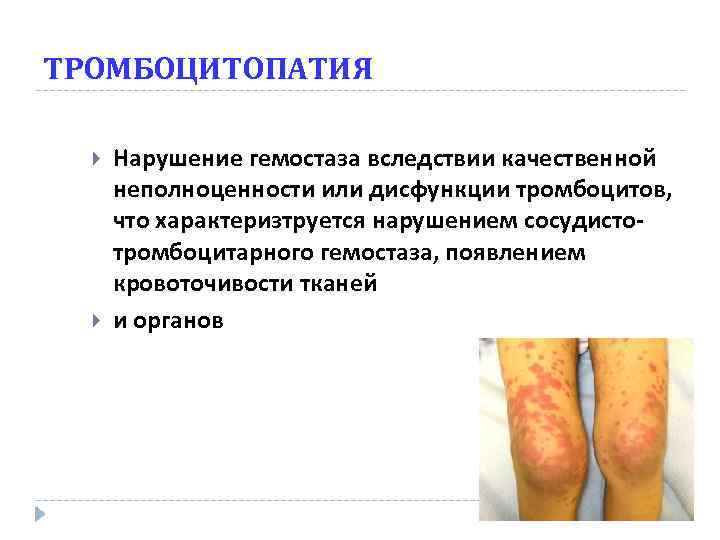 ТРОМБОЦИТОПАТИЯ Нарушение гемостаза вследствии качественной неполноценности или дисфункции тромбоцитов, что характеризтруется нарушением сосудистотромбоцитарного гемостаза, появлением кровоточивости тканей и органов
ТРОМБОЦИТОПАТИЯ Нарушение гемостаза вследствии качественной неполноценности или дисфункции тромбоцитов, что характеризтруется нарушением сосудистотромбоцитарного гемостаза, появлением кровоточивости тканей и органов
 Наследственная тромбоцитопатия БЕЗ НАРУШЕНИЯ РЕАКЦИИ ОСВОБОЖДЕНИЯ ГРАНУЛ Тромбастения Гланцмана *Наследование - аутосомно-рецесивное *Причина - отсутствие гликопротеидов 2 в и 3 а в оболочке тромбоцитов *Патогенез - тромбоциты не взаимодействуют с фибриногеном и не агрегируют *Признаки: петехии, носовые кровотечения, маточные кровотечения (могут быть смертельно опасными!!!)
Наследственная тромбоцитопатия БЕЗ НАРУШЕНИЯ РЕАКЦИИ ОСВОБОЖДЕНИЯ ГРАНУЛ Тромбастения Гланцмана *Наследование - аутосомно-рецесивное *Причина - отсутствие гликопротеидов 2 в и 3 а в оболочке тромбоцитов *Патогенез - тромбоциты не взаимодействуют с фибриногеном и не агрегируют *Признаки: петехии, носовые кровотечения, маточные кровотечения (могут быть смертельно опасными!!!)
 Наследственная тромбоцитопатия С НАРУШЕНИЕМ РЕАКЦИИ ОСВОБОЖДЕНИЯ ГРАНУЛ Наследование - аутосомно-рецесивное Причина – нарушение активности циклоксигена-зы, слабая активность контрактильных белков Патогенез – отсутствие агрегации при взаимодействии с коллагеном, отсутствие освобождения гранул Признаки: петехии, носовые кровотечения, маточные кровотечения
Наследственная тромбоцитопатия С НАРУШЕНИЕМ РЕАКЦИИ ОСВОБОЖДЕНИЯ ГРАНУЛ Наследование - аутосомно-рецесивное Причина – нарушение активности циклоксигена-зы, слабая активность контрактильных белков Патогенез – отсутствие агрегации при взаимодействии с коллагеном, отсутствие освобождения гранул Признаки: петехии, носовые кровотечения, маточные кровотечения
 Наследственная тромбоцитопатия С НАРУШЕНИЕМ НАКОПЛЕНИЯ И ОСВОБОЖДЕНИЯ СОДЕРЖАНИЯ ГРАНУЛ Болезнь Херджманского-Пудлака (АР) * Причина – нарушение накопления плотных гранул (АДФ, адреналин, серотонин, Са 2+) * Патогенез – отсутствие агрегации при взаимодействии с коллагеном, отсутствие освобождения содержания гранул * Признаки: петехии, носовые кровотечения, маточные кровотечения
Наследственная тромбоцитопатия С НАРУШЕНИЕМ НАКОПЛЕНИЯ И ОСВОБОЖДЕНИЯ СОДЕРЖАНИЯ ГРАНУЛ Болезнь Херджманского-Пудлака (АР) * Причина – нарушение накопления плотных гранул (АДФ, адреналин, серотонин, Са 2+) * Патогенез – отсутствие агрегации при взаимодействии с коллагеном, отсутствие освобождения содержания гранул * Признаки: петехии, носовые кровотечения, маточные кровотечения
 Наследственная тромбоцитопатия НАРУШЕНИЕ АДГЕЗИИ И АГРЕГАЦИИ ТРОМБОЦИТОВ Синдром Вилебранда-Юргенса (АР) Причина – дефицит фактора Вилебранда Патогенез – нарушенная адгезия тромбоцитов из-за дефицита фактора 8 Болезнь Бернара Сульє (АР) Причина – отсутствие гликопротеина 1 на тромбоцитах Патогенез – нарушено взаємодействие тромбоцитов с факторами Вилебранда, ф. 5, ф. 11 Признаки – капилярные кровотечения, особенно опасны при половом созревании или родах
Наследственная тромбоцитопатия НАРУШЕНИЕ АДГЕЗИИ И АГРЕГАЦИИ ТРОМБОЦИТОВ Синдром Вилебранда-Юргенса (АР) Причина – дефицит фактора Вилебранда Патогенез – нарушенная адгезия тромбоцитов из-за дефицита фактора 8 Болезнь Бернара Сульє (АР) Причина – отсутствие гликопротеина 1 на тромбоцитах Патогенез – нарушено взаємодействие тромбоцитов с факторами Вилебранда, ф. 5, ф. 11 Признаки – капилярные кровотечения, особенно опасны при половом созревании или родах
 Наследственная тромбоцитопатия Дефицит и пониженная доступность ф. 3 Тромбоцитопатия Боуе и Овена Причина - дефицит ф. 3 тромбоцитов Патогенез – отсутствие взаимодействия тромбоцитов с прокоагулянтами Признаки: петехии, носовые кровотечения, маточные кровотечения
Наследственная тромбоцитопатия Дефицит и пониженная доступность ф. 3 Тромбоцитопатия Боуе и Овена Причина - дефицит ф. 3 тромбоцитов Патогенез – отсутствие взаимодействия тромбоцитов с прокоагулянтами Признаки: петехии, носовые кровотечения, маточные кровотечения
 Наследственная тромбоцитопатия Тромбоцитопатии сочетанные с другими наследственными аномалиями Синдром Вискота-Олдриджа - Причина – в тромбоцитах мало плотных гранул (АДФ, серотонин, адреналин, Са 2+), альфа-гранул (бетатромбоглобулин, фибриноген, фибронектин, ростовой фактор) - Патогенез – снижена адгезия и агрегация тромбоцитов, нарушено освобождение гранул - Признаки: геморагический синдром появляется рано, могут быть смертельные кровотечения
Наследственная тромбоцитопатия Тромбоцитопатии сочетанные с другими наследственными аномалиями Синдром Вискота-Олдриджа - Причина – в тромбоцитах мало плотных гранул (АДФ, серотонин, адреналин, Са 2+), альфа-гранул (бетатромбоглобулин, фибриноген, фибронектин, ростовой фактор) - Патогенез – снижена адгезия и агрегация тромбоцитов, нарушено освобождение гранул - Признаки: геморагический синдром появляется рано, могут быть смертельные кровотечения
 Приобретённая тромбоцитопатия (этиология) 1. Лейкозы - тромбоциты имеют мало гранул из-за ускоренного отделения, снижена адгезия и агрегация 2. Накопление Ig М – повреждение рецепторов имунными комплексами, нарушение взаимодействия тромбоцитов с прокоагулянтами (имунные заболевания) 3. Гиповитаминоз В 12 – нарушение освобождения гранул 4. Медикаментозные влияния
Приобретённая тромбоцитопатия (этиология) 1. Лейкозы - тромбоциты имеют мало гранул из-за ускоренного отделения, снижена адгезия и агрегация 2. Накопление Ig М – повреждение рецепторов имунными комплексами, нарушение взаимодействия тромбоцитов с прокоагулянтами (имунные заболевания) 3. Гиповитаминоз В 12 – нарушение освобождения гранул 4. Медикаментозные влияния
 Медикаментозная тромбоцитопатия * Ингибиторы образования тромбоксана А 2 -стероидные противовоспалительные препараты -нестероидные противовоспалительные препараты (аспирин блокирует агрегационные свойства на 4 -6 дней) Стимуляторы образования и активности ц. АМФ -папаверин -эуфилин -анаболические стероиды * Антагонисты ионов Са -верапамил -коринфар • Переливание крови, • содержащей консервант
Медикаментозная тромбоцитопатия * Ингибиторы образования тромбоксана А 2 -стероидные противовоспалительные препараты -нестероидные противовоспалительные препараты (аспирин блокирует агрегационные свойства на 4 -6 дней) Стимуляторы образования и активности ц. АМФ -папаверин -эуфилин -анаболические стероиды * Антагонисты ионов Са -верапамил -коринфар • Переливание крови, • содержащей консервант
 ВАЗОПАТИЯ Геморагический диатез обусловлен функциональной и морфологической неполноценностью сосудистой стенки - наследственный - приобретённый
ВАЗОПАТИЯ Геморагический диатез обусловлен функциональной и морфологической неполноценностью сосудистой стенки - наследственный - приобретённый
 ВРОЖДЁННАЯ ВАЗОПАТИЯ Болезнь Рандю-Ослера (геморагическая телеангиоэктазия) Болезнь Фабри (диффузная ангиокератома туловища) Наследственный тромбоцитопенический микроангиоматоз
ВРОЖДЁННАЯ ВАЗОПАТИЯ Болезнь Рандю-Ослера (геморагическая телеангиоэктазия) Болезнь Фабри (диффузная ангиокератома туловища) Наследственный тромбоцитопенический микроангиоматоз
 ВРОЖДЁННАЯ ВАЗОПАТИЯ Причина – наследственное нарушение развития соединительной ткани, в т. ч. субэндотелия сосудов Характеристика - очаговое утончение сосудов - расширение просвета микрососудов - мало колагенових волокон в субэндотелии - сосуды легкоранимы - слабая адгезия и агрегация тромбоцитов из-за дефицита колагеновых волокон **Признаки – кровотечіения носовые, лёгочнобронхиальные и желудочно-кишечные (бывают смертельными)
ВРОЖДЁННАЯ ВАЗОПАТИЯ Причина – наследственное нарушение развития соединительной ткани, в т. ч. субэндотелия сосудов Характеристика - очаговое утончение сосудов - расширение просвета микрососудов - мало колагенових волокон в субэндотелии - сосуды легкоранимы - слабая адгезия и агрегация тромбоцитов из-за дефицита колагеновых волокон **Признаки – кровотечіения носовые, лёгочнобронхиальные и желудочно-кишечные (бывают смертельными)
 Вазопатии Причины: - врожденные – ангиоматоз, телеангиэктазии, болезнь Рандю-Ослера, - геморрагическая пурпура при инфекционных заболева ниях (корь, скарлатина, сыпной тиф…), - геморрагический васкулит Шенлейн-Геноха. - авитаминоз С и др. Характерны телеангиэктазии (сосудистые звездочки), кровоточивость на фоне воспаленной, гиперемированной кожи.
Вазопатии Причины: - врожденные – ангиоматоз, телеангиэктазии, болезнь Рандю-Ослера, - геморрагическая пурпура при инфекционных заболева ниях (корь, скарлатина, сыпной тиф…), - геморрагический васкулит Шенлейн-Геноха. - авитаминоз С и др. Характерны телеангиэктазии (сосудистые звездочки), кровоточивость на фоне воспаленной, гиперемированной кожи.
 Вазопатии Диагноз: - анамнез, клиника, - могут быть (+) ревмопробы (при приобрет. вазопатиях) - N время кровотечения, количество тромбоцитов, АЧТВ, ПТВ, ФЛА и функция тромбоцитов - Проба щипка под ключицей: при патологии появляются петехии или кровоподтек, особенно отчетливо видимые через 24 ч. - Проба жгута. На плечо - манжетку тонометра, P=80 мм рт. ст. в течение 5 мин. В кружке диаметром 2, 5 см в 1, 5 -2 см ниже ямки локтевой вены подсчитывают появившиеся петехии: v У здоровых лиц - не более 1 петехии (отриц. проба). v При нарушении резистентности стенки капилляров количество петехий резко возрастает. Маркеры повреждения эндотелия: - удлинение времени кровотечения, угнетение фибринолиза (лизиса эуглобулинов), - повышение активности фактора Виллебранда, тромбомодулина, PAI-1.
Вазопатии Диагноз: - анамнез, клиника, - могут быть (+) ревмопробы (при приобрет. вазопатиях) - N время кровотечения, количество тромбоцитов, АЧТВ, ПТВ, ФЛА и функция тромбоцитов - Проба щипка под ключицей: при патологии появляются петехии или кровоподтек, особенно отчетливо видимые через 24 ч. - Проба жгута. На плечо - манжетку тонометра, P=80 мм рт. ст. в течение 5 мин. В кружке диаметром 2, 5 см в 1, 5 -2 см ниже ямки локтевой вены подсчитывают появившиеся петехии: v У здоровых лиц - не более 1 петехии (отриц. проба). v При нарушении резистентности стенки капилляров количество петехий резко возрастает. Маркеры повреждения эндотелия: - удлинение времени кровотечения, угнетение фибринолиза (лизиса эуглобулинов), - повышение активности фактора Виллебранда, тромбомодулина, PAI-1.
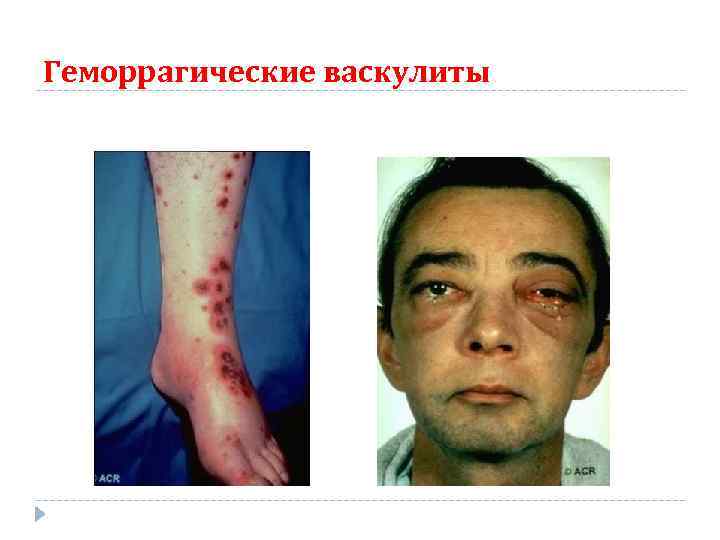 Геморрагические васкулиты
Геморрагические васкулиты
 ГЕММОРАГИЧЕСКИЙ ВАСКУЛИТ – геморрагический иммунный микротромбоваскулит или /болезнь Шенлейна - Геноха/ - Это имунное заболевание в основе которого лежит множественный микротромбоваскулит, поражающий сосуды кожи и внутренних органов / капилляры, артериолы, венулы/. Самое распространенное геморрагическое заболевание в детском возрасте.
ГЕММОРАГИЧЕСКИЙ ВАСКУЛИТ – геморрагический иммунный микротромбоваскулит или /болезнь Шенлейна - Геноха/ - Это имунное заболевание в основе которого лежит множественный микротромбоваскулит, поражающий сосуды кожи и внутренних органов / капилляры, артериолы, венулы/. Самое распространенное геморрагическое заболевание в детском возрасте.
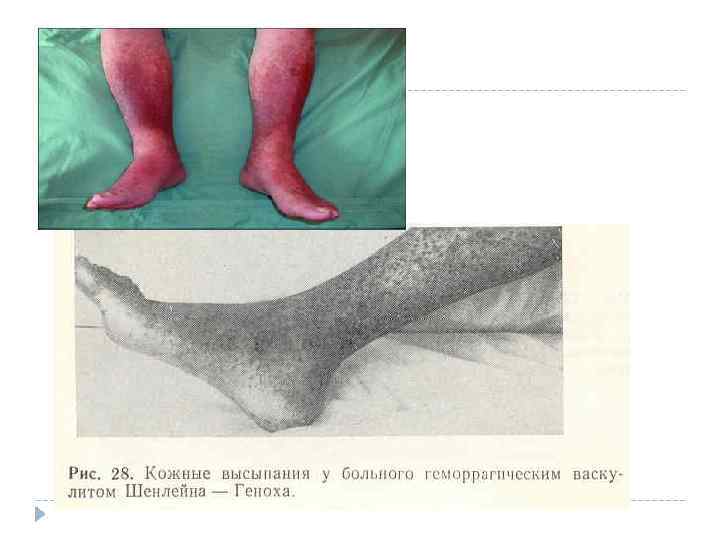
 Геморрагический васкулит – полиэтиологическое заболевание, развитию которого способствуют аллегизирующие факторы: 1. Стрептококковая и респираторная вирусная инфекция, (наибольшая заболеваемость в холодную пору года) 2. Прививки 3. Пищевая и лекарственная аллергия (часто - цитрусовые, земляника, клубника, шоколад; инициаторами аллергических проявлений могут быть яйца, мясо, рыба, грибы, икра, фасоль и др. продукты) Все эти факторы выступают в роли антигенов, принимающих участие в формировании антигенной части комплекса антиген - антитело.
Геморрагический васкулит – полиэтиологическое заболевание, развитию которого способствуют аллегизирующие факторы: 1. Стрептококковая и респираторная вирусная инфекция, (наибольшая заболеваемость в холодную пору года) 2. Прививки 3. Пищевая и лекарственная аллергия (часто - цитрусовые, земляника, клубника, шоколад; инициаторами аллергических проявлений могут быть яйца, мясо, рыба, грибы, икра, фасоль и др. продукты) Все эти факторы выступают в роли антигенов, принимающих участие в формировании антигенной части комплекса антиген - антитело.
 Патогенез геморрагического васкулита Иммунный комплекс антиген – антитело (ЦИК) Активация фрагментов комплимента повреждение эндотелиальных клеток сосудов -васкулит - периваскулярный отек инициация внутрисосудистого тромбообразования адгезия тромбоцитов, активация реакции высвобождения эндогенных факторов агрегации, агрегация тромбоцитов и активация Фибрин стабилизирующего фактора стенки сосудов, что способствует образования окончательного фибрина - блокада микроциркуляции, - геморрагии - дистрофические изменения в очаге поражения, вплоть до некрозов - лейкоцитарная инфильтрация микротромбоваскулит гиперкоагуляция
Патогенез геморрагического васкулита Иммунный комплекс антиген – антитело (ЦИК) Активация фрагментов комплимента повреждение эндотелиальных клеток сосудов -васкулит - периваскулярный отек инициация внутрисосудистого тромбообразования адгезия тромбоцитов, активация реакции высвобождения эндогенных факторов агрегации, агрегация тромбоцитов и активация Фибрин стабилизирующего фактора стенки сосудов, что способствует образования окончательного фибрина - блокада микроциркуляции, - геморрагии - дистрофические изменения в очаге поражения, вплоть до некрозов - лейкоцитарная инфильтрация микротромбоваскулит гиперкоагуляция
 Клиника геморрагического васкулита Характерна системность поражения кровеносных сосудов. Поражаются микрососуды кожи, суставов, желудочно - кишечного тракта и почек, где на фоне геморрагических инфарктов эпителия, слизистой оболочки и подслизистого слоя развиваются обширные некротические и язвенные изменения. В почках часть капиллярных петель подвергается тромбозу и фибриноидному некрозу. Может развиться подострый и хронический гломерулонефрит с исходом в сморщенную почку и азотемию, однако чаще всего по исчезновению клинических признаков острого гломерулонефрита клубочки почек приобретают нормальную структуру.
Клиника геморрагического васкулита Характерна системность поражения кровеносных сосудов. Поражаются микрососуды кожи, суставов, желудочно - кишечного тракта и почек, где на фоне геморрагических инфарктов эпителия, слизистой оболочки и подслизистого слоя развиваются обширные некротические и язвенные изменения. В почках часть капиллярных петель подвергается тромбозу и фибриноидному некрозу. Может развиться подострый и хронический гломерулонефрит с исходом в сморщенную почку и азотемию, однако чаще всего по исчезновению клинических признаков острого гломерулонефрита клубочки почек приобретают нормальную структуру.
 Клиника геморрагического васкулита это заболевание характеризуется васкулитно - пурпурным типом кровоточивости с наиболее частым проявлением геморрагии на коже 1. кожный синдром üэлементы сыпи слегка приподняты и строго отграничены, üне исчезают при надавливании. üпоявляются высыпания симметрично, üпреимущественно на разгибательных поверхностях голеней и рук, на ягодицах. Для детей одновременно с высыпаниями характерно возникновение ангионевротического отека на кистях и стопах, губах, ушах, в области глаз и волосистой части головы.
Клиника геморрагического васкулита это заболевание характеризуется васкулитно - пурпурным типом кровоточивости с наиболее частым проявлением геморрагии на коже 1. кожный синдром üэлементы сыпи слегка приподняты и строго отграничены, üне исчезают при надавливании. üпоявляются высыпания симметрично, üпреимущественно на разгибательных поверхностях голеней и рук, на ягодицах. Для детей одновременно с высыпаниями характерно возникновение ангионевротического отека на кистях и стопах, губах, ушах, в области глаз и волосистой части головы.
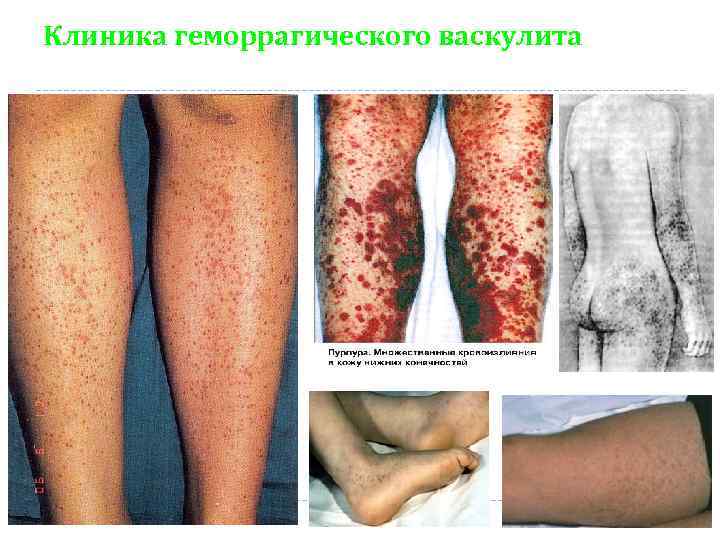 Клиника геморрагического васкулита
Клиника геморрагического васкулита
 Клиника геморрагического васкулита кожный синдром При злокачественном синдроме с молниеносным течением не бывает кровотечений из слизистых оболочек, но весьма характерны экхимозы на коже, которые с невероятной быстротой появляются и распространяются сначала симметрично на ногах, затем по всему телу, окраска их может быть красновато - черной или синей, на коже образуются кровянистые уплотнения, кровянисто - серозные пузыри. Такие внезапные высыпания на коже могут сопровождаться лихорадкой, прострацией, судорогами, так как наблюдается поражение сосудов головного мозга, при этом больной может погибнуть в течении нескольких часов от геморрагических инфарктов мозга.
Клиника геморрагического васкулита кожный синдром При злокачественном синдроме с молниеносным течением не бывает кровотечений из слизистых оболочек, но весьма характерны экхимозы на коже, которые с невероятной быстротой появляются и распространяются сначала симметрично на ногах, затем по всему телу, окраска их может быть красновато - черной или синей, на коже образуются кровянистые уплотнения, кровянисто - серозные пузыри. Такие внезапные высыпания на коже могут сопровождаться лихорадкой, прострацией, судорогами, так как наблюдается поражение сосудов головного мозга, при этом больной может погибнуть в течении нескольких часов от геморрагических инфарктов мозга.
 Клиника геморрагического васкулита 4. Почечный синдром üэто острый гломерулонефрит, развившийся на фоне кожного, кожно - суставного или других синдромов. üПоражение почек может протекать и по типу хр. гломерулонефрита. üВ любом случае наблюдается - микро и макрогематурия, - протенурия, - цилиндрурия. Иногда развивается нефротический синдром Артериальная гипертензия редко. Признаки нефрита исчезают через несколько недель или месяцев, у части больных они не исчезают вовсе, быстро прогрессируя с исходом уремию в первые два года заболевания. В любом случае поражение поче при ГВ делают угрожающим прогноз заболевания.
Клиника геморрагического васкулита 4. Почечный синдром üэто острый гломерулонефрит, развившийся на фоне кожного, кожно - суставного или других синдромов. üПоражение почек может протекать и по типу хр. гломерулонефрита. üВ любом случае наблюдается - микро и макрогематурия, - протенурия, - цилиндрурия. Иногда развивается нефротический синдром Артериальная гипертензия редко. Признаки нефрита исчезают через несколько недель или месяцев, у части больных они не исчезают вовсе, быстро прогрессируя с исходом уремию в первые два года заболевания. В любом случае поражение поче при ГВ делают угрожающим прогноз заболевания.
 В гемостазиограмме состояние гиперкоагуляции, üзначительное снижение антикоагулянтных свойств üсокращение тромбинового времени üускорение нейтрализации / или функциональное неиспользование / добавленного извне гепарина - повышение толерантности плазмы к гепарину. üначальные признаки коагулопатии потребления, о чем свидетельствует гиперкоагуляция на первой фазе сокращения времени свертывания крови по Ли - Уайту. üотмечается угнетение фибринолитической системы: - низкий процент спонтанного фибринолиза, - значительное увеличение плотности кровяного сгустка. Такой тип гемостазиограммы характерен для гиперкоагуляционной фазы ДВС - синдрома. ГВ может осложняться ДВС - синдромом. Но ГВ отличается от ДВС синдрома мелкоочаговостью, пристеночностью, нормальным или повышенным содержанием в плазме фибриногена, отсутствием тромбоцитопинии потребления и других проявлений.
В гемостазиограмме состояние гиперкоагуляции, üзначительное снижение антикоагулянтных свойств üсокращение тромбинового времени üускорение нейтрализации / или функциональное неиспользование / добавленного извне гепарина - повышение толерантности плазмы к гепарину. üначальные признаки коагулопатии потребления, о чем свидетельствует гиперкоагуляция на первой фазе сокращения времени свертывания крови по Ли - Уайту. üотмечается угнетение фибринолитической системы: - низкий процент спонтанного фибринолиза, - значительное увеличение плотности кровяного сгустка. Такой тип гемостазиограммы характерен для гиперкоагуляционной фазы ДВС - синдрома. ГВ может осложняться ДВС - синдромом. Но ГВ отличается от ДВС синдрома мелкоочаговостью, пристеночностью, нормальным или повышенным содержанием в плазме фибриногена, отсутствием тромбоцитопинии потребления и других проявлений.
 Важное значение для оценки тяжести и варианта течения процесса имеют следующие исследования. 1. Количественные определение содержания фактора Виллебранда в плазме. Его уровень при ГВ закономерно повышается / в 1, 5 - 3, 0 раза /, степень повышения соответствует тяжести и распространенности поражения микрососудов эндотелий сосудов - единственное место синтеза фактора Виллебранда. 2. Определение содержания в плазме циркулирующих иммунных комплексов При ГВ уровень комплексов в плазме, как правило, повышен, 3 Гиперфибриногенемия, повышенное содержание в плазме А 2 и Г-глобулинов, а также А 1 - кислого гликопротеина отражает остроту и тяжесть болезни. 4. Определение в сыворотке криоглобулинов - тест позволяющий распознать " криноглобулинемическую форму болезни " 5. Определение антитромбина III и степени гепаринорезистентности плазмы имеет значение для подбора необходимой дозы гепарина и устранения из крови больного белков " острой фазы ", мешающих терапевтическому действию этого препарата.
Важное значение для оценки тяжести и варианта течения процесса имеют следующие исследования. 1. Количественные определение содержания фактора Виллебранда в плазме. Его уровень при ГВ закономерно повышается / в 1, 5 - 3, 0 раза /, степень повышения соответствует тяжести и распространенности поражения микрососудов эндотелий сосудов - единственное место синтеза фактора Виллебранда. 2. Определение содержания в плазме циркулирующих иммунных комплексов При ГВ уровень комплексов в плазме, как правило, повышен, 3 Гиперфибриногенемия, повышенное содержание в плазме А 2 и Г-глобулинов, а также А 1 - кислого гликопротеина отражает остроту и тяжесть болезни. 4. Определение в сыворотке криоглобулинов - тест позволяющий распознать " криноглобулинемическую форму болезни " 5. Определение антитромбина III и степени гепаринорезистентности плазмы имеет значение для подбора необходимой дозы гепарина и устранения из крови больного белков " острой фазы ", мешающих терапевтическому действию этого препарата.
 Лечение геморрагического васкулита Базисным методом терапии ГВ является гепаринотерапия. Назначается гепарин по 150 - 200 ЕД, в тяжелых случаях 200 - 400 ЕД/кг массы тела в сутки, разделенный на 4 инъекции, через каждые 6 часов подкожно по методике Йена - Весслера в переднюю брюшную стенку ниже пупочной линии. Без антитромбина III гепарин неэффективен. Для повышения уровня антитромбиня III и плазминогена /он необходим для фибринолиза/ переливается 150 - 200 мм свежезамороженной плазмы /СЗП/ / 1 - 1, 5 мл/кг, коротким курсом. Рекомендуется дезагреганты - курантил по 1 - 3 драже в день 7 - 14 дней. Преднизолонотерапия при среднетяжелых и тяжелых формах заболевания - 0, 5 мг/кг-1 мг/кг. При ГВ используют антигистаминовые препараты: кларитин и другие. При отсутствии эффекта от ранее проводимой терапии проводят плазмоферез.
Лечение геморрагического васкулита Базисным методом терапии ГВ является гепаринотерапия. Назначается гепарин по 150 - 200 ЕД, в тяжелых случаях 200 - 400 ЕД/кг массы тела в сутки, разделенный на 4 инъекции, через каждые 6 часов подкожно по методике Йена - Весслера в переднюю брюшную стенку ниже пупочной линии. Без антитромбина III гепарин неэффективен. Для повышения уровня антитромбиня III и плазминогена /он необходим для фибринолиза/ переливается 150 - 200 мм свежезамороженной плазмы /СЗП/ / 1 - 1, 5 мл/кг, коротким курсом. Рекомендуется дезагреганты - курантил по 1 - 3 драже в день 7 - 14 дней. Преднизолонотерапия при среднетяжелых и тяжелых формах заболевания - 0, 5 мг/кг-1 мг/кг. При ГВ используют антигистаминовые препараты: кларитин и другие. При отсутствии эффекта от ранее проводимой терапии проводят плазмоферез.
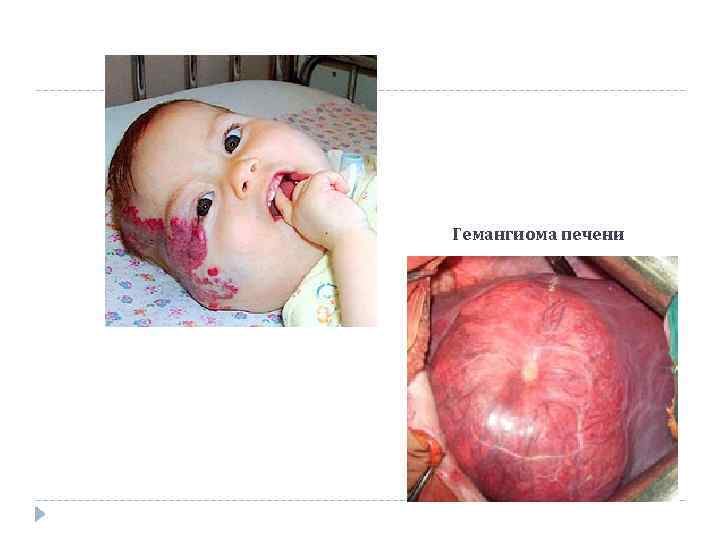 Гемангиома печени
Гемангиома печени
 ПРИОБРЕТЁННАЯ ВАЗОПАТИЯ 1. Идиопатическая (саркома Капоши) - этиология – неизвестна
ПРИОБРЕТЁННАЯ ВАЗОПАТИЯ 1. Идиопатическая (саркома Капоши) - этиология – неизвестна
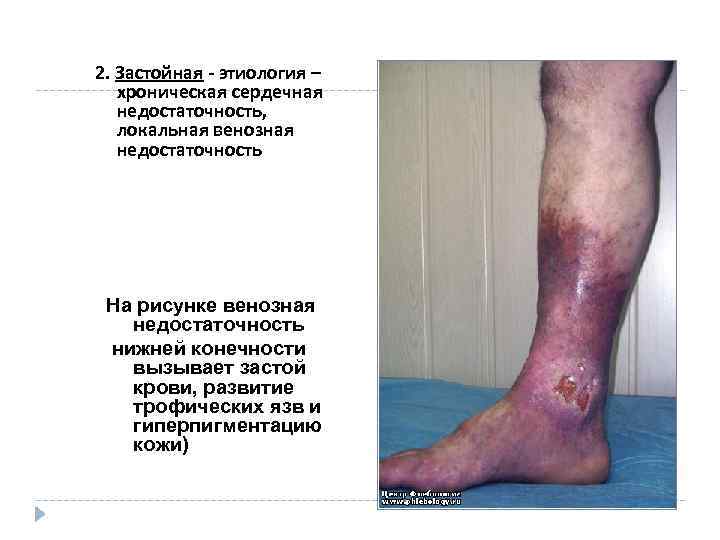 2. Застойная - этиология – хроническая сердечная недостаточность, локальная венозная недостаточность На рисунке венозная недостаточность нижней конечности вызывает застой крови, развитие трофических язв и гиперпигментацию кожи)
2. Застойная - этиология – хроническая сердечная недостаточность, локальная венозная недостаточность На рисунке венозная недостаточность нижней конечности вызывает застой крови, развитие трофических язв и гиперпигментацию кожи)
 3. Дистрофическая Стероидная пурпура - гиперфункция надпочечников, лечение кортикостероидами (снижают синтез коллагена) Скорбут – дефицит витамина С Болезнь Шенляйн-Геноха – повреждение сосудов имунными комплексами 4. Неврогенная Клинические признаки – кожные формы кровоточивости
3. Дистрофическая Стероидная пурпура - гиперфункция надпочечников, лечение кортикостероидами (снижают синтез коллагена) Скорбут – дефицит витамина С Болезнь Шенляйн-Геноха – повреждение сосудов имунными комплексами 4. Неврогенная Клинические признаки – кожные формы кровоточивости
 КОАГУЛОПАТИЯ Геморагический диатез, который визникает в результате патологии коагуляционной системы гемостаза ** наследственная ** приобретённая
КОАГУЛОПАТИЯ Геморагический диатез, который визникает в результате патологии коагуляционной системы гемостаза ** наследственная ** приобретённая
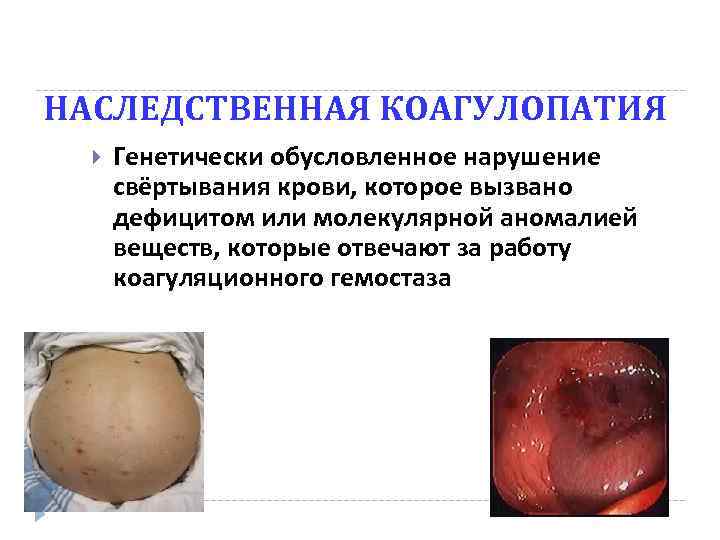 НАСЛЕДСТВЕННАЯ КОАГУЛОПАТИЯ Генетически обусловленное нарушение свёртывания крови, которое вызвано дефицитом или молекулярной аномалией веществ, которые отвечают за работу коагуляционного гемостаза
НАСЛЕДСТВЕННАЯ КОАГУЛОПАТИЯ Генетически обусловленное нарушение свёртывания крови, которое вызвано дефицитом или молекулярной аномалией веществ, которые отвечают за работу коагуляционного гемостаза
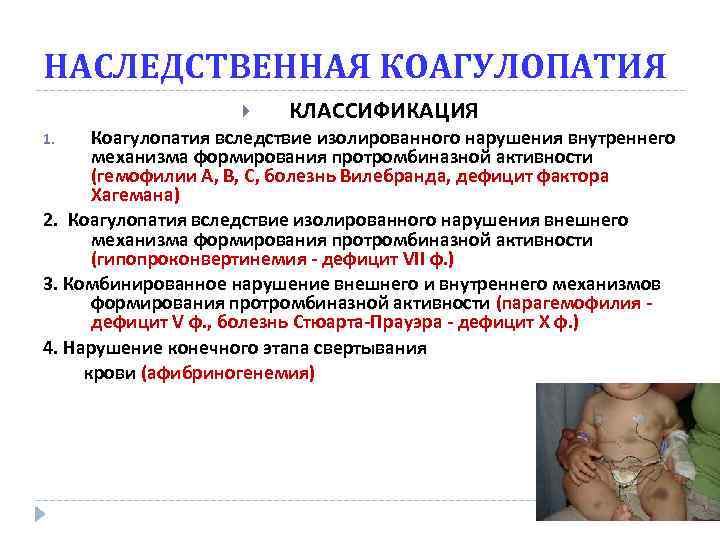 НАСЛЕДСТВЕННАЯ КОАГУЛОПАТИЯ КЛАССИФИКАЦИЯ Коагулопатия вследствие изолированного нарушения внутреннего механизма формирования протромбиназной активности (гемофилии А, В, С, болезнь Вилебранда, дефицит фактора Хагемана) 2. Коагулопатия вследствие изолированного нарушения внешнего механизма формирования протромбиназной активности (гипопроконвертинемия - дефицит VII ф. ) 3. Комбинированное нарушение внешнего и внутреннего механизмов формирования протромбиназной активности (парагемофилия - дефицит V ф. , болезнь Стюарта-Прауэра - дефицит X ф. ) 4. Нарушение конечного этапа свертывания крови (афибриногенемия) 1.
НАСЛЕДСТВЕННАЯ КОАГУЛОПАТИЯ КЛАССИФИКАЦИЯ Коагулопатия вследствие изолированного нарушения внутреннего механизма формирования протромбиназной активности (гемофилии А, В, С, болезнь Вилебранда, дефицит фактора Хагемана) 2. Коагулопатия вследствие изолированного нарушения внешнего механизма формирования протромбиназной активности (гипопроконвертинемия - дефицит VII ф. ) 3. Комбинированное нарушение внешнего и внутреннего механизмов формирования протромбиназной активности (парагемофилия - дефицит V ф. , болезнь Стюарта-Прауэра - дефицит X ф. ) 4. Нарушение конечного этапа свертывания крови (афибриногенемия) 1.
 СТАТИСТИКА Среди всех форм коагулопатий имеют: Гемофилию А 68 – 78% Болезнь Виллебранда 9 – 18 % Гемофилию В 6 – 13 % Гемофилию С, парагемофилию и гипопроконвертинемию 1 – 2 % Остальные формы – клиническая казуистика
СТАТИСТИКА Среди всех форм коагулопатий имеют: Гемофилию А 68 – 78% Болезнь Виллебранда 9 – 18 % Гемофилию В 6 – 13 % Гемофилию С, парагемофилию и гипопроконвертинемию 1 – 2 % Остальные формы – клиническая казуистика
 Гемофилия А Геморрагический диатез, обусловленный наследственным дефицитом прокоагулянтной части фактора VIII Фактор VIII (высокомолекулярный белок) 1. Гликопротеин прокоагулянт (VIII: к) 2. Гликопротеин, осуществляющий адгезию тромбоцитов (VIII: ФВ) 3. Гликопротеин, активирующий адгезию тромбоцитов под влиянием ристомицина (VIII: Ркоф) 4. Антигенный маркер VIII: К (VIII: К АГ) 5. Антигенный маркер VIII: Ркоф (VIII: Ркоф АГ) Активность VIII: К и VIII: ФВ снижается при уменьшении мультимерной структуры всего VIII фактора
Гемофилия А Геморрагический диатез, обусловленный наследственным дефицитом прокоагулянтной части фактора VIII Фактор VIII (высокомолекулярный белок) 1. Гликопротеин прокоагулянт (VIII: к) 2. Гликопротеин, осуществляющий адгезию тромбоцитов (VIII: ФВ) 3. Гликопротеин, активирующий адгезию тромбоцитов под влиянием ристомицина (VIII: Ркоф) 4. Антигенный маркер VIII: К (VIII: К АГ) 5. Антигенный маркер VIII: Ркоф (VIII: Ркоф АГ) Активность VIII: К и VIII: ФВ снижается при уменьшении мультимерной структуры всего VIII фактора
 Виды гемофилий 1. Гемофилия А /классическая гемофилия/ обусловлена дефицитом фактора VIII антигемофильного глобулина (АГГ) составляет 70 - 80 % от всех случаев заболевания, 2. Гемофилия В /болезнь Кристмаса, рождественская болезнь/ связана с дефицитом фактора IX. составляет 6 -13% от всех случаев заболевания На дефицит этих двух факторов свертывания приходится 96 98 % всех наследственных коагулопатий. 3. Гемофилия С (Б-нь Розенталя) связана с дефицитом ХI фактора. Ген гемофилии С фиксируется на U хромосоме, заболевание аутосомное, болеют девочки и мальчики, встречается в гетеро- и гомозиготной формах. Гомозиготная форма протекает тяжело.
Виды гемофилий 1. Гемофилия А /классическая гемофилия/ обусловлена дефицитом фактора VIII антигемофильного глобулина (АГГ) составляет 70 - 80 % от всех случаев заболевания, 2. Гемофилия В /болезнь Кристмаса, рождественская болезнь/ связана с дефицитом фактора IX. составляет 6 -13% от всех случаев заболевания На дефицит этих двух факторов свертывания приходится 96 98 % всех наследственных коагулопатий. 3. Гемофилия С (Б-нь Розенталя) связана с дефицитом ХI фактора. Ген гемофилии С фиксируется на U хромосоме, заболевание аутосомное, болеют девочки и мальчики, встречается в гетеро- и гомозиготной формах. Гомозиготная форма протекает тяжело.
 Гемофилия А * Этиология - аномалия гена в Х хромосоме, контролирующий синтез прокоагулянтной части фактора VIII ( VIII : К) ** Болеют - мужчины (46, Xh. Y) - женщины (46, Xh. Xh ), (45, Xh O) ** Виды - Гемофилия А+ ( антигенположительная форма - синтезируется аномальный VIII : к) , страдают 8 -10 % - Гемофилия А- (антигенотрицательная форма - отсутствует синтез VIII : к) , страдают 90 -92 % **** Клиника: кровоизлияния в крупные суставы, гематомы (подкожные, внутримышечные ), сильные и длительные посттравматические кровотечения. Возможны кровоизлияния в органы брюшной полости , желудочно-кишечные кровотечения
Гемофилия А * Этиология - аномалия гена в Х хромосоме, контролирующий синтез прокоагулянтной части фактора VIII ( VIII : К) ** Болеют - мужчины (46, Xh. Y) - женщины (46, Xh. Xh ), (45, Xh O) ** Виды - Гемофилия А+ ( антигенположительная форма - синтезируется аномальный VIII : к) , страдают 8 -10 % - Гемофилия А- (антигенотрицательная форма - отсутствует синтез VIII : к) , страдают 90 -92 % **** Клиника: кровоизлияния в крупные суставы, гематомы (подкожные, внутримышечные ), сильные и длительные посттравматические кровотечения. Возможны кровоизлияния в органы брюшной полости , желудочно-кишечные кровотечения
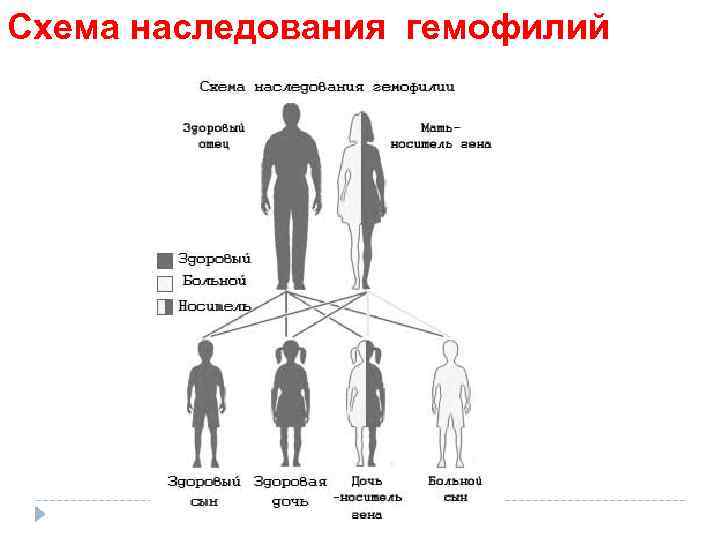 Схема наследования гемофилий заболевания.
Схема наследования гемофилий заболевания.
 Потомки королевы Виктории Императрица Александра Федоровна и цесаревич Алексей. У Алексея была наследственная гемофилия, которой страдали мужчины в роду его матери. 1913 г. Потомки королевы Виктории страдали гемофилией. Считается, что болезнь была передана династии Викторией (1819 -1901), которая произвела на свет девятерых детей.
Потомки королевы Виктории Императрица Александра Федоровна и цесаревич Алексей. У Алексея была наследственная гемофилия, которой страдали мужчины в роду его матери. 1913 г. Потомки королевы Виктории страдали гемофилией. Считается, что болезнь была передана династии Викторией (1819 -1901), которая произвела на свет девятерых детей.
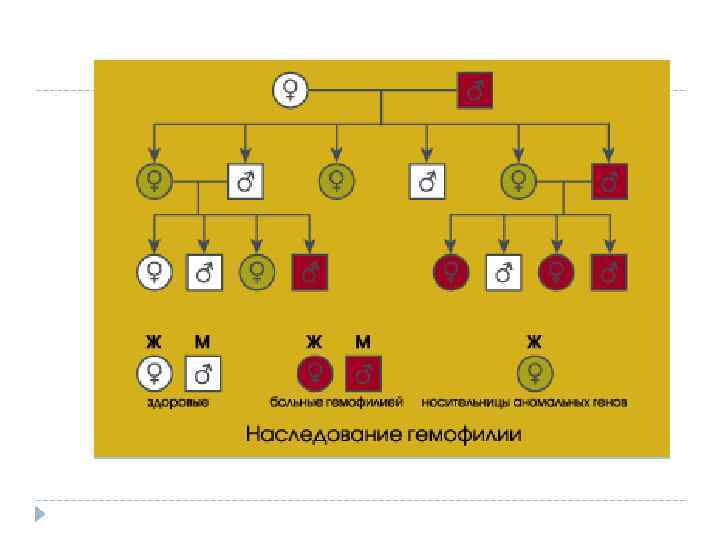
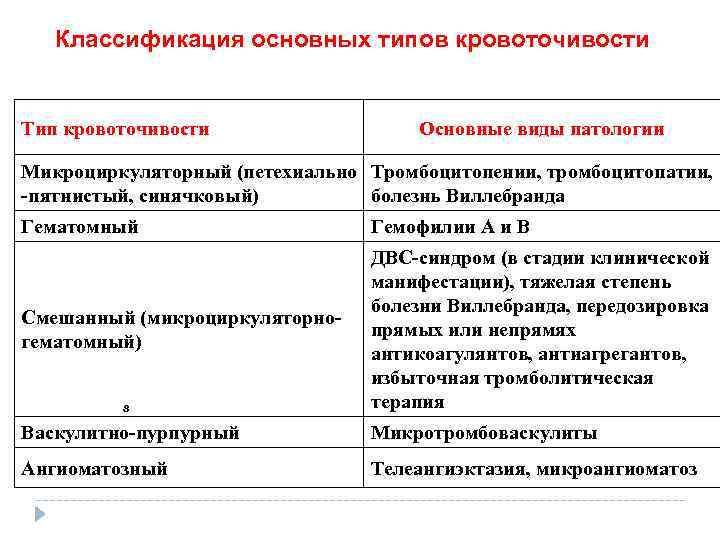 Классификация основных типов кровоточивости Тип кровоточивости Основные виды патологии Микроциркуляторный (петехиально Тромбоцитопении, тромбоцитопатии, -пятнистый, синячковый) болезнь Виллебранда Гематомный Гемофилии А и В Смешанный (микроциркуляторногематомный) ДВС-синдром (в стадии клинической манифестации), тяжелая степень болезни Виллебранда, передозировка прямых или непрямях антикоагулянтов, антиагрегантов, избыточная тромболитическая терапия 8 Васкулитно-пурпурный Микротромбоваскулиты Ангиоматозный Телеангиэктазия, микроангиоматоз
Классификация основных типов кровоточивости Тип кровоточивости Основные виды патологии Микроциркуляторный (петехиально Тромбоцитопении, тромбоцитопатии, -пятнистый, синячковый) болезнь Виллебранда Гематомный Гемофилии А и В Смешанный (микроциркуляторногематомный) ДВС-синдром (в стадии клинической манифестации), тяжелая степень болезни Виллебранда, передозировка прямых или непрямях антикоагулянтов, антиагрегантов, избыточная тромболитическая терапия 8 Васкулитно-пурпурный Микротромбоваскулиты Ангиоматозный Телеангиэктазия, микроангиоматоз
 Клиника гемофилии Основное клиническое проявление – периодически повторяющиеся эпизоды кровоточивости и повышенной чувствительности к травмам. v Гемофилия характеризуется, прежде всего, гематомным типом кровоточивости - большими межмышечными, внутримышечными гематомами, повторяющимися острыми кровоизлияниями в суставы, на фоне которых возникают хронические артриты. v Наблюдаются возрастные особенности характера кровоточивости. v Так, у новорожденных бывают обширные кефалогематомы, поздние кровотечения из пупочного канатика, подкожные и внутрикожные кровоизлияния. v У большинства детей не наблюдается геморрагий, пока они не начинают ползать и ходить. v При прорезывании зубов, из лунки удаленного зуба у больных детей отмечаются кровотечения. v После 3 -х лет присоединяются кровоизлияния в разные суставы. v Характерна сезонность обострения: с марта по май и в ноябре декабре.
Клиника гемофилии Основное клиническое проявление – периодически повторяющиеся эпизоды кровоточивости и повышенной чувствительности к травмам. v Гемофилия характеризуется, прежде всего, гематомным типом кровоточивости - большими межмышечными, внутримышечными гематомами, повторяющимися острыми кровоизлияниями в суставы, на фоне которых возникают хронические артриты. v Наблюдаются возрастные особенности характера кровоточивости. v Так, у новорожденных бывают обширные кефалогематомы, поздние кровотечения из пупочного канатика, подкожные и внутрикожные кровоизлияния. v У большинства детей не наблюдается геморрагий, пока они не начинают ползать и ходить. v При прорезывании зубов, из лунки удаленного зуба у больных детей отмечаются кровотечения. v После 3 -х лет присоединяются кровоизлияния в разные суставы. v Характерна сезонность обострения: с марта по май и в ноябре декабре.
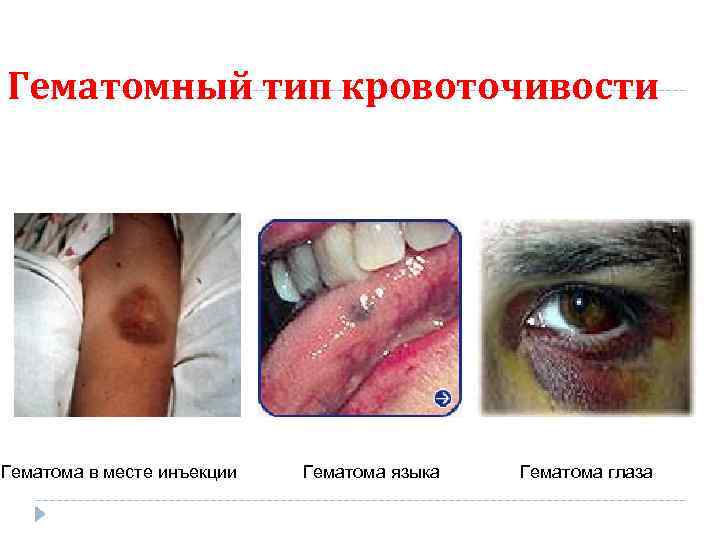 Гематомный тип кровоточивости Гематома в месте инъекции Гематома языка Гематома глаза
Гематомный тип кровоточивости Гематома в месте инъекции Гематома языка Гематома глаза
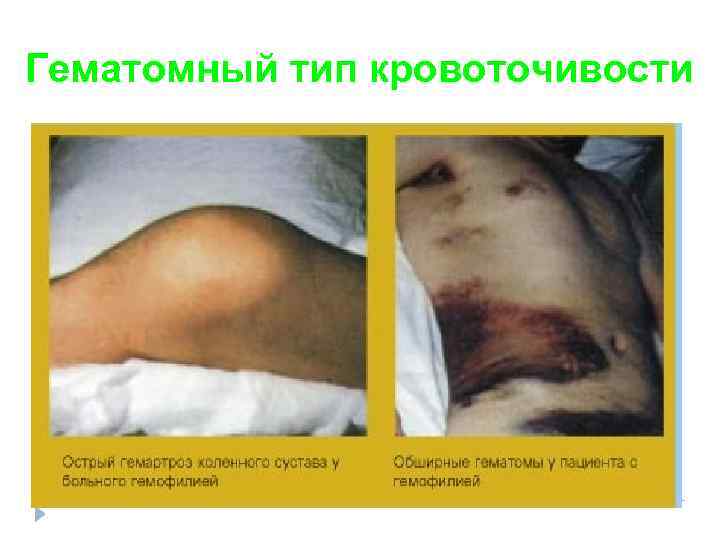 Гематомный тип кровоточивости
Гематомный тип кровоточивости
 ГЕМОФИЛИЯ В Этиология – аномалия гена в Х-хромосоме, который контролирует синтез ф. IX Болеют - мужчины (46, Xh. Y) - женщины (46, Xh. Xh ), (45, Xh O) *** Виды - Гемофилия В+ (антигенположительная форма – синтезуется аномальный IX фактор) - Гемофилия В- (антигенотрицательная форма - синтез IX фактора отсутствует) Клиника: крововиливи у великі суглоби, гематоми (підшкірні, внутрішньом’язові), сильні і тривалі посттравматичні кровотечі. Можливі крововиливи в органи черевної порожнини, шлунково -кишкові кровотечі Клиника: кровоизлияния в крупные суставы, гематомы (подкожные, внутримышечные), сильные и длительные посттравматические кровотечения. Возможны кровоизлияния в органы брюшной полости, желудочно-кишечные кровотечения
ГЕМОФИЛИЯ В Этиология – аномалия гена в Х-хромосоме, который контролирует синтез ф. IX Болеют - мужчины (46, Xh. Y) - женщины (46, Xh. Xh ), (45, Xh O) *** Виды - Гемофилия В+ (антигенположительная форма – синтезуется аномальный IX фактор) - Гемофилия В- (антигенотрицательная форма - синтез IX фактора отсутствует) Клиника: крововиливи у великі суглоби, гематоми (підшкірні, внутрішньом’язові), сильні і тривалі посттравматичні кровотечі. Можливі крововиливи в органи черевної порожнини, шлунково -кишкові кровотечі Клиника: кровоизлияния в крупные суставы, гематомы (подкожные, внутримышечные), сильные и длительные посттравматические кровотечения. Возможны кровоизлияния в органы брюшной полости, желудочно-кишечные кровотечения
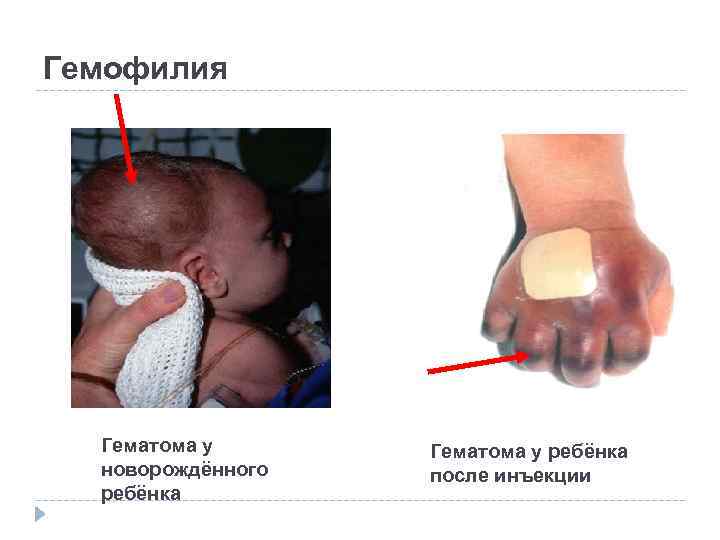 Гемофилия Гематома у новорождённого ребёнка Гематома у ребёнка после инъекции
Гемофилия Гематома у новорождённого ребёнка Гематома у ребёнка после инъекции
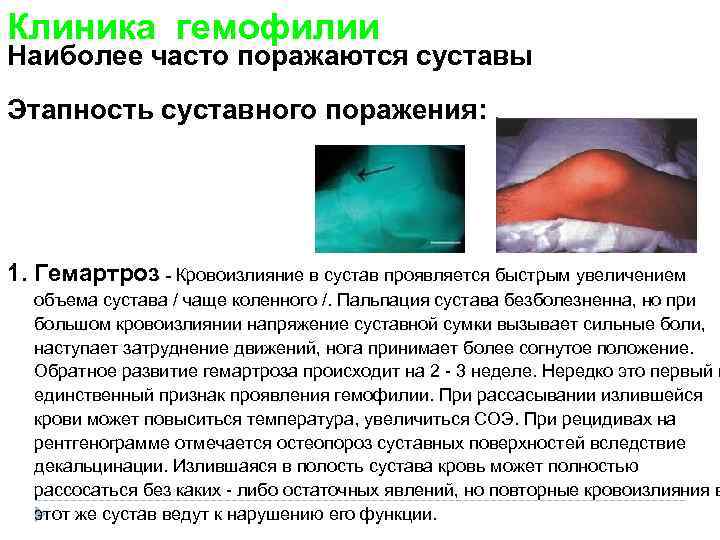 Клиника гемофилии Наиболее часто поражаются суставы Этапность суставного поражения: 1. Гемартроз - Кровоизлияние в сустав проявляется быстрым увеличением объема сустава / чаще коленного /. Пальпация сустава безболезненна, но при большом кровоизлиянии напряжение суставной сумки вызывает сильные боли, наступает затруднение движений, нога принимает более согнутое положение. Обратное развитие гемартроза происходит на 2 - 3 неделе. Нередко это первый и единственный признак проявления гемофилии. При рассасывании излившейся крови может повыситься температура, увеличиться СОЭ. При рецидивах на рентгенограмме отмечается остеопороз суставных поверхностей вследствие декальцинации. Излившаяся в полость сустава кровь может полностью рассосаться без каких - либо остаточных явлений, но повторные кровоизлияния в этот же сустав ведут к нарушению его функции.
Клиника гемофилии Наиболее часто поражаются суставы Этапность суставного поражения: 1. Гемартроз - Кровоизлияние в сустав проявляется быстрым увеличением объема сустава / чаще коленного /. Пальпация сустава безболезненна, но при большом кровоизлиянии напряжение суставной сумки вызывает сильные боли, наступает затруднение движений, нога принимает более согнутое положение. Обратное развитие гемартроза происходит на 2 - 3 неделе. Нередко это первый и единственный признак проявления гемофилии. При рассасывании излившейся крови может повыситься температура, увеличиться СОЭ. При рецидивах на рентгенограмме отмечается остеопороз суставных поверхностей вследствие декальцинации. Излившаяся в полость сустава кровь может полностью рассосаться без каких - либо остаточных явлений, но повторные кровоизлияния в этот же сустав ведут к нарушению его функции.
 Клиника гемофилии Этапность суставного поражения: 2. Гемартрит - присоединение воспаления синовиальных оболочек к кровоизлиянию в сустав - приводит к хроническому процессу в суставе который остается припухшим и не уменьшается в объеме. Определяется зыбление при пальпации. При ограничении подвижности сустава развиваются атрофия и слабость мышц. На рентгенограмме видна деформация суставных концов, помимо остеопороза, наблюдаются метафизарные поперечные полосы склероза, напоминающие рахитические изменения. Эпифиз большеберцовой кости утолщается, к этим изменениям подсоединяется подвывих 3. Анкилоз - /неподвижность сустава/. Гемофильный анкилоз может наступить, если не лечить сустав. Последний анкилозируется в порочном положении, в результате больной становится инвалидом.
Клиника гемофилии Этапность суставного поражения: 2. Гемартрит - присоединение воспаления синовиальных оболочек к кровоизлиянию в сустав - приводит к хроническому процессу в суставе который остается припухшим и не уменьшается в объеме. Определяется зыбление при пальпации. При ограничении подвижности сустава развиваются атрофия и слабость мышц. На рентгенограмме видна деформация суставных концов, помимо остеопороза, наблюдаются метафизарные поперечные полосы склероза, напоминающие рахитические изменения. Эпифиз большеберцовой кости утолщается, к этим изменениям подсоединяется подвывих 3. Анкилоз - /неподвижность сустава/. Гемофильный анкилоз может наступить, если не лечить сустав. Последний анкилозируется в порочном положении, в результате больной становится инвалидом.
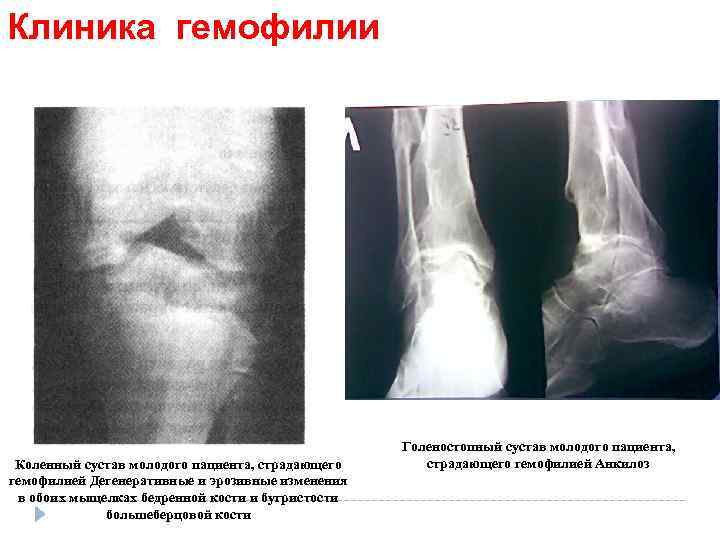 Клиника гемофилии Коленный сустав молодого пациента, страдающего гемофилией Дегенеративные и эрозивные изменения в обоих мыщелках бедренной кости и бугристости большеберцовой кости Голеностопный сустав молодого пациента, страдающего гемофилией Анкилоз
Клиника гемофилии Коленный сустав молодого пациента, страдающего гемофилией Дегенеративные и эрозивные изменения в обоих мыщелках бедренной кости и бугристости большеберцовой кости Голеностопный сустав молодого пациента, страдающего гемофилией Анкилоз
 Клиника гемофилии v Кровотечения при гемофилии бывают длительные. v Подкожные гематомы образуются различной величены безболезненные " опухоли ", которые рассасываются долго / до 2 х месяцев / с цветением от сине - фиолетовой до желтой окраски. Кожные кровотечения могут длиться до 16 дней и более. v Кровотечение из слизистых оболочек встречается 3/4 больных гемофилией Наиболее частые кровотечения из носа и десен. v Кровотечения из желудочно - кишечного тракта бывают в связи с травмой живота, при наличии почечных камней могут быть и спонтанные почечные кровотечения. v Внутримышечные гематомы возникают после ушибов и наблюдаются главным образом при тяжелой форме гемофилии. Они могут ежегодно рецидивировать в одной и той же области, сопровождаться лихорадкой, недомоганием, желтушностью, уробилинурией, анемией. v Ушиб глаза может вызвать ретроорбитальное кровотечение, экзофтальм, сдавление нерва и слепоту.
Клиника гемофилии v Кровотечения при гемофилии бывают длительные. v Подкожные гематомы образуются различной величены безболезненные " опухоли ", которые рассасываются долго / до 2 х месяцев / с цветением от сине - фиолетовой до желтой окраски. Кожные кровотечения могут длиться до 16 дней и более. v Кровотечение из слизистых оболочек встречается 3/4 больных гемофилией Наиболее частые кровотечения из носа и десен. v Кровотечения из желудочно - кишечного тракта бывают в связи с травмой живота, при наличии почечных камней могут быть и спонтанные почечные кровотечения. v Внутримышечные гематомы возникают после ушибов и наблюдаются главным образом при тяжелой форме гемофилии. Они могут ежегодно рецидивировать в одной и той же области, сопровождаться лихорадкой, недомоганием, желтушностью, уробилинурией, анемией. v Ушиб глаза может вызвать ретроорбитальное кровотечение, экзофтальм, сдавление нерва и слепоту.
 Диагностика гемофилии v Анамнез v Осмотр v Вопрос окончательно решается при оценке гемостазиограммы, которая обнаруживает гипокоагуляцию вследствие резкого нарушения протромбинообразования. v Тесты, характеризующие первую фазу свертывания крови /образование внутреннего, кровяного тромпластина или протромбиназы/. v Увеличивается время свертывания крови по Ли - Уайту, более 10 минут. v АПТВ - активированное парциальное тромбопластиновое время. Широко в клинике используется определение АПТВ (норма - 35 - 45) , при гипокоагуляции удлиняется ( при гемофилии - АПТВ больше 45").
Диагностика гемофилии v Анамнез v Осмотр v Вопрос окончательно решается при оценке гемостазиограммы, которая обнаруживает гипокоагуляцию вследствие резкого нарушения протромбинообразования. v Тесты, характеризующие первую фазу свертывания крови /образование внутреннего, кровяного тромпластина или протромбиназы/. v Увеличивается время свертывания крови по Ли - Уайту, более 10 минут. v АПТВ - активированное парциальное тромбопластиновое время. Широко в клинике используется определение АПТВ (норма - 35 - 45) , при гипокоагуляции удлиняется ( при гемофилии - АПТВ больше 45").
 Принципы лечения гемофилии 1. Замещение дефицитного фактора 2. Устранение последствий кровоизлияний
Принципы лечения гемофилии 1. Замещение дефицитного фактора 2. Устранение последствий кровоизлияний
 Лечение гемартрозов Лечение проводится введением криопреципитата фактора VIII 20 ЕД/кг - при легкой травме, без клинических проявлений; 30 - 50 ЕД/кг - при остром гемартрозе Длительность лечения 3 - 5 дней Для уменьшения кровотечения можно поднять конечность, приложить лед, подвесить с помощью подвязок и иммобилизировать ( с помощью бинтов и шин ). Фонофорез с гидрокартизоном, курсами по 10 сеансов, 3 - 4 курса в год. Для предотвращения атрофии и контрактур необходимо рано начать лечебную физкультуру. Артроцентеза по возможности избегают.
Лечение гемартрозов Лечение проводится введением криопреципитата фактора VIII 20 ЕД/кг - при легкой травме, без клинических проявлений; 30 - 50 ЕД/кг - при остром гемартрозе Длительность лечения 3 - 5 дней Для уменьшения кровотечения можно поднять конечность, приложить лед, подвесить с помощью подвязок и иммобилизировать ( с помощью бинтов и шин ). Фонофорез с гидрокартизоном, курсами по 10 сеансов, 3 - 4 курса в год. Для предотвращения атрофии и контрактур необходимо рано начать лечебную физкультуру. Артроцентеза по возможности избегают.
 БОЛЕЗНЬ ВИЛЛЕБРАНДА Болезнь Виллебранда встречается примерно с частотой 1: 1000. Заболевание обычно наследуется по аутосомно-доминантному типу, но может отмечаться и рецессивное наследование. Характеризуется аномальным фактором Виллебранда и снижением активности прокоагулянтного фактора VIII С, который корректирует аномальное формирование фибринного свертка при гемофилии А. Для больных характерно увеличение длительности кровотечения, но это имеет меньшее значение, чем снижение концентрации фактора VIII С. У одного и того же больного в разное время может быть то увеличенная, то нормальная длительность кровотечения.
БОЛЕЗНЬ ВИЛЛЕБРАНДА Болезнь Виллебранда встречается примерно с частотой 1: 1000. Заболевание обычно наследуется по аутосомно-доминантному типу, но может отмечаться и рецессивное наследование. Характеризуется аномальным фактором Виллебранда и снижением активности прокоагулянтного фактора VIII С, который корректирует аномальное формирование фибринного свертка при гемофилии А. Для больных характерно увеличение длительности кровотечения, но это имеет меньшее значение, чем снижение концентрации фактора VIII С. У одного и того же больного в разное время может быть то увеличенная, то нормальная длительность кровотечения.
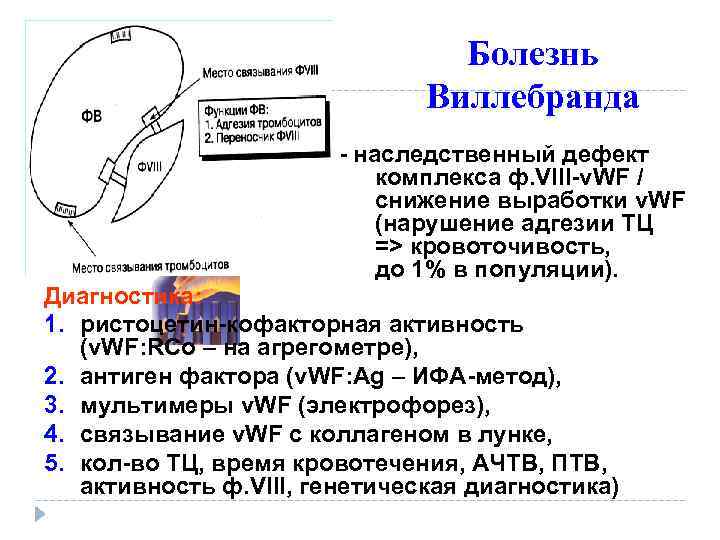 Болезнь Виллебранда - наследственный дефект комплекса ф. VIII-v. WF / снижение выработки v. WF (нарушение адгезии ТЦ => кровоточивость, до 1% в популяции). Диагностика: 1. ристоцетин-кофакторная активность (v. WF: RCo – на агрегометре), 2. антиген фактора (v. WF: Ag – ИФА-метод), 3. мультимеры v. WF (электрофорез), 4. связывание v. WF с коллагеном в лунке, 5. кол-во ТЦ, время кровотечения, АЧТВ, ПТВ, активность ф. VIII, генетическая диагностика)
Болезнь Виллебранда - наследственный дефект комплекса ф. VIII-v. WF / снижение выработки v. WF (нарушение адгезии ТЦ => кровоточивость, до 1% в популяции). Диагностика: 1. ристоцетин-кофакторная активность (v. WF: RCo – на агрегометре), 2. антиген фактора (v. WF: Ag – ИФА-метод), 3. мультимеры v. WF (электрофорез), 4. связывание v. WF с коллагеном в лунке, 5. кол-во ТЦ, время кровотечения, АЧТВ, ПТВ, активность ф. VIII, генетическая диагностика)
 БОЛЕЗНЬ ВИЛЛЕБРАНДА Болезнь Виллебранда - один из наиболее частых наследственных геморрагических диатезов. Болезнь Виллебранда — наследственный геморрагический диагноз, характеризующийся увеличением времени кровотечения, дефицитом фактора VIII, снижением адгезивности тромбоцитов и аутосомнно-доминантным типом наследования. Клиническая картина заболевания отличается от таковой при гемофилии следующими признаками: при болезни Виллебранда чаще всего возникают внутрикожные и подкожные кровоизлияния, носовые кровотечения; гемартрозы крайне редки и не рецидивируют; межмышечные гематомы встречаются лишь при крайне тяжелой форме заболевания. Наиболее тяжелые кровотечения - желудочно-кишечные и маточные. Для уточнения диагноза необходима лабораторная диагностика. Для многих женщин с болезнью Виллебранда (ф. ВБ), одним из первых признаков болезни является тяжелое кровотечение во время менструальных периодов. Этот тип кровотечения называется меноррагией.
БОЛЕЗНЬ ВИЛЛЕБРАНДА Болезнь Виллебранда - один из наиболее частых наследственных геморрагических диатезов. Болезнь Виллебранда — наследственный геморрагический диагноз, характеризующийся увеличением времени кровотечения, дефицитом фактора VIII, снижением адгезивности тромбоцитов и аутосомнно-доминантным типом наследования. Клиническая картина заболевания отличается от таковой при гемофилии следующими признаками: при болезни Виллебранда чаще всего возникают внутрикожные и подкожные кровоизлияния, носовые кровотечения; гемартрозы крайне редки и не рецидивируют; межмышечные гематомы встречаются лишь при крайне тяжелой форме заболевания. Наиболее тяжелые кровотечения - желудочно-кишечные и маточные. Для уточнения диагноза необходима лабораторная диагностика. Для многих женщин с болезнью Виллебранда (ф. ВБ), одним из первых признаков болезни является тяжелое кровотечение во время менструальных периодов. Этот тип кровотечения называется меноррагией.
 БОЛЕЗНЬ ВИЛЛЕБРАНДА Клинические проявления обычно минимальны, пока травма или операция не сделают их значимыми. Распространение спонтанных кровоизлияний часто ограничивается кожей и слизистыми оболочками. Относительно часты носовые кровотечения и меноррагии. Нередки серьезные кровотечения после небольших операций. Клинически тяжелые формы наблюдаются редко. Лечение направлено на коррекцию продолжительности кровотечения и содержания в крови фактора VIII R: WF(фактора Виллебранда). Эффективен только криопреципитат — 10 -40 ед. /кг каждые 12 ч. Эта терапия должна начинаться за день до операции, и ее длительность должна быть 5 -10 дней.
БОЛЕЗНЬ ВИЛЛЕБРАНДА Клинические проявления обычно минимальны, пока травма или операция не сделают их значимыми. Распространение спонтанных кровоизлияний часто ограничивается кожей и слизистыми оболочками. Относительно часты носовые кровотечения и меноррагии. Нередки серьезные кровотечения после небольших операций. Клинически тяжелые формы наблюдаются редко. Лечение направлено на коррекцию продолжительности кровотечения и содержания в крови фактора VIII R: WF(фактора Виллебранда). Эффективен только криопреципитат — 10 -40 ед. /кг каждые 12 ч. Эта терапия должна начинаться за день до операции, и ее длительность должна быть 5 -10 дней.
 Приобретенные коагулопатии Особенность – полидефицитная Этиология - Имунная ингибиция прокоагулянтов (резус конфликт) Дефицит витамин К–зависимых факторов свёртывания (7, 10, 9, 2) а) нарушения синтеза в кишечнике (дизбактериоз, поносы) б) нарушение всасывания витамина К (дефицит желчи) в) тяжёлое повреждение печени - - Передозирование гепарина или герудина
Приобретенные коагулопатии Особенность – полидефицитная Этиология - Имунная ингибиция прокоагулянтов (резус конфликт) Дефицит витамин К–зависимых факторов свёртывания (7, 10, 9, 2) а) нарушения синтеза в кишечнике (дизбактериоз, поносы) б) нарушение всасывания витамина К (дефицит желчи) в) тяжёлое повреждение печени - - Передозирование гепарина или герудина
 ДОСТУПНЫЕ ТЕСТЫ ФУНКЦИИ / ДИСФУНКЦИИ ЭНДОТЕЛИЯ Простациклин – Pg. I 2 Оксид азота – NO ЭНТ NO-синтаза – e. NOS Тромбомодулин – ТМ Тканевой активатор плазминогена – t. PA Урокиназный активатор плазминогена – u. PA ADAMTS-13 и АТ к ней и т. д… Тромбоксан А 2 – Tx. A 2 Эндотелин-1 Ф. Виллебранда – v. WF Тканевой фактор - TF Ингибитор активатора плазминогена – PAI-1 Молекулы клеточной адгезии – ICAM, VCAM, PECAM… Цитокины - ИЛ-1, 6, 8, ФНО- Ангиотензин-II – АТ-II
ДОСТУПНЫЕ ТЕСТЫ ФУНКЦИИ / ДИСФУНКЦИИ ЭНДОТЕЛИЯ Простациклин – Pg. I 2 Оксид азота – NO ЭНТ NO-синтаза – e. NOS Тромбомодулин – ТМ Тканевой активатор плазминогена – t. PA Урокиназный активатор плазминогена – u. PA ADAMTS-13 и АТ к ней и т. д… Тромбоксан А 2 – Tx. A 2 Эндотелин-1 Ф. Виллебранда – v. WF Тканевой фактор - TF Ингибитор активатора плазминогена – PAI-1 Молекулы клеточной адгезии – ICAM, VCAM, PECAM… Цитокины - ИЛ-1, 6, 8, ФНО- Ангиотензин-II – АТ-II
 Спасибо за внимание!
Спасибо за внимание!


