Острые лейкозы.ppt
- Количество слайдов: 28
 ОСТРЫЕ ЛЕЙКОЗЫ
ОСТРЫЕ ЛЕЙКОЗЫ
 ОСТРЫЕ ЛЕЙКОЗЫ – ГРУППА КЛОНАЛЬНЫХ ОПУХОЛЕВЫХ ЗАБОЛЕВАНИЙ КРОВЕТВОРНОЙ ТКАНИ, ХАРАКТЕРИЗУЮЩИХСЯ НЕКОНТРОЛИРУЕМОЙ ПРОЛИФЕРАЦИЕЙ, НАРУШЕНИЕМ ДИФФЕРЕНЦИРОВКИ И НАКОПЛЕНИЕМ В КОСТНОМ МОЗГЕ И ПЕРИФЕРИЧЕСКОЙ КРОВИ НЕЗРЕЛЫХ ГЕМОПОЭТИЧЕСКИХ КЛЕТОК
ОСТРЫЕ ЛЕЙКОЗЫ – ГРУППА КЛОНАЛЬНЫХ ОПУХОЛЕВЫХ ЗАБОЛЕВАНИЙ КРОВЕТВОРНОЙ ТКАНИ, ХАРАКТЕРИЗУЮЩИХСЯ НЕКОНТРОЛИРУЕМОЙ ПРОЛИФЕРАЦИЕЙ, НАРУШЕНИЕМ ДИФФЕРЕНЦИРОВКИ И НАКОПЛЕНИЕМ В КОСТНОМ МОЗГЕ И ПЕРИФЕРИЧЕСКОЙ КРОВИ НЕЗРЕЛЫХ ГЕМОПОЭТИЧЕСКИХ КЛЕТОК
 Эпидемиология острых лейкозов. Ежегодная заболеваемость острыми лейкозами во всем мире составляет от 2 до 4 случаев на 100 тыс. населения. У взрослых 75 -80% среди всех острых лейкозов составляют ОНЛЛ и лишь 20 -25% приходится на долю ОЛЛ. У детей превалируют острые лимфобластные лейкозы. У детей в возрасте до 4 лет – это самая частая опухоль кроветворной системы.
Эпидемиология острых лейкозов. Ежегодная заболеваемость острыми лейкозами во всем мире составляет от 2 до 4 случаев на 100 тыс. населения. У взрослых 75 -80% среди всех острых лейкозов составляют ОНЛЛ и лишь 20 -25% приходится на долю ОЛЛ. У детей превалируют острые лимфобластные лейкозы. У детей в возрасте до 4 лет – это самая частая опухоль кроветворной системы.
 Эпидемиология острых лейкозов. Заболеваемость ОНЛЛ увеличивается с возрастом, достигая частоты 10 -15 на 100 тыс. населения в год в популяции старше 65 лет. Мужчины и женщины заболевают с одинаковой частотой.
Эпидемиология острых лейкозов. Заболеваемость ОНЛЛ увеличивается с возрастом, достигая частоты 10 -15 на 100 тыс. населения в год в популяции старше 65 лет. Мужчины и женщины заболевают с одинаковой частотой.
 История изучения острых лейкозов. • 1845 г. – Вирхов Р. Описал клинические случаи ОЛ и ввел термин «лейкемия» , выделили спленомегалические и лимфатические формы. • 1877 г. – Эрлих предложил новую окраску клеток, котрая позволила выделить: лимфоцитарную, миелоцитарную и бластную формы лейкозов. • 1900 г. – Нагель впервые описал миелобласт, разделил бластные клетки на миелоидные и лимфоидные. • 1913 г. – Решад и Шиллинг-Торгау выделили острый миеломонобластный лейкоз. • 1957 г. – Л. Хильштад выделил острый промиелоцитарный лейкоз.
История изучения острых лейкозов. • 1845 г. – Вирхов Р. Описал клинические случаи ОЛ и ввел термин «лейкемия» , выделили спленомегалические и лимфатические формы. • 1877 г. – Эрлих предложил новую окраску клеток, котрая позволила выделить: лимфоцитарную, миелоцитарную и бластную формы лейкозов. • 1900 г. – Нагель впервые описал миелобласт, разделил бластные клетки на миелоидные и лимфоидные. • 1913 г. – Решад и Шиллинг-Торгау выделили острый миеломонобластный лейкоз. • 1957 г. – Л. Хильштад выделил острый промиелоцитарный лейкоз.
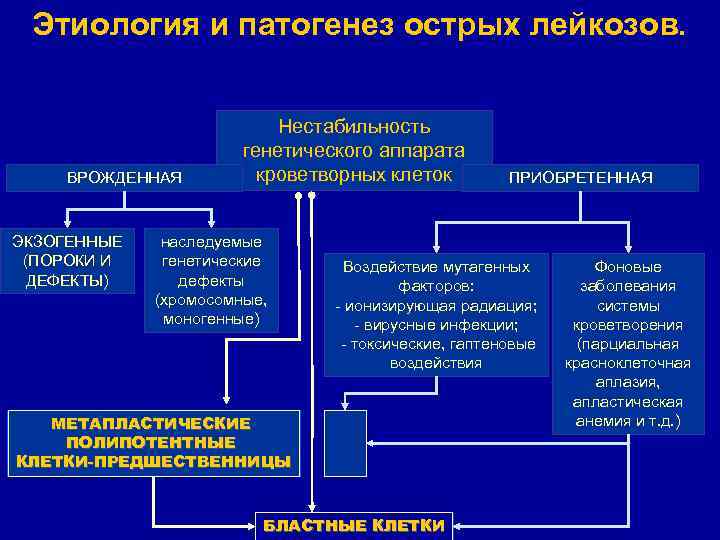 Этиология и патогенез острых лейкозов. ВРОЖДЕННАЯ ЭКЗОГЕННЫЕ (ПОРОКИ И ДЕФЕКТЫ) Нестабильность генетического аппарата кроветворных клеток наследуемые генетические дефекты (хромосомные, моногенные) ПРИОБРЕТЕННАЯ Воздействие мутагенных факторов: - ионизирующая радиация; --вирусные инфекции; -- токсические, гаптеновые воздействия МЕТАПЛАСТИЧЕСКИЕ ПОЛИПОТЕНТНЫЕ КЛЕТКИ-ПРЕДШЕСТВЕННИЦЫ БЛАСТНЫЕ КЛЕТКИ Фоновые заболевания системы кроветворения (парциальная красноклеточная аплазия, апластическая анемия и т. д. )
Этиология и патогенез острых лейкозов. ВРОЖДЕННАЯ ЭКЗОГЕННЫЕ (ПОРОКИ И ДЕФЕКТЫ) Нестабильность генетического аппарата кроветворных клеток наследуемые генетические дефекты (хромосомные, моногенные) ПРИОБРЕТЕННАЯ Воздействие мутагенных факторов: - ионизирующая радиация; --вирусные инфекции; -- токсические, гаптеновые воздействия МЕТАПЛАСТИЧЕСКИЕ ПОЛИПОТЕНТНЫЕ КЛЕТКИ-ПРЕДШЕСТВЕННИЦЫ БЛАСТНЫЕ КЛЕТКИ Фоновые заболевания системы кроветворения (парциальная красноклеточная аплазия, апластическая анемия и т. д. )
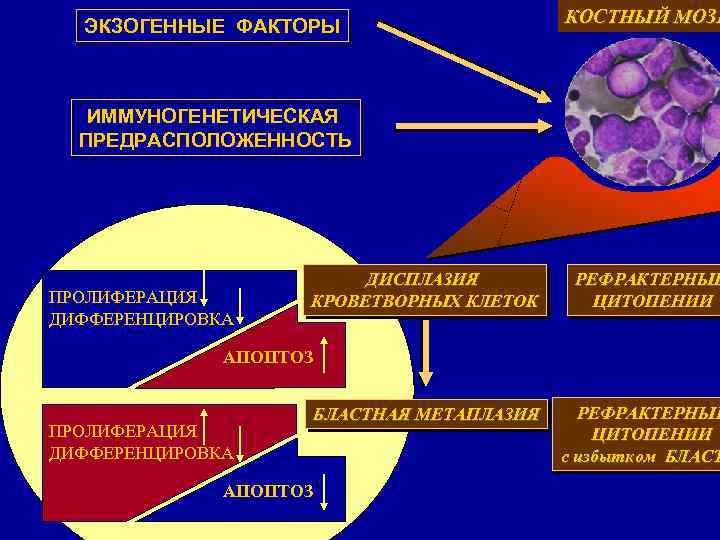 ЭКЗОГЕННЫЕ ФАКТОРЫ КОСТНЫЙ МОЗГ ИММУНОГЕНЕТИЧЕСКАЯ ПРЕДРАСПОЛОЖЕННОСТЬ ПРОЛИФЕРАЦИЯ ДИФФЕРЕНЦИРОВКА ДИСПЛАЗИЯ КРОВЕТВОРНЫХ КЛЕТОК РЕФРАКТЕРНЫЕ ЦИТОПЕНИИ АПОПТОЗ ПРОЛИФЕРАЦИЯ ДИФФЕРЕНЦИРОВКА БЛАСТНАЯ МЕТАПЛАЗИЯ АПОПТОЗ РЕФРАКТЕРНЫЕ ЦИТОПЕНИИ с избытком БЛАСТ
ЭКЗОГЕННЫЕ ФАКТОРЫ КОСТНЫЙ МОЗГ ИММУНОГЕНЕТИЧЕСКАЯ ПРЕДРАСПОЛОЖЕННОСТЬ ПРОЛИФЕРАЦИЯ ДИФФЕРЕНЦИРОВКА ДИСПЛАЗИЯ КРОВЕТВОРНЫХ КЛЕТОК РЕФРАКТЕРНЫЕ ЦИТОПЕНИИ АПОПТОЗ ПРОЛИФЕРАЦИЯ ДИФФЕРЕНЦИРОВКА БЛАСТНАЯ МЕТАПЛАЗИЯ АПОПТОЗ РЕФРАКТЕРНЫЕ ЦИТОПЕНИИ с избытком БЛАСТ
 Положения теории опухолевой прогрессии острых лейкозов. • Гемобластозы проходят две стадии: моноклоновую и поликлоновую. • Важнейшим свойством гемобластозов является угнетение нормального кроветворения. • Потеря бластными клетками ферментативной специфичности. • Форма ядра и цитоплазмы бластных клеток претерпевает скачкообразные или постепенные изменения от круглой к неправильной и большей по площади. • Появление опухолевого клона клеток, адаптированного к проживанию вне костного мозга.
Положения теории опухолевой прогрессии острых лейкозов. • Гемобластозы проходят две стадии: моноклоновую и поликлоновую. • Важнейшим свойством гемобластозов является угнетение нормального кроветворения. • Потеря бластными клетками ферментативной специфичности. • Форма ядра и цитоплазмы бластных клеток претерпевает скачкообразные или постепенные изменения от круглой к неправильной и большей по площади. • Появление опухолевого клона клеток, адаптированного к проживанию вне костного мозга.
 Механизмы угнетения нормального кроветворения при острых лейкозах. • Механическое вытеснение нормального кроветворения бластными клетками; • Конкуренция за питание между нормальными и бластными клетками; • Развитие фиброза костного мозга; • Стимуляция бластными клетками апоптоза нормальных кроветворных клеток; • Мутации клеток микроокружения в костном мозге.
Механизмы угнетения нормального кроветворения при острых лейкозах. • Механическое вытеснение нормального кроветворения бластными клетками; • Конкуренция за питание между нормальными и бластными клетками; • Развитие фиброза костного мозга; • Стимуляция бластными клетками апоптоза нормальных кроветворных клеток; • Мутации клеток микроокружения в костном мозге.
 Классификация острых лейкозов. ВОЗ (1999 г. ) Острые миелоидные: ОМЛ с t(8; 21)(q 22; q 22) ОМЛ с перестройкой 11 q 23 ОПМЛ с t(15; 17)(q 22; q 11 -12) ОММЛ Острый монобластный лейкоз Острый эритроидный лейкоз Острый мегакариобластный лейкоз Лимфобластные: В- лимфобластные Т- лимфобластные Бифенотипические Недифференцированные FAB (1976 г. ) Острые миелоидные: М 1 М 2 М 3 М 4 М 5 М 6 М 7 Лимфобластные: L 1, L 2 L 3 М 0
Классификация острых лейкозов. ВОЗ (1999 г. ) Острые миелоидные: ОМЛ с t(8; 21)(q 22; q 22) ОМЛ с перестройкой 11 q 23 ОПМЛ с t(15; 17)(q 22; q 11 -12) ОММЛ Острый монобластный лейкоз Острый эритроидный лейкоз Острый мегакариобластный лейкоз Лимфобластные: В- лимфобластные Т- лимфобластные Бифенотипические Недифференцированные FAB (1976 г. ) Острые миелоидные: М 1 М 2 М 3 М 4 М 5 М 6 М 7 Лимфобластные: L 1, L 2 L 3 М 0
 Общие принципы диагностики острых лейкозов (клинические). • Появление признаков пролиферации опухолевой ткани. • Признаки, характерные для подавления нормального кроветворения. • Проявления иммунодефицита смешанного генеза.
Общие принципы диагностики острых лейкозов (клинические). • Появление признаков пролиферации опухолевой ткани. • Признаки, характерные для подавления нормального кроветворения. • Проявления иммунодефицита смешанного генеза.
 Общие принципы диагностики острых лейкозов (лабораторные). • Наличие бластов в костном мозге более 30%; • Типичная цитохимическая характеристика бластных клеток; • Типичная цитогенетическая характеристика бластных клеток; • Характерный иммунофенотип бластных клеток.
Общие принципы диагностики острых лейкозов (лабораторные). • Наличие бластов в костном мозге более 30%; • Типичная цитохимическая характеристика бластных клеток; • Типичная цитогенетическая характеристика бластных клеток; • Характерный иммунофенотип бластных клеток.
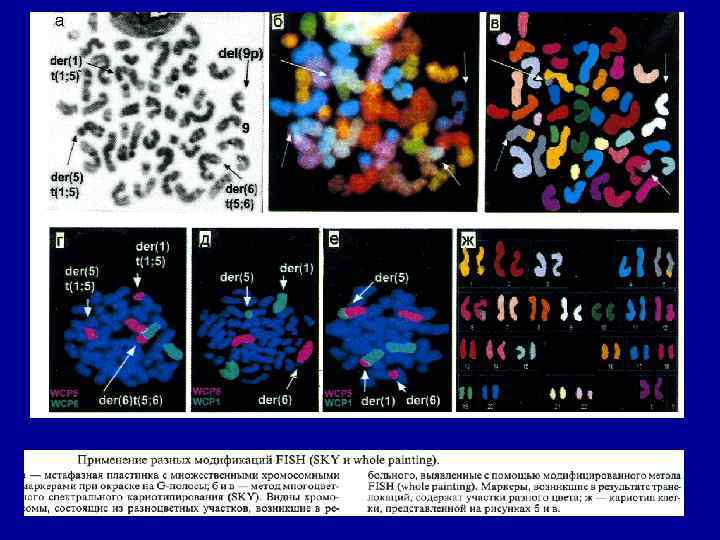
 Цитогенетика 1. Наиболее частые транслокации: (8: 21), (15: 17), (9: 22), (4: 11) 2. Трисомия 8, 21, 13 3. Моносомия 7
Цитогенетика 1. Наиболее частые транслокации: (8: 21), (15: 17), (9: 22), (4: 11) 2. Трисомия 8, 21, 13 3. Моносомия 7
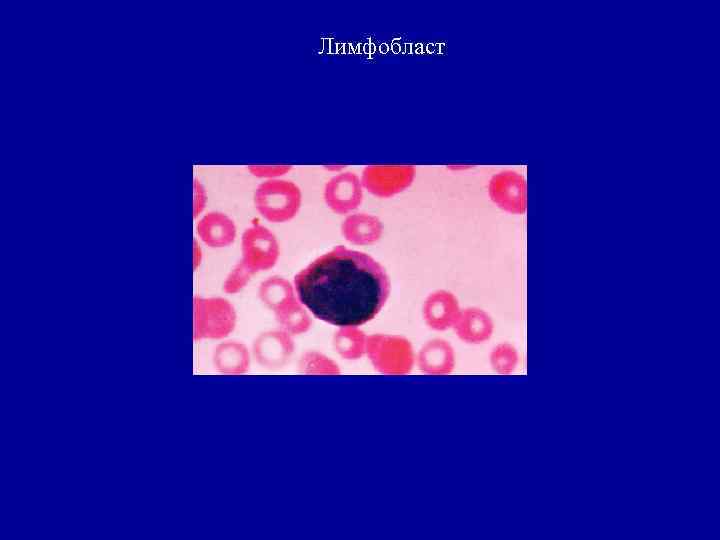 Лимфобласт
Лимфобласт
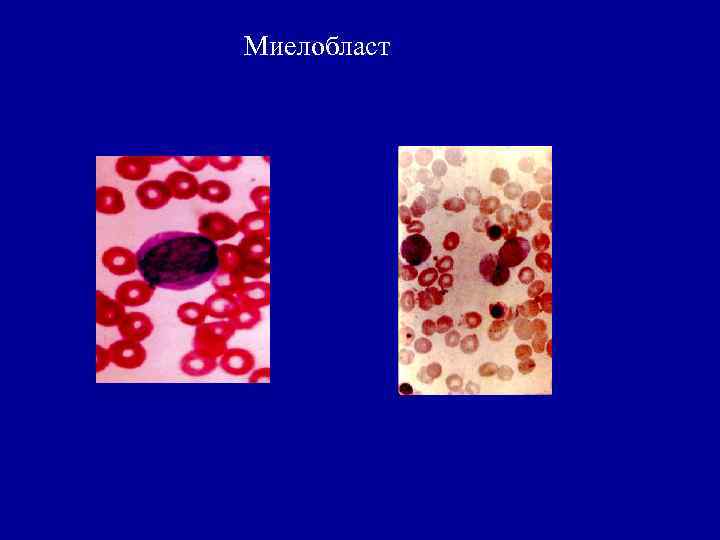 Миелобласт
Миелобласт
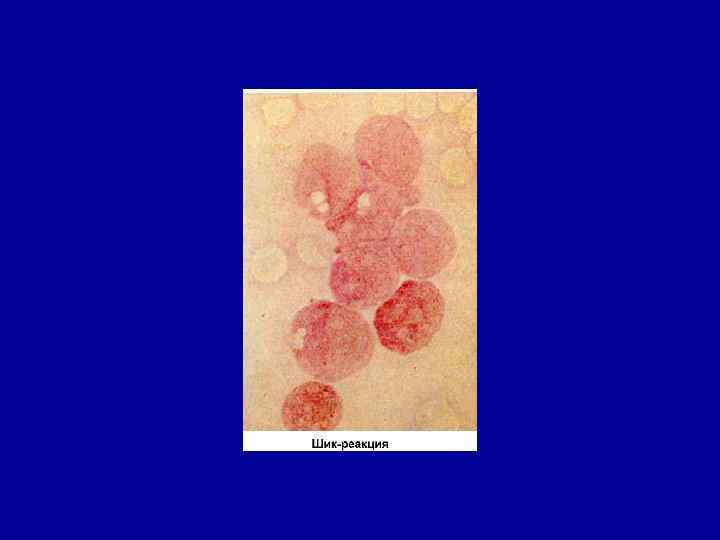
 Цитохимическая диагностика острых лейкозов 1. Реакция на миелопероксидазу положительная при ОМЛ и отрицательная при ОЛЛ 2. ШИК-реакция положительная при ОЛЛ и отрицательная при ОМЛ 3. Окраска с суданом положительная при ОМЛ.
Цитохимическая диагностика острых лейкозов 1. Реакция на миелопероксидазу положительная при ОМЛ и отрицательная при ОЛЛ 2. ШИК-реакция положительная при ОЛЛ и отрицательная при ОМЛ 3. Окраска с суданом положительная при ОМЛ.
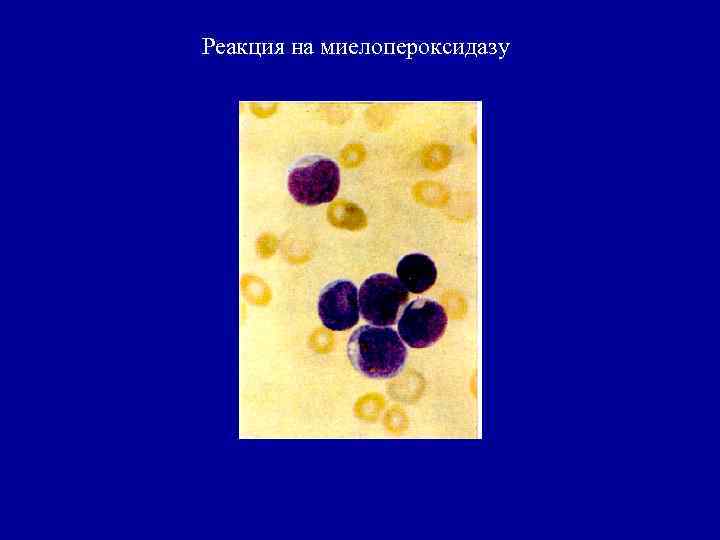 Реакция на миелопероксидазу
Реакция на миелопероксидазу
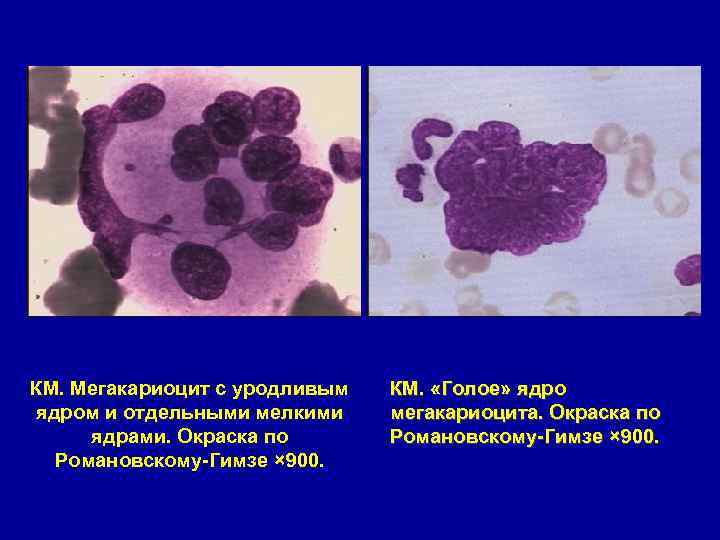 КМ. Мегакариоцит с уродливым ядром и отдельными мелкими ядрами. Окраска по Романовскому-Гимзе × 900. КМ. «Голое» ядро мегакариоцита. Окраска по Романовскому-Гимзе × 900.
КМ. Мегакариоцит с уродливым ядром и отдельными мелкими ядрами. Окраска по Романовскому-Гимзе × 900. КМ. «Голое» ядро мегакариоцита. Окраска по Романовскому-Гимзе × 900.
 Кариотип клеток КМ у пациента с рефрактерной анемией с избытком бластов (45, XY, -7)
Кариотип клеток КМ у пациента с рефрактерной анемией с избытком бластов (45, XY, -7)
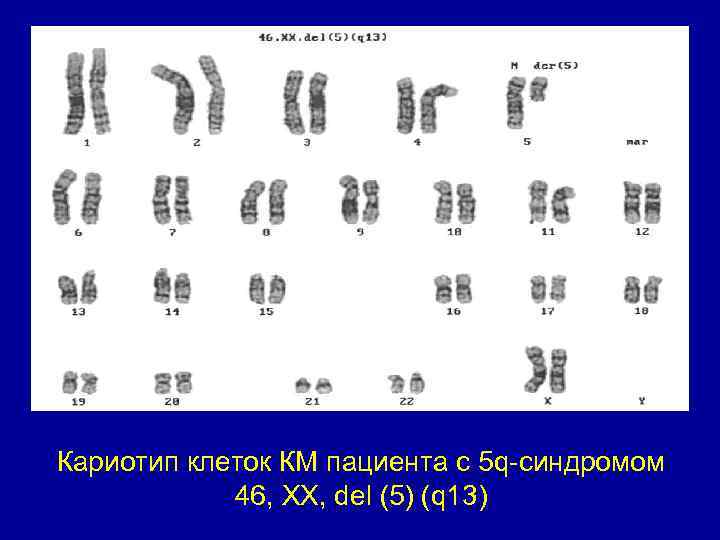 Кариотип клеток КМ пациента с 5 q-синдромом 46, XX, del (5) (q 13)
Кариотип клеток КМ пациента с 5 q-синдромом 46, XX, del (5) (q 13)
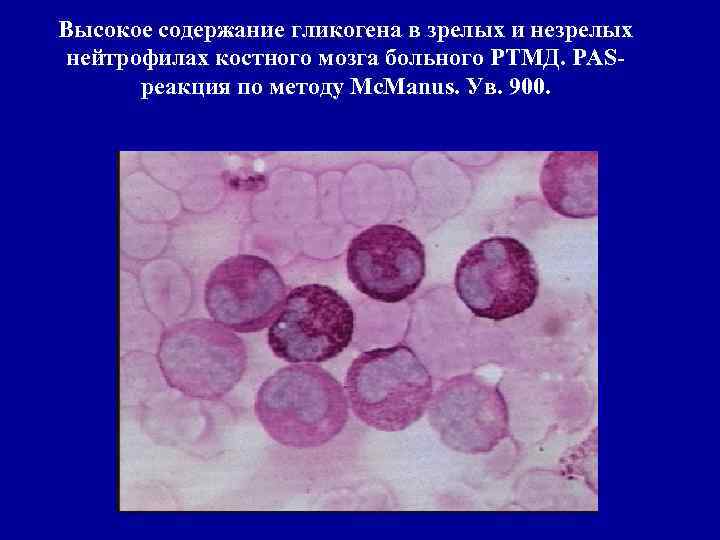 Высокое содержание гликогена в зрелых и незрелых нейтрофилах костного мозга больного РТМД. РАSреакция по методу Мс. Маnus. Ув. 900.
Высокое содержание гликогена в зрелых и незрелых нейтрофилах костного мозга больного РТМД. РАSреакция по методу Мс. Маnus. Ув. 900.
 Стадии острого лейкоза 1. Активная стадия (дебют, манифест, стадия развернутых клинических проявлений). 2. Ремиссия – полная ( в течении 1 мес. после терапии нет проявлений лейкоза: бластов в костном мозге менее 5%, лимфоцитов менее 30%); неполная – бластов менее 20%. 3. Рецидив – возврат активной стадии лейкоза после достигнутой ремиссии. 4. Выздоровление – полная ремиссия более 5 лет. 5. Терминальная- терапевтические возможности контроля над лейкозным процессом полностью исчерпаны.
Стадии острого лейкоза 1. Активная стадия (дебют, манифест, стадия развернутых клинических проявлений). 2. Ремиссия – полная ( в течении 1 мес. после терапии нет проявлений лейкоза: бластов в костном мозге менее 5%, лимфоцитов менее 30%); неполная – бластов менее 20%. 3. Рецидив – возврат активной стадии лейкоза после достигнутой ремиссии. 4. Выздоровление – полная ремиссия более 5 лет. 5. Терминальная- терапевтические возможности контроля над лейкозным процессом полностью исчерпаны.
 Клиника острых лейкозов 1. Гиперпластический синдром 2. Геморрагический синдром 3. Анемический синдром 4. Интоксикационный синдром 5. Иммунодефицитный синдром 6. Внекостномозговые проявления
Клиника острых лейкозов 1. Гиперпластический синдром 2. Геморрагический синдром 3. Анемический синдром 4. Интоксикационный синдром 5. Иммунодефицитный синдром 6. Внекостномозговые проявления
 ЛЕЧЕНИЕ СИНДРОМОВ ПРИ ОСТРЫХ ЛЕЙКОЗАХ 1. Геморрагический синдром – заместительная терапия – переливание тромбомассы и свежезамороженной плазмы. Показания: тр-20 х109 или 50 х109 при наличии геморрагий. Этамзилат – 750 -1500 мг/сут, аскорутин. При носовых кровотечениях – передняя или задняя тампонада. ДВС – синдром - (снижение ПТИ, повышение ЧТВ) - трансфузия свежезамороженной плазмы в дозе 1 -2 л/сут. 2. Инфекционные осложнения – входные ворота - ЖКТ, органы дыхания, подключичный катетор. Антибиотики назначают при уровне Л-1000 в 1 мкл и повышении температуры выше 38 о. С, особенно в периоде агранулоцитоза. Назначают цефалоспорины, препараты резерва: амикацин, ванкомицин, тиенам, меронем. Если грибкофая инфекция – амфотерицин.
ЛЕЧЕНИЕ СИНДРОМОВ ПРИ ОСТРЫХ ЛЕЙКОЗАХ 1. Геморрагический синдром – заместительная терапия – переливание тромбомассы и свежезамороженной плазмы. Показания: тр-20 х109 или 50 х109 при наличии геморрагий. Этамзилат – 750 -1500 мг/сут, аскорутин. При носовых кровотечениях – передняя или задняя тампонада. ДВС – синдром - (снижение ПТИ, повышение ЧТВ) - трансфузия свежезамороженной плазмы в дозе 1 -2 л/сут. 2. Инфекционные осложнения – входные ворота - ЖКТ, органы дыхания, подключичный катетор. Антибиотики назначают при уровне Л-1000 в 1 мкл и повышении температуры выше 38 о. С, особенно в периоде агранулоцитоза. Назначают цефалоспорины, препараты резерва: амикацин, ванкомицин, тиенам, меронем. Если грибкофая инфекция – амфотерицин.
 Лечение острых лейкозов Основная цель – эрадикация лейкемического клона, восстановление нормального кроветворения и в результате этого достижение длительной безрецидивной выживаемости больных. Циклофосфан, даунорубицин, винкристин, преднизолон, L-аспарагиназа Цитозин-арабинозид, даунорубицин, этопозид В период аплазии костного мозга возникает состояние клональной конкуренции, когда пролиферативное преимущество получают клетки нормального кроветорного клона, которые и репопулируют костный мозг, восстанавливая здоровое поликлональное кроветворение
Лечение острых лейкозов Основная цель – эрадикация лейкемического клона, восстановление нормального кроветворения и в результате этого достижение длительной безрецидивной выживаемости больных. Циклофосфан, даунорубицин, винкристин, преднизолон, L-аспарагиназа Цитозин-арабинозид, даунорубицин, этопозид В период аплазии костного мозга возникает состояние клональной конкуренции, когда пролиферативное преимущество получают клетки нормального кроветорного клона, которые и репопулируют костный мозг, восстанавливая здоровое поликлональное кроветворение
 ЛЕЧЕНИЕ ОСТРЫХ ЛЕЙКОЗОВ 1. Индукция ремиссии (максисально быстрое и существенное сокращение опухолевой массы и достижение полной ремиссии) 2. Консолидация (закрепление достигнутого противоопухолевого эффекта 3. Поддерживающая терапия 1. Принцип дозы-интенсивности, т. е. необходимости использования адекватных доз цитостатических препаратов в сочетании с соблюдением межкурсовых интервалов 2. Принцип использования комбинации цитостатических средств с целью получения наибольшего эффекта и уменьшения вероятности развития лекарственной резистентности 3. Принцип этапности терапии
ЛЕЧЕНИЕ ОСТРЫХ ЛЕЙКОЗОВ 1. Индукция ремиссии (максисально быстрое и существенное сокращение опухолевой массы и достижение полной ремиссии) 2. Консолидация (закрепление достигнутого противоопухолевого эффекта 3. Поддерживающая терапия 1. Принцип дозы-интенсивности, т. е. необходимости использования адекватных доз цитостатических препаратов в сочетании с соблюдением межкурсовых интервалов 2. Принцип использования комбинации цитостатических средств с целью получения наибольшего эффекта и уменьшения вероятности развития лекарственной резистентности 3. Принцип этапности терапии


