СЛР колачев.pptx
- Количество слайдов: 120
 Основы сердечно-легочной реанимации
Основы сердечно-легочной реанимации
 Факты § § § По меньшей мере у 350000 человек ежегодно развивается остановка сердца (1 человек / 90 секунд). В Европе частота ВОК, встречаемых СМП, 38 на 100000 человек в год. В Европе частота ФЖ, леченных СМП, 17 на 100000 в год. Причиной внезапной смерти чаще является фибрилляция желудочков и желудочковая тахикардия (25 -80%), реже – электромеханическая диссоциация и асистолия. Выживаемость до выписки (эффективность проведения СЛР) леченных СМП: 21, 2% - с ФЖ, 10, 7% - с другими ритмами. Остановка кровообращения обычно случается в присутствии свидетелей (2/3 случаев)
Факты § § § По меньшей мере у 350000 человек ежегодно развивается остановка сердца (1 человек / 90 секунд). В Европе частота ВОК, встречаемых СМП, 38 на 100000 человек в год. В Европе частота ФЖ, леченных СМП, 17 на 100000 в год. Причиной внезапной смерти чаще является фибрилляция желудочков и желудочковая тахикардия (25 -80%), реже – электромеханическая диссоциация и асистолия. Выживаемость до выписки (эффективность проведения СЛР) леченных СМП: 21, 2% - с ФЖ, 10, 7% - с другими ритмами. Остановка кровообращения обычно случается в присутствии свидетелей (2/3 случаев)
 Статистика скоропостижной смерти A. J. Handley et al. Число исследованных случаев: 21175 Этиология Количество (%) Первичная сердечная смерть Несердечные внутренние причины 17451 82. 4 1814 8. 6 1910 9. 0 (легочные, цереброваскулярные, рак, желудочно-кишечные кровотечения, тромбоэмболия легочной артерии, эпилепсия, диабет и пр. ) Несердечные внешние причины травма асфиксия передозировка лекарств (наркот. ) утопление другие суициды электротравма прочие внешние 657 465 411 105 194 28 50 3. 1 2. 2 1. 9 0. 5 0. 9 0. 1 0. 2
Статистика скоропостижной смерти A. J. Handley et al. Число исследованных случаев: 21175 Этиология Количество (%) Первичная сердечная смерть Несердечные внутренние причины 17451 82. 4 1814 8. 6 1910 9. 0 (легочные, цереброваскулярные, рак, желудочно-кишечные кровотечения, тромбоэмболия легочной артерии, эпилепсия, диабет и пр. ) Несердечные внешние причины травма асфиксия передозировка лекарств (наркот. ) утопление другие суициды электротравма прочие внешние 657 465 411 105 194 28 50 3. 1 2. 2 1. 9 0. 5 0. 9 0. 1 0. 2
 Терминология Реаниматология – наука об оживлении организма, изучающая комплекс патологических процессов, возникающих в организме при пограничных со смертью состояниях. Реанимация – комплекс мероприятий, направленных на восстановление жизненноважных функций организма, прежде всего дыхания и кровообращения. Интенсивная терапия – комплекс мероприятий, направленных на поддержание ЖВФ организма.
Терминология Реаниматология – наука об оживлении организма, изучающая комплекс патологических процессов, возникающих в организме при пограничных со смертью состояниях. Реанимация – комплекс мероприятий, направленных на восстановление жизненноважных функций организма, прежде всего дыхания и кровообращения. Интенсивная терапия – комплекс мероприятий, направленных на поддержание ЖВФ организма.
 Терминология ТЕРМИНАЛЬНОЕ СОСТОЯНИЕ - критический уровень расстройства жизнедеятельности организма, сопровождающийся резким снижением АД, глубокими нарушениями газообмена и метаболизма, требующих искусственного замещения или поддержки жизненно важных функций организма (ЖВФ). 1. 2. 3. Предагония Агония Клиническая смерть
Терминология ТЕРМИНАЛЬНОЕ СОСТОЯНИЕ - критический уровень расстройства жизнедеятельности организма, сопровождающийся резким снижением АД, глубокими нарушениями газообмена и метаболизма, требующих искусственного замещения или поддержки жизненно важных функций организма (ЖВФ). 1. 2. 3. Предагония Агония Клиническая смерть
 История § Определение пульса и сердцебиения были описаны еще 3000 лет назад (Speiser EA, trans. The epic of Gilgamesh. In: Pritchard JB, ed. The Ancient Near East: Volume 1. Princeton, NJ: Princeton University Press; 1958: 61. ) Самое раннее упоминание о выполнении искусственного дыхания – Ветхий Завет, 4 -я Книга царств 4: 34. Оживление ребёнка пророком Елисеем: «И поднялся он и лег над ребенком, и приложил свои уста к его устам, … и согрелось тело ребенка» § (2 Kings 4: 32– 35. Scherman N, ed. Brooklyn, NY: Mesorah Publications Ltd; 2001: 886– 887. ) § 16 век – эксперименты бельгийского анатома Андрея Везалия: “Но эта жизнь может. . . быть возвращена животному. Необходимо предпринять открытие ствола трахеи, в который трубка из тростника должна быть вставлена. ” (Vesalius A. De Humani Corporis Fabrica Libri Septem. 1543. )
История § Определение пульса и сердцебиения были описаны еще 3000 лет назад (Speiser EA, trans. The epic of Gilgamesh. In: Pritchard JB, ed. The Ancient Near East: Volume 1. Princeton, NJ: Princeton University Press; 1958: 61. ) Самое раннее упоминание о выполнении искусственного дыхания – Ветхий Завет, 4 -я Книга царств 4: 34. Оживление ребёнка пророком Елисеем: «И поднялся он и лег над ребенком, и приложил свои уста к его устам, … и согрелось тело ребенка» § (2 Kings 4: 32– 35. Scherman N, ed. Brooklyn, NY: Mesorah Publications Ltd; 2001: 886– 887. ) § 16 век – эксперименты бельгийского анатома Андрея Везалия: “Но эта жизнь может. . . быть возвращена животному. Необходимо предпринять открытие ствола трахеи, в который трубка из тростника должна быть вставлена. ” (Vesalius A. De Humani Corporis Fabrica Libri Septem. 1543. )
 История § Начало 16 века, Парацельс – дыхание в нос с помощью каминных мехов § 1745 год, хирург Tossach выступает в Королевском Обществе Лондона с сообщением об успешной реанимации шахтёра с применением дыхания «рот-в-рот» , но авторитетный акушер Hunter заявляет, что это «вульгарный подход» к лечению; и данный метод реанимации не получает признания в Англии. (Tossach WA. A man dead in appearance recovered by distending the lungs with air. Med Essays Observations. 1744; 5: 605. ) § Британский священник Stephen Hales (1667 -1761) создал один из первых ручных аппаратов для вдувания воздуха в легкие под названием «респиратор»
История § Начало 16 века, Парацельс – дыхание в нос с помощью каминных мехов § 1745 год, хирург Tossach выступает в Королевском Обществе Лондона с сообщением об успешной реанимации шахтёра с применением дыхания «рот-в-рот» , но авторитетный акушер Hunter заявляет, что это «вульгарный подход» к лечению; и данный метод реанимации не получает признания в Англии. (Tossach WA. A man dead in appearance recovered by distending the lungs with air. Med Essays Observations. 1744; 5: 605. ) § Британский священник Stephen Hales (1667 -1761) создал один из первых ручных аппаратов для вдувания воздуха в легкие под названием «респиратор»
 История 1767 год – основано Голландское гуманное общество для спасения утонувших в каналах и реках. Мнение: смерть при утоплении наступает от попа дания воды в лёгкие. (Safar P. History § of cardiopulmonary cerebral resuscitation. In: Kaye W, Bircher N, eds. Cardiopulmonary Resuscitation. New York, NY: Churchill Livingstone; 1989: 1– 53. ) § 1799 год, С. -Петербург – издана «Краткая книжка для народа, содержащая легкое и удобопонятное наставление, как с усопшими, замерзшими, удавившимися, упадшими в обморок, повесившимися или кажущимися быть мертвыми, поступать надлежит» , рекомендовано «стараться, чтобы впустить ему (то есть пострадавшему) в легкое опять воздух посредством вдыхания изо рта в рот или помощью раздувательного мешочка» .
История 1767 год – основано Голландское гуманное общество для спасения утонувших в каналах и реках. Мнение: смерть при утоплении наступает от попа дания воды в лёгкие. (Safar P. History § of cardiopulmonary cerebral resuscitation. In: Kaye W, Bircher N, eds. Cardiopulmonary Resuscitation. New York, NY: Churchill Livingstone; 1989: 1– 53. ) § 1799 год, С. -Петербург – издана «Краткая книжка для народа, содержащая легкое и удобопонятное наставление, как с усопшими, замерзшими, удавившимися, упадшими в обморок, повесившимися или кажущимися быть мертвыми, поступать надлежит» , рекомендовано «стараться, чтобы впустить ему (то есть пострадавшему) в легкое опять воздух посредством вдыхания изо рта в рот или помощью раздувательного мешочка» .
 История § 1857 год, Marshal Hall продвигает методику компрессии грудины § 1861 год – предложенная методика была модифицирована Silvester – превратилась в методику «с давлением на грудь и подъёмом рук у пациента, лежащего на спине» (Silvester HR. A new method of resuscitating stillborn children and of restoring persons apparently dead or drowned. BMJ. 1858; 2: 576. ) § 1874 год, Moritz Schiff, отметил пульсацию сонных артерий при ручном сжатии собачьего сердца, дал определение «массаж сердца» (Schiff M. Ueber direkte reizung der herzoberflaeche. Arch Ges Physiol. 1882; 28: 200. ) § 1889 год – Сэр Henry Head разработал ЭТТ с манжетой (Head H. On the regulation of respiration. J Physiol. 1889; 10: 1– 70. )
История § 1857 год, Marshal Hall продвигает методику компрессии грудины § 1861 год – предложенная методика была модифицирована Silvester – превратилась в методику «с давлением на грудь и подъёмом рук у пациента, лежащего на спине» (Silvester HR. A new method of resuscitating stillborn children and of restoring persons apparently dead or drowned. BMJ. 1858; 2: 576. ) § 1874 год, Moritz Schiff, отметил пульсацию сонных артерий при ручном сжатии собачьего сердца, дал определение «массаж сердца» (Schiff M. Ueber direkte reizung der herzoberflaeche. Arch Ges Physiol. 1882; 28: 200. ) § 1889 год – Сэр Henry Head разработал ЭТТ с манжетой (Head H. On the regulation of respiration. J Physiol. 1889; 10: 1– 70. )
 История § 1892 год, Friedrich Maass – первый успешно проведенный непрямой массаж сердца у пациента (Taw RL. Dr. Friedrich Maass: 100 th anniversary of "new" CPR. Clin Cardiol. 1991; 14: 1000– 1002. ) § 1895 год – Alfred Kirstein изобрел ларингоскоп для лучшей визуализации трахеи (Kirstein A. Autoskopie des larynx und der trachea. 1895; 3: 156– 164. ) § 1901 год, Kristian Igelsrud – первый успешный случай проведения открытого массажа сердца (Keen WW. A case of total laryng-ectomy (unsuccessful) and a case of abdominal hysterectomy (successful), in both of which massage of the heart for chloroform collapse was employed, with notes of 25 other cases of cardiac massage. Therap Gaz. 1904; 28: 217. ) § 1921 год, Claude Beck изобрел Pulmotor – первый аппарат ИВЛ. Предназначался для «проведения СЛР у пациентов, переставших дышать во время операции» (Beck CS. Resuscitation for cardiac standstill and ventricular fibrillation occurring during operation. Am J Surg. 1941; 54: 273– 279. )
История § 1892 год, Friedrich Maass – первый успешно проведенный непрямой массаж сердца у пациента (Taw RL. Dr. Friedrich Maass: 100 th anniversary of "new" CPR. Clin Cardiol. 1991; 14: 1000– 1002. ) § 1895 год – Alfred Kirstein изобрел ларингоскоп для лучшей визуализации трахеи (Kirstein A. Autoskopie des larynx und der trachea. 1895; 3: 156– 164. ) § 1901 год, Kristian Igelsrud – первый успешный случай проведения открытого массажа сердца (Keen WW. A case of total laryng-ectomy (unsuccessful) and a case of abdominal hysterectomy (successful), in both of which massage of the heart for chloroform collapse was employed, with notes of 25 other cases of cardiac massage. Therap Gaz. 1904; 28: 217. ) § 1921 год, Claude Beck изобрел Pulmotor – первый аппарат ИВЛ. Предназначался для «проведения СЛР у пациентов, переставших дышать во время операции» (Beck CS. Resuscitation for cardiac standstill and ventricular fibrillation occurring during operation. Am J Surg. 1941; 54: 273– 279. )
 История § § § 1929 год, Philip Drinker, «железные лёгкие» . 1952 год, эпидемия полиомиелита, первый массовый аппарат объёмного вытеснения шведа C. G. Engstrom. 1936 год - приказом Наркомздрава СССР создана специальная лаборатория для изучения проблем оживления под руководством никому неизвестного молодого врача Неговского В. А. при Центральном институте нейрохирургии.
История § § § 1929 год, Philip Drinker, «железные лёгкие» . 1952 год, эпидемия полиомиелита, первый массовый аппарат объёмного вытеснения шведа C. G. Engstrom. 1936 год - приказом Наркомздрава СССР создана специальная лаборатория для изучения проблем оживления под руководством никому неизвестного молодого врача Неговского В. А. при Центральном институте нейрохирургии.
 История § § 1939 год - исследования по дефибрилляции под руководством академика Штерн Л. С. Её аспирант Гурвич Н. Л. предложил в 1939 г. форму электрического импульса, которая нашла широкое применение во всём мире. 1955 год, Paul Zoll – первая успешная дефибрилляция при закрытой грудной клетке (Zoll PM, Linenthal AJ, Gibson W, Paul MH, Norman LR. Termination of ventricular fibrillation in man by externally applied electric countershock. N Engl J Med. 1956; 254: 727. ) § 1958 год, William Kouwenhoven – переосмысление ценности непрямого массажа сердца (Kouwenhoven WB, Jude JR, Knickerbocker GG. Closed-chest cardiac massage. JAMA. 1960; 173: 1064– 1067. ) § Серия экспериментов Peter Safar, 1958 – доказана эффективность дыхания рот-в-рот (Safar P, Mc. Mahon M. Mouth-to-airway emergency artificial respiration. JAMA. 1958; 166: 1459– 1460. )
История § § 1939 год - исследования по дефибрилляции под руководством академика Штерн Л. С. Её аспирант Гурвич Н. Л. предложил в 1939 г. форму электрического импульса, которая нашла широкое применение во всём мире. 1955 год, Paul Zoll – первая успешная дефибрилляция при закрытой грудной клетке (Zoll PM, Linenthal AJ, Gibson W, Paul MH, Norman LR. Termination of ventricular fibrillation in man by externally applied electric countershock. N Engl J Med. 1956; 254: 727. ) § 1958 год, William Kouwenhoven – переосмысление ценности непрямого массажа сердца (Kouwenhoven WB, Jude JR, Knickerbocker GG. Closed-chest cardiac massage. JAMA. 1960; 173: 1064– 1067. ) § Серия экспериментов Peter Safar, 1958 – доказана эффективность дыхания рот-в-рот (Safar P, Mc. Mahon M. Mouth-to-airway emergency artificial respiration. JAMA. 1958; 166: 1459– 1460. )
 История § 1960 – Åsmund Laerdal – создает “Resusci Anne”. § 1961 год, Peter Safar – методика СЛР (обеспечение проходимости ДП, дыхание, кровообращение + ДФ). ИВЛ через ЭТТ – стандарт в первых ОРИТ (60 -е гг. XX в. ) § (West JB. The physiological challenges of the 1952. Copenhagen poliomyelitis epidemic and a renaissance in clinical respiratory physiology. J Appl Physiol. 2005; 99: 424– 432. ) § § § 1979 год – первый портативный дефибриллятор. 30 -е годы 20 века, Beck и Leighninger – первые команды реанимации в госпиталях. 1966 год – первые алгоритмы СЛР.
История § 1960 – Åsmund Laerdal – создает “Resusci Anne”. § 1961 год, Peter Safar – методика СЛР (обеспечение проходимости ДП, дыхание, кровообращение + ДФ). ИВЛ через ЭТТ – стандарт в первых ОРИТ (60 -е гг. XX в. ) § (West JB. The physiological challenges of the 1952. Copenhagen poliomyelitis epidemic and a renaissance in clinical respiratory physiology. J Appl Physiol. 2005; 99: 424– 432. ) § § § 1979 год – первый портативный дефибриллятор. 30 -е годы 20 века, Beck и Leighninger – первые команды реанимации в госпиталях. 1966 год – первые алгоритмы СЛР.
 Отсутствие стандартов – высокая смертность Методика СЛР должна быть единой для всех стран
Отсутствие стандартов – высокая смертность Методика СЛР должна быть единой для всех стран
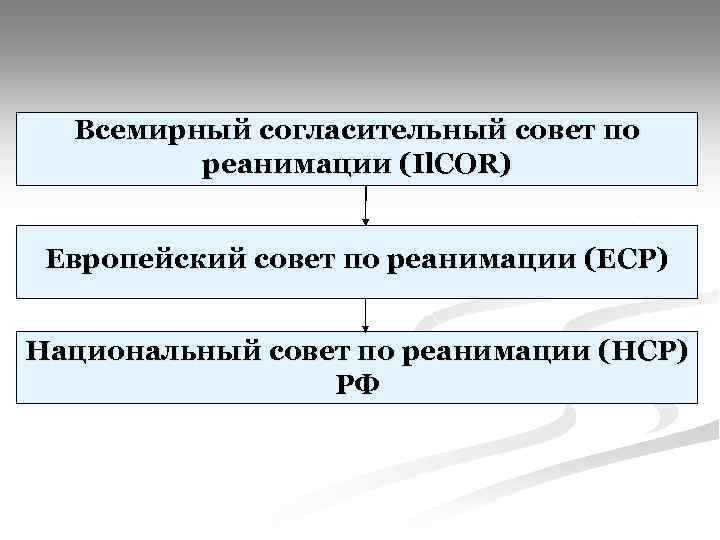 Всемирный согласительный совет по реанимации (Il. COR) Европейский совет по реанимации (ЕСР) Национальный совет по реанимации (НСР) РФ
Всемирный согласительный совет по реанимации (Il. COR) Европейский совет по реанимации (ЕСР) Национальный совет по реанимации (НСР) РФ

 Приказ Минздрава РФ от 4. 04. 2003 г. № 73 "Об утверждении инструкции по определению критериев и порядка определения момента смерти человека, прекращения реанимационных мероприятий". Постановление Правительства РФ от 20. 09. 2012 № 950 "Об утверждении Правил определения момента смерти человека, в том числе критериев и процедуры установления смерти человека, Правил прекращения реанимационных мероприятий и формы протокола установления смерти человека". Реанимационные мероприятия не проводятся: - при наличии признаков биологической смерти; - при наступлении состояния клинической смерти на фоне прогрессирования достоверно установленных неизлечимых заболеваний или неизлечимых последствий острой травмы, несовместимой с жизнью. - если имеется документированный отказ больного от проведения сердечнолегочной реанимации. Реанимационные мероприятия прекращаются: - при констатации смерти человека на основании смерти головного мозга, - при неэффективности реанимационных мероприятий в течение 30 минут; - если наблюдаются многократные остановки сердца, неподдающиеся никаким медицинским воздействиям; - если по ходу проведения СЛР выяснилось, что больному она не показана.
Приказ Минздрава РФ от 4. 04. 2003 г. № 73 "Об утверждении инструкции по определению критериев и порядка определения момента смерти человека, прекращения реанимационных мероприятий". Постановление Правительства РФ от 20. 09. 2012 № 950 "Об утверждении Правил определения момента смерти человека, в том числе критериев и процедуры установления смерти человека, Правил прекращения реанимационных мероприятий и формы протокола установления смерти человека". Реанимационные мероприятия не проводятся: - при наличии признаков биологической смерти; - при наступлении состояния клинической смерти на фоне прогрессирования достоверно установленных неизлечимых заболеваний или неизлечимых последствий острой травмы, несовместимой с жизнью. - если имеется документированный отказ больного от проведения сердечнолегочной реанимации. Реанимационные мероприятия прекращаются: - при констатации смерти человека на основании смерти головного мозга, - при неэффективности реанимационных мероприятий в течение 30 минут; - если наблюдаются многократные остановки сердца, неподдающиеся никаким медицинским воздействиям; - если по ходу проведения СЛР выяснилось, что больному она не показана.
 СЛР должна начинаться при любой внезапной остановке кровообращения* Обстоятельства остановки кровообращения и наличие показаний для СЛР должны выясняться по ходу выполняемых реанимационных манипуляций. Если реанимация не была показанной, её прекращают. ___________________________________ * При условии безопасности для реаниматоров.
СЛР должна начинаться при любой внезапной остановке кровообращения* Обстоятельства остановки кровообращения и наличие показаний для СЛР должны выясняться по ходу выполняемых реанимационных манипуляций. Если реанимация не была показанной, её прекращают. ___________________________________ * При условии безопасности для реаниматоров.
 Не следует становиться жертвой Всегда начинайте оказание помощи с обеспечения личной безопасности. Не пытайтесь оказывать помощь пострадавшим, если есть угроза для вашей жизни. Под безопасностью понимается отсутствие взрывоопасных веществ, радиации, напряжения, нестабильных объектов, таких, как стоящий на боку автомобиль и т. д.
Не следует становиться жертвой Всегда начинайте оказание помощи с обеспечения личной безопасности. Не пытайтесь оказывать помощь пострадавшим, если есть угроза для вашей жизни. Под безопасностью понимается отсутствие взрывоопасных веществ, радиации, напряжения, нестабильных объектов, таких, как стоящий на боку автомобиль и т. д.
 Причины ВОК (первичные) Кардиальные § патология сердечной мышцы; § патология проводящей системы; § патология клапанного аппарата. Экстракардиальные § поражение электрическим током; § извращенная реакция на медикаментозные средства; § вагусные рефлексы (ларингокардиальный, ректокардиальный и т. д. ).
Причины ВОК (первичные) Кардиальные § патология сердечной мышцы; § патология проводящей системы; § патология клапанного аппарата. Экстракардиальные § поражение электрическим током; § извращенная реакция на медикаментозные средства; § вагусные рефлексы (ларингокардиальный, ректокардиальный и т. д. ).
 Причины ВОК (вторичные) Приводящие к быстрой остановке сердца § альвеолярная аноксия (отек легких или ингаляция токсических газов без кислорода); § асфиксия (утопление, странгуляция, массивная аспирация и т. д. ); § массивная кровопотеря и т. д. Приводящие к медленной остановке сердца § тяжелая гипоксемия (при пневмонии, РДС); § шок (кардиогенный, септический, гиповолемический и т. д. ); § острое нарушение мозгового кровообращения и т. д.
Причины ВОК (вторичные) Приводящие к быстрой остановке сердца § альвеолярная аноксия (отек легких или ингаляция токсических газов без кислорода); § асфиксия (утопление, странгуляция, массивная аспирация и т. д. ); § массивная кровопотеря и т. д. Приводящие к медленной остановке сердца § тяжелая гипоксемия (при пневмонии, РДС); § шок (кардиогенный, септический, гиповолемический и т. д. ); § острое нарушение мозгового кровообращения и т. д.
 Признаки остановки кровообращения 1. Отсутствие пульсации на крупных артериальных стволах - наиболее ранний симптом. 2. Отсутствие сознания (кома) - наступает через 5 сек. , может сопровождаться судорогами. 3. Отсутствие дыхания (апноэ) - запаздывает на 20 -30 сек. , отдельные подвздохи могут сохраняться до 1 -2 мин. Мидриаз - появляется в течение первой минуты после ВОК, имеет ценность при оценке эффективности проводимых реанимационных мероприятий.
Признаки остановки кровообращения 1. Отсутствие пульсации на крупных артериальных стволах - наиболее ранний симптом. 2. Отсутствие сознания (кома) - наступает через 5 сек. , может сопровождаться судорогами. 3. Отсутствие дыхания (апноэ) - запаздывает на 20 -30 сек. , отдельные подвздохи могут сохраняться до 1 -2 мин. Мидриаз - появляется в течение первой минуты после ВОК, имеет ценность при оценке эффективности проводимых реанимационных мероприятий.
 Факторы, влияющие на прогноз § § § Продолжительность периода между остановкой кровообращения и началом закрытого массажа: Каждая минута задержки ЗМС снижает вероятность оживления на 20% Вид остановки кровообращения (ФЖ, ЖТбез. П, асистолия, ЭАБП) Температура окружающей среды Применение препаратов тормозного действия на нейроны или антигипоксантов Продолжительность СЛР Уровень венозного возврата.
Факторы, влияющие на прогноз § § § Продолжительность периода между остановкой кровообращения и началом закрытого массажа: Каждая минута задержки ЗМС снижает вероятность оживления на 20% Вид остановки кровообращения (ФЖ, ЖТбез. П, асистолия, ЭАБП) Температура окружающей среды Применение препаратов тормозного действия на нейроны или антигипоксантов Продолжительность СЛР Уровень венозного возврата.
 «Цепочка выживания» при внезапной смерти 1. Ранний вызов помощи; 2. Ранняя сердечно-легочная реанимация (БСЛР); 3. Ранняя дефибрилляция (по показаниям); 4. Раннее оказание специализированной помощи (РСЛР).
«Цепочка выживания» при внезапной смерти 1. Ранний вызов помощи; 2. Ранняя сердечно-легочная реанимация (БСЛР); 3. Ранняя дефибрилляция (по показаниям); 4. Раннее оказание специализированной помощи (РСЛР).
 Базовая СЛР ~ Установление факта ВОК (клинической смерти); ~ Закрытый массаж сердца; Обеспечение проходимости ДП простейшими методами; ИВЛ экспираторным методом. ~ ~
Базовая СЛР ~ Установление факта ВОК (клинической смерти); ~ Закрытый массаж сердца; Обеспечение проходимости ДП простейшими методами; ИВЛ экспираторным методом. ~ ~
 Расширенная СЛР Базовая СЛР + ~ ~ ~ ~ Установление механизма ВОК; Дефибрилляция; Инструментальные методы обеспечения проходимости дыхательных путей; ИВЛ ручным и автоматическим методом; Венозный доступ; Введение лекарственных препаратов; Электрокардиостимуляция (ЭКС); Диагностика и лечение обратимых причин остановки кровообращения.
Расширенная СЛР Базовая СЛР + ~ ~ ~ ~ Установление механизма ВОК; Дефибрилляция; Инструментальные методы обеспечения проходимости дыхательных путей; ИВЛ ручным и автоматическим методом; Венозный доступ; Введение лекарственных препаратов; Электрокардиостимуляция (ЭКС); Диагностика и лечение обратимых причин остановки кровообращения.
 Закрытый массаж сердца
Закрытый массаж сердца
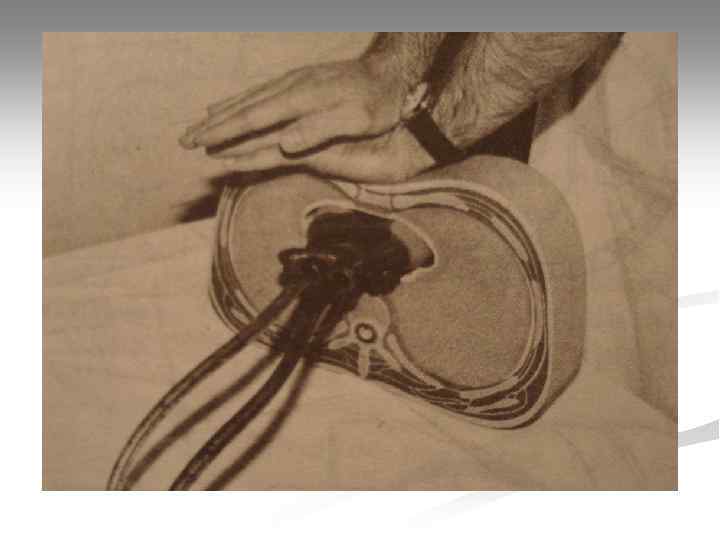

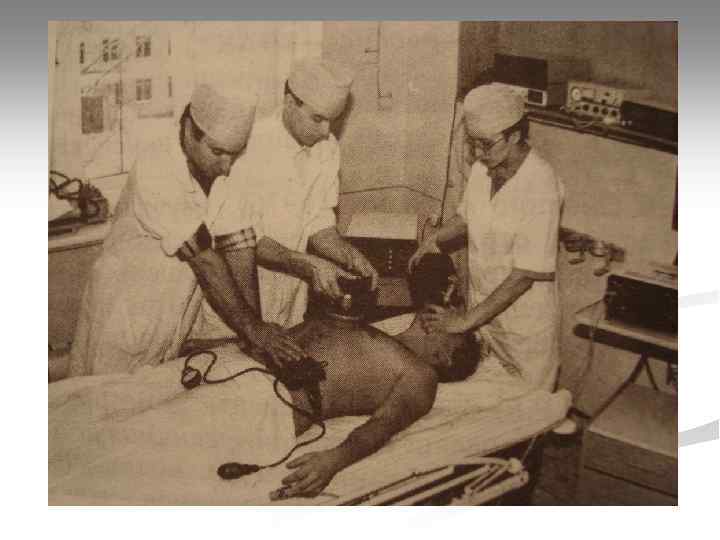
 Закрытый массаж сердца Компрессии производятся основанием ладони, пальцы расположены перпендикулярно грудине; § § Руки выпрямлены в локтях, перпендикулярны телу пациента; § Точка приложения силы – середина грудной клетки (граница средней и нижней трети грудины); § Глубина продавливания грудной клетки – 5 см; § В фазу декомпрессии руки остаются в контакте с грудной клеткой пациента, при этом позволяют ей полностью расправиться; § Частота компрессий – 100 -120 в 1 мин. ; § Соотношение компрессии/вдохи 30: 2 (если ДП не герметизированы); § При герметизированных ДП компрессии и вдохи разобщены: ЗМС непрерывно с частотой 100 -120 в 1 мин. , ИВЛ – 10 вдохов в 1 мин.
Закрытый массаж сердца Компрессии производятся основанием ладони, пальцы расположены перпендикулярно грудине; § § Руки выпрямлены в локтях, перпендикулярны телу пациента; § Точка приложения силы – середина грудной клетки (граница средней и нижней трети грудины); § Глубина продавливания грудной клетки – 5 см; § В фазу декомпрессии руки остаются в контакте с грудной клеткой пациента, при этом позволяют ей полностью расправиться; § Частота компрессий – 100 -120 в 1 мин. ; § Соотношение компрессии/вдохи 30: 2 (если ДП не герметизированы); § При герметизированных ДП компрессии и вдохи разобщены: ЗМС непрерывно с частотой 100 -120 в 1 мин. , ИВЛ – 10 вдохов в 1 мин.
 ПАУЗЫ В ЗАКРЫТОМ МАССАЖЕ СЕРДЦА ДОЛЖНЫ БЫТЬ МИНИМАЛЬНЫ ! Допустимы паузы в ЗМС для: 1. 2. 3. 4. проведения 2 х вдохов (не более 5 сек. ); дефибрилляции (не более 5 сек. ); интубации трахеи (не более 10 сек. ); оценки ритма (не более 10 сек).
ПАУЗЫ В ЗАКРЫТОМ МАССАЖЕ СЕРДЦА ДОЛЖНЫ БЫТЬ МИНИМАЛЬНЫ ! Допустимы паузы в ЗМС для: 1. 2. 3. 4. проведения 2 х вдохов (не более 5 сек. ); дефибрилляции (не более 5 сек. ); интубации трахеи (не более 10 сек. ); оценки ритма (не более 10 сек).
 Обеспечение проходимости дыхательных путей
Обеспечение проходимости дыхательных путей
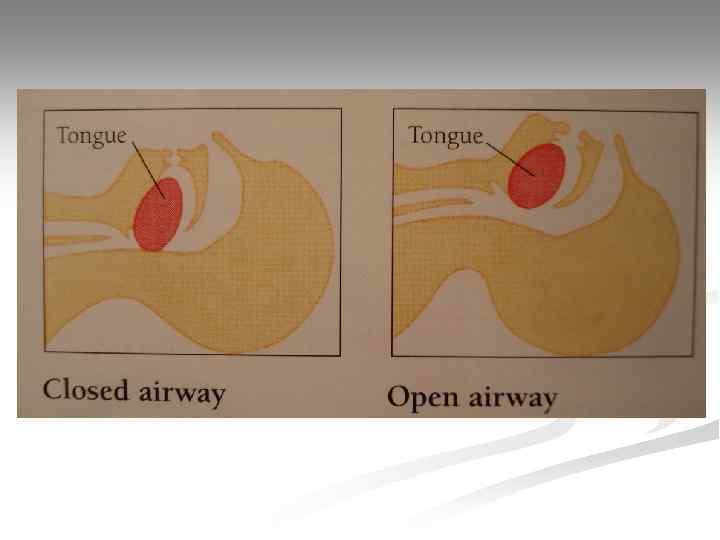
 Прием Сафара § § § Разгибание головы Выдвижение вперед нижней челюсти Открывание рта
Прием Сафара § § § Разгибание головы Выдвижение вперед нижней челюсти Открывание рта
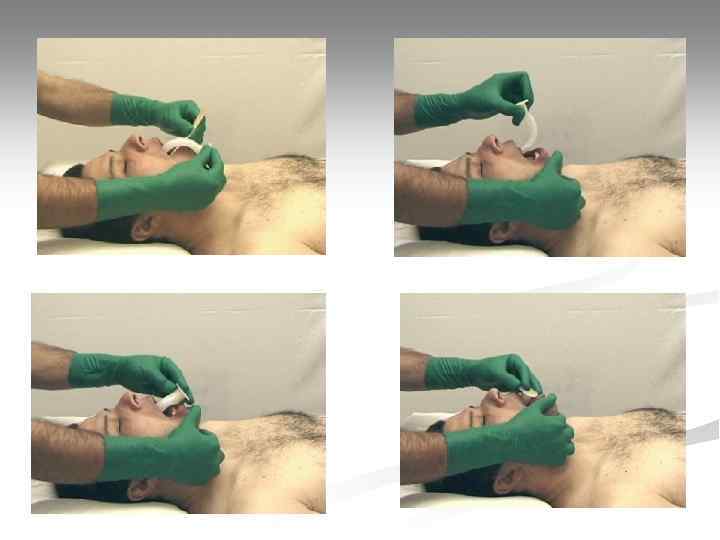
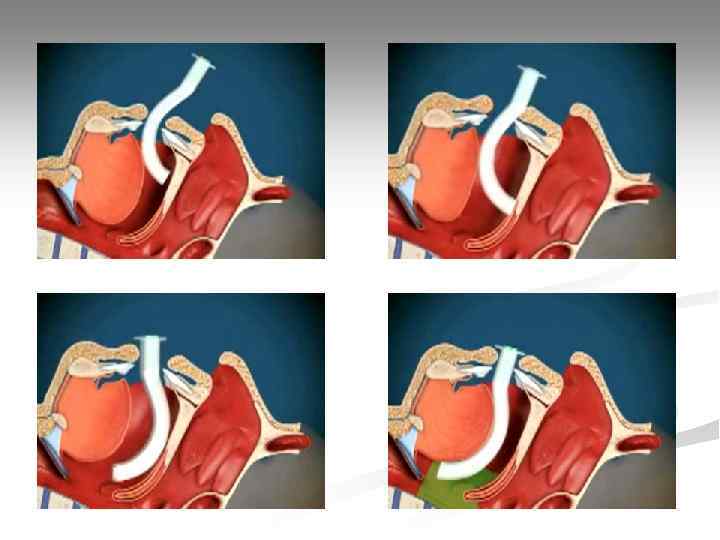
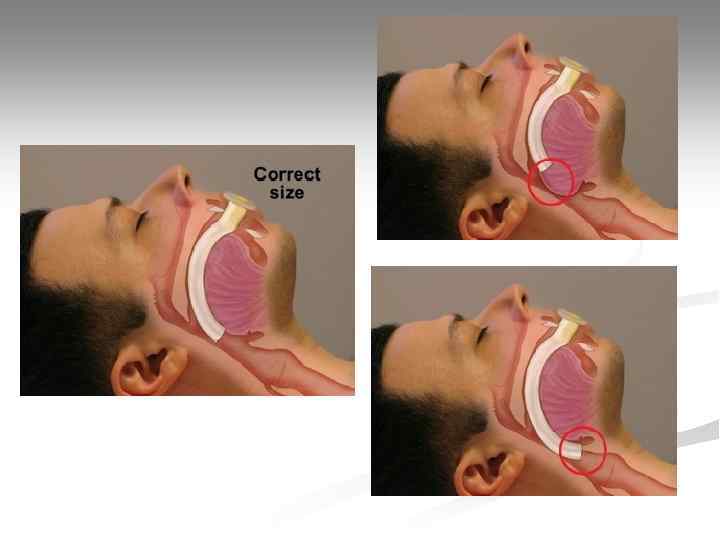
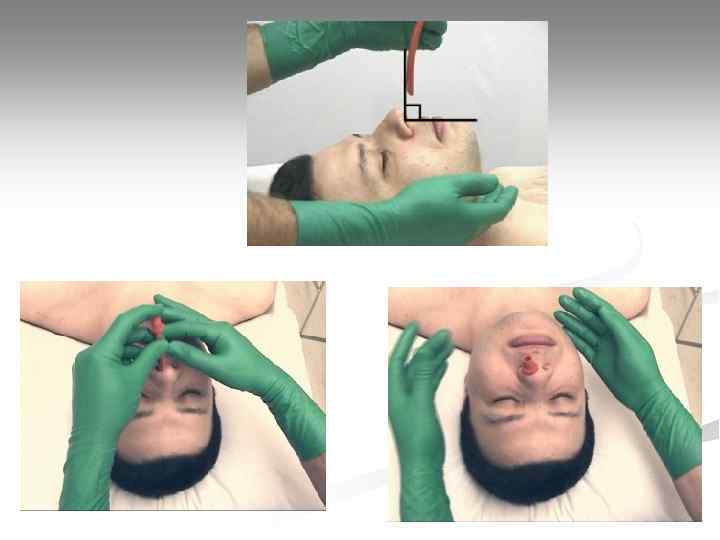
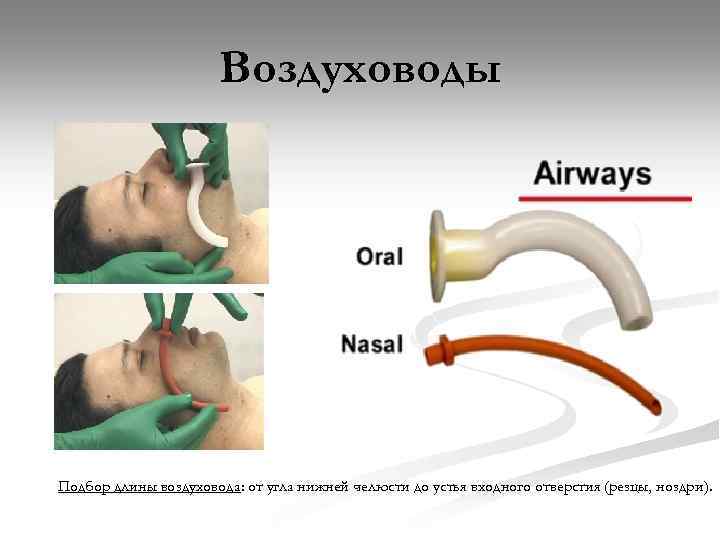 Воздуховоды Подбор длины воздуховода: от угла нижней челюсти до устья входного отверстия (резцы, ноздри).
Воздуховоды Подбор длины воздуховода: от угла нижней челюсти до устья входного отверстия (резцы, ноздри).
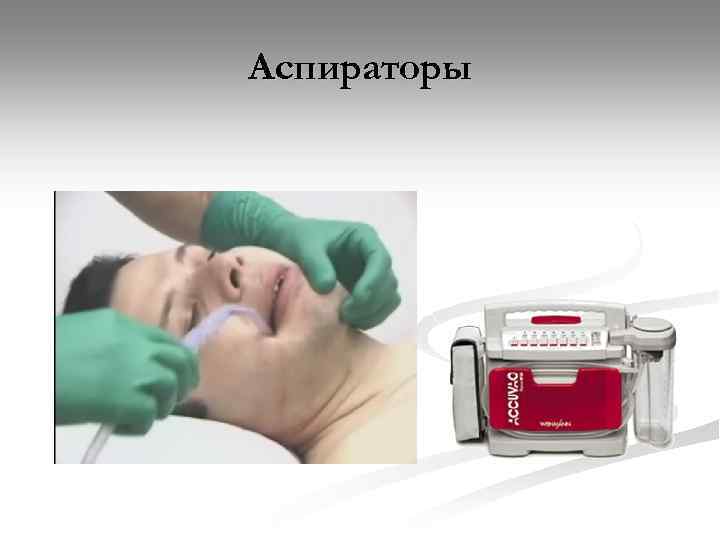 Аспираторы
Аспираторы
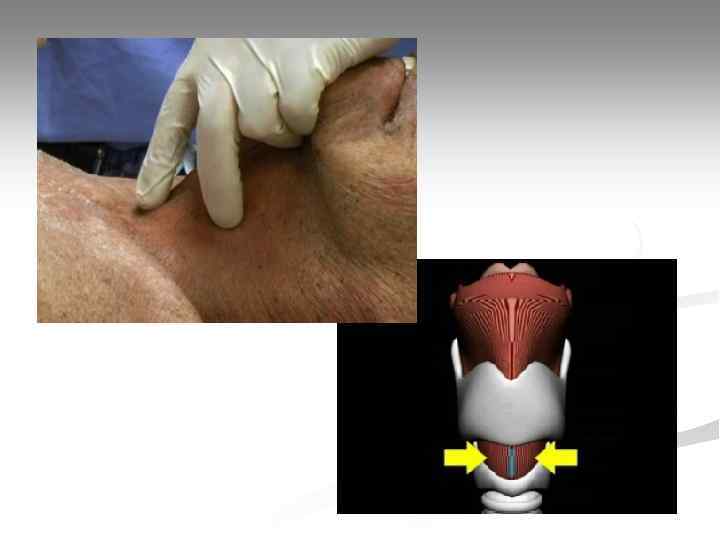
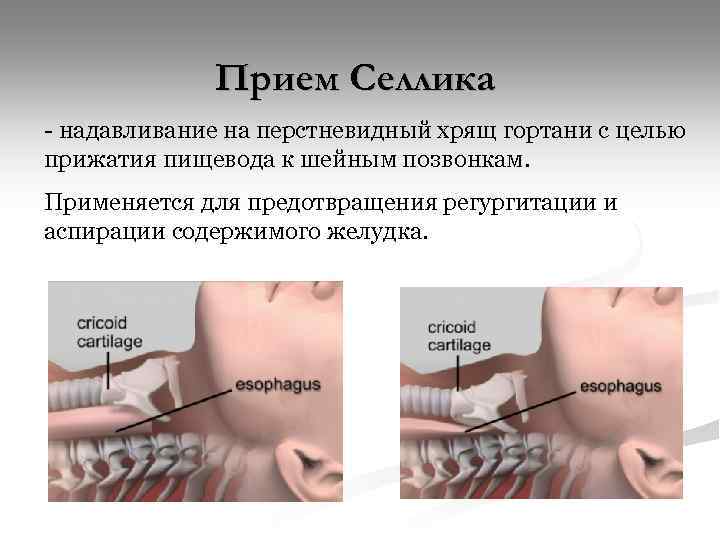 Прием Селлика - надавливание на перстневидный хрящ гортани с целью прижатия пищевода к шейным позвонкам. Применяется для предотвращения регургитации и аспирации содержимого желудка.
Прием Селлика - надавливание на перстневидный хрящ гортани с целью прижатия пищевода к шейным позвонкам. Применяется для предотвращения регургитации и аспирации содержимого желудка.
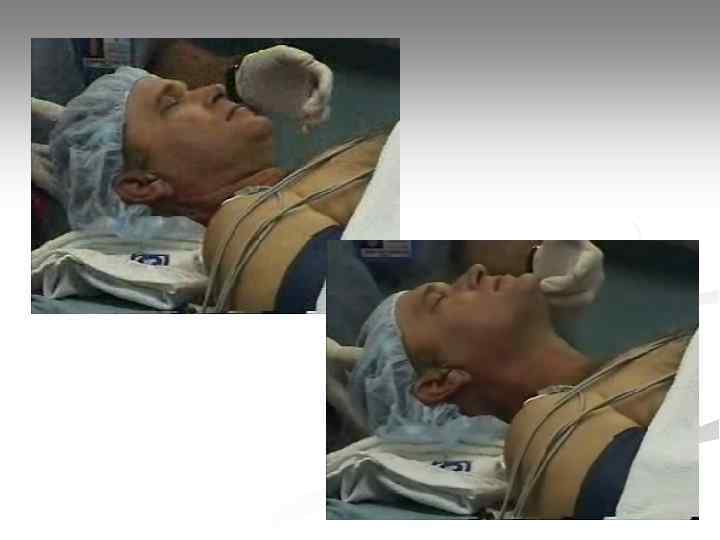
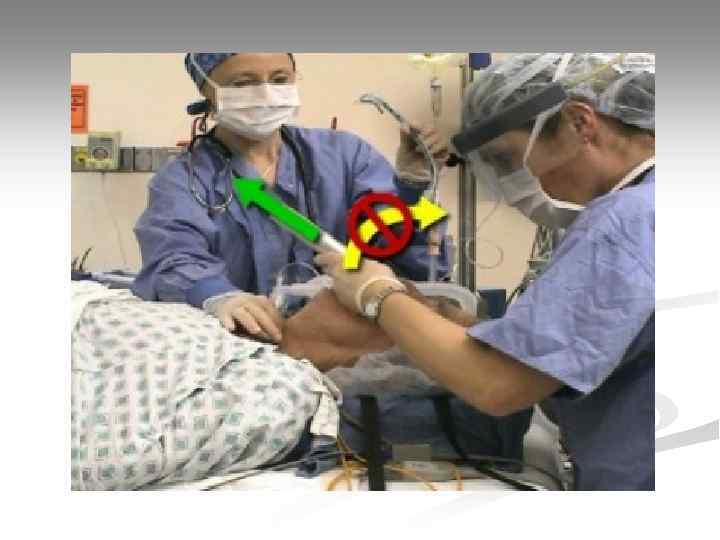
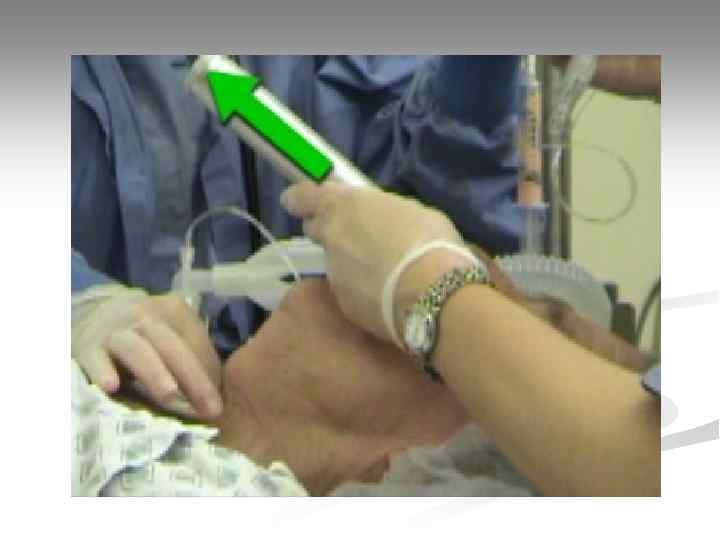
 Интубация трахеи Достоинства: • надежная герметизация ДП (защита от аспирации, возможность совмещать искусственный вдох с компрессиями грудной клетки); • возможность адекватной вентиляции меньшим, чем при масочном способе, дыхательным объемом; • возможность высвободить руки от удерживания маски для выполнения других задач; • возможность эффективной санации ДП аспиратором; • во время СЛР не требуется медикаментозное обеспечение манипуляции Недостатки: • относительная сложность манипуляции; • может потребоваться остановка компрессий.
Интубация трахеи Достоинства: • надежная герметизация ДП (защита от аспирации, возможность совмещать искусственный вдох с компрессиями грудной клетки); • возможность адекватной вентиляции меньшим, чем при масочном способе, дыхательным объемом; • возможность высвободить руки от удерживания маски для выполнения других задач; • возможность эффективной санации ДП аспиратором; • во время СЛР не требуется медикаментозное обеспечение манипуляции Недостатки: • относительная сложность манипуляции; • может потребоваться остановка компрессий.
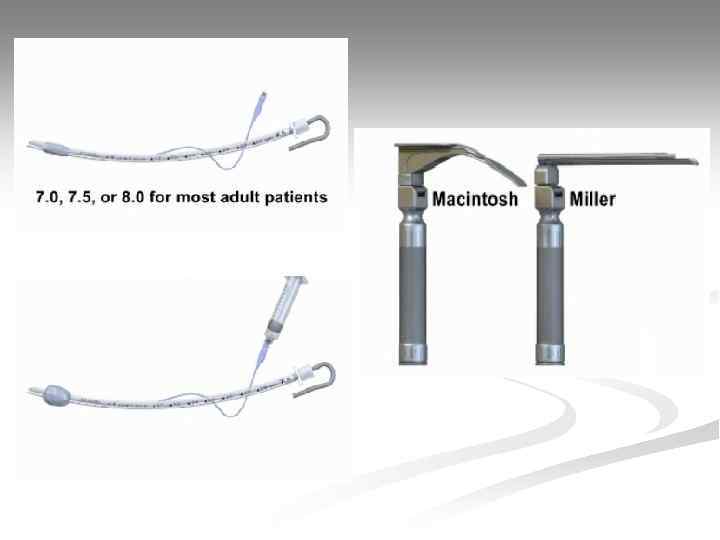
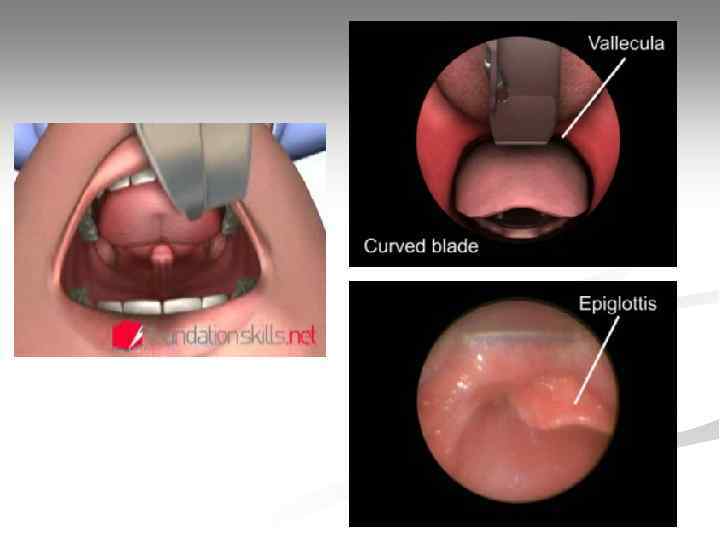
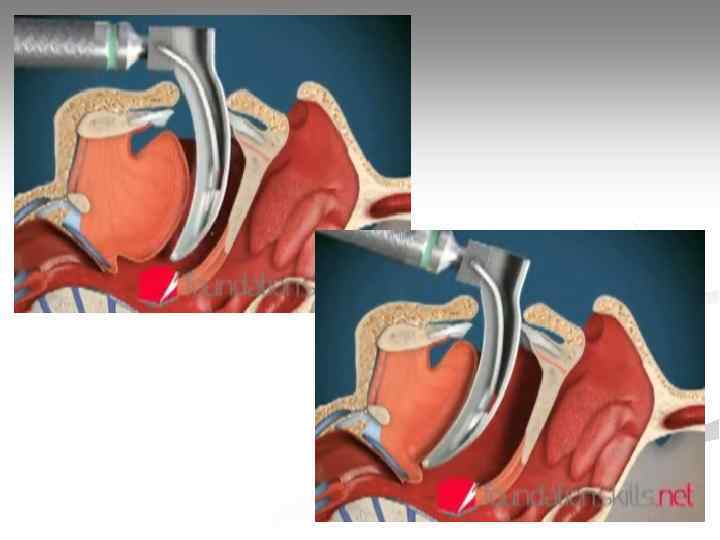
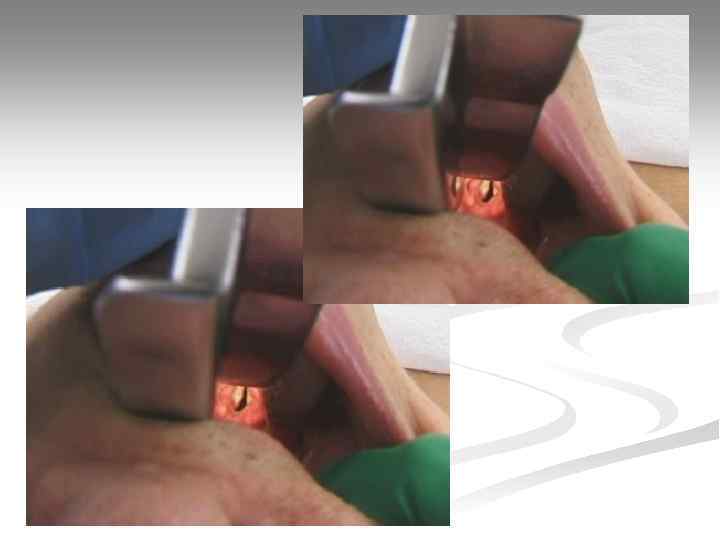
 Интубация трахеи Оснащение: 1. Ларингоскоп; 2. Набор эндотрахеальных трубок; 3. Стилет (проводник); 4. Шприц для раздувания манжетки; 5. Аспиратор; 6. Дыхательный мешок; 7. Фонендоскоп; 8. Средство крепления трубки; 9. Инструмент контроля правильного положения трубки (капнометр, пищеводный детектор).
Интубация трахеи Оснащение: 1. Ларингоскоп; 2. Набор эндотрахеальных трубок; 3. Стилет (проводник); 4. Шприц для раздувания манжетки; 5. Аспиратор; 6. Дыхательный мешок; 7. Фонендоскоп; 8. Средство крепления трубки; 9. Инструмент контроля правильного положения трубки (капнометр, пищеводный детектор).

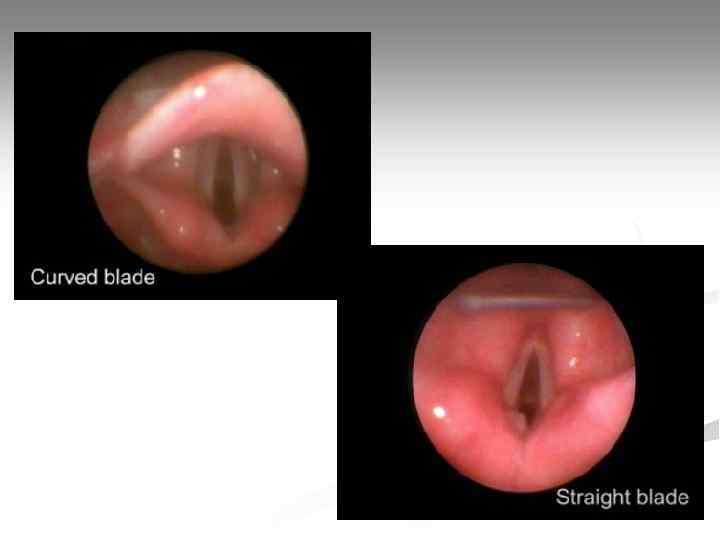
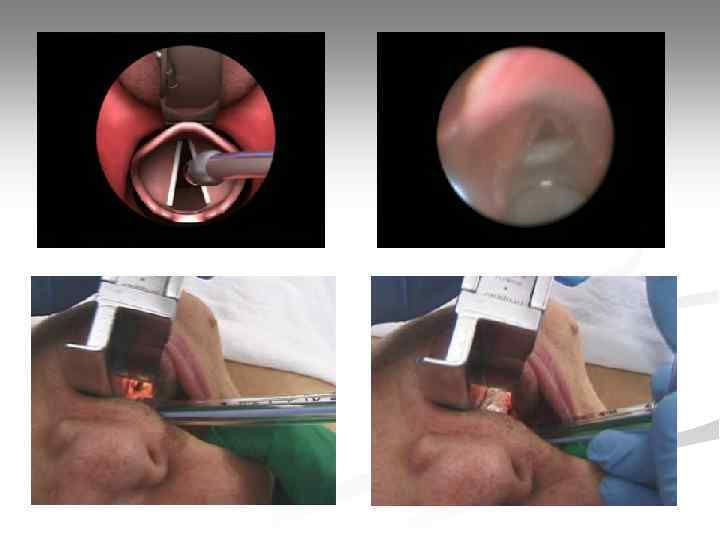
 Проверка положения эндотрахеальной трубки Трубка установлена правильно Трубка в правом главном бронхе Трубка в пищеводе Физикальные признаки: - визуальный контроль продвижения трубки, уровня нахождения манжетки; - равномерные экскурсии грудной клетки; - появление конденсата в трубке (запотевание); - данные двусторонней аускультации легких и аускультации эпигастрия; Инструментальные методы: - капнометрия выдыхаемого воздуха; - пищеводный детектор.
Проверка положения эндотрахеальной трубки Трубка установлена правильно Трубка в правом главном бронхе Трубка в пищеводе Физикальные признаки: - визуальный контроль продвижения трубки, уровня нахождения манжетки; - равномерные экскурсии грудной клетки; - появление конденсата в трубке (запотевание); - данные двусторонней аускультации легких и аускультации эпигастрия; Инструментальные методы: - капнометрия выдыхаемого воздуха; - пищеводный детектор.
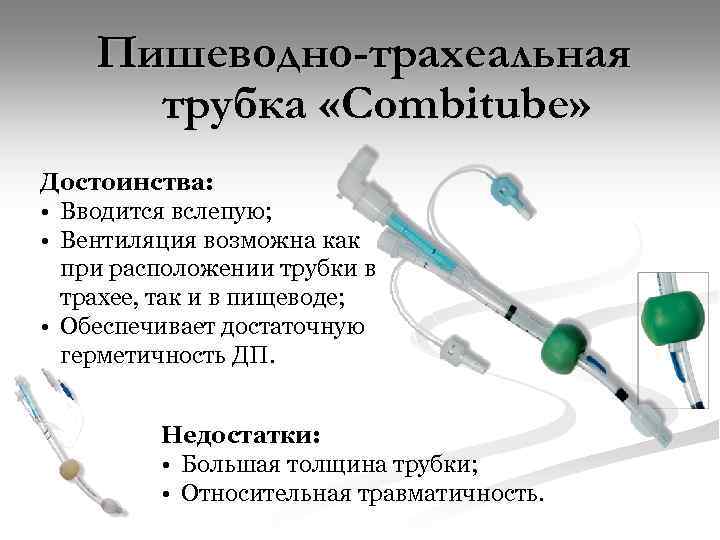 Пишеводно-трахеальная трубка «Сombitube» Достоинства: • Вводится вслепую; • Вентиляция возможна как при расположении трубки в трахее, так и в пищеводе; • Обеспечивает достаточную герметичность ДП. Недостатки: • Большая толщина трубки; • Относительная травматичность.
Пишеводно-трахеальная трубка «Сombitube» Достоинства: • Вводится вслепую; • Вентиляция возможна как при расположении трубки в трахее, так и в пищеводе; • Обеспечивает достаточную герметичность ДП. Недостатки: • Большая толщина трубки; • Относительная травматичность.
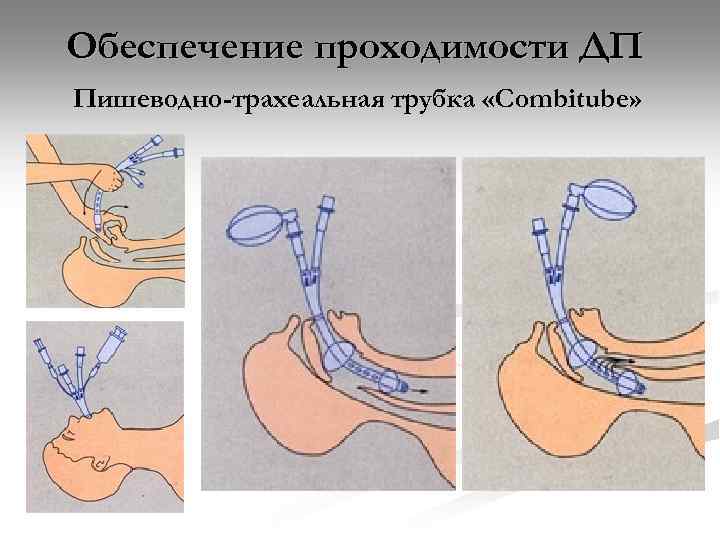 Обеспечение проходимости ДП Пишеводно-трахеальная трубка «Сombitube»
Обеспечение проходимости ДП Пишеводно-трахеальная трубка «Сombitube»
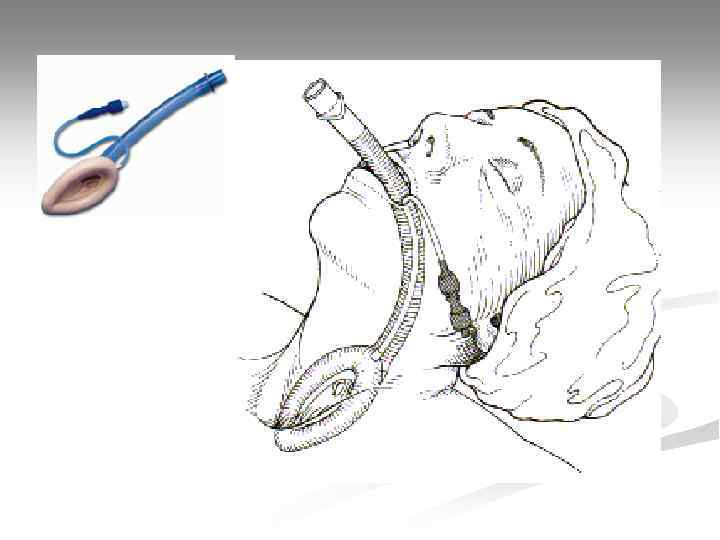
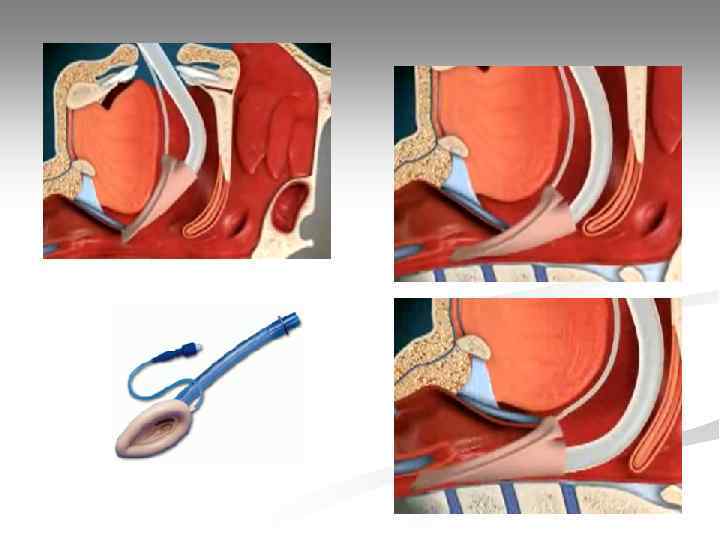
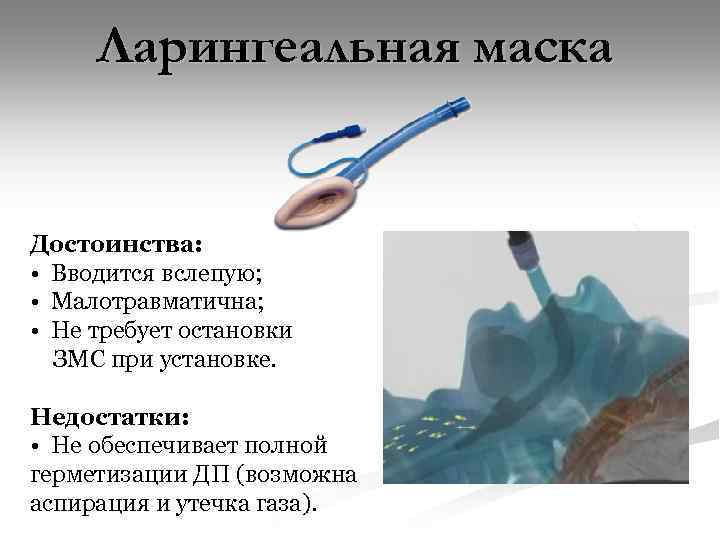 Ларингеальная маска Достоинства: • Вводится вслепую; • Малотравматична; • Не требует остановки ЗМС при установке. Недостатки: • Не обеспечивает полной герметизации ДП (возможна аспирация и утечка газа).
Ларингеальная маска Достоинства: • Вводится вслепую; • Малотравматична; • Не требует остановки ЗМС при установке. Недостатки: • Не обеспечивает полной герметизации ДП (возможна аспирация и утечка газа).
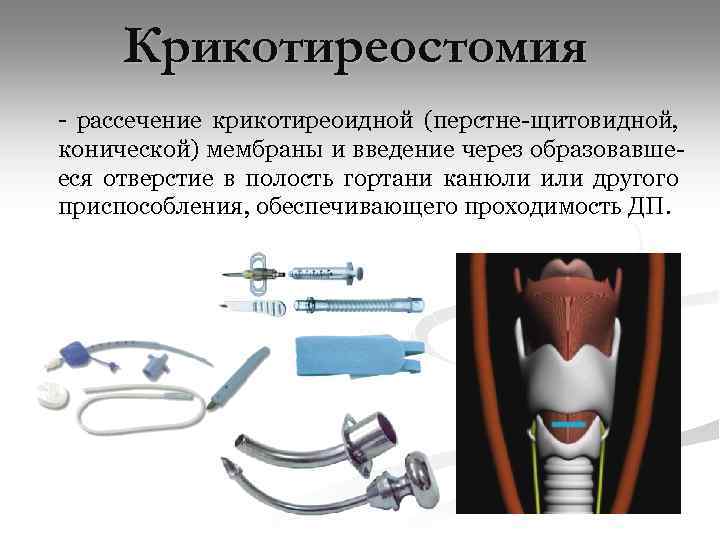 Крикотиреостомия - рассечение крикотиреоидной (перстне-щитовидной, конической) мембраны и введение через образовавшееся отверстие в полость гортани канюли или другого приспособления, обеспечивающего проходимость ДП.
Крикотиреостомия - рассечение крикотиреоидной (перстне-щитовидной, конической) мембраны и введение через образовавшееся отверстие в полость гортани канюли или другого приспособления, обеспечивающего проходимость ДП.
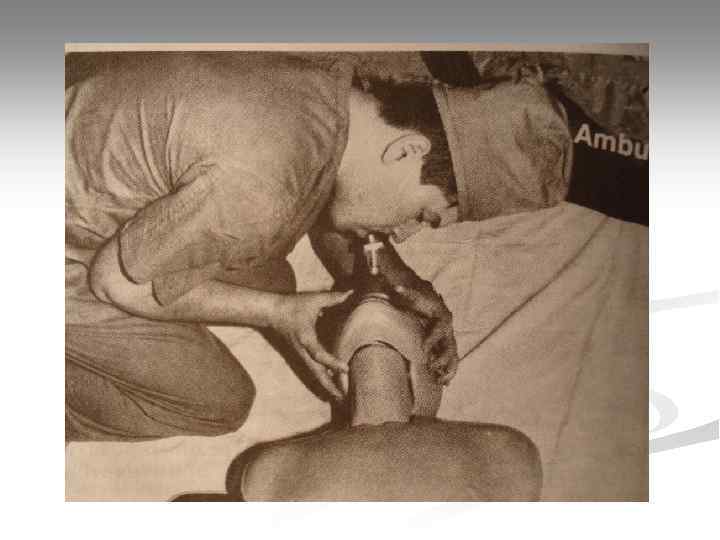
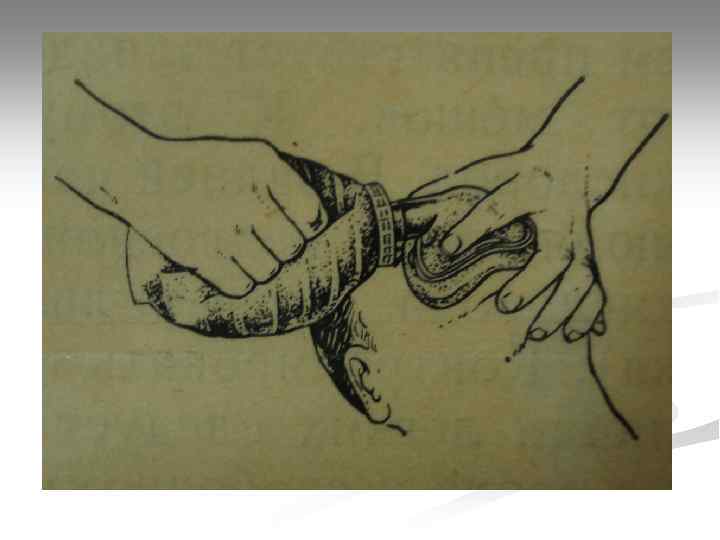
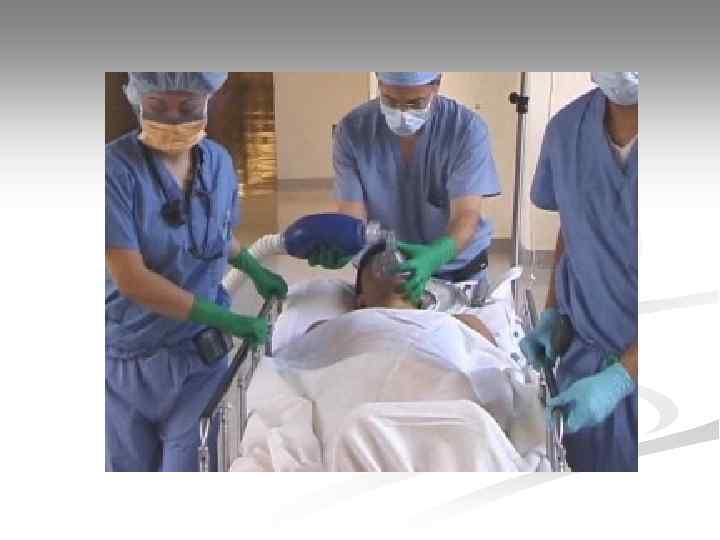
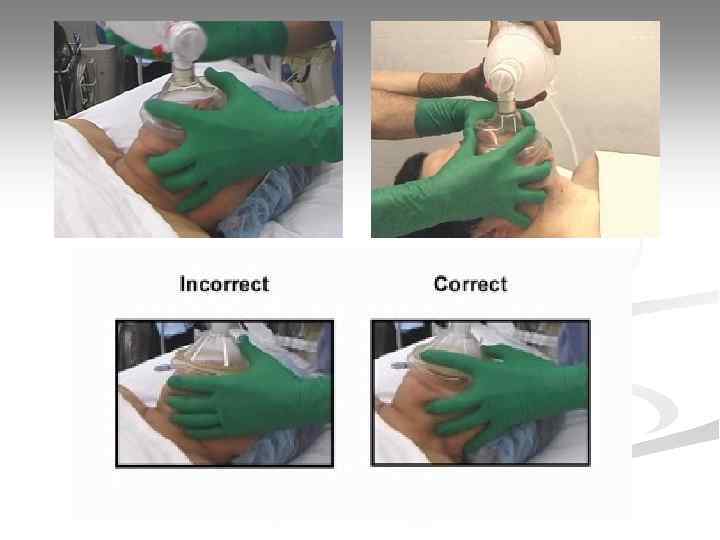
 Искусственная вентиляция легких
Искусственная вентиляция легких
 Методы ИВЛ § экспираторный (за счет собственного выдоха реаниматора): «рот-рот» , «рот-нос» , «рот-маска» ; § ручной (с использование механических респираторов): мешок АМВU и т. п. ; § автоматический (с использованием автоматических респираторов): «ТМТ» ИВЛ/ВВЛ» , «MEDUMAT Standard» и т. п.
Методы ИВЛ § экспираторный (за счет собственного выдоха реаниматора): «рот-рот» , «рот-нос» , «рот-маска» ; § ручной (с использование механических респираторов): мешок АМВU и т. п. ; § автоматический (с использованием автоматических респираторов): «ТМТ» ИВЛ/ВВЛ» , «MEDUMAT Standard» и т. п.
 Критерии адекватности ИВЛ n видимые экскурсии грудной клетки пациента; n ощущение сопротивления легких на вдохе; n ощущение пассивного выдоха пациента.
Критерии адекватности ИВЛ n видимые экскурсии грудной клетки пациента; n ощущение сопротивления легких на вдохе; n ощущение пассивного выдоха пациента.
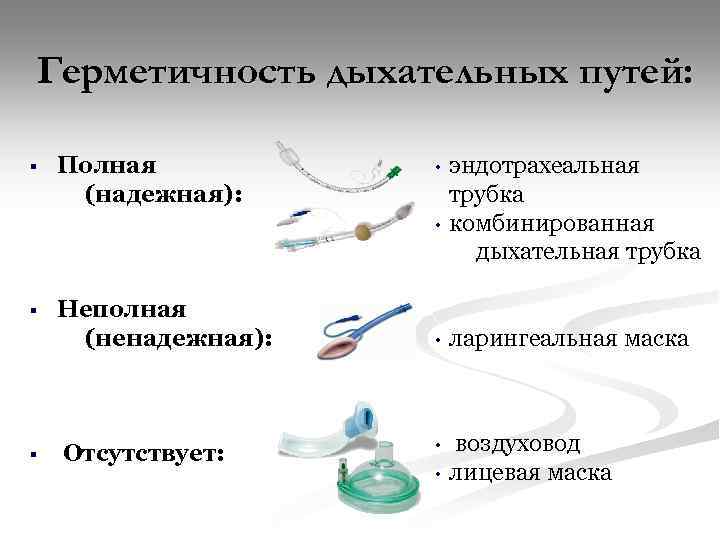 Герметичность дыхательных путей: § Полная (надежная): • • § § Неполная (ненадежная): Отсутствует: эндотрахеальная трубка комбинированная дыхательная трубка • ларингеальная маска • воздуховод лицевая маска •
Герметичность дыхательных путей: § Полная (надежная): • • § § Неполная (ненадежная): Отсутствует: эндотрахеальная трубка комбинированная дыхательная трубка • ларингеальная маска • воздуховод лицевая маска •
 ИВЛ при СЛР ДП не герметизированы: § § § При СЛР 30: 2 - ЧД составляет около 6 вдохов в 1 мин. Продолжительность вдоха - 1 секунда ДО при СЛР составляет 6 -7 мл/кг для взрослых ДП герметизированны: § § Компрессии грудной клетки проводятся непрерывно с частотой 100 -120 в 1 мин ЧД – 10 в 1 мин
ИВЛ при СЛР ДП не герметизированы: § § § При СЛР 30: 2 - ЧД составляет около 6 вдохов в 1 мин. Продолжительность вдоха - 1 секунда ДО при СЛР составляет 6 -7 мл/кг для взрослых ДП герметизированны: § § Компрессии грудной клетки проводятся непрерывно с частотой 100 -120 в 1 мин ЧД – 10 в 1 мин



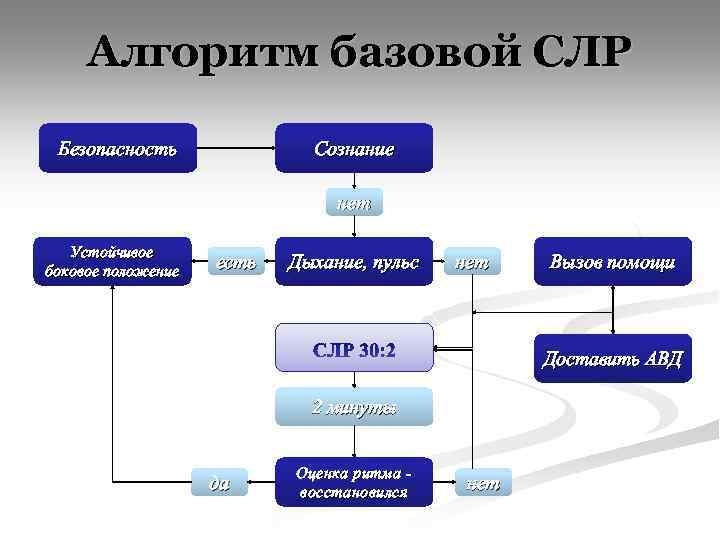 Алгоритм базовой СЛР Безопасность Сознание нет Устойчивое боковое положение есть Дыхание, пульс нет Вызов помощи Доставить АВД 2 минуты да Оценка ритма восстановился нет
Алгоритм базовой СЛР Безопасность Сознание нет Устойчивое боковое положение есть Дыхание, пульс нет Вызов помощи Доставить АВД 2 минуты да Оценка ритма восстановился нет
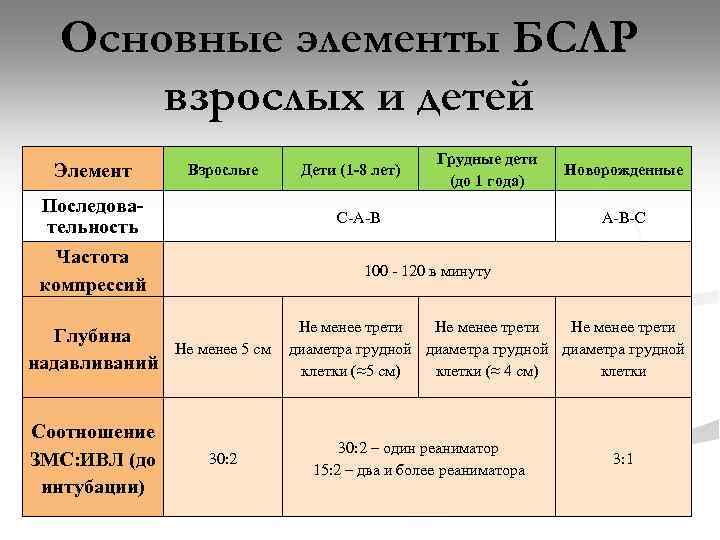 Основные элементы БСЛР взрослых и детей Элемент Взрослые Последовательность Дети (1 -8 лет) Грудные дети (до 1 года) С-А-В Частота компрессий Новорожденные А-В-С 100 - 120 в минуту Глубина надавливаний Не менее 5 см Соотношение ЗМС: ИВЛ (до интубации) 30: 2 Не менее трети диаметра грудной клетки (≈5 см) клетки (≈ 4 см) клетки 30: 2 – один реаниматор 15: 2 – два и более реаниматора 3: 1
Основные элементы БСЛР взрослых и детей Элемент Взрослые Последовательность Дети (1 -8 лет) Грудные дети (до 1 года) С-А-В Частота компрессий Новорожденные А-В-С 100 - 120 в минуту Глубина надавливаний Не менее 5 см Соотношение ЗМС: ИВЛ (до интубации) 30: 2 Не менее трети диаметра грудной клетки (≈5 см) клетки (≈ 4 см) клетки 30: 2 – один реаниматор 15: 2 – два и более реаниматора 3: 1
 Расширенная сердечно-легочная реанимация
Расширенная сердечно-легочная реанимация
 Механизмы ВОС n Фибрилляция желудочков - нескоординированное сокращение мышечных волокон миокарда, не приводящее к изменению объема полостей сердца, сопровождающиеся на ЭКГ фибриллярными осцилляциями неравномерной амплитуды с частотой 400 -600 в минуту. Встречается в 75% случаев ООК. n Асистолия - полное прекращение сокращений миофибрилл, сопровождающееся отсутствием электрической активности сердца; на ЭКГ – изолиния. Встречается в 20% случаев ООК. n Электрическая активность без пульса (ЭАБП, ЭМД) - «неэффективное сердце» - электрическая активность сердечной мышцы сохранена, но сократительная способность ее резко нарушена или отсутствует) встречается в 5% случаев ООК. Специфической кардиографической картины не имеет.
Механизмы ВОС n Фибрилляция желудочков - нескоординированное сокращение мышечных волокон миокарда, не приводящее к изменению объема полостей сердца, сопровождающиеся на ЭКГ фибриллярными осцилляциями неравномерной амплитуды с частотой 400 -600 в минуту. Встречается в 75% случаев ООК. n Асистолия - полное прекращение сокращений миофибрилл, сопровождающееся отсутствием электрической активности сердца; на ЭКГ – изолиния. Встречается в 20% случаев ООК. n Электрическая активность без пульса (ЭАБП, ЭМД) - «неэффективное сердце» - электрическая активность сердечной мышцы сохранена, но сократительная способность ее резко нарушена или отсутствует) встречается в 5% случаев ООК. Специфической кардиографической картины не имеет.
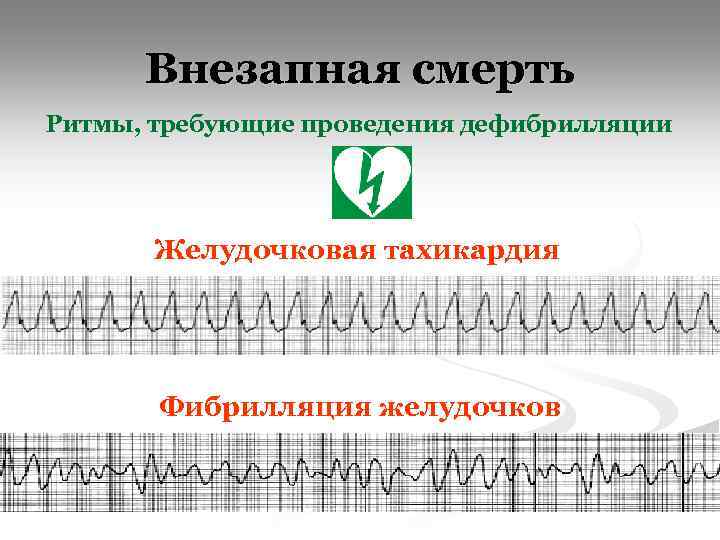 Внезапная смерть Ритмы, требующие проведения дефибрилляции Желудочковая тахикардия Фибрилляция желудочков
Внезапная смерть Ритмы, требующие проведения дефибрилляции Желудочковая тахикардия Фибрилляция желудочков
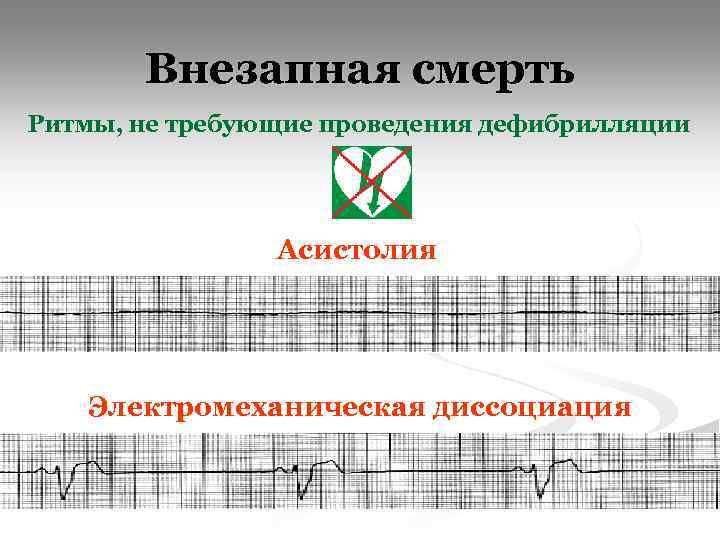 Внезапная смерть Ритмы, не требующие проведения дефибрилляции Асистолия Электромеханическая диссоциация
Внезапная смерть Ритмы, не требующие проведения дефибрилляции Асистолия Электромеханическая диссоциация
 Дефибрилляция (лат. de- – устранение, прекращение + позднелат. fibrillatio – быстрые сокращения мышечных волокон) – устранение фибрилляции сердечной мышцы путем воздействия на нее кратковременным мощным электрическим импульсом, величины и энергии которого достаточно для деполяризации критической массы миокарда.
Дефибрилляция (лат. de- – устранение, прекращение + позднелат. fibrillatio – быстрые сокращения мышечных волокон) – устранение фибрилляции сердечной мышцы путем воздействия на нее кратковременным мощным электрическим импульсом, величины и энергии которого достаточно для деполяризации критической массы миокарда.
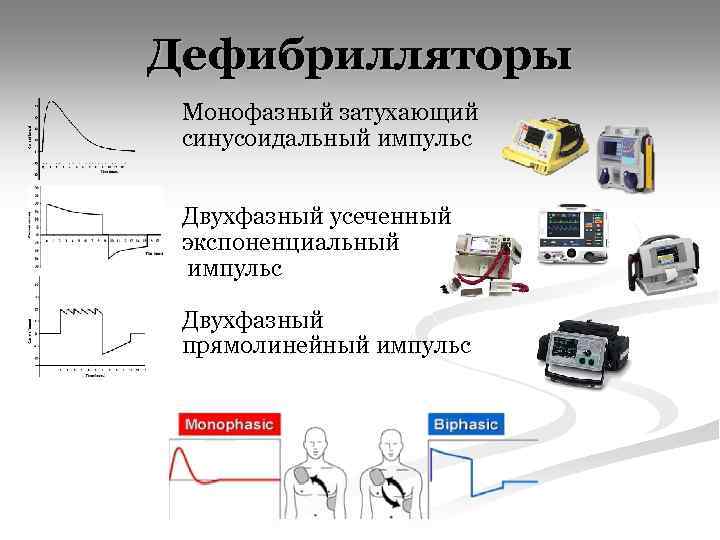 Дефибрилляторы Монофазный затухающий синусоидальный импульс Двухфазный усеченный экспоненциальный импульс Двухфазный прямолинейный импульс
Дефибрилляторы Монофазный затухающий синусоидальный импульс Двухфазный усеченный экспоненциальный импульс Двухфазный прямолинейный импульс
 Дефибрилляция Порядок действий: 1. 2. 3. 4. 5. Включить Выбрать значение энергии Нанести контактный материал на электроды Набрать заряд Нанести разряд
Дефибрилляция Порядок действий: 1. 2. 3. 4. 5. Включить Выбрать значение энергии Нанести контактный материал на электроды Набрать заряд Нанести разряд
 Дефибрилляция Значения энергии Для взрослых: 1 разряд § § монофазный импульс максимальная энергия (360 Дж); бифазный импульс с экспоненциальной формой кривой 150 -200 Дж; бифазный импульс с прямоугольной формой кривой 120 -150 Дж; бифазный импульс с неизвестной формой кривой 150 Дж. 2 разряд § § монофазный импульс максимум (360 Дж); бифазный импульс 200 -270 Дж. 3 разряд § § монофазный импульс максимум (360 Дж); бифазный импульс максимум. При рецидиве ФЖ/ЖТ после восстановления спонтанного кровообращения разряд наносится с последним успешным уровнем энергии.
Дефибрилляция Значения энергии Для взрослых: 1 разряд § § монофазный импульс максимальная энергия (360 Дж); бифазный импульс с экспоненциальной формой кривой 150 -200 Дж; бифазный импульс с прямоугольной формой кривой 120 -150 Дж; бифазный импульс с неизвестной формой кривой 150 Дж. 2 разряд § § монофазный импульс максимум (360 Дж); бифазный импульс 200 -270 Дж. 3 разряд § § монофазный импульс максимум (360 Дж); бифазный импульс максимум. При рецидиве ФЖ/ЖТ после восстановления спонтанного кровообращения разряд наносится с последним успешным уровнем энергии.
 Дефибрилляция Подготовка электродов § Не используются голые электроды без контактного средства – искрение, ожог, снижение силы проходящего тока. § Использовать специальные электропроводные гели или пасты (не подходит гель для УЗИ-исследований с низкой электропроводностью). § Смазывать необходимо электроды, а не тело пациента. Электроды не должны замыкаться друг на друга посредством контактного материала. § Допускается использование салфеток, смоченных физиологическим раствором.
Дефибрилляция Подготовка электродов § Не используются голые электроды без контактного средства – искрение, ожог, снижение силы проходящего тока. § Использовать специальные электропроводные гели или пасты (не подходит гель для УЗИ-исследований с низкой электропроводностью). § Смазывать необходимо электроды, а не тело пациента. Электроды не должны замыкаться друг на друга посредством контактного материала. § Допускается использование салфеток, смоченных физиологическим раствором.
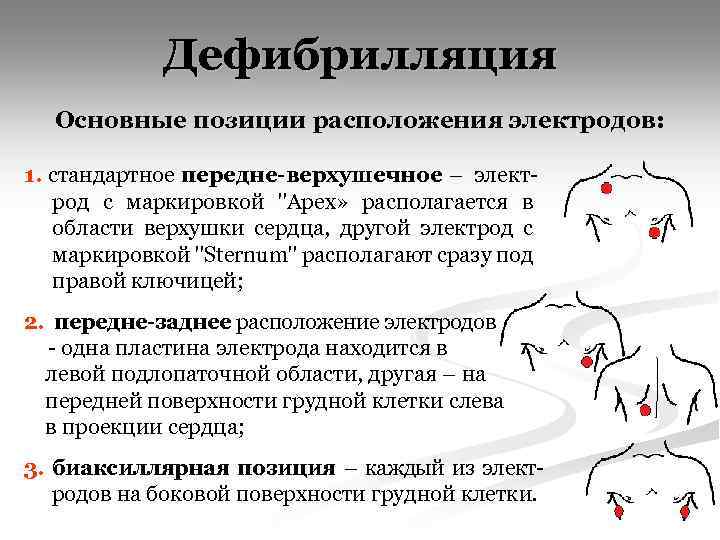 Дефибрилляция Основные позиции расположения электродов: 1. стандартное передне-верхушечное – электрод с маркировкой "Apex» располагается в области верхушки сердца, другой электрод с маркировкой "Sternum" располагают сразу под правой ключицей; 2. передне-заднее расположение электродов - одна пластина электрода находится в левой подлопаточной области, другая – на передней поверхности грудной клетки слева в проекции сердца; 3. биаксиллярная позиция – каждый из электродов на боковой поверхности грудной клетки.
Дефибрилляция Основные позиции расположения электродов: 1. стандартное передне-верхушечное – электрод с маркировкой "Apex» располагается в области верхушки сердца, другой электрод с маркировкой "Sternum" располагают сразу под правой ключицей; 2. передне-заднее расположение электродов - одна пластина электрода находится в левой подлопаточной области, другая – на передней поверхности грудной клетки слева в проекции сердца; 3. биаксиллярная позиция – каждый из электродов на боковой поверхности грудной клетки.
 Дефибрилляция Техника проведения § Сила прижатия электродов 8 -10 кг; § Разряд наносится во время искусственного выдоха; § Апикальный электрод не располагается на молочной железе; § Апикальный электрод располагается наибольшим размером вдоль тела пациента; § Соблюдение техники безопасности.
Дефибрилляция Техника проведения § Сила прижатия электродов 8 -10 кг; § Разряд наносится во время искусственного выдоха; § Апикальный электрод не располагается на молочной железе; § Апикальный электрод располагается наибольшим размером вдоль тела пациента; § Соблюдение техники безопасности.
 Рациональная дефибрилляция n n n При отсутствии условий для быстрого установления вида остановки кровообращения следует начинать ЗМС, ИВЛ; При ФЖ/ЖТбез. П после разряда дефибрилляции немедленно начинать закрытый массаж сердца (после разряда не оценивается пульс/сердечный ритм); При конверсии в гемодинамически устойчивый ритм необходимо продолжение СЛР, поскольку требуется несколько минут для восстановления полноценного кровообращения. Немедленная СЛР после дефибрилляция не опасна!
Рациональная дефибрилляция n n n При отсутствии условий для быстрого установления вида остановки кровообращения следует начинать ЗМС, ИВЛ; При ФЖ/ЖТбез. П после разряда дефибрилляции немедленно начинать закрытый массаж сердца (после разряда не оценивается пульс/сердечный ритм); При конверсии в гемодинамически устойчивый ритм необходимо продолжение СЛР, поскольку требуется несколько минут для восстановления полноценного кровообращения. Немедленная СЛР после дефибрилляция не опасна!
 Дефибрилляция Техника безопасности § § § § § Перед применением изучить инструкцию; Не использовать при повреждениях корпуса аппарата или электродов, оплетки проводов; Исключить во время разряда контакт реаниматора с металлическими предметами (трубами водопроводными, отопительными и т. д. ), а также с кроватью или носилками; Исключить контакт себя и окружающих с больным; Руки реаниматора и электроды ДФ должны быть сухими; Никогда не держать оба электрода в одной руке; Убрать резервуары с кислородом (баллоны, мешки, аппараты) на расстояние не менее 1 метра; Отключить от пациента диагностическую аппаратуру, не защищенную от импульсов дефибриллятора; Не наносить разряд без команды «Внимание, разряд!»
Дефибрилляция Техника безопасности § § § § § Перед применением изучить инструкцию; Не использовать при повреждениях корпуса аппарата или электродов, оплетки проводов; Исключить во время разряда контакт реаниматора с металлическими предметами (трубами водопроводными, отопительными и т. д. ), а также с кроватью или носилками; Исключить контакт себя и окружающих с больным; Руки реаниматора и электроды ДФ должны быть сухими; Никогда не держать оба электрода в одной руке; Убрать резервуары с кислородом (баллоны, мешки, аппараты) на расстояние не менее 1 метра; Отключить от пациента диагностическую аппаратуру, не защищенную от импульсов дефибриллятора; Не наносить разряд без команды «Внимание, разряд!»


 Медикаментозная поддержка СЛР
Медикаментозная поддержка СЛР
 Пути введения препаратов § § § Пероральный Сублингвальный Ректальный Подкожный Внутримышечный Внутривенный Внутриартериальный Эндотрахеальный Внутрикостный Внутрисуставной Ингаляционный
Пути введения препаратов § § § Пероральный Сублингвальный Ректальный Подкожный Внутримышечный Внутривенный Внутриартериальный Эндотрахеальный Внутрикостный Внутрисуставной Ингаляционный
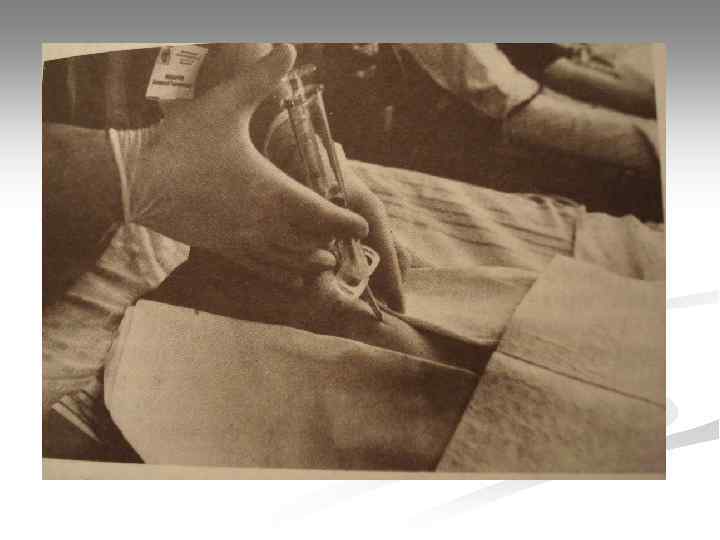
 Если доступ в вену затруднен Катетеризация центральных вен Эндотрахеальное введение Внутрисердечное введение не рекомендованы - внутрикостное введение!
Если доступ в вену затруднен Катетеризация центральных вен Эндотрахеальное введение Внутрисердечное введение не рекомендованы - внутрикостное введение!
 Внутрикостное введение ЛС
Внутрикостное введение ЛС
 Что делать? Если нет доступа для введения препаратов, то эндотрахеальный доступ лучше, чем никакого! § Препараты в трахею могут быть введены через эндотрахеальную трубку или посредством коникопункции; § Для введения в трахею дозировку препарата увеличить в 2 раза, препарат разводится в 10 мл воды для инъекций; § Эндотрахеально можно вводить только неионизирующиеся препараты: лидокаин, адреналин, диазепам, атропин, налоксон.
Что делать? Если нет доступа для введения препаратов, то эндотрахеальный доступ лучше, чем никакого! § Препараты в трахею могут быть введены через эндотрахеальную трубку или посредством коникопункции; § Для введения в трахею дозировку препарата увеличить в 2 раза, препарат разводится в 10 мл воды для инъекций; § Эндотрахеально можно вводить только неионизирующиеся препараты: лидокаин, адреналин, диазепам, атропин, налоксон.
 При ФЖ/ЖТбез. П Адреналин 1 мг внутривенно каждые 3 -5 мин. 1 ампула (1 мл 0, 1% р-ра) содержит 1 мг. Амиодарон 300 мг в/в после 3 -го разряда при сохраняющейся ФЖ. 150 мг в/в после 4 -го разряда при сохраняющейся ФЖ. 1 ампула содержит 150 мг. Лидокаин Вводится только при отсутствии амиодарона. 1, 5 мг/кг после 3 -го разряда при сохраняющейся ФЖ. 1 мг/кг после 4 -го разряда при сохраняющейся ФЖ. 1 ампула (2 мл 2% р-ра) содержит 40 мг. Магния сульфат 8 -10 мл 25% р-ра внутривенно струйно при подозрении на гипомагниемию и вероятности того, что к ФЖ привела двунаправленная веретенообразная тахикардия ( «пирует» ). При всех видах ВОС Медикаменты при СЛР
При ФЖ/ЖТбез. П Адреналин 1 мг внутривенно каждые 3 -5 мин. 1 ампула (1 мл 0, 1% р-ра) содержит 1 мг. Амиодарон 300 мг в/в после 3 -го разряда при сохраняющейся ФЖ. 150 мг в/в после 4 -го разряда при сохраняющейся ФЖ. 1 ампула содержит 150 мг. Лидокаин Вводится только при отсутствии амиодарона. 1, 5 мг/кг после 3 -го разряда при сохраняющейся ФЖ. 1 мг/кг после 4 -го разряда при сохраняющейся ФЖ. 1 ампула (2 мл 2% р-ра) содержит 40 мг. Магния сульфат 8 -10 мл 25% р-ра внутривенно струйно при подозрении на гипомагниемию и вероятности того, что к ФЖ привела двунаправленная веретенообразная тахикардия ( «пирует» ). При всех видах ВОС Медикаменты при СЛР
 Медикаменты при СЛР Атропин в настоящее время не рекомендован для использования при СЛР.
Медикаменты при СЛР Атропин в настоящее время не рекомендован для использования при СЛР.
 Все лекарственые препараты вводятся внутривенно быстро на разведении 20 мл физиологического раствора. В целях экономии времени разрешается вводить препараты без разведения, «промывая» вену инфузионной средой в том же объеме.
Все лекарственые препараты вводятся внутривенно быстро на разведении 20 мл физиологического раствора. В целях экономии времени разрешается вводить препараты без разведения, «промывая» вену инфузионной средой в том же объеме.
 Медикаменты при СЛР Думая о том, какой препарат использовать в данный момент, не забудьте про самое первое и самое лучшее лекарство, которое может быть использовано при СЛР КИСЛОРОД
Медикаменты при СЛР Думая о том, какой препарат использовать в данный момент, не забудьте про самое первое и самое лучшее лекарство, которое может быть использовано при СЛР КИСЛОРОД
 Что важнее? Другие методы РСЛР ЭКС Аппараты ИВЛ Интубация трахеи Венозный доступ
Что важнее? Другие методы РСЛР ЭКС Аппараты ИВЛ Интубация трахеи Венозный доступ
 Что важнее? Другие методы РСЛР ЭКС Аппараты ИВЛ Интубация трахеи Венозный доступ БСЛР
Что важнее? Другие методы РСЛР ЭКС Аппараты ИВЛ Интубация трахеи Венозный доступ БСЛР
 Что важнее? Другие методы РСЛР ЭКС Аппараты ИВЛ Интубация трахеи Венозный доступ БСЛР
Что важнее? Другие методы РСЛР ЭКС Аппараты ИВЛ Интубация трахеи Венозный доступ БСЛР
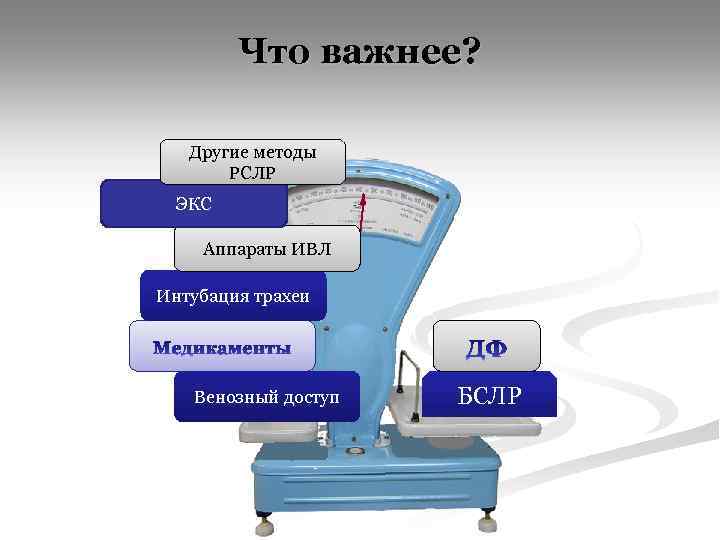 Что важнее? Другие методы РСЛР ЭКС Аппараты ИВЛ Интубация трахеи Венозный доступ БСЛР
Что важнее? Другие методы РСЛР ЭКС Аппараты ИВЛ Интубация трахеи Венозный доступ БСЛР
 Что важнее? Другие методы РСЛР ЭКС Аппараты ИВЛ Интубация трахеи Венозный доступ БСЛР
Что важнее? Другие методы РСЛР ЭКС Аппараты ИВЛ Интубация трахеи Венозный доступ БСЛР
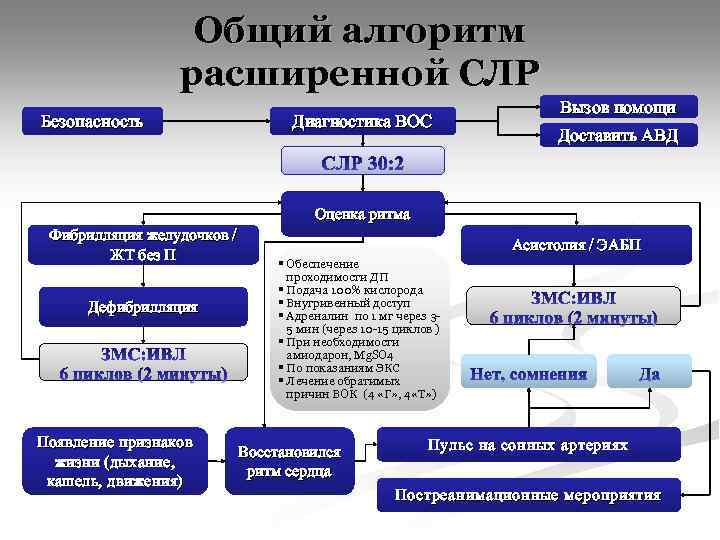 Общий алгоритм расширенной СЛР Безопасность Диагностика ВОС Вызов помощи Доставить АВД Оценка ритма Фибрилляция желудочков / ЖТ без П Дефибрилляция Появление признаков жизни (дыхание, кашель, движения) Асистолия / ЭАБП § Обеспечение проходимости ДП § Подача 100% кислорода § Внутривенный доступ § Адреналин по 1 мг через 35 мин (через 10 -15 циклов ) § При необходимости амиодарон, Mg. SO 4 § По показаниям ЭКС § Лечение обратимых причин ВОК (4 «Г» , 4 «Т» ) Восстановился ритм сердца Пульс на сонных артериях Постреанимационные мероприятия
Общий алгоритм расширенной СЛР Безопасность Диагностика ВОС Вызов помощи Доставить АВД Оценка ритма Фибрилляция желудочков / ЖТ без П Дефибрилляция Появление признаков жизни (дыхание, кашель, движения) Асистолия / ЭАБП § Обеспечение проходимости ДП § Подача 100% кислорода § Внутривенный доступ § Адреналин по 1 мг через 35 мин (через 10 -15 циклов ) § При необходимости амиодарон, Mg. SO 4 § По показаниям ЭКС § Лечение обратимых причин ВОК (4 «Г» , 4 «Т» ) Восстановился ритм сердца Пульс на сонных артериях Постреанимационные мероприятия
 Обратимые причины «Четыре Г» : «Четыре Т» : § Гипоксия § Тромбоз § Гиповолемия § Тампонада сердца § Гипотермия § Токсины § Гипо-/гиперкалиемия (дисэлектролитемия) § Напряженный пневмоторакс
Обратимые причины «Четыре Г» : «Четыре Т» : § Гипоксия § Тромбоз § Гиповолемия § Тампонада сердца § Гипотермия § Токсины § Гипо-/гиперкалиемия (дисэлектролитемия) § Напряженный пневмоторакс
 СЛР может быть прекращена § § если по ходу реанимации выяснилось, что она больному не показана; если при использовании всех доступных средств и методов СЛР нет эффекта в течение 30 минут (от момента начала асистолии); при появлении признаков необратимых процессов; при возникновении опасности для здоровья и жизни реаниматоров.
СЛР может быть прекращена § § если по ходу реанимации выяснилось, что она больному не показана; если при использовании всех доступных средств и методов СЛР нет эффекта в течение 30 минут (от момента начала асистолии); при появлении признаков необратимых процессов; при возникновении опасности для здоровья и жизни реаниматоров.
 СЛР не показана, если § достоверно установлено, что с момента остановки сердца прошло >30 мин. (в условиях нормотермии) § имеются абсолютные признаки биологической смерти § у больного имеется инкурабельное заболевание (злокачественные новообразования в терминальных стадиях и т. п. ), подтвержденное медицинскими справками с записями специалистов. § при травмах, очевидно несовместимых с жизнью § имеется заверенный нотариально отказ больного от реанимационной помощи
СЛР не показана, если § достоверно установлено, что с момента остановки сердца прошло >30 мин. (в условиях нормотермии) § имеются абсолютные признаки биологической смерти § у больного имеется инкурабельное заболевание (злокачественные новообразования в терминальных стадиях и т. п. ), подтвержденное медицинскими справками с записями специалистов. § при травмах, очевидно несовместимых с жизнью § имеется заверенный нотариально отказ больного от реанимационной помощи
 Абсолютные признаки биологической смерти § Трупные пятна – начинают формироваться через 2 -4 часа после остановки кровообращения. § Трупное окоченение – развивается через 2 -4 часа после остановки кровообращения, достигает максимума к концу первых суток, регрессирует на 3 -4 сутки. § Трупное разложение
Абсолютные признаки биологической смерти § Трупные пятна – начинают формироваться через 2 -4 часа после остановки кровообращения. § Трупное окоченение – развивается через 2 -4 часа после остановки кровообращения, достигает максимума к концу первых суток, регрессирует на 3 -4 сутки. § Трупное разложение
 Совокупность признаков, позволяющая констатировать биологическую смерть до появления достоверных признаков § § § Отсутствие сердечной деятельности: нет пульса на сонных артериях, тоны сердца не выслушиваются, нет биоэлектрической активности сердца); Время отсутствия сердечной деятельности достоверно более 30 минут (в условиях нормотермии); Отсутствие дыхания; Максимальное расширение зрачков, отсутствие их реакции на свет, феномен Белоглазова; Отсутствие роговичного рефлекса, подсыхание роговицы. Наличие посмертного гипостаза (гипостатических пятен) в отлогих частях тела.
Совокупность признаков, позволяющая констатировать биологическую смерть до появления достоверных признаков § § § Отсутствие сердечной деятельности: нет пульса на сонных артериях, тоны сердца не выслушиваются, нет биоэлектрической активности сердца); Время отсутствия сердечной деятельности достоверно более 30 минут (в условиях нормотермии); Отсутствие дыхания; Максимальное расширение зрачков, отсутствие их реакции на свет, феномен Белоглазова; Отсутствие роговичного рефлекса, подсыхание роговицы. Наличие посмертного гипостаза (гипостатических пятен) в отлогих частях тела.
 Мы всегда можем уметь! Черномырдин Виктор Степанович
Мы всегда можем уметь! Черномырдин Виктор Степанович
 Навыки СЛР ослабевают через 3 -6 месяцев после первичного обучения. (Spoon B. B. at al. An evaluation of objective feedback in basic life support (BLS) training. Resuscitation 2007; 73: 417 -24. ) Систематический тренинг основных навыков СЛР необходим для каждого медицинского работника. Ваши навыки – это единственный шанс для пациентов с внезапной остановкой кровообращения.
Навыки СЛР ослабевают через 3 -6 месяцев после первичного обучения. (Spoon B. B. at al. An evaluation of objective feedback in basic life support (BLS) training. Resuscitation 2007; 73: 417 -24. ) Систематический тренинг основных навыков СЛР необходим для каждого медицинского работника. Ваши навыки – это единственный шанс для пациентов с внезапной остановкой кровообращения.
 Спасибо за внимание! Колачев В. И. Методические рекомендации ЕСР по СЛР http: //www. cprguidelines. eu/20
Спасибо за внимание! Колачев В. И. Методические рекомендации ЕСР по СЛР http: //www. cprguidelines. eu/20


