Первая помощь. лекция 2.pptx
- Количество слайдов: 68
 Основы первой медицинской помощи
Основы первой медицинской помощи
 Восстановление дыхания, искусственная вентиляция легких (В). • • • Если после восстановления проходимости дыхательных путей спонтанное дыхание не восстановилось, приступают к искусственной вентиляции легких, которая проводится экспираторным методом (изо рта в рот или изо рта в нос). Старые приемы, основанные на изменении объема грудной клетки, малоэффективны, и применять их не следует. Произведя глубокий вдох, реанимирующий плотно обхватывает губами рот пострадавшего и с некоторым усилием вдувает воздух. Нос больного при этом для предотвращения утечки воздуха закрывают рукой или специальным зажимом. На высоте искусственного вдоха реанимирующий отворачивает свое лицо в сторону, и происходит пассивный выдох. Если при вдувании воздуха выбухает эпигастральная область, что свидетельствует о попадании воздуха в желудок, на эпигастрий следует осторожно надавить ладонью. Для проведения ИВЛ по методу изо рта в нос (невозможно открыть рот пострадавшему, имеется травма ротовой полости) нижнюю челюсть необходимо придерживать в выдвинутом вперед по ложении, а рот максимально закрыть.
Восстановление дыхания, искусственная вентиляция легких (В). • • • Если после восстановления проходимости дыхательных путей спонтанное дыхание не восстановилось, приступают к искусственной вентиляции легких, которая проводится экспираторным методом (изо рта в рот или изо рта в нос). Старые приемы, основанные на изменении объема грудной клетки, малоэффективны, и применять их не следует. Произведя глубокий вдох, реанимирующий плотно обхватывает губами рот пострадавшего и с некоторым усилием вдувает воздух. Нос больного при этом для предотвращения утечки воздуха закрывают рукой или специальным зажимом. На высоте искусственного вдоха реанимирующий отворачивает свое лицо в сторону, и происходит пассивный выдох. Если при вдувании воздуха выбухает эпигастральная область, что свидетельствует о попадании воздуха в желудок, на эпигастрий следует осторожно надавить ладонью. Для проведения ИВЛ по методу изо рта в нос (невозможно открыть рот пострадавшему, имеется травма ротовой полости) нижнюю челюсть необходимо придерживать в выдвинутом вперед по ложении, а рот максимально закрыть.
 Поддержание кровообращения путем массажа сердца (С). • Главный симптом остановки сердца — отсутствие пульсации на сонной или бедренной артерии — вновь определяют после первых трех ис кусственных вдохов. Если пульсации нет, начинают закрытый массаж сердца. Сдавление сердечной мышцы между позвоночником и грудиной, а также повышение внутригрудного давления приводит к изгнанию небольших (около 40 % МОК) объемов крови из желудочков в большой и малый круг кровообращения. • Сам по себе массаж сердца не приводит к оксигенации крови, поэтому эффективен только при одновременном продолжении ИВЛ.
Поддержание кровообращения путем массажа сердца (С). • Главный симптом остановки сердца — отсутствие пульсации на сонной или бедренной артерии — вновь определяют после первых трех ис кусственных вдохов. Если пульсации нет, начинают закрытый массаж сердца. Сдавление сердечной мышцы между позвоночником и грудиной, а также повышение внутригрудного давления приводит к изгнанию небольших (около 40 % МОК) объемов крови из желудочков в большой и малый круг кровообращения. • Сам по себе массаж сердца не приводит к оксигенации крови, поэтому эффективен только при одновременном продолжении ИВЛ.
 Для успешного проведения закрытого массажа сердца необхо димо соблюдать следующие правила: • Пострадавший должен лежать на твердой опоре на уровне колен проводящего массаж. Надавливание на грудную клетку осуществляется прямыми руками, используя усилия спины и массу собственного тела (рис. а) • Точка приложения давления при массаже расположена в области нижней трети грудины, на 2 пальца выше мечевидного отростка, т. е. в проекции желудочков сердца (рис. б), причем надавливание необходимо осуществлять именно на грудину, а не на ребра (чтобы избежать переломов). • Для этого пальцы при массаже должны быть приподняты, не должны касаться грудной клетки, а надавливание проводится проксимальной частью ладоней, положенных одна на другую (рис. в).
Для успешного проведения закрытого массажа сердца необхо димо соблюдать следующие правила: • Пострадавший должен лежать на твердой опоре на уровне колен проводящего массаж. Надавливание на грудную клетку осуществляется прямыми руками, используя усилия спины и массу собственного тела (рис. а) • Точка приложения давления при массаже расположена в области нижней трети грудины, на 2 пальца выше мечевидного отростка, т. е. в проекции желудочков сердца (рис. б), причем надавливание необходимо осуществлять именно на грудину, а не на ребра (чтобы избежать переломов). • Для этого пальцы при массаже должны быть приподняты, не должны касаться грудной клетки, а надавливание проводится проксимальной частью ладоней, положенных одна на другую (рис. в).
 • Массаж проводится энергичными толчками с силой, достаточной для смещения грудины на 4— 5 см, после чего надо расслабить руки, не снимая их с грудной клетки. • Частота толчков должна составлять 60— 80 в 1 мин. Следует помнить, что даже адекватный массаж позволяет поддерживать кровоток лишь на уровне 20— 40% от нормального, поэтому он должен проводиться без перерывов. • При проведении закрытого массажа сердца возможно осложнение, связанное с переломом ребер или грудины при толчках, а в отдельных случаях — и повреждением легочной ткани с развитием гемопнемоторакса.
• Массаж проводится энергичными толчками с силой, достаточной для смещения грудины на 4— 5 см, после чего надо расслабить руки, не снимая их с грудной клетки. • Частота толчков должна составлять 60— 80 в 1 мин. Следует помнить, что даже адекватный массаж позволяет поддерживать кровоток лишь на уровне 20— 40% от нормального, поэтому он должен проводиться без перерывов. • При проведении закрытого массажа сердца возможно осложнение, связанное с переломом ребер или грудины при толчках, а в отдельных случаях — и повреждением легочной ткани с развитием гемопнемоторакса.
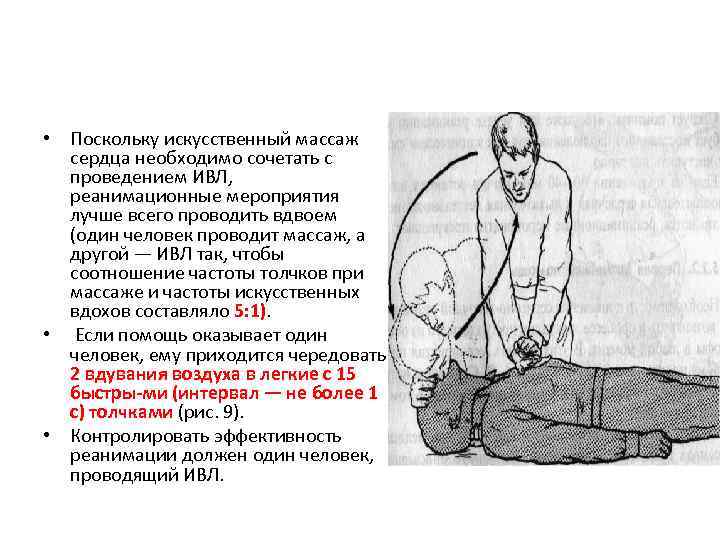 • Поскольку искусственный массаж сердца необходимо сочетать с проведением ИВЛ, реанимационные мероприятия лучше всего проводить вдвоем (один человек проводит массаж, а другой — ИВЛ так, чтобы соотношение частоты толчков при массаже и частоты искусственных вдохов составляло 5: 1). • Если помощь оказывает один человек, ему приходится чередовать 2 вдувания воздуха в легкие с 15 быстры ми (интервал — не более 1 с) толчками (рис. 9). • Контролировать эффективность реанимации должен один человек, проводящий ИВЛ.
• Поскольку искусственный массаж сердца необходимо сочетать с проведением ИВЛ, реанимационные мероприятия лучше всего проводить вдвоем (один человек проводит массаж, а другой — ИВЛ так, чтобы соотношение частоты толчков при массаже и частоты искусственных вдохов составляло 5: 1). • Если помощь оказывает один человек, ему приходится чередовать 2 вдувания воздуха в легкие с 15 быстры ми (интервал — не более 1 с) толчками (рис. 9). • Контролировать эффективность реанимации должен один человек, проводящий ИВЛ.
 Критерием адекватно проводимого наружного массажа сердца является • Появление пульса на сонных и бедренных артериях при каждом толчке, а также сужение зрачков. • Эффективность реанимационных мероприятий оценивается прежде всего по сужению зрачков и появлению их реакции на свет. • Восстановление сердечной деятельности определяют по появлению пульсации на сонных или бедренных артериях после кратковременного (не более 3— 5 секунд!) прекращения закрытого массажа сердца. • В ряде случаев при восстановлении сердечных сокращений приходится еще некоторое время продолжать ИВЛ до появления спонтанного дыхания.
Критерием адекватно проводимого наружного массажа сердца является • Появление пульса на сонных и бедренных артериях при каждом толчке, а также сужение зрачков. • Эффективность реанимационных мероприятий оценивается прежде всего по сужению зрачков и появлению их реакции на свет. • Восстановление сердечной деятельности определяют по появлению пульсации на сонных или бедренных артериях после кратковременного (не более 3— 5 секунд!) прекращения закрытого массажа сердца. • В ряде случаев при восстановлении сердечных сокращений приходится еще некоторое время продолжать ИВЛ до появления спонтанного дыхания.
 ОЦЕНКА ЭФФЕКТИВНОСТИ СЛР: • Сужение зрачков и появление их реакции на свет. Это говорит о поступлении оксигенированной крови в мозг больного. • Появление пульса на сонных артериях. Проверяется в промежутках между компрессиями грудной клетки. В момент компрессии на сонной артерии ощущается волна массажа, указывающая, что массаж проводится правильно. • Восстановление самостоятельного дыхания. • Появление пульса на лучевой артерии и определение артериального систолического давления на уровне 60 70 мм. рт. ст.
ОЦЕНКА ЭФФЕКТИВНОСТИ СЛР: • Сужение зрачков и появление их реакции на свет. Это говорит о поступлении оксигенированной крови в мозг больного. • Появление пульса на сонных артериях. Проверяется в промежутках между компрессиями грудной клетки. В момент компрессии на сонной артерии ощущается волна массажа, указывающая, что массаж проводится правильно. • Восстановление самостоятельного дыхания. • Появление пульса на лучевой артерии и определение артериального систолического давления на уровне 60 70 мм. рт. ст.
 • Следует помнить, что, даже при успехе реанимации, пациент требует постоянного наблюдения, так клиническая смерть может наступить повторно. • Если на протяжении 30— 40 мин. зрачки остаются широкими, самостоятельная сердечная и дыхательная деятельность не восстанавливаются, реанимационные мероприятия прекращают.
• Следует помнить, что, даже при успехе реанимации, пациент требует постоянного наблюдения, так клиническая смерть может наступить повторно. • Если на протяжении 30— 40 мин. зрачки остаются широкими, самостоятельная сердечная и дыхательная деятельность не восстанавливаются, реанимационные мероприятия прекращают.
 Личная безопасность. • • Безрассудство враг спасателя. • Прежде чем приступать к оказанию помощи пострадавшему или больному, убедитесь в отсутствии угрозы для вашего здоровья и вашей жизни. • Жизнь самая величайшая ценность, которая есть у вас. • Всегда начинайте оказание помощи с обеспечения личной безопасности. • Не пытайтесь оказывать помощь пострадавшим, если есть угроза для вашей жизни. • Если пострадавший в сознании, то следует объяснить ему, что вы делаете. • Примите меры по предотвращению заражения инфекционными заболеваниями. • Поступайте так, будто у каждого пострадавшего, которому вы оказываете помощь, имеется ВИЧ
Личная безопасность. • • Безрассудство враг спасателя. • Прежде чем приступать к оказанию помощи пострадавшему или больному, убедитесь в отсутствии угрозы для вашего здоровья и вашей жизни. • Жизнь самая величайшая ценность, которая есть у вас. • Всегда начинайте оказание помощи с обеспечения личной безопасности. • Не пытайтесь оказывать помощь пострадавшим, если есть угроза для вашей жизни. • Если пострадавший в сознании, то следует объяснить ему, что вы делаете. • Примите меры по предотвращению заражения инфекционными заболеваниями. • Поступайте так, будто у каждого пострадавшего, которому вы оказываете помощь, имеется ВИЧ
 • Оказывая помощь пострадавшему, необходимо соблюдать санитарно-противоэпидемический режим и помнить о том, что при несоблюдении режима спасатель можете заразиться от больного инфекционным заболеванием или заразить его. • С кровью больного и другими жидкими средами организма (слюна, моча, желчь) могут передаваться вирус гепатита В, который отмечается высокой устойчивостью во внешней среде, вирус иммунодефицита человека, вызывающий СПИД, и другие инфекционные агенты.
• Оказывая помощь пострадавшему, необходимо соблюдать санитарно-противоэпидемический режим и помнить о том, что при несоблюдении режима спасатель можете заразиться от больного инфекционным заболеванием или заразить его. • С кровью больного и другими жидкими средами организма (слюна, моча, желчь) могут передаваться вирус гепатита В, который отмечается высокой устойчивостью во внешней среде, вирус иммунодефицита человека, вызывающий СПИД, и другие инфекционные агенты.
 • Следует всегда относиться к крови больного и жидким средам организма как к потенциально зараженным. • Все вышеперечисленные вирусы могут проникать в организм человека через микротравмы, трещины и ссадины на коже. Поэтому при всех контактах с кровью и жидкими средами больного вы должны надевать защитные средства (халат, фартук, перчатки).
• Следует всегда относиться к крови больного и жидким средам организма как к потенциально зараженным. • Все вышеперечисленные вирусы могут проникать в организм человека через микротравмы, трещины и ссадины на коже. Поэтому при всех контактах с кровью и жидкими средами больного вы должны надевать защитные средства (халат, фартук, перчатки).
 • Все порезы, ссадины до начала работы должны быть заклеены водонепроницаемым пластырем. • После выполнения манипуляций, при которых происходил контакт с поврежденной кожей и слизистой, необходимо тщательно вымыть руки, применяя дезинфицирующий раствор, при его отсутствии вымыть руки водой с мылом, затем обработать спиртом или водкой.
• Все порезы, ссадины до начала работы должны быть заклеены водонепроницаемым пластырем. • После выполнения манипуляций, при которых происходил контакт с поврежденной кожей и слизистой, необходимо тщательно вымыть руки, применяя дезинфицирующий раствор, при его отсутствии вымыть руки водой с мылом, затем обработать спиртом или водкой.
 Инородное тело в верхних дыхательных путях • Обычно это монеты, кусочки пищи, мелкие предметы, зубные протезы и прочее. Предмет, находящийся в полости рта, внезапно увлекается воздушной струей в гортань; обычно это происходит во время глубокого вздоха при испуге, толчке, падении, смехе. • Признаки инородного тела в дыхательных путях: попадание острого инородного тела на слизистую оболочку гортани вызывает боль. В месте проникновения инородного тела в слизистую оболочку гортани возникает отек, появляются кашель и удушье.
Инородное тело в верхних дыхательных путях • Обычно это монеты, кусочки пищи, мелкие предметы, зубные протезы и прочее. Предмет, находящийся в полости рта, внезапно увлекается воздушной струей в гортань; обычно это происходит во время глубокого вздоха при испуге, толчке, падении, смехе. • Признаки инородного тела в дыхательных путях: попадание острого инородного тела на слизистую оболочку гортани вызывает боль. В месте проникновения инородного тела в слизистую оболочку гортани возникает отек, появляются кашель и удушье.
 • В следующих случаях можно заподозрить наличие инородного тела в дыхательных путях: • пострадавший схватился руками за шею, не может говорить, внезапно посинел или упал; • подозрение на связь с приемом пищи или жидкости; • дети нередко во время игры вдыхают отдельные части игрушек, кусочки пищи; • попытка вентиляции легких позволяет выявить наличие инородного тела.
• В следующих случаях можно заподозрить наличие инородного тела в дыхательных путях: • пострадавший схватился руками за шею, не может говорить, внезапно посинел или упал; • подозрение на связь с приемом пищи или жидкости; • дети нередко во время игры вдыхают отдельные части игрушек, кусочки пищи; • попытка вентиляции легких позволяет выявить наличие инородного тела.
 Прием Хаймлика. • Если пострадавший подавился инородным телом, застрявшим в горле, и находится в сознании, следует выполнить поддиафрагмалъно абдоминальные толчки. • Подобные мероприятия именуются также мануальными толчками, метод пневматического удара, или приемом Хаймлика. Пострадавший в сознании.
Прием Хаймлика. • Если пострадавший подавился инородным телом, застрявшим в горле, и находится в сознании, следует выполнить поддиафрагмалъно абдоминальные толчки. • Подобные мероприятия именуются также мануальными толчками, метод пневматического удара, или приемом Хаймлика. Пострадавший в сознании.
 Прием Хаймлика. • • • Пострадавший в положении сидя или стоя. Встаньте позади пострадавшего и поставьте свою стопу между стоп пострадавшего. Обхватите его руками за талию. Сожмите кисть одной руки в кулак, прижмите ее большим пальцем к животу пострадавшего на средней линии чуть выше пупочной ямки и значительно ниже конца мечевидного отростка (реберного угла). Обхватите сжатую в кулак руку кистью другой руки и быстрым толчкообразным движением, направленным кверху, нажмите на живот пострадавшего. Толчки следует выполнять раздельно и отчетливо до тех пор, пока инородное тело не будет удалено, или пока пострадавший не сможет дышать и говорить, или пока пострадавший не потеряет сознание.
Прием Хаймлика. • • • Пострадавший в положении сидя или стоя. Встаньте позади пострадавшего и поставьте свою стопу между стоп пострадавшего. Обхватите его руками за талию. Сожмите кисть одной руки в кулак, прижмите ее большим пальцем к животу пострадавшего на средней линии чуть выше пупочной ямки и значительно ниже конца мечевидного отростка (реберного угла). Обхватите сжатую в кулак руку кистью другой руки и быстрым толчкообразным движением, направленным кверху, нажмите на живот пострадавшего. Толчки следует выполнять раздельно и отчетливо до тех пор, пока инородное тело не будет удалено, или пока пострадавший не сможет дышать и говорить, или пока пострадавший не потеряет сознание.
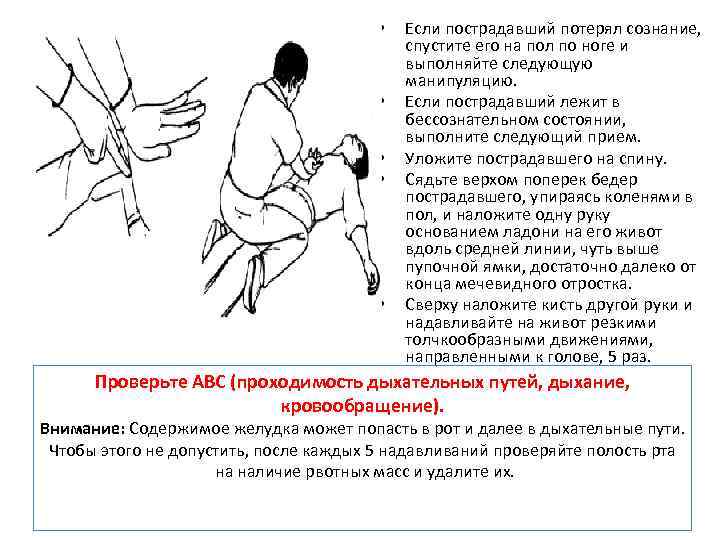 • • • Если пострадавший потерял сознание, спустите его на пол по ноге и выполняйте следующую манипуляцию. Если пострадавший лежит в бессознательном состоянии, выполните следующий прием. Уложите пострадавшего на спину. Сядьте верхом поперек бедер пострадавшего, упираясь коленями в пол, и наложите одну руку основанием ладони на его живот вдоль средней линии, чуть выше пупочной ямки, достаточно далеко от конца мечевидного отростка. Сверху наложите кисть другой руки и надавливайте на живот резкими толчкообразными движениями, направленными к голове, 5 раз. Проверьте ABC (проходимость дыхательных путей, дыхание, кровообращение). Внимание: Содержимое желудка может попасть в рот и далее в дыхательные пути. Чтобы этого не допустить, после каждых 5 надавливаний проверяйте полость рта на наличие рвотных масс и удалите их.
• • • Если пострадавший потерял сознание, спустите его на пол по ноге и выполняйте следующую манипуляцию. Если пострадавший лежит в бессознательном состоянии, выполните следующий прием. Уложите пострадавшего на спину. Сядьте верхом поперек бедер пострадавшего, упираясь коленями в пол, и наложите одну руку основанием ладони на его живот вдоль средней линии, чуть выше пупочной ямки, достаточно далеко от конца мечевидного отростка. Сверху наложите кисть другой руки и надавливайте на живот резкими толчкообразными движениями, направленными к голове, 5 раз. Проверьте ABC (проходимость дыхательных путей, дыхание, кровообращение). Внимание: Содержимое желудка может попасть в рот и далее в дыхательные пути. Чтобы этого не допустить, после каждых 5 надавливаний проверяйте полость рта на наличие рвотных масс и удалите их.
 Обморок • Диагностика • Обморок – кратковременная (обычно в пределах 10 30 с) утрата сознания, в большинстве случаев сопровождающаяся снижением постурального сосудистого тонуса. В основе обморока лежит транзиторная гипоксия мозга, возникающая вследствие различных причин – уменьшения сердечного выброса, нарушений сердечного ритма, рефлекторного снижения сосудистого тонуса и др. • Обморочные (синкопальные) состояния условно можно разделить на две наиболее часто встречающиеся формы – вазодепрессорные (синонимы – вазовагальные, нейрогенные) обмороки, в основе которых лежит рефлекторное сни жение постурального сосудистого тонуса, и обмороки, связанные с заболевани ями сердца и магистральных сосудов.
Обморок • Диагностика • Обморок – кратковременная (обычно в пределах 10 30 с) утрата сознания, в большинстве случаев сопровождающаяся снижением постурального сосудистого тонуса. В основе обморока лежит транзиторная гипоксия мозга, возникающая вследствие различных причин – уменьшения сердечного выброса, нарушений сердечного ритма, рефлекторного снижения сосудистого тонуса и др. • Обморочные (синкопальные) состояния условно можно разделить на две наиболее часто встречающиеся формы – вазодепрессорные (синонимы – вазовагальные, нейрогенные) обмороки, в основе которых лежит рефлекторное сни жение постурального сосудистого тонуса, и обмороки, связанные с заболевани ями сердца и магистральных сосудов.
 Синкопальные состояния • имеют различную прогностическую значимость в зависимости от их генеза. • Обмороки, связанные с патологическими состояниями сердечно сосудистой системы, могут быть предвестниками внезапной смерти и требуют обязательного выявления их причин и адекватного лечения. • Необходимо помнить, что обморок может быть дебютом тяжелого заболевания (инфаркт миокарда, ТЭЛА и т. д. ).
Синкопальные состояния • имеют различную прогностическую значимость в зависимости от их генеза. • Обмороки, связанные с патологическими состояниями сердечно сосудистой системы, могут быть предвестниками внезапной смерти и требуют обязательного выявления их причин и адекватного лечения. • Необходимо помнить, что обморок может быть дебютом тяжелого заболевания (инфаркт миокарда, ТЭЛА и т. д. ).
 • Наиболее частой клинической формой является вазодепрессорный обморок, при котором происходит рефлекторное снижение периферического сосудистого тонуса в ответ на внешние или психогенные факторы (страх, волнение, вид крови, медицинских инструментов, пункция вены, высокая температура окружающей среды, пребывание в душном помещении и т. д. ). Развитию обморока предшествует короткий продромалымй период, в течение которого отмечаются слабость, тошнота, звон в ушах, зевота, потемнение в глазах, бледность, холодный пот. • Если потеря сознания кратковременная, то судорог не отмечается. Если обморок длится более 15 20 с, то отмечаются клонические и тонические судороги. • Во время обморока отмечается снижение АД с брадикардией или без нее. К этой же группе относят обмороки, возникающие при повышенной чувствительности каротидного синуса, а также так называемые «ситуационные» обмороки – при длительном кашле, дефекации, мочеиспускании.
• Наиболее частой клинической формой является вазодепрессорный обморок, при котором происходит рефлекторное снижение периферического сосудистого тонуса в ответ на внешние или психогенные факторы (страх, волнение, вид крови, медицинских инструментов, пункция вены, высокая температура окружающей среды, пребывание в душном помещении и т. д. ). Развитию обморока предшествует короткий продромалымй период, в течение которого отмечаются слабость, тошнота, звон в ушах, зевота, потемнение в глазах, бледность, холодный пот. • Если потеря сознания кратковременная, то судорог не отмечается. Если обморок длится более 15 20 с, то отмечаются клонические и тонические судороги. • Во время обморока отмечается снижение АД с брадикардией или без нее. К этой же группе относят обмороки, возникающие при повышенной чувствительности каротидного синуса, а также так называемые «ситуационные» обмороки – при длительном кашле, дефекации, мочеиспускании.
 • Обмороки, связанные с заболеваниями сердечно сосудистой системы, обычно происходят внезапно, без продромального периода. • Они делятся на две основные группы – связанные с нарушениями сердечного ритма и проводимости и обусловленные снижением сердечного выброса (стеноз устья аорты, гипертро фическая кардиомиопатия, миксома и шаровидные тромбы в предсердиях, инфаркт миокарда, ТЭЛА, расслаивающая аневризма аорты). • Дифференциальный диагноз обморока необходимо проводить от эпилепсии, гипогликемии, нарколепсии, комой различного генеза, заболевании вестибулярного аппарата, органической патологии мозга, истерии.
• Обмороки, связанные с заболеваниями сердечно сосудистой системы, обычно происходят внезапно, без продромального периода. • Они делятся на две основные группы – связанные с нарушениями сердечного ритма и проводимости и обусловленные снижением сердечного выброса (стеноз устья аорты, гипертро фическая кардиомиопатия, миксома и шаровидные тромбы в предсердиях, инфаркт миокарда, ТЭЛА, расслаивающая аневризма аорты). • Дифференциальный диагноз обморока необходимо проводить от эпилепсии, гипогликемии, нарколепсии, комой различного генеза, заболевании вестибулярного аппарата, органической патологии мозга, истерии.
 Неотложная помощь • При обмороке обычно не требуется. • Больного необходимо уложить в горизонтальном положении на спину; придать нижним конечностям возвышенное положение, освободить от стесняющей одежды шею и грудь. • Не следует сразу усаживать больных, так как это может привести к рецидиву обморока. • Если больной не приходит в сознание, то необходимо исключить черепно мозговую травму (если имело место падение) или другие причины длительной утраты сознания, указанные выше. • Если обморок вызван кардиальным заболеванием, то неотложная помощь может быть необходима для устранения непосредственной причины обморока тахиаритмии, брадикардии, гипотензии и т. д. (см. соответствующие стандарты).
Неотложная помощь • При обмороке обычно не требуется. • Больного необходимо уложить в горизонтальном положении на спину; придать нижним конечностям возвышенное положение, освободить от стесняющей одежды шею и грудь. • Не следует сразу усаживать больных, так как это может привести к рецидиву обморока. • Если больной не приходит в сознание, то необходимо исключить черепно мозговую травму (если имело место падение) или другие причины длительной утраты сознания, указанные выше. • Если обморок вызван кардиальным заболеванием, то неотложная помощь может быть необходима для устранения непосредственной причины обморока тахиаритмии, брадикардии, гипотензии и т. д. (см. соответствующие стандарты).
 Кровотечения • Органы кровообращения. Ведущая роль принадлежит сердцу – биологическому насосу, создающему постоянный градиент давления. Главный показатель функции сердца – ударный объем в минуту. При его критическом снижении деятельность системы крови становится неэффективной. • Осуществление кровообращения происходит благодаря следующим типам сосудов: • артериям; • венам; • артериолам и венулам; • капиллярам (составляют микроциркуляторное русло).
Кровотечения • Органы кровообращения. Ведущая роль принадлежит сердцу – биологическому насосу, создающему постоянный градиент давления. Главный показатель функции сердца – ударный объем в минуту. При его критическом снижении деятельность системы крови становится неэффективной. • Осуществление кровообращения происходит благодаря следующим типам сосудов: • артериям; • венам; • артериолам и венулам; • капиллярам (составляют микроциркуляторное русло).
 КЛАССИФИКАЦИЯ КРОВОТЕЧЕНИЙ • • • • • • Типы кровотечений. По источнику: артериальные; венозные; паренхиматозные; капиллярные; смешанные. По клиническим проявлениям: наружные; внутренние; скрытые. В зависимости от расположения источника: Легочные, пищеводные, желудочные, кишечные, почечные и др. В зависимости от объема дефицита ОЦК: Легкие (15 25%), средние (25 35%), тяжелые (35 50%), массивные (более 50%). По скорости кровопотери: молниеносные; острые; хронические кровопотери. По времени возникновения: первичные; ранние вторичные; поздние вторичные.
КЛАССИФИКАЦИЯ КРОВОТЕЧЕНИЙ • • • • • • Типы кровотечений. По источнику: артериальные; венозные; паренхиматозные; капиллярные; смешанные. По клиническим проявлениям: наружные; внутренние; скрытые. В зависимости от расположения источника: Легочные, пищеводные, желудочные, кишечные, почечные и др. В зависимости от объема дефицита ОЦК: Легкие (15 25%), средние (25 35%), тяжелые (35 50%), массивные (более 50%). По скорости кровопотери: молниеносные; острые; хронические кровопотери. По времени возникновения: первичные; ранние вторичные; поздние вторичные.
 • • Артериальные кровотечения. Артерии кровеносные сосуды, несущие кровь от сердца к органам. Наиболее опасны ранения крупных артерий бедренной, плечевой, сонной. Кровь вытекает алой, пульсирующей струей. Если пострадавшему не оказать немедленной помощи, возможна быстрая гибель. Венозные кровотечения. Вены сосуды, несущие кровь к сердцу. Для венозных кровотечений характерно вытекание крови медленной струей темного цвета. При повреждении вен мелкого диаметра, возможна спонтанная остановка кровотечения. При ранении вен шей и грудной клетки возможно развитие воздушной эмболии, вследствие отрицательного в них давления – за счет присасывающей функции грудной клетки. Паренхиматозные кровотечения. При повреждении внутренних органов возможно возникновение паренхиматозных кровотечений. Они отличаются тем, что кровоточит вся тканевая поверхность. Это смешанное кровотечение из артерий, вен и капилляров. Кровь истекает обильно и непрерывно, поскольку сосуды не спадаются.
• • Артериальные кровотечения. Артерии кровеносные сосуды, несущие кровь от сердца к органам. Наиболее опасны ранения крупных артерий бедренной, плечевой, сонной. Кровь вытекает алой, пульсирующей струей. Если пострадавшему не оказать немедленной помощи, возможна быстрая гибель. Венозные кровотечения. Вены сосуды, несущие кровь к сердцу. Для венозных кровотечений характерно вытекание крови медленной струей темного цвета. При повреждении вен мелкого диаметра, возможна спонтанная остановка кровотечения. При ранении вен шей и грудной клетки возможно развитие воздушной эмболии, вследствие отрицательного в них давления – за счет присасывающей функции грудной клетки. Паренхиматозные кровотечения. При повреждении внутренних органов возможно возникновение паренхиматозных кровотечений. Они отличаются тем, что кровоточит вся тканевая поверхность. Это смешанное кровотечение из артерий, вен и капилляров. Кровь истекает обильно и непрерывно, поскольку сосуды не спадаются.
 • • • Наружные кровотечения – возникают при повреждении покровов тела. Внутренние кровотечения – кровь изливается в просвет полых органов (желудок, кишечник, желудочки мозга) или в паренхиму самого органа (печень, легкие, селезенка, вещество мозга). Проблему составляет диагностика источника и оценка величины потери крови. Первичные кровотечения возникают сразу после повреждения сосуда, ранние вторичные возникают в первые часы или сутки от травмы (связаны с отрывом тромба или с повышением артериального давления), поздние вторичные – происходят при нагноении ран и разрушением стенок сосудов. Молниеносные кровопотери возникают при ранении сердца или аорты и заканчиваются смертью пострадавшего Острые кровопотери наблюдаются при повреждении крупных артерий или вен. При своевременной неотложной помощи жизнь пострадавшего можно сохранить. Хронические кровопотери наблюдаются при опухолях кишечника, большой ожоговой поверхности, легочных формах туберкулеза, язвенной болезни желудка и 12 перстной кишки и характеризуются постоянной потерей небольших количеств крови.
• • • Наружные кровотечения – возникают при повреждении покровов тела. Внутренние кровотечения – кровь изливается в просвет полых органов (желудок, кишечник, желудочки мозга) или в паренхиму самого органа (печень, легкие, селезенка, вещество мозга). Проблему составляет диагностика источника и оценка величины потери крови. Первичные кровотечения возникают сразу после повреждения сосуда, ранние вторичные возникают в первые часы или сутки от травмы (связаны с отрывом тромба или с повышением артериального давления), поздние вторичные – происходят при нагноении ран и разрушением стенок сосудов. Молниеносные кровопотери возникают при ранении сердца или аорты и заканчиваются смертью пострадавшего Острые кровопотери наблюдаются при повреждении крупных артерий или вен. При своевременной неотложной помощи жизнь пострадавшего можно сохранить. Хронические кровопотери наблюдаются при опухолях кишечника, большой ожоговой поверхности, легочных формах туберкулеза, язвенной болезни желудка и 12 перстной кишки и характеризуются постоянной потерей небольших количеств крови.
 • Оказание помощи пострадавшим с кровотечениями и кровопотерей при катастрофах. • При любом кровотечении оказывающий помощь должен действовать быстро и решительно • Оказание помощи пострадавшим с кровотечением (продолжаю щимся или состоявшимся) сводится к трем основным моментам:
• Оказание помощи пострадавшим с кровотечениями и кровопотерей при катастрофах. • При любом кровотечении оказывающий помощь должен действовать быстро и решительно • Оказание помощи пострадавшим с кровотечением (продолжаю щимся или состоявшимся) сводится к трем основным моментам:
 Остановка кровотечения. • • • Выделяют временную (преследующую цель создания условий для дальнейшей транспортировки пострадавшего) и окончательную остановку кровотечения. Временную остановку наружного кровотечения производят при оказании первой медицинской, доврачебной и первой врачебной помощи. При этом используют следующие методы: пальцевое прижатие артерии; максимальное сгибание конечности; наложение жгута; наложение давящей повязки; наложение зажима в ране (первая врачебная помощь); тампонирование раны (первая врачебная помощь). При оказании квалифицированной хирургической помощи в случае повреждения магистрального сосуда производится его временное шунтирование (восстановление кровотока по временному протезу) — единственный метод временной остановки кровотечения, присущий этому виду помощи.
Остановка кровотечения. • • • Выделяют временную (преследующую цель создания условий для дальнейшей транспортировки пострадавшего) и окончательную остановку кровотечения. Временную остановку наружного кровотечения производят при оказании первой медицинской, доврачебной и первой врачебной помощи. При этом используют следующие методы: пальцевое прижатие артерии; максимальное сгибание конечности; наложение жгута; наложение давящей повязки; наложение зажима в ране (первая врачебная помощь); тампонирование раны (первая врачебная помощь). При оказании квалифицированной хирургической помощи в случае повреждения магистрального сосуда производится его временное шунтирование (восстановление кровотока по временному протезу) — единственный метод временной остановки кровотечения, присущий этому виду помощи.
 • Окончательная остановка кровотечения (наружного и внутреннего) является задачей квалифицированной и специализированной хирургической помощи. При этом используют следующие методы: • • наложение лигатуры на кровоточащий сосуд (перевязка сосуда в ране); • перевязка сосуда на протяжении; • наложение бокового или циркулярного сосудистого шва; • аутопластика сосуда (при оказании специализированной помощи). •
• Окончательная остановка кровотечения (наружного и внутреннего) является задачей квалифицированной и специализированной хирургической помощи. При этом используют следующие методы: • • наложение лигатуры на кровоточащий сосуд (перевязка сосуда в ране); • перевязка сосуда на протяжении; • наложение бокового или циркулярного сосудистого шва; • аутопластика сосуда (при оказании специализированной помощи). •
 Первая медицинская помощь • Основной задачей этого вида помощи является временная остановка наружного кровотечения. Правильное и своевременное выполнение этой задачи может оказаться решающим для спасения жизни пострадавшего. • Прежде всего, необходимо определить наличие наружного кровотечения и его источник. Каждая минута промедления, особенно при массивном кровотечении, может оказаться роковой, поэтому оправдана остановка кровотечения любыми способами, пренебрегая правилами стерильности. • При источнике кровотечения, скрытом под одеждой, следует обратить внимание на обильное и быстрое промокание одежды кровью.
Первая медицинская помощь • Основной задачей этого вида помощи является временная остановка наружного кровотечения. Правильное и своевременное выполнение этой задачи может оказаться решающим для спасения жизни пострадавшего. • Прежде всего, необходимо определить наличие наружного кровотечения и его источник. Каждая минута промедления, особенно при массивном кровотечении, может оказаться роковой, поэтому оправдана остановка кровотечения любыми способами, пренебрегая правилами стерильности. • При источнике кровотечения, скрытом под одеждой, следует обратить внимание на обильное и быстрое промокание одежды кровью.
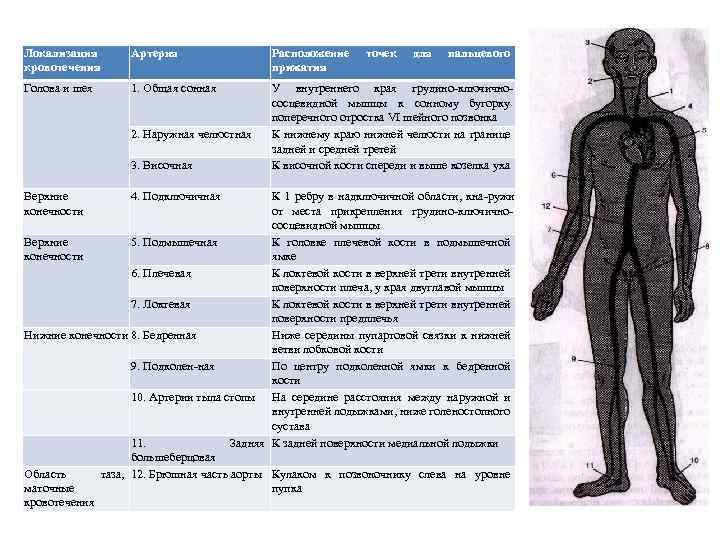 Локализация кровотечения Артерия Расположение прижатия Голова и шея 1. Общая сонная У внутреннего края грудино ключично сосцевидной мышцы к сонному бугорку поперечного отростка VI шейного позвонка К нижнему краю нижней челюсти на границе задней и средней третей К височной кости спереди и выше козелка уха 2. Наружная челюстная 3. Височная Верхние конечности 4. Подключичная точек для пальцевого К 1 ребру в надключичной области, кна ружи от места прикрепления грудино ключично сосцевидной мышцы Верхние 5. Подмышечная К головке плечевой кости в подмышечной конечности ямке 6. Плечевая К локтевой кости в верхней трети внутренней поверхности плеча, у края двуглавой мышцы 7. Локтевая К локтевой кости в верхней трети внутренней поверхности предплечья Нижние конечности 8. Бедренная Ниже середины пупартовой связки к нижней ветви лобковой кости 9. Подколен ная По центру подколенной ямки к бедренной кости 10. Артерии тыла стопы На середине расстояния между наружной и внутренней лодыжками, ниже голеностопного сустава 11. Задняя К задней поверхности медиальной лодыжки большеберцовая Область таза, 12. Брюшная часть аорты Кулаком к позвоночнику слева на уровне маточные пупка кровотечения
Локализация кровотечения Артерия Расположение прижатия Голова и шея 1. Общая сонная У внутреннего края грудино ключично сосцевидной мышцы к сонному бугорку поперечного отростка VI шейного позвонка К нижнему краю нижней челюсти на границе задней и средней третей К височной кости спереди и выше козелка уха 2. Наружная челюстная 3. Височная Верхние конечности 4. Подключичная точек для пальцевого К 1 ребру в надключичной области, кна ружи от места прикрепления грудино ключично сосцевидной мышцы Верхние 5. Подмышечная К головке плечевой кости в подмышечной конечности ямке 6. Плечевая К локтевой кости в верхней трети внутренней поверхности плеча, у края двуглавой мышцы 7. Локтевая К локтевой кости в верхней трети внутренней поверхности предплечья Нижние конечности 8. Бедренная Ниже середины пупартовой связки к нижней ветви лобковой кости 9. Подколен ная По центру подколенной ямки к бедренной кости 10. Артерии тыла стопы На середине расстояния между наружной и внутренней лодыжками, ниже голеностопного сустава 11. Задняя К задней поверхности медиальной лодыжки большеберцовая Область таза, 12. Брюшная часть аорты Кулаком к позвоночнику слева на уровне маточные пупка кровотечения
 • • Прижатие и особенно удержание магистрального артериального ствола представляют определенные сложности и требуют знания специальных приемов. Артерии достаточно подвижны, поэтому при попытке их прижатия одним пальцем «выскальзывают» из под него. Во избежание потерь времени прижатие необходимо осуществлять или несколькими плотно сжатыми пальцами одной руки, или двумя первыми пальцами (что менее удобно, так как обе руки при этом оказываются занятыми). При необходимости достаточно длительного прижатия, требующего физических усилий (особенно прижатии бедренной артерии и брюшной аорты), следует использовать массу собственного тела. Бедренную артерию, так же как и брюшную аорту, прижимают кулаком.
• • Прижатие и особенно удержание магистрального артериального ствола представляют определенные сложности и требуют знания специальных приемов. Артерии достаточно подвижны, поэтому при попытке их прижатия одним пальцем «выскальзывают» из под него. Во избежание потерь времени прижатие необходимо осуществлять или несколькими плотно сжатыми пальцами одной руки, или двумя первыми пальцами (что менее удобно, так как обе руки при этом оказываются занятыми). При необходимости достаточно длительного прижатия, требующего физических усилий (особенно прижатии бедренной артерии и брюшной аорты), следует использовать массу собственного тела. Бедренную артерию, так же как и брюшную аорту, прижимают кулаком.
 Вне зависимости от вида жгута при его наложении необходимо знать ряд правил, выполнение которых позволит добиться максимальной эффективности гемостаза и избежать возможных осложнений: • 1. Для обеспечения оттока венозной крови конечность приподнимают вверх. Это позволит избежать истечение из раны венозной крови, заполняющей сосуды дистальных отделов конечности, после наложения жгута. • 2. Жгут накладывается центральное места кровотечения мак симально близко от области повреждения. В случаях массовых поражений, когда по различным причинам в процессе эвакуации не удается вовремя снять жгут, что приводит к развитию ишемической гангрены, соблюдение этого правила особенно важно, так как позволяет максимально сохранить жизнеспособными ткани, находящиеся проксимальнее места повреждения.
Вне зависимости от вида жгута при его наложении необходимо знать ряд правил, выполнение которых позволит добиться максимальной эффективности гемостаза и избежать возможных осложнений: • 1. Для обеспечения оттока венозной крови конечность приподнимают вверх. Это позволит избежать истечение из раны венозной крови, заполняющей сосуды дистальных отделов конечности, после наложения жгута. • 2. Жгут накладывается центральное места кровотечения мак симально близко от области повреждения. В случаях массовых поражений, когда по различным причинам в процессе эвакуации не удается вовремя снять жгут, что приводит к развитию ишемической гангрены, соблюдение этого правила особенно важно, так как позволяет максимально сохранить жизнеспособными ткани, находящиеся проксимальнее места повреждения.
 • 3. Под жгут помещают прокладку из одежды или другой мягкой ткани так, чтобы она не образовывала складок. Это позволяет избежать ущемления кожи жгутом с возможным последующим развитием некрозов. Допустимо накладывать жгут прямо на одежду пострадавшего, не снимая ее. • 4. При правильном наложении жгута должна быть достигнута остановка кровотечения. Вены при этом западают, кожные покровы становятся бледными, пульс на периферических артериях отсутствует. Одинаково недопустимо как недостаточное, так и чрезмерное затягивание жгута. При недостаточном затягивании жгута прекращается отток крови из дистальных отделов по венам, в то время как артериальный приток крови сохраняется. Такой жгут называется венозным, и при смешанном кровотечении лишь способствует истечению из нее крови.
• 3. Под жгут помещают прокладку из одежды или другой мягкой ткани так, чтобы она не образовывала складок. Это позволяет избежать ущемления кожи жгутом с возможным последующим развитием некрозов. Допустимо накладывать жгут прямо на одежду пострадавшего, не снимая ее. • 4. При правильном наложении жгута должна быть достигнута остановка кровотечения. Вены при этом западают, кожные покровы становятся бледными, пульс на периферических артериях отсутствует. Одинаково недопустимо как недостаточное, так и чрезмерное затягивание жгута. При недостаточном затягивании жгута прекращается отток крови из дистальных отделов по венам, в то время как артериальный приток крови сохраняется. Такой жгут называется венозным, и при смешанном кровотечении лишь способствует истечению из нее крови.
 • При недостаточном затягивании жгута кровотечение из раны не останавливается, а, наоборот, усиливается. • Чрезмерное затягивание жгута (особенно жгута закрутки) может привести к раздавливанию мягких тканей (мышц, сосудисто нервных пучков). • По достижении остановки кровотечения дальнейшее затягивание жгута недопустимо!
• При недостаточном затягивании жгута кровотечение из раны не останавливается, а, наоборот, усиливается. • Чрезмерное затягивание жгута (особенно жгута закрутки) может привести к раздавливанию мягких тканей (мышц, сосудисто нервных пучков). • По достижении остановки кровотечения дальнейшее затягивание жгута недопустимо!
 • Максимальное время обескровливания, безопасное для жизнеспособности дистальных отделов, составляет в теплое время 2 ч, а в холодное — 1— 1, 5 ч. Поэтому к жгуту необходимо прикрепить записку с указанием точного времени (дата, часы и минуты) его наложения. Кроме того, в зимнее время конечность с наложенным жгутом хорошо изолируют от внешней среды, чтобы не произошло отморожения. • Наложенный жгут имеет важное значение при сортировке пострадавших, определении очередности и сроков оказания им дальнейшей медицинской помощи. Поэтому жгут должен быть хорошо виден; его нельзя укрывать под бинтами или транспортными шинами. • Для избежания ослабления натяжения жгута, а также с целью предотвращения дополнительной травматизации при транспортировке жгут после наложения должен быть надежно закреплен, а конечность иммобилизирована.
• Максимальное время обескровливания, безопасное для жизнеспособности дистальных отделов, составляет в теплое время 2 ч, а в холодное — 1— 1, 5 ч. Поэтому к жгуту необходимо прикрепить записку с указанием точного времени (дата, часы и минуты) его наложения. Кроме того, в зимнее время конечность с наложенным жгутом хорошо изолируют от внешней среды, чтобы не произошло отморожения. • Наложенный жгут имеет важное значение при сортировке пострадавших, определении очередности и сроков оказания им дальнейшей медицинской помощи. Поэтому жгут должен быть хорошо виден; его нельзя укрывать под бинтами или транспортными шинами. • Для избежания ослабления натяжения жгута, а также с целью предотвращения дополнительной травматизации при транспортировке жгут после наложения должен быть надежно закреплен, а конечность иммобилизирована.
 • Ошибкой является использование в качестве жгута куска материи, который просто туго завязывают узлом на конечности. • Через очень небольшое время этот узел ослабевает, и кровотечение из раны возобновляется или даже усиливается. • В то же время затягивание узла приводит к значительной травматизации мягких тканей.
• Ошибкой является использование в качестве жгута куска материи, который просто туго завязывают узлом на конечности. • Через очень небольшое время этот узел ослабевает, и кровотечение из раны возобновляется или даже усиливается. • В то же время затягивание узла приводит к значительной травматизации мягких тканей.
 • Жгут закрутку можно сделать из любого мягкого и достаточно прочного материала (фрагменты одежды, кусок материи, брючный мягкий ремень у военнослужащих). Для большей его эффективности и с целью уменьшения сдавления окружающих мягких тканей под жгут в проекции крупного сосуда подкладывают плотный матерчатый валик. • Концы жгута завязывают на небольшой палочке и, вращая ее, постепенно затягивают жгут до остановки кровотечения • После этого палочку не вынимают, а прочно фиксируют повязкой
• Жгут закрутку можно сделать из любого мягкого и достаточно прочного материала (фрагменты одежды, кусок материи, брючный мягкий ремень у военнослужащих). Для большей его эффективности и с целью уменьшения сдавления окружающих мягких тканей под жгут в проекции крупного сосуда подкладывают плотный матерчатый валик. • Концы жгута завязывают на небольшой палочке и, вращая ее, постепенно затягивают жгут до остановки кровотечения • После этого палочку не вынимают, а прочно фиксируют повязкой
 • К отрицательным свойствам такого жгута можно отнести значительную травматизацию, так как жгут закрутка не эластичен и при чрезмерном затягивании может раздавить подлежащие мягкие ткани. • Поэтому при оказании первой медицинской помощи предпочтительнее пользоваться ленточным резиновым жгутом, если таковой имеется (в санитарной сумке у военнослужащих, в меди цинской автомобильной аптечке). • Резиновый ленточный жгут снабжен специальными застежками. Это может быть металлическая цепочка с крючком или пластмас совые «кнопки» с отверстиями в резиновой ленте
• К отрицательным свойствам такого жгута можно отнести значительную травматизацию, так как жгут закрутка не эластичен и при чрезмерном затягивании может раздавить подлежащие мягкие ткани. • Поэтому при оказании первой медицинской помощи предпочтительнее пользоваться ленточным резиновым жгутом, если таковой имеется (в санитарной сумке у военнослужащих, в меди цинской автомобильной аптечке). • Резиновый ленточный жгут снабжен специальными застежками. Это может быть металлическая цепочка с крючком или пластмас совые «кнопки» с отверстиями в резиновой ленте
 • Существуют два способа наложения резинового жгута, условно называемые «мужской» и «женский» . • При «м у ж с к о м» способе жгут захватывают правой рукой у края с застежкой, а левой — на 30— 40 см ближе к середине (не дальше!). Потом жгут растягивают двумя руками и накладывают первый циркулярный тур таким образом, чтобы начальный участок жгута перекрывался следующим туром. Последующие туры жгута накладывают по спирали в проксимальном направлении с «нахлестом» друг на друга не натягивая, так как они служат лишь для укрепления жгута на конечности. • При «ж е н с к о м» способе, требующем меньших физических усилий, первый тур жгута накладывается без натяжения, а натягивается следующий (второй) тур, которым и сдавливаются артериальные стволы.
• Существуют два способа наложения резинового жгута, условно называемые «мужской» и «женский» . • При «м у ж с к о м» способе жгут захватывают правой рукой у края с застежкой, а левой — на 30— 40 см ближе к середине (не дальше!). Потом жгут растягивают двумя руками и накладывают первый циркулярный тур таким образом, чтобы начальный участок жгута перекрывался следующим туром. Последующие туры жгута накладывают по спирали в проксимальном направлении с «нахлестом» друг на друга не натягивая, так как они служат лишь для укрепления жгута на конечности. • При «ж е н с к о м» способе, требующем меньших физических усилий, первый тур жгута накладывается без натяжения, а натягивается следующий (второй) тур, которым и сдавливаются артериальные стволы.
 • Кроме конечностей, жгут может быть наложен на шею с целью прижатия сонной артерии. • Для этого используют метод Микулича: на область пальцевого прижатия сонной артерии укладывается плотный валик, который прижимают жгутом. • С целью предупреждения асфиксии и пережатия противоположной сонной артерии с другой стороны жгут фиксируют на запрокинутой на голову руке или импровизированной шине, фиксированной к голове и туловищу
• Кроме конечностей, жгут может быть наложен на шею с целью прижатия сонной артерии. • Для этого используют метод Микулича: на область пальцевого прижатия сонной артерии укладывается плотный валик, который прижимают жгутом. • С целью предупреждения асфиксии и пережатия противоположной сонной артерии с другой стороны жгут фиксируют на запрокинутой на голову руке или импровизированной шине, фиксированной к голове и туловищу
 • От повреждения до оказания доврачебной помощи, как правило, проходит некоторое время. Учитывая срок, который уже прошел с момента наложения жгута (ориентироваться по записке!), а также планируемое время дальнейшей транспортировки пострадавшего, в большинстве случаев возникает необходимость ревизии жгута, включающей не только контроль за эффективностью гемостаза, но и прежде всего перекладывание жгута, время нахождения которого на конечности приближается к максимально допустимым срокам. • Это весьма ответственная манипуляция, особенно у пострадавших с острой кровопотерей, когда дополнительное, пусть и незначительное, кровотечение может привести к развитию тяжелого геморрагического шока. Поэтому, если позволяет время, перекладывание жгута при оказании доврачебной помощи лучше не проводить, оставив эту манипуляцию до первой врачебной помощи, но в ряде случаев это приходится делать вынужденно при угрозе развития необратимой ишемии конечности.
• От повреждения до оказания доврачебной помощи, как правило, проходит некоторое время. Учитывая срок, который уже прошел с момента наложения жгута (ориентироваться по записке!), а также планируемое время дальнейшей транспортировки пострадавшего, в большинстве случаев возникает необходимость ревизии жгута, включающей не только контроль за эффективностью гемостаза, но и прежде всего перекладывание жгута, время нахождения которого на конечности приближается к максимально допустимым срокам. • Это весьма ответственная манипуляция, особенно у пострадавших с острой кровопотерей, когда дополнительное, пусть и незначительное, кровотечение может привести к развитию тяжелого геморрагического шока. Поэтому, если позволяет время, перекладывание жгута при оказании доврачебной помощи лучше не проводить, оставив эту манипуляцию до первой врачебной помощи, но в ряде случаев это приходится делать вынужденно при угрозе развития необратимой ишемии конечности.
 • Перекладывание жгута осуществляют следующим образом. Выполняют пальцевое прижатие магистральной артерии, после чего расслабляют жгут. Полностью снимать жгут опасно, так как при неэффективности пальцевого прижатия он должен быть немедленно затянут вновь. • Затем необходимо выждать некоторое время (обычно 3— 5 мин), в течение которого за счет коллатерального кровообращения частично восстановится циркуляция в мелких сосудах дистального отдела. Это определяют по некоторому порозовению и потеплению кожи, а также по кровенаполнению капилляров под ногтевой пластинкой (побеление ногтевой пластинки при надавливании на нее и порозовение — при отпускании). Как только описанные признаки появились, жгут с соблюдением всех технических правил необходимо наложить вновь, на 4— 5 см выше предыдущего уровня. • Такую манипуляцию можно выполнять при необходимости 2 3 раза.
• Перекладывание жгута осуществляют следующим образом. Выполняют пальцевое прижатие магистральной артерии, после чего расслабляют жгут. Полностью снимать жгут опасно, так как при неэффективности пальцевого прижатия он должен быть немедленно затянут вновь. • Затем необходимо выждать некоторое время (обычно 3— 5 мин), в течение которого за счет коллатерального кровообращения частично восстановится циркуляция в мелких сосудах дистального отдела. Это определяют по некоторому порозовению и потеплению кожи, а также по кровенаполнению капилляров под ногтевой пластинкой (побеление ногтевой пластинки при надавливании на нее и порозовение — при отпускании). Как только описанные признаки появились, жгут с соблюдением всех технических правил необходимо наложить вновь, на 4— 5 см выше предыдущего уровня. • Такую манипуляцию можно выполнять при необходимости 2 3 раза.
 • При каждом перекладывании жгута максимальное время его нахождения на конечности не должно превышать 1/2 предыдущего срока. • Это значит, что если максимальный срок нахождения жгута в теплое время не должен превышать 2 ч, то после первого перекладывания он составит 1 ч, после второго — 30 мин. • Остановка кровотечения при помощи максимального сгибания конечности приводит к такой же, как и при наложении жгута, ишемизации дистальных отделов, поэтому сроки пребывания конечности в максимально согнутом положении соответствуют срокам нахождения на конечности жгута.
• При каждом перекладывании жгута максимальное время его нахождения на конечности не должно превышать 1/2 предыдущего срока. • Это значит, что если максимальный срок нахождения жгута в теплое время не должен превышать 2 ч, то после первого перекладывания он составит 1 ч, после второго — 30 мин. • Остановка кровотечения при помощи максимального сгибания конечности приводит к такой же, как и при наложении жгута, ишемизации дистальных отделов, поэтому сроки пребывания конечности в максимально согнутом положении соответствуют срокам нахождения на конечности жгута.
 • Для остановки венозного и капиллярного кровотечения используют давящую повязку. • Для этого в проекции раны укладывают один или несколько плотных матерчатых пелотов, которые для локального сдавления кровоточащих тканей плотно прибинтовывают. • При этом с целью достижения необходимого давления пелота на мягкие ткани при его фиксации используют прием «перекреста бинта» . • Удобен для этих целей индивидуальный перевязочный пакет. • Однако давящая повязка, как правило, недостаточно эффективна при массивном артериальном кровотечении.
• Для остановки венозного и капиллярного кровотечения используют давящую повязку. • Для этого в проекции раны укладывают один или несколько плотных матерчатых пелотов, которые для локального сдавления кровоточащих тканей плотно прибинтовывают. • При этом с целью достижения необходимого давления пелота на мягкие ткани при его фиксации используют прием «перекреста бинта» . • Удобен для этих целей индивидуальный перевязочный пакет. • Однако давящая повязка, как правило, недостаточно эффективна при массивном артериальном кровотечении.
 • Для остановки кровотечения из носовых ходов используют переднюю тампонад у: в носовую полость вводят сложенный петлевой тампон шириной около 2 см. Этот тампон заполняют меньшими по длине вставочными тампонами, которые могут заменяться другими, причем первый (петлевой) не удаляют. Тампон фиксируют повязкой.
• Для остановки кровотечения из носовых ходов используют переднюю тампонад у: в носовую полость вводят сложенный петлевой тампон шириной около 2 см. Этот тампон заполняют меньшими по длине вставочными тампонами, которые могут заменяться другими, причем первый (петлевой) не удаляют. Тампон фиксируют повязкой.
 Утопление. • Различают три вида утопления: • истинное, или «мокрое» , при котором вода сразу проникает в легкое пострадавшего; • асфиксическое, или «сухое» , при котором возникает рефлекторный спазм мышц гортани с развитием рефлекторной остановки сердца ( «синкопальное утопление» ); • смерть в воде. • • Эволюция постреанимационного периода зависит также от того, в пресной или морской воде произошло утопление. • Усугубляют утопление загрязнение воды, ее температура и положение утопающего в момент спасения. • Загрязнение воды химическими веществами способствует более раннему появлению отека легких (из за токсического повреждения альвеол), а частицы грунта и песка, нарушая проходимость дыхательных путей, увеличивают внутригрудное давление и ускоряют проникновение воды в альвеолы.
Утопление. • Различают три вида утопления: • истинное, или «мокрое» , при котором вода сразу проникает в легкое пострадавшего; • асфиксическое, или «сухое» , при котором возникает рефлекторный спазм мышц гортани с развитием рефлекторной остановки сердца ( «синкопальное утопление» ); • смерть в воде. • • Эволюция постреанимационного периода зависит также от того, в пресной или морской воде произошло утопление. • Усугубляют утопление загрязнение воды, ее температура и положение утопающего в момент спасения. • Загрязнение воды химическими веществами способствует более раннему появлению отека легких (из за токсического повреждения альвеол), а частицы грунта и песка, нарушая проходимость дыхательных путей, увеличивают внутригрудное давление и ускоряют проникновение воды в альвеолы.
 • Большое значение имеет разница между температурой тела по страдавшего и температурой воды. Чем она больше, тем больше опасность “водяного” шока, рефлектор ной остановки сердца. Кроме того, длительное (в течение 20 60 минут) пребы вание в холодной воде ведет к генерализованному сужению сосудов, переохлаждению с мышечным окоченением и последующей фибрилляцией желудочков сердца, то есть к смерти без утопления (или синкопальный тип – при внезапном погружении в холодную воду). • Смерть вызывает также продолжительное воздействие теплой воды, но меха низм ее влияния другой: расширение подкожных сосудов, усиление теплопотерь, энергетическое истощение, брадикардия.
• Большое значение имеет разница между температурой тела по страдавшего и температурой воды. Чем она больше, тем больше опасность “водяного” шока, рефлектор ной остановки сердца. Кроме того, длительное (в течение 20 60 минут) пребы вание в холодной воде ведет к генерализованному сужению сосудов, переохлаждению с мышечным окоченением и последующей фибрилляцией желудочков сердца, то есть к смерти без утопления (или синкопальный тип – при внезапном погружении в холодную воду). • Смерть вызывает также продолжительное воздействие теплой воды, но меха низм ее влияния другой: расширение подкожных сосудов, усиление теплопотерь, энергетическое истощение, брадикардия.
 • Большое значение имеет разница между температурой тела пострадавшего и температурой воды. Чем она больше, тем больше опасность “водяного” шока, рефлекторной остановки сердца. Кроме того, длительное (в течение 20 60 минут) пребывание в холодной воде ведет к генерализованному сужению сосудов, переохлаждению с мышечным окоченением и последующей фибрилляцией желудочков сердца, то есть к смерти без утопления (или синкопальный тип – при внезапном погружении в холодную воду). • Смерть вызывает также продолжительное воздействие теплой воды, но механизм ее влияния другой: расширение подкожных сосудов, усиление теплопотерь, энергетическое истощение, брадикардия.
• Большое значение имеет разница между температурой тела пострадавшего и температурой воды. Чем она больше, тем больше опасность “водяного” шока, рефлекторной остановки сердца. Кроме того, длительное (в течение 20 60 минут) пребывание в холодной воде ведет к генерализованному сужению сосудов, переохлаждению с мышечным окоченением и последующей фибрилляцией желудочков сердца, то есть к смерти без утопления (или синкопальный тип – при внезапном погружении в холодную воду). • Смерть вызывает также продолжительное воздействие теплой воды, но механизм ее влияния другой: расширение подкожных сосудов, усиление теплопотерь, энергетическое истощение, брадикардия.
 • Положение утопающего в момент спасения определяет глубину нарушений функций жизненно важных органов и систем. • Если спасение начато, когда утопающий находится на поверхности воды, то преобладают психомоторные расстройства и рефлекторные изменения кровообращения и дыхания. Терминальное состояние, как правило, не успевает развиться. • Если спасение произошло при извлечении утопающего из толщи воды (патологическое действие продолжалось 1 5 минут), то глубина нарушений может достигать терминального состояния (предагонального, клинической смерти).
• Положение утопающего в момент спасения определяет глубину нарушений функций жизненно важных органов и систем. • Если спасение начато, когда утопающий находится на поверхности воды, то преобладают психомоторные расстройства и рефлекторные изменения кровообращения и дыхания. Терминальное состояние, как правило, не успевает развиться. • Если спасение произошло при извлечении утопающего из толщи воды (патологическое действие продолжалось 1 5 минут), то глубина нарушений может достигать терминального состояния (предагонального, клинической смерти).
 Терапия на месте происшествия ни при одной из разновидностей несчастных случаев не имеет такого значения, как при утоплениях. • У детей даже после 30 40 минутного пребывания под водой возможно оживление без каких либо остаточных расстройств. • В первые годы жизни сохраняется рудиментарный «рефлекс ныряльщиков» , характерный для новорожденных. Он возникает после попадания холодной воды на лицо и проявляется брадикардией, усилением кровообращения мозга и сердца, активацией анаэробного гликолиза. • У детей более выражена и быстрее развивается гипотермия из за относительно большей поверхности тела. Охлаждение способствует большей устойчивости ЦНС к гипоксии. • В детском возрасте типично асфиктическое утопление, при котором ларингоспазм отсекает в дыхательных путях и легких объем воздуха, равный жизненной емкости. Из этого объема некоторое время может продолжаться газообмен. • Если вода проникает в дыхательные пути, то она не сразу вытесняет из них газ, так как ребенок при утоплении долго находится в воде вертикально вверх головой.
Терапия на месте происшествия ни при одной из разновидностей несчастных случаев не имеет такого значения, как при утоплениях. • У детей даже после 30 40 минутного пребывания под водой возможно оживление без каких либо остаточных расстройств. • В первые годы жизни сохраняется рудиментарный «рефлекс ныряльщиков» , характерный для новорожденных. Он возникает после попадания холодной воды на лицо и проявляется брадикардией, усилением кровообращения мозга и сердца, активацией анаэробного гликолиза. • У детей более выражена и быстрее развивается гипотермия из за относительно большей поверхности тела. Охлаждение способствует большей устойчивости ЦНС к гипоксии. • В детском возрасте типично асфиктическое утопление, при котором ларингоспазм отсекает в дыхательных путях и легких объем воздуха, равный жизненной емкости. Из этого объема некоторое время может продолжаться газообмен. • Если вода проникает в дыхательные пути, то она не сразу вытесняет из них газ, так как ребенок при утоплении долго находится в воде вертикально вверх головой.
 Процесс умирания при утоплении проходит следующие этапы: • Первичная задержка дыхания (волевая), продолжительность зависит от индивидуальных особенностей организма. • Заглатывание воды. • Аспирация (вдыхание) воды. Гипоксия и гиперкапния, стимуляция вдоха, при котором вода сразу вызывает рефлекторный спазм мышц гортани. Легкое при этом остается «сухим» . • Утрата сознания. • При глубокой утрате сознания происходит расслабление мышц гортани, и легкие пассивно заполняет вода.
Процесс умирания при утоплении проходит следующие этапы: • Первичная задержка дыхания (волевая), продолжительность зависит от индивидуальных особенностей организма. • Заглатывание воды. • Аспирация (вдыхание) воды. Гипоксия и гиперкапния, стимуляция вдоха, при котором вода сразу вызывает рефлекторный спазм мышц гортани. Легкое при этом остается «сухим» . • Утрата сознания. • При глубокой утрате сознания происходит расслабление мышц гортани, и легкие пассивно заполняет вода.
 Клинические проявления утопления • Зависят от продолжительности погружения в толщу воды и от стадии умирания, в которой он находился при спасении. • После спасения утопающего с поверхности воды или сразу после погружения в ее толщу он возбужден или заторможен. Возможны неглубокие расстройства сознания. • Выражены: • бледность кожных покровов; • одышка, тахикардия, артериальная гипертензия. • загрудинные боли при глубоком вдохе.
Клинические проявления утопления • Зависят от продолжительности погружения в толщу воды и от стадии умирания, в которой он находился при спасении. • После спасения утопающего с поверхности воды или сразу после погружения в ее толщу он возбужден или заторможен. Возможны неглубокие расстройства сознания. • Выражены: • бледность кожных покровов; • одышка, тахикардия, артериальная гипертензия. • загрудинные боли при глубоком вдохе.
 • Более длительное пребывание утопающего под водой проявляется предагональным, агональным состояниями или клинической смертью. • Для предагонального состояния характерны утрата сознания, рвота, бледно цианотичные кожные покровы. Изо рта выделяется пенистая розовая мокрота. • При агонии: кома с редкими судорожными вздохами, пульс на сонной артерии не определяется, зрачки максимально расширены. • При клинической смерти у ребенка нет признаков кровообращения и дыхания, полная мышечная гипотония. Лицо одутловатое, вены резко набухшие, изо рта вытекает вода. • Окраска кожных покровов зависит от механизма смерти. При истинном утоплении выражен разлитой цианоз, при асфиктическом утоплении кожа бледно цианотичная.
• Более длительное пребывание утопающего под водой проявляется предагональным, агональным состояниями или клинической смертью. • Для предагонального состояния характерны утрата сознания, рвота, бледно цианотичные кожные покровы. Изо рта выделяется пенистая розовая мокрота. • При агонии: кома с редкими судорожными вздохами, пульс на сонной артерии не определяется, зрачки максимально расширены. • При клинической смерти у ребенка нет признаков кровообращения и дыхания, полная мышечная гипотония. Лицо одутловатое, вены резко набухшие, изо рта вытекает вода. • Окраска кожных покровов зависит от механизма смерти. При истинном утоплении выражен разлитой цианоз, при асфиктическом утоплении кожа бледно цианотичная.
 Первичные мероприятия при утоплении. • Снять мокрую одежду. Растереть спиртом. Дать горячее питье. Тепло укутать • Уложить пострадавшего на спину, повернуть его голову на бок и приподнять на 15 20 о ноги. • Очистить ротовую полость и глотку от песка и грунта. • Перегнуть пострадавшего через бедро согнутой ноги лицом вниз и ударами ладони между лопатками удалить воду. • Растереть спиртом и укутать пострадавшего. • Признаки неадекватности или остановка дыхания (брадипноэ, единичные подвздохи, патологические типы дыхания, западение уступчивых мест грудной клетки и грудины при вдохе). • Признаки остановки кровообращения (наличие сердцебиений при отсутствии пульса на периферических сосудах).
Первичные мероприятия при утоплении. • Снять мокрую одежду. Растереть спиртом. Дать горячее питье. Тепло укутать • Уложить пострадавшего на спину, повернуть его голову на бок и приподнять на 15 20 о ноги. • Очистить ротовую полость и глотку от песка и грунта. • Перегнуть пострадавшего через бедро согнутой ноги лицом вниз и ударами ладони между лопатками удалить воду. • Растереть спиртом и укутать пострадавшего. • Признаки неадекватности или остановка дыхания (брадипноэ, единичные подвздохи, патологические типы дыхания, западение уступчивых мест грудной клетки и грудины при вдохе). • Признаки остановки кровообращения (наличие сердцебиений при отсутствии пульса на периферических сосудах).
 Отморожения. • • Отморожение наступает при длительном воздействии низких температур на какой либо уча сток тела или (чаще) конечностей. Воздействие на весь организм вызы вает общее охлаж дение организма. Под воздействием холода наступают рас стройства кровообращения, вна чале кожи, а затем и глубжележащих тканей, за тем происходит омертвение. Процесс может носить как обратимый, так и необратимый характер. Опре делить глубину повреждения можно только через 12 24 часа. • • Классификация: • В течении холодовой травмы выделяют: • дореактивный • реактивный периоды. • ЧЕТЫРЕ стадии течения процесса и • ЧЕТЫРЕ степени отморожения.
Отморожения. • • Отморожение наступает при длительном воздействии низких температур на какой либо уча сток тела или (чаще) конечностей. Воздействие на весь организм вызы вает общее охлаж дение организма. Под воздействием холода наступают рас стройства кровообращения, вна чале кожи, а затем и глубжележащих тканей, за тем происходит омертвение. Процесс может носить как обратимый, так и необратимый характер. Опре делить глубину повреждения можно только через 12 24 часа. • • Классификация: • В течении холодовой травмы выделяют: • дореактивный • реактивный периоды. • ЧЕТЫРЕ стадии течения процесса и • ЧЕТЫРЕ степени отморожения.
 • ДОРЕАКТИВНЫЙ ПЕРИОД: • Онемение, зуд, «одеревенение» , отсутствие чувствительности, иногда – сильные ломящие боли в конечностях. • Кожа становится пятнистой, мраморной, серо цианотичной. Первоначальное ощущение холода сменяется покалыванием, жжением, извращением ощущением и АНЕСТЕЗИЕЙ.
• ДОРЕАКТИВНЫЙ ПЕРИОД: • Онемение, зуд, «одеревенение» , отсутствие чувствительности, иногда – сильные ломящие боли в конечностях. • Кожа становится пятнистой, мраморной, серо цианотичной. Первоначальное ощущение холода сменяется покалыванием, жжением, извращением ощущением и АНЕСТЕЗИЕЙ.
 • РЕАКТИВНЫЙ ПЕРИОД. • При растирании и согре вании появляется сильная боль Интенсивность болей после согревания зависит от глубины и распространенности патологического процесса. Через 12 24 часа можно определить глубину отморожения.
• РЕАКТИВНЫЙ ПЕРИОД. • При растирании и согре вании появляется сильная боль Интенсивность болей после согревания зависит от глубины и распространенности патологического процесса. Через 12 24 часа можно определить глубину отморожения.
 НЕОТЛОЖНАЯ ПОМОЩЬ. Задачи: восстановление температуры тканей; нормализация кровообращения; борьба с шоком; Пострадавшего необходимо внести в теплое помещение, раздеть. Пораженную конечность обрабатывают спиртом, вытирают насухо, накладывают теплоизолирующую повязку (слой марли, толстый слой ваты, вновь слой марли, слой плотной ткани). • • • •
НЕОТЛОЖНАЯ ПОМОЩЬ. Задачи: восстановление температуры тканей; нормализация кровообращения; борьба с шоком; Пострадавшего необходимо внести в теплое помещение, раздеть. Пораженную конечность обрабатывают спиртом, вытирают насухо, накладывают теплоизолирующую повязку (слой марли, толстый слой ваты, вновь слой марли, слой плотной ткани). • • • •
 • Метод активного согревания: пораженную конечность вначале растирают мягкой шерстяной тканью, затем помещают в ванну с раствором перманганата калия. Первоначальная температура – 18 гр. , повышается до 35 гр. за 10 15 минут. Возникновение боли, и быстрое ее окончание – хороший прогностический признак (указывает на отморожение 1 2 степени). Затем накладывают мазевую повязку (с вазелином или мазью Вишневского). • Если при растирании и согревании боль не исчезает – это указывает на отморожение 3 или 4 степени. • Нецелесообразно растирание снегом пораженной поверхности – это ведет к микротравмам его кристаллами и проникновению инфекции. • Дача алкоголя в умеренных дозах возможно только при переходе в теплое помещение. •
• Метод активного согревания: пораженную конечность вначале растирают мягкой шерстяной тканью, затем помещают в ванну с раствором перманганата калия. Первоначальная температура – 18 гр. , повышается до 35 гр. за 10 15 минут. Возникновение боли, и быстрое ее окончание – хороший прогностический признак (указывает на отморожение 1 2 степени). Затем накладывают мазевую повязку (с вазелином или мазью Вишневского). • Если при растирании и согревании боль не исчезает – это указывает на отморожение 3 или 4 степени. • Нецелесообразно растирание снегом пораженной поверхности – это ведет к микротравмам его кристаллами и проникновению инфекции. • Дача алкоголя в умеренных дозах возможно только при переходе в теплое помещение. •
 • Медикаментозные средства: • Анальгин – 1 2 таблетки внутрь. • Седативные средства: супрастин, димедрол – 1 2 таблетки внутрь. • Сосудорасширяющие препараты: папаверин, но шпа, баралгин – 1 2 таблетки внутрь. • Пострадавшему рекомендуют обратиться к хирургу.
• Медикаментозные средства: • Анальгин – 1 2 таблетки внутрь. • Седативные средства: супрастин, димедрол – 1 2 таблетки внутрь. • Сосудорасширяющие препараты: папаверин, но шпа, баралгин – 1 2 таблетки внутрь. • Пострадавшему рекомендуют обратиться к хирургу.
 Общее охлаждение организма. • Возникает при длительном воздействии низких температур на весь организм. Не обязательно наличие отрицательных температур, охлаждающими факторами являются воздух и вода. Интенсивность охлаждения зависят от физического и психического состояния (алкогольное опьянение, физическое переутомление). • Прослеживаются 2 ФАЗЫ: • возбуждение; • угнетение. • Переохлаждение и замерзание вызывают в организме чело века 3 группы изменений: • спазм сосудов кожи и подкожной клетчатки с по следующими тро фическими нарушениями; • мышечную дрожь и последующее мышечное окоченение; • 3) истощение нервных центров.
Общее охлаждение организма. • Возникает при длительном воздействии низких температур на весь организм. Не обязательно наличие отрицательных температур, охлаждающими факторами являются воздух и вода. Интенсивность охлаждения зависят от физического и психического состояния (алкогольное опьянение, физическое переутомление). • Прослеживаются 2 ФАЗЫ: • возбуждение; • угнетение. • Переохлаждение и замерзание вызывают в организме чело века 3 группы изменений: • спазм сосудов кожи и подкожной клетчатки с по следующими тро фическими нарушениями; • мышечную дрожь и последующее мышечное окоченение; • 3) истощение нервных центров.
 • Необходимо помнить! • ОСТРОЕ охлаждение – смертельный исход в течение 1 часа (в воде с темп. От 0 до 10 гр. ), при сочетанном воздействии влаги, сильно охлажденного воздуха и ветра (кораблекрушения в северных морях). • ПОДОСТРОЕ смертельный исход в течение 4 часов. • МЕДЛЕННОЕ охлаждение – смертельный исход позже 4 часов (воздействие изолированно низкой температуры).
• Необходимо помнить! • ОСТРОЕ охлаждение – смертельный исход в течение 1 часа (в воде с темп. От 0 до 10 гр. ), при сочетанном воздействии влаги, сильно охлажденного воздуха и ветра (кораблекрушения в северных морях). • ПОДОСТРОЕ смертельный исход в течение 4 часов. • МЕДЛЕННОЕ охлаждение – смертельный исход позже 4 часов (воздействие изолированно низкой температуры).
 Состояние больного, клиническая картина и необходимый объем неотложной помощи зависят от стадии (степени) переохлаждения. • • 1 стадия – адинамическая Пострадавший заторможен. Речь затруднена, скандирована. Скованность дви жений, мышечная дрожь. Сохраняется ограниченная способность к самостоя тельному перемещению. Неотложная помощь Предотвратить дальнейшее охлаждение – снять мокрую одежду, защитить от ветра, внести в теплое помещение или автомашину. Начать пассивное наружное согревание – одеть в сухую теплую одежду, завернуть в обычное одеяло или использовать специальное одеяло для пассивного согревания, имеющее метал лизированный отражающий слой (так называемое «космическое» одеяло). При возможности – горячий сладкий чай, кофе. При дальнейшей транспорти ровке, в полевых условиях иногда возможно использование крепких алкогольных напитков, например, до 100 мл водки. Однако, в связи с тем, что алкоголь стимули рует теплоотдачу, использовать алкогольные напитки возможно только в тех слу чаях, когда дальнейшее охлаждение исключено. В противном случае, использова ние алкоголя приведет к углублению гипотермии. В случае дальнейшей транспортировке (сельская местность) – использовать активное наружное согревание (см. ниже). Исключить физическую активность пострадавшего – перенос на носилках.
Состояние больного, клиническая картина и необходимый объем неотложной помощи зависят от стадии (степени) переохлаждения. • • 1 стадия – адинамическая Пострадавший заторможен. Речь затруднена, скандирована. Скованность дви жений, мышечная дрожь. Сохраняется ограниченная способность к самостоя тельному перемещению. Неотложная помощь Предотвратить дальнейшее охлаждение – снять мокрую одежду, защитить от ветра, внести в теплое помещение или автомашину. Начать пассивное наружное согревание – одеть в сухую теплую одежду, завернуть в обычное одеяло или использовать специальное одеяло для пассивного согревания, имеющее метал лизированный отражающий слой (так называемое «космическое» одеяло). При возможности – горячий сладкий чай, кофе. При дальнейшей транспорти ровке, в полевых условиях иногда возможно использование крепких алкогольных напитков, например, до 100 мл водки. Однако, в связи с тем, что алкоголь стимули рует теплоотдачу, использовать алкогольные напитки возможно только в тех слу чаях, когда дальнейшее охлаждение исключено. В противном случае, использова ние алкоголя приведет к углублению гипотермии. В случае дальнейшей транспортировке (сельская местность) – использовать активное наружное согревание (см. ниже). Исключить физическую активность пострадавшего – перенос на носилках.
 • 2 -я стадия – ступороэная • Пострадавший резко заторможен, дезориентирован, часто – не контактен. Блед ность кожных покровов мраморный рисунок. Выраженная ригидность мускулату – характерная поза «скрючившегося человека» . Самостоятельные движения невозможны. Брадикардия, гипотензия. Дыхание редкое, поверхностное. • Неотложная помощь • Предотвратить дальнейшее охлаждение – снять мокрую одежду, защитить от ветра, внести в теплое помещение или автомашину. • Начать пассивное наружное согревание – одеть в сухую, теплую одежду, за вернуть в обычное одеяло или использовать специальное одеяло для пассивного согревания, имеющее металлизированный отражающий слой (так называемое «космическое» одеяло). • Начать активное наружное согревание, использовать согревающие пакеты, грелки, бутылки с горячей водой и т. п. , разместив их в проекции крупных сосудов. •
• 2 -я стадия – ступороэная • Пострадавший резко заторможен, дезориентирован, часто – не контактен. Блед ность кожных покровов мраморный рисунок. Выраженная ригидность мускулату – характерная поза «скрючившегося человека» . Самостоятельные движения невозможны. Брадикардия, гипотензия. Дыхание редкое, поверхностное. • Неотложная помощь • Предотвратить дальнейшее охлаждение – снять мокрую одежду, защитить от ветра, внести в теплое помещение или автомашину. • Начать пассивное наружное согревание – одеть в сухую, теплую одежду, за вернуть в обычное одеяло или использовать специальное одеяло для пассивного согревания, имеющее металлизированный отражающий слой (так называемое «космическое» одеяло). • Начать активное наружное согревание, использовать согревающие пакеты, грелки, бутылки с горячей водой и т. п. , разместив их в проекции крупных сосудов. •
 • 3 -я стадия – судорожная или коматозная • Сознание отсутствует. Реакция зрачков на свет резко ослаблена или утрачена. Тризм жевательной мускулатуры. Тонические судороги. Выраженная брадикардия – определение ЧСС проводить не менее 30°С! Гипотония, чаще – АД не опре деляется. Дыхание редкое, поверхностное, возможны патологические ритмы ды хания типа Чейн Стокса. • • Неотложная помощь • Предотвратить дальнейшее охлаждение – снять одежду, защитить от ветра, внести в теплое помещение или автомашину. Начать пассивное наружное согре вание – завернуть в обычное одеяло или использовать одеяло для пассивного согревания, имеющее металлизированный отражающий слой (так называемое «космическое» одеяло). • • Начать активное наружное согревание: использовать согревающие пакеты, грелки, бутылки с горячей водой и т. п. , разместив их в проекции крупных сосудов. •
• 3 -я стадия – судорожная или коматозная • Сознание отсутствует. Реакция зрачков на свет резко ослаблена или утрачена. Тризм жевательной мускулатуры. Тонические судороги. Выраженная брадикардия – определение ЧСС проводить не менее 30°С! Гипотония, чаще – АД не опре деляется. Дыхание редкое, поверхностное, возможны патологические ритмы ды хания типа Чейн Стокса. • • Неотложная помощь • Предотвратить дальнейшее охлаждение – снять одежду, защитить от ветра, внести в теплое помещение или автомашину. Начать пассивное наружное согре вание – завернуть в обычное одеяло или использовать одеяло для пассивного согревания, имеющее металлизированный отражающий слой (так называемое «космическое» одеяло). • • Начать активное наружное согревание: использовать согревающие пакеты, грелки, бутылки с горячей водой и т. п. , разместив их в проекции крупных сосудов. •
 • Помнить! • Повышение температуры тела приводит к восстановлению активности ферментных реакций и повышению метаболических потребностей. При ис ходно глубокой гипотермии восстановление кровотока и, соответственно, метаболическое обеспечение тканей происходит медленнее, чем восстановле ние температуры. Быстрое согревание, без учета адекватности восстановления кровотока в тканях, может привести к развитию необратимых повреж дений и гибели пациента. • • В связи с этим, при глубокой гипотермии начальная температура воды в согревающей ванне должна быть выше температуры тела не более, чем на 40. . . 15°С и повышаться не быстрее, чем на 5. . 10°С в час до температуры воды 40. . . 420 С.
• Помнить! • Повышение температуры тела приводит к восстановлению активности ферментных реакций и повышению метаболических потребностей. При ис ходно глубокой гипотермии восстановление кровотока и, соответственно, метаболическое обеспечение тканей происходит медленнее, чем восстановле ние температуры. Быстрое согревание, без учета адекватности восстановления кровотока в тканях, может привести к развитию необратимых повреж дений и гибели пациента. • • В связи с этим, при глубокой гипотермии начальная температура воды в согревающей ванне должна быть выше температуры тела не более, чем на 40. . . 15°С и повышаться не быстрее, чем на 5. . 10°С в час до температуры воды 40. . . 420 С.


