Рак яичников практич занятие Вареник.ppt
- Количество слайдов: 138
 Опухоли яичников Вареник Александр Анатольевич Заведующий онкогинекологическим отделением ассистент кафедры онкологии БГМУ, к. м. н.
Опухоли яичников Вареник Александр Анатольевич Заведующий онкогинекологическим отделением ассистент кафедры онкологии БГМУ, к. м. н.
 Опухоли яичников подразделяются на : Доброкачественные – 45, 8% Пограничные – 5, 0% Злокачественные – 49, 2%
Опухоли яичников подразделяются на : Доброкачественные – 45, 8% Пограничные – 5, 0% Злокачественные – 49, 2%
 Опухоли яичников Серозная цистаденокарцинома
Опухоли яичников Серозная цистаденокарцинома
 Гистогенез злокачественных опухолей яичников 90% 10% Поверхностный эпителий — рак яичников (серозные, муцинозные, эндометриоидные, светлоклеточные, недифференцированные, смешанные опухоли, опухоли Бреннера) Фолликулы, кортикальная строма — опухоли стромы и полового тяжа (гранулезостромальноклеточные опухоли, опухоли из клеток Сертоли и стромальных клеток) Ооциты — герминогенные опухоли (дисгерминома, опухоль желточного мешка, эмбриональный рак, хориокарцинома, полиэмбриома, незрелая тератома)
Гистогенез злокачественных опухолей яичников 90% 10% Поверхностный эпителий — рак яичников (серозные, муцинозные, эндометриоидные, светлоклеточные, недифференцированные, смешанные опухоли, опухоли Бреннера) Фолликулы, кортикальная строма — опухоли стромы и полового тяжа (гранулезостромальноклеточные опухоли, опухоли из клеток Сертоли и стромальных клеток) Ооциты — герминогенные опухоли (дисгерминома, опухоль желточного мешка, эмбриональный рак, хориокарцинома, полиэмбриома, незрелая тератома)
 ОПУХОЛИ ЯИЧНИКОВ (1) Морфологическая классификация (ВОЗ, 2003): б) I. Эпителиальные опухоли: 1. Серозные опухоли: а) доброкачественные: • цистаденома; • папиллярная цистаденома; • поверхностная папиллома; • аденофиброма и цистаденофиброма; пограничные (потенциально низкой степени злокачественности): • папиллярная кистозная опухоль; • поверхностная папиллярная опухоль; • аденофиброма и цистаденофиброма; в) злокачественные: • аденокарцинома; • поверхностная папиллярная аденокарцинома; • аденокарцинофиброма (злокачественная аденофиброма).
ОПУХОЛИ ЯИЧНИКОВ (1) Морфологическая классификация (ВОЗ, 2003): б) I. Эпителиальные опухоли: 1. Серозные опухоли: а) доброкачественные: • цистаденома; • папиллярная цистаденома; • поверхностная папиллома; • аденофиброма и цистаденофиброма; пограничные (потенциально низкой степени злокачественности): • папиллярная кистозная опухоль; • поверхностная папиллярная опухоль; • аденофиброма и цистаденофиброма; в) злокачественные: • аденокарцинома; • поверхностная папиллярная аденокарцинома; • аденокарцинофиброма (злокачественная аденофиброма).
 ОПУХОЛИ ЯИЧНИКОВ (2) Морфологическая классификация (ВОЗ, 2003): 2. Муцинозные опухоли: а) доброкачественные: цистаденома; аденофиброма и цистаденофиброма; • • б) пограничные: кишечного типа; эндоцервикального типа; • • в) злокачественные: аденокарцинома; • аденокарцинофиброма; муцинозная кистозная опухоль с псевдомиксомой брюшины. • •
ОПУХОЛИ ЯИЧНИКОВ (2) Морфологическая классификация (ВОЗ, 2003): 2. Муцинозные опухоли: а) доброкачественные: цистаденома; аденофиброма и цистаденофиброма; • • б) пограничные: кишечного типа; эндоцервикального типа; • • в) злокачественные: аденокарцинома; • аденокарцинофиброма; муцинозная кистозная опухоль с псевдомиксомой брюшины. • •
 ОПУХОЛИ ЯИЧНИКОВ (3) Морфологическая классификация (ВОЗ, 2003): • 3. Эндометриоидные опухоли: а) доброкачественные: • цистаденома; • аденофиброма и цистаденофиброма; б) пограничные: • кистозная опухоль; • аденофиброма и цистаденофиброма; в) злокачественные: • аденокарцинома; • аденокарцинофиброма; карциносаркома (злокачественная смешанная мезодермальная опухоль) • аденосаркома; • эндометриоидная стромальная саркома; • недифференцированная саркома яичников.
ОПУХОЛИ ЯИЧНИКОВ (3) Морфологическая классификация (ВОЗ, 2003): • 3. Эндометриоидные опухоли: а) доброкачественные: • цистаденома; • аденофиброма и цистаденофиброма; б) пограничные: • кистозная опухоль; • аденофиброма и цистаденофиброма; в) злокачественные: • аденокарцинома; • аденокарцинофиброма; карциносаркома (злокачественная смешанная мезодермальная опухоль) • аденосаркома; • эндометриоидная стромальная саркома; • недифференцированная саркома яичников.
 ОПУХОЛИ ЯИЧНИКОВ (4) Морфологическая классификация (ВОЗ, 2003): 4. Светлоклеточные опухоли: а) доброкачественные: • цистаденома; аденофиброма и цистаденофиброма; • кистозная опухоль; аденофиброма и цистаденофиброма; • б) пограничные: • в) злокачественные: аденокарцинома; аденокарцинофиброма. • • б) 5. Переходноклеточные опухоли: а) доброкачественная — опухоль Бреннера (метапластический вариант); пограничная — опухоль Бреннера (пролиферирующий вариант); в) переходноклеточный рак; злокачественная опухоль Бреннера. • • злокачественные:
ОПУХОЛИ ЯИЧНИКОВ (4) Морфологическая классификация (ВОЗ, 2003): 4. Светлоклеточные опухоли: а) доброкачественные: • цистаденома; аденофиброма и цистаденофиброма; • кистозная опухоль; аденофиброма и цистаденофиброма; • б) пограничные: • в) злокачественные: аденокарцинома; аденокарцинофиброма. • • б) 5. Переходноклеточные опухоли: а) доброкачественная — опухоль Бреннера (метапластический вариант); пограничная — опухоль Бреннера (пролиферирующий вариант); в) переходноклеточный рак; злокачественная опухоль Бреннера. • • злокачественные:
 ОПУХОЛИ ЯИЧНИКОВ (5) Морфологическая классификация (ВОЗ, 2003): 6. Плоскоклеточные опухоли: • плоскоклеточный рак; • эпидермоидная киста. 7. Смешанные эпителиальные опухоли: а) доброкачественные; б) пограничные; в) злокачественные. 8. Недифференцированные и неклассифицируемые опухоли: недифференцированный рак; неклассифицируемая аденокарцинома. • •
ОПУХОЛИ ЯИЧНИКОВ (5) Морфологическая классификация (ВОЗ, 2003): 6. Плоскоклеточные опухоли: • плоскоклеточный рак; • эпидермоидная киста. 7. Смешанные эпителиальные опухоли: а) доброкачественные; б) пограничные; в) злокачественные. 8. Недифференцированные и неклассифицируемые опухоли: недифференцированный рак; неклассифицируемая аденокарцинома. • •
 ОПУХОЛИ ЯИЧНИКОВ (6) Морфологическая классификация (ВОЗ, 2003): II. Опухоли стромы и полового тяжа 1. Гранулезо-стромальноклеточные опухоли: а) гранулезоклеточные опухоли: взрослого типа; ювенильного типа; • • б) текомы и фибромы: текома (типичная, лютеинизированная); • фиброма; • клеточная фиброма; • фибросаркома; стромальная опухоль с элементами полового тяжа; • склерозирующая стромальная опухоль; • перстневидно-клеточная стромальная опухоль; • неклассифицируемые опухоли (фибротекома). • •
ОПУХОЛИ ЯИЧНИКОВ (6) Морфологическая классификация (ВОЗ, 2003): II. Опухоли стромы и полового тяжа 1. Гранулезо-стромальноклеточные опухоли: а) гранулезоклеточные опухоли: взрослого типа; ювенильного типа; • • б) текомы и фибромы: текома (типичная, лютеинизированная); • фиброма; • клеточная фиброма; • фибросаркома; стромальная опухоль с элементами полового тяжа; • склерозирующая стромальная опухоль; • перстневидно-клеточная стромальная опухоль; • неклассифицируемые опухоли (фибротекома). • •
 ОПУХОЛИ ЯИЧНИКОВ (7) Морфологическая классификация (ВОЗ, 2003): 2. Опухоли из клеток Сертоли и стромальных клеток — андробластомы: высокодифференцированные; • умереннодифференцированные; • низкодифференцированные; • сетевидные; • опухоль из клеток Сертоли; опухоль из клеток Лейдига и стромальных клеток. • • 3. Смешанные опухоли стромы полового тяжа и неклассифици- руемые опухоли: а) опухоли стромы полового тяжа с кольцевидными трубочками; б) гинандробластома; в) неклассифицируемая опухоль стромы полового тяжа.
ОПУХОЛИ ЯИЧНИКОВ (7) Морфологическая классификация (ВОЗ, 2003): 2. Опухоли из клеток Сертоли и стромальных клеток — андробластомы: высокодифференцированные; • умереннодифференцированные; • низкодифференцированные; • сетевидные; • опухоль из клеток Сертоли; опухоль из клеток Лейдига и стромальных клеток. • • 3. Смешанные опухоли стромы полового тяжа и неклассифици- руемые опухоли: а) опухоли стромы полового тяжа с кольцевидными трубочками; б) гинандробластома; в) неклассифицируемая опухоль стромы полового тяжа.
 ОПУХОЛИ ЯИЧНИКОВ (8) Морфологическая классификация (ВОЗ, 2003): 4. Стероидноклеточные опухоли: а) стромальная лютеома; б) опухоль из клеток Лейдига: • • • в) • хилусноклеточная опухоль; опухоль из клеток Лейдига нехилусного типа; опухоль из клеток Лейдига; стероидноклеточная опухоль: высокодифференцированная; • злокачественная.
ОПУХОЛИ ЯИЧНИКОВ (8) Морфологическая классификация (ВОЗ, 2003): 4. Стероидноклеточные опухоли: а) стромальная лютеома; б) опухоль из клеток Лейдига: • • • в) • хилусноклеточная опухоль; опухоль из клеток Лейдига нехилусного типа; опухоль из клеток Лейдига; стероидноклеточная опухоль: высокодифференцированная; • злокачественная.
 ОПУХОЛИ ЯИЧНИКОВ (9) Морфологическая классификация (ВОЗ, 2003): III Герминогенные опухоли: Примитивные герминогенные опухоли: а) дисгерминома; б) опухоль желточного мешка (эндодермального синуса): 1. • поливезикулярная вителлиновая опухоль; • железистый вариант; • гепатоидный вариант; в) эмбриональный рак; г) полиэмбриома; д) хориокарцинома; е) смешанная герминогенная опухоль. 2. Двух- и трехфазная тератома: а) незрелая; б) зрелая: солидная; • кистозная (дермоидная киста); эмбрионоподобная тератома (гомункулюс) • •
ОПУХОЛИ ЯИЧНИКОВ (9) Морфологическая классификация (ВОЗ, 2003): III Герминогенные опухоли: Примитивные герминогенные опухоли: а) дисгерминома; б) опухоль желточного мешка (эндодермального синуса): 1. • поливезикулярная вителлиновая опухоль; • железистый вариант; • гепатоидный вариант; в) эмбриональный рак; г) полиэмбриома; д) хориокарцинома; е) смешанная герминогенная опухоль. 2. Двух- и трехфазная тератома: а) незрелая; б) зрелая: солидная; • кистозная (дермоидная киста); эмбрионоподобная тератома (гомункулюс) • •
 ОПУХОЛИ ЯИЧНИКОВ (10) Морфологическая классификация (ВОЗ, 2003): 3. Монодермальная тератома и различные опухоли, развивающиеся на фоне дермоидных кист: а) тиреоидные опухоли — струма яичника (доброкачественная, злокачественная); б) • • • в) • • • карциноиды: инсулярный; трабекулярный; муцинозный; струмальный; смешанный; нейроэктодермальные опухоли: эпендимома; примитивная нейроэктодермальная опухоль; медуллоэпителиома; глиобластома; другие;
ОПУХОЛИ ЯИЧНИКОВ (10) Морфологическая классификация (ВОЗ, 2003): 3. Монодермальная тератома и различные опухоли, развивающиеся на фоне дермоидных кист: а) тиреоидные опухоли — струма яичника (доброкачественная, злокачественная); б) • • • в) • • • карциноиды: инсулярный; трабекулярный; муцинозный; струмальный; смешанный; нейроэктодермальные опухоли: эпендимома; примитивная нейроэктодермальная опухоль; медуллоэпителиома; глиобластома; другие;
 ОПУХОЛИ ЯИЧНИКОВ (11) Морфологическая классификация (ВОЗ, 2003): г) эпителиальные опухоли: • • • плоскоклеточный рак; аденокарцинома; другие; д) меланоцитарные опухоли: • • меланома; невоклеточный невус; е) саркомы; ж) опухоли сальных желез: • • з) и) к) аденома из сальных желез; рак из сальных желез; гипофизарные опухоли; опухоль из закладок сетчатки; другие опухоли.
ОПУХОЛИ ЯИЧНИКОВ (11) Морфологическая классификация (ВОЗ, 2003): г) эпителиальные опухоли: • • • плоскоклеточный рак; аденокарцинома; другие; д) меланоцитарные опухоли: • • меланома; невоклеточный невус; е) саркомы; ж) опухоли сальных желез: • • з) и) к) аденома из сальных желез; рак из сальных желез; гипофизарные опухоли; опухоль из закладок сетчатки; другие опухоли.
 ОПУХОЛИ ЯИЧНИКОВ (12) Морфологическая классификация (ВОЗ, 2003): IV. Опухоли, состоящие из элементов герминогенных опухолей и стромы полового тяжа: Гонадобластома с элементами злокачественной герминогенной опухоли. Смешанная герминогенная опухоль и опухоль стромы полового тяжа с элементами злокачественной герминогенной опухоли. V. Опухоли сети яичника: • • Аденокарцинома. Аденома. Цистаденофиброма.
ОПУХОЛИ ЯИЧНИКОВ (12) Морфологическая классификация (ВОЗ, 2003): IV. Опухоли, состоящие из элементов герминогенных опухолей и стромы полового тяжа: Гонадобластома с элементами злокачественной герминогенной опухоли. Смешанная герминогенная опухоль и опухоль стромы полового тяжа с элементами злокачественной герминогенной опухоли. V. Опухоли сети яичника: • • Аденокарцинома. Аденома. Цистаденофиброма.
 ОПУХОЛИ ЯИЧНИКОВ (13) Морфологическая классификация (ВОЗ, 2003): VI. Опухоли различного гистогенеза и злокачественного потенциала: 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. Мелкоклеточная карцинома (гиперкальциемический тип). Мелкоклеточная карцинома (легочный тип). Крупноклеточная нейроэндокринная карцинома. Солидно-трабекулярная карцинома. Первичная мезотелиома яичника. Опухоль Вилъмса. Трофобластическая хориокарцинома. Пузырный занос. Аденокистозная карцинома. Базально-клеточная опухоль. Опухоль яичников из остатков вольфова протока. Параганглиома. Миксома. Опухоли мягких тканей, неспецифичные для яичника. Другие.
ОПУХОЛИ ЯИЧНИКОВ (13) Морфологическая классификация (ВОЗ, 2003): VI. Опухоли различного гистогенеза и злокачественного потенциала: 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. Мелкоклеточная карцинома (гиперкальциемический тип). Мелкоклеточная карцинома (легочный тип). Крупноклеточная нейроэндокринная карцинома. Солидно-трабекулярная карцинома. Первичная мезотелиома яичника. Опухоль Вилъмса. Трофобластическая хориокарцинома. Пузырный занос. Аденокистозная карцинома. Базально-клеточная опухоль. Опухоль яичников из остатков вольфова протока. Параганглиома. Миксома. Опухоли мягких тканей, неспецифичные для яичника. Другие.
 ОПУХОЛИ ЯИЧНИКОВ (14) Морфологическая классификация (ВОЗ, 2003): II. Опухолевидные образования: Лютеома беременности. 2. Гипертекоз. Гиперплазия стромы яичника. 4. Фиброматоз. 5. Массивный отек яичника. 6. Другие. 1. 3. VIII. Поражение яичников при гемобластозах и лимфомах. IX. Метастатические опухоли яичников.
ОПУХОЛИ ЯИЧНИКОВ (14) Морфологическая классификация (ВОЗ, 2003): II. Опухолевидные образования: Лютеома беременности. 2. Гипертекоз. Гиперплазия стромы яичника. 4. Фиброматоз. 5. Массивный отек яичника. 6. Другие. 1. 3. VIII. Поражение яичников при гемобластозах и лимфомах. IX. Метастатические опухоли яичников.
 Опухоли яичников (классификация ВОЗ по гистотипу) Эпителиальные опухоли II. Опухоли стромы и полового тяжа III. Липидноклеточные опухоли IV. Герминоклеточные опухоли V. Гонадобластомы VI. Опухоли мягких тканей, неспецифичных для яичников VII. Неклассифицированные опухоли VIII. Вторичные (метастатические) опухоли IX. Опухолевидные процессы I.
Опухоли яичников (классификация ВОЗ по гистотипу) Эпителиальные опухоли II. Опухоли стромы и полового тяжа III. Липидноклеточные опухоли IV. Герминоклеточные опухоли V. Гонадобластомы VI. Опухоли мягких тканей, неспецифичных для яичников VII. Неклассифицированные опухоли VIII. Вторичные (метастатические) опухоли IX. Опухолевидные процессы I.
 Заболеваемость раком яичников (стандартизованный мировой показатель, все возрасты, на 100 000 женщин)
Заболеваемость раком яичников (стандартизованный мировой показатель, все возрасты, на 100 000 женщин)
 Удельный вес заболеваемости раком яичников в РБ 2001 г. 2005 г. 4, 4% 5, 1% Рак яичников составляет 80%среди всех злокачественных опухолей яичников 2010 г. 4, 5%
Удельный вес заболеваемости раком яичников в РБ 2001 г. 2005 г. 4, 4% 5, 1% Рак яичников составляет 80%среди всех злокачественных опухолей яичников 2010 г. 4, 5%
 Эпидемиология В течение года Диагностируется Умирает 204580 в мире 124900 23400 в США 13900 12300 в России 7300 в РБ 480 900
Эпидемиология В течение года Диагностируется Умирает 204580 в мире 124900 23400 в США 13900 12300 в России 7300 в РБ 480 900
 Эпидемиология • • • 2 -я по частоте опухоль женских половых органов в развитых странах (после рака тела матки) 3 -я по частоте опухоль женских половых органов в России и РБ Самая частая причина смерти женщин от опухолей женских половых органов
Эпидемиология • • • 2 -я по частоте опухоль женских половых органов в развитых странах (после рака тела матки) 3 -я по частоте опухоль женских половых органов в России и РБ Самая частая причина смерти женщин от опухолей женских половых органов
 Эпидемиология • Заболеваемость в России – выросла на 4, 1% (2002 -2007) • Средний возраст больных в России 58, 7 года • Заболеваемость в РБ (20012010) выросла на 2, 5% • Средний возраст больных в РБ 57, 9 лет (min – 1, max – 96)
Эпидемиология • Заболеваемость в России – выросла на 4, 1% (2002 -2007) • Средний возраст больных в России 58, 7 года • Заболеваемость в РБ (20012010) выросла на 2, 5% • Средний возраст больных в РБ 57, 9 лет (min – 1, max – 96)
 Рак яичников в Беларуси (2001, 2005, 2010 гг. ) Заболеваемость Смертность Одногодичная летальность Выявление III IV стадий Коэффициент Состоит на ДУ (0/0000 ) 2001 15, 3 2005 16, 0 2010 19, 3 (0/0000 ) 9, 5 9, 4 9, 3 (%) 29, 6 19, 8 61, 9 58, 0 (%) 0, 62 0, 59 0, 48 – (%) 62, 3 4453 5191 6694
Рак яичников в Беларуси (2001, 2005, 2010 гг. ) Заболеваемость Смертность Одногодичная летальность Выявление III IV стадий Коэффициент Состоит на ДУ (0/0000 ) 2001 15, 3 2005 16, 0 2010 19, 3 (0/0000 ) 9, 5 9, 4 9, 3 (%) 29, 6 19, 8 61, 9 58, 0 (%) 0, 62 0, 59 0, 48 – (%) 62, 3 4453 5191 6694
 Рак яичника может быть индуцирован следующими факторами: Ø Ø Ø Ø Генетическими Гормональными Метаболическими Алиментарными Социальными Экологическими Наследственными
Рак яичника может быть индуцирован следующими факторами: Ø Ø Ø Ø Генетическими Гормональными Метаболическими Алиментарными Социальными Экологическими Наследственными
 Факторы риска 1 группа. Женщины с нарушением функции яичников (менструальной, детородной): • раннее или позднее начало менструаций; • дисфункциональные маточные кровотечения; • первичное бесплодие или нарушение детородной функции; • позднее наступление менопаузы (после 50 лет). 2 группа. Женщины с кровянистыми выделениями в постменопаузе вне зависимости от наличия какого либо патологического процесса в матке. У данной категории женщин следует исключить опухоль или гиперплазию тека ткани в яичниках, они подлежат дополнительному обследованию в условиях стационара. 3 группа. Женщины, длительно состоящие на диспансерном наблюдении по поводу: • "бессимптомной" миомы тела матки; • эндометриоза; • увеличенных или пальпируемых яичников в постменопаузе; • безуспешно леченного хронического воспалительного процесса придатков матки; • доброкачественных опухолей яичника, так как основная масса злокачественных опухолей развивается из доброкачественных, и только 4% неоплазий яичников являются первично злокачественными. Своевременное удаление доб рокачественных опухолей является профилактикой РЯ.
Факторы риска 1 группа. Женщины с нарушением функции яичников (менструальной, детородной): • раннее или позднее начало менструаций; • дисфункциональные маточные кровотечения; • первичное бесплодие или нарушение детородной функции; • позднее наступление менопаузы (после 50 лет). 2 группа. Женщины с кровянистыми выделениями в постменопаузе вне зависимости от наличия какого либо патологического процесса в матке. У данной категории женщин следует исключить опухоль или гиперплазию тека ткани в яичниках, они подлежат дополнительному обследованию в условиях стационара. 3 группа. Женщины, длительно состоящие на диспансерном наблюдении по поводу: • "бессимптомной" миомы тела матки; • эндометриоза; • увеличенных или пальпируемых яичников в постменопаузе; • безуспешно леченного хронического воспалительного процесса придатков матки; • доброкачественных опухолей яичника, так как основная масса злокачественных опухолей развивается из доброкачественных, и только 4% неоплазий яичников являются первично злокачественными. Своевременное удаление доб рокачественных опухолей является профилактикой РЯ.
 Факторы риска 4 группа. Женщины, у которых в анамнезе имеются оперативные вмешательства по поводу доброкачественных опухолей матки или её придатков с сохранением или резекцией одного (обоих) яичников (повышение риска на 10 12%). 5 группа. Ранее оперированные женщины по поводу рака молочной железы, желудка, толстой кишки, щитовидной железы и каких либо других злокачественных опухолей, так как они имеют двойной риск развития синхронного или метахронного рака. Кроме того, в яичники может метастазировать опухоль любой локализации. 6 группа. Женщины с отягощенным наследственным фоном: • семейный рак яичников (в семьях, где две родственницы первой степени родства заболевают РЯ, риск заболеть – 50%); • семейный рак яичников/рак молочной железы (одновременно наследуется РЯ и молочной железы; • у женщин, уже имеющих РМЖ или яичников, риск развития второй опухоли в 2 4 раза выше, чем в обычной популяции); • синдром Линча II (в семьях среди ближайших родственников отмечено возникновение аденокарциномы различной локализации: молочной железы, эндометрия, желудка, толстой кишки и т. д. Риск возникновения РЯ у женщин из такой семьи увеличивается в 2 раза).
Факторы риска 4 группа. Женщины, у которых в анамнезе имеются оперативные вмешательства по поводу доброкачественных опухолей матки или её придатков с сохранением или резекцией одного (обоих) яичников (повышение риска на 10 12%). 5 группа. Ранее оперированные женщины по поводу рака молочной железы, желудка, толстой кишки, щитовидной железы и каких либо других злокачественных опухолей, так как они имеют двойной риск развития синхронного или метахронного рака. Кроме того, в яичники может метастазировать опухоль любой локализации. 6 группа. Женщины с отягощенным наследственным фоном: • семейный рак яичников (в семьях, где две родственницы первой степени родства заболевают РЯ, риск заболеть – 50%); • семейный рак яичников/рак молочной железы (одновременно наследуется РЯ и молочной железы; • у женщин, уже имеющих РМЖ или яичников, риск развития второй опухоли в 2 4 раза выше, чем в обычной популяции); • синдром Линча II (в семьях среди ближайших родственников отмечено возникновение аденокарциномы различной локализации: молочной железы, эндометрия, желудка, толстой кишки и т. д. Риск возникновения РЯ у женщин из такой семьи увеличивается в 2 раза).
 Факторы риска Женщины с осложнениями беременности (гестозы, 7 группа. инфекции), которые в дальнейшем могут привести к антенатальным поражениям фолликулярного аппарата яичников плода и создать в последующем риск развития РЯ. Следует также отметить факторы, снижающие риск развития РЯ: многодетность; • длительное кормление грудью; • применение оральных контрацептивов, особенно длительное (уменьшает риск развития РЯ на 50%). • удаление яичников во время операции по поводу доброкачественных заболеваний матки в 20 25% случаев предотвращает развитие РЯ. Все женщины, относящиеся к вышеперечисленным группам, должны в обязательном порядке не реже 2 раз в год подвергаться обследованию: ректовагинальный осмотр, УЗИ органов малого таза с использованием трансвагинального датчика и цветового допплеровского картирования, определение опухолевого маркера СА 125 и по показаниям – пункция заднего свода влагалища с цитологическим исследованием пунктатов или смывов из малого таза.
Факторы риска Женщины с осложнениями беременности (гестозы, 7 группа. инфекции), которые в дальнейшем могут привести к антенатальным поражениям фолликулярного аппарата яичников плода и создать в последующем риск развития РЯ. Следует также отметить факторы, снижающие риск развития РЯ: многодетность; • длительное кормление грудью; • применение оральных контрацептивов, особенно длительное (уменьшает риск развития РЯ на 50%). • удаление яичников во время операции по поводу доброкачественных заболеваний матки в 20 25% случаев предотвращает развитие РЯ. Все женщины, относящиеся к вышеперечисленным группам, должны в обязательном порядке не реже 2 раз в год подвергаться обследованию: ректовагинальный осмотр, УЗИ органов малого таза с использованием трансвагинального датчика и цветового допплеровского картирования, определение опухолевого маркера СА 125 и по показаниям – пункция заднего свода влагалища с цитологическим исследованием пунктатов или смывов из малого таза.
 Распределение больных злокачественными опухолями яичников по стадиям в 2001 и 2010 годах в РБ
Распределение больных злокачественными опухолями яичников по стадиям в 2001 и 2010 годах в РБ
 Причины поздней диагностики опухолей яичников q q q q q Наличие морфофункциональных особенностей яичников Быстрая малигнизация и рост злокачественного процесса Отсутствие классических симптомов заболевания Появление большинства опухолей в 5 -7 декаде жизни, сочетающихся в 93% случаев с целым рядом терапевтических заболеваний Длительное обследование больных у терапевта, что приводит к диагностике III-IV стадии в 72% случаев Отсутствие онкологической настороженности у врачей всех специальностей Сложность диагностики заболевания Отсутствие предраковых заболеваний Раннее метастазирование, имеющегося процесса Низкий уровень знаний онкогинекологии акушерами-гинекологами и акушерками
Причины поздней диагностики опухолей яичников q q q q q Наличие морфофункциональных особенностей яичников Быстрая малигнизация и рост злокачественного процесса Отсутствие классических симптомов заболевания Появление большинства опухолей в 5 -7 декаде жизни, сочетающихся в 93% случаев с целым рядом терапевтических заболеваний Длительное обследование больных у терапевта, что приводит к диагностике III-IV стадии в 72% случаев Отсутствие онкологической настороженности у врачей всех специальностей Сложность диагностики заболевания Отсутствие предраковых заболеваний Раннее метастазирование, имеющегося процесса Низкий уровень знаний онкогинекологии акушерами-гинекологами и акушерками
 Пограничные опухоли яичников (516%) Злокачественность – потенциально низкой степени. Они имеют железистую пролиферацию и не имеют стормальной инвазии. Основнае число пограничных опухолей представлено: серозными (55%) и муцинозными (40%) формами. Остальные опухоли (эндометриоидные, светлоклеточные, опухоли Бреннера и смешанные) составляют 5%.
Пограничные опухоли яичников (516%) Злокачественность – потенциально низкой степени. Они имеют железистую пролиферацию и не имеют стормальной инвазии. Основнае число пограничных опухолей представлено: серозными (55%) и муцинозными (40%) формами. Остальные опухоли (эндометриоидные, светлоклеточные, опухоли Бреннера и смешанные) составляют 5%.
 q q q q q Особенности пограничных опухолей яичников Молодой возраст (до 40 лет) Бессимптомное течение Диагностируется в I стадии Являются находками на операции Встречаются у пациенток с бесплодием Наличие ациклических кровянистых выделений из половых путей Дают поздние рецидивы через 3 -19 лет по брюшине или в оставленном яичнике Са-125 повышен только у 50% больных и составляет не более 150 МЕ/мл Диагноз ставят только морфологи, что требует во время операции срочного исследования
q q q q q Особенности пограничных опухолей яичников Молодой возраст (до 40 лет) Бессимптомное течение Диагностируется в I стадии Являются находками на операции Встречаются у пациенток с бесплодием Наличие ациклических кровянистых выделений из половых путей Дают поздние рецидивы через 3 -19 лет по брюшине или в оставленном яичнике Са-125 повышен только у 50% больных и составляет не более 150 МЕ/мл Диагноз ставят только морфологи, что требует во время операции срочного исследования
 Лечение пограничных опухолей яичников q q При I стадии у молодых женщин выполняют: • одностороннюю сальпингоофорэктомию • клиновидную резекцию контрлатерального яичника со срочным гистологическим исследованием • оментэктомию При II-IV стадии объем операции расширяют до гистерэктомии I типа и удаления большого сальника с последующей химиотерапией
Лечение пограничных опухолей яичников q q При I стадии у молодых женщин выполняют: • одностороннюю сальпингоофорэктомию • клиновидную резекцию контрлатерального яичника со срочным гистологическим исследованием • оментэктомию При II-IV стадии объем операции расширяют до гистерэктомии I типа и удаления большого сальника с последующей химиотерапией
 Симптомы рака яичников Патогномоничных симптомов нет 1) Боли в эпигастральной области и в нижних отделах живота, вздутие кишечника 2) Увеличение живота в объеме 3) Кровянистые выделения из половых путей 4) Нарушение функции кишечника 5) Нарушение диуреза 6) Потеря аппетита, слабость, одышка, повышение температуры тела 7) Прекращение месячных у молодых женщин с увеличением живота в объеме, что симулирует беременность
Симптомы рака яичников Патогномоничных симптомов нет 1) Боли в эпигастральной области и в нижних отделах живота, вздутие кишечника 2) Увеличение живота в объеме 3) Кровянистые выделения из половых путей 4) Нарушение функции кишечника 5) Нарушение диуреза 6) Потеря аппетита, слабость, одышка, повышение температуры тела 7) Прекращение месячных у молодых женщин с увеличением живота в объеме, что симулирует беременность
 Клиническая картина • • Бессимптомное течение на ранних стадиях При диссеминации опухоли жалобы на ощущение дискомфорта со стороны желудочнокишечного тракта, увеличение живота в объеме (асцит), тупую ноющую боль внизу живота (механическое давление опухолью соседних органов)
Клиническая картина • • Бессимптомное течение на ранних стадиях При диссеминации опухоли жалобы на ощущение дискомфорта со стороны желудочнокишечного тракта, увеличение живота в объеме (асцит), тупую ноющую боль внизу живота (механическое давление опухолью соседних органов)
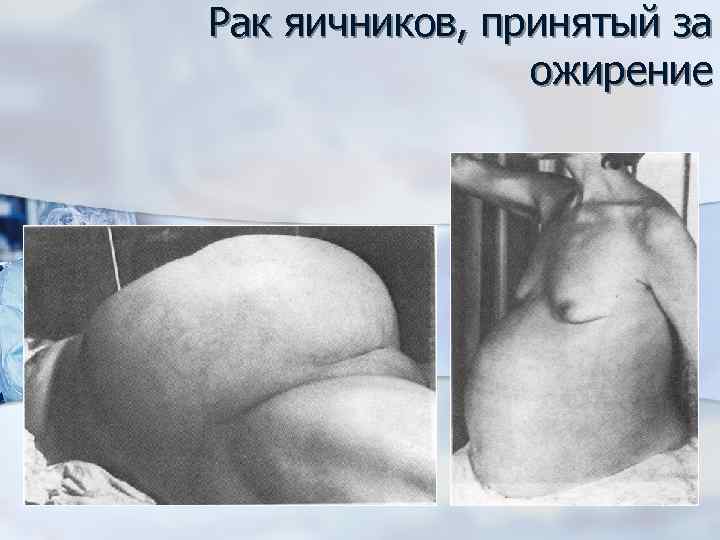 Рак яичников, принятый за ожирение
Рак яичников, принятый за ожирение
 III-IV стадии, % Связь длительности симптомов с запущенностью рака яичников
III-IV стадии, % Связь длительности симптомов с запущенностью рака яичников
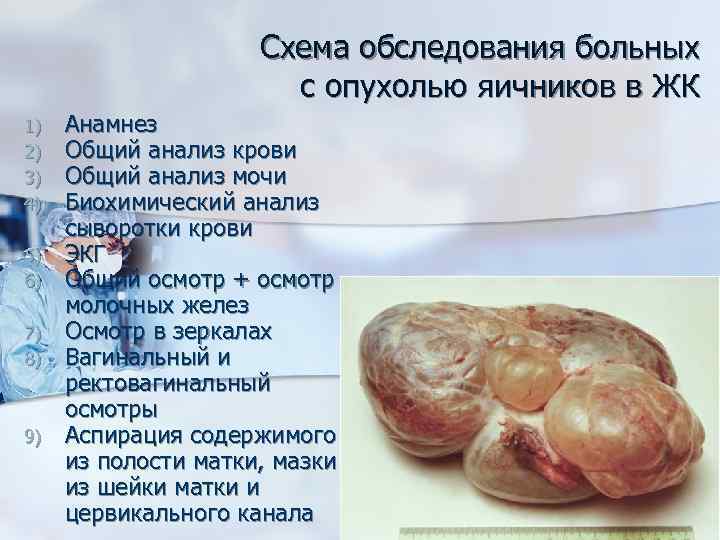 Схема обследования больных с опухолью яичников в ЖК 1) 2) 3) 4) 5) 6) 7) 8) 9) Анамнез Общий анализ крови Общий анализ мочи Биохимический анализ сыворотки крови ЭКГ Общий осмотр + осмотр молочных желез Осмотр в зеркалах Вагинальный и ректовагинальный осмотры Аспирация содержимого из полости матки, мазки из шейки матки и цервикального канала
Схема обследования больных с опухолью яичников в ЖК 1) 2) 3) 4) 5) 6) 7) 8) 9) Анамнез Общий анализ крови Общий анализ мочи Биохимический анализ сыворотки крови ЭКГ Общий осмотр + осмотр молочных желез Осмотр в зеркалах Вагинальный и ректовагинальный осмотры Аспирация содержимого из полости матки, мазки из шейки матки и цервикального канала
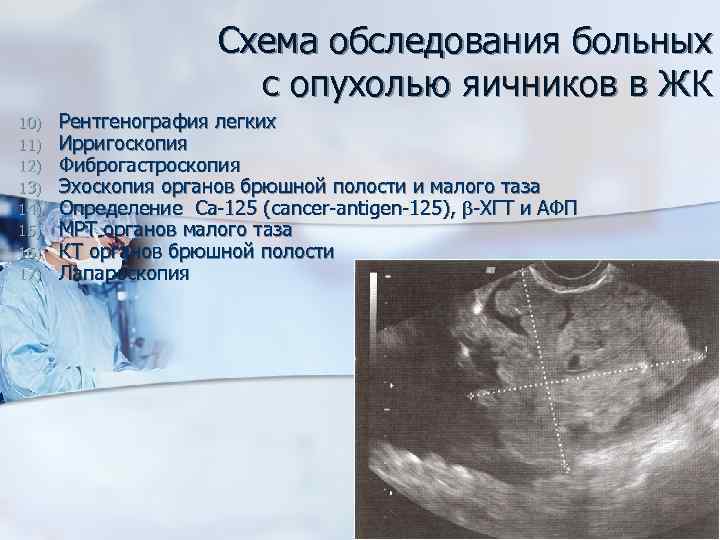 Схема обследования больных с опухолью яичников в ЖК 10) 11) 12) 13) 14) 15) 16) 17) Рентгенография легких Ирригоскопия Фиброгастроскопия Эхоскопия органов брюшной полости и малого таза Определение Са-125 (cancer-antigen-125), -ХГТ и АФП МРТ органов малого таза КТ органов брюшной полости Лапароскопия
Схема обследования больных с опухолью яичников в ЖК 10) 11) 12) 13) 14) 15) 16) 17) Рентгенография легких Ирригоскопия Фиброгастроскопия Эхоскопия органов брюшной полости и малого таза Определение Са-125 (cancer-antigen-125), -ХГТ и АФП МРТ органов малого таза КТ органов брюшной полости Лапароскопия
 Диагностика Морфологическое подтверждение диагноза – лапароскопическое взятие биопсии – цитологическое исследование асцитической жидкости – гистологическое исследование удаленной опухоли •
Диагностика Морфологическое подтверждение диагноза – лапароскопическое взятие биопсии – цитологическое исследование асцитической жидкости – гистологическое исследование удаленной опухоли •
 Основные варианты структуры опухоли РЯ при эхоскопии Кистозно-солидная Солидная Опухоль без четкой структуры в неувеличенном яичнике
Основные варианты структуры опухоли РЯ при эхоскопии Кистозно-солидная Солидная Опухоль без четкой структуры в неувеличенном яичнике
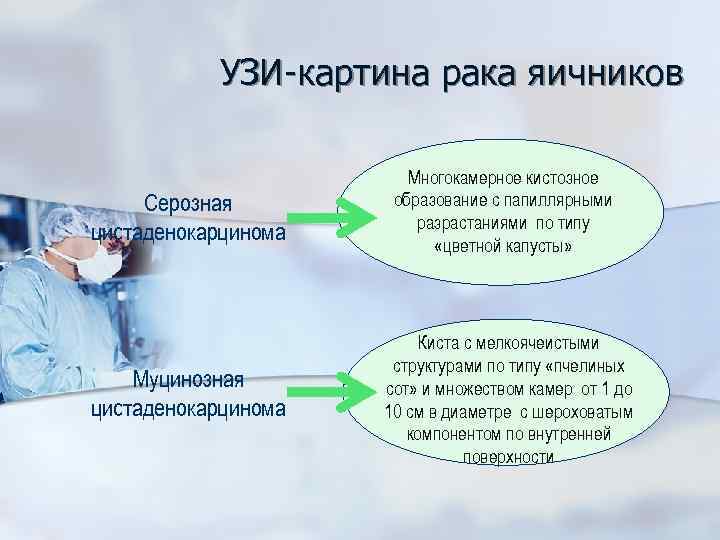 УЗИ-картина рака яичников Серозная цистаденокарцинома Многокамерное кистозное образование с папиллярными разрастаниями по типу «цветной капусты» Муцинозная цистаденокарцинома Киста с мелкоячеистыми структурами по типу «пчелиных сот» и множеством камер от 1 до 10 см в диаметре с шероховатым компонентом по внутренней поверхности
УЗИ-картина рака яичников Серозная цистаденокарцинома Многокамерное кистозное образование с папиллярными разрастаниями по типу «цветной капусты» Муцинозная цистаденокарцинома Киста с мелкоячеистыми структурами по типу «пчелиных сот» и множеством камер от 1 до 10 см в диаметре с шероховатым компонентом по внутренней поверхности
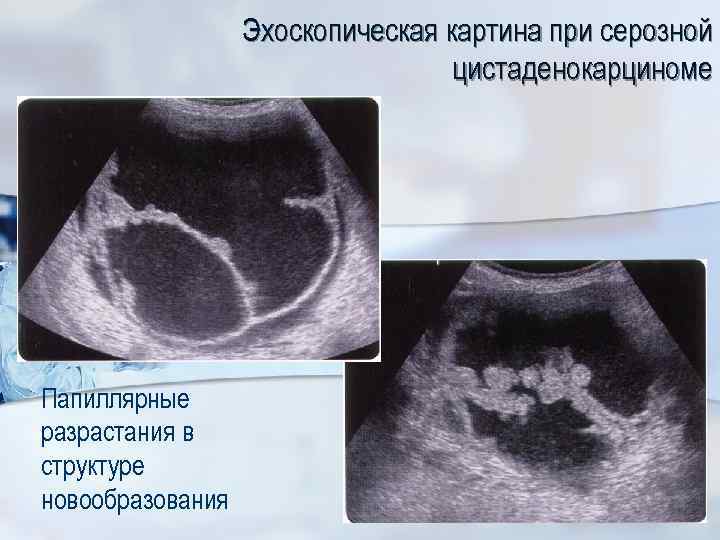 Эхоскопическая картина при серозной цистаденокарциноме Папиллярные разрастания в структуре новообразования
Эхоскопическая картина при серозной цистаденокарциноме Папиллярные разрастания в структуре новообразования
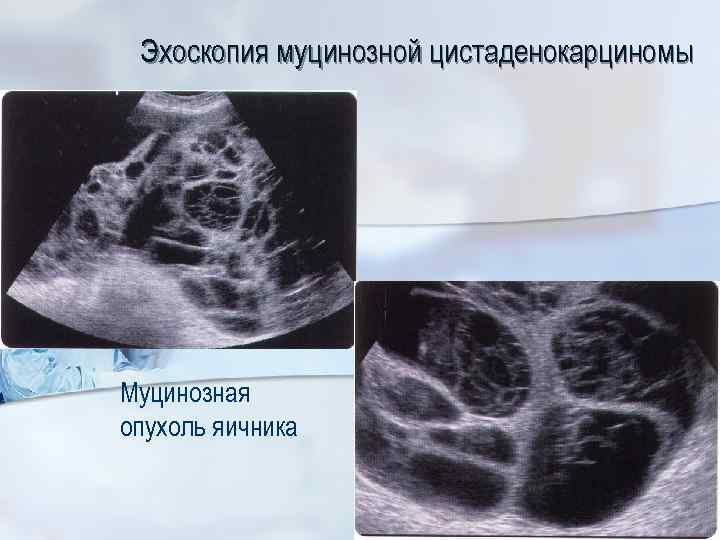 Эхоскопия муцинозной цистаденокарциномы Муцинозная опухоль яичника
Эхоскопия муцинозной цистаденокарциномы Муцинозная опухоль яичника
 УЗИ-допплерометрия при I-II стадиях рака яичников 1) 2) 3) Разнокалиберная характеристика сосудов и их прерывистый ход в яичнике. Показатели ИР (индекс резистентности) в диапазоне 0, 3 -0, 6. Скорость кровотока 4 -10 см/сек. Чувствительность метода – 86%. Специфичность – 82%.
УЗИ-допплерометрия при I-II стадиях рака яичников 1) 2) 3) Разнокалиберная характеристика сосудов и их прерывистый ход в яичнике. Показатели ИР (индекс резистентности) в диапазоне 0, 3 -0, 6. Скорость кровотока 4 -10 см/сек. Чувствительность метода – 86%. Специфичность – 82%.
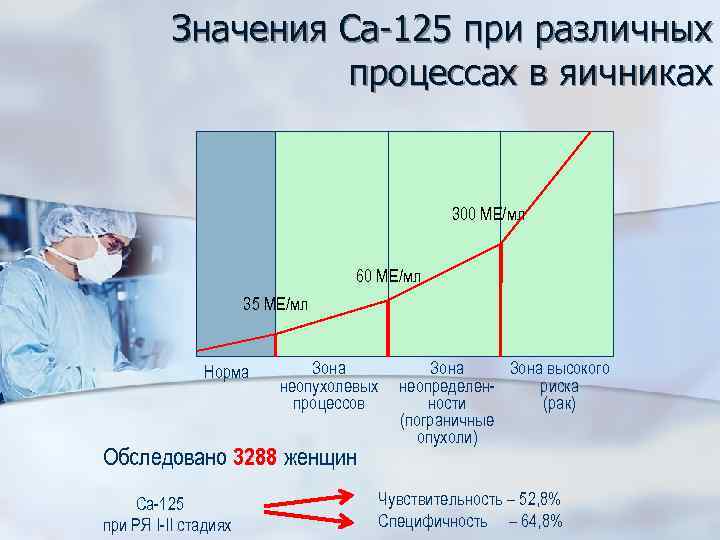 Значения Са-125 при различных процессах в яичниках 300 МЕ/мл 60 МЕ/мл 35 МЕ/мл Норма Зона высокого неопухолевых неопределенриска процессов ности (рак) (пограничные опухоли) Обследовано 3288 женщин Са-125 при РЯ I-II стадиях Чувствительность – 52, 8% Специфичность – 64, 8%
Значения Са-125 при различных процессах в яичниках 300 МЕ/мл 60 МЕ/мл 35 МЕ/мл Норма Зона высокого неопухолевых неопределенриска процессов ности (рак) (пограничные опухоли) Обследовано 3288 женщин Са-125 при РЯ I-II стадиях Чувствительность – 52, 8% Специфичность – 64, 8%
 Связь частоты повышения уровня Са-125 в зависимости от гистотипа РЯ %
Связь частоты повышения уровня Са-125 в зависимости от гистотипа РЯ %
 Уровень Са-125 МЕ/мл Уровень Са-125 в сыворотке крови при серозной ЦАК в зависимости от стадии
Уровень Са-125 МЕ/мл Уровень Са-125 в сыворотке крови при серозной ЦАК в зависимости от стадии
 Магнитно-резонансная томография при раке яичников Этот метод позволяет: § получить изображение в 3 -х плоскостях; § дифференцировать злокачественную опухоль от доброкачественной; § уточнить стадию заболевания.
Магнитно-резонансная томография при раке яичников Этот метод позволяет: § получить изображение в 3 -х плоскостях; § дифференцировать злокачественную опухоль от доброкачественной; § уточнить стадию заболевания.
 Лапароскопия при раке яичников Инвазивный метод с помощью которого можно установить локализацию опухолевого процесса, его характер, уточнить стадию и выполнить биопсию.
Лапароскопия при раке яичников Инвазивный метод с помощью которого можно установить локализацию опухолевого процесса, его характер, уточнить стадию и выполнить биопсию.
 Индекс малигнизации опухоли яичников RMI = U M Ca-125 U – находки при УЗИ (наличие кист в одном или двух яичниках, метастазы, асцит). 0 баллов – нет находок, 1 – одна, 3 – от 2 до 5. M – менструальный статус (репродуктивный возраст – 1 балл, постменопауза – 2 балла). Ca-125 – значение опухолевого маркера. RMI 190 баллов – рак яичников. Чувствительность метода – 85, 4%. Специфичность – 98%.
Индекс малигнизации опухоли яичников RMI = U M Ca-125 U – находки при УЗИ (наличие кист в одном или двух яичниках, метастазы, асцит). 0 баллов – нет находок, 1 – одна, 3 – от 2 до 5. M – менструальный статус (репродуктивный возраст – 1 балл, постменопауза – 2 балла). Ca-125 – значение опухолевого маркера. RMI 190 баллов – рак яичников. Чувствительность метода – 85, 4%. Специфичность – 98%.
 Обследование в онкологическом учреждении • Первичная опухоль, местное распространение – физикальное исследование (гинекологическое исследование) – УЗИ малого таза и брюшной полости с цветным доплеровским картированием – цистоскопия – ректороманоскопия – экскреторная урография – определение уровня CA-125, АФП и -ХГ (до 30 лет) – лапароскопия (по показаниям) • Регионарное распространение – пальпация паховых лимфатических узлов – УЗИ забрюшинного пространства – КТ – экскреторная урография
Обследование в онкологическом учреждении • Первичная опухоль, местное распространение – физикальное исследование (гинекологическое исследование) – УЗИ малого таза и брюшной полости с цветным доплеровским картированием – цистоскопия – ректороманоскопия – экскреторная урография – определение уровня CA-125, АФП и -ХГ (до 30 лет) – лапароскопия (по показаниям) • Регионарное распространение – пальпация паховых лимфатических узлов – УЗИ забрюшинного пространства – КТ – экскреторная урография
 Обследование в онкологическом учреждении • Отдаленные метастазы – физикальное исследование (пальпация шейных лимфатических узлов) – УЗИ органов брюшной полости (печени, большого сальника) – КТ – позитронно-эмиссионная томография (ПЭТ)
Обследование в онкологическом учреждении • Отдаленные метастазы – физикальное исследование (пальпация шейных лимфатических узлов) – УЗИ органов брюшной полости (печени, большого сальника) – КТ – позитронно-эмиссионная томография (ПЭТ)
 Обследование в онкологическом учреждении • Оценка общего состояния – общий анализ крови и мочи, биохимическое исследование крови, коагулограмма – допплеровское исследование вен нижних конечностей и подвздошных вен – ЭКГ – исследование функции внешнего дыхания – фиброгастроскопия (при необходимости) – колоноскопия / ирригоскопия (при необходимости)
Обследование в онкологическом учреждении • Оценка общего состояния – общий анализ крови и мочи, биохимическое исследование крови, коагулограмма – допплеровское исследование вен нижних конечностей и подвздошных вен – ЭКГ – исследование функции внешнего дыхания – фиброгастроскопия (при необходимости) – колоноскопия / ирригоскопия (при необходимости)
 Гистотип рака яичников Серозная аденокарцинома Муцинозная аденокарцинома • Эндометриоидная аденокарцинома • Светлоклеточная (мезонефроидная) аденокарцинома • Злокачественная опухоль • Бреннера Смешанная аденокарцинома Недифференцированный рак • •
Гистотип рака яичников Серозная аденокарцинома Муцинозная аденокарцинома • Эндометриоидная аденокарцинома • Светлоклеточная (мезонефроидная) аденокарцинома • Злокачественная опухоль • Бреннера Смешанная аденокарцинома Недифференцированный рак • •
 Рак яичников 1) 2) 3) Серозная ЦАК – (69, 8%). Средний возраст – 49 лет. Развивается на фоне пограничных или доброкачественных опухолей, трудно от них отличается. Кистозные участки чередуются с плотными. Быстро прорастает капсулу и смежные органы. Дает множественные метастазы, асцит. Муцинозная ЦАК - (6, 6%). Средний возраст – 51 год. Имеет вид кисты очень больших размеров, чаще многокамерный. У опухоли бывает ножка, которая при перекруте дает симптомы острого живота. Внутри выстлана эпителием, который продуцирует слизь. Эндометриоидная ЦАК – (6, 5%). Средний возраст – 41, 9 лет. Развивается из имплантатов эндометрия в яичнике, имеет коричневую или красноватую окраску по внутренней поверхности, асцит.
Рак яичников 1) 2) 3) Серозная ЦАК – (69, 8%). Средний возраст – 49 лет. Развивается на фоне пограничных или доброкачественных опухолей, трудно от них отличается. Кистозные участки чередуются с плотными. Быстро прорастает капсулу и смежные органы. Дает множественные метастазы, асцит. Муцинозная ЦАК - (6, 6%). Средний возраст – 51 год. Имеет вид кисты очень больших размеров, чаще многокамерный. У опухоли бывает ножка, которая при перекруте дает симптомы острого живота. Внутри выстлана эпителием, который продуцирует слизь. Эндометриоидная ЦАК – (6, 5%). Средний возраст – 41, 9 лет. Развивается из имплантатов эндометрия в яичнике, имеет коричневую или красноватую окраску по внутренней поверхности, асцит.
 Рак яичников 4) 5) 6) 7) Светлоклеточная ЦАК – (0, 1%). Средний возраст – 40 лет. Состоит из светлых клеток сходных с элементами почечноклеточного рака. Опухоль Бреннера – (1 -2%). Средний возраст – 63, 4 года. Опухоль имеет каменистую плотность, овальную форму и неровную поверхность. Обладает эстрогенной активностью. В постменопаузе имеют место кровянистые выделения из половых путей, гипертрофия клитора, миома матки, иногда рак эндометрия. Смешанные опухоли – (2, 5%). Опухоль состоит из сочетания нескольких описанных ранее гистотипов. Недифференцированная карцинома. Структура опухоли может быть разной, гистотип неопределенный, характерной клиники не имеет. Прогноз плохой.
Рак яичников 4) 5) 6) 7) Светлоклеточная ЦАК – (0, 1%). Средний возраст – 40 лет. Состоит из светлых клеток сходных с элементами почечноклеточного рака. Опухоль Бреннера – (1 -2%). Средний возраст – 63, 4 года. Опухоль имеет каменистую плотность, овальную форму и неровную поверхность. Обладает эстрогенной активностью. В постменопаузе имеют место кровянистые выделения из половых путей, гипертрофия клитора, миома матки, иногда рак эндометрия. Смешанные опухоли – (2, 5%). Опухоль состоит из сочетания нескольких описанных ранее гистотипов. Недифференцированная карцинома. Структура опухоли может быть разной, гистотип неопределенный, характерной клиники не имеет. Прогноз плохой.
 Пути метастазирования • Имплантационный • Лимфогенный – поясничные лимфатические узлы (воронко-тазовая связка) – тазовые лимфатические узлы (широкая связка) – паховые лимфатические узлы (круглая связка)
Пути метастазирования • Имплантационный • Лимфогенный – поясничные лимфатические узлы (воронко-тазовая связка) – тазовые лимфатические узлы (широкая связка) – паховые лимфатические узлы (круглая связка)
 Пути метастазирования • Распространение на соседние органы • Гематогенный
Пути метастазирования • Распространение на соседние органы • Гематогенный
 Метастазы в пупочную область Узелок Марии Джозеф. Мария Джозеф – медсестра, монахиня, которая впервые обратила на него внимание. Пупочные метастазы дают: § Опухоли желудка – 20%, § Поджелудочной железы – 15%, § Сигмовидной кишки – 10%, § Рак яичников – 10%, § Кишечника – 9%, § Матка, труба, шейка – 9%, § Другие органы – 26%. Это плотный узел, безболезненный. Прогноз плохой, больные погибают в течение года. Признак наличия метастазов в жизненноважных органах.
Метастазы в пупочную область Узелок Марии Джозеф. Мария Джозеф – медсестра, монахиня, которая впервые обратила на него внимание. Пупочные метастазы дают: § Опухоли желудка – 20%, § Поджелудочной железы – 15%, § Сигмовидной кишки – 10%, § Рак яичников – 10%, § Кишечника – 9%, § Матка, труба, шейка – 9%, § Другие органы – 26%. Это плотный узел, безболезненный. Прогноз плохой, больные погибают в течение года. Признак наличия метастазов в жизненноважных органах.
 Правила классификации Яичник ( CD C 56) ICD-0 I Определения категорий T, N и M соответствуют стадиям FIGO. Для сравнения включены обе системы. Классификацию применяют к злокачественным опухолям яичника как эпителиального, так и стромального происхождения, включая опухоли с пограничным и низким потенциалом злокачественности, соответствующие «простым эпителиальным опухолям» в ранней терминологии. Требуется гистологическое подтверждение новообразования с разделением по гистологическому типу. Для определения категорий Т, N и М показано проведение следующих исследований: Категория Т клиническое обследование, лучевые методы исследования, хирургическая диагностическая операция (лапароскопия/лапаротомия) Категория N клиническое обследование, лучевые методы исследования, хирургическая диагностическая операция (лапароскопия/лапаротомия) Категория M клиническое обследование, лучевые методы исследования, хирургическая диагностическая операция (лапароскопия/лапаротомия)
Правила классификации Яичник ( CD C 56) ICD-0 I Определения категорий T, N и M соответствуют стадиям FIGO. Для сравнения включены обе системы. Классификацию применяют к злокачественным опухолям яичника как эпителиального, так и стромального происхождения, включая опухоли с пограничным и низким потенциалом злокачественности, соответствующие «простым эпителиальным опухолям» в ранней терминологии. Требуется гистологическое подтверждение новообразования с разделением по гистологическому типу. Для определения категорий Т, N и М показано проведение следующих исследований: Категория Т клиническое обследование, лучевые методы исследования, хирургическая диагностическая операция (лапароскопия/лапаротомия) Категория N клиническое обследование, лучевые методы исследования, хирургическая диагностическая операция (лапароскопия/лапаротомия) Категория M клиническое обследование, лучевые методы исследования, хирургическая диагностическая операция (лапароскопия/лапаротомия)
 Правила классификации Стадии IGO основаны на хирургических FIGO F данных, а категории основаны на TNM клинической и/или патологоанатомической классификации. Регионарные лимфатические узлы Регионарными лимфатическими узлами являются подчревные (включая запирательные), общие подвздошные, наружные подвздошные, латеральные крестцовые, парааортальные и паховые узлы.
Правила классификации Стадии IGO основаны на хирургических FIGO F данных, а категории основаны на TNM клинической и/или патологоанатомической классификации. Регионарные лимфатические узлы Регионарными лимфатическими узлами являются подчревные (включая запирательные), общие подвздошные, наружные подвздошные, латеральные крестцовые, парааортальные и паховые узлы.
 Правила классификаци Т — Первичная опухоль Категории TNM Стадии FIGO ТХ Первичная опухоль не может быть оценена Т 0 Отсутствие данных о первичной опухоли T 1 I Опухоль в пределах яичников (одного или обоих) T 1 a IA Опухоль в пределах одного яичника; капсула интактна, нет опухоли на поверхности яичника; нет злокачественных клеток в асцитической или перитонеальной жидкости T 1 b IB Опухоль в пределах обоих яичников; капсула интактна, нет опухоли на поверхности яичников; нет злокачественных клеток в асцитической или перитонеальной жидкости T 1 c IC Опухоль в пределах одного или обоих яичников с любой из следующих характеристик: разрыв капсулы, наличие опухоли на поверхности яичника, наличие злокачественных клеток в асцитической или перитонеальной жидкости
Правила классификаци Т — Первичная опухоль Категории TNM Стадии FIGO ТХ Первичная опухоль не может быть оценена Т 0 Отсутствие данных о первичной опухоли T 1 I Опухоль в пределах яичников (одного или обоих) T 1 a IA Опухоль в пределах одного яичника; капсула интактна, нет опухоли на поверхности яичника; нет злокачественных клеток в асцитической или перитонеальной жидкости T 1 b IB Опухоль в пределах обоих яичников; капсула интактна, нет опухоли на поверхности яичников; нет злокачественных клеток в асцитической или перитонеальной жидкости T 1 c IC Опухоль в пределах одного или обоих яичников с любой из следующих характеристик: разрыв капсулы, наличие опухоли на поверхности яичника, наличие злокачественных клеток в асцитической или перитонеальной жидкости
 Правила классификации T 2 II Опухоль поражает один или оба яичника и распространяется на структуры малого таза T 2 a IIA Распространение и/или имплантация на матке и/или трубе (трубах); нет злокачественных клеток в асцитической или перитонеальной жидкости T 2 b IIB Распространение на другие структуры малого таза; нет злокачественных клеток в асцитической или перитонеальной жидкости T 2 c IIC Распространение на структуры малого таза (2 а или 2 b) с наличием злокачественных клеток в асцитической или перитонеальной жидкости
Правила классификации T 2 II Опухоль поражает один или оба яичника и распространяется на структуры малого таза T 2 a IIA Распространение и/или имплантация на матке и/или трубе (трубах); нет злокачественных клеток в асцитической или перитонеальной жидкости T 2 b IIB Распространение на другие структуры малого таза; нет злокачественных клеток в асцитической или перитонеальной жидкости T 2 c IIC Распространение на структуры малого таза (2 а или 2 b) с наличием злокачественных клеток в асцитической или перитонеальной жидкости
 Правила классификации T 3 и/или N 1 III Распространение на один либо оба яичника с подтвержденными при микроскопическом исследовании метастазами в брюшине за пределами малого таза и/ или метастазы в регионарных лимфатических узлах T 3 a IIIA Микроскопические метастазы в брюшине за пределами малого таза T 3 b IIIB Метастазы не более 2 см в наибольшем измерении в брюшине за пределами малого таза T 3 c и/или N 1 IIIC Метастазы более 2 см в наибольшем измерении в брюшине за пределами малого таза и/или метастазы в регионарных лимфатических узлах M 1 IV Отдаленные метастазы (исключая метастазы в брюшине) Примечания: метастазы в капсуле печени классифицируют как T 3/III, метастазы в паренхиме печени — как М 1/ IV. Плевральный выпот должен быть с положительной цитологией, чтобы классифицировать как M 1/IV.
Правила классификации T 3 и/или N 1 III Распространение на один либо оба яичника с подтвержденными при микроскопическом исследовании метастазами в брюшине за пределами малого таза и/ или метастазы в регионарных лимфатических узлах T 3 a IIIA Микроскопические метастазы в брюшине за пределами малого таза T 3 b IIIB Метастазы не более 2 см в наибольшем измерении в брюшине за пределами малого таза T 3 c и/или N 1 IIIC Метастазы более 2 см в наибольшем измерении в брюшине за пределами малого таза и/или метастазы в регионарных лимфатических узлах M 1 IV Отдаленные метастазы (исключая метастазы в брюшине) Примечания: метастазы в капсуле печени классифицируют как T 3/III, метастазы в паренхиме печени — как М 1/ IV. Плевральный выпот должен быть с положительной цитологией, чтобы классифицировать как M 1/IV.
 Правила классификации Региональные лимфатические узлы NX Региональные лимфатические узлы не могут быть оценены N 0 Нет метастазов в региональных лимфатических узлах N 1 Есть метастазы в региональных лимфатических узлах М — Отдаленные метастазы М 0 Нет отдаленных метастазов М 1 Есть отдаленные метастазы (исключая метастазы в брюшине)
Правила классификации Региональные лимфатические узлы NX Региональные лимфатические узлы не могут быть оценены N 0 Нет метастазов в региональных лимфатических узлах N 1 Есть метастазы в региональных лимфатических узлах М — Отдаленные метастазы М 0 Нет отдаленных метастазов М 1 Есть отдаленные метастазы (исключая метастазы в брюшине)
 Правила классификации Патологоанатомическая классификацияp. TNM Категории р. Т и p. N соответствуют категориям Т и N. p. NO При тазовой лимфаденэктомии гистологическое исследование должно включать не менее 6 лимфатических узлов. Если в лимфатических узлах метастазы не выявлены, но исследовано меньшее количество узлов, то классифицируют как p. NO (в классификации FIGO такие случаи обозначают как p. NX).
Правила классификации Патологоанатомическая классификацияp. TNM Категории р. Т и p. N соответствуют категориям Т и N. p. NO При тазовой лимфаденэктомии гистологическое исследование должно включать не менее 6 лимфатических узлов. Если в лимфатических узлах метастазы не выявлены, но исследовано меньшее количество узлов, то классифицируют как p. NO (в классификации FIGO такие случаи обозначают как p. NX).
 Правила классификации Гистологическая классификация Стадия IA Стадия IB Стадия IС Стадия IIА Стадия IIВ Стадия IIС Стадия IIIА Стадия IIIВ Стадия IIIC Стадия IV Т 1 а Т 1 Ь Т 1 с Т 2 а Т 2 b Т 2 с ТЗа ТЗb ТЗс Любая Т N 0 N 0 N 0 N 1 Любая N М 0 М 0 М 0 М 1
Правила классификации Гистологическая классификация Стадия IA Стадия IB Стадия IС Стадия IIА Стадия IIВ Стадия IIС Стадия IIIА Стадия IIIВ Стадия IIIC Стадия IV Т 1 а Т 1 Ь Т 1 с Т 2 а Т 2 b Т 2 с ТЗа ТЗb ТЗс Любая Т N 0 N 0 N 0 N 1 Любая N М 0 М 0 М 0 М 1
 Лечение рака яичников • I этап лечения циторедуктивная — операция — включающая: – пошаговое определение стадии – хирургическое вмешательство: первичная циторедукция, цель которой – удаление первичной опухоли и, по возможности, всех метастазов в пределах брюшной полости; если это невозможно, уменьшение опухоли до минимальных размеров • При невозможности выполнить оптимальную циторедукцию проводят 3 курса химиотерапии
Лечение рака яичников • I этап лечения циторедуктивная — операция — включающая: – пошаговое определение стадии – хирургическое вмешательство: первичная циторедукция, цель которой – удаление первичной опухоли и, по возможности, всех метастазов в пределах брюшной полости; если это невозможно, уменьшение опухоли до минимальных размеров • При невозможности выполнить оптимальную циторедукцию проводят 3 курса химиотерапии
 Деление операций в зависимости от размеров резидуальной опухоли 1. Полная циторедукция – операция, в ходе которой не оставлено видимой (остаточной) опухоли 2. Оптимальная циторедукция – остаточная опухоль размерами один см или менее 3. Субоптимальная циторедукция – остаточная опухоль более 1 см
Деление операций в зависимости от размеров резидуальной опухоли 1. Полная циторедукция – операция, в ходе которой не оставлено видимой (остаточной) опухоли 2. Оптимальная циторедукция – остаточная опухоль размерами один см или менее 3. Субоптимальная циторедукция – остаточная опухоль более 1 см
 Пошаговое хирургическое стадирование рака яичников (1) Процедура хирургического стадирования у больных раком яичников Шаг 1. В тех случаях, когда имеется асцитическая жидкость, как можно большее ее количество должно быть взято для цитологического исследования. При отсутствии асцитической жидкости необходимо получить смывы для цитологического исследования из полости таза, обоих боковых каналов и обеих поддиафрагмальных поверхностей. Шаг 2. Определить, является ли опухоль злокачественной. Если опухоль злокачественная, выполняется стандартная операция (гистерэктомия и двусторонняя сальпинго-оофорэктомия и удаление большого сальника). Шаг 3. Тщательно обследуется тазовая брюшина. При наличии опухолевых образований следует удалить их в максимально возможном объеме и взять биоптаты из тех образований, которые не могут быть удалены. В тех случаях, когда отсутствуют видимые глазом опухолевые образования, производится забор биоптатов как минимум из брюшины боковых стенок таза, брюшины мочевого пузыря, брюшины ректосигмоидного отдела толстой кишки и брюшины Дугласова кармана.
Пошаговое хирургическое стадирование рака яичников (1) Процедура хирургического стадирования у больных раком яичников Шаг 1. В тех случаях, когда имеется асцитическая жидкость, как можно большее ее количество должно быть взято для цитологического исследования. При отсутствии асцитической жидкости необходимо получить смывы для цитологического исследования из полости таза, обоих боковых каналов и обеих поддиафрагмальных поверхностей. Шаг 2. Определить, является ли опухоль злокачественной. Если опухоль злокачественная, выполняется стандартная операция (гистерэктомия и двусторонняя сальпинго-оофорэктомия и удаление большого сальника). Шаг 3. Тщательно обследуется тазовая брюшина. При наличии опухолевых образований следует удалить их в максимально возможном объеме и взять биоптаты из тех образований, которые не могут быть удалены. В тех случаях, когда отсутствуют видимые глазом опухолевые образования, производится забор биоптатов как минимум из брюшины боковых стенок таза, брюшины мочевого пузыря, брюшины ректосигмоидного отдела толстой кишки и брюшины Дугласова кармана.
 Пошаговое хирургическое стадирование рака яичников (2) Шаг 4. бследуются боковые карманы и удаляются все О видимые образования. В тех случаях, когда видимых опухолевых образований нет, производится биопсия брюшины с каждой стороны в виде полоски ткани 1 3 см. Шаг 5. бследуется сальник и удаляются все участки, О имеющие видимые опухолевые образования (включая малый сальник, если он вовлечен в опухолевый процесс). Если видимых опухолевых образований нет, производится субтотальное удаление большого сальника. Шаг 6. сматриваются и пальпируются обе гемидиафрагмы, О поверхность печени и селезенки. При наличии опухолевых образований производятся их удаление в максимально возможном объеме и биопсия всех тех образований, которые не удалось иссечь. Если видимых образований нет, выполняется биопсия брюшины правой гемидиафрагмы в виде полоски 1 2 см (только брюшины, во избежание пневмоторакса!).
Пошаговое хирургическое стадирование рака яичников (2) Шаг 4. бследуются боковые карманы и удаляются все О видимые образования. В тех случаях, когда видимых опухолевых образований нет, производится биопсия брюшины с каждой стороны в виде полоски ткани 1 3 см. Шаг 5. бследуется сальник и удаляются все участки, О имеющие видимые опухолевые образования (включая малый сальник, если он вовлечен в опухолевый процесс). Если видимых опухолевых образований нет, производится субтотальное удаление большого сальника. Шаг 6. сматриваются и пальпируются обе гемидиафрагмы, О поверхность печени и селезенки. При наличии опухолевых образований производятся их удаление в максимально возможном объеме и биопсия всех тех образований, которые не удалось иссечь. Если видимых образований нет, выполняется биопсия брюшины правой гемидиафрагмы в виде полоски 1 2 см (только брюшины, во избежание пневмоторакса!).
 Пошаговое хирургическое стадирование рака яичников (3) Шаг 7. ачиная от ректосигмоидного отдела либо от слепой кишки Н тщательно обследуется весь толстый кишечник с удалением/биопсией всех подозрительных образований на поверхности кишки или брыжейки. В случае наличия муцинозной цистаденокарциномы и отсутствия остаточной опухоли более 1 см следует выполнить апендэктомию. Если для выполнения циторедукции в оптимальном объеме необходима резекция того или иного участка кишки, ее следует выполнить. Шаг 8. Начиная с илеоцекального клапана или связки Трейтца тщательно обследуется весь тонкий кишечник и брыжейка с удалением/биопсией всех подозрительных образований. Если для выполнения циторедукции в оптимальном объеме необходима резекция того или иного участка кишки, ее следует выполнить. Шаг 9. Если после всех вышеперечисленных процедур не осталось опухолевых образований размерами больше 1 см, необходимо выполнить биопсию тазовых и парааортальных лимфатических узлов, если они визуально не изменены, либо забрюшинную лимфодиссекцию при наличии макроскопически определяемых опухолевых образований.
Пошаговое хирургическое стадирование рака яичников (3) Шаг 7. ачиная от ректосигмоидного отдела либо от слепой кишки Н тщательно обследуется весь толстый кишечник с удалением/биопсией всех подозрительных образований на поверхности кишки или брыжейки. В случае наличия муцинозной цистаденокарциномы и отсутствия остаточной опухоли более 1 см следует выполнить апендэктомию. Если для выполнения циторедукции в оптимальном объеме необходима резекция того или иного участка кишки, ее следует выполнить. Шаг 8. Начиная с илеоцекального клапана или связки Трейтца тщательно обследуется весь тонкий кишечник и брыжейка с удалением/биопсией всех подозрительных образований. Если для выполнения циторедукции в оптимальном объеме необходима резекция того или иного участка кишки, ее следует выполнить. Шаг 9. Если после всех вышеперечисленных процедур не осталось опухолевых образований размерами больше 1 см, необходимо выполнить биопсию тазовых и парааортальных лимфатических узлов, если они визуально не изменены, либо забрюшинную лимфодиссекцию при наличии макроскопически определяемых опухолевых образований.
 Хирургическое лечение • • • Лапаротомия Осмотр париетальной и висцеральной брюшины Смывы из брюшной полости для цитологического исследования с диафрагмы, из малого таза, с правой и левой половин брюшной полости Экстрафасциальная экстирпация матки с придатками (тип I) Удаление большого сальника Селективная тазовая и поясничная лимфаденэктомия Ревизия малого таза и брюшной полости, биопсия всех выявленных объемных образований и спаек Биопсия неизмененной париетальной брюшины правого купола диафрагмы, пузырно-маточной складки, прямокишечно-маточного углубления, правого и левого латеральных каналов и стенок таза с обеих сторон Аппендэктомия при муцинозных опухолях
Хирургическое лечение • • • Лапаротомия Осмотр париетальной и висцеральной брюшины Смывы из брюшной полости для цитологического исследования с диафрагмы, из малого таза, с правой и левой половин брюшной полости Экстрафасциальная экстирпация матки с придатками (тип I) Удаление большого сальника Селективная тазовая и поясничная лимфаденэктомия Ревизия малого таза и брюшной полости, биопсия всех выявленных объемных образований и спаек Биопсия неизмененной париетальной брюшины правого купола диафрагмы, пузырно-маточной складки, прямокишечно-маточного углубления, правого и левого латеральных каналов и стенок таза с обеих сторон Аппендэктомия при муцинозных опухолях
 ЛЕЧЕНИЕ после операции 1. Рак яичников G 1– наблюдение 2. Рак яичников G 2, G 3 – 6 курсов ПХТ
ЛЕЧЕНИЕ после операции 1. Рак яичников G 1– наблюдение 2. Рак яичников G 2, G 3 – 6 курсов ПХТ
 ЛЕЧЕНИЕ после операции 1. Рак яичников G 1– наблюдение 2. Рак яичников G 2, G 3 – 6 курсов ПХТ
ЛЕЧЕНИЕ после операции 1. Рак яичников G 1– наблюдение 2. Рак яичников G 2, G 3 – 6 курсов ПХТ
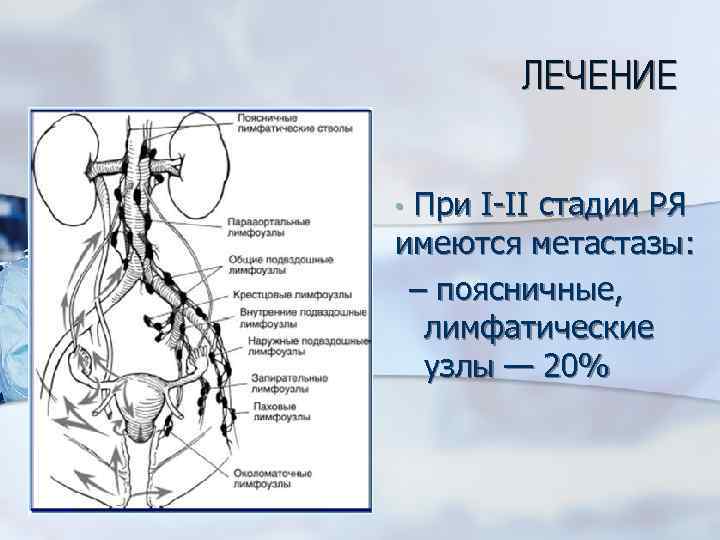 ЛЕЧЕНИЕ • При I-II стадии РЯ имеются метастазы: – поясничные, лимфатические узлы — 20%
ЛЕЧЕНИЕ • При I-II стадии РЯ имеются метастазы: – поясничные, лимфатические узлы — 20%
 ЛЕЧЕНИЕ Пошаговое стадирование Циторедуктивная операция 6 курсов паклитаксел / доцетаксел + карбоплатин
ЛЕЧЕНИЕ Пошаговое стадирование Циторедуктивная операция 6 курсов паклитаксел / доцетаксел + карбоплатин
 ЛЕЧЕНИЕ Пошаговое стадирование Циторедуктивная операция 6 курсов паклитаксел / доцетаксел + карбоплатин
ЛЕЧЕНИЕ Пошаговое стадирование Циторедуктивная операция 6 курсов паклитаксел / доцетаксел + карбоплатин
 ЛЕЧЕНИЕ Пошаговое стадирование Циторедуктивная операция 6 курсов паклитаксел / доцетаксел + карбоплатин
ЛЕЧЕНИЕ Пошаговое стадирование Циторедуктивная операция 6 курсов паклитаксел / доцетаксел + карбоплатин
 ЛЕЧЕНИЕ Пошаговое стадирование Циторедуктивная операция 6 курсов паклитаксел / доцетаксел + карбоплатин
ЛЕЧЕНИЕ Пошаговое стадирование Циторедуктивная операция 6 курсов паклитаксел / доцетаксел + карбоплатин
 ЛЕЧЕНИЕ Пошаговое стадирование Циторедуктивная операция 6 курсов паклитаксел / доцетаксел +
ЛЕЧЕНИЕ Пошаговое стадирование Циторедуктивная операция 6 курсов паклитаксел / доцетаксел +
 • Оптимальная циторедукция — максимальный размер остаточной опухоли < 1 см – паклитаксел / доцетаксел + карбоплатин – 6 курсов ЛЕЧЕНИЕ
• Оптимальная циторедукция — максимальный размер остаточной опухоли < 1 см – паклитаксел / доцетаксел + карбоплатин – 6 курсов ЛЕЧЕНИЕ
 ЛЕЧЕНИЕ • Неоптимальная циторедукция — максимальный размер остаточной опухоли > 1 см – паклитаксел / доцетаксел + карбоплатин, 3 курса – промежуточная циторедуктивная операция – паклитаксел / доцетаксел + карбоплатин, до 6 курсов
ЛЕЧЕНИЕ • Неоптимальная циторедукция — максимальный размер остаточной опухоли > 1 см – паклитаксел / доцетаксел + карбоплатин, 3 курса – промежуточная циторедуктивная операция – паклитаксел / доцетаксел + карбоплатин, до 6 курсов
 Прогрессирование • • • Наблюдается у большинства больных раком яичников поздних стадий через > 6 мес (12 мес) после окончания лечения Тактика ведения больной: – возврат к 1 -й линии химиотерапии – паклитаксел / доцетаксел + карбоплатин – при нейротоксичности гемцитабин или липосомальный доксорубцин вместо таксанов Прогрессирование через < 6 мес. (12 мес. ) после окончания лечения – 2 -я линия химиотерапии – гемцитабин, или липосомальный доксорубцин, или топотекан, или этопозид • частота полных и частичных ремиссий применении самостоятельно или в комбинациях 10 -15% – клинические испытания / поисковые режимы
Прогрессирование • • • Наблюдается у большинства больных раком яичников поздних стадий через > 6 мес (12 мес) после окончания лечения Тактика ведения больной: – возврат к 1 -й линии химиотерапии – паклитаксел / доцетаксел + карбоплатин – при нейротоксичности гемцитабин или липосомальный доксорубцин вместо таксанов Прогрессирование через < 6 мес. (12 мес. ) после окончания лечения – 2 -я линия химиотерапии – гемцитабин, или липосомальный доксорубцин, или топотекан, или этопозид • частота полных и частичных ремиссий применении самостоятельно или в комбинациях 10 -15% – клинические испытания / поисковые режимы
 ЛЕЧЕНИЕ • • Операции «second-look» – нет клинических признаков заболевания после завершения запланированного лечения, для оценки эффекта Повторная циторедуктивная операция – в любые сроки после завершения 1 -й линии химиотерапии – эффективна при удалении всех макроскопически определяемых образований
ЛЕЧЕНИЕ • • Операции «second-look» – нет клинических признаков заболевания после завершения запланированного лечения, для оценки эффекта Повторная циторедуктивная операция – в любые сроки после завершения 1 -й линии химиотерапии – эффективна при удалении всех макроскопически определяемых образований
 Лучевая терапия рака яичников (при первичном лечении и прогрессировании) Показания: § Опухоль резистентна к химиотерапии § Хирургическое лечение ограничено или невозможно Противопоказания: § Наличие асцита § Наличие опухолевой инфильтрации кишечника § Крупные метастазы в печени, забрюшинных лимфоузлах и в селезенке
Лучевая терапия рака яичников (при первичном лечении и прогрессировании) Показания: § Опухоль резистентна к химиотерапии § Хирургическое лечение ограничено или невозможно Противопоказания: § Наличие асцита § Наличие опухолевой инфильтрации кишечника § Крупные метастазы в печени, забрюшинных лимфоузлах и в селезенке
 Выживаемость, % Общая 5 -летняя выживаемость больных злокачественными новообразованиями яичников в РБ
Выживаемость, % Общая 5 -летняя выживаемость больных злокачественными новообразованиями яичников в РБ
 Выживаемость больных опухолями яичников в городе и селе
Выживаемость больных опухолями яичников в городе и селе
 Результаты лечения (FIGO Annual Report)
Результаты лечения (FIGO Annual Report)
 Сроки наблюдения за больными рак яичников В течение первых двух лет каждые 3 месяца • Третий год – каждые 4 месяца • 4 -5 -й года – каждые 6 месяцев • Далее ежегодно Пациентка наблюдается в онкологическом учреждении. По месту жительства перед направлением в ОД следует выполнить: 1) Осмотр гинеколога 2) Общий анализ крови и мочи 3) Кровь на Са-125 4) УЗИ органов малого таза и брюшной полости 5) Рентгенографию легких (1 раз в год) •
Сроки наблюдения за больными рак яичников В течение первых двух лет каждые 3 месяца • Третий год – каждые 4 месяца • 4 -5 -й года – каждые 6 месяцев • Далее ежегодно Пациентка наблюдается в онкологическом учреждении. По месту жительства перед направлением в ОД следует выполнить: 1) Осмотр гинеколога 2) Общий анализ крови и мочи 3) Кровь на Са-125 4) УЗИ органов малого таза и брюшной полости 5) Рентгенографию легких (1 раз в год) •
 Скрининг • Нет методов, пригодных для скрининга • У 75% больных распространенность опухоли соответствует III-IV стадиям (FIGO) • При отягощенном семейном анамнезе показано генетическое консультирование
Скрининг • Нет методов, пригодных для скрининга • У 75% больных распространенность опухоли соответствует III-IV стадиям (FIGO) • При отягощенном семейном анамнезе показано генетическое консультирование
 Частота выявления злокачественных опухолей яичников при профосмотрах в РБ
Частота выявления злокачественных опухолей яичников при профосмотрах в РБ
 Факторы прогноза • • • Стадия Наличие и размер остаточной опухоли Гистологический тип Степень дифференцировки опухоли • Плоидность, содержание клеток в S-фазе клеточного цикла • Экспрессия HER-2/neu
Факторы прогноза • • • Стадия Наличие и размер остаточной опухоли Гистологический тип Степень дифференцировки опухоли • Плоидность, содержание клеток в S-фазе клеточного цикла • Экспрессия HER-2/neu
 Факторы, снижающие риск • Комбинированные пероральные контрацептивы – более эффективны препараты с высоким содержанием прогестагенов – риск на 40% – риск на 50% приеме в течение 5 лет и более • Грудное вскармливание – риск на 30% – при лактации > 12 мес риск на 50% • Употребление фруктов, овощей, молочных продуктов, рыбы, белого мяса и растительных масел – риск на 40— 60% • Физическая активность
Факторы, снижающие риск • Комбинированные пероральные контрацептивы – более эффективны препараты с высоким содержанием прогестагенов – риск на 40% – риск на 50% приеме в течение 5 лет и более • Грудное вскармливание – риск на 30% – при лактации > 12 мес риск на 50% • Употребление фруктов, овощей, молочных продуктов, рыбы, белого мяса и растительных масел – риск на 40— 60% • Физическая активность
 Неэпителиальные опухоли яичников Опухоли стромы и полового тяжа (8 -10%) Герминоклеточные опухоли (20 -30%) Состоят из примитивных половых тяжей и мезенхимы Состоят из недифференцированных зародышевых клеток Делятся на овариальные (гранулезоклеточные) и тестикулярные (из клеток Сертоли и Лейдига) Делятся на доброкачественные (95%) и злокачественные (5%) Доброкачественные – зрелые тератомы – дермоидные кисты
Неэпителиальные опухоли яичников Опухоли стромы и полового тяжа (8 -10%) Герминоклеточные опухоли (20 -30%) Состоят из примитивных половых тяжей и мезенхимы Состоят из недифференцированных зародышевых клеток Делятся на овариальные (гранулезоклеточные) и тестикулярные (из клеток Сертоли и Лейдига) Делятся на доброкачественные (95%) и злокачественные (5%) Доброкачественные – зрелые тератомы – дермоидные кисты
 ГКЛО Герминоклеточные (син. герминогенные‚ герминонативные) опухоли – группа опухолей, происходящих из зародышевых клеток, способных к дифференцировке в сторону тканевых и органоидных структур, и локализующихся как в половых железах, так и экстрагонадно.
ГКЛО Герминоклеточные (син. герминогенные‚ герминонативные) опухоли – группа опухолей, происходящих из зародышевых клеток, способных к дифференцировке в сторону тканевых и органоидных структур, и локализующихся как в половых железах, так и экстрагонадно.
 Зародышевые клетки (germ cells) Плюрипотентные клетки (являются основой для развития половых желез) Эмбриональные соматические клетки Примордиальные зародышевые половые клетки Гистогенез остается неясным (примордиальные зародышевые клетки, клетки желточного мешка, плюрипотентные эмбриональные клетки и т. п. )
Зародышевые клетки (germ cells) Плюрипотентные клетки (являются основой для развития половых желез) Эмбриональные соматические клетки Примордиальные зародышевые половые клетки Гистогенез остается неясным (примордиальные зародышевые клетки, клетки желточного мешка, плюрипотентные эмбриональные клетки и т. п. )
 В период развития эмбриона зародышевые клетки перемещаются с места своего образования к генитальному гребню, где в норме из них формируются половые железы. По ходу миграции зародышевых клеток в результате неблагоприятных воздействий на плод всевозможных факторов они могут задерживаться в любом месте своего перемещения, где в последующем и развивается ГКЛО.
В период развития эмбриона зародышевые клетки перемещаются с места своего образования к генитальному гребню, где в норме из них формируются половые железы. По ходу миграции зародышевых клеток в результате неблагоприятных воздействий на плод всевозможных факторов они могут задерживаться в любом месте своего перемещения, где в последующем и развивается ГКЛО.
 Миграция зародышевых клеток (одна из концепций) Пинеальная область Средостение Забрюшинная область Крестцово-копчиковая область Мигрирует до генитального гребня, из которого образуются яичники Зародышевая клетка развивается в эндодерме желточного мешка
Миграция зародышевых клеток (одна из концепций) Пинеальная область Средостение Забрюшинная область Крестцово-копчиковая область Мигрирует до генитального гребня, из которого образуются яичники Зародышевая клетка развивается в эндодерме желточного мешка
 Герминоклеточные опухоли (злокачественные) Эмбриональный рак Гонадобластома Хориокарцинома Полиэмбриома Тератома (незрелая) Опухоль желточного мешка (эндодермального синуса) Дисгерминома
Герминоклеточные опухоли (злокачественные) Эмбриональный рак Гонадобластома Хориокарцинома Полиэмбриома Тератома (незрелая) Опухоль желточного мешка (эндодермального синуса) Дисгерминома
 Причины развития ГКЛО - неизвестны В 18% случаев они развиваются на фоне врожденных пороков. Существуют синдромы, при которых встречаются герминоклеточные опухоли, например: § Синдром Turner § Синдром дисгенезии гонад
Причины развития ГКЛО - неизвестны В 18% случаев они развиваются на фоне врожденных пороков. Существуют синдромы, при которых встречаются герминоклеточные опухоли, например: § Синдром Turner § Синдром дисгенезии гонад
 Синдром Turner n Для него характерно: n n Аномалия одной из X-хромосом у женщин. Обычно отсутствует отцовская X-хромосома. В 60% случаев обусловлен моносомией X-хромосомы. Клинически проявляется: низким ростом, крыловидными складками шеи, бочкообразной грудной клеткой, O-образным искривлением рук, X-образным искривление м ног, птозом, нарушением пропорций лица, низким ростом волос на затылке Коарктацией аорты, подковообразной почкой, недоразвитием яичников (первичная аменорея), множественныемипигментными невусами Вместо яичников - недифференцированные соединительнотканные тяжи без половых клеток и фолликулов
Синдром Turner n Для него характерно: n n Аномалия одной из X-хромосом у женщин. Обычно отсутствует отцовская X-хромосома. В 60% случаев обусловлен моносомией X-хромосомы. Клинически проявляется: низким ростом, крыловидными складками шеи, бочкообразной грудной клеткой, O-образным искривлением рук, X-образным искривление м ног, птозом, нарушением пропорций лица, низким ростом волос на затылке Коарктацией аорты, подковообразной почкой, недоразвитием яичников (первичная аменорея), множественныемипигментными невусами Вместо яичников - недифференцированные соединительнотканные тяжи без половых клеток и фолликулов
 Дисгенезия гонад Связан с точечными мутациями генов Xхромосомы, что приводит к ранним нарушениям дифференцировки половых желез n Ооциты I порядка не вступают в первое деление мейоза, не формируются первичные фолликулы n У всех больных женский фенотип (46, XX; 46 XY). Гонады – тяжистые, без ооцитов и фолликулов. Матка - недоразвита, имеет место аплазия влагалища.
Дисгенезия гонад Связан с точечными мутациями генов Xхромосомы, что приводит к ранним нарушениям дифференцировки половых желез n Ооциты I порядка не вступают в первое деление мейоза, не формируются первичные фолликулы n У всех больных женский фенотип (46, XX; 46 XY). Гонады – тяжистые, без ооцитов и фолликулов. Матка - недоразвита, имеет место аплазия влагалища.
 Герминоклеточные опухоли яичников • • • 20 -30% опухолей яичников, 95% из них доброкачественные зрелые кистозные тератомы (дермоидные кисты) 3% злокачественных опухолей яичников Средний возраст 18 лет Дисгерминомы (50%) и недисгерминомы (50%) Агрессивное течение Повышение уровней a-фетопротеина, βсубъединицы хорионического гонадотропина и активности
Герминоклеточные опухоли яичников • • • 20 -30% опухолей яичников, 95% из них доброкачественные зрелые кистозные тератомы (дермоидные кисты) 3% злокачественных опухолей яичников Средний возраст 18 лет Дисгерминомы (50%) и недисгерминомы (50%) Агрессивное течение Повышение уровней a-фетопротеина, βсубъединицы хорионического гонадотропина и активности
 Герминоклеточные опухоли яичников Ø Основное проявление в детском возрасте — пальпируемая опухоль в брюшной полости. Ø Другие проявления (обычно в возрасте 10 -14 лет) — боль, тошнота, рвота (м. б. при отсутствии пальпируемого образования). Ø В 5% — двусторонние поражения. Ø Характерно повышение уровней АФП и ХГТ.
Герминоклеточные опухоли яичников Ø Основное проявление в детском возрасте — пальпируемая опухоль в брюшной полости. Ø Другие проявления (обычно в возрасте 10 -14 лет) — боль, тошнота, рвота (м. б. при отсутствии пальпируемого образования). Ø В 5% — двусторонние поражения. Ø Характерно повышение уровней АФП и ХГТ.
 Герминоклеточные опухоли яичников • • Своевременная диагностика Органосохраняющее лечение в детородном возрасте Современные режимы химиотерапии (BEP) Высокая чувствительность к химиотерапии — жесткое соблюдение режима лечения (доз и сроков введения препаратов)
Герминоклеточные опухоли яичников • • Своевременная диагностика Органосохраняющее лечение в детородном возрасте Современные режимы химиотерапии (BEP) Высокая чувствительность к химиотерапии — жесткое соблюдение режима лечения (доз и сроков введения препаратов)
 Особенность ГКЛО 1. 2. 3. 4. 5. 6. 7. 8. Происходят из недифференцированных зародышевых клеток Встречаются в молодом возрасте Характеризуются быстрым ростом Протекают бессимптомно Могут начаться с клиники «острого живота» или «острого аппендицита» Имеют повышенный уровень в сыворотке крови онкомаркеров (АФП, -ХТ и лактатдегидрогеназы) Эффективность лечения не зависит от стадии заболевания Высокочувствительны к химиотерапии
Особенность ГКЛО 1. 2. 3. 4. 5. 6. 7. 8. Происходят из недифференцированных зародышевых клеток Встречаются в молодом возрасте Характеризуются быстрым ростом Протекают бессимптомно Могут начаться с клиники «острого живота» или «острого аппендицита» Имеют повышенный уровень в сыворотке крови онкомаркеров (АФП, -ХТ и лактатдегидрогеназы) Эффективность лечения не зависит от стадии заболевания Высокочувствительны к химиотерапии
 Альфа-фетопротеин (АФП) n АФП – гликопротеин, который в норме обнаруживается в желточном мешке, фетальной печени и ЖКТ n Физиологическая роль АФП: - ингибирование протеаз, - промоция роста клеток и органов‚ - иммуносупрессия во время беременности n Уровень АФП в крови повышен при: - опухолях желточного мешка - эмбриональном раке
Альфа-фетопротеин (АФП) n АФП – гликопротеин, который в норме обнаруживается в желточном мешке, фетальной печени и ЖКТ n Физиологическая роль АФП: - ингибирование протеаз, - промоция роста клеток и органов‚ - иммуносупрессия во время беременности n Уровень АФП в крови повышен при: - опухолях желточного мешка - эмбриональном раке
 Бета хорионический гонадотропин – -хориони ческий гонадотропи , или -ХГ — гонадотропный н ческий гормон плаценты, по химическому строению является гликопротеином, состоящим из двух субъединиц (α- и β-). Отличается от ЛГ, ФСГ и ТТГ уникальной β-Субъединицей. Повышен при: – Хориокарциноме(100%) – Дисгерминоме – Эмбриональном раке
Бета хорионический гонадотропин – -хориони ческий гонадотропи , или -ХГ — гонадотропный н ческий гормон плаценты, по химическому строению является гликопротеином, состоящим из двух субъединиц (α- и β-). Отличается от ЛГ, ФСГ и ТТГ уникальной β-Субъединицей. Повышен при: – Хориокарциноме(100%) – Дисгерминоме – Эмбриональном раке
 Дисгерминома Составляет 11% от всех опухолей у детей. 25 -30% всех злокачественных опухолей. 15% от ГКЛО. В 10% случаев – двухсторонняя. Возраст от 6 до 20 лет на фоне недоразвития половых органов, инфантилизма и псевдогермафродитизма. Быстро растет, прорастает лимфатические и кровеносные сосуды. Операционный препарат бугристой, бесформенной дисгерминомы яичника
Дисгерминома Составляет 11% от всех опухолей у детей. 25 -30% всех злокачественных опухолей. 15% от ГКЛО. В 10% случаев – двухсторонняя. Возраст от 6 до 20 лет на фоне недоразвития половых органов, инфантилизма и псевдогермафродитизма. Быстро растет, прорастает лимфатические и кровеносные сосуды. Операционный препарат бугристой, бесформенной дисгерминомы яичника
 Дисгерминома
Дисгерминома
 Дисгерминома яичников у девочек различных возрастов
Дисгерминома яичников у девочек различных возрастов
 Фото девочки с метастазом дисгерминомы в глазном яблоке Лимфограмма больной при метастазах дисгерминомы в подвздошных лимфатических узлах справа
Фото девочки с метастазом дисгерминомы в глазном яблоке Лимфограмма больной при метастазах дисгерминомы в подвздошных лимфатических узлах справа
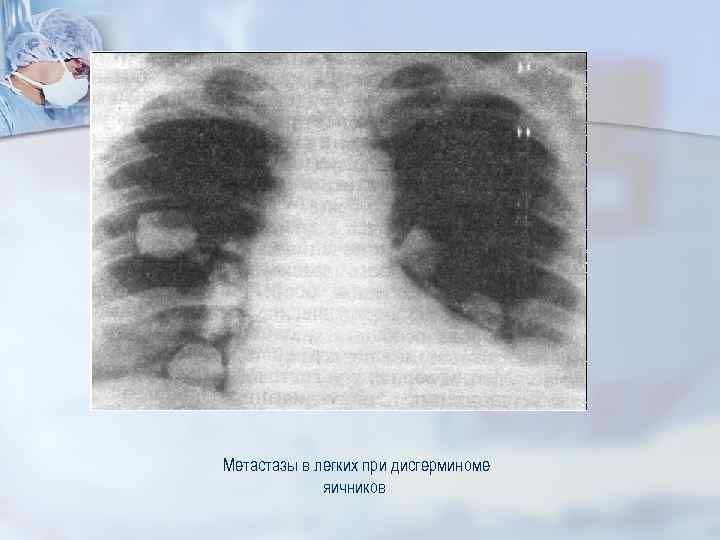 Метастазы в легких при дисгерминоме яичников
Метастазы в легких при дисгерминоме яичников
 Эмбриональный рак (ЭР) ЭР – злокачественная ГКЛО из недифференцированного эпителия. Встречается у подростков. Чистая опухоль бывает редко. Сочетается с тератомой ОЖМ герминомой. Гормонально — неактивна и составляет 3% от ГКЛО. Характерно преждевременное половое развитие, аменорея, симптомы верилизации. Часто прорастает капсулу и близлежащие ткани. Метастазирует в легкие, печень и др. органы. Прогноз плохой. Эхограммы больных при эмбриональном раке яичников
Эмбриональный рак (ЭР) ЭР – злокачественная ГКЛО из недифференцированного эпителия. Встречается у подростков. Чистая опухоль бывает редко. Сочетается с тератомой ОЖМ герминомой. Гормонально — неактивна и составляет 3% от ГКЛО. Характерно преждевременное половое развитие, аменорея, симптомы верилизации. Часто прорастает капсулу и близлежащие ткани. Метастазирует в легкие, печень и др. органы. Прогноз плохой. Эхограммы больных при эмбриональном раке яичников
 ГОНАДОБЛАСТОМЫ (гоноцитома, опухоль дисгенетических гонад, опухоль Скалли). Гонадобластома представляет гомолог ранних стадий развивающихся гонад. Впервые описаны Scully в 1952 г. у 8 -летней девочки. Риск ее развития в дисгенетических гонадах у лиц моложе 20 лет составляет 25%. У девочек опухоль сочетается с инфертильностью. Гормонально неактивна, но иногда бывает вирилизация. Размеры – от микроскопических до 8 см. В 80% случаев в гонадобластомах встречаются очаги обызвествления. В 30 -50% опухоль двухсторонняя. Чистая гонадобластома – доброкачественная опухоль, но в 10 -50% случаев смешанная, что делает ее злокачественной.
ГОНАДОБЛАСТОМЫ (гоноцитома, опухоль дисгенетических гонад, опухоль Скалли). Гонадобластома представляет гомолог ранних стадий развивающихся гонад. Впервые описаны Scully в 1952 г. у 8 -летней девочки. Риск ее развития в дисгенетических гонадах у лиц моложе 20 лет составляет 25%. У девочек опухоль сочетается с инфертильностью. Гормонально неактивна, но иногда бывает вирилизация. Размеры – от микроскопических до 8 см. В 80% случаев в гонадобластомах встречаются очаги обызвествления. В 30 -50% опухоль двухсторонняя. Чистая гонадобластома – доброкачественная опухоль, но в 10 -50% случаев смешанная, что делает ее злокачественной.
 ТЕРАТОМА (Т) – teratos – урод, oma – опухоль. К тератомам относятся – эпидермальные кисты, струма, эпендимома яичника, нейроэктодермальные гетеротопические опухоли (вне ЦНС). Делятся на 3 подтипа: зрелые, незрелые и со злокачественным компонентом. Зрелая Т – доброкачественная высокодифференцированная опухоль (дермоидная киста). Она состоит из зрелой нейроглии костей волос хряща мышц и т. д.
ТЕРАТОМА (Т) – teratos – урод, oma – опухоль. К тератомам относятся – эпидермальные кисты, струма, эпендимома яичника, нейроэктодермальные гетеротопические опухоли (вне ЦНС). Делятся на 3 подтипа: зрелые, незрелые и со злокачественным компонентом. Зрелая Т – доброкачественная высокодифференцированная опухоль (дермоидная киста). Она состоит из зрелой нейроглии костей волос хряща мышц и т. д.
 ТЕРАТОМА (Т) Незрелая Т представлена незрелой нейроэктодермой. Эти опухоли метастазируют, поэтому Т – потенциально злокачественные. 80% незрелых Т – доброкачественные. К тератомам со злокачественным компонентом относятся опухоли, при наличии в них ОЖМ, ЭР, герминомы или ХК, а также саркоматозных или раковых клеток.
ТЕРАТОМА (Т) Незрелая Т представлена незрелой нейроэктодермой. Эти опухоли метастазируют, поэтому Т – потенциально злокачественные. 80% незрелых Т – доброкачественные. К тератомам со злокачественным компонентом относятся опухоли, при наличии в них ОЖМ, ЭР, герминомы или ХК, а также саркоматозных или раковых клеток.
 Зрелые тератомы содержат кожную эктодерму, зрелую мозговую глию, структурные компоненты органов дыхания, пищеварения, слизистых носа, гортани, желудочный и кишечный эпителий, зубы, жировую и костную ткани. Струма яичника представлена опухолью, состоящей из ткани щитовидной железы в виде зобной гиперплазии или опухоли. ПНЭО – примитивная нейродермальная опухоль – очень редкая опухоль яичника. Незрелые тератомы яичника при сочетании с другими ГКЛО становятся злокачественными.
Зрелые тератомы содержат кожную эктодерму, зрелую мозговую глию, структурные компоненты органов дыхания, пищеварения, слизистых носа, гортани, желудочный и кишечный эпителий, зубы, жировую и костную ткани. Струма яичника представлена опухолью, состоящей из ткани щитовидной железы в виде зобной гиперплазии или опухоли. ПНЭО – примитивная нейродермальная опухоль – очень редкая опухоль яичника. Незрелые тератомы яичника при сочетании с другими ГКЛО становятся злокачественными.
 ТЕРАТОМА (Т) Общие принципы лечения n n Зрелые тератомы: У молодых женщин – органосохраняющая операция на стороне поражения без клиновидной резекции контрлатерального яичника, так как это может снизить фертильность У больных в постменопаузе – экстирпация матки с придатками Незрелые тератомы – в зависимости от степени дифференцировки подлежат только операции или операции и адъювантной ХТ
ТЕРАТОМА (Т) Общие принципы лечения n n Зрелые тератомы: У молодых женщин – органосохраняющая операция на стороне поражения без клиновидной резекции контрлатерального яичника, так как это может снизить фертильность У больных в постменопаузе – экстирпация матки с придатками Незрелые тератомы – в зависимости от степени дифференцировки подлежат только операции или операции и адъювантной ХТ
 Выживаемость больных, имеющих тератому % Месяцы
Выживаемость больных, имеющих тератому % Месяцы
 Хориокарцинома (ХК) ХК – высокозлокачественная опухоль из экстраэмбриональной трофобластической ткани. Составляет менее 1% герминогенных опухолей яичников и относится к негестационным формам и возникают у девочек после 10 лет. Негестационная ХК возникает в гонадах, она гормонально активна. В крови и в моче повышен уровень -ХГТ. Имеет чистую и смешанную формы. Опухоль солидная с множеством кровоизлияний и некрозов Метастазирует гематогенным путем (легкие, печень, головной мозг и др. органы), но может и лимфогенным. Хориокарцинома яичников отличается агрессивным течением и на момент постановки диагноза уже имеются отдаленные метастазы. Поражение яичников – одностороннее. Возможно преждевременное половое развитие, маточное кровотечение. Хорионкарциному следует дифференцировать с трофобластической болезнью, поскольку подход к лечению этих заболеваний различный.
Хориокарцинома (ХК) ХК – высокозлокачественная опухоль из экстраэмбриональной трофобластической ткани. Составляет менее 1% герминогенных опухолей яичников и относится к негестационным формам и возникают у девочек после 10 лет. Негестационная ХК возникает в гонадах, она гормонально активна. В крови и в моче повышен уровень -ХГТ. Имеет чистую и смешанную формы. Опухоль солидная с множеством кровоизлияний и некрозов Метастазирует гематогенным путем (легкие, печень, головной мозг и др. органы), но может и лимфогенным. Хориокарцинома яичников отличается агрессивным течением и на момент постановки диагноза уже имеются отдаленные метастазы. Поражение яичников – одностороннее. Возможно преждевременное половое развитие, маточное кровотечение. Хорионкарциному следует дифференцировать с трофобластической болезнью, поскольку подход к лечению этих заболеваний различный.
 гкло Обследование больных стандартное + определение АФП, -ХТ, лактатдегидрогеназы ЛЕЧЕНИЕ Молодые В постменопаузе Органосохраняющая Гистерэктомия операция (удаление I типа больных придатков и большого сольника, всех лимфоузлов). При ГКЛО нельзя делать клиновидную Здоровый яичник и резекцию контрлатерального яичника!!! матка не удаляются ПХТ по схеме ВЕР (блеомицин, этопозид, цисплатин) – 3 курса. При II-III стадии ВЕР + циторедуктивная операция, 3 курса ВЕР (нет остаточной опухоли), 4 курса ВЕР (есть). ВЕР проводят до нормализации уровня АФП или -ХТ, а затем еще 2 курса ВЕР.
гкло Обследование больных стандартное + определение АФП, -ХТ, лактатдегидрогеназы ЛЕЧЕНИЕ Молодые В постменопаузе Органосохраняющая Гистерэктомия операция (удаление I типа больных придатков и большого сольника, всех лимфоузлов). При ГКЛО нельзя делать клиновидную Здоровый яичник и резекцию контрлатерального яичника!!! матка не удаляются ПХТ по схеме ВЕР (блеомицин, этопозид, цисплатин) – 3 курса. При II-III стадии ВЕР + циторедуктивная операция, 3 курса ВЕР (нет остаточной опухоли), 4 курса ВЕР (есть). ВЕР проводят до нормализации уровня АФП или -ХТ, а затем еще 2 курса ВЕР.
 Герминоклеточные опухоли яичников
Герминоклеточные опухоли яичников
 Наблюдение больных с ГКЛО Определяют АФП, -ХТ, проводят УЗИ органов малого таза, брюшной полости. • 1 -й год – каждые 1 -2 месяца; • 2 -й год – через 3 месяца; • 3 -4 -й год – через 4 месяца; • 5 -й год – через 6 месяцев; • Далее ежегодно. Прогрессирование через 1 год после лечения •
Наблюдение больных с ГКЛО Определяют АФП, -ХТ, проводят УЗИ органов малого таза, брюшной полости. • 1 -й год – каждые 1 -2 месяца; • 2 -й год – через 3 месяца; • 3 -4 -й год – через 4 месяца; • 5 -й год – через 6 месяцев; • Далее ежегодно. Прогрессирование через 1 год после лечения •
 Неэпителиальные опухоли яичников Опухоли стромы и полового тяжа (8 -10%) Герминоклеточные опухоли (20 -30%) Состоят из примитивных половых тяжей и мезенхимы Состоят из недифференцированных зародышевых клеток Делятся на овариальные (гранулезоклеточные) и тестикулярные (из клеток Сертоли и Лейдига) Делятся на доброкачественные (95%) и злокачественные (5%) Доброкачественные – зрелые тератомы – дермоидные кисты
Неэпителиальные опухоли яичников Опухоли стромы и полового тяжа (8 -10%) Герминоклеточные опухоли (20 -30%) Состоят из примитивных половых тяжей и мезенхимы Состоят из недифференцированных зародышевых клеток Делятся на овариальные (гранулезоклеточные) и тестикулярные (из клеток Сертоли и Лейдига) Делятся на доброкачественные (95%) и злокачественные (5%) Доброкачественные – зрелые тератомы – дермоидные кисты
 Опухоли стромы и полового тяжа Гормонально индифферентные ФИБРОМА ФИБРОСАРКОМА Тека клеточная Феминизирующие ГРАНУЛЕЗОКЛЕТОЧНАЯ ОПУХОЛЬ (ФОЛЛИКУЛОМА) ГОНАНДРОБЛАСТОМА ТЕКОМА АДЕНОМА ПИКА МАСКУЛИНИЗИРУЮЩИЕ ОПУХОЛИ (АНДРОБЛАСТОМА) ОПУХОЛЬ ИЗ КЛЕТОК ЛЕЙДИГА
Опухоли стромы и полового тяжа Гормонально индифферентные ФИБРОМА ФИБРОСАРКОМА Тека клеточная Феминизирующие ГРАНУЛЕЗОКЛЕТОЧНАЯ ОПУХОЛЬ (ФОЛЛИКУЛОМА) ГОНАНДРОБЛАСТОМА ТЕКОМА АДЕНОМА ПИКА МАСКУЛИНИЗИРУЮЩИЕ ОПУХОЛИ (АНДРОБЛАСТОМА) ОПУХОЛЬ ИЗ КЛЕТОК ЛЕЙДИГА
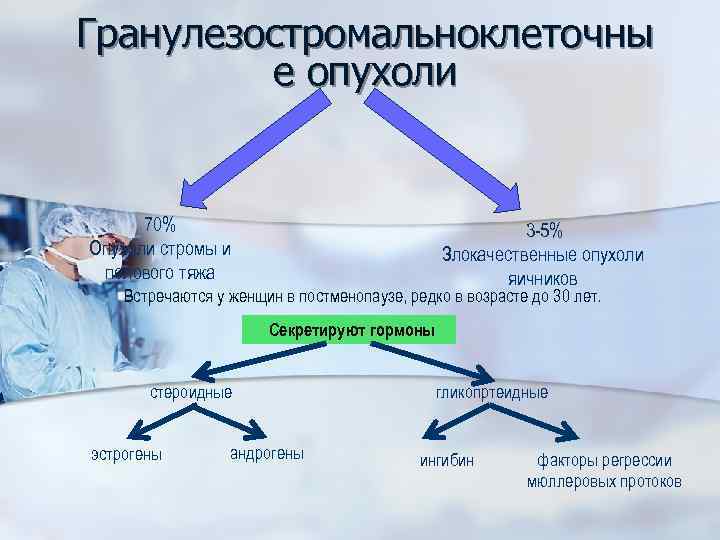 Гранулезостромальноклеточны е опухоли 70% Опухоли стромы и полового тяжа 3 -5% Злокачественные опухоли яичников Встречаются у женщин в постменопаузе, редко в возрасте до 30 лет. Секретируют гормоны стероидные эстрогены андрогены гликопртеидные ингибин факторы регрессии мюллеровых протоков
Гранулезостромальноклеточны е опухоли 70% Опухоли стромы и полового тяжа 3 -5% Злокачественные опухоли яичников Встречаются у женщин в постменопаузе, редко в возрасте до 30 лет. Секретируют гормоны стероидные эстрогены андрогены гликопртеидные ингибин факторы регрессии мюллеровых протоков
 Гранулезоклеточные опухоли (ювениальный тип (5%)). У молодых женщин до 30 лет и у девочек. В 90% выявляется I стадия. Поражен 1 яичник. 3 варианта: § фолликулярный § солидный § смешанный Клиника § Преждевременное половое созревание (продуцирует эстрогены). § При продуцировании андрогенов (редко) – симптомы верилизации. Может сочетаться с гиперплазией или раком эндометрия Обследование – стандартное + содержание половых гормонов. Лечение. I этап – операция: односторонняя сальпингоофорэктомия, селективная тазовая и поясничная лимфодиссекция, удаление большого сальника и биопсия брюшины). При интактном контрлатеральном яичнике биопсию не выполняют при I стадии. При II-IV стадии – максимальная циторедукция и лучевая терапия. Прогноз – благоприятный, излечиваются 95% больных.
Гранулезоклеточные опухоли (ювениальный тип (5%)). У молодых женщин до 30 лет и у девочек. В 90% выявляется I стадия. Поражен 1 яичник. 3 варианта: § фолликулярный § солидный § смешанный Клиника § Преждевременное половое созревание (продуцирует эстрогены). § При продуцировании андрогенов (редко) – симптомы верилизации. Может сочетаться с гиперплазией или раком эндометрия Обследование – стандартное + содержание половых гормонов. Лечение. I этап – операция: односторонняя сальпингоофорэктомия, селективная тазовая и поясничная лимфодиссекция, удаление большого сальника и биопсия брюшины). При интактном контрлатеральном яичнике биопсию не выполняют при I стадии. При II-IV стадии – максимальная циторедукция и лучевая терапия. Прогноз – благоприятный, излечиваются 95% больных.
 Гранулезоклеточные опухоли взрослого типа (95%), возраст – 40 -60 лет. У молодых женщин – 1%. Клиника § Односторонняя, больших размеров (10 см и более). § За счет эстрогенов появляются миомы, аденомиоз, гиперплазия эндометрия. У 90% диагностируют I стадию заболевания. Нарушен менструальный цикл, вплоть до маточных кровотечений. Повышается тургор кожи, либидо и др. симптомы омоложения. При секреции андрогенов – аменорея, грубый голос, гипертрофия клитора. Может быть нарушение акта мочеиспускания и дефекации, увеличен живот в объеме, перекрут ножки и разрыв капсулы опухоли, боли в животе. Метастазирование: имплантационное, реже лимфогенное и гематогенное. У пожилых женщин встречается при раке тела матки, у молодых – при раке молочной железы. Обследование – определение эстрогенов, андрогены и прогестерона. Лечение, как при раке яичников. У молодых женщин удаление яичника и резекция второго.
Гранулезоклеточные опухоли взрослого типа (95%), возраст – 40 -60 лет. У молодых женщин – 1%. Клиника § Односторонняя, больших размеров (10 см и более). § За счет эстрогенов появляются миомы, аденомиоз, гиперплазия эндометрия. У 90% диагностируют I стадию заболевания. Нарушен менструальный цикл, вплоть до маточных кровотечений. Повышается тургор кожи, либидо и др. симптомы омоложения. При секреции андрогенов – аменорея, грубый голос, гипертрофия клитора. Может быть нарушение акта мочеиспускания и дефекации, увеличен живот в объеме, перекрут ножки и разрыв капсулы опухоли, боли в животе. Метастазирование: имплантационное, реже лимфогенное и гематогенное. У пожилых женщин встречается при раке тела матки, у молодых – при раке молочной железы. Обследование – определение эстрогенов, андрогены и прогестерона. Лечение, как при раке яичников. У молодых женщин удаление яичника и резекция второго.
 Опухоль клеток Лейдига - лейдигома Состоит из стероидопродуцирующих клеток стромы яичника. Встречается в постменопаузе. Имеет небольшие размеры желто-оранжевого цвета. Под микроскопом видны клетки Лейдига и кристаллы Рейнке. Секретируют андрогены, в 80% характерны симптомы верилизации. Течение доброкачественное. Обследование: стандартное + содержание гормонов. Лечение: операция – односторонняя сальпингоофороэктомия.
Опухоль клеток Лейдига - лейдигома Состоит из стероидопродуцирующих клеток стромы яичника. Встречается в постменопаузе. Имеет небольшие размеры желто-оранжевого цвета. Под микроскопом видны клетки Лейдига и кристаллы Рейнке. Секретируют андрогены, в 80% характерны симптомы верилизации. Течение доброкачественное. Обследование: стандартное + содержание гормонов. Лечение: операция – односторонняя сальпингоофороэктомия.
 Текома Текомы (1 -3, 8%) встречаются в постменопаузе в 5060 лет. В 90% случаев поражен 1 яичник. Экстрогенпродуцирующая опухоль. У 60% больных в постменопаузе кровотечение из половых путей. Сочетается с гиперплазией или раком эндометрия (2540% больных). В 20% случаев у больных наблюдается гиперандрогения. Опухоль доброкачественная. Сопровождается триадой Мейгса (асцит, гидроторакс, анемия), которая исчезает после удаления опухоли. Озлокачествление наблюдается в 4 -5% случаев.
Текома Текомы (1 -3, 8%) встречаются в постменопаузе в 5060 лет. В 90% случаев поражен 1 яичник. Экстрогенпродуцирующая опухоль. У 60% больных в постменопаузе кровотечение из половых путей. Сочетается с гиперплазией или раком эндометрия (2540% больных). В 20% случаев у больных наблюдается гиперандрогения. Опухоль доброкачественная. Сопровождается триадой Мейгса (асцит, гидроторакс, анемия), которая исчезает после удаления опухоли. Озлокачествление наблюдается в 4 -5% случаев.
 Фиброма яичника Фибромы: – самые распространенные опухоли. Возраст – 50 лет, поражен 1 яичник. Не секретируют гормоны. В 15% случаев наблюдается асцит, в 1% – синдром Лейдига. Обследование – стандартное. Лечение – односторонняя сальпингоофороэктомия.
Фиброма яичника Фибромы: – самые распространенные опухоли. Возраст – 50 лет, поражен 1 яичник. Не секретируют гормоны. В 15% случаев наблюдается асцит, в 1% – синдром Лейдига. Обследование – стандартное. Лечение – односторонняя сальпингоофороэктомия.
 Фибросаркома – злокачественный аналог фибромы. В 80% случаев встречается в постменопаузе. Крайне агрессивное заболевание. Больные погибают в течение 2 -х лет после лечения Обследование – стандартное. Лечение – операция гистерэктомия I типа + ХТ цисплатиной.
Фибросаркома – злокачественный аналог фибромы. В 80% случаев встречается в постменопаузе. Крайне агрессивное заболевание. Больные погибают в течение 2 -х лет после лечения Обследование – стандартное. Лечение – операция гистерэктомия I типа + ХТ цисплатиной.
 Опухоли из клеток Сертоли (аденома Пика, гинандробластома 0, 2% от опухолей яичника) – редкая опухоль. Возраст 20 -30 лет. В 95 % случаев односторонняя. 30% опухолей продуцируют андрогены и эсртогены. Клиника: при гиперэстрогении встречается гипеплазия и рак эндометрия. При наличии андрогенов – олиго- или аменорея, атрофия молочных желез, угри, гирсутизм увеличение клитора. Обследование – стандартное + определение АФП (у 20% больных он повышен). Лечение – оперативное со стадированием в объеме сальпингоофоректомии. При III-IV стадии операция дополняется химиотерапией.
Опухоли из клеток Сертоли (аденома Пика, гинандробластома 0, 2% от опухолей яичника) – редкая опухоль. Возраст 20 -30 лет. В 95 % случаев односторонняя. 30% опухолей продуцируют андрогены и эсртогены. Клиника: при гиперэстрогении встречается гипеплазия и рак эндометрия. При наличии андрогенов – олиго- или аменорея, атрофия молочных желез, угри, гирсутизм увеличение клитора. Обследование – стандартное + определение АФП (у 20% больных он повышен). Лечение – оперативное со стадированием в объеме сальпингоофоректомии. При III-IV стадии операция дополняется химиотерапией.
 Главная врачебная тайна врачебные ошибки БЛАГОДАРЮ ЗА ВНИМАНИЕ !
Главная врачебная тайна врачебные ошибки БЛАГОДАРЮ ЗА ВНИМАНИЕ !


