Опухоли яичников.ppt
- Количество слайдов: 65
 Опухоли яичников Мухаметшина Г. А. , 516 гр.
Опухоли яичников Мухаметшина Г. А. , 516 гр.
 Классификация опухолей яичников(ВОЗ, 2003 г. )
Классификация опухолей яичников(ВОЗ, 2003 г. )
 Классификация опухолей яичников (ВОЗ, 2013 г) • • • • • • 1. Эпителиальные опухоли А) Серозные опухоли: - Доброкачественные ( цистаденома, аденофиброма, поверхностная папиллома) - Пограничные ( пограничная/атипичная пролиферативная серозная опухоль, микропапиллярный вариант/неинвазивная low-grade серозная карцинома) - Злокачественные (Low-grade (низкой степени злокачественности) серозная карцинома, High-grade (высокой степени злокачественности) серозная карцинома) Б) Муцинозные опухоли: - Доброкачественные (цистаденома, аденофиброма) - Пограничные ( пограничная/атипичная пролиферативная муцинозная опухоль) - Злокачественные ( карцинома) В) Эндометриоидные опухоли: - Доброкачественные ( киста, цистаденома, аденофиброма ) - Пограничные ( пограничная/атипичная пролиферативная эндометриоидная опухоль) - Злокачественные ( карцинома) Г) Светлоклеточные опухоли: - Доброкачественные ( цистаденома, аденофиброма) - Пограничные ( пограничная/атипичная пролиферативная светлоклеточная опухоль) - Злокачественные (карцинома) Д) Опухоли Бреннера (доброкачественные, пограничные, злокачественные) Е) Серозно-муцинозные опухоли (доброкачественные, пограничные, злокачественные серозно-муцинозная карцинома, недифференцированная карцинома) Ж) Мезенхимальные опухоли: - Low-grade эндометриоидная стромальная саркома - High-grade эндометриоидная стромальная саркома Е) Смешанные эпителиальные и мезенхимальные опухоли (аденосаркома, карциносаркома)
Классификация опухолей яичников (ВОЗ, 2013 г) • • • • • • 1. Эпителиальные опухоли А) Серозные опухоли: - Доброкачественные ( цистаденома, аденофиброма, поверхностная папиллома) - Пограничные ( пограничная/атипичная пролиферативная серозная опухоль, микропапиллярный вариант/неинвазивная low-grade серозная карцинома) - Злокачественные (Low-grade (низкой степени злокачественности) серозная карцинома, High-grade (высокой степени злокачественности) серозная карцинома) Б) Муцинозные опухоли: - Доброкачественные (цистаденома, аденофиброма) - Пограничные ( пограничная/атипичная пролиферативная муцинозная опухоль) - Злокачественные ( карцинома) В) Эндометриоидные опухоли: - Доброкачественные ( киста, цистаденома, аденофиброма ) - Пограничные ( пограничная/атипичная пролиферативная эндометриоидная опухоль) - Злокачественные ( карцинома) Г) Светлоклеточные опухоли: - Доброкачественные ( цистаденома, аденофиброма) - Пограничные ( пограничная/атипичная пролиферативная светлоклеточная опухоль) - Злокачественные (карцинома) Д) Опухоли Бреннера (доброкачественные, пограничные, злокачественные) Е) Серозно-муцинозные опухоли (доброкачественные, пограничные, злокачественные серозно-муцинозная карцинома, недифференцированная карцинома) Ж) Мезенхимальные опухоли: - Low-grade эндометриоидная стромальная саркома - High-grade эндометриоидная стромальная саркома Е) Смешанные эпителиальные и мезенхимальные опухоли (аденосаркома, карциносаркома)
 • • • • • 2. Опухоли стромы полового тяжа А) Истинно стромальные опухоли: - Фиброма (клеточная фиброма) - Текома (лютеинизированная текома, связанная со склерозирующим перитонитом) - Фибросаркома - Склерозирующая стромальная опухоль - Перстневидная стромальная опухоль - Микрокистозная стромальная опухоль - Лейдигоклеточная опухоль - Сертоликлеточная опухоль, злокачественная Б) Только из клеток стромы полового тяжа: - Гранулезоклеточная опухоль взрослого типа - Гранулезоклеточная опухоль ювенильного типа - Опухоль из клеток Сертоли - Опухоль из клеток половых тяжей с кольцевидными трубочками В) Смешанные опухоли стромы полового тяжа: - Сертоли-лейдигоклеточная опухоль (высокодифференцированная, умеренно дифференцированная (с гетерогенными элементами), низкодифференцированная (с гетерогенными элементами) - Ретиформная (с гетерогенными элементами) Г) Опухоли стромы полового тяжа, неспецифические
• • • • • 2. Опухоли стромы полового тяжа А) Истинно стромальные опухоли: - Фиброма (клеточная фиброма) - Текома (лютеинизированная текома, связанная со склерозирующим перитонитом) - Фибросаркома - Склерозирующая стромальная опухоль - Перстневидная стромальная опухоль - Микрокистозная стромальная опухоль - Лейдигоклеточная опухоль - Сертоликлеточная опухоль, злокачественная Б) Только из клеток стромы полового тяжа: - Гранулезоклеточная опухоль взрослого типа - Гранулезоклеточная опухоль ювенильного типа - Опухоль из клеток Сертоли - Опухоль из клеток половых тяжей с кольцевидными трубочками В) Смешанные опухоли стромы полового тяжа: - Сертоли-лейдигоклеточная опухоль (высокодифференцированная, умеренно дифференцированная (с гетерогенными элементами), низкодифференцированная (с гетерогенными элементами) - Ретиформная (с гетерогенными элементами) Г) Опухоли стромы полового тяжа, неспецифические
 • • • • • • 3. Герминоклеточные опухоли А) Дисгерминома Б) Опухоль желточного мешка В) Эмбриональная карцинома Г) Негестационная хориокарцинома Д) Зрелая тератома Е) Незрелая тератома Ж) Смешанная герминогенная опухоль 4. Монодермальная тератома и опухоли соматического типа, связанные с дермоидными кистами А) Струма яичника, доброкачественная Б) Струма яичника, злокачественная В) Карциноид: - Струмальный карциноид - Муцинозный карциноид 5. Опухоли нейроэктодермального типа 6. Сальные опухоли (аденома, карцинома) 7. Другие редкие монодермальные тератомы 8. Карциномы(плоскоклеточная карцинома, другие) 9. Смешанные опухоли из герминогенных клеток и клеток стромы полового тяжа А) Гонадобластома, в том числе гонадобластома со злокачественной герминогенной опухолью Б) Смешанные опухоли из герминогенных клеток и клеток стромы полового тяжа неуточнённой локализации
• • • • • • 3. Герминоклеточные опухоли А) Дисгерминома Б) Опухоль желточного мешка В) Эмбриональная карцинома Г) Негестационная хориокарцинома Д) Зрелая тератома Е) Незрелая тератома Ж) Смешанная герминогенная опухоль 4. Монодермальная тератома и опухоли соматического типа, связанные с дермоидными кистами А) Струма яичника, доброкачественная Б) Струма яичника, злокачественная В) Карциноид: - Струмальный карциноид - Муцинозный карциноид 5. Опухоли нейроэктодермального типа 6. Сальные опухоли (аденома, карцинома) 7. Другие редкие монодермальные тератомы 8. Карциномы(плоскоклеточная карцинома, другие) 9. Смешанные опухоли из герминогенных клеток и клеток стромы полового тяжа А) Гонадобластома, в том числе гонадобластома со злокачественной герминогенной опухолью Б) Смешанные опухоли из герминогенных клеток и клеток стромы полового тяжа неуточнённой локализации
 • • • • • • • • 10. Опухоли сети яичника А) Аденома Б) Аденокарцинома В) Вольфова опухоль яичника Г) Мелкоклеточная карцинома, гиперкалиемический тип Д) Мелкоклеточная карцинома, легочный тип Е) Опухоль Вильмса 8960/3 Ж) Параганглиома 8693/1 З) Солидное псевдопапиллярное новообразование 8452/1 11. Мезотелиальные опухоли А) Аденоматоидная опухоль Б) Мезотелиома 12. Мягкотканые опухоли (миксома) 13. Опухолеподобные поражения: - Фолликулярная киста - Киста желтого тела - Большая солитарная лютеинизированная фолликулярная киста - Гиперреактивные желтые тела (hyperreactio luteinalis) - Лютеома беременности - Стромальная гиперплазия - Стромальный гипертекоз - Фиброматоз - Массивный отек - Гиперплазия клеток Лейдига 14. Лимфоидные и миелоидные опухоли - Лимфомы - Плазмоцитома - Миелоидные новообразования - Вторичные опухоли
• • • • • • • • 10. Опухоли сети яичника А) Аденома Б) Аденокарцинома В) Вольфова опухоль яичника Г) Мелкоклеточная карцинома, гиперкалиемический тип Д) Мелкоклеточная карцинома, легочный тип Е) Опухоль Вильмса 8960/3 Ж) Параганглиома 8693/1 З) Солидное псевдопапиллярное новообразование 8452/1 11. Мезотелиальные опухоли А) Аденоматоидная опухоль Б) Мезотелиома 12. Мягкотканые опухоли (миксома) 13. Опухолеподобные поражения: - Фолликулярная киста - Киста желтого тела - Большая солитарная лютеинизированная фолликулярная киста - Гиперреактивные желтые тела (hyperreactio luteinalis) - Лютеома беременности - Стромальная гиперплазия - Стромальный гипертекоз - Фиброматоз - Массивный отек - Гиперплазия клеток Лейдига 14. Лимфоидные и миелоидные опухоли - Лимфомы - Плазмоцитома - Миелоидные новообразования - Вторичные опухоли
 Доброкачественные опухоли • Этиология: - Генетическая предрасположенность - Гормональные нарушения: повышение уровня гонадотропина - Повышенная овуляторная нагрузка на яичники (гипотеза непрерывных овуляций)
Доброкачественные опухоли • Этиология: - Генетическая предрасположенность - Гормональные нарушения: повышение уровня гонадотропина - Повышенная овуляторная нагрузка на яичники (гипотеза непрерывных овуляций)
 ЭПИТЕЛИАЛЬНЫЕ ОПУХОЛИ ЯИЧНИКА • • Серозные цистаденомы: Частота – 28, 8 -57, 8% всех новообразований яичников; Могут быть как односторонними, так и двусторонними. Обычно они однокамерные, имеют округлую или овоидную форму с гладкой поверхностью. Размеры новообразования, как правило, средние: диаметр его составляет 6— 15 см, редко — более 15 см. Консистенция эластическая. Киста может расти межсвязочно, но чаще — по направлению брюшной полости. В последнем случае формируется хирургическая ножка кисты, состоящая из связки, подвешивающей яичник, маточной трубы и собственной связки яичника
ЭПИТЕЛИАЛЬНЫЕ ОПУХОЛИ ЯИЧНИКА • • Серозные цистаденомы: Частота – 28, 8 -57, 8% всех новообразований яичников; Могут быть как односторонними, так и двусторонними. Обычно они однокамерные, имеют округлую или овоидную форму с гладкой поверхностью. Размеры новообразования, как правило, средние: диаметр его составляет 6— 15 см, редко — более 15 см. Консистенция эластическая. Киста может расти межсвязочно, но чаще — по направлению брюшной полости. В последнем случае формируется хирургическая ножка кисты, состоящая из связки, подвешивающей яичник, маточной трубы и собственной связки яичника

 Диагностика • • Влагалищное и ректовагинальное обследования: безболезненное, округлое, гладкостенное, эластической консистенции образование, расположенное сбоку, кзади или выше матки. О доброкачественности свидетельствует отсутствие бугристости и шипов в заднем своде, инфильтрации стенки прямой кишки. Для подтверждения доброкачественности опухоли с высокой степенью достоверности используют трансабдоминальное и трансвагинальное УЗИ в сочетании с цветным допплеровским картированием, помогающим определить особенности васкуляризации, присущие доброкачественным или злокачественным процессам. КТ и МРТ - помогают дифференцировать кистозную и сóлидную формы опухоли, а также определить ее взаимосвязь с окружающими органами. При двусторонних цистаденомах проводят маммографию и обследование желудочнокишечного тракта, чтобы исключить возможность метастатического происхождения опухолей.
Диагностика • • Влагалищное и ректовагинальное обследования: безболезненное, округлое, гладкостенное, эластической консистенции образование, расположенное сбоку, кзади или выше матки. О доброкачественности свидетельствует отсутствие бугристости и шипов в заднем своде, инфильтрации стенки прямой кишки. Для подтверждения доброкачественности опухоли с высокой степенью достоверности используют трансабдоминальное и трансвагинальное УЗИ в сочетании с цветным допплеровским картированием, помогающим определить особенности васкуляризации, присущие доброкачественным или злокачественным процессам. КТ и МРТ - помогают дифференцировать кистозную и сóлидную формы опухоли, а также определить ее взаимосвязь с окружающими органами. При двусторонних цистаденомах проводят маммографию и обследование желудочнокишечного тракта, чтобы исключить возможность метастатического происхождения опухолей.

 Лечение • Лапароскопическая операция с сохраннением неизмененной ткани яичника у молодых женщин и с удалением придатков на стороне поражения – у женщин старшего возраста. • Весь удаленный материал должен быть подвергнут тщательному осмотру. При малейшем подозрении на озлокачествление кисты проводится срочное гистологическое исследование. • Подтвердив наличие злокачественного процесса, расширяют объем операции до экстирпации матки, удаления придатков с обеих сторон и ампутации большого сальника.
Лечение • Лапароскопическая операция с сохраннением неизмененной ткани яичника у молодых женщин и с удалением придатков на стороне поражения – у женщин старшего возраста. • Весь удаленный материал должен быть подвергнут тщательному осмотру. При малейшем подозрении на озлокачествление кисты проводится срочное гистологическое исследование. • Подтвердив наличие злокачественного процесса, расширяют объем операции до экстирпации матки, удаления придатков с обеих сторон и ампутации большого сальника.
 • • • Муцинозные цистаденомы: Доброкачественная эпителиальная опухоль. Частота ≈ 14, 7% от числа всех опухолей яичников; Чаще многокамерная; наружная поверхность гладкая, неровная, блестящая. Может достигать больших размеров ( диаметр до 30 см и более) Содержимое – тянущаяся слизеобразная жидкость; Отличаются сравнительно быстрым ростом; Спаечный процесс – в 24, 4 -30% случаев, двусторонняя локализация – в 5, 1%, межсвязочная локализация – в 7, 1%, асцит - в 8, 2%; Менструальная функция не нарушается, но снижается репродуктивная; Первый симптом – боли внизу живота, затем – чувство тяжести, запоры, расстройство мочеиспускания
• • • Муцинозные цистаденомы: Доброкачественная эпителиальная опухоль. Частота ≈ 14, 7% от числа всех опухолей яичников; Чаще многокамерная; наружная поверхность гладкая, неровная, блестящая. Может достигать больших размеров ( диаметр до 30 см и более) Содержимое – тянущаяся слизеобразная жидкость; Отличаются сравнительно быстрым ростом; Спаечный процесс – в 24, 4 -30% случаев, двусторонняя локализация – в 5, 1%, межсвязочная локализация – в 7, 1%, асцит - в 8, 2%; Менструальная функция не нарушается, но снижается репродуктивная; Первый симптом – боли внизу живота, затем – чувство тяжести, запоры, расстройство мочеиспускания

 Лечение • Хирургическое вмешательство осуществляется путем лапароскопии или лапаротомии. Главное требование к технике проведения операции — предупредить попадание муцинозного содержимого опухоли в брюшную полость. Объем операции — удаление придатков со стороны поражения. У женщин в пре- и постменопаузе удаляют матку и придатки с обеих сторон.
Лечение • Хирургическое вмешательство осуществляется путем лапароскопии или лапаротомии. Главное требование к технике проведения операции — предупредить попадание муцинозного содержимого опухоли в брюшную полость. Объем операции — удаление придатков со стороны поражения. У женщин в пре- и постменопаузе удаляют матку и придатки с обеих сторон.
 Эндометриоидные цистаденомы: • • • Редко встречаются изолированно, чаще сочетаются с очагами эндометриоза иной локализации и имеют с ними сходную гистологическую структуру. На начальном этапе зарождения заболевания, женщина может не наблюдать никаких симптомов, единственный симптом – проблема с зачатием. Уже в процессе прогрессирования могут наблюдаться различной интенсивности постоянные боли внизу живота, которые часто усиливаются перед менструацией и во время нее. Образования спаек сопровождаются запорами, вздутием живота, нарушениями мочеиспускания. Нарушение менструального цикла. К серьезным осложнениям, которые возникают во время заболевания, относят бесплодие, разрыв, нагноение. Течение самого заболевания длительное, есть риск того, что эндометриоз переродится в злокачественное образование. Диагностировать эндометриоидную кисту яичника можно при помощи УЗИ, компьютерной томографии, гинекологическом обследовании. Лечение доброкачественных эндометриоидных кист комбинированное: лапароскопическое или путем чревосечения. Удаление кисты сочетается с назначением агонистов рилизинг – гормона (гозорелин и бусерилин), антигонадотропинов (даназол), гестагенов (дюфастон, утрожестан) или КОК (логест, ригевидон).
Эндометриоидные цистаденомы: • • • Редко встречаются изолированно, чаще сочетаются с очагами эндометриоза иной локализации и имеют с ними сходную гистологическую структуру. На начальном этапе зарождения заболевания, женщина может не наблюдать никаких симптомов, единственный симптом – проблема с зачатием. Уже в процессе прогрессирования могут наблюдаться различной интенсивности постоянные боли внизу живота, которые часто усиливаются перед менструацией и во время нее. Образования спаек сопровождаются запорами, вздутием живота, нарушениями мочеиспускания. Нарушение менструального цикла. К серьезным осложнениям, которые возникают во время заболевания, относят бесплодие, разрыв, нагноение. Течение самого заболевания длительное, есть риск того, что эндометриоз переродится в злокачественное образование. Диагностировать эндометриоидную кисту яичника можно при помощи УЗИ, компьютерной томографии, гинекологическом обследовании. Лечение доброкачественных эндометриоидных кист комбинированное: лапароскопическое или путем чревосечения. Удаление кисты сочетается с назначением агонистов рилизинг – гормона (гозорелин и бусерилин), антигонадотропинов (даназол), гестагенов (дюфастон, утрожестан) или КОК (логест, ригевидон).

 Опухоль Бреннера • Встречается редко, не более 2 % от всех опухолей яичников. • Обычно ее выявляют у женщин в возрасте постменопаузы, но можно встретить и у молодых женщин. • Происхождение опухоли — из стромы яичника с включениями эпителиальной ткани. • Опухоль Бреннера обычно не имеет клинических проявлений, однако в некоторых случаях может обладать эстрогенной активностью. Такие случаи осложняются развитием гиперплазии эндометрия и сопровождаются кровянистыми выделениями. • При вагинальном исследовании опухоль Бреннера пальпируется как образование овоидной формы с неровной поверхностью. Консистенция ее плотная. • УЗИ определяет опухоль Бреннера как гомогенное образование, не имеющее полости. • Лечение доброкачественной опухоли Бреннера только оперативное. У молодых женщин удаляют придатки на стороне поражения, в пре- и постменопаузе — матку и придатки с обеих сторон.
Опухоль Бреннера • Встречается редко, не более 2 % от всех опухолей яичников. • Обычно ее выявляют у женщин в возрасте постменопаузы, но можно встретить и у молодых женщин. • Происхождение опухоли — из стромы яичника с включениями эпителиальной ткани. • Опухоль Бреннера обычно не имеет клинических проявлений, однако в некоторых случаях может обладать эстрогенной активностью. Такие случаи осложняются развитием гиперплазии эндометрия и сопровождаются кровянистыми выделениями. • При вагинальном исследовании опухоль Бреннера пальпируется как образование овоидной формы с неровной поверхностью. Консистенция ее плотная. • УЗИ определяет опухоль Бреннера как гомогенное образование, не имеющее полости. • Лечение доброкачественной опухоли Бреннера только оперативное. У молодых женщин удаляют придатки на стороне поражения, в пре- и постменопаузе — матку и придатки с обеих сторон.
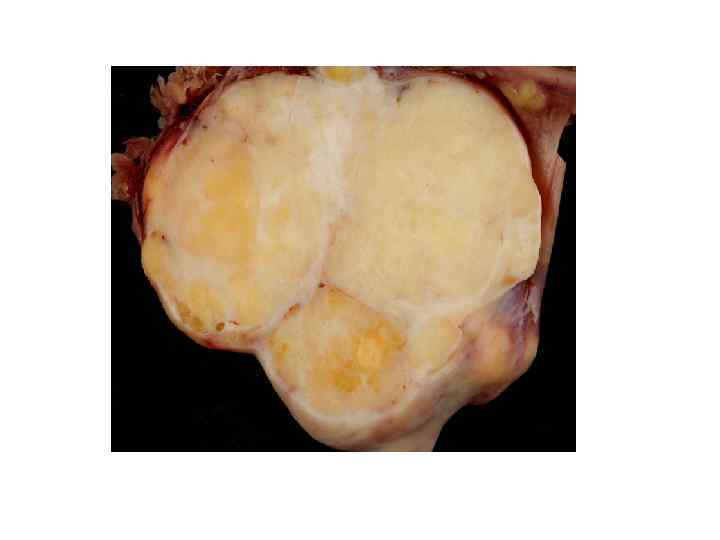
 Опухоли стромы полового тяжа • • • Гранулезоклеточные опухоли Происходят из зернистого эпителия фолликулов и могут представлять собой сóлидные или кистозносóлидные образования. Размеры -от нескольких миллиметров до 30 см и более. У женщин любого возраста, но чаще — у девочек и молодых женщин. Частота этих опухолей составляет от 2 до 5 % от всех новообразований яичников. Гранулезоклеточные опухоли являются гормонально активными образованиями (эстрогенпродуцируемые).
Опухоли стромы полового тяжа • • • Гранулезоклеточные опухоли Происходят из зернистого эпителия фолликулов и могут представлять собой сóлидные или кистозносóлидные образования. Размеры -от нескольких миллиметров до 30 см и более. У женщин любого возраста, но чаще — у девочек и молодых женщин. Частота этих опухолей составляет от 2 до 5 % от всех новообразований яичников. Гранулезоклеточные опухоли являются гормонально активными образованиями (эстрогенпродуцируемые).
 • • • Клиника: У девочек возникают признаки преждевременного полового созревания при соматическом развитии, соответствующем календарному возрасту; появляются нерегулярные кровянистые выделения из влагалища. У женщин репродуктивного возраста основным признаком заболевания считается возникновение ациклических маточных кровотечений. Женщины в постменопаузе могут выглядеть моложе своего возраста, у них отсутствуют признаки возрастной инволюции полового аппарата, появляются маточные кровотечения на фоне гиперпластических процессов эндометрия. Диагностика: При влагалищном исследовании - пальпируется как подвижное образование тугоэластической консистенции округлой формы, расположенное рядом с маткой. Диагноз подтверждают данные УЗИ. Высокий уровень эстрадиола в сыворотке крови свидетельствует о гормональной активности опухоли. Если по результатам УЗИ можно предположить возможность гиперплазии эндометрия, то необходимо провести гистологическое исследование ткани эндометрия, получив ее путем диагностического выскабливания матки или использовав пайпелькюретку. Лечение: одностороннее удаление придатков (у молодых женщин) до надвлагалищной ампутации матки с придатками (у пациенток в перименопаузе) или экстирпации матки с придатками (при сочетании опухоли яичника с атипической гиперплазией эндометрия, а также у женщин в постменопаузе). В зависимости от размеров опухоли оперативный доступ может быть лапароскопическим или лапаротомическим.
• • • Клиника: У девочек возникают признаки преждевременного полового созревания при соматическом развитии, соответствующем календарному возрасту; появляются нерегулярные кровянистые выделения из влагалища. У женщин репродуктивного возраста основным признаком заболевания считается возникновение ациклических маточных кровотечений. Женщины в постменопаузе могут выглядеть моложе своего возраста, у них отсутствуют признаки возрастной инволюции полового аппарата, появляются маточные кровотечения на фоне гиперпластических процессов эндометрия. Диагностика: При влагалищном исследовании - пальпируется как подвижное образование тугоэластической консистенции округлой формы, расположенное рядом с маткой. Диагноз подтверждают данные УЗИ. Высокий уровень эстрадиола в сыворотке крови свидетельствует о гормональной активности опухоли. Если по результатам УЗИ можно предположить возможность гиперплазии эндометрия, то необходимо провести гистологическое исследование ткани эндометрия, получив ее путем диагностического выскабливания матки или использовав пайпелькюретку. Лечение: одностороннее удаление придатков (у молодых женщин) до надвлагалищной ампутации матки с придатками (у пациенток в перименопаузе) или экстирпации матки с придатками (при сочетании опухоли яичника с атипической гиперплазией эндометрия, а также у женщин в постменопаузе). В зависимости от размеров опухоли оперативный доступ может быть лапароскопическим или лапаротомическим.
 • • • Текома Эстрогенпродуцирующее новообразование, состоящее из клеток, напоминающих тека - клетки оболочки фолликула. Встречается значительно реже, чем гранулезоклеточные опухоли. Чаще поражают женщин старшего возраста — в пери- и постменопаузе. Клиника, диагностика и лечение теком и гранулезоклеточных опухолей одинаковы. Фиброма яичника Опухоль, состоящая из фибробластов На долю фибром приходится 1, 5— 4 % — всех новообразований яичников. Фиброма растет медленно, как правило, бывает односторонней, не обладает гормональной активностью, поэтому обычно протекает бессимптомно. В некоторых случаях ее развитие сопровождается триадой Мейгса: асцитом, гидротораксом и анемией. Диагностика: При бимануальном гинекологическом исследовании сбоку и кзади от матки обнаруживают образование округлой формы, с гладкой поверхностью, очень плотной консистенции, подвижное, безболезненное. УЗИ и цветное допплеровское картирование обнаруживают округлое, однородное образование с четкими контурами и отсутствием зон васкуляризации. Лечение фибромы оперативное. Выбор доступа (лапароскопический или лапаротомический) зависит от размера опухоли. Объем вмешательства при доброкачественных новообразованиях диктует возраст пациентки, состояние придатков противоположной стороны и матки.
• • • Текома Эстрогенпродуцирующее новообразование, состоящее из клеток, напоминающих тека - клетки оболочки фолликула. Встречается значительно реже, чем гранулезоклеточные опухоли. Чаще поражают женщин старшего возраста — в пери- и постменопаузе. Клиника, диагностика и лечение теком и гранулезоклеточных опухолей одинаковы. Фиброма яичника Опухоль, состоящая из фибробластов На долю фибром приходится 1, 5— 4 % — всех новообразований яичников. Фиброма растет медленно, как правило, бывает односторонней, не обладает гормональной активностью, поэтому обычно протекает бессимптомно. В некоторых случаях ее развитие сопровождается триадой Мейгса: асцитом, гидротораксом и анемией. Диагностика: При бимануальном гинекологическом исследовании сбоку и кзади от матки обнаруживают образование округлой формы, с гладкой поверхностью, очень плотной консистенции, подвижное, безболезненное. УЗИ и цветное допплеровское картирование обнаруживают округлое, однородное образование с четкими контурами и отсутствием зон васкуляризации. Лечение фибромы оперативное. Выбор доступа (лапароскопический или лапаротомический) зависит от размера опухоли. Объем вмешательства при доброкачественных новообразованиях диктует возраст пациентки, состояние придатков противоположной стороны и матки.

 • • • Андробластома ( опухоль из клеток Сертоли — Лейдига) Частота ее не превышает 1, 5 % всех опухолей яичника. Андробластома имеет сóлидную структуру. Обычно заболевание развивается у женщин молодого возраста. Клиника: Проявляя гормональную андрогенную активность, опухоль оказывает дефеминизирующее и маскулинизирующее действие. У женщин наступает аменорея, постепенно атрофируются молочные железы, грубеет голос, происходит рост волос по мужскому типу. Диагностика: Гинекологическое исследование обнаруживает увеличение клитора, гипопластичную матку и рядом с ней округлое подвижное безболезненное образование с гладкой поверхностью. УЗИ исследование подтверждает наличие опухоли, о чем свидетельствует уменьшение размеров матки с атрофией эндометрия и яичника противоположной стороны, по размерам похожего на яичник женщины постменопаузального возраста. Лечение: У молодых женщин удаляют придатки со стороны поражения. После операции женский облик больной восстанавливается довольно быстро, в том числе менструальная и репродуктивная функции. У женщин старшего возраста объем хирургического вмешательства расширяется. Показания к расширению области операции те же, что и при доброкачественных опухолях иной структуры.
• • • Андробластома ( опухоль из клеток Сертоли — Лейдига) Частота ее не превышает 1, 5 % всех опухолей яичника. Андробластома имеет сóлидную структуру. Обычно заболевание развивается у женщин молодого возраста. Клиника: Проявляя гормональную андрогенную активность, опухоль оказывает дефеминизирующее и маскулинизирующее действие. У женщин наступает аменорея, постепенно атрофируются молочные железы, грубеет голос, происходит рост волос по мужскому типу. Диагностика: Гинекологическое исследование обнаруживает увеличение клитора, гипопластичную матку и рядом с ней округлое подвижное безболезненное образование с гладкой поверхностью. УЗИ исследование подтверждает наличие опухоли, о чем свидетельствует уменьшение размеров матки с атрофией эндометрия и яичника противоположной стороны, по размерам похожего на яичник женщины постменопаузального возраста. Лечение: У молодых женщин удаляют придатки со стороны поражения. После операции женский облик больной восстанавливается довольно быстро, в том числе менструальная и репродуктивная функции. У женщин старшего возраста объем хирургического вмешательства расширяется. Показания к расширению области операции те же, что и при доброкачественных опухолях иной структуры.

 Герминогенные опухоли • • • развиваются из первичных зародышевых клеток. Доброкачественный вариант - зрелая тератома (дермоидная киста), которая состоит из хорошо дифференцированных элементов трех зародышевых листков (экто, мезо и энтодермы). Чаще преобладают элементы эктодермы, о чем свидетельствует содержимое кисты: сало, волосы, зубы, кости, хрящ. Капсула кисты фиброзная. На ее внутренней поверхности имеется выступ, так называемый дермоидный бугорок, откуда происходит рост волос и поступление жира. Там же могут быть обнаружены элементы кожи, костной и хрящевой ткани. Зрелая тератома чаще развивается у девочек и молодых женщин. Встречается она довольно часто: более 25 % случаев доброкачественных образований. Дермоидные кисты не обладают гормональной активностью и не имеют специфических клинических проявлений. Диагностика: Предположительный диагноз устанавливается на основании данных гинекологического исследования и УЗИ. При бимануальном исследовании обнаруживается объемное образование сбоку и спереди от матки, имеющее округлую форму, гладкую поверхность, неравномерную консистенцию, подвижное, безболезненное. УЗИ определяет четкие контуры и полиморфизм внутренней структуры. Допплеровское исследование выявляет сосудистый рисунок только в ткани яичника, окружающей кисту. Как и всегда при опухолях, более точный диагноз устанавливается интраоперационно, а окончательный — после гистологического исследования. Лечение: дермоидных кист хирургическое. Доступ и объем оперативного вмешательства избирается индивидуально. У девочек и молодых женщин обычно удается резецировать яичник, сохранив его здоровую часть. При отсутствии неизмененной ткани яичника удаляют придатки. У женщин старшего возраста, а также при патологии матки и (или) придатков противоположной стороны объем операции приходится расширять.
Герминогенные опухоли • • • развиваются из первичных зародышевых клеток. Доброкачественный вариант - зрелая тератома (дермоидная киста), которая состоит из хорошо дифференцированных элементов трех зародышевых листков (экто, мезо и энтодермы). Чаще преобладают элементы эктодермы, о чем свидетельствует содержимое кисты: сало, волосы, зубы, кости, хрящ. Капсула кисты фиброзная. На ее внутренней поверхности имеется выступ, так называемый дермоидный бугорок, откуда происходит рост волос и поступление жира. Там же могут быть обнаружены элементы кожи, костной и хрящевой ткани. Зрелая тератома чаще развивается у девочек и молодых женщин. Встречается она довольно часто: более 25 % случаев доброкачественных образований. Дермоидные кисты не обладают гормональной активностью и не имеют специфических клинических проявлений. Диагностика: Предположительный диагноз устанавливается на основании данных гинекологического исследования и УЗИ. При бимануальном исследовании обнаруживается объемное образование сбоку и спереди от матки, имеющее округлую форму, гладкую поверхность, неравномерную консистенцию, подвижное, безболезненное. УЗИ определяет четкие контуры и полиморфизм внутренней структуры. Допплеровское исследование выявляет сосудистый рисунок только в ткани яичника, окружающей кисту. Как и всегда при опухолях, более точный диагноз устанавливается интраоперационно, а окончательный — после гистологического исследования. Лечение: дермоидных кист хирургическое. Доступ и объем оперативного вмешательства избирается индивидуально. У девочек и молодых женщин обычно удается резецировать яичник, сохранив его здоровую часть. При отсутствии неизмененной ткани яичника удаляют придатки. У женщин старшего возраста, а также при патологии матки и (или) придатков противоположной стороны объем операции приходится расширять.

 – – – – • • • Осложнения доброкачественных опухолей Перекрут ножки опухоли; Инфицирование, нагноение; Сращение с органами брюшной полости; Прорастание в соседние органы; Разрыв опухоли; Малигнизация; Псевдомиксома яичников и брюшины (при муцинозной цистаденоме). ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА 1. Беременность; 2. Асцит; 3. Ожирение передней брюшной стенки; 4. Опухоли других органов (кишечник, сальник), забрюшинных органов; 5. Миома матки; 6. Воспалительные опухолевидные образования придатков матки; 7. Рак яичника; 8. Параовариальная киста; 9. Эндометроидные кисты яичника.
– – – – • • • Осложнения доброкачественных опухолей Перекрут ножки опухоли; Инфицирование, нагноение; Сращение с органами брюшной полости; Прорастание в соседние органы; Разрыв опухоли; Малигнизация; Псевдомиксома яичников и брюшины (при муцинозной цистаденоме). ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА 1. Беременность; 2. Асцит; 3. Ожирение передней брюшной стенки; 4. Опухоли других органов (кишечник, сальник), забрюшинных органов; 5. Миома матки; 6. Воспалительные опухолевидные образования придатков матки; 7. Рак яичника; 8. Параовариальная киста; 9. Эндометроидные кисты яичника.
 Злокачественные опухоли • • Факторы риска: нарушение менструального цикла: раннее менархе, ранняя (до 45 лет) или поздняя (после 55 лет) менопауза, маточные кровотечения; репродуктивной функции (бесплодие); миома матки; генитальный эндометриоз; гиперпластические процессы эндометрия; операции по поводу опухолей внутренних половых органов с оставлением одного или обоих яичников; заболевания молочных желез (мастопатия, фиброаденоматоз).
Злокачественные опухоли • • Факторы риска: нарушение менструального цикла: раннее менархе, ранняя (до 45 лет) или поздняя (после 55 лет) менопауза, маточные кровотечения; репродуктивной функции (бесплодие); миома матки; генитальный эндометриоз; гиперпластические процессы эндометрия; операции по поводу опухолей внутренних половых органов с оставлением одного или обоих яичников; заболевания молочных желез (мастопатия, фиброаденоматоз).
 Гистологическая классификация • серозная карцинома; – низкой степени злокачественности (low grade); – высокой степени злокачественности (high grade); • эндометриоидная карцинома; • муцинозная карцинома; • светлоклеточная карцинома; • злокачественная опухоль Бреннера; • серозно-муцинозная карцинома; • недифференцированная карцинома; • смешанная эпителиальная карцинома.
Гистологическая классификация • серозная карцинома; – низкой степени злокачественности (low grade); – высокой степени злокачественности (high grade); • эндометриоидная карцинома; • муцинозная карцинома; • светлоклеточная карцинома; • злокачественная опухоль Бреннера; • серозно-муцинозная карцинома; • недифференцированная карцинома; • смешанная эпителиальная карцинома.
 Lowgrade серозная карцинома • • инвазивная карцинома низкой степени злокачественности, состоящая из эпителиоцитов, формирующих папиллярные, железистые и солидные структуры с умеренной цитологической атипией. Составляет приблизительно 5% всех серозных карцином. . Пациентки приблизительно 53 -55 лет. Чаще всего опухоль обнаруживается случайно и уже на поздней стадии. Асцит наблюдается часто, но размеры опухоли небольшие. При лучевом исследовании опухоль имеет кистозное строение, но может содержать толстые перегородки или узлы с большим количеством кровеносных сосудов. Часто поражаются оба яичника и наблюдается обширный кальциноз. Микроскопически: Во многих опухолях можно найти компоненты пограничной/атипичной пролиферативной серозной опухоли. Опухоль состоит из однородной совокупности мелких клеток с четкими мелкими ядрышками и умеренным ядерным полиморфизмом. Некрозы почти никогда не обнаруживаются. Митотическая активность значительно ниже (< 23 митоза на 10 полей зрения), чем в highgrade серозной карциноме. Показатель пролиферации Ki 67 ниже, чем в highgrade карциноме. В случаях, когда различие между lowgrade и highgrade карциномой проблематично, дополнительная окраска с p 53 может быть полезной, поскольку она отражает мутации гена TP 53. В клетках LGSC карциномы обнаруживаются мутации KRAS и BRAF в 50 -60%. Геном опухоли, по сравнению с high grade карциномой, относительно устойчив. Прогноз при I стадии благоприятный. При поздней стадии 5 и 10 я выживаемость приблизительно 85% и 50%. При остаточной опухоли более 2 см прогноз неблагоприятный. На обычную химиотерапию препаратами платины не отвечает, но она применяется для профилактики рецидивов.
Lowgrade серозная карцинома • • инвазивная карцинома низкой степени злокачественности, состоящая из эпителиоцитов, формирующих папиллярные, железистые и солидные структуры с умеренной цитологической атипией. Составляет приблизительно 5% всех серозных карцином. . Пациентки приблизительно 53 -55 лет. Чаще всего опухоль обнаруживается случайно и уже на поздней стадии. Асцит наблюдается часто, но размеры опухоли небольшие. При лучевом исследовании опухоль имеет кистозное строение, но может содержать толстые перегородки или узлы с большим количеством кровеносных сосудов. Часто поражаются оба яичника и наблюдается обширный кальциноз. Микроскопически: Во многих опухолях можно найти компоненты пограничной/атипичной пролиферативной серозной опухоли. Опухоль состоит из однородной совокупности мелких клеток с четкими мелкими ядрышками и умеренным ядерным полиморфизмом. Некрозы почти никогда не обнаруживаются. Митотическая активность значительно ниже (< 23 митоза на 10 полей зрения), чем в highgrade серозной карциноме. Показатель пролиферации Ki 67 ниже, чем в highgrade карциноме. В случаях, когда различие между lowgrade и highgrade карциномой проблематично, дополнительная окраска с p 53 может быть полезной, поскольку она отражает мутации гена TP 53. В клетках LGSC карциномы обнаруживаются мутации KRAS и BRAF в 50 -60%. Геном опухоли, по сравнению с high grade карциномой, относительно устойчив. Прогноз при I стадии благоприятный. При поздней стадии 5 и 10 я выживаемость приблизительно 85% и 50%. При остаточной опухоли более 2 см прогноз неблагоприятный. На обычную химиотерапию препаратами платины не отвечает, но она применяется для профилактики рецидивов.
 Highgrade серозная карцинома • • карцинома высокой степени злокачественности, состоящая из эпителиоцитов, формирующих папиллярные, железистые и солидные структуры с выраженной ядерной атипией. Средний возраст пациенток – 63 года. Клинические симптомы относительно неспецифические, часто наблюдается желудочнокишечная дисфагия: тошнота, анорексия, быстрое насыщение, увеличение живота, вздутие, боль, болезненные позывы на испражнение или мочеиспускание, запор, боль в пояснице и частое мочеиспускание. Плевральный выпот сопровождается появлением кашля и одышки. При лучевых методах исследования обнаруживаются гиперсосудистая опухоль, асцит и имплантаты на сальнике и брюшине. Уровень CA 125 у женщин с опухолью на поздней стадии часто достигает 500 -1000 U/ml. Опухоль имеет различные размеры. У одной трети пациенток яичники имеют нормальные размеры или на их поверхности обнаруживаются новообразования < 1 см. Опухоли часто двусторонние, экзофитные, солидного, солиднокистозного или папиллярного строения. Солидные области бело - желтого цвета содержат обширные некрозы и кровоизлияния.
Highgrade серозная карцинома • • карцинома высокой степени злокачественности, состоящая из эпителиоцитов, формирующих папиллярные, железистые и солидные структуры с выраженной ядерной атипией. Средний возраст пациенток – 63 года. Клинические симптомы относительно неспецифические, часто наблюдается желудочнокишечная дисфагия: тошнота, анорексия, быстрое насыщение, увеличение живота, вздутие, боль, болезненные позывы на испражнение или мочеиспускание, запор, боль в пояснице и частое мочеиспускание. Плевральный выпот сопровождается появлением кашля и одышки. При лучевых методах исследования обнаруживаются гиперсосудистая опухоль, асцит и имплантаты на сальнике и брюшине. Уровень CA 125 у женщин с опухолью на поздней стадии часто достигает 500 -1000 U/ml. Опухоль имеет различные размеры. У одной трети пациенток яичники имеют нормальные размеры или на их поверхности обнаруживаются новообразования < 1 см. Опухоли часто двусторонние, экзофитные, солидного, солиднокистозного или папиллярного строения. Солидные области бело - желтого цвета содержат обширные некрозы и кровоизлияния.
 • • • Макроскопически маточная труба нередко вовлечена в опухолевый узел и не идентифицируется или в области фимбрий определяется плотная, полиповидного вида опухоль. Фимбрии могут быть распластаны по поверхности опухоли. Опухоль характеризуется высоким уровнем хромосомных нарушений. Наследственной предрасположенностью к раку яичника можно объяснить возникновение только 15 -20% опухолей, главным образом, в связи с генеративными мутациями в генах BRCA 1 (17 q 21. 31) и BRCA 2 (13 q 13. 1). С мутациями BRCA 1 связывают также 50%й пожизненный риск рака яичников у 20 -65% женщин, у которых рак проявляется в возрасте 49 -53 года. Риск, связанный с мутациями BRCA 2, ниже (11 -37 %) и проявляется в более позднем возрасте(55 -58 лет). Фактически весь BRCA"ассоциированный рак яичника имеет highgrade серозную морфологию. Высокий риск рака яичника также связан с мутациями в генах репарации ДНК (BARD 1, BRIP 1, PALB 2, RAD 51 C, RAD 51 D, RAD 50, MRE 11 A, NBN), которые еще на 6% увеличивают генеративные мутации. Самый важный прогнозирующий признак – стадия. К тому времени, когда появляются симптомы заболевания, у 75 -80% женщин имеется опухоль на поздней стадии и у 25% пациенток – на III/IV стадии. Самый важный прогнозирующий признак у женщин с поздней стадией – размеры остаточной опухоли. У пациенток, у которых была полностью резецирована вся макроскопически видимая опухоль, наблюдается более благоприятный прогноз. Наличие Т-лимфоцитов, инфильтрирующих опухоль, является признаком благоприятного прогноза. Генеративные мутации BRCA 1 и BRCA 2 связаны с более благоприятным прогнозом.
• • • Макроскопически маточная труба нередко вовлечена в опухолевый узел и не идентифицируется или в области фимбрий определяется плотная, полиповидного вида опухоль. Фимбрии могут быть распластаны по поверхности опухоли. Опухоль характеризуется высоким уровнем хромосомных нарушений. Наследственной предрасположенностью к раку яичника можно объяснить возникновение только 15 -20% опухолей, главным образом, в связи с генеративными мутациями в генах BRCA 1 (17 q 21. 31) и BRCA 2 (13 q 13. 1). С мутациями BRCA 1 связывают также 50%й пожизненный риск рака яичников у 20 -65% женщин, у которых рак проявляется в возрасте 49 -53 года. Риск, связанный с мутациями BRCA 2, ниже (11 -37 %) и проявляется в более позднем возрасте(55 -58 лет). Фактически весь BRCA"ассоциированный рак яичника имеет highgrade серозную морфологию. Высокий риск рака яичника также связан с мутациями в генах репарации ДНК (BARD 1, BRIP 1, PALB 2, RAD 51 C, RAD 51 D, RAD 50, MRE 11 A, NBN), которые еще на 6% увеличивают генеративные мутации. Самый важный прогнозирующий признак – стадия. К тому времени, когда появляются симптомы заболевания, у 75 -80% женщин имеется опухоль на поздней стадии и у 25% пациенток – на III/IV стадии. Самый важный прогнозирующий признак у женщин с поздней стадией – размеры остаточной опухоли. У пациенток, у которых была полностью резецирована вся макроскопически видимая опухоль, наблюдается более благоприятный прогноз. Наличие Т-лимфоцитов, инфильтрирующих опухоль, является признаком благоприятного прогноза. Генеративные мутации BRCA 1 и BRCA 2 связаны с более благоприятным прогнозом.
 Муцинозная карцинома • • опухоль, состоящая из клеток желудочно-кишечного типа, содержащих интрацитоплазматический муцин. Муцинозная карцинома составляет 3 -4% всех первичных карцином яичника. Средний возраст пациенток – 45 лет. Клиника: Женщины часто жалуются на увеличение живота или тазовую боль. Муцинозные карциномы, как правило, имеют крупные размеры, односторонние, кистозносолидного строения. Митотическая активность довольно высокая, часто выявляются патологические митозы. В муцинозных новообразованиях иногда наблюдается гетерогенность строения, области доброкачественного и пограничного гистологического строения чередуются в одной и той же опухоли. Очаги анапластической карциномы часто обнаруживаются в виде интрамуральных узелков и имеют смешанное строение. Муцинозный рак развивается из пограничной опухоли/атипичной пролиферативной муцинозной опухоли, хотя некоторые карциномы могут возникать из тератом и опухолей Бреннера. К опухолям, возникающим из тератом, относятся LGSC муцинозные карциномы. Эти опухоли часто протекают с псевдомиксомой яичника и, иногда, с псевдомиксомой брюшины. Наиболее часто обнаруживаются молекулярногенетические нарушения в соматических клетках – мутации KRAS. В каждой опухоли с доброкачественными, пограничными и злокачественными компонентами обнаруживаются идентичные мутации KRAS, что доказывает первичное возникновение мутаций KRAS. Усиление HER 2 наблюдается в 1520% опухолей. Большинство инвазивных муцинозных карцином ограничено одним яичником (стадия I), и прогноз заболевания благоприятный. При инвазивной карциноме со сливными железистыми структурами прогноз более благоприятный, чем при опухолях с деструктивной стромальной инвазией. Рецидивы возникают рано (в течение 3 лет и ранее после первичного лечения) и не отвечают на химио или лучевуютерапию. Большая часть пациенток с внеяичниковым распространением опухоли погибает. При опухолях, содержащих анапластические интрамуральные узелки, наблюдается достаточно благоприятный прогноз.
Муцинозная карцинома • • опухоль, состоящая из клеток желудочно-кишечного типа, содержащих интрацитоплазматический муцин. Муцинозная карцинома составляет 3 -4% всех первичных карцином яичника. Средний возраст пациенток – 45 лет. Клиника: Женщины часто жалуются на увеличение живота или тазовую боль. Муцинозные карциномы, как правило, имеют крупные размеры, односторонние, кистозносолидного строения. Митотическая активность довольно высокая, часто выявляются патологические митозы. В муцинозных новообразованиях иногда наблюдается гетерогенность строения, области доброкачественного и пограничного гистологического строения чередуются в одной и той же опухоли. Очаги анапластической карциномы часто обнаруживаются в виде интрамуральных узелков и имеют смешанное строение. Муцинозный рак развивается из пограничной опухоли/атипичной пролиферативной муцинозной опухоли, хотя некоторые карциномы могут возникать из тератом и опухолей Бреннера. К опухолям, возникающим из тератом, относятся LGSC муцинозные карциномы. Эти опухоли часто протекают с псевдомиксомой яичника и, иногда, с псевдомиксомой брюшины. Наиболее часто обнаруживаются молекулярногенетические нарушения в соматических клетках – мутации KRAS. В каждой опухоли с доброкачественными, пограничными и злокачественными компонентами обнаруживаются идентичные мутации KRAS, что доказывает первичное возникновение мутаций KRAS. Усиление HER 2 наблюдается в 1520% опухолей. Большинство инвазивных муцинозных карцином ограничено одним яичником (стадия I), и прогноз заболевания благоприятный. При инвазивной карциноме со сливными железистыми структурами прогноз более благоприятный, чем при опухолях с деструктивной стромальной инвазией. Рецидивы возникают рано (в течение 3 лет и ранее после первичного лечения) и не отвечают на химио или лучевуютерапию. Большая часть пациенток с внеяичниковым распространением опухоли погибает. При опухолях, содержащих анапластические интрамуральные узелки, наблюдается достаточно благоприятный прогноз.
 Эндометриоидная карцинома • • • эпителиальная опухоль яичника, напоминающая эндометриоидную карциному матки. 10 -15% всех карцином яичника. часто встречается на пятом и шестом десятилетии жизни. Около 42% опухолей возникает из очагов эндометриоза в том же яичнике или другой области таза, в 15 - 20% отмечается сочетание с карциномой эндометрия. Многие эндометриоидные карциномы протекают бессимптомно с/без болевого синдрома. Большинство опухолей ограничено яичником при стадии la, но двустороннее поражение наблюдается в 17% (стадия lb). Уровень CA 125 в сыворотке увеличивается у 80% пациенток. Опухоль состоит из большого количества сливающихся желез или криброзных пролифераций веретенообразных клеток, овальных или трубчатых желез, также встречаются ворсинчатожелезистые структуры. . Большая часть эндометриоидных карцином яичника высокодифференцированные с lowgrade ядрами и ядерная градация – самый важный прогнозирующий признак. Низкодифференцированные эндометриоидные карциномы имеют преимущественно солидное строение с очагами микрожелезистого строения. Часто встречаются кровоизлияния и/или некрозы. Дифференциальная диагностика highgrade эндометриоидной карциномы от highgrade серозной карциномы может быть трудной, но помогает иммуногистохимическое исследование. Наличие однотипных молекулярных генетических нарушений при эндометриозе, эндометриоидных пограничных/атипичных пролиферативных опухолях и lowgrade эндометриоидной карциноме доказывает, что эндометриоз является предшественником этих поражений. Гистогенез highgrade эндометриоидной карциномы не столь ясен, так как многие опухоли, которые были к ним отнесены в прошлом, вероятно, являлись highgrade серозными карциномами. 5 -летняя выживаемость у пациенток с I стадией – 78%; II – 63%; III – 24%; IV – 6%.
Эндометриоидная карцинома • • • эпителиальная опухоль яичника, напоминающая эндометриоидную карциному матки. 10 -15% всех карцином яичника. часто встречается на пятом и шестом десятилетии жизни. Около 42% опухолей возникает из очагов эндометриоза в том же яичнике или другой области таза, в 15 - 20% отмечается сочетание с карциномой эндометрия. Многие эндометриоидные карциномы протекают бессимптомно с/без болевого синдрома. Большинство опухолей ограничено яичником при стадии la, но двустороннее поражение наблюдается в 17% (стадия lb). Уровень CA 125 в сыворотке увеличивается у 80% пациенток. Опухоль состоит из большого количества сливающихся желез или криброзных пролифераций веретенообразных клеток, овальных или трубчатых желез, также встречаются ворсинчатожелезистые структуры. . Большая часть эндометриоидных карцином яичника высокодифференцированные с lowgrade ядрами и ядерная градация – самый важный прогнозирующий признак. Низкодифференцированные эндометриоидные карциномы имеют преимущественно солидное строение с очагами микрожелезистого строения. Часто встречаются кровоизлияния и/или некрозы. Дифференциальная диагностика highgrade эндометриоидной карциномы от highgrade серозной карциномы может быть трудной, но помогает иммуногистохимическое исследование. Наличие однотипных молекулярных генетических нарушений при эндометриозе, эндометриоидных пограничных/атипичных пролиферативных опухолях и lowgrade эндометриоидной карциноме доказывает, что эндометриоз является предшественником этих поражений. Гистогенез highgrade эндометриоидной карциномы не столь ясен, так как многие опухоли, которые были к ним отнесены в прошлом, вероятно, являлись highgrade серозными карциномами. 5 -летняя выживаемость у пациенток с I стадией – 78%; II – 63%; III – 24%; IV – 6%.
 Светлоклеточная карцинома • • • злокачественная опухоль, состоящая из клеток с прозрачной цитоплазмой, эозинофильных клеток и клеток типа сапожного гвоздя, формирующих комбинацию тубулокистозных, папиллярных и солидных структур. Средний возраст пациенток – 55 лет. Опухоль развивается из очагов эндометриоза в 50 -70%. Светлоклеточные опухоли наиболее часто связаны с эндометриозом таза или яичников. При этом виде карцином чаще всего наблюдается паранеопластическая гиперкальциемия и венозная тромбоэмболия. Микроскопически обнаруживается разное количество чередующихся тубулокистозных, папиллярных и солидных структур. Мелкие сосочки равномерно распределены, но могут быть крупными с хорошо выраженной сосудистоволокнистой стромой, которая часто гиалинизированная. Солидные области состоят из слоев полигональных клеток, разделенных тонкими перегородками. Форма опухолевых клеток изменяется от полигональной до кубовидной и уплощенной, цитоплазма прозрачная, реже эозинофильная. В большинстве опухолей содержатся клетки типа сапожного гвоздя с гиперхромными, эксцентрично расположенными ядрами и четкими ядрышками. Фигуры митозов встречаются относительно редко. В настоящее время все светлоклеточные карциномы относятся к опухолям высокой степени злокачественности. Большая часть светлоклеточных карцином яичника сочетается с эндометриозом. Меньшая часть, вероятно, возникает из пограничных/атипичных пролиферативных светлоклеточных опухолей и очагов эндометриоза, что позволяет его рассматривать в качестве единого предшественника. Стадия – единственный и самый важный прогнозирующий признак. У пациенток с опухолями стадии la прогноз благоприятный, на стадии Ic – неблагоприятный. Опухоли на поздней стадии проявляют слабую реактивность на химиотерапию препаратами платины, что является причиной низкой выживаемости.
Светлоклеточная карцинома • • • злокачественная опухоль, состоящая из клеток с прозрачной цитоплазмой, эозинофильных клеток и клеток типа сапожного гвоздя, формирующих комбинацию тубулокистозных, папиллярных и солидных структур. Средний возраст пациенток – 55 лет. Опухоль развивается из очагов эндометриоза в 50 -70%. Светлоклеточные опухоли наиболее часто связаны с эндометриозом таза или яичников. При этом виде карцином чаще всего наблюдается паранеопластическая гиперкальциемия и венозная тромбоэмболия. Микроскопически обнаруживается разное количество чередующихся тубулокистозных, папиллярных и солидных структур. Мелкие сосочки равномерно распределены, но могут быть крупными с хорошо выраженной сосудистоволокнистой стромой, которая часто гиалинизированная. Солидные области состоят из слоев полигональных клеток, разделенных тонкими перегородками. Форма опухолевых клеток изменяется от полигональной до кубовидной и уплощенной, цитоплазма прозрачная, реже эозинофильная. В большинстве опухолей содержатся клетки типа сапожного гвоздя с гиперхромными, эксцентрично расположенными ядрами и четкими ядрышками. Фигуры митозов встречаются относительно редко. В настоящее время все светлоклеточные карциномы относятся к опухолям высокой степени злокачественности. Большая часть светлоклеточных карцином яичника сочетается с эндометриозом. Меньшая часть, вероятно, возникает из пограничных/атипичных пролиферативных светлоклеточных опухолей и очагов эндометриоза, что позволяет его рассматривать в качестве единого предшественника. Стадия – единственный и самый важный прогнозирующий признак. У пациенток с опухолями стадии la прогноз благоприятный, на стадии Ic – неблагоприятный. Опухоли на поздней стадии проявляют слабую реактивность на химиотерапию препаратами платины, что является причиной низкой выживаемости.
 Диагностика • • • Минимальный объем обследования: осмотр, сбор анамнеза болезни, семейного анамнеза; клинический анализ крови; биохимический анализ крови с показателями функции печени, почек; анализ крови на СА 125; для женщин до 40 лет показан анализ крови на АФП и бетахорионический гонадотропин для исключения герминогенных опухолей, а также анализ крови на ингибин для исключения стромальных опухолей; УЗИ органов брюшной полости и малого таза, шейно-надключичной области и забрюшинного пространства; рентгенография органов грудной клетки; ФГДС; колоноскопия. Окончательное стадирование по TNM и FIGO осуществляется после лапаротомии
Диагностика • • • Минимальный объем обследования: осмотр, сбор анамнеза болезни, семейного анамнеза; клинический анализ крови; биохимический анализ крови с показателями функции печени, почек; анализ крови на СА 125; для женщин до 40 лет показан анализ крови на АФП и бетахорионический гонадотропин для исключения герминогенных опухолей, а также анализ крови на ингибин для исключения стромальных опухолей; УЗИ органов брюшной полости и малого таза, шейно-надключичной области и забрюшинного пространства; рентгенография органов грудной клетки; ФГДС; колоноскопия. Окончательное стадирование по TNM и FIGO осуществляется после лапаротомии
 • • Оптимальный объем обследования подразумевает дополнительное выполнение следующих процедур: КТ грудной клетки, брюшной полости и малого таза с внутривенным контрастированием; женщинам старше 40 лет целесообразно выполнение маммографии для исключения метастазов рака молочной железы в яичники; определение НЕ 4 в сыворотке крови при отсутствии морфологической верификации диагноза; в случае обнаружения в семейном анамнезе опухолевых заболеваний (особенно рака молочной железы и яичников), наличия рака молочной железы у самой больной, а также при планируемом органосохранном хирургическом вмешательстве целесообразно генетическое консультирование и определение герминальной мутации BRCA 1 и 2.
• • Оптимальный объем обследования подразумевает дополнительное выполнение следующих процедур: КТ грудной клетки, брюшной полости и малого таза с внутривенным контрастированием; женщинам старше 40 лет целесообразно выполнение маммографии для исключения метастазов рака молочной железы в яичники; определение НЕ 4 в сыворотке крови при отсутствии морфологической верификации диагноза; в случае обнаружения в семейном анамнезе опухолевых заболеваний (особенно рака молочной железы и яичников), наличия рака молочной железы у самой больной, а также при планируемом органосохранном хирургическом вмешательстве целесообразно генетическое консультирование и определение герминальной мутации BRCA 1 и 2.
 Стадии по TNM и FIGO • • • • TNM (FIGO) ТХ Недостаточно данных для оценки первичной опухоли Т 0 Первичная опухоль не определяется Т 1 (I)Опухоль ограничена яичниками Т 1 а (IA): Опухоль ограничена одним яичником, капсула не повреждена, нет опухолевых разрастаний на поверхности яичника, нет злокачественных клеток в асцитической жидкости или смывах из брюшной полости Т 1 b (IB): Опухоль ограничена двумя яичниками, их капсулы не повреждены, нет опухолевых разрастаний на поверхности яичников, нет злокачественных клеток в асцитической жидкости или смывах из брюшной полости T 1 c (IC): Опухоль ограничена одним или двумя яичниками и сопровождается любым из следующих факторов: разрыв капсулы, наличие опухолевых разрастаний на поверхности яичников, наличие злокачественных клеток в асцитической жидкости или смывах из брюшной полости T 2 (II): Опухоль поражает один или два яичника с распространением на малый таз T 2 a (IIA): Врастание и / или метастазирование в матку и / или в одну или обе маточные трубы, нет злокачественных клеток в асцитической жидкости или смыве из брюшной полости T 2 b (IIB): Распространение на другие ткани таза, нет злокачественных клеток в асцитической жидкости или смыве из брюшной полости T 2 c( IIC): Распространение в пределах таза с наличием злокачественных клеток в асцитической жидкости или смыве из брюшной полости T 3 и / или N 1 (III): Опухоль поражает один или оба яичника с гистологически подтвержденными внутрибрюшинными метастазами за пределами таза и / или метастазами в регионарных лимфатических узлах T 3 a (IIIA): Микроскопические, гистологически подтвержденные внутрибрюшинные метастазы за пределами таза T 3 b (IIIB): Макроскопические внутрибрюшинные метастазы за пределами таза до 2 см включительно в наибольшем измерении T 3 и / или N 1 (IIIC): Внутрибрюшинные метастазы за пределами таза более 2 см в наибольшем измерении и / или метастазы в регионарных лимфатических узлах (внутренних, наружных и общих подвздошных, запирательных, крестцовых, поясничных или паховых лимфоузлах) M 1 (IV): Отдаленные метастазы (исключая внутрибрюшинные метастазы). Примечание: метастазы по капсуле печени классифицируются как стадия III, метастазы в паренхиме печени классифицируются как М 1 / стадия IV. При обнаружении в плевральной жидкости раковых клеток процесс классифицируется как М 1 / стадия IV
Стадии по TNM и FIGO • • • • TNM (FIGO) ТХ Недостаточно данных для оценки первичной опухоли Т 0 Первичная опухоль не определяется Т 1 (I)Опухоль ограничена яичниками Т 1 а (IA): Опухоль ограничена одним яичником, капсула не повреждена, нет опухолевых разрастаний на поверхности яичника, нет злокачественных клеток в асцитической жидкости или смывах из брюшной полости Т 1 b (IB): Опухоль ограничена двумя яичниками, их капсулы не повреждены, нет опухолевых разрастаний на поверхности яичников, нет злокачественных клеток в асцитической жидкости или смывах из брюшной полости T 1 c (IC): Опухоль ограничена одним или двумя яичниками и сопровождается любым из следующих факторов: разрыв капсулы, наличие опухолевых разрастаний на поверхности яичников, наличие злокачественных клеток в асцитической жидкости или смывах из брюшной полости T 2 (II): Опухоль поражает один или два яичника с распространением на малый таз T 2 a (IIA): Врастание и / или метастазирование в матку и / или в одну или обе маточные трубы, нет злокачественных клеток в асцитической жидкости или смыве из брюшной полости T 2 b (IIB): Распространение на другие ткани таза, нет злокачественных клеток в асцитической жидкости или смыве из брюшной полости T 2 c( IIC): Распространение в пределах таза с наличием злокачественных клеток в асцитической жидкости или смыве из брюшной полости T 3 и / или N 1 (III): Опухоль поражает один или оба яичника с гистологически подтвержденными внутрибрюшинными метастазами за пределами таза и / или метастазами в регионарных лимфатических узлах T 3 a (IIIA): Микроскопические, гистологически подтвержденные внутрибрюшинные метастазы за пределами таза T 3 b (IIIB): Макроскопические внутрибрюшинные метастазы за пределами таза до 2 см включительно в наибольшем измерении T 3 и / или N 1 (IIIC): Внутрибрюшинные метастазы за пределами таза более 2 см в наибольшем измерении и / или метастазы в регионарных лимфатических узлах (внутренних, наружных и общих подвздошных, запирательных, крестцовых, поясничных или паховых лимфоузлах) M 1 (IV): Отдаленные метастазы (исключая внутрибрюшинные метастазы). Примечание: метастазы по капсуле печени классифицируются как стадия III, метастазы в паренхиме печени классифицируются как М 1 / стадия IV. При обнаружении в плевральной жидкости раковых клеток процесс классифицируется как М 1 / стадия IV

 Лечение • • • Лечение всех стадий рака яичников целесообразно начинать с выполнения полной или оптимальной циторедуктивной операции на первом этапе. Полная циторедукция: экстирпация матки с придатками, удаление большого сальника, а также всех видимых проявлений опухолевого процесса без макроскопически определяемых остаточных опухолевых масс. Оптимальная циторедукция: экстирпация матки с придатками, удаление большого сальника, а также видимых проявлений опухолевого процесса с макроскопически определяемыми остаточными опухолевыми узлами, каждый из которых имеет диаметр не более 10 мм. Объем остаточной опухоли после операции должен быть обязательно задокументирован хирургом в выписном эпикризе. В случае визуально ранних стадий (стадии I‑II) обязательно выполнение процедур хирургического стадирования. Для хирургического стадирования рака яичников выполняют следующие манипуляции: - Срединная или нижнесрединная лапаротомия с обходом пупка слева для полноценной ревизии органов брюшной полости и малого таза и обеспечения адекватного доступа к большому сальнику.
Лечение • • • Лечение всех стадий рака яичников целесообразно начинать с выполнения полной или оптимальной циторедуктивной операции на первом этапе. Полная циторедукция: экстирпация матки с придатками, удаление большого сальника, а также всех видимых проявлений опухолевого процесса без макроскопически определяемых остаточных опухолевых масс. Оптимальная циторедукция: экстирпация матки с придатками, удаление большого сальника, а также видимых проявлений опухолевого процесса с макроскопически определяемыми остаточными опухолевыми узлами, каждый из которых имеет диаметр не более 10 мм. Объем остаточной опухоли после операции должен быть обязательно задокументирован хирургом в выписном эпикризе. В случае визуально ранних стадий (стадии I‑II) обязательно выполнение процедур хирургического стадирования. Для хирургического стадирования рака яичников выполняют следующие манипуляции: - Срединная или нижнесрединная лапаротомия с обходом пупка слева для полноценной ревизии органов брюшной полости и малого таза и обеспечения адекватного доступа к большому сальнику.
 - Если морфологической верификации диагноза нет, лапаротомию следует проводить со срочным интраоперационным морфологическим исследованием. - Если обнаружен асцит, жидкость аспирируют для цитологического исследования. При отсутствии асцита выполняют цитологическое исследование смывов с брюшины (в том числе с ее диафрагмальной поверхности, латеральных каналов и малого таза). - Все отделы брюшной полости, включая поддиафрагмальное пространство, большой и малый сальник, тонкую и толстую кишку и их брыжейки, поверхность париетальной и висцеральной брюшины, забрюшинное пространство, тщательно и методично осматривают, все подозрительные участки подвергают биопсии. Вся поверхность брюшины должна быть осмотрена. Спаечный процесс, препятствующий ревизии, должен быть отмечен. - Даже если проведенный осмотр не подтвердил наличие метастазов, выполняют биопсию брюшины стенок малого таза, прямокишечно-маточного углубления, мочевого пузыря, латеральных каналов, а также правого и левого куполов диафрагмы. - Тотальная лимфаденэктомия целесообразна при I‑II стадиях, полной циторедукции, а также при оптимальной циторедукции при наличии увеличенных лимфоузлов. Подлежат удалению внутренние, наружные, общие подвздошные, запирательные, преаортальные, парааортальные, аортокавальные, прекавальные и паракавальные лимфоузлы до уровня почечных сосудов. - Удаление большого сальника является обязательным и выполняется на уровне большой кривизны желудка. - Удаление аппендикса целесообразно при муцинозном раке и в случае подозрения на его поражение.
- Если морфологической верификации диагноза нет, лапаротомию следует проводить со срочным интраоперационным морфологическим исследованием. - Если обнаружен асцит, жидкость аспирируют для цитологического исследования. При отсутствии асцита выполняют цитологическое исследование смывов с брюшины (в том числе с ее диафрагмальной поверхности, латеральных каналов и малого таза). - Все отделы брюшной полости, включая поддиафрагмальное пространство, большой и малый сальник, тонкую и толстую кишку и их брыжейки, поверхность париетальной и висцеральной брюшины, забрюшинное пространство, тщательно и методично осматривают, все подозрительные участки подвергают биопсии. Вся поверхность брюшины должна быть осмотрена. Спаечный процесс, препятствующий ревизии, должен быть отмечен. - Даже если проведенный осмотр не подтвердил наличие метастазов, выполняют биопсию брюшины стенок малого таза, прямокишечно-маточного углубления, мочевого пузыря, латеральных каналов, а также правого и левого куполов диафрагмы. - Тотальная лимфаденэктомия целесообразна при I‑II стадиях, полной циторедукции, а также при оптимальной циторедукции при наличии увеличенных лимфоузлов. Подлежат удалению внутренние, наружные, общие подвздошные, запирательные, преаортальные, парааортальные, аортокавальные, прекавальные и паракавальные лимфоузлы до уровня почечных сосудов. - Удаление большого сальника является обязательным и выполняется на уровне большой кривизны желудка. - Удаление аппендикса целесообразно при муцинозном раке и в случае подозрения на его поражение.
 • Тактика, направленная на сохранение детородной функции (односторонняя аднексэктомия с резекцией второго яичника, оментэктомия, лимфаденэктомия и выполнение процедур стадирования) в виде исключения возможна у молодых больных раком яичников IA стадии, желающих сохранить фертильность, при высокодифференцированных карциномах, когда реально тщательное диспансерное наблюдение. При эндометриоидном гистотипе в этих случаях следует выполнить биопсию эндометрия для исключения синхронного рака эндометрия. • Малоинвазивная хирургия, в частности лапароскопия, может быть использована для верификации диагноза или для оценки возможного объема циторедуктивной операции. • Решение о проведении химиотерапии после операции основано на стадии процесса и морфологии опухоли: - больные с IA, IB стадиями с карциномами низкой степени злокачественности и несветлоклеточным гистологическим типом не нуждаются в проведении адъювантной химиотерапии; - больные с IA, IB стадиями с карциномами высокой степени злокачественности или светлоклеточным гистологическим типом, а также те, кому не выполнены процедуры хирургического стадирования, требуют проведения четырех курсов адъювантной платиносодержащей химиотерапии; - лечебная платиносодержащая химиотерапия в количестве 6 курсов показана всем больным, начиная с IC стадии.
• Тактика, направленная на сохранение детородной функции (односторонняя аднексэктомия с резекцией второго яичника, оментэктомия, лимфаденэктомия и выполнение процедур стадирования) в виде исключения возможна у молодых больных раком яичников IA стадии, желающих сохранить фертильность, при высокодифференцированных карциномах, когда реально тщательное диспансерное наблюдение. При эндометриоидном гистотипе в этих случаях следует выполнить биопсию эндометрия для исключения синхронного рака эндометрия. • Малоинвазивная хирургия, в частности лапароскопия, может быть использована для верификации диагноза или для оценки возможного объема циторедуктивной операции. • Решение о проведении химиотерапии после операции основано на стадии процесса и морфологии опухоли: - больные с IA, IB стадиями с карциномами низкой степени злокачественности и несветлоклеточным гистологическим типом не нуждаются в проведении адъювантной химиотерапии; - больные с IA, IB стадиями с карциномами высокой степени злокачественности или светлоклеточным гистологическим типом, а также те, кому не выполнены процедуры хирургического стадирования, требуют проведения четырех курсов адъювантной платиносодержащей химиотерапии; - лечебная платиносодержащая химиотерапия в количестве 6 курсов показана всем больным, начиная с IC стадии.
 Химиотерапия • • • Показания Больные с IA, IB стадиями при наличии факторов риска, все больные с IC‑IV стадиями, а также больные, которым не выполнена циторедуктивная операция Режим химиотерапии Паклитаксел 175 мг / м 2 в / в 3 часа в 1‑й день, карбоплатин AUC 6 в / в 1 час в 1‑й день 21‑дневного курса, 6 курсов*; паклитаксел 175 мг / м 2 в / в 3 часа в 1‑й день, цисплатин 75 мг / м 2 в / в 2 часа в 1‑й день 21‑дневного курса, 6 курсов*; паклитаксел 80 мг / м 2 в / в 1 час в 1‑й, 8‑й, 15‑й дни, карбоплатин AUC 6 в / в 1 час в 1‑й день 21‑дневного курса, 6 курсов*; доцетаксел 75 мг / м 2 в / в 1 час в 1‑й день, цисплатин 75 мг / м 2 в / в 2 часа в 1‑й день 21‑дневного курса, 6 курсов*; паклитаксел 60 мг / м 2 в / в 1 час еженедельно, карбоплатин AUC 2 в / в 1 час еженедельно, 18 введений*; паклитаксел 135 мг / м 2 в / в 3 часа в 1‑й день, цисплатин 75 мг / м 2 внутрибрюшинно во 2‑й день, паклитаксел 75 мг / м 2 внутрибрюшинно в 8‑й день 21‑дневного курса**, 6 курсов.
Химиотерапия • • • Показания Больные с IA, IB стадиями при наличии факторов риска, все больные с IC‑IV стадиями, а также больные, которым не выполнена циторедуктивная операция Режим химиотерапии Паклитаксел 175 мг / м 2 в / в 3 часа в 1‑й день, карбоплатин AUC 6 в / в 1 час в 1‑й день 21‑дневного курса, 6 курсов*; паклитаксел 175 мг / м 2 в / в 3 часа в 1‑й день, цисплатин 75 мг / м 2 в / в 2 часа в 1‑й день 21‑дневного курса, 6 курсов*; паклитаксел 80 мг / м 2 в / в 1 час в 1‑й, 8‑й, 15‑й дни, карбоплатин AUC 6 в / в 1 час в 1‑й день 21‑дневного курса, 6 курсов*; доцетаксел 75 мг / м 2 в / в 1 час в 1‑й день, цисплатин 75 мг / м 2 в / в 2 часа в 1‑й день 21‑дневного курса, 6 курсов*; паклитаксел 60 мг / м 2 в / в 1 час еженедельно, карбоплатин AUC 2 в / в 1 час еженедельно, 18 введений*; паклитаксел 135 мг / м 2 в / в 3 часа в 1‑й день, цисплатин 75 мг / м 2 внутрибрюшинно во 2‑й день, паклитаксел 75 мг / м 2 внутрибрюшинно в 8‑й день 21‑дневного курса**, 6 курсов.
 • * При III–IV стадии оптимально добавление бевацизумаба. Бевацизумаб показан в случае наличия после циторедуктивной операции остаточных опухолевых узлов более 1 см (или если циторедуктивная операция не выполнена и не планируется в ближайшем будущем) и во всех случаях при IV стадии. Бевацизумаб используется в дозе 7, 5‑ 15 мг / кг в / в с интервалом в 3 недели в течение суммарно 18‑ 22 курсов (или до прогрессирования, если оно наступит раньше), начиная с первого или второго курса химиотерапии. • ** Внутрибрюшинная химиотерапия используется только при III стадии в случае выполнения первичной циторедуктивной операции с максимальным размером остаточных опухолевых узлов не более 1 см и требует предварительной имплантации внутрибрюшинного порта.
• * При III–IV стадии оптимально добавление бевацизумаба. Бевацизумаб показан в случае наличия после циторедуктивной операции остаточных опухолевых узлов более 1 см (или если циторедуктивная операция не выполнена и не планируется в ближайшем будущем) и во всех случаях при IV стадии. Бевацизумаб используется в дозе 7, 5‑ 15 мг / кг в / в с интервалом в 3 недели в течение суммарно 18‑ 22 курсов (или до прогрессирования, если оно наступит раньше), начиная с первого или второго курса химиотерапии. • ** Внутрибрюшинная химиотерапия используется только при III стадии в случае выполнения первичной циторедуктивной операции с максимальным размером остаточных опухолевых узлов не более 1 см и требует предварительной имплантации внутрибрюшинного порта.
 Динамическое наблюдение • анализ крови на СА 125, осмотр гинеколога и УЗИ брюшной полости и малого таза 1 раз в 3 месяца в течение двух лет, 1 раз в 4 месяца в течение третьего года, далее каждые 6 месяцев; • углубленное обследование (КТ брюшной полости и малого таза, рентгенография / КТ грудной клетки) показано при росте СА 125, появлении жалоб со стороны больной или находок при гинекологическом осмотре или УЗИ.
Динамическое наблюдение • анализ крови на СА 125, осмотр гинеколога и УЗИ брюшной полости и малого таза 1 раз в 3 месяца в течение двух лет, 1 раз в 4 месяца в течение третьего года, далее каждые 6 месяцев; • углубленное обследование (КТ брюшной полости и малого таза, рентгенография / КТ грудной клетки) показано при росте СА 125, появлении жалоб со стороны больной или находок при гинекологическом осмотре или УЗИ.





















