Неотложное состяние в пульмонологическое.ppt
- Количество слайдов: 78
 Неотложные состояния в пульмонологии 1
Неотложные состояния в пульмонологии 1
 2
2
 3
3
 4
4
 5
5
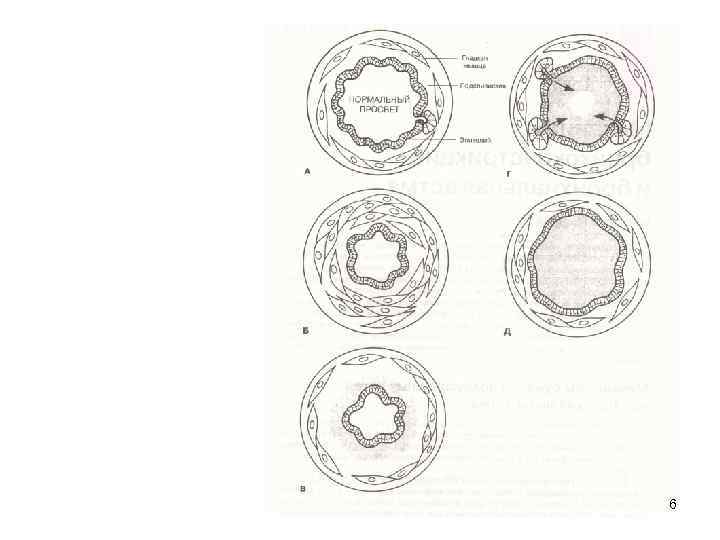 6
6
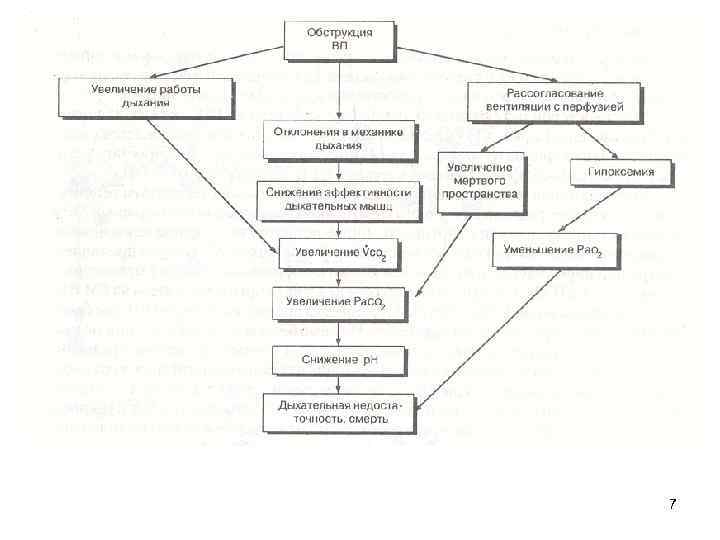 7
7
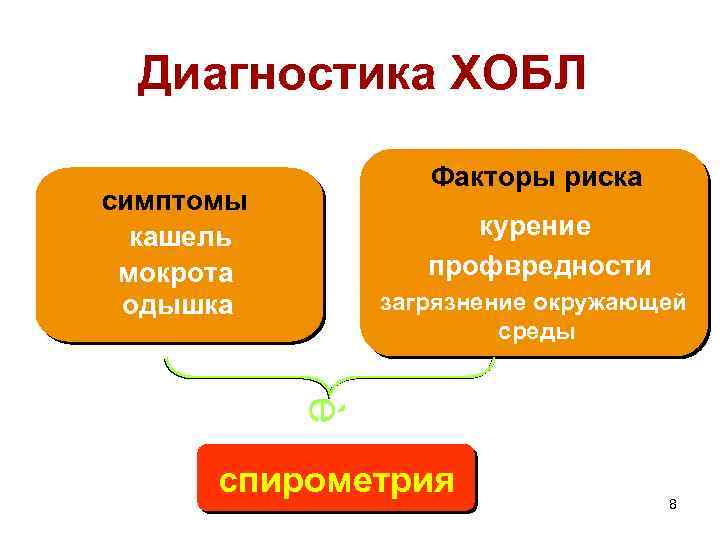 Диагностика ХОБЛ Факторы риска симптомы кашель мокрота одышка курение профвредности загрязнение окружающей среды è спирометрия 8
Диагностика ХОБЛ Факторы риска симптомы кашель мокрота одышка курение профвредности загрязнение окружающей среды è спирометрия 8
 Фенотипы ХОБЛ 9
Фенотипы ХОБЛ 9
 Факторы, влияющие на тяжесть ХОБЛ: • Тяжесть симптомов • Тяжесть ограничения скорости воздушного потока • Частота и тяжесть обострений • Наличие одного и более осложнений • Наличие дыхательной недостаточности • Наличие сопутствующих заболеваний • Общее состояние здоровья • Количество лекарств, необходимых для лечения заболевания 10
Факторы, влияющие на тяжесть ХОБЛ: • Тяжесть симптомов • Тяжесть ограничения скорости воздушного потока • Частота и тяжесть обострений • Наличие одного и более осложнений • Наличие дыхательной недостаточности • Наличие сопутствующих заболеваний • Общее состояние здоровья • Количество лекарств, необходимых для лечения заболевания 10
 Классификация ХОБЛ по степени тяжести на основании спирометрических показателей(по GOLD, 2009) стадия I: легкая FEV 1/FVC < 0. 70 FEV 1 > 80% от должной стадия II: средняя FEV 1/FVC < 0. 70 50% < FEV 1 < 80% от должной стадия III: тяжелая FEV 1/FVC < 0. 70 30% < FEV 1 < 50% от должной стадия IV: очень тяжелая FEV 1/FVC < 0. 70 FEV 1 < 30% от должной или FEV 1 < 50% от должной + хроническая ДН 11
Классификация ХОБЛ по степени тяжести на основании спирометрических показателей(по GOLD, 2009) стадия I: легкая FEV 1/FVC < 0. 70 FEV 1 > 80% от должной стадия II: средняя FEV 1/FVC < 0. 70 50% < FEV 1 < 80% от должной стадия III: тяжелая FEV 1/FVC < 0. 70 30% < FEV 1 < 50% от должной стадия IV: очень тяжелая FEV 1/FVC < 0. 70 FEV 1 < 30% от должной или FEV 1 < 50% от должной + хроническая ДН 11
 Обострение ХОБЛ – это острое изменение одышки, кашля и/или отделения мокроты у пациента по сравнению с обычным уровнем, выходящее за рамки ежедневных колебаний, что требует изменений в лечении. 12
Обострение ХОБЛ – это острое изменение одышки, кашля и/или отделения мокроты у пациента по сравнению с обычным уровнем, выходящее за рамки ежедневных колебаний, что требует изменений в лечении. 12
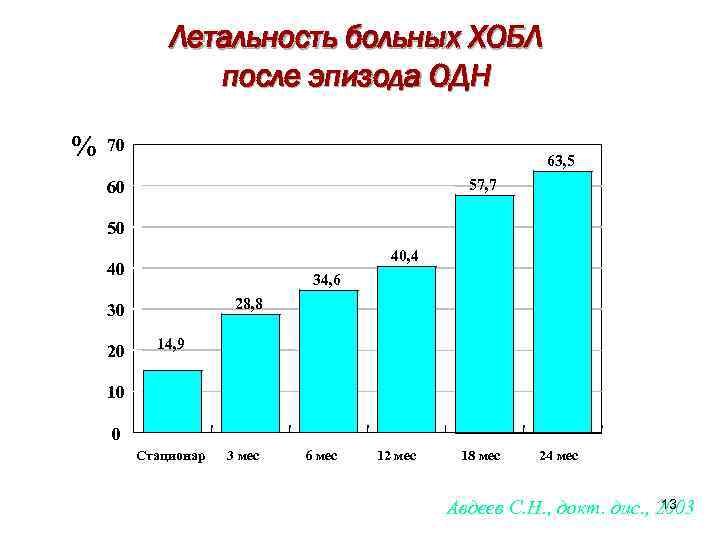 Летальность больных ХОБЛ после эпизода ОДН % 70 63, 5 57, 7 60 50 40, 4 40 34, 6 28, 8 30 20 14, 9 10 0 Стационар 3 мес 6 мес 12 мес 18 мес 24 мес 13 Авдеев С. Н. , докт. дис. , 2003
Летальность больных ХОБЛ после эпизода ОДН % 70 63, 5 57, 7 60 50 40, 4 40 34, 6 28, 8 30 20 14, 9 10 0 Стационар 3 мес 6 мес 12 мес 18 мес 24 мес 13 Авдеев С. Н. , докт. дис. , 2003
 Факторы риска обострений ХОБЛ • Инфекция дыхательных путей: - респираторные вирусы, хламидии - грамположительные и грамотрицательные бактерии • Состояние окружающей среды, воздействие аэрополлютантов • Нарушение режима терапии • Тяжелые сопутствующие заболевания (застойная сердечная недостаточность, ИБС, хроническая почечная или печеночная недостаточность. 14
Факторы риска обострений ХОБЛ • Инфекция дыхательных путей: - респираторные вирусы, хламидии - грамположительные и грамотрицательные бактерии • Состояние окружающей среды, воздействие аэрополлютантов • Нарушение режима терапии • Тяжелые сопутствующие заболевания (застойная сердечная недостаточность, ИБС, хроническая почечная или печеночная недостаточность. 14
 Оценка обострений ХОБЛ Анамнестические особенности • Ухудшение ОФВ 1 • Длительность ухудшения симптомов или появление новых симптомов • Количество предыдущих эпизодов обострения/госпитализации • Сопутствующие заболевания • Текущий режим лечения 15
Оценка обострений ХОБЛ Анамнестические особенности • Ухудшение ОФВ 1 • Длительность ухудшения симптомов или появление новых симптомов • Количество предыдущих эпизодов обострения/госпитализации • Сопутствующие заболевания • Текущий режим лечения 15
 Признаки тяжести обострений • Использование вспомогательных дыхательных мышц • Парадоксальные движения грудной клетки • Усугубление или появление центрального цианоза • Развитие периферических отеков • Гемодинамическая нестабильность • Признаки правожелудочковой недостаточности!!!!!!!!!!!!! • Снижение возбудимости 16
Признаки тяжести обострений • Использование вспомогательных дыхательных мышц • Парадоксальные движения грудной клетки • Усугубление или появление центрального цианоза • Развитие периферических отеков • Гемодинамическая нестабильность • Признаки правожелудочковой недостаточности!!!!!!!!!!!!! • Снижение возбудимости 16
 Классификация обострений ХОБЛ и тактика ведения больных • Ключевым симптомом, определяющим уровень оказания неотложной помощи, является уровень сознания. 17
Классификация обострений ХОБЛ и тактика ведения больных • Ключевым симптомом, определяющим уровень оказания неотложной помощи, является уровень сознания. 17
 Классификация тяжести обострения ХОБЛ • Легкая • Средняя • Тяжелая • Крайне тяжелая • жизнеугрожающая • Обострение требует терапии антибиотиками и системными ГКС • ОДН 1 типа с гипоксемией, но без гиперкапнии • ОДН 2 типа, декомпенсированная с гипоксемией, гиперкапнией, но без и респираторного ацидоза. Ра. О 2 < 60 мм рт ст, Ра. СО 2 >45 мм рт ст, р. Н > 7, 36 • ОДН 2 типа, декомпенсированная с гипоксемией, гиперкапнией, и респираторным ацидозом. Ра. О 2 < 60 мм рт ст, Ра. СО 2 >45 мм рт ст, р. Н < 7, 35 18
Классификация тяжести обострения ХОБЛ • Легкая • Средняя • Тяжелая • Крайне тяжелая • жизнеугрожающая • Обострение требует терапии антибиотиками и системными ГКС • ОДН 1 типа с гипоксемией, но без гиперкапнии • ОДН 2 типа, декомпенсированная с гипоксемией, гиперкапнией, но без и респираторного ацидоза. Ра. О 2 < 60 мм рт ст, Ра. СО 2 >45 мм рт ст, р. Н > 7, 36 • ОДН 2 типа, декомпенсированная с гипоксемией, гиперкапнией, и респираторным ацидозом. Ра. О 2 < 60 мм рт ст, Ра. СО 2 >45 мм рт ст, р. Н < 7, 35 18
 Диф. Дs • Пневмония • Застойная сердечная недостаточность • пневмоторакс • Выпот в плевральную полость • ТЭЛА • Сердечные аритмии 19
Диф. Дs • Пневмония • Застойная сердечная недостаточность • пневмоторакс • Выпот в плевральную полость • ТЭЛА • Сердечные аритмии 19
 Тип 1 – обострение без факторов риска Характеристика пациентов • Возраст - моложе 65 лет • ОФВ 1 более 50% от должного • Менее 4 обострений в год • Нет сопутствующих заболеваний 20
Тип 1 – обострение без факторов риска Характеристика пациентов • Возраст - моложе 65 лет • ОФВ 1 более 50% от должного • Менее 4 обострений в год • Нет сопутствующих заболеваний 20
 Тип 1 – обострение без факторов риска (простое) • Возбудители: H. influenzae M. catarrhalis, S. pneumoniae M. pneumoniae, вирусы • макролиды: кларитромицин, азитромицин, рокситромицин. • амоксициллин/клавуланат • цефалоспорины 2 -3 поколения 21
Тип 1 – обострение без факторов риска (простое) • Возбудители: H. influenzae M. catarrhalis, S. pneumoniae M. pneumoniae, вирусы • макролиды: кларитромицин, азитромицин, рокситромицин. • амоксициллин/клавуланат • цефалоспорины 2 -3 поколения 21
 2 тип обострения ХОБЛ обострение с факторами риска (осложненное) • • • Возраст старше 65 лет ОФВ 1 менее 50% от должного Более 4 обострений в год есть сопутствующие заболевания Прием антибиотиков в последние 3 месяца 22
2 тип обострения ХОБЛ обострение с факторами риска (осложненное) • • • Возраст старше 65 лет ОФВ 1 менее 50% от должного Более 4 обострений в год есть сопутствующие заболевания Прием антибиотиков в последние 3 месяца 22
 2 тип обострения ХОБЛ с риском P. Aeruginosa (осложненное) • • ОФВ 1 менее 35% от должного Частые курсы антибиотиков Частые курсы системных ГКС бронхоэктазы 23
2 тип обострения ХОБЛ с риском P. Aeruginosa (осложненное) • • ОФВ 1 менее 35% от должного Частые курсы антибиотиков Частые курсы системных ГКС бронхоэктазы 23
 2 тип обострения ХОБЛ обострение с факторами риска (осложненное) • Возбудители - H. influenzae M. catarrhalis, S. pneumoniae C. pneumoniae, M. pneumoniae, вирусы, Кlebsiella spp. + другие грамотрицательные бактерииповышенной резистентности к В-лактамам • 1. 2. 3. Рекомендуемые антибиотики амоксициллин/клавуланат Респираторные фторхинолоны- левофлоксацин и моксифлоксацин цефалоспорины 2 -3 поколения 24
2 тип обострения ХОБЛ обострение с факторами риска (осложненное) • Возбудители - H. influenzae M. catarrhalis, S. pneumoniae C. pneumoniae, M. pneumoniae, вирусы, Кlebsiella spp. + другие грамотрицательные бактерииповышенной резистентности к В-лактамам • 1. 2. 3. Рекомендуемые антибиотики амоксициллин/клавуланат Респираторные фторхинолоны- левофлоксацин и моксифлоксацин цефалоспорины 2 -3 поколения 24
 2 тип обострения ХОБЛ с риском P. aeruginosa (осложненное) • Возбудители те же, что для 2 типа, +P. Aeruginosa и мультирезистентные Enterobacteriaceae • Рекомендуются антибиотики с антисинегнойной активностью 25
2 тип обострения ХОБЛ с риском P. aeruginosa (осложненное) • Возбудители те же, что для 2 типа, +P. Aeruginosa и мультирезистентные Enterobacteriaceae • Рекомендуются антибиотики с антисинегнойной активностью 25
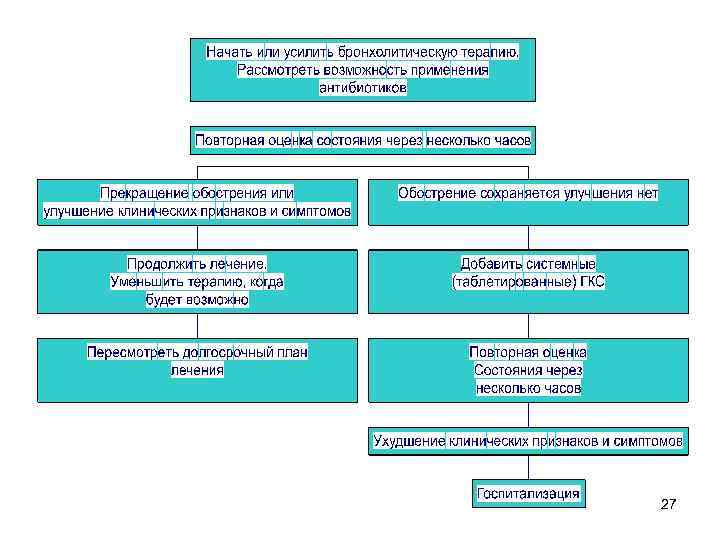
 Лечение обострений • Ингаляционные бронхолитики (особенно коротко-действующие β 2 агонисты с/без АХЭ) (Evidence A). • Кортикостероиды системно(Evidence A). • Антибиотики по показаниям (Evidence В ). • Неинвазивная механическая вентиляция (Evidence A). 26
Лечение обострений • Ингаляционные бронхолитики (особенно коротко-действующие β 2 агонисты с/без АХЭ) (Evidence A). • Кортикостероиды системно(Evidence A). • Антибиотики по показаниям (Evidence В ). • Неинвазивная механическая вентиляция (Evidence A). 26
 27
27
 Дозировка Беродуала Лечение обострений • 1 -2 мл (20 -40 капель), что составляет 0, 25 мг- 0, 5 мг ипратропиума и 0, 5 -1, 0 мг фенотерола • В тяжелых до 3 мл • В особо тяжелых случаях до 4 мл под наблюдением врача 28
Дозировка Беродуала Лечение обострений • 1 -2 мл (20 -40 капель), что составляет 0, 25 мг- 0, 5 мг ипратропиума и 0, 5 -1, 0 мг фенотерола • В тяжелых до 3 мл • В особо тяжелых случаях до 4 мл под наблюдением врача 28
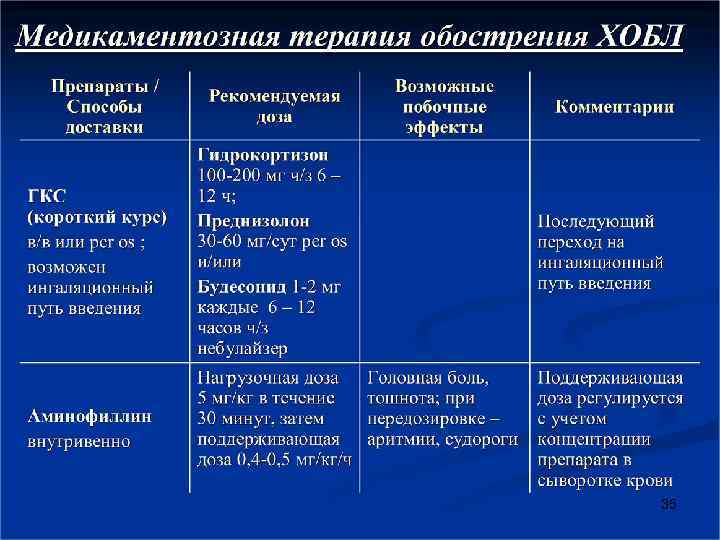
 Глюкокортикостероиды Возможность их применения должна рассматриваться при ОФВ 1 < 50% от должного. Рекомендуется преднизолон в дозе 40 мг в сутки в течение 10 дней (уровень доказательности А). В одном из широкомасштабных исследований показано, что будесонид в ингаляционной форме через небулайзер может быть альтернативой таблетированным ГКС при лечении обострения, не сопровождающегося ацидозом. 29
Глюкокортикостероиды Возможность их применения должна рассматриваться при ОФВ 1 < 50% от должного. Рекомендуется преднизолон в дозе 40 мг в сутки в течение 10 дней (уровень доказательности А). В одном из широкомасштабных исследований показано, что будесонид в ингаляционной форме через небулайзер может быть альтернативой таблетированным ГКС при лечении обострения, не сопровождающегося ацидозом. 29
 Показания к проведению антибактериальной терапии при обострении ХОБЛ • Легкое обострение при: 1. наличии двух из трех признаков: усиление диспноэ, увеличение объема мокроты, повышение гнойности мокроты 2. у пожилых, ослабленных больных 3. тяжелой или часто рецидивирующей (> 4 раз в год) бактериальной инфекции 4. иммуносупрессии, в. т. ч. при длительном применении системных ГКС 5. При СРБ >15 мг/л Длительность антибактериальной терапии 3 -7 дней • • Среднетяжелое обострение Тяжелое и крайне тяжелое обострение 30
Показания к проведению антибактериальной терапии при обострении ХОБЛ • Легкое обострение при: 1. наличии двух из трех признаков: усиление диспноэ, увеличение объема мокроты, повышение гнойности мокроты 2. у пожилых, ослабленных больных 3. тяжелой или часто рецидивирующей (> 4 раз в год) бактериальной инфекции 4. иммуносупрессии, в. т. ч. при длительном применении системных ГКС 5. При СРБ >15 мг/л Длительность антибактериальной терапии 3 -7 дней • • Среднетяжелое обострение Тяжелое и крайне тяжелое обострение 30
 31
31
 Лечение тяжелых, не жизнеугрожающих обострений ХОБЛ в стационаре • Оцените тяжесть симптомов, газы, р. H крови, рентгенограмму грудной клетки • Назначьте управляемую оксигенотерапию и повторите измерения газов артериальной крови через 30 мин. • Бронхолитики: - увеличьте дозы или частоту приема - комбинируйте В 2 -агонисты и антихолинергические препараты - используйте спейсеры или компрессорные небулайзеры - рассмотрите возможность внутривенного введения 32 аминофиллина, если необходимо
Лечение тяжелых, не жизнеугрожающих обострений ХОБЛ в стационаре • Оцените тяжесть симптомов, газы, р. H крови, рентгенограмму грудной клетки • Назначьте управляемую оксигенотерапию и повторите измерения газов артериальной крови через 30 мин. • Бронхолитики: - увеличьте дозы или частоту приема - комбинируйте В 2 -агонисты и антихолинергические препараты - используйте спейсеры или компрессорные небулайзеры - рассмотрите возможность внутривенного введения 32 аминофиллина, если необходимо
 • Добавьте пероральные (30 -40 мг преднизолона) не более 2 недель, внутривенные ГКС или небулизированный будесонид 4 -8 мг в сутки • При признаках бактериальной инфекции рассмотрите возможность перорального или внутривенного введения антибиотиков • В течение всего периода терапии: - мониторируйте баланс жидкости и питательных веществ - рассматривайте возможность подкожного введения гепарина по 5000 ЕД 2 -3 раза в сутки -выявляйте и лечите сочетанные состояния (сердечную недостаточность, аритмии и др. ) - тщательно мониторируйте состояние пациента -* Должны учитываться местные условия. 33
• Добавьте пероральные (30 -40 мг преднизолона) не более 2 недель, внутривенные ГКС или небулизированный будесонид 4 -8 мг в сутки • При признаках бактериальной инфекции рассмотрите возможность перорального или внутривенного введения антибиотиков • В течение всего периода терапии: - мониторируйте баланс жидкости и питательных веществ - рассматривайте возможность подкожного введения гепарина по 5000 ЕД 2 -3 раза в сутки -выявляйте и лечите сочетанные состояния (сердечную недостаточность, аритмии и др. ) - тщательно мониторируйте состояние пациента -* Должны учитываться местные условия. 33
 34
34
 35
35
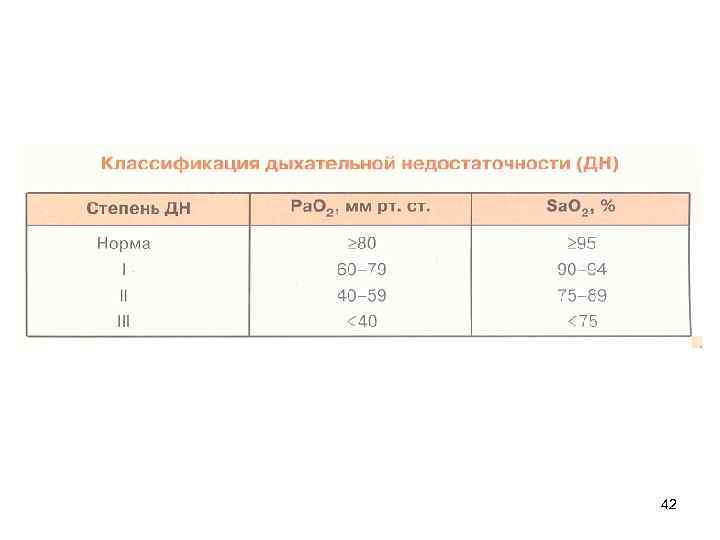
 Показание к ургентной кислородотерапии • • • Ра. О 2 < 60 мм рт ст Sа. O 2 < 90% Безопасная Fi. O 2 = 0, 21 • Концентрация 60% высокого риска 36
Показание к ургентной кислородотерапии • • • Ра. О 2 < 60 мм рт ст Sа. O 2 < 90% Безопасная Fi. O 2 = 0, 21 • Концентрация 60% высокого риска 36
 37
37
 КЛЮЧЕВЫЕ ПОЛОЖЕНИЯ Наиболее частыми причинами обострения являются инфекция респираторного тракта и атмосферные поллютанты, однако в одной трети случаев тяжелых обострений причина может быть не установлена (уровень доказательности В). Ингаляционные бронхолитики (особенно антихолинергические препараты и/или ингаляционные В 2 -агонисты), теофиллин и системные, предпочтительно таблетированные ГКС, являются эффективными средствами лечения обострений ХОБЛ (уровень доказательности А). 38
КЛЮЧЕВЫЕ ПОЛОЖЕНИЯ Наиболее частыми причинами обострения являются инфекция респираторного тракта и атмосферные поллютанты, однако в одной трети случаев тяжелых обострений причина может быть не установлена (уровень доказательности В). Ингаляционные бронхолитики (особенно антихолинергические препараты и/или ингаляционные В 2 -агонисты), теофиллин и системные, предпочтительно таблетированные ГКС, являются эффективными средствами лечения обострений ХОБЛ (уровень доказательности А). 38
 39
39
 40
40
 41
41
 42
42
 Неинвазивная интермиттирующая вентиляция с положительным давлением (НИВПД) при лечении обострений улучшает газовый состав и р. Н крови, уменьшает госпитальную смертность, снижает потребность в искусственной вентиляции легких и интубации и снижает длительность пребывания больного в стационаре (уровень доказательности А). 43
Неинвазивная интермиттирующая вентиляция с положительным давлением (НИВПД) при лечении обострений улучшает газовый состав и р. Н крови, уменьшает госпитальную смертность, снижает потребность в искусственной вентиляции легких и интубации и снижает длительность пребывания больного в стационаре (уровень доказательности А). 43
 Критерии выписки пациента из стационара после обострения ХОБЛ - Потребность в ингаляционных В 2 -агонистах не чаще чем каждые 4 часа. - Способность больного самостоятельно передвигаться по комнате. - Больной способен принимать пищу и спать без частых пробуждений из-за одышки. - Клиническая стабильность состояния в течение 12 -24 ч. - Стабильные значения газов артериальной крови в течение 12 -24 ч. 44
Критерии выписки пациента из стационара после обострения ХОБЛ - Потребность в ингаляционных В 2 -агонистах не чаще чем каждые 4 часа. - Способность больного самостоятельно передвигаться по комнате. - Больной способен принимать пищу и спать без частых пробуждений из-за одышки. - Клиническая стабильность состояния в течение 12 -24 ч. - Стабильные значения газов артериальной крови в течение 12 -24 ч. 44
 - Пациент (или лицо, оказывающее помощь на дому) полностью понимает правильную схему приема препаратов. - Решены вопросы дальнейшего наблюдения за больным (например, посещения больного медицинской сестрой, снабжение кислородом и продовольствием). - Пациент, семья и врач уверены, что пациент может успешно управляться в быту. 45
- Пациент (или лицо, оказывающее помощь на дому) полностью понимает правильную схему приема препаратов. - Решены вопросы дальнейшего наблюдения за больным (например, посещения больного медицинской сестрой, снабжение кислородом и продовольствием). - Пациент, семья и врач уверены, что пациент может успешно управляться в быту. 45
 46
46
 47
47
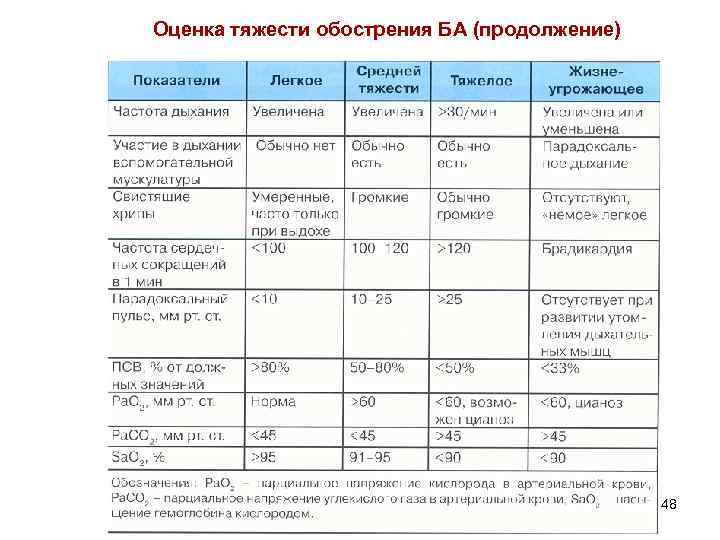 Оценка тяжести обострения БА (продолжение) 48
Оценка тяжести обострения БА (продолжение) 48
 49
49
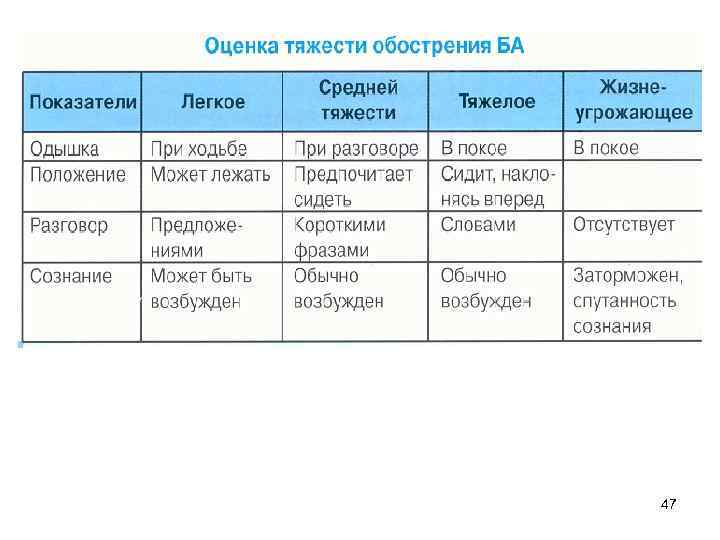
 ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Нетяжелое обострение Оценка тяжести • • Речь не нарушена Частота дыхания < 25 в минуту ПСВ > 50% от наилучших значений ЧСС < 110 в минуту Возможно лечение на дому, но врачу необходимо находиться рядом с пациентом вплоть до разрешения симптомов 50
ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Нетяжелое обострение Оценка тяжести • • Речь не нарушена Частота дыхания < 25 в минуту ПСВ > 50% от наилучших значений ЧСС < 110 в минуту Возможно лечение на дому, но врачу необходимо находиться рядом с пациентом вплоть до разрешения симптомов 50
 ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Нетяжелое обострение (продолжение) Оценка эффективности проводимых мероприятий и дальнейшее лечение Эффективность лечения оценивают через 15 -30 мин. после ингаляции При ПСВ 50 -75% наилучших значений пациенту дают преднизолон в дозе 30 -60 мг п/о и назначают стандартное лечение При ПСВ > 75% наилучших значений пациенту назначают стандартное лечение Дальнейшие рекомендации Мониторирование симптомов и ПСВ Необходимо составить план лечения Наблюдение в течение 48 ч. 51 Коррекция плана лечения
ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Нетяжелое обострение (продолжение) Оценка эффективности проводимых мероприятий и дальнейшее лечение Эффективность лечения оценивают через 15 -30 мин. после ингаляции При ПСВ 50 -75% наилучших значений пациенту дают преднизолон в дозе 30 -60 мг п/о и назначают стандартное лечение При ПСВ > 75% наилучших значений пациенту назначают стандартное лечение Дальнейшие рекомендации Мониторирование симптомов и ПСВ Необходимо составить план лечения Наблюдение в течение 48 ч. 51 Коррекция плана лечения
 ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Нетяжелое обострение (продолжение) Оценка тяжести • Одышка при разговоре (не может произнести предложен на одном выдохе) • Частота дыхания > 25 в минуту • ПСВ < 50% от наилучших значений • ЧСС > 110 в минуту • Sa. O 2 > 92% Госпитализация Рекомендована госпитализация при наличии более одного из вышеперечисленных симптомов Лечение 40 -60% кислород (при возможности ингаляции сальбутамола в дозе 2, 5 – 5 мг через небулайзер) Гидрокортизон в дозе 200 мг в/в или преднизолон в дозе 30 -60 мг п/о 52
ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Нетяжелое обострение (продолжение) Оценка тяжести • Одышка при разговоре (не может произнести предложен на одном выдохе) • Частота дыхания > 25 в минуту • ПСВ < 50% от наилучших значений • ЧСС > 110 в минуту • Sa. O 2 > 92% Госпитализация Рекомендована госпитализация при наличии более одного из вышеперечисленных симптомов Лечение 40 -60% кислород (при возможности ингаляции сальбутамола в дозе 2, 5 – 5 мг через небулайзер) Гидрокортизон в дозе 200 мг в/в или преднизолон в дозе 30 -60 мг п/о 52
 ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Нетяжелое обострение (продолжение) Оценка эффективности проводимых мероприятий и дальнейшее лечение Эффективность лечения оценивают через 15 -30 мин. после ингаляции При сохранении хотя бы одного симптома обострения необходима госпитализация Немедленно повторяют ингаляции β 2 –агонистов + 500 мкг ипратропия бромида через небулайзер или пк сальбутамол или 240 мг эуфиллина в/в медленно (если пациент не получает п/о препараты теофиллина) 53
ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Нетяжелое обострение (продолжение) Оценка эффективности проводимых мероприятий и дальнейшее лечение Эффективность лечения оценивают через 15 -30 мин. после ингаляции При сохранении хотя бы одного симптома обострения необходима госпитализация Немедленно повторяют ингаляции β 2 –агонистов + 500 мкг ипратропия бромида через небулайзер или пк сальбутамол или 240 мг эуфиллина в/в медленно (если пациент не получает п/о препараты теофиллина) 53
 ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Нетяжелое обострение (продолжение) При улучшении общего состояния , нормализации частоты дыхания и ЧСС, ПСВ > 50% наилучших значений приступают к стандартному лечению Прием преднизолона следует продолжить Дальнейшие рекомендации Мониторирование симптомов и ПСВ Необходимо составить план лечения Наблюдение в течение 24 ч. Коррекция плана лечения 54
ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Нетяжелое обострение (продолжение) При улучшении общего состояния , нормализации частоты дыхания и ЧСС, ПСВ > 50% наилучших значений приступают к стандартному лечению Прием преднизолона следует продолжить Дальнейшие рекомендации Мониторирование симптомов и ПСВ Необходимо составить план лечения Наблюдение в течение 24 ч. Коррекция плана лечения 54
 ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Крайне тяжелое обострение (угроза жизни) Оценка тяжести • • • «Немое» легкое Цианоз Одышка при разговоре (не может произнести предложен на одном выдохе) • • • ПСВ < 33% от наилучших значений Брадикардия Sa. O 2 < 92% р. О 2 < 60 мм. рт. Ст. р. СО 2 – норма или повышение Рн < 7, 35 55
ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Крайне тяжелое обострение (угроза жизни) Оценка тяжести • • • «Немое» легкое Цианоз Одышка при разговоре (не может произнести предложен на одном выдохе) • • • ПСВ < 33% от наилучших значений Брадикардия Sa. O 2 < 92% р. О 2 < 60 мм. рт. Ст. р. СО 2 – норма или повышение Рн < 7, 35 55
 ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Крайне тяжелое обострение (угроза жизни) продолжение Госпитализация Экстренная госпитализация Лечение Гидрокортизон в дозе 200 мг в/в немедленно или преднизолон в дозе 30 -60 мг п/о Кислород в машине скорой помощи Ингаляции через небулайзер: β 2 агониста + ипратропия бромид или п/к сальбутамол или в/в медленно эуфиллин в дозе 240 мг (если пациент не получает препараты теофиллина) Примечание. При отсутствии небулайзера β 2 агонист быстрого действия применяют через больших размеров спейсер (2 вдоха повторять 10 -20 раз) 56
ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Крайне тяжелое обострение (угроза жизни) продолжение Госпитализация Экстренная госпитализация Лечение Гидрокортизон в дозе 200 мг в/в немедленно или преднизолон в дозе 30 -60 мг п/о Кислород в машине скорой помощи Ингаляции через небулайзер: β 2 агониста + ипратропия бромид или п/к сальбутамол или в/в медленно эуфиллин в дозе 240 мг (если пациент не получает препараты теофиллина) Примечание. При отсутствии небулайзера β 2 агонист быстрого действия применяют через больших размеров спейсер (2 вдоха повторять 10 -20 раз) 56
 ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Крайне тяжелое обострение (угроза жизни) продолжение Оценка эффективности проводимых мероприятий и дальнейшее лечение Эффективность лечения оценивают через 15 -30 мин. после ингаляции При сохранении хотя бы одного симптома обострения необходима госпитализация Немедленно повторяют ингаляции β 2 –агонистов + 500 мкг ипратропия бромида через небулайзер или пк сальбутамол Или 240 мг эуфиллина в/в медленно (если пациент не получает п/о препараты теофиллина). При улучшении общего состояния , нормализации частоты дыхания и ЧСС, ПСВ > 50% наилучших значений приступают к стандартному лечению 57 Прием преднизолона следует продолжить
ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Крайне тяжелое обострение (угроза жизни) продолжение Оценка эффективности проводимых мероприятий и дальнейшее лечение Эффективность лечения оценивают через 15 -30 мин. после ингаляции При сохранении хотя бы одного симптома обострения необходима госпитализация Немедленно повторяют ингаляции β 2 –агонистов + 500 мкг ипратропия бромида через небулайзер или пк сальбутамол Или 240 мг эуфиллина в/в медленно (если пациент не получает п/о препараты теофиллина). При улучшении общего состояния , нормализации частоты дыхания и ЧСС, ПСВ > 50% наилучших значений приступают к стандартному лечению 57 Прием преднизолона следует продолжить
 ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Крайне тяжелое обострение (угроза жизни) продолжение Дальнейшие рекомендации: Мониторирование симптомов и ПСВ Необходимо составить план лечения Наблюдение в течение 24 ч. Коррекция плана лечения 58
ЛЕЧЕНИЕ ОБОСТРЕНИЯ ТЯЖЕЛОЙ АСТМЫ Крайне тяжелое обострение (угроза жизни) продолжение Дальнейшие рекомендации: Мониторирование симптомов и ПСВ Необходимо составить план лечения Наблюдение в течение 24 ч. Коррекция плана лечения 58
 Лечение обострения в стационаре Обследование + одновременно лечение! 1. Краткий анамнез 2. При физикальном обследовании оценка: сознания разговора частоты дыхания, пульса участия вспомогательной дыхательной мускулатуры надключичных ямок положения 3. ФВД - PEF При PEF от 30 до 50%, МОНИТОРИНГ газового состава крови Sat. O 2 <92% показание для госпитализации Если Pa. O 2 < 60 мм. рт. ст и Pа. CO 2 > 45 мм. рт. ст. , то есть или развивается ДН 59
Лечение обострения в стационаре Обследование + одновременно лечение! 1. Краткий анамнез 2. При физикальном обследовании оценка: сознания разговора частоты дыхания, пульса участия вспомогательной дыхательной мускулатуры надключичных ямок положения 3. ФВД - PEF При PEF от 30 до 50%, МОНИТОРИНГ газового состава крови Sat. O 2 <92% показание для госпитализации Если Pa. O 2 < 60 мм. рт. ст и Pа. CO 2 > 45 мм. рт. ст. , то есть или развивается ДН 59
 Терапия острой дыхательной недостаточности в стационаре • О 2 - интраназально через зонд или маску. Насыщение артериальной крови более 90% • β 2 -агонисты ингаляционно через небулайзер или через спейсер в течение первого часа через каждые 20 минут • При (-) эффекте β 2 -агонист + холинолитик «БЕРОДУАЛ» через небулайзер 60
Терапия острой дыхательной недостаточности в стационаре • О 2 - интраназально через зонд или маску. Насыщение артериальной крови более 90% • β 2 -агонисты ингаляционно через небулайзер или через спейсер в течение первого часа через каждые 20 минут • При (-) эффекте β 2 -агонист + холинолитик «БЕРОДУАЛ» через небулайзер 60
 Терапия острой дыхательной недостаточности в стационаре Эуфиллин (аминофиллин) 2. 4% р-р 10 -15 мл в течение 20 минут, а затем в/в капельно Суточная доза не боле 0. 6 мг/кг в час или 30 мл - 2. 4% р-ра Глюкокортикостероиды • Преднизолон в/в 60 - 90 мг каждые 1. 5 - 2 часа, а затем каждые 4 часа • При достижении эффекта суточная доза снижается на 25%. 61
Терапия острой дыхательной недостаточности в стационаре Эуфиллин (аминофиллин) 2. 4% р-р 10 -15 мл в течение 20 минут, а затем в/в капельно Суточная доза не боле 0. 6 мг/кг в час или 30 мл - 2. 4% р-ра Глюкокортикостероиды • Преднизолон в/в 60 - 90 мг каждые 1. 5 - 2 часа, а затем каждые 4 часа • При достижении эффекта суточная доза снижается на 25%. 61
 Тяжесть пневмонии • • • Нетяжелое течение Тяжелое течение Крайне тяжелое течение (жизнеугрожающее) 62
Тяжесть пневмонии • • • Нетяжелое течение Тяжелое течение Крайне тяжелое течение (жизнеугрожающее) 62
 Критерии синдрома системной воспалительной реакции - СВР синдрома (тяжелое течение) Наличие хотя бы 2 -х симптомов: 1. ЧД>20/мин 2. Тº тела > 38, 5 ºС или < 35 ºС 3. ЧСС > 90/мин 4. Количество лейкоцитов > 12, 0 x 109/л или < 4, 0 х 109/л 5. Палочкоядерные нейтрофилы > 10% 63
Критерии синдрома системной воспалительной реакции - СВР синдрома (тяжелое течение) Наличие хотя бы 2 -х симптомов: 1. ЧД>20/мин 2. Тº тела > 38, 5 ºС или < 35 ºС 3. ЧСС > 90/мин 4. Количество лейкоцитов > 12, 0 x 109/л или < 4, 0 х 109/л 5. Палочкоядерные нейтрофилы > 10% 63
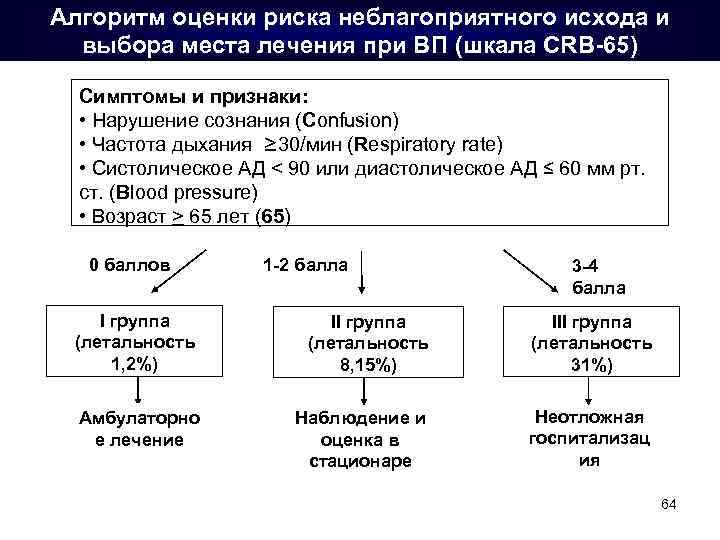 Алгоритм оценки риска неблагоприятного исхода и выбора места лечения при ВП (шкала CRB-65) Симптомы и признаки: • Нарушение сознания (Confusion) • Частота дыхания ≥ 30/мин (Respiratory rate) • Систолическое АД < 90 или диастолическое АД ≤ 60 мм рт. ст. (Вlood pressure) • Возраст > 65 лет (65) 0 баллов 1 -2 балла I группа (летальность 1, 2%) II группа (летальность 8, 15%) Амбулаторно е лечение Наблюдение и оценка в стационаре 3 -4 балла III группа (летальность 31%) Неотложная госпитализац ия 64
Алгоритм оценки риска неблагоприятного исхода и выбора места лечения при ВП (шкала CRB-65) Симптомы и признаки: • Нарушение сознания (Confusion) • Частота дыхания ≥ 30/мин (Respiratory rate) • Систолическое АД < 90 или диастолическое АД ≤ 60 мм рт. ст. (Вlood pressure) • Возраст > 65 лет (65) 0 баллов 1 -2 балла I группа (летальность 1, 2%) II группа (летальность 8, 15%) Амбулаторно е лечение Наблюдение и оценка в стационаре 3 -4 балла III группа (летальность 31%) Неотложная госпитализац ия 64
 Критерии крайне тяжелого (жизнеугрожающего) течения пневмонии: лабораторные 1. Лейкопения (< 4, 0 х109/л) 2. Гипоксемия: Неотложная госпитализация в РАО! – Sa O 2 <92% или – Pа. O 2 < 60 мм рт. ст. 3. Гемоглобин < 100 г/л 4. Гематокрит <30% 5. ОПН: анурия, креатинин крови > 176, 7 кмоль/л, 6. Мочевина > 7, 0 ммоль/л NB! При наличии хотя бы одного критерия ВП расценивается как крайне тяжелая (жизнеугожающая) 65
Критерии крайне тяжелого (жизнеугрожающего) течения пневмонии: лабораторные 1. Лейкопения (< 4, 0 х109/л) 2. Гипоксемия: Неотложная госпитализация в РАО! – Sa O 2 <92% или – Pа. O 2 < 60 мм рт. ст. 3. Гемоглобин < 100 г/л 4. Гематокрит <30% 5. ОПН: анурия, креатинин крови > 176, 7 кмоль/л, 6. Мочевина > 7, 0 ммоль/л NB! При наличии хотя бы одного критерия ВП расценивается как крайне тяжелая (жизнеугожающая) 65
 Критерии крайне тяжелого (жизнеугрожающего) течения пневмонии: клинические 1. Острая дыхательная недостаточность: - ЧД > 30 в мин - Sa. O 2 <90% 2. Гипотензия: • АД систол. < 90 мм рт. ст. • АД диастол. < 60 мм рт. ст. 3. Инфильтрация: Неотложная госпитализация в РАО! - долевая - многодолевая - 2 -х стороннее поражение легких 4. Нарушение сознания 5. Внелегочный очаг инфекции (менингит, перикардит и др. ) 6. Анурия NB! При наличии хотя бы одного критерия ВП должна 66 расцениваться, как крайне тяжелая (жизнеугрожающая)
Критерии крайне тяжелого (жизнеугрожающего) течения пневмонии: клинические 1. Острая дыхательная недостаточность: - ЧД > 30 в мин - Sa. O 2 <90% 2. Гипотензия: • АД систол. < 90 мм рт. ст. • АД диастол. < 60 мм рт. ст. 3. Инфильтрация: Неотложная госпитализация в РАО! - долевая - многодолевая - 2 -х стороннее поражение легких 4. Нарушение сознания 5. Внелегочный очаг инфекции (менингит, перикардит и др. ) 6. Анурия NB! При наличии хотя бы одного критерия ВП должна 66 расцениваться, как крайне тяжелая (жизнеугрожающая)
 Антибактериальная терапия внебольничной пневмонии тяжелого течения у госпитализированных больных Наиболее частые возбудители: S. pneumoniae, L. pneumophila, S. aureus, Enerobacteriaceae Рекомендованные режимы терапии : Амоксициллин/клавуланалат в/в + макролид в/в - Цефотаксим в/в + макролид в/в - Цефтриаксон в/в + макролид в/в - Эртапенем в/в + макролид в/в Альтернативные ЛС: - Респираторный фторхинолон (левофлоксацин моксифлоксацин) в/в + цефотаксим в/в, цефтриаксон в/в 67
Антибактериальная терапия внебольничной пневмонии тяжелого течения у госпитализированных больных Наиболее частые возбудители: S. pneumoniae, L. pneumophila, S. aureus, Enerobacteriaceae Рекомендованные режимы терапии : Амоксициллин/клавуланалат в/в + макролид в/в - Цефотаксим в/в + макролид в/в - Цефтриаксон в/в + макролид в/в - Эртапенем в/в + макролид в/в Альтернативные ЛС: - Респираторный фторхинолон (левофлоксацин моксифлоксацин) в/в + цефотаксим в/в, цефтриаксон в/в 67
 Важное значение для прогноза жизни больного с тяжелой пневмонией имеют • временной интервал от начала заболевания до назначения антибиотика не более 8 часов • временной интервал от поступления в стационар до назначения антибиотика не более 4 часов • инфузионная терапия от 1500 до 2500 мл (инфузионные средства не имеют преимуществ друг перед другом), под контролем ЦВД (до 12 см. вод ст. ) 68
Важное значение для прогноза жизни больного с тяжелой пневмонией имеют • временной интервал от начала заболевания до назначения антибиотика не более 8 часов • временной интервал от поступления в стационар до назначения антибиотика не более 4 часов • инфузионная терапия от 1500 до 2500 мл (инфузионные средства не имеют преимуществ друг перед другом), под контролем ЦВД (до 12 см. вод ст. ) 68
 Важное значение для прогноза жизни больного с тяжелой пневмонией имеют • введение альбумина при снижении уровня альбумина в крови < 20 -25 г/л • сосудистая поддержка под контролем ЦВД 6 -12 см. вод. ст. (допамин 5 -10 мг/кг/ мин или допутамин) • респираторная поддержка (длительная малопоточная О 2 -терапия, неинвазивная или инвазивная вентиляция легких) 69
Важное значение для прогноза жизни больного с тяжелой пневмонией имеют • введение альбумина при снижении уровня альбумина в крови < 20 -25 г/л • сосудистая поддержка под контролем ЦВД 6 -12 см. вод. ст. (допамин 5 -10 мг/кг/ мин или допутамин) • респираторная поддержка (длительная малопоточная О 2 -терапия, неинвазивная или инвазивная вентиляция легких) 69
 ПРИМЕРЫ ФОРМУЛИРОВКИ ДИАГНОЗА - Основной диагноз: Пневмония, внебольничная (микоплазменная? ) , в нижней доле справа, нетяжелое течение - Основной диагноз: Пневмония, внебольничная (пневмококковая? ), в нижней доле (1 доля) слева, тяжелое течение Осложнение основного заболевания: Экссудативный плеврит Фоновое заболевание: Хронический обструктивный бронхит Осложнения фонового заболевания: Дыхательная недостаточность III степени. Хроническое легочное сердце, декомпенсация 70
ПРИМЕРЫ ФОРМУЛИРОВКИ ДИАГНОЗА - Основной диагноз: Пневмония, внебольничная (микоплазменная? ) , в нижней доле справа, нетяжелое течение - Основной диагноз: Пневмония, внебольничная (пневмококковая? ), в нижней доле (1 доля) слева, тяжелое течение Осложнение основного заболевания: Экссудативный плеврит Фоновое заболевание: Хронический обструктивный бронхит Осложнения фонового заболевания: Дыхательная недостаточность III степени. Хроническое легочное сердце, декомпенсация 70
 Длительность антибиотикотерапии До настоящего времени оптимальная длительность лечения пациентов с ВП остается предметом обсуждения Ключевым критерием отмены АБТ при нетяжелой ВП является стойкая нормализация температуры тела на протяжении 48 -72 ч при положительной динамике других симптомов и отсутствии признаков клинической нестабильности: • • • Температура < 37, 80 C ЧСС ≤ 100/мин ЧД ≤ 24 мин Систолическое АД ≥ 90 мм рт. ст Сатурация O 2 ≥ 90% или Pa. O 2 ≥ 60 мм рт. ст при дыхании комнатным воздухом При таком подходе длительность лечения обычно не превышает 7 дней (категория доказательств С) Guidelines IDSA/ATS, 2007 71
Длительность антибиотикотерапии До настоящего времени оптимальная длительность лечения пациентов с ВП остается предметом обсуждения Ключевым критерием отмены АБТ при нетяжелой ВП является стойкая нормализация температуры тела на протяжении 48 -72 ч при положительной динамике других симптомов и отсутствии признаков клинической нестабильности: • • • Температура < 37, 80 C ЧСС ≤ 100/мин ЧД ≤ 24 мин Систолическое АД ≥ 90 мм рт. ст Сатурация O 2 ≥ 90% или Pa. O 2 ≥ 60 мм рт. ст при дыхании комнатным воздухом При таком подходе длительность лечения обычно не превышает 7 дней (категория доказательств С) Guidelines IDSA/ATS, 2007 71
 Пневмоторакс. Наиболее типичное показание к дренированию плевральной полости — накопление в ней воздуха. Симптомы: * тахипное, *диспное и *плевральную боль. «у некоторых пациентов симптоматика может не наблюдаться (в частности, пациенты с небольшим спонтанным пневмотораксом). Физикальные данные; • ослабление проведения дыхания • тимпанит при перкуссия на пострадавшей стороне. 72
Пневмоторакс. Наиболее типичное показание к дренированию плевральной полости — накопление в ней воздуха. Симптомы: * тахипное, *диспное и *плевральную боль. «у некоторых пациентов симптоматика может не наблюдаться (в частности, пациенты с небольшим спонтанным пневмотораксом). Физикальные данные; • ослабление проведения дыхания • тимпанит при перкуссия на пострадавшей стороне. 72
 Спонтанный пневмоторакс чаще всего встречается у высоких, ослабленных молодых мужчин вследствие разрыва верхушечных альвеол с последующим формированием субплевральных пузырьков, далее прорывающихся в плевральную полость. До 5% случаев сопровождается гемотораксом из разрывов сращений. 73
Спонтанный пневмоторакс чаще всего встречается у высоких, ослабленных молодых мужчин вследствие разрыва верхушечных альвеол с последующим формированием субплевральных пузырьков, далее прорывающихся в плевральную полость. До 5% случаев сопровождается гемотораксом из разрывов сращений. 73
 Диагноз часто подтверждается рентгенограммой грудной клетки, демонстрирующей темную тонкую линию, выше которой находится зона просветления без признаков легочного рисунка. Размер пневмоторакса может быть установлен, однако он будет приблизительным, поскольку плевральная полость имеет три измерения, а рентгеновский снимок — два. В двойственных ситуациях помогают снимки на вдохе и на выдохе, а также боковой снимок лежа — пораженным боком вверх. Особенно затруднена диагностика переднего пневмоторакса при тупой травме, но его легко выявить при помощи компьютерной 74 томографии грудной клетки.
Диагноз часто подтверждается рентгенограммой грудной клетки, демонстрирующей темную тонкую линию, выше которой находится зона просветления без признаков легочного рисунка. Размер пневмоторакса может быть установлен, однако он будет приблизительным, поскольку плевральная полость имеет три измерения, а рентгеновский снимок — два. В двойственных ситуациях помогают снимки на вдохе и на выдохе, а также боковой снимок лежа — пораженным боком вверх. Особенно затруднена диагностика переднего пневмоторакса при тупой травме, но его легко выявить при помощи компьютерной 74 томографии грудной клетки.
 Решение об установке дренажа плевральной полости при пневмотораксе базируется на общем состоянии пациента и сериях рентгенограмм грудной клетки. Дренажная декомпрессия показана при наличии симптоматики, большого или прогрессирующего пневмоторакса или пациентам на ИВЛ (в последнем случае проявление возможно в виде острого ухудшения оксигенации и повышения давления дыхательных путей, что делает необходимой немедленную декомпрес- 75 сию).
Решение об установке дренажа плевральной полости при пневмотораксе базируется на общем состоянии пациента и сериях рентгенограмм грудной клетки. Дренажная декомпрессия показана при наличии симптоматики, большого или прогрессирующего пневмоторакса или пациентам на ИВЛ (в последнем случае проявление возможно в виде острого ухудшения оксигенации и повышения давления дыхательных путей, что делает необходимой немедленную декомпрес- 75 сию).
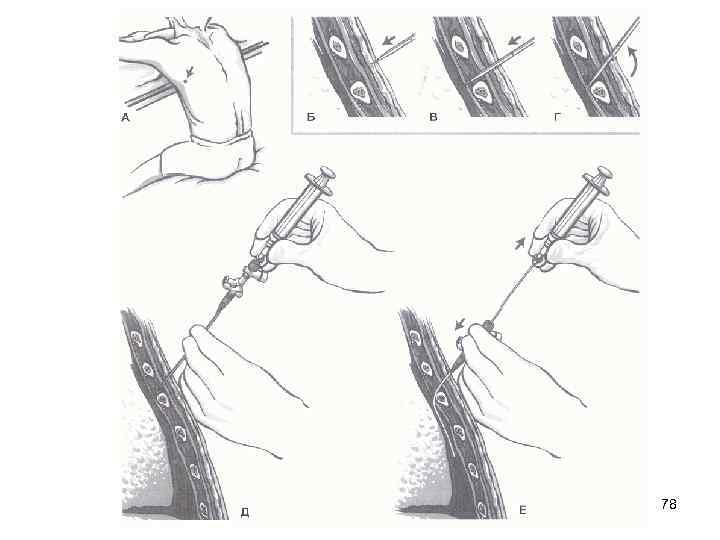
 ТОРАКОЦЕНТЕЗ Показания: - этиологическая диагностика при плевральном выпоте. - удаление плеврального выпота с лечебной целью. Противопоказания: - нарушение свертывания крови (протромбиновый индекс > 1. 3, тромбоцитопения < 50 х10'/мкл) - выраженная портальная гипертензия 76
ТОРАКОЦЕНТЕЗ Показания: - этиологическая диагностика при плевральном выпоте. - удаление плеврального выпота с лечебной целью. Противопоказания: - нарушение свертывания крови (протромбиновый индекс > 1. 3, тромбоцитопения < 50 х10'/мкл) - выраженная портальная гипертензия 76
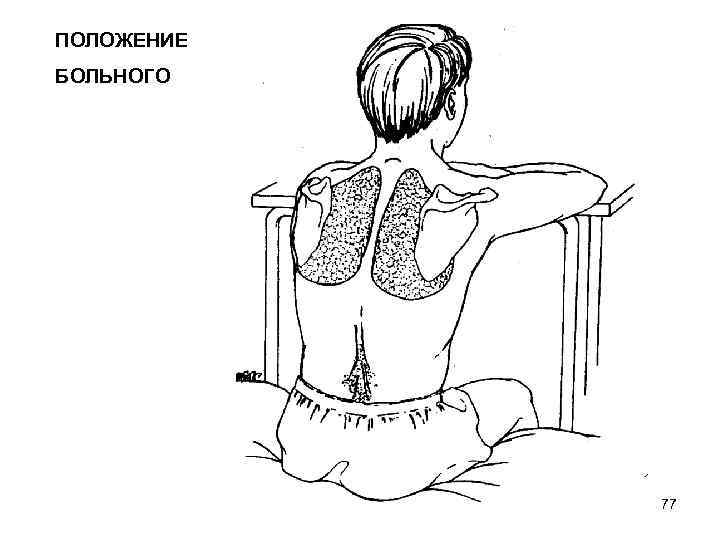 ПОЛОЖЕНИЕ БОЛЬНОГО 77
ПОЛОЖЕНИЕ БОЛЬНОГО 77
 78
78


