Гурток_26.012012.ppt
- Количество слайдов: 62

“Немає більшого щастя, ніж служити одночасно розуму й добру”. М. Д. Стражеско

Тема: РАПТОВА КАРДІАЛЬНА СМЕРТЬ Завідувач кафедри внутрішньої медицини № 2, Академік Академії Наук Технологічної Кібернетики України, Заслужений діяч науки і техніки України, член ASH, дійсний член Асоціації превентивної та антиейджинг медицини, доктор медичних наук, професор СЕРЕДЮК Нестор Миколайович 26 січня 2012

РКС – це смерть, що настає протягом 1 год після появи перших симптомів захворювання або погіршення стану хворого на тлі стабільного хронічного перебігу захворювання Серед усіх причин смерті 13 % складає раптова смерть, в структурі якої 88% займає раптова кардіальна смерть (РКС).

МЕХАНІЗМ РКС: фібриляція шлуночків, асистолія, електромеханічна дисоціація (вказується за можливості); З відновленням серцевої діяльності Незворотна зупинка серцялетальний кінець
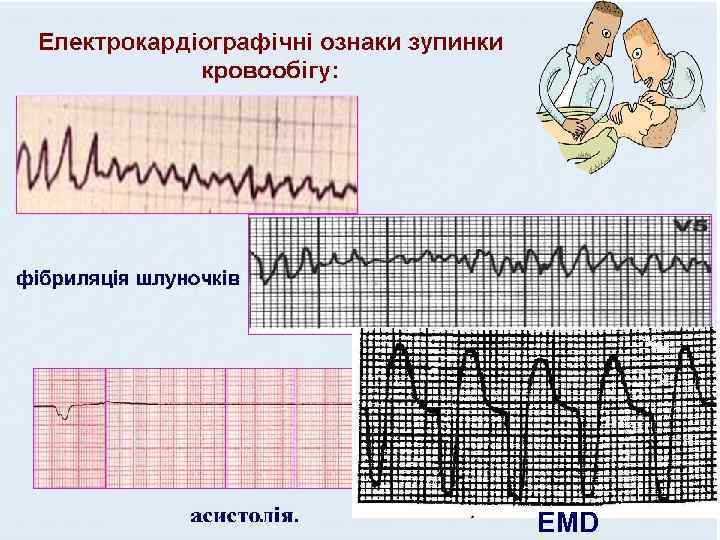
EMD
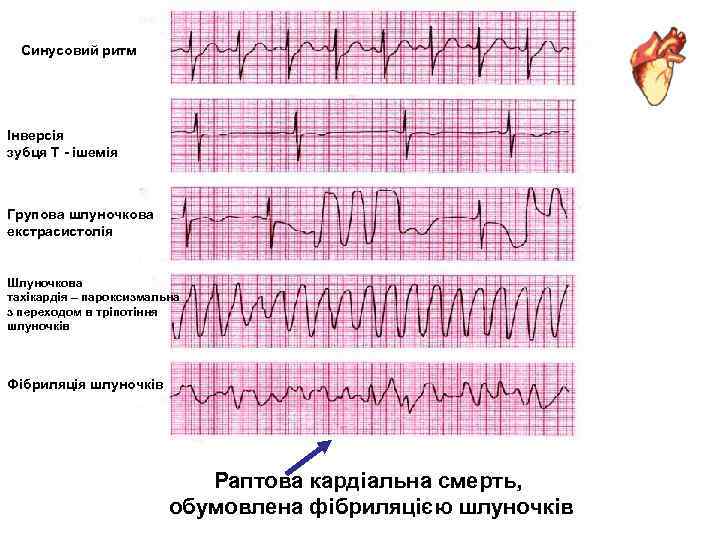
Синусовий ритм Інверсія зубця Т - ішемія Групова шлуночкова екстрасистолія Шлуночкова тахікардія – пароксизмальна з переходом в тріпотіння шлуночків Фібриляція шлуночків Раптова кардіальна смерть, обумовлена фібриляцією шлуночків

І 46. 1 Раптова серцева смерть (аритмічна) (смерть, що настала протягом 1 години після появи перших симптомів захворювання або суттєвого погіршення стану хворого на тлі стабільного хронічного перебігу захворювання): -з відновленням серцевої діяльності: -фібриляція шлуночків, -асистолія, -лектромеханічна дисоціація (вказується за можливості); раптова серцева смерть (незворотна): -фібриляція шлуночків, -асистолія, -електромеханічна дисоціація (вказується за можливості);

Зупинка серця (смерть, що настала пізніше, ніж через 1 годину після появи чи посилення симптомів захворювання): І 45. 0 – з відновленням серцевої діяльності. І 46. 9 – зупинка серця (незворотна). Приклад діагнозу: ІХС: Ішемічна кардіоміопатія, стійка мономорфна пароксизмальна шлуночкова тахікардія; раптова серцева смерть (аритмічна), незворотна (фібриляція шлуночків, асистолія). Найбільшою проблемою кардіологічної практики є РКС при ІХС за межами лікарні (позалікарняна РКС). У осіб віком від 20 до 75 років позалікарняна РКС у чоловіків становить 21%, а у жінок – 14, 5%. Близько 80% позалікарняної РКС виникає вдома, а 20% - на вулиці та в громадських місцях. Найбільш поширеною причиною РКС при ІХС є гострий коронарний синдром, особливо за наявності серцевої недостатності. Правда у 25% хворих на ІХС, які померли раптово, РКС є першою і єдиною ознакою захворювання. Ще у 12% випадків причина РКС залишається невідомою.

Захворювання та синдроми, при яких найбільш часто спостерігається раптова кардіальна смерть Гострі коронарні синдроми (Q-інфаркт міокарда, не-Qінфаркт міокарда, нестабільна стенокардія) Ішемічна кардіоміопатія (помтінфарктний кардіосклероз) Серцева недостатність Дилатаційна кардіоміопатія Міокардит Аортальний стеноз Пролапс мітрального клапана СА-, АВ-блокади ІІ-ІІІ ступеня Синдром Wolff-Parkinson-White Синдром подовженого QT (Романо-Уорда) Синдром Бругада Аритмогенна дисплазія правого шлуночка Аномальний розвиток коронарних артерій Міокардіальні містки “Спортивне серце”
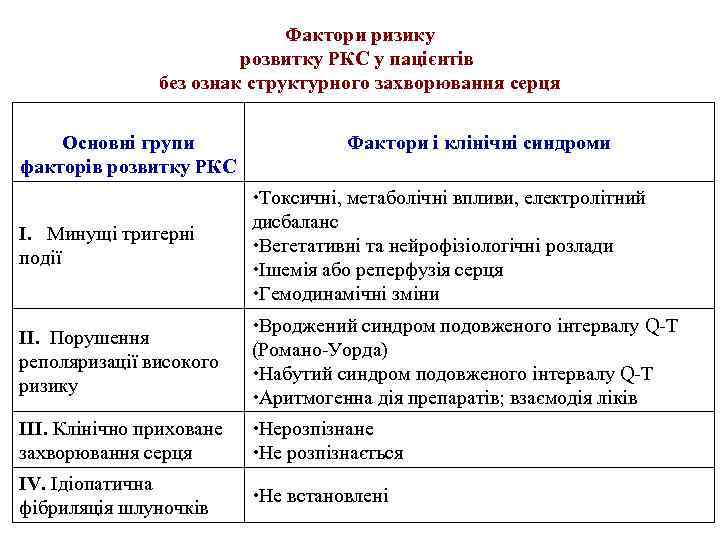
Фактори ризику розвитку РКС у пацієнтів без ознак структурного захворювання серця Основні групи факторів розвитку РКС Фактори і клінічні синдроми І. Минущі тригерні події Токсичні, метаболічні впливи, електролітний дисбаланс Вегетативні та нейрофізіологічні розлади Ішемія або реперфузія серця Гемодинамічні зміни ІІ. Порушення реполяризації високого ризику Вроджений синдром подовженого інтервалу Q-T (Романо-Уорда) Набутий синдром подовженого інтервалу Q-T Аритмогенна дія препаратів; взаємодія ліків ІІІ. Клінічно приховане Нерозпізнане захворювання серця Не розпізнається IV. Ідіопатична фібриляція шлуночків Не встановлені
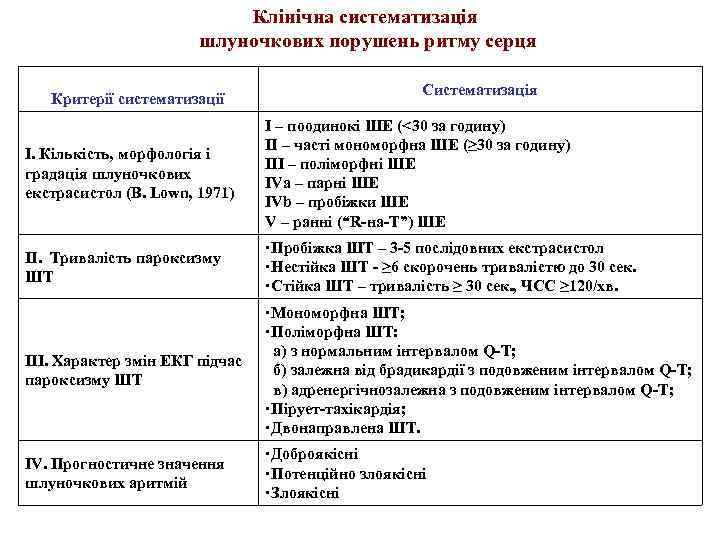
Клінічна систематизація шлуночкових порушень ритму серця Критерії систематизації Систематизація I. Кількість, морфологія і градація шлуночкових екстрасистол (B. Lown, 1971) I – поодинокі ШЕ (<30 за годину) ІІ – часті мономорфна ШЕ (≥ 30 за годину) IІІ – поліморфні ШЕ IVа – парні ШЕ IVb – пробіжки ШЕ V – ранні (“R-на-T”) ШЕ IІ. Тривалість пароксизму ШТ Пробіжка ШТ – 3 -5 послідовних екстрасистол Нестійка ШТ - ≥ 6 скорочень тривалістю до 30 сек. Стійка ШТ – тривалість ≥ 30 сек. , ЧСС ≥ 120/хв. IІІ. Характер змін ЕКГ підчас пароксизму ШТ Мономорфна ШТ; Поліморфна ШТ: а) з нормальним інтервалом Q-T; б) залежна від брадикардії з подовженим інтервалом Q-T; в) адренергічнозалежна з подовженим інтервалом Q-T; Пірует-тахікардія; Двонаправлена ШТ. IV. Прогностичне значення шлуночкових аритмій Доброякісні Потенційно злоякісні Злоякісні
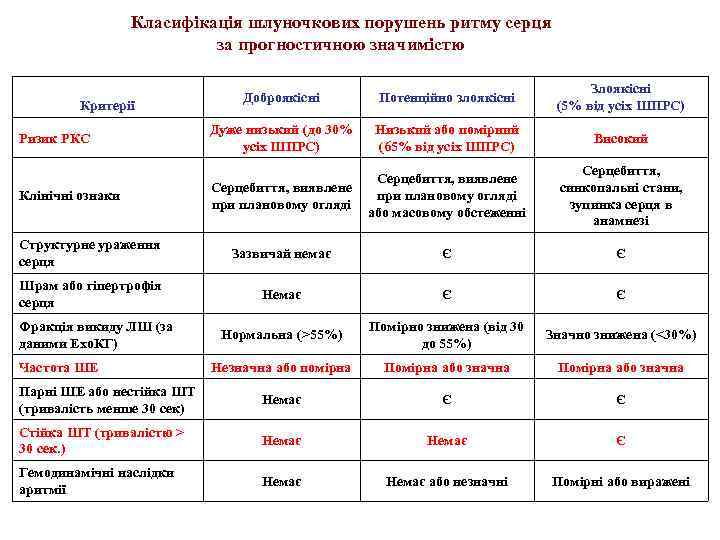
Класифікація шлуночкових порушень ритму серця за прогностичною значимістю Доброякісні Потенційно злоякісні Злоякісні (5% від усіх ШПРС) Ризик РКС Дуже низький (до 30% усіх ШПРС) Низький або помірний (65% від усіх ШПРС) Високий Клінічні ознаки Серцебиття, виявлене при плановому огляді або масовому обстеженні Критерії Серцебиття, синкопальні стани, зупинка серця в анамнезі Структурне ураження серця Зазвичай немає Є Є Шрам або гіпертрофія серця Немає Є Є Нормальна (>55%) Помірно знижена (від 30 до 55%) Значно знижена (<30%) Незначна або помірна Помірна або значна Парні ШЕ або нестійка ШТ (тривалість менше 30 сек) Немає Є Є Стійка ШТ (тривалістю > 30 сек. ) Немає Є Гемодинамічні наслідки аритмії Немає або незначні Помірні або виражені Фракція викиду ЛШ (за даними Ехо. КГ) Частота ШЕ
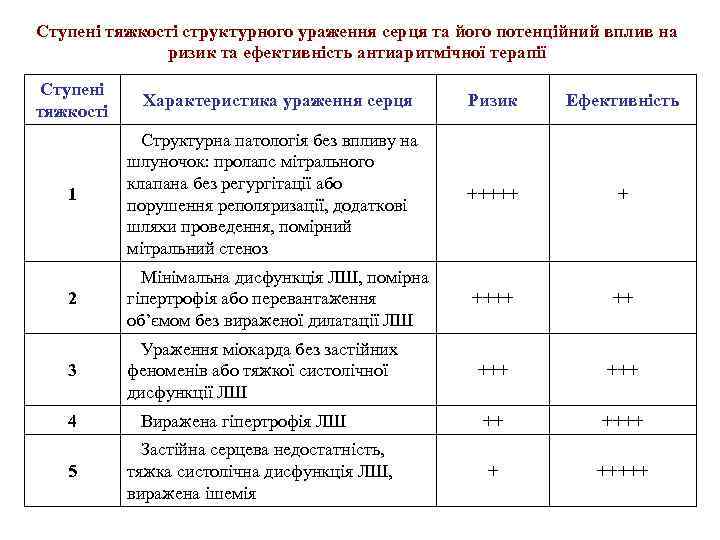
Ступені тяжкості структурного ураження серця та його потенційний вплив на ризик та ефективність антиаритмічної терапії Ступені тяжкості Характеристика ураження серця Ризик Ефективність 1 Структурна патологія без впливу на шлуночок: пролапс мітрального клапана без регургітації або порушення реполяризації, додаткові шляхи проведення, помірний мітральний стеноз +++++ + 2 Мінімальна дисфункція ЛШ, помірна гіпертрофія або перевантаження об’ємом без вираженої дилатації ЛШ ++++ ++ 3 Ураження міокарда без застійних феноменів або тяжкої систолічної дисфункції ЛШ +++ 4 Виражена гіпертрофія ЛШ ++ ++++ 5 Застійна серцева недостатність, тяжка систолічна дисфункція ЛШ, виражена ішемія + +++++
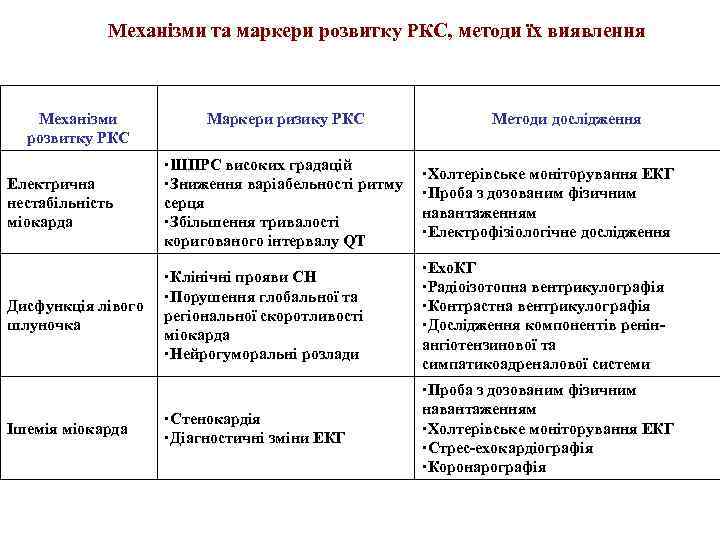
Механізми та маркери розвитку РКС, методи їх виявлення Механізми розвитку РКС Маркери ризику РКС Методи дослідження Електрична нестабільність міокарда ШПРС високих градацій Зниження варіабельності ритму серця Збільшення тривалості коригованого інтервалу QT Холтерівське моніторування ЕКГ Проба з дозованим фізичним навантаженням Електрофізіологічне дослідження Дисфункція лівого шлуночка Клінічні прояви СН Порушення глобальної та регіональної скоротливості міокарда Нейрогуморальні розлади Ехо. КГ Радіоізотопна вентрикулографія Контрастна вентрикулографія Дослідження компонентів ренінангіотензинової та симпатикоадреналової системи Стенокардія Діагностичні зміни ЕКГ Проба з дозованим фізичним навантаженням Холтерівське моніторування ЕКГ Стрес-ехокардіографія Коронарографія Ішемія міокарда

Доцільність застосування кордарону для запобігання РКС Рекомендації Є докази або думка експертів на користь використання препарату Аргументи на користь використання препарату слабші Категорії пацієнтів і тип профілактики РКС “Постінфарктні” пацієнти (первинна) “Постінфарктні” пацієнти, реанімовані після ШТ/ФШ, спонтанна ШТ (вторинна) Аортальний стеноз (первинна) Гіпертрофічна кардіоміопатія (первинна) Дилатаційна кардіоміопатія (первинна) Аритмогенна дисплазія правого шлуночка (первинна) Синдром Вольфа-Паркінсона-Уайта (первинна)
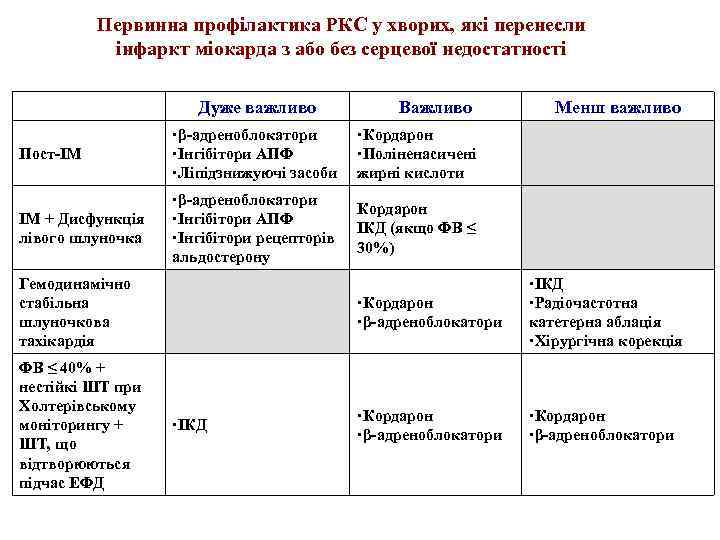
Первинна профілактика РКС у хворих, які перенесли інфаркт міокарда з або без серцевої недостатності Дуже важливо Важливо Пост-ІМ β-адреноблокатори Інгібітори АПФ Ліпідзнижуючі засоби Кордарон Поліненасичені жирні кислоти ІМ + Дисфункція лівого шлуночка β-адреноблокатори Інгібітори АПФ Інгібітори рецепторів альдостерону Менш важливо Кордарон ІКД (якщо ФВ ≤ 30%) Гемодинамічно стабільна шлуночкова тахікардія ФВ ≤ 40% + нестійкі ШТ при Холтерівському моніторингу + ШТ, що відтворюються підчас ЕФД Кордарон β-адреноблокатори ІКД Радіочастотна катетерна аблація Хірургічна корекція Кордарон β-адреноблокатори

Вторинна профілактика РКС у хворих, які перенесли інфаркт міокарда з або без серцевої недостатності Дуже важливо Важливо Хворі, реанімовані після ШТ/ФШ, зі спонтанними, ІКД гемодинамічно нестабільними ШТ Кордарон βадреноблокатори Хворі з гемодинамічно стабільними мономорфними ШТ Кордарон βадреноблокатори Менш важливо ІКД

Невідкладна допомога при раптовій зупинці кровообігу Догоспітальний етап Єдиною детермінантою виживання пацієнтів після раптової смерті є час від початку зупинки кровообігу до проведення електричної дефібриляції. З позиції концепції спіралеподібності серцевого м’яза (Г. В. Книшов, 2004) міокард скорочується одночасно, єдиним м’язовим пластом, кожне його волокно вчасно отримує по провідній системі електричний імпульс. ФШ – це несинхронізовані скорочення окремих волокон і м’язових груп. Це вимагає багато кисню для підтримки аеробного гліколізу та синтезу АТФ. Разом з тим ішемізований міокард не чутливий до імпульсів, що генеруються синусовим вузлом. Практично серце перестає функціонувати як помпа, серцевого викиду немає або майже немає, кровообіг, як система, припиняється.

В рекомендаціях Українського Наукового Товариства Кардіологів виділені чотири стадії розвитку ФШ: А – тріпотіння шлуночків, що триває дві секунди, на ЕКГ реєструються високоамплітудні ритмічні хвилі з частотою 250 -300 за 1 хв. Б – судомна стадія, яка триває одну хвилину, в цей час відбуваються хаотичні некоординовані скорочення окремих ділянок міокарда. На ЕКГ – високоамплітудні ритмічні хвилі з частотою до 600 за 1 хв. В – стадія дрібнохвильового миготіння шлуночків, триває біля 3 хв. ; хаотичне збудження окремих груп кардіоміоцитів проявляється на ЕКГ низькоамплітудними хаотичними хвилями з частотою понад 1000 за 1 хвилину. Г – атонічна стадія: згасають збудження окремих ділянок міокарду, на ЕКГ – ще більше знижується амплітуда хвиль, їх частота падає до 400 за 1 хвилину.

Робоча група Українського Наукового Товариства Кардіологів рекомендує практичним лікарям користуватися в повсякденному лікарюванню так званим “ланцюжком виживання”, дотримування якого, на наш погляд, дає можливість більш ефективно рятувати таких хворих: перша ланка: ранній період, включає розпізнавання стадії ФШ, виклик та доставку досвідченого персоналу до пацієнта; друга ланка: рання серцево-легенева реанімація, яка зазвичай достатня для підтримки життя пацієнта до прибуття досвідченої бригади; третя ланка: рання дефібриляція; четверта ланка: найбільш раннє надання кваліфікованої та спеціалізованої медичної допомоги алгоритмом Advanced Cardiac Life Support.
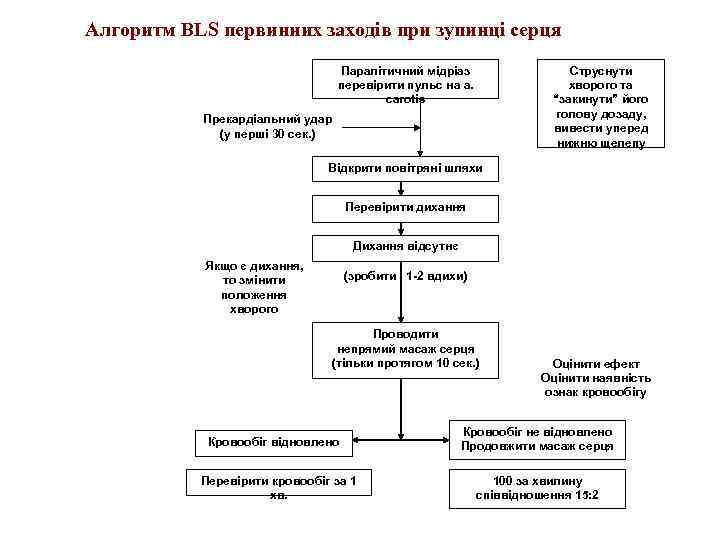
Алгоритм BLS первинних заходів при зупинці серця Паралітичний мідріаз перевірити пульс на a. carotis Струснути хворого та “закинути” його голову дозаду, вивести уперед нижню щелепу Прекардіальний удар (у перші 30 сек. ) Відкрити повітряні шляхи Перевірити дихання Дихання відсутнє Якщо є дихання, то змінити положення хворого (зробити 1 -2 вдихи) Проводити непрямий масаж серця (тільки протягом 10 сек. ) Кровообіг відновлено Перевірити кровообіг за 1 хв. Оцінити ефект Оцінити наявність ознак кровообігу Кровообіг не відновлено Продовжити масаж серця 100 за хвилину співвідношення 15: 2

Госпітальний етап На госпітальному етапі треба дотримуватись алгоритму ACLS. Дефібриляція. У дорослих пацієнтів аритміями, що призводять до зупинки кровообігу найбільш часто є: фібриляція шлуночків та шлуночкова тахікардія без пульсу (це довготривалий пароксизм шлуночкової тахікардії з вираженими порушеннями гемодинаміки аж до аритмічного шоку); шлуночкова тахікардія з пульсом (це короткочасні або й довготривалі пароксизми шлуночкової тахікардії без порушень гемодинаміки). Порятунок хворих з вказаними станами, особливо першим, прямо пропорційний часові застосування дефібриляції. Розряди повинні наноситись групами по три з енергією 200 Дж, 360 Дж (режим 200 -360 Дж тепер не рекомендується). Для проведення трьох послідовних кардіоверсій дається 1 хвилина.
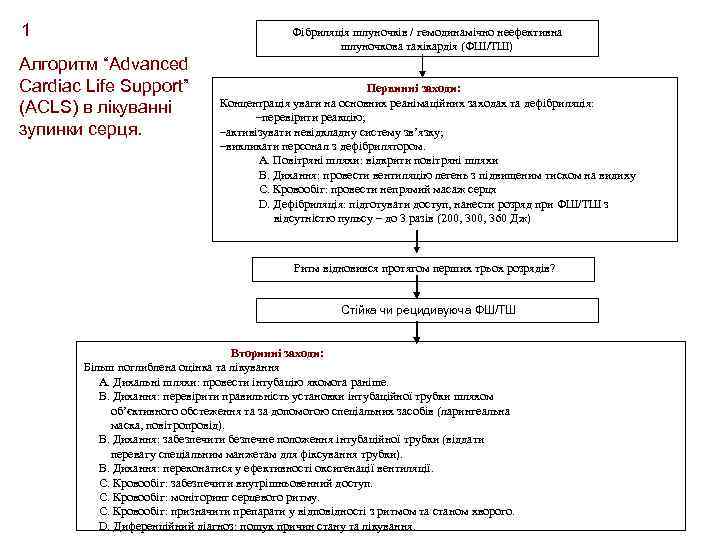
1 Фібриляція шлуночків / гемодинамічно неефективна шлуночкова тахікардія (ФШ/ТШ) Алгоритм “Advanced Cardiac Life Support” (ACLS) в лікуванні зупинки серця. Первинні заходи: Концентрація уваги на основних реанімаційних заходах та дефібриляція: –перевірити реакцію; –активізувати невідкладну систему зв’язку; –викликати персонал з дефібрилятором. А. Повітряні шляхи: відкрити повітряні шляхи В. Дихання: провести вентиляцію легень з підвищеним тиском на видиху С. Кровообіг: провести непрямий масаж серця D. Дефібриляція: підготувати доступ, нанести розряд при ФШ/ТШ з відсутністю пульсу – до 3 разів (200, 360 Дж) Ритм відновився протягом перших трьох розрядів? Стійка чи рецидивуюча ФШ/ТШ Вторинні заходи: Більш поглиблена оцінка та лікування А. Дихальні шляхи: провести інтубацію якомога раніше. В. Дихання: перевірити правильність установки інтубаційної трубки шляхом об’єктивного обстеження та за допомогою спеціальних засобів (ларингеальна маска, повітропровід). В. Дихання: забезпечити безпечне положення інтубаційної трубки (віддати перевагу спеціальним манжетам для фіксування трубки). В. Дихання: переконатися у ефективності оксигенації вентиляції. С. Кровообіг: забезпечити внутрішньовенний доступ. С. Кровообіг: моніторинг серцевого ритму. С. Кровообіг: призначити препарати у відповідності з ритмом та станом хворого. D. Диференційний діагноз: пошук причин стану та лікування.
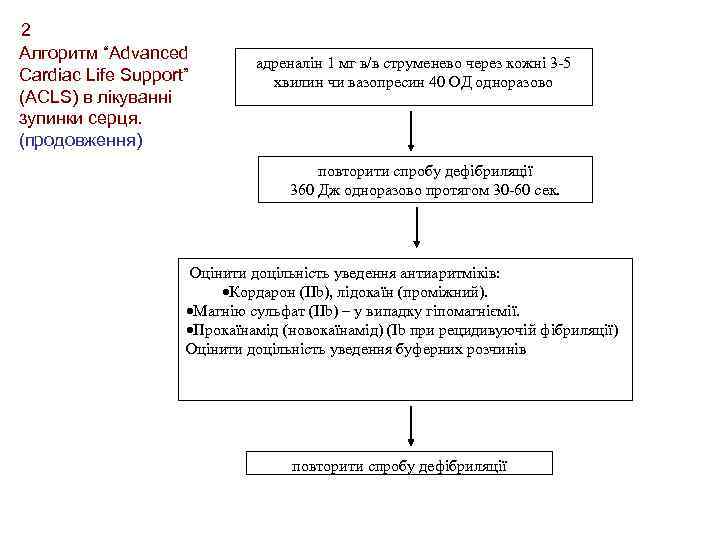
2 Алгоритм “Advanced Cardiac Life Support” (ACLS) в лікуванні зупинки серця. (продовження) адреналін 1 мг в/в струменево через кожні 3 -5 хвилин чи вазопресин 40 ОД одноразово повторити спробу дефібриляції 360 Дж одноразово протягом 30 -60 сек. Оцінити доцільність уведення антиаритміків: ·Кордарон (IIb), лідокаїн (проміжний). ·Магнію сульфат (IIb) – у випадку гіпомагніємії. ·Прокаїнамід (новокаїнамід) (Ib при рецидивуючій фібриляції) Оцінити доцільність уведення буферних розчинів повторити спробу дефібриляції

Вентиляція. Трахеальна трубка до цього часу є найбільш оптимальним способом вентиляції легень. ШВЛ без трубки призводить до перерозтягнення шлунка, регургітації, бронхолегеневого аспіраційного синдрому Мендельсона, тощо. Для ШВЛ достатній об’єм повітря 10 мл/кг маси тіла (700 -1000 мл). Краще до повітря додавати кисень. Якщо ШВЛ проводиться шляхом інтубації трахеї, то за таких умов не потрібна синхронізація дихання з компресіями грудної клітки (безперервна компресія краще забезпечує перфузію коронарних судин).

Прекардіальний удар. Одноразовий прекардіальний удар (наноситься кулаком в нижню третину груднини) проводиться лікарем, якщо реанімація проводиться при свідках або фіксується на моніторі, тобто коли ФШ документована. Якщо раптова зупинка кровообігу триває довше 30 сек. , то прекардіальний удар зазвичай неефективний. Доступ до судин. Найоптимальніший варіант для СЛР – це наявність доступу до центральної вени (v. subclavia dextra seu sinistra). Катетеризувати периферійну вену легше, швидше, простіше, безпечніше, але такий шлях уведення ліків менш ефективний [в такому разі ліки уводять струменево!]. Можливий і ендотрахеальний шлях уведення ліків – через ендотрахеальну трубку або транстрахеально [при цьому в трубку напомповують більше повітря для утворення аерозолю].

Алгоритм серцево-легенево-церебральної реанімації за Пітером Софаром: A – Air way – забезпечення прохідності дихальних шляхів. B – Breath for victum– штучна вентиляція легень доступним способом, наприклад “рот-у-рот”. C – Circulation the blood– забезпечення гемоциркуляції (непрямий масаж серця). D – Drugs – адреналін, кордарон або лідокаїн, ГІК+Mg; атропін. E – Electrocardiography – реєстрація ЕКГ. F – Fibrillation – електрична дефібриляція; асистолія- тимчасова електокардіостимуляція. G- Gauge – оцінка первинних результатів. H – Hypothermy – лід на каротиди (але не на голову). I – Intensive care – терапія постреанімаційних синдромів: ПРАВИЛО ЧОТИРЬОХ “Г” : 1. Гіпертензія - домогтись, щоб артеріальний тиск був на 20 -30% вищим вихідного рівня, тобто щоб середній АТ= 100 -120 мм. рт. ст. 2. Гіпотермія 3. Гепаринізація - 1000 од/год, цілодобово 4. Гемодилюція – реосорбілак, перфторан, рефортан, реополіглюкін
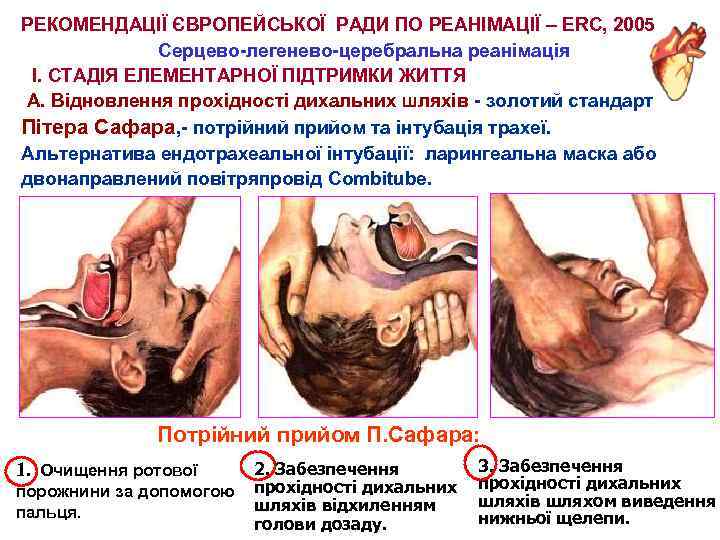
РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC, 2005 Серцево-легенево-церебральна реанімація І. СТАДІЯ ЕЛЕМЕНТАРНОЇ ПІДТРИМКИ ЖИТТЯ А. Відновлення прохідності дихальних шляхів - золотий стандарт Пітера Сафара, - потрійний прийом та інтубація трахеї. Альтернатива ендотрахеальної інтубації: ларингеальна маска або двонаправлений повітряпровід Combitube. Потрійний прийом П. Сафара: 1. Очищення ротової порожнини за допомогою пальця. 2. Забезпечення прохідності дихальних шляхів відхиленням голови дозаду. 3. Забезпечення прохідності дихальних шляхів шляхом виведення нижньої щелепи.
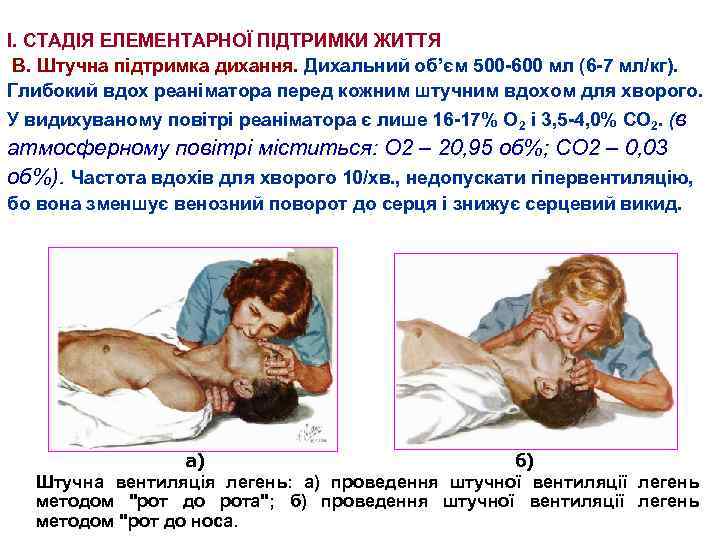
І. СТАДІЯ ЕЛЕМЕНТАРНОЇ ПІДТРИМКИ ЖИТТЯ В. Штучна підтримка дихання. Дихальний об’єм 500 -600 мл (6 -7 мл/кг). Глибокий вдох реаніматора перед кожним штучним вдохом для хворого. У видихуваному повітрі реаніматора є лише 16 -17% О 2 і 3, 5 -4, 0% СО 2. (в атмосферному повітрі міститься: О 2 – 20, 95 об%; CO 2 – 0, 03 об%). Частота вдохів для хворого 10/хв. , недопускати гіпервентиляцію, бо вона зменшує венозний поворот до серця і знижує серцевий викид. а) б) Штучна вентиляція легень: а) проведення штучної вентиляції легень методом "рот до рота"; б) проведення штучної вентиляції легень методом "рот до носа.
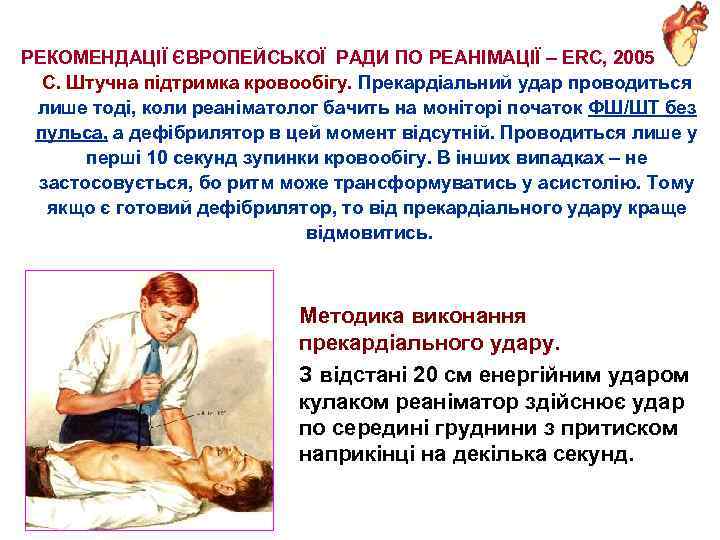
РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC, 2005 С. Штучна підтримка кровообігу. Прекардіальний удар проводиться лише тоді, коли реаніматолог бачить на моніторі початок ФШ/ШТ без пульса, а дефібрилятор в цей момент відсутній. Проводиться лише у перші 10 секунд зупинки кровообігу. В інших випадках – не застосовується, бо ритм може трансформуватись у асистолію. Тому якщо є готовий дефібрилятор, то від прекардіального удару краще відмовитись. Методика виконання прекардіального удару. З відстані 20 см енергійним ударом кулаком реаніматор здійснює удар по середині груднини з притиском наприкінці на декілька секунд.
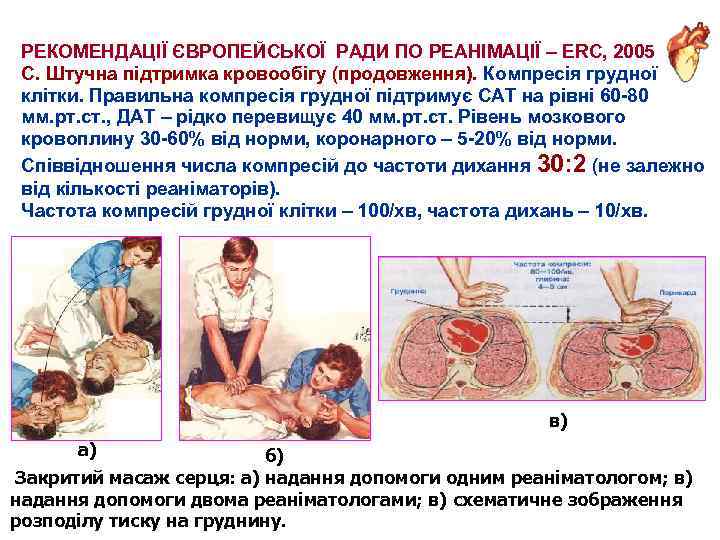
РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC, 2005 С. Штучна підтримка кровообігу (продовження). Компресія грудної клітки. Правильна компресія грудної підтримує САТ на рівні 60 -80 мм. рт. ст. , ДАТ – рідко перевищує 40 мм. рт. ст. Рівень мозкового кровоплину 30 -60% від норми, коронарного – 5 -20% від норми. Співвідношення числа компресій до частоти дихання 30: 2 (не залежно від кількості реаніматорів). Частота компресій грудної клітки – 100/хв, частота дихань – 10/хв. в) а) б) Закритий масаж серця: а) надання допомоги одним реаніматологом; в) надання допомоги двома реаніматологами; в) схематичне зображення розподілу тиску на груднину.

Національна академія невідкладної допомоги США (2003) радить реаніматору у перші чотири хвилини проводити лише компресії грудної клітки: зробити близько 400 компресій підряд, потім 2 вдохи для хворого, а відтак по 2 вдихи після кожних 100 компресій, тобто співвідношення 100: 2. Не рекомендується проводити штучне диханя до початку компресій. Вкажіть помилки у виконанні процедури? Загальна схема СЛР передбачає співвідношення компресій до вентиляції легень 30: 2. Дефібриляцію слід проводити перед початком проведення компресій грудної клітки, якщо діагностовано крупнохвильову фібриляцію шлуночків і коли з моменту раптової зупинки серця минуло не більше 3 -4 хв. Якщо в реаніматора немає електричного дефібрилятора, то наносять прекардіальний удар.
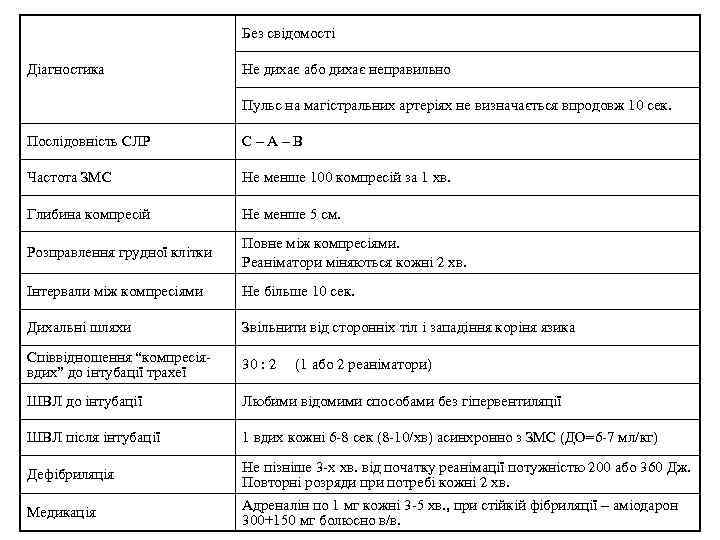
Без свідомості Діагностика Не дихає або дихає неправильно Пульс на магістральних артеріях не визначається впродовж 10 сек. Послідовність СЛР С – А – В Частота ЗМС Не менше 100 компресій за 1 хв. Глибина компресій Не менше 5 см. Розправлення грудної клітки Повне між компресіями. Реаніматори міняються кожні 2 хв. Інтервали між компресіями Не більше 10 сек. Дихальні шляхи Звільнити від сторонніх тіл і западіння коріня язика Співвідношення “компресіявдих” до інтубації трахеї 30 : 2 (1 або 2 реаніматори) ШВЛ до інтубації Любими відомими способами без гіпервентиляції ШВЛ після інтубації 1 вдих кожні 6 -8 сек (8 -10/хв) асинхронно з ЗМС (ДО=6 -7 мл/кг) Дефібриляція Медикація Не пізніше 3 -х хв. від початку реанімації потужністю 200 або 360 Дж. Повторні розряди при потребі кожні 2 хв. Адреналін по 1 мг кожні 3 -5 хв. , при стійкій фібриляції – аміодарон 300+150 мг болюсно в/в.
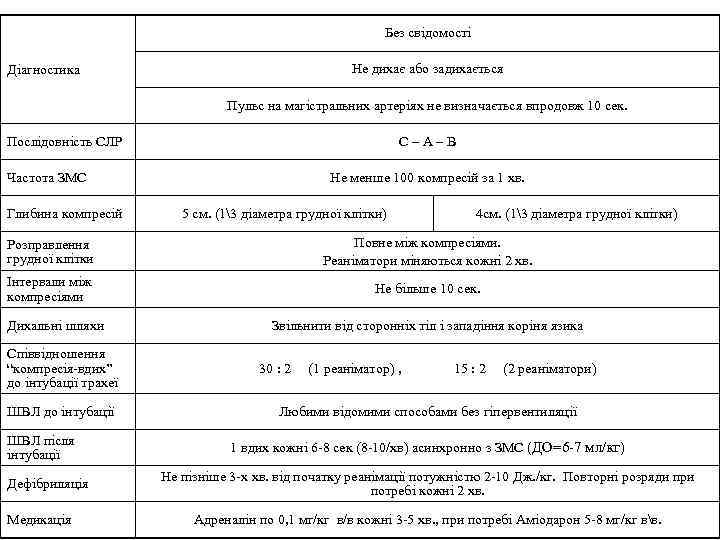
Без свідомості Діагностика Не дихає або задихається Пульс на магістральних артеріях не визначається впродовж 10 сек. Послідовність СЛР Частота ЗМС Глибина компресій С – А – В Не менше 100 компресій за 1 хв. 5 см. (13 діаметра грудної клітки) 4 см. (13 діаметра грудної клітки) Розправлення грудної клітки Повне між компресіями. Реаніматори міняються кожні 2 хв. Інтервали між компресіями Не більше 10 сек. Дихальні шляхи Звільнити від сторонніх тіл і западіння коріня язика Співвідношення “компресія-вдих” до інтубації трахеї 30 : 2 (1 реаніматор) , 15 : 2 (2 реаніматори) ШВЛ до інтубації Любими відомими способами без гіпервентиляції ШВЛ після інтубації Дефібриляція Медикація 1 вдих кожні 6 -8 сек (8 -10/хв) асинхронно з ЗМС (ДО=6 -7 мл/кг) Не пізніше 3 -х хв. від початку реанімації потужністю 2 -10 Дж. /кг. Повторні розряди при потребі кожні 2 хв. Адреналін по 0, 1 мг/кг в/в кожні 3 -5 хв. , при потребі Аміодарон 5 -8 мг/кг вв.

РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ З РЕАНІМАЦІЇ – ERC, 2005 Серцево-легенево-церебральна реанімація Фармакологічне забезпечення СЛЦР 1. Адреналін – полегшує кровообіг по коронарних та мозкових судинах під час непрямого масажу серця, сприяє переходу дрібнохвильової ФШ у великохвильову, яку легше долати кардіоверсією. Дозування: 1 мг кожні 3 -5 хв. 2. Кордарон – препарат вибору при ФШ/ТШ, які рефрактерні до 3 х початкових розрядів дефібрилятора. 300 мг кордарону розводять у 20 мл 5% р-ну глюкози і вводять болюсом, відтак налагоджують інфузію кордарону – 1 мг/хв упровдовж 6 год, а в подальшому – 0, 5 мг/хв. Допустиме на цьому фоні додаткове уведення 150 мг кордарону. Якщо ФШ/ТШ повторюється, то продовжується інфузія 900 мг кордарону аж до максимальної дози 2000 мг. 3. Лідокаїн і/або новокаїнамід є альтернативою до кордарону при недостатності ефекту або непереносимості останнього [не допустимо лідокаїн і кордарон уводити разом!]. Лідокаїн уводять 80 мг в/в струменево, а відтак інфузійно із швидкістю 2 мг/хв. Загальна доза не більше 3 мг/кг упродовж 1 години. Новокаїнамід вводиться лише інфузійно (не болюсно) – 30 мг/хв до загальної дози 17 мг/кг маси тіла хворого. Бретилію тозилат таким хворим не рекомендується.

РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC, 2005 Серцево-легенево-церебральна реанімація Фармакологічне забезпечення СЛЦР (продовження) 4. Атропін – рекомендується при брадиаритмії/асистолії. Краще вводити одноразово в дозі 3 мг. [Колишні клінічні протоколи вимагали вводити атропін по 1 мг кожні 3 хв до загальної дози 0, 4 мг/кг маси тіла]. 5. Магнію сульфат (8 ммоль – 4 мл 50% розчину) рекомендується при рефрактерній ФШ, при поліморфній веретеноподібній ШТ, передозуванні тіазидними та петлевими діуретиками. 6. Еуфілін – 2, 4% 250 -500 мг (5 мг/кг) в/в при асистолії і брадиаритмії, нормотензії.
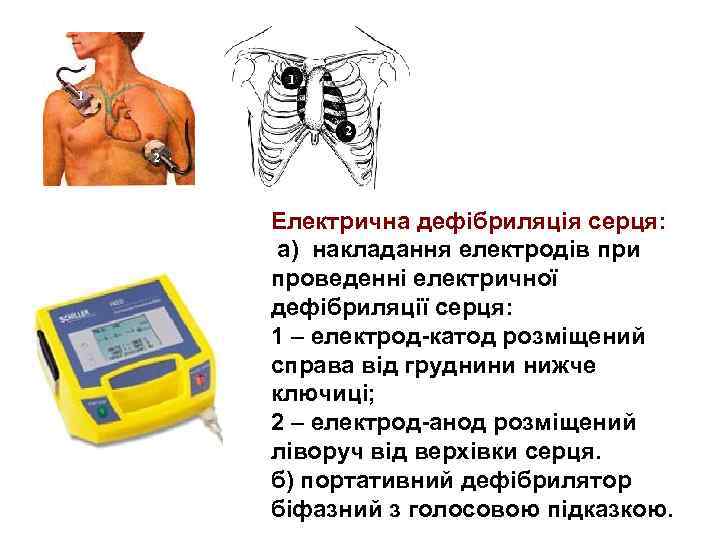
1 2 2 а) б) Електрична дефібриляція серця: а) накладання електродів при проведенні електричної дефібриляції серця: 1 – електрод-катод розміщений справа від груднини нижче ключиці; 2 – електрод-анод розміщений ліворуч від верхівки серця. б) портативний дефібрилятор біфазний з голосовою підказкою.

Варіанти оснащення АЗД В офісах В машинах В аеропортах


Обовязкові обєкти оснащення АЗД

Рекомедації -2010 Європейської ради реанімації та американської асоціації серця Прекардіальний удар при підтвердженій шлуночковій тахікардії без пульсу, якщо дефібрилятор не готовий або відсутній. САB. Дефібриляція 200 Дж Кардіоверсія неуспішна Другий розряд 200 -360 Дж Кардіоверсія неуспішна Третій розряд 360 Дж Кардіоверсія неуспішна Ввести послідовно внутрішньовенно 1 мг адреналіну і 300 мг аміодарону Повторити 3 розряди Повторити введення 1 мг адреналіну і 150 мг аміодарону

Рекомендації - 2010 Європейської ради реанімації та американської асоціації серця “All you need is flow !” ( «Все, що тобі потрібно, - течія!» ) Kjetil Sunde, Resuscitation 81, 2010 (4) 371 -372

СТАТИСТИКА РАПТОВОЇ НЕПЕРЕДБАЧУВАНОЇ СМЕРТІ • Близько чверті всіх смертей не пов’язані з невиліковними захворюваннями чи незворотніми деструктивними змінами в мозку людини; • В США щорічно реєструється 400 000, а в країнах Європи 700 000 випадків раптової смерті, причому відновлення спонтанного кровообігу вдається досягнути в 40 -60% випадків; • 60 -70% зупинок кровообігу відбувається в позалікарняних умовах, з них 33% хворих виживає до моменту евакуації їх в стаціонар.

Цікаві факти ! § Рівень успішних заходів СЛР в умовах стаціонару складає 15 -20%. § Відсоток пацієнтів, в котрих була констатована зупинка кровообігу в позалікарняних умовах і успішно виписані з стаціонару, складає 19%. § З них тільки половина залишились більшменш повноцінними, а без неврологічного дефіциту – тільки кожний десятий. § Таким чином, ефективність реанімаційних заходів в повному об’ємі складає біля 1%

2010 § Рекомендації АНА по СЛР і невідкладній допомозі при ССЗ грунтуються на поглибленому вивченні літератури по реанімації та досвіді 356 ведучих спеціалістів по реанімації з 29 країн, які на протязі 36 місяців аналізували і обговорювали опубліковані матеріали з виробленням рекомендацій по лікуванню ССЗ.

Необхідність нових рекомендацій § 1. Якість виконання компресій грудної клітки вимагає покращення , не дивлячись на те, що введення рекомендацій 2005 року привело до покращення якості СЛР і підвищеного рівня виживаємості.

Необхідність нових рекомендацій § 2. Рівень виживаємості при зупинці серця поза медичним закладом може суттєво змінюватись в залежності від служби, яка надає невідкладну допомогу. § 3. Більшість постраждалих від раптової зупинки серця поза медичним закладом не отримують допомоги ( СЛР) від випадкових свідків.

Розпізнавання зупинки кровообігу § Відсутність свідомості § Відсутність дихання/неправильне дихання (гаспінг – “риб’яче” дихання слід розглядати як ознаку зупинки кровообігу) § Пульс не визначається на протязі 10 с. В залежності від віку дитини пульс можна перевіряти на сонній артерії (діти), плечовій (немовлята) або стегновій (діти та немовлята). § Рішення про початок СЛР повинно бути прийняте в часі не довшому ніж 10 секунд.

Універсальний алгоритм § Не реагує? Дихання відсутнє або поодинокі вдихи (Гаспінг-дихання) § Покликати на допомогу § СЛР 30: 2, накласти електроди монітора/дефібрилятора, оцінити ритм § Якщо ФШ/безпульсова ШТ – 1 розряд – продовжити СЛР впродовж 2 хв. , оцінити ритм. Якщо наявний ритм, що не підлягає дефібриляції (ЕМД/асистолія) – продовжити СЛР протягом 2 хв. , оцінити ритм

Послідовність CAB ! § Частота компресій у всіх вікових групах – не менше 100 за 1 хв. § Глибина компресій У дорослих – 5 -6 см У дітей близько 5 см (не менше 1/3 від передньозаднього розміру (діаметра) грудної клітки У грудних дітей близько 4 см (не менше 1/3 від передньо-заднього розміру (діаметра) грудної клітки Після виконання 30 компресій – відновити прохідність дихальних шляхів та зробити 2 вдохи. У заінтубованого пацієнта – 1 вдох кожні 6 -8 с (8 -10 вдохів за хв. асинхронно з компресіями, 1 с. на вдох

Зауваження § Прекардіальний удар може бути показаний при підтвердженій шлуночковій тахікардії без пульсу, якщо дефібрилятор не готовий або відсутній. § Не рекомендується рутинно використовувати прийом Селліка під час проведення СЛР (якщо цей маневр погіршує вентиляцію або затримує чи утруднює інтубацію, необхідно його змодифікувати або припинити його виконання ). § Грудна клітка повинна повністю розправлятися після кожного стиснення. § Спочатку негайно приступити до СЛР і при першій можливості – скористатися дефібрилятором. Рятівникам, які проводять ЗМС слід мінятися що 2 хв. § Командний підхід !

Забезпечення вентиляції § Вентиляція хворого може досягатися шляхом дихання рот до рота/рот до носа, за допомогою наявного обладнання, наприклад, мішком Амбу, респіратором через лицеву маску, встановлені надгортанні повітроспрями (ларингеальна маска, ай-джель повітроспрям), інтубацію трахеї, трахеостомічну трубку. § Якнайшвидше слід під час СЛР забезпечити подачу пацієнту 100 % кисню. § Уникати гіпервентиляції! ДО = 6 -7 мл/кг маси тіла (≈ 500 мл)

• • Оборотні причини зупинки кровообігу: 4 Г 4 Т Гіпоксія Гіповолемія Гіпо або гіперкаліємія/метаболічні причини (ацидоз) Гіпотермія Тромбоз (легеневої артерії/коронарної артерії) Тампонада перикарду Токсини (ендогенна чи екзогенна інтоксикація) Тиск (напружений пневмоторакс)

Електроімпульсна терапія • • Рекомендовано застосовувати одноразовий розряд. Монофазні імпульси – 360 Дж. Двофазні імпульси – 200 Дж. Накладання електродів: передньобокова позиція (грудинний електрод - на праву підключичну ділянку, верхівковий – на ліву нижню бокову ділянку грудної клітки поряд з лівою молочною залозою по передньоаксилярній лінії). • При стійкій ФШ/ШТ без пульсу – повторні розряди кожні 2 хв. • Хворим з асистолією електрокардіостимуляція зазвичай не показана.

Зауваження • Мінімізація перерв у натисканні грудної клітки безпосередньо перед дефібриляцією, так і після неї. Слід продовжувати натискання грудної клітки під час набору заряду дефібрилятора. Не більше 5 секунд перерви в натисканнях для розряду. • Що перше ? ЗМС чи дефібриляція ? В переважній більшості випадків – ЗМС до підготовки дефібрилятора, який має бути застосований не пізніше 3 -х хв. від початку реанімації. • Ризик ураження рятувальника струмом під час виконання дефібриляції є низьким, особливо якщо він працює в рукавичках.

Спеціалізовані реанімаційні заходи у дорослих (ALS) • Не рекомендується введення ліків через інтубаційну трубку (ендотрахеально) – якщо в/в доступ неможливий, ліки необхідно вводити через внутрішньокістковий доступ. Зовнішня яремна вена під час проведення СЛР переважно добре візуалізується і її можна катетеризувати периферичним венозним катетером. • В лікуванні зупинки кровообігу в дефібриляційних ритмах необхідно ввести 1 мг адреналіну після виконання третьої дефібриляції і поновити ЗМС. Подалі вводити його кожні 3 -5 хвилин. • Аміодарон 300 мг також вводиться болюсно після третьої дефібриляції. Введення можна повторити в дозі 150 мг. • Не рекомендується рутинне введення атропіну у випадку асистолії чи електричної активності без пульсу (ЕМД).

• Спеціалізовані реанімаційні заходи у дорослих (ALS) Рання інтубація трахеї виправдана в тому випадку, якщо може бути виконана добре підготовленими особами та з мінімальною перервою в натисканні грудної клітки. • Капнографія доцільна для підтвердження та моніторування позиції інтубаційної трубки, якості проведення СЛР, а також як рання ознака відновлення спонтанного кровообігу. • Коли відновлено спонтанний кровообіг та можна вірогідно моніторувати сатурацію артеріальної крові (Sa. O 2) за допомогою пульсоксиметрії та/або газометрії, концентрацію кисню у дихальній суміші необхідно регулювати так, щоб підтримувати Sa. O 2 на рівні 94 -98%. • Після відновлення спонтанного кровообігу необхідно підтримувати рівень глюкози в крові не >10 ммоль/л (>180 мг/дл). При цьому необхідно уникати гіпоглікемії.

Спеціалізовані реанімаційні заходи у дорослих (ALS) • Введення гідрокарбонату натрію рекомендовано в дозі 50 ммоль тільки при вихідній гіперкаліємії та отруєнні трициклічними антидепресантами. Подальша орієнтація – на основі визначення КЛР. • Магнію сульфат вводять тільки при доказаній гіпомагніємії. • Доцільне застосування терапевтичної гіпотермії у пацієнтів, що залишаються в комі після зупинки кровообігу.

Реанімаційні заходи у дітей • Співвідношення натискань грудної клітки та вентиляції у дітей 15: 2, однак можна застосувати співвідношення 30: 2 якщо рятувальник надає допомогу один, особливо якщо не вдається досягти необхідної кількості натискань. • Техніка виконання ЗМС у немовлят включає натискання двома пальцями або охоплення грудної клітки долонями та натискання двома великими пальцями. У старших дітей можна застосовувати техніку натискання однією або двома руками.

Реанімаційні заходи у дітей • Застосування автоматичних зовнішніх дефібриляторів у дітей старших одного року - безпечне та ефективне. Рекомендується застосовувати педіатричні електроди і спеціальне програмування, що зменшує енергію пристрою до 50 -75 Дж. Якщо такий пристрій недоступний та немає можливості зменшити енергію мануально, можна застосувати звичайний AED. • Щоб скоротити час без кровоплину, при застосуванні мануального дефібрилятора, необхідно продовжувати натискання грудної клітки під час розміщення та зарядження ложок дефібрилятора або самоприклеювальних електродів. Після зарядки дефібрилятора необхідно припинити на короткий час натискання грудної клітки для виконання дефібриляції. • Рекомендується застосовувати стратегію одиничного розряду з енергією 2 Дж/кг з подальшим її збільшенням але не більше ніж до 10 Дж/кг.

ЗМІНЕНИЙ “ЛАНЦЮЖОК ВИЖИВАННЯ”

ДЯКУЮ ЗА УВАГУ !
Гурток_26.012012.ppt