09f2969f9457252583b65a780de3d187.ppt
- Количество слайдов: 59
 Mamma Sono für Ein- und Aufsteiger Sun & Sound, Kos 23. 5. - 30. 5. 2012 H. Madjar Interdisziplinäres Brustzentrum ISO 9001 / Onkozert DKD Wiesbaden Aukammallee 33 D 65191 Wiesbaden 0611 / 577612 gyn@dkd-wiesbaden. de
Mamma Sono für Ein- und Aufsteiger Sun & Sound, Kos 23. 5. - 30. 5. 2012 H. Madjar Interdisziplinäres Brustzentrum ISO 9001 / Onkozert DKD Wiesbaden Aukammallee 33 D 65191 Wiesbaden 0611 / 577612 gyn@dkd-wiesbaden. de
 Gliederung • Indikationen zur Brustdiagnostik • Standards zur US- Untersuchungstechnik • Befundung nach US- BI-RADS • Leitlinien – 2003, 2008 und 2012 • Wichtige Einsatzgebiete für die Mamma Sonographie
Gliederung • Indikationen zur Brustdiagnostik • Standards zur US- Untersuchungstechnik • Befundung nach US- BI-RADS • Leitlinien – 2003, 2008 und 2012 • Wichtige Einsatzgebiete für die Mamma Sonographie
 Indikationen in der Brustdiagnostik • Screening / Vorsorge -> kommt morgen! • Differentialdiagnostik unklarer Befunde • Abklärung klinischer Symptome • Interventionelle Abklärung • Operationsplanung - Staging, Multifokalität • Nachsorge / Prothesen
Indikationen in der Brustdiagnostik • Screening / Vorsorge -> kommt morgen! • Differentialdiagnostik unklarer Befunde • Abklärung klinischer Symptome • Interventionelle Abklärung • Operationsplanung - Staging, Multifokalität • Nachsorge / Prothesen
 Vorteile der Mammasonographie • Gute Weichteildifferenzierung • Dynamische Untersuchung • Nicht schmerzhaft, keine Strahlung, und beliebig wiederholbar Dichtes Drüsengewebe • prämenopausale Frauen, Schwangere und Laktierende • HRT (Hormone) • Entzündung • nach Strahlentherapie • (Silicon) Implantate
Vorteile der Mammasonographie • Gute Weichteildifferenzierung • Dynamische Untersuchung • Nicht schmerzhaft, keine Strahlung, und beliebig wiederholbar Dichtes Drüsengewebe • prämenopausale Frauen, Schwangere und Laktierende • HRT (Hormone) • Entzündung • nach Strahlentherapie • (Silicon) Implantate
 Voraussetzung zum optimalen Einsatz der Mamma Sono • • • Erfahrung und Sorgfalt des Untersuchers Berücksichtigung der Brustanatomie Systematische Untersuchung und Befundung Gute Gerätequalität Kenntnisse der Möglichkeiten und Grenzen der unterschiedlichen Untersuchungsverfahren • Gezielter Einsatz von Interventionen
Voraussetzung zum optimalen Einsatz der Mamma Sono • • • Erfahrung und Sorgfalt des Untersuchers Berücksichtigung der Brustanatomie Systematische Untersuchung und Befundung Gute Gerätequalität Kenntnisse der Möglichkeiten und Grenzen der unterschiedlichen Untersuchungsverfahren • Gezielter Einsatz von Interventionen
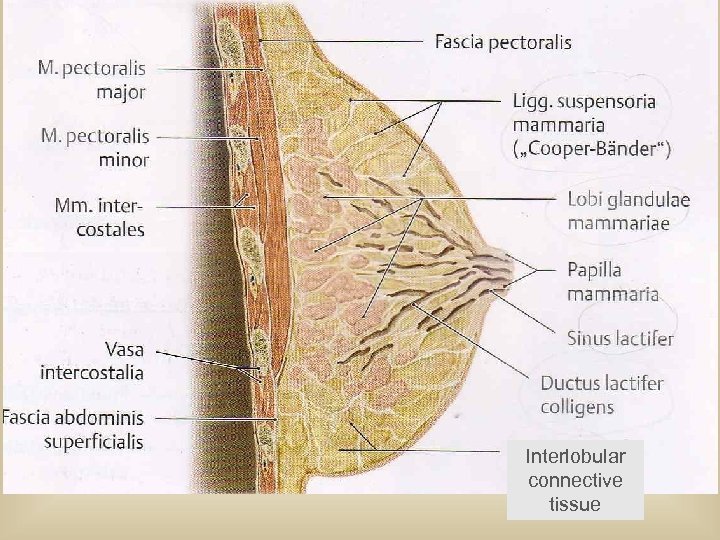 Interlobular connective tissue
Interlobular connective tissue
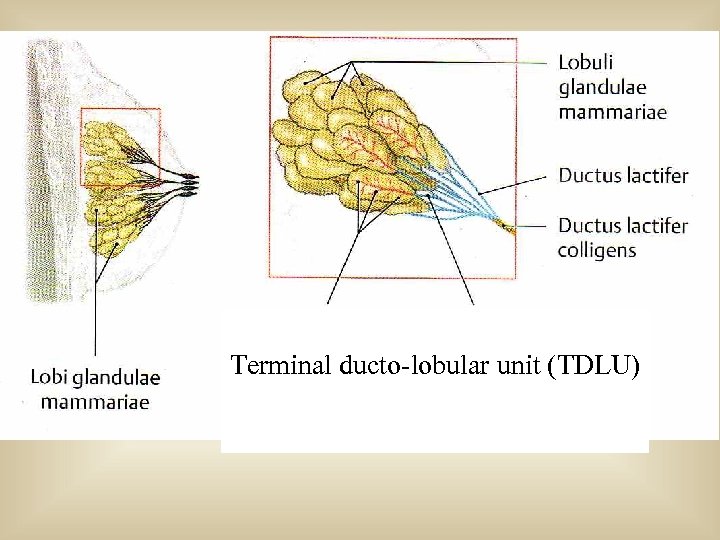 Terminal ducto-lobular unit (TDLU)
Terminal ducto-lobular unit (TDLU)
 Ultraschall Anatomie der Brust Anatomische Struktur Echogenität Haut Mamille Milchgang Subcutanes Fett Cooper`sche Ligamente Brust Parenchym Retromammäres Fett Pectoralismuskel hoch moderat gering hoch moderat bis hoch gering moderat
Ultraschall Anatomie der Brust Anatomische Struktur Echogenität Haut Mamille Milchgang Subcutanes Fett Cooper`sche Ligamente Brust Parenchym Retromammäres Fett Pectoralismuskel hoch moderat gering hoch moderat bis hoch gering moderat
 Brustdichte Vier Kategorien nach ACR BI-RADS Klassifikation • Gruppe I Brust Parenchym < 25 % • Gruppe II Brust Parenchym 25 -50 % • Gruppe III Brust Parenchym 51 -75 % • Gruppe IV Brust Parenchym > 75 %
Brustdichte Vier Kategorien nach ACR BI-RADS Klassifikation • Gruppe I Brust Parenchym < 25 % • Gruppe II Brust Parenchym 25 -50 % • Gruppe III Brust Parenchym 51 -75 % • Gruppe IV Brust Parenchym > 75 %
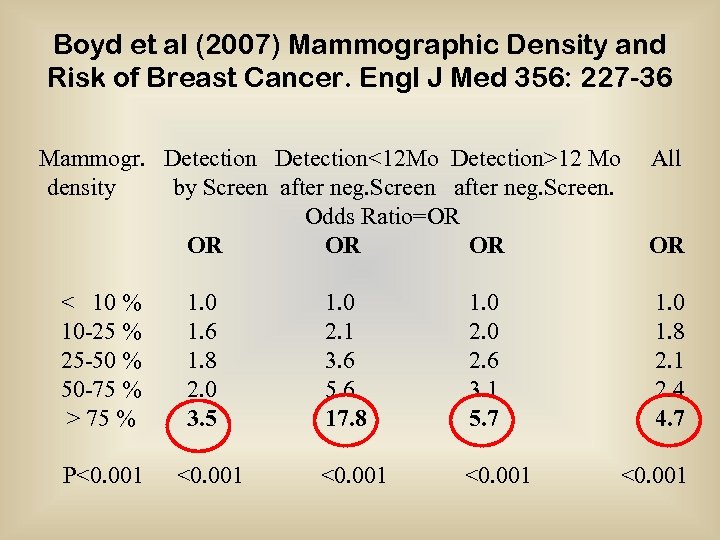 Boyd et al (2007) Mammographic Density and Risk of Breast Cancer. Engl J Med 356: 227 -36 Mammogr. Detection<12 Mo Detection>12 Mo All density by Screen after neg. Screen. Odds Ratio=OR OR OR < 10 % 10 -25 % 25 -50 % 50 -75 % > 75 % 1. 0 1. 6 1. 8 2. 0 3. 5 1. 0 2. 1 3. 6 5. 6 17. 8 1. 0 2. 6 3. 1 5. 7 1. 0 1. 8 2. 1 2. 4 4. 7 P<0. 001 <0. 001
Boyd et al (2007) Mammographic Density and Risk of Breast Cancer. Engl J Med 356: 227 -36 Mammogr. Detection<12 Mo Detection>12 Mo All density by Screen after neg. Screen. Odds Ratio=OR OR OR < 10 % 10 -25 % 25 -50 % 50 -75 % > 75 % 1. 0 1. 6 1. 8 2. 0 3. 5 1. 0 2. 1 3. 6 5. 6 17. 8 1. 0 2. 6 3. 1 5. 7 1. 0 1. 8 2. 1 2. 4 4. 7 P<0. 001 <0. 001
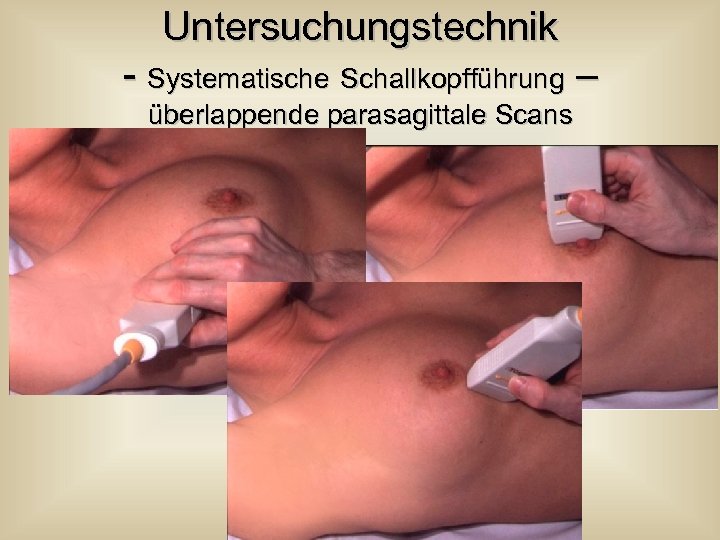 Untersuchungstechnik - Systematische Schallkopfführung – überlappende parasagittale Scans
Untersuchungstechnik - Systematische Schallkopfführung – überlappende parasagittale Scans
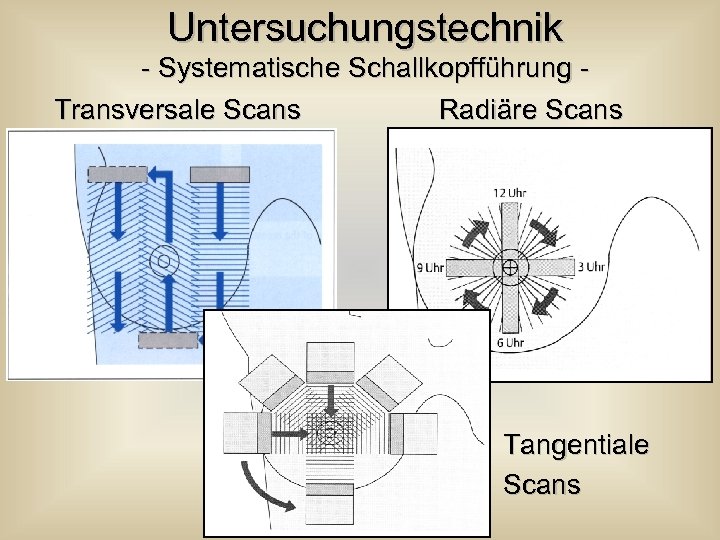 Untersuchungstechnik - Systematische Schallkopfführung Transversale Scans Radiäre Scans Tangentiale Scans
Untersuchungstechnik - Systematische Schallkopfführung Transversale Scans Radiäre Scans Tangentiale Scans
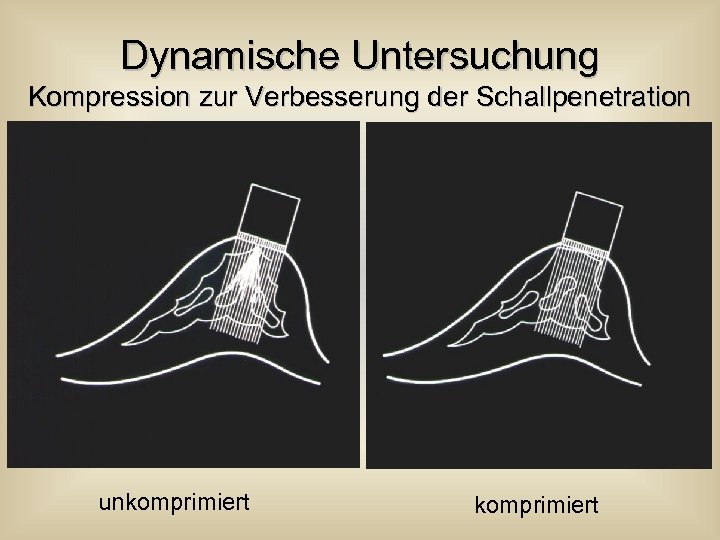 Dynamische Untersuchung Kompression zur Verbesserung der Schallpenetration unkomprimiert
Dynamische Untersuchung Kompression zur Verbesserung der Schallpenetration unkomprimiert
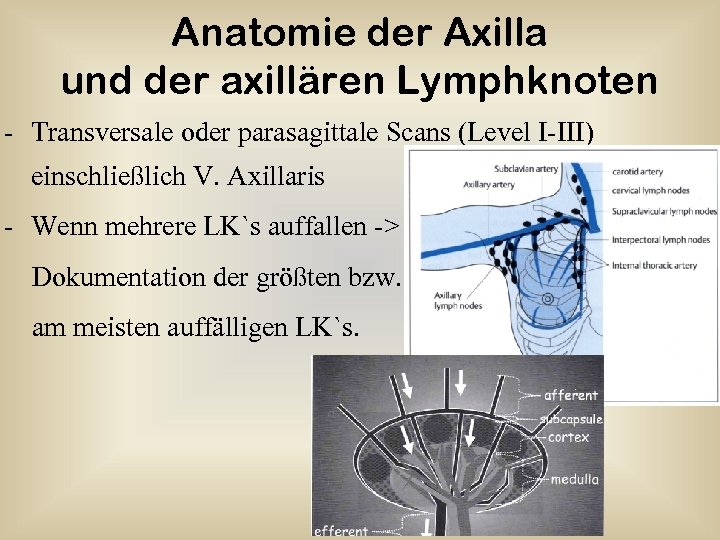 Anatomie der Axilla und der axillären Lymphknoten - Transversale oder parasagittale Scans (Level I-III) einschließlich V. Axillaris - Wenn mehrere LK`s auffallen -> Dokumentation der größten bzw. the largest and am meisten auffälligen LK`s.
Anatomie der Axilla und der axillären Lymphknoten - Transversale oder parasagittale Scans (Level I-III) einschließlich V. Axillaris - Wenn mehrere LK`s auffallen -> Dokumentation der größten bzw. the largest and am meisten auffälligen LK`s.
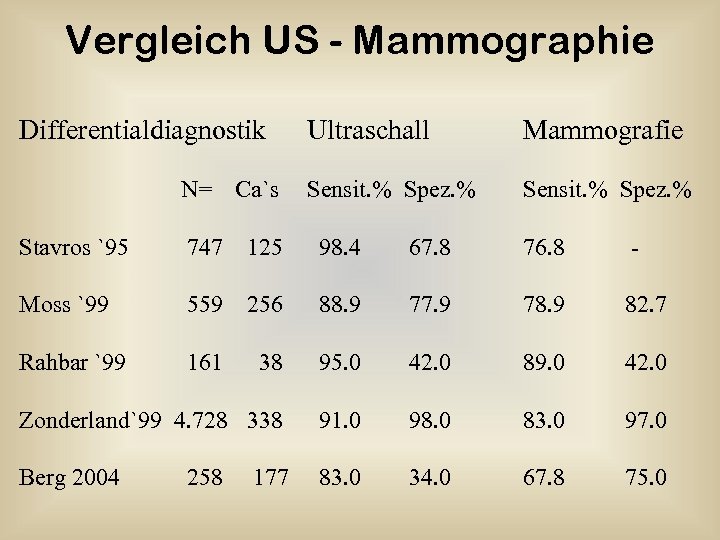 Vergleich US - Mammographie Differentialdiagnostik Ultraschall Mammografie Sensit. % Spez. % 125 98. 4 67. 8 76. 8 - 256 88. 9 77. 9 78. 9 82. 7 38 95. 0 42. 0 89. 0 42. 0 338 91. 0 98. 0 83. 0 97. 0 177 83. 0 34. 0 67. 8 75. 0 N= Ca`s Stavros `95 747 Moss `99 559 Rahbar `99 161 Zonderland`99 4. 728 Berg 2004 258
Vergleich US - Mammographie Differentialdiagnostik Ultraschall Mammografie Sensit. % Spez. % 125 98. 4 67. 8 76. 8 - 256 88. 9 77. 9 78. 9 82. 7 38 95. 0 42. 0 89. 0 42. 0 338 91. 0 98. 0 83. 0 97. 0 177 83. 0 34. 0 67. 8 75. 0 N= Ca`s Stavros `95 747 Moss `99 559 Rahbar `99 161 Zonderland`99 4. 728 Berg 2004 258
 2003
2003
 BI-RADS FOR ULTRASOUND COMMITTEE • • • Ellen B. Mendelson, MD, Chair Gary Whitman, MD, Vice-Chair Jay Baker, MD Christopher Comstock, MD Wendie A. Berg, MD, Ph. D Marcela Böhm-Vélez, MD Marina Feldman, MD, MBA Helmut Madjar, MD A. Thomas Stavros, MD Giorgio Rizzatto, MD Vanessa V. D. Wear, MD Margarita Zuley, MD
BI-RADS FOR ULTRASOUND COMMITTEE • • • Ellen B. Mendelson, MD, Chair Gary Whitman, MD, Vice-Chair Jay Baker, MD Christopher Comstock, MD Wendie A. Berg, MD, Ph. D Marcela Böhm-Vélez, MD Marina Feldman, MD, MBA Helmut Madjar, MD A. Thomas Stavros, MD Giorgio Rizzatto, MD Vanessa V. D. Wear, MD Margarita Zuley, MD
 Tumorkriterien analog ACR® Form rund, oval, irregulär Achse horizontal, vertikal, indifferent, nicht messbar Rand glatt, gelappt, unscharf, mikrolobuliert anguliert, spikuliert Begrenzung Echoreicher Randsaum vorhanden/nicht vorhanden Echogenität echofrei, echoarm, echogleich, echoreich, komplex Schallfortleitung abgeschwächt, indifferent, verstärkt, gemischt Komprimierbarkeit gut, gering, nicht komprimierbar, nicht beurteilbar Verschieblichkeit gut, wenig, nicht verschieblich, nicht beurteilbar Tumorumgebung Architekturstörung, Coopersche Ligamente, Haut, Thoraxwand
Tumorkriterien analog ACR® Form rund, oval, irregulär Achse horizontal, vertikal, indifferent, nicht messbar Rand glatt, gelappt, unscharf, mikrolobuliert anguliert, spikuliert Begrenzung Echoreicher Randsaum vorhanden/nicht vorhanden Echogenität echofrei, echoarm, echogleich, echoreich, komplex Schallfortleitung abgeschwächt, indifferent, verstärkt, gemischt Komprimierbarkeit gut, gering, nicht komprimierbar, nicht beurteilbar Verschieblichkeit gut, wenig, nicht verschieblich, nicht beurteilbar Tumorumgebung Architekturstörung, Coopersche Ligamente, Haut, Thoraxwand
 Tumorkriterien ACR-US-BI-RADS® analog Verkalkungen Spezialfälle Durchblutung + Quantität + Gefäßzahl + Gefäßmuster + 3 D Kriterien + Lymphknoten + LK-Beurteilung + Milchgänge Makro/ Mikrokalk außerhalb/innerhalb eines Herdbefundes Konglomerat von Mikrozysten, komplexe Zysten, Hautläsion, Fremdkörper, intramammäre Lymphknoten keine, Gefäße im Tumor/ Randbereich/ im umgebenden Gewebe verstärkt, leicht verstärkt, nicht verstärkt radiär, tangential, irregulär Kompressionsmuster, Retraktionsmuster Region (Axilla, infra-supraclaviculär, Hals, parasternal) unverdächtig, Größe regelrecht, erweitert, glatt, unregelmäßig, Abbruch, Binnenstruktur, Metrik
Tumorkriterien ACR-US-BI-RADS® analog Verkalkungen Spezialfälle Durchblutung + Quantität + Gefäßzahl + Gefäßmuster + 3 D Kriterien + Lymphknoten + LK-Beurteilung + Milchgänge Makro/ Mikrokalk außerhalb/innerhalb eines Herdbefundes Konglomerat von Mikrozysten, komplexe Zysten, Hautläsion, Fremdkörper, intramammäre Lymphknoten keine, Gefäße im Tumor/ Randbereich/ im umgebenden Gewebe verstärkt, leicht verstärkt, nicht verstärkt radiär, tangential, irregulär Kompressionsmuster, Retraktionsmuster Region (Axilla, infra-supraclaviculär, Hals, parasternal) unverdächtig, Größe regelrecht, erweitert, glatt, unregelmäßig, Abbruch, Binnenstruktur, Metrik
 ACR US – BI-RADS analoge Dignitätseinteilung Kategorie 0 nicht aussagefähig: Zusätzliche bildgebende Diagnostik Kategorie 1 negativ: Kein auffälliger Herdbefund, -> Routine follow up Kategorie 2 benige: Keine Malignitätskriterien, z. B. Zysten Kategorie 3 wahrscheinlich gutartig: Malignitätswahscheinlichkeit <2%, z. B. Fibroadenom, -> kurzfristiges follow-up (Punktion? ) Kategorie 4 suspekter Befund: Niedrige bis hohe Wahrscheinlichkeit auf Malignität 3 -94%, -> Punktion empfohlen Kategorie 5 hoch suspekt auf Malignität: Fast sicher maligne >95% -> Abklärung notwendig (Kategorie 6) (Gesichertes Karzinom, z. B. durch Biopsie: Definitive Therapieeinleitung erforderlich) Wachstum oder Entwicklung suspekter Kriterien beim Follow up -> höhere Einstufung, keine Änderung -> niedrigere Kategorie
ACR US – BI-RADS analoge Dignitätseinteilung Kategorie 0 nicht aussagefähig: Zusätzliche bildgebende Diagnostik Kategorie 1 negativ: Kein auffälliger Herdbefund, -> Routine follow up Kategorie 2 benige: Keine Malignitätskriterien, z. B. Zysten Kategorie 3 wahrscheinlich gutartig: Malignitätswahscheinlichkeit <2%, z. B. Fibroadenom, -> kurzfristiges follow-up (Punktion? ) Kategorie 4 suspekter Befund: Niedrige bis hohe Wahrscheinlichkeit auf Malignität 3 -94%, -> Punktion empfohlen Kategorie 5 hoch suspekt auf Malignität: Fast sicher maligne >95% -> Abklärung notwendig (Kategorie 6) (Gesichertes Karzinom, z. B. durch Biopsie: Definitive Therapieeinleitung erforderlich) Wachstum oder Entwicklung suspekter Kriterien beim Follow up -> höhere Einstufung, keine Änderung -> niedrigere Kategorie
 Tumordifferenzierung - Fibroadenom Form Achse Rand Begrenzung Echogenität Schallfortleitung Verkalkungen Komprimierbar Verschieblich Tumorumgebung oval horizontal glatt kein Randsaum echoarm verstärkt gering gut keine Architekturstörung US BI-RADS 3 „wahrscheinlich gutartig“
Tumordifferenzierung - Fibroadenom Form Achse Rand Begrenzung Echogenität Schallfortleitung Verkalkungen Komprimierbar Verschieblich Tumorumgebung oval horizontal glatt kein Randsaum echoarm verstärkt gering gut keine Architekturstörung US BI-RADS 3 „wahrscheinlich gutartig“
 Tumordifferenzierung - Karzinom Form Achse Rand Begrenzung Echogenität Schallfortleitung Verkalkungen Komprimierbar Verschieblich Tumorumgebung oval horizontal glatt kein Randsaum echoarm verstärkt gering gut Architektur- störung US BI-RADS 5 „maligne“
Tumordifferenzierung - Karzinom Form Achse Rand Begrenzung Echogenität Schallfortleitung Verkalkungen Komprimierbar Verschieblich Tumorumgebung oval horizontal glatt kein Randsaum echoarm verstärkt gering gut Architektur- störung US BI-RADS 5 „maligne“
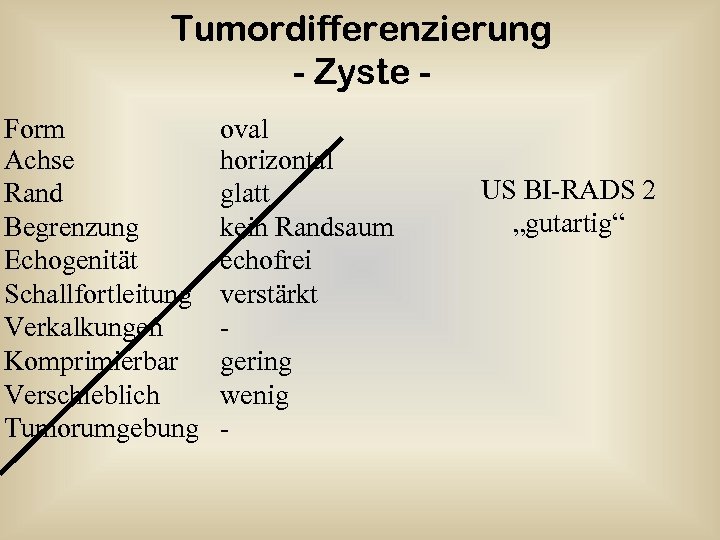 Tumordifferenzierung - Zyste Form Achse Rand Begrenzung Echogenität Schallfortleitung Verkalkungen Komprimierbar Verschieblich Tumorumgebung oval horizontal glatt kein Randsaum echofrei verstärkt gering wenig - US BI-RADS 2 „gutartig“
Tumordifferenzierung - Zyste Form Achse Rand Begrenzung Echogenität Schallfortleitung Verkalkungen Komprimierbar Verschieblich Tumorumgebung oval horizontal glatt kein Randsaum echofrei verstärkt gering wenig - US BI-RADS 2 „gutartig“
 Form Achse Rand Begrenzung Echogenität Schallfortleitung Verkalkungen Komprimierbar Verschieblich Tumorumgebung Durchblutung oval horizontal glatt kein Randsaum echoarm verstärkt nicht wenig unauffällig keine BI-RADS 2 „gutartig“ Spezialfall: Septierte Zyste und Konglomerat von Mikrozysten
Form Achse Rand Begrenzung Echogenität Schallfortleitung Verkalkungen Komprimierbar Verschieblich Tumorumgebung Durchblutung oval horizontal glatt kein Randsaum echoarm verstärkt nicht wenig unauffällig keine BI-RADS 2 „gutartig“ Spezialfall: Septierte Zyste und Konglomerat von Mikrozysten
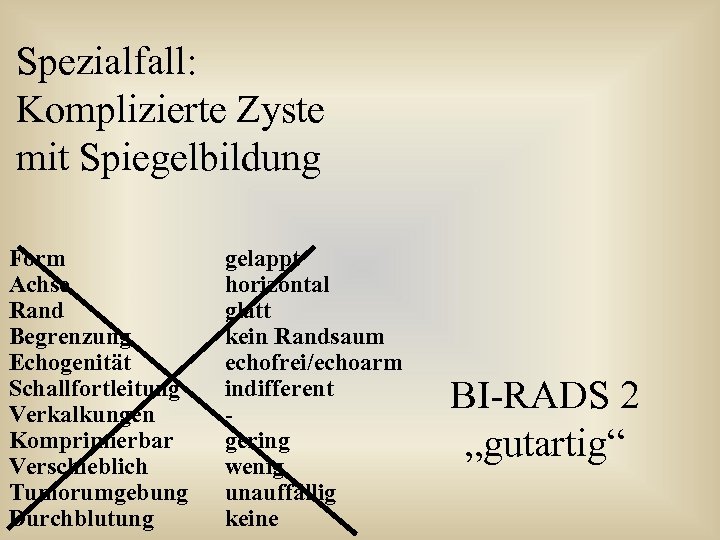 Spezialfall: Komplizierte Zyste mit Spiegelbildung Form Achse Rand Begrenzung Echogenität Schallfortleitung Verkalkungen Komprimierbar Verschieblich Tumorumgebung Durchblutung gelappt horizontal glatt kein Randsaum echofrei/echoarm indifferent gering wenig unauffällig keine BI-RADS 2 „gutartig“
Spezialfall: Komplizierte Zyste mit Spiegelbildung Form Achse Rand Begrenzung Echogenität Schallfortleitung Verkalkungen Komprimierbar Verschieblich Tumorumgebung Durchblutung gelappt horizontal glatt kein Randsaum echofrei/echoarm indifferent gering wenig unauffällig keine BI-RADS 2 „gutartig“
 Präoperative Sonographie - Operationsplanung Tumormetrik, Staging Multifokalität, Multizentrizität Lymphknotenstatus Lokalisation Mamillen- und Hautabstand Markierung Präparatesonographie CHT-Verlaufskontrolle
Präoperative Sonographie - Operationsplanung Tumormetrik, Staging Multifokalität, Multizentrizität Lymphknotenstatus Lokalisation Mamillen- und Hautabstand Markierung Präparatesonographie CHT-Verlaufskontrolle
 Ultraschall als Methode zur Messung der Tumorgröße Korrelation mit histologischer Größe (n=55) Palpation (n=51) 0. 68 Mammographie (n=45) 0. 84 Ultraschall (n=52) 0. 89 Korrekte CHT-Verlaufs-Monitoring bei 35 Patienten: Palpation: 31 / XRM: 20 / US: 31 Forouhi et al. (1994) Br. J. Surgery 81: 223 -225 (The Edinburgh Breast Unit, Western General Hospital)
Ultraschall als Methode zur Messung der Tumorgröße Korrelation mit histologischer Größe (n=55) Palpation (n=51) 0. 68 Mammographie (n=45) 0. 84 Ultraschall (n=52) 0. 89 Korrekte CHT-Verlaufs-Monitoring bei 35 Patienten: Palpation: 31 / XRM: 20 / US: 31 Forouhi et al. (1994) Br. J. Surgery 81: 223 -225 (The Edinburgh Breast Unit, Western General Hospital)
 Clinical, mammographic and sonographic determination of breast cancer size Correlation with histopathologic measurement in 31 carcinomas: • palpation 0. 79 • mammography 0. 72 • ultrasound 0. 84 (n=29) (n=20) (n=31) • Fornage et al. (1987) Cancer 60: 765 -771
Clinical, mammographic and sonographic determination of breast cancer size Correlation with histopathologic measurement in 31 carcinomas: • palpation 0. 79 • mammography 0. 72 • ultrasound 0. 84 (n=29) (n=20) (n=31) • Fornage et al. (1987) Cancer 60: 765 -771
 Preoperative Staging of Breast Cancer palpation, mammography and high resolution US 100 Brustkrebs Patienten 41 x T 1, 50 x T 2, 9 x T 3/4 Entdeckung Korrelation mit histol. Tumorgröße Ultraschall Mammographie Palpation 98 96 83 0. 91 0. 76 0. 74 Madjar et al. (1993) Ultrasound Obstet. Gynecol. 3: 185 -190
Preoperative Staging of Breast Cancer palpation, mammography and high resolution US 100 Brustkrebs Patienten 41 x T 1, 50 x T 2, 9 x T 3/4 Entdeckung Korrelation mit histol. Tumorgröße Ultraschall Mammographie Palpation 98 96 83 0. 91 0. 76 0. 74 Madjar et al. (1993) Ultrasound Obstet. Gynecol. 3: 185 -190
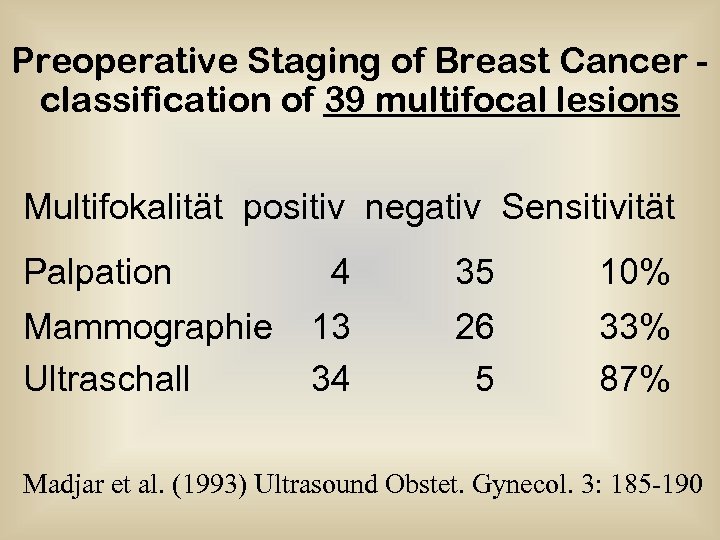 Preoperative Staging of Breast Cancer classification of 39 multifocal lesions Multifokalität positiv negativ Sensitivität Palpation Mammographie Ultraschall 4 35 10% 13 34 26 5 33% 87% Madjar et al. (1993) Ultrasound Obstet. Gynecol. 3: 185 -190
Preoperative Staging of Breast Cancer classification of 39 multifocal lesions Multifokalität positiv negativ Sensitivität Palpation Mammographie Ultraschall 4 35 10% 13 34 26 5 33% 87% Madjar et al. (1993) Ultrasound Obstet. Gynecol. 3: 185 -190
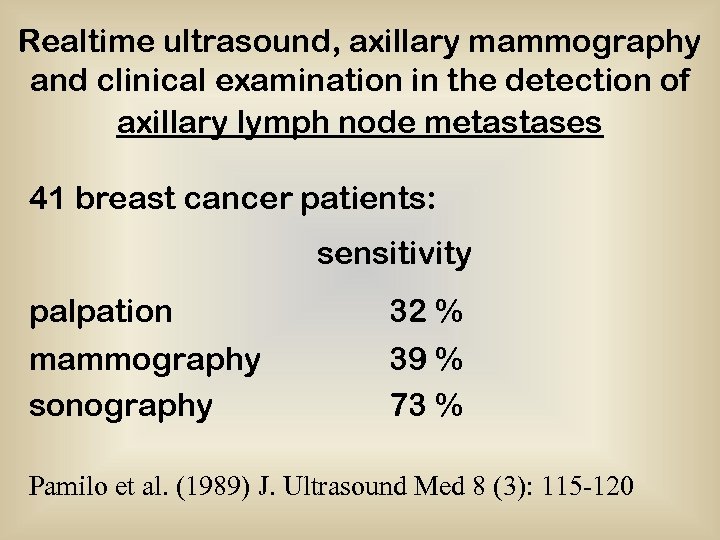 Realtime ultrasound, axillary mammography and clinical examination in the detection of axillary lymph node metastases 41 breast cancer patients: sensitivity palpation 32 % mammography sonography 39 % 73 % Pamilo et al. (1989) J. Ultrasound Med 8 (3): 115 -120
Realtime ultrasound, axillary mammography and clinical examination in the detection of axillary lymph node metastases 41 breast cancer patients: sensitivity palpation 32 % mammography sonography 39 % 73 % Pamilo et al. (1989) J. Ultrasound Med 8 (3): 115 -120
 Metastatic breast carcinoma in axillary lymph nodes: In vitro US detection 40 patients, 45 / 158 lymph nodes metastatic 38 / 45 sonographic signs of malignancy n= sensitivity specificity hilum absent disruption of cortex long to short axis (< 1. 5) 27 32 20 60% 71% 44% Feu et al. (1997) Radiology 205: 831 -835 77% 73% 54%
Metastatic breast carcinoma in axillary lymph nodes: In vitro US detection 40 patients, 45 / 158 lymph nodes metastatic 38 / 45 sonographic signs of malignancy n= sensitivity specificity hilum absent disruption of cortex long to short axis (< 1. 5) 27 32 20 60% 71% 44% Feu et al. (1997) Radiology 205: 831 -835 77% 73% 54%
 Sensitivity and Specificity of Preoperative Ultrasonography for Diagnosing Nodal Metastases in Patients with Breast Cancer Axilläre LK-Diagnostik n=429 Normal: Echoreicher Hilus und Echoarmer Cortex, Ovale Form, transversaler DM > longitudinaler DM Suspekt: Fehlende Differenzierung Hilus/Cortex (LK echoarm), exzentrischer Cortex, LK-Konglomerat US 283 LK`s unverdächtig US 146 LK`s suspekt -> 219 frei, 64 positiv 71 frei, 75 positiv Sensitivität 54% 43 -65%), Spezifität 76% (56 -85%), ppv 77%, npv 51% 9 Untersucher, Ergebnisse abhängig von Erfahrung! Köhler, Ohlinger (2011) Ultraschall in Med. 32: 393 -399
Sensitivity and Specificity of Preoperative Ultrasonography for Diagnosing Nodal Metastases in Patients with Breast Cancer Axilläre LK-Diagnostik n=429 Normal: Echoreicher Hilus und Echoarmer Cortex, Ovale Form, transversaler DM > longitudinaler DM Suspekt: Fehlende Differenzierung Hilus/Cortex (LK echoarm), exzentrischer Cortex, LK-Konglomerat US 283 LK`s unverdächtig US 146 LK`s suspekt -> 219 frei, 64 positiv 71 frei, 75 positiv Sensitivität 54% 43 -65%), Spezifität 76% (56 -85%), ppv 77%, npv 51% 9 Untersucher, Ergebnisse abhängig von Erfahrung! Köhler, Ohlinger (2011) Ultraschall in Med. 32: 393 -399
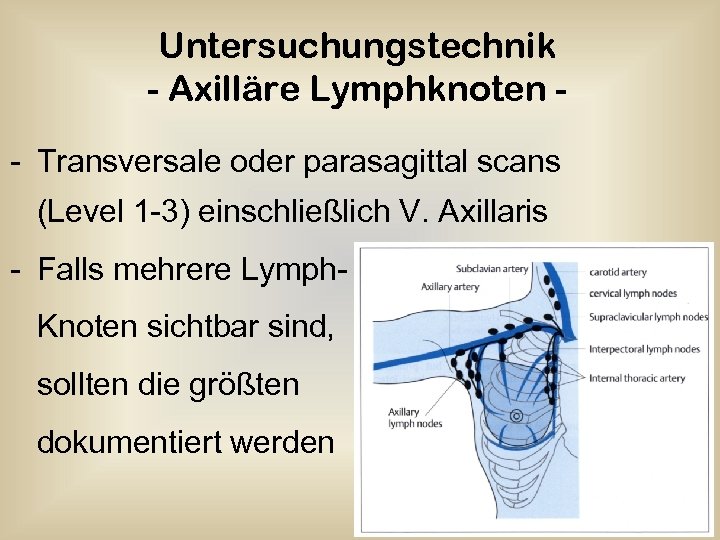 Untersuchungstechnik - Axilläre Lymphknoten - Transversale oder parasagittal scans (Level 1 -3) einschließlich V. Axillaris - Falls mehrere Lymph. Knoten sichtbar sind, sollten die größten dokumentiert werden
Untersuchungstechnik - Axilläre Lymphknoten - Transversale oder parasagittal scans (Level 1 -3) einschließlich V. Axillaris - Falls mehrere Lymph. Knoten sichtbar sind, sollten die größten dokumentiert werden
 „auffällige axilläre LK`s“ • 46 -J. Pat. , I/II • FA o. B. , Zyklus irregularis • 12/97 BET li p. T 2 N 1 b, 4 x EC, Zoladex 3 J. , keine Nachbestrahlung wegen Nervenläsion • Pat. spürte Knoten li Axilla + Druckgefühl • Klin. Bef. : Ø 5 mm Knötchen li Axilla • Rö-Mammo: o. B. Ø US DKD: Beide Mammae o. B. li Axilla: . . .
„auffällige axilläre LK`s“ • 46 -J. Pat. , I/II • FA o. B. , Zyklus irregularis • 12/97 BET li p. T 2 N 1 b, 4 x EC, Zoladex 3 J. , keine Nachbestrahlung wegen Nervenläsion • Pat. spürte Knoten li Axilla + Druckgefühl • Klin. Bef. : Ø 5 mm Knötchen li Axilla • Rö-Mammo: o. B. Ø US DKD: Beide Mammae o. B. li Axilla: . . .
 Axilläre LK-Metastasen 46 - j. Patientin Vor 10 Jahren BET li p. T 2 N 1 b, 4 x EC, Zoladex 3 J. Knoten li Axilla Ø 5 mm US+Stanze: Li Axilla LK-Metas L I – III ØEmpf. : Axilla-Revision + CHT Tel. Pat. : „Sie war in UKL für 2. Meinung, dort Knochenszinti, CT Knochen und Lunge, dies habe nichts gezeigt, daher wird LK-Meta bezweifelt. “ – Ausführliche Diskussion über Notwendigkeit der OP, ausführliche Beratung; Pat. macht die weitere Behandlung in der Uniklinik
Axilläre LK-Metastasen 46 - j. Patientin Vor 10 Jahren BET li p. T 2 N 1 b, 4 x EC, Zoladex 3 J. Knoten li Axilla Ø 5 mm US+Stanze: Li Axilla LK-Metas L I – III ØEmpf. : Axilla-Revision + CHT Tel. Pat. : „Sie war in UKL für 2. Meinung, dort Knochenszinti, CT Knochen und Lunge, dies habe nichts gezeigt, daher wird LK-Meta bezweifelt. “ – Ausführliche Diskussion über Notwendigkeit der OP, ausführliche Beratung; Pat. macht die weitere Behandlung in der Uniklinik
 Präoperatives Staging und OP -Planung durch Ultraschall Palpation Rö-Mammo Ultraschall MRT Tumorgröße +/+ +++ ++ Lokalisation/ (+/-) + +++ + Lagebeziehung Ränder nach OP (-) + +++ Multifokalität/ (-) + +++ ++ Multizentrizität Lymphknoten (+) ++ CHT-Verlauf (+) + +++ -
Präoperatives Staging und OP -Planung durch Ultraschall Palpation Rö-Mammo Ultraschall MRT Tumorgröße +/+ +++ ++ Lokalisation/ (+/-) + +++ + Lagebeziehung Ränder nach OP (-) + +++ Multifokalität/ (-) + +++ ++ Multizentrizität Lymphknoten (+) ++ CHT-Verlauf (+) + +++ -
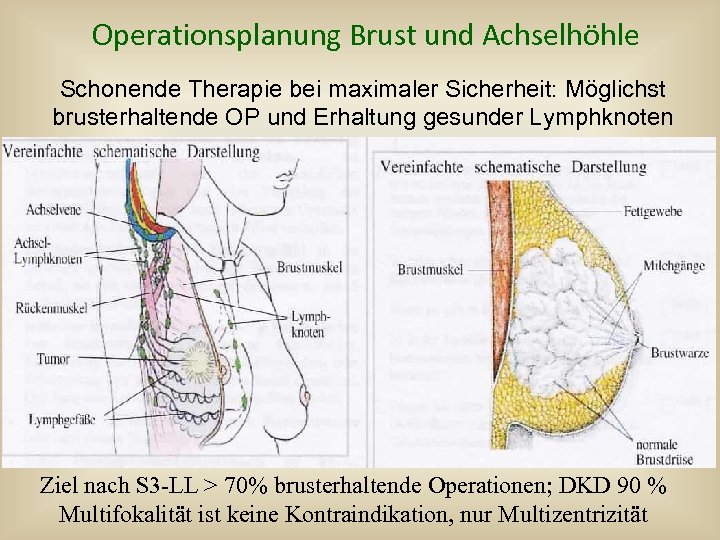 Operationsplanung Brust und Achselhöhle Schonende Therapie bei maximaler Sicherheit: Möglichst brusterhaltende OP und Erhaltung gesunder Lymphknoten Ziel nach S 3 -LL > 70% brusterhaltende Operationen; DKD 90 % Multifokalität ist keine Kontraindikation, nur Multizentrizität
Operationsplanung Brust und Achselhöhle Schonende Therapie bei maximaler Sicherheit: Möglichst brusterhaltende OP und Erhaltung gesunder Lymphknoten Ziel nach S 3 -LL > 70% brusterhaltende Operationen; DKD 90 % Multifokalität ist keine Kontraindikation, nur Multizentrizität
 Alte / neue leitliniengerechte Standards S 3 Leitlinien zur operativen Therapie der Axilla 2008/12 Bei ausschließlicher Mikrometastasierung kann auf eine Axilladissektion verzichtet werden. Für Patientinnen mit p. T 1 -p. T 2/c. N 0 -Tumoren, die eine brusterhaltende Operation mit anschließender Tangentialfeldbestrahlung erhalten und einen oder zwei positive Sentinel-Lymphknoten aufweisen, besteht die Option, auf eine Axilladissektion zu verzichten.
Alte / neue leitliniengerechte Standards S 3 Leitlinien zur operativen Therapie der Axilla 2008/12 Bei ausschließlicher Mikrometastasierung kann auf eine Axilladissektion verzichtet werden. Für Patientinnen mit p. T 1 -p. T 2/c. N 0 -Tumoren, die eine brusterhaltende Operation mit anschließender Tangentialfeldbestrahlung erhalten und einen oder zwei positive Sentinel-Lymphknoten aufweisen, besteht die Option, auf eine Axilladissektion zu verzichten.
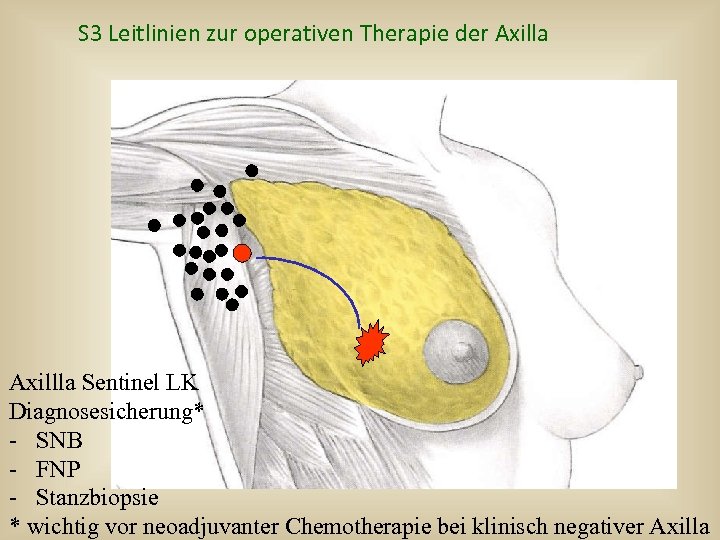 S 3 Leitlinien zur operativen Therapie der Axilla Axillla Sentinel LK Diagnosesicherung* - SNB - FNP - Stanzbiopsie * wichtig vor neoadjuvanter Chemotherapie bei klinisch negativer Axilla
S 3 Leitlinien zur operativen Therapie der Axilla Axillla Sentinel LK Diagnosesicherung* - SNB - FNP - Stanzbiopsie * wichtig vor neoadjuvanter Chemotherapie bei klinisch negativer Axilla
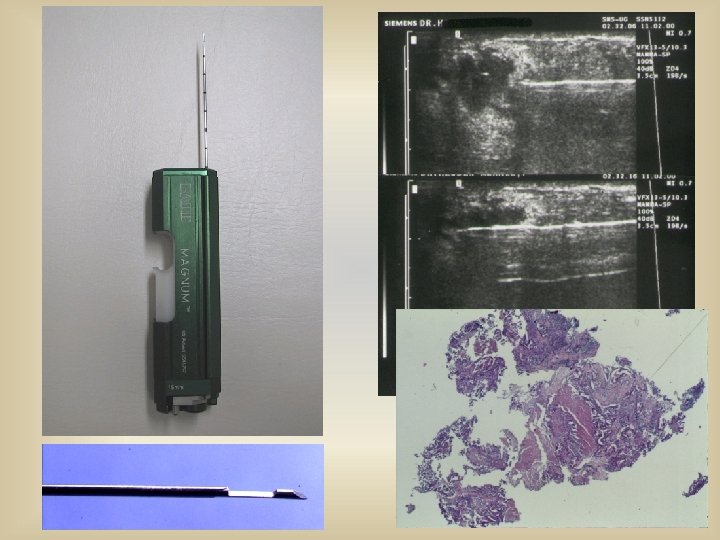
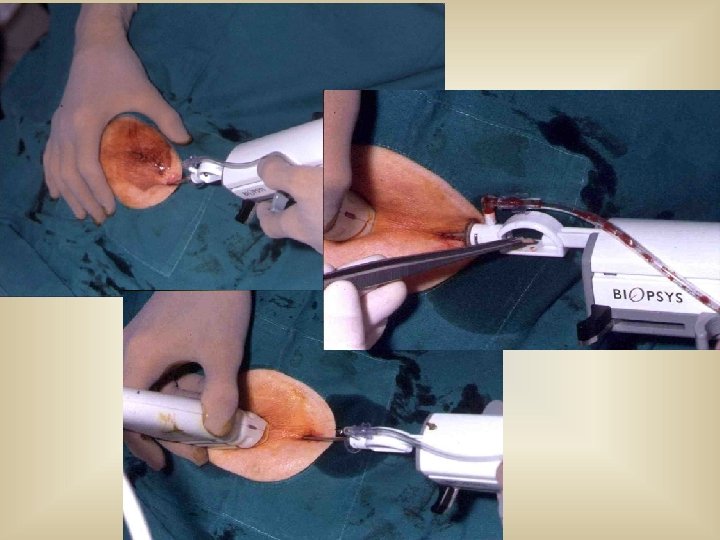
 Interventionelle Diagnostik FEINNADELPUNKTION • Zystenpunktion (Diagnostik und Therapie) (Differenzierung, Sicherung von benignen Tumoren) STANZBIOPSIE • Diagnosesicherung benigne/maligne • Definitive OP Planung bzw. neoadjuvante Therapie VAKUUMBIOPSIE • Diagnosesicherung und Tumorektomie
Interventionelle Diagnostik FEINNADELPUNKTION • Zystenpunktion (Diagnostik und Therapie) (Differenzierung, Sicherung von benignen Tumoren) STANZBIOPSIE • Diagnosesicherung benigne/maligne • Definitive OP Planung bzw. neoadjuvante Therapie VAKUUMBIOPSIE • Diagnosesicherung und Tumorektomie
 Nachsorgediagnostik • Mastektomie – Thoraxwand und Lympfabflusswege • Wiederaufbau – Eigengewebe, Expander, Prothese • Brusterhaltende OP – Lokalrezidiv, Lymphabfluss, kontralaterale Brust
Nachsorgediagnostik • Mastektomie – Thoraxwand und Lympfabflusswege • Wiederaufbau – Eigengewebe, Expander, Prothese • Brusterhaltende OP – Lokalrezidiv, Lymphabfluss, kontralaterale Brust
 Prognose des Lokalrezidivs nach BET / Mastektomie BCT n=252; Mastektomie n=349 Alle Tumore < 2 cm; 20 Jahre follow-up Lokales Rezidiv n. BET 8. 8% Mastektomie 2. 3% Tod an Brustkrebs BET 26. 1% Mastektomie 24. 3% Tod alle Ursachen BET 41. 7% Mastektomie 41. 2% Veronesi (2002) NEJM 347: 1227 -1232
Prognose des Lokalrezidivs nach BET / Mastektomie BCT n=252; Mastektomie n=349 Alle Tumore < 2 cm; 20 Jahre follow-up Lokales Rezidiv n. BET 8. 8% Mastektomie 2. 3% Tod an Brustkrebs BET 26. 1% Mastektomie 24. 3% Tod alle Ursachen BET 41. 7% Mastektomie 41. 2% Veronesi (2002) NEJM 347: 1227 -1232
 Prognose des Lokalrezidivs nach BET / Mastektomie • • • Risiko korreliert mit Tumorgröße bei Erkennung des Rezidivs Das invasive lokale Rezidiv > 1 cm Durchmesser erhöht das Risiko für Fernmetastasen Frühdiagnose des lokalen Rezidivs < 1 cm dürfte therapeutisches „outcome“ bessern Dutch Study Group of Local Recurrence after Breast Conservation (BORST), 1999 Cancer 14: 437 -446
Prognose des Lokalrezidivs nach BET / Mastektomie • • • Risiko korreliert mit Tumorgröße bei Erkennung des Rezidivs Das invasive lokale Rezidiv > 1 cm Durchmesser erhöht das Risiko für Fernmetastasen Frühdiagnose des lokalen Rezidivs < 1 cm dürfte therapeutisches „outcome“ bessern Dutch Study Group of Local Recurrence after Breast Conservation (BORST), 1999 Cancer 14: 437 -446
 Mediane 5 - J. Überlebenszeit nach Lokalrezidiv nach BET 65 (45 -79) % Thoraxwandrezidiv n. ME 50 (24 -78) % Axillarezidiv 55 (31 -77) % Haffty BG, Fischer D, Beinfield M, Mc. Khann C. Prognosis following local recurrence in the concervatively treated breast cancer patient. Int J Radiat Oncol Biol Phys 1991; 21: 293 -298
Mediane 5 - J. Überlebenszeit nach Lokalrezidiv nach BET 65 (45 -79) % Thoraxwandrezidiv n. ME 50 (24 -78) % Axillarezidiv 55 (31 -77) % Haffty BG, Fischer D, Beinfield M, Mc. Khann C. Prognosis following local recurrence in the concervatively treated breast cancer patient. Int J Radiat Oncol Biol Phys 1991; 21: 293 -298
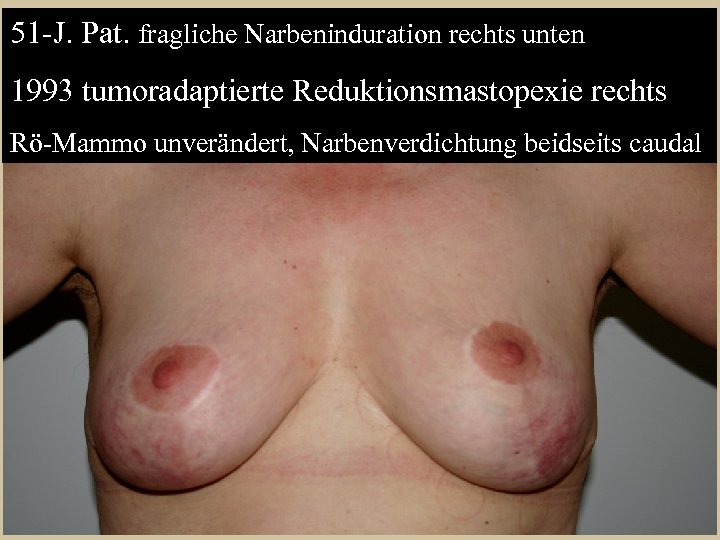 51 -J. Pat. fragliche Narbeninduration rechts unten 1993 tumoradaptierte Reduktionsmastopexie rechts Rö-Mammo unverändert, Narbenverdichtung beidseits caudal
51 -J. Pat. fragliche Narbeninduration rechts unten 1993 tumoradaptierte Reduktionsmastopexie rechts Rö-Mammo unverändert, Narbenverdichtung beidseits caudal
 Riebe (2007) Recurrent Disease after Breast Preserving Therapy and Radiation Therapy for Breast Cancer - Diagnostic Yield of Palpation, Mammography and Ultrasonography. Ultraschall in Med 28: 394 -400 Rezidivdiagnostik Sensitivität Nach BET + RT: Palpation 73 % Mammographie 36 % Ultraschall 91 % Palpation + Mammogr. 82 % + Ultraschall +18 % Spezifität 25 % 88 % 69 % 6 % „Die Sonographie ist in der Rezidivdiagnostik nach BET und Radiatio der Mammographie und Palpation überlegen und sollte als obligate Untersuchungsmethode im Rahmen der Nachsorge eingesetzt werden. Die Aktualisierung der S-3 Leitlinien diesbezüglich scheint zwingend erforderlich.
Riebe (2007) Recurrent Disease after Breast Preserving Therapy and Radiation Therapy for Breast Cancer - Diagnostic Yield of Palpation, Mammography and Ultrasonography. Ultraschall in Med 28: 394 -400 Rezidivdiagnostik Sensitivität Nach BET + RT: Palpation 73 % Mammographie 36 % Ultraschall 91 % Palpation + Mammogr. 82 % + Ultraschall +18 % Spezifität 25 % 88 % 69 % 6 % „Die Sonographie ist in der Rezidivdiagnostik nach BET und Radiatio der Mammographie und Palpation überlegen und sollte als obligate Untersuchungsmethode im Rahmen der Nachsorge eingesetzt werden. Die Aktualisierung der S-3 Leitlinien diesbezüglich scheint zwingend erforderlich.
 Günther-Tritsch (2009) Diagnostic Value of Palpation and Ultrasonography for Diagnosing Breast Cancer Recurrence after Mastectomy - A Comparison. Ultraschall in Med 30: 577 -584 N=57 histologische Abklärungen bei V. a. Rezidiv 15 benigne (26 %); 42 maligne (74 %) Sensitivität Spezifität Palpation 86 % Ultraschall 91 % 7 % 47 % „ Die Untersuchungen bestätigen die Überlegenheit der Sonographie in der Rezidivdiagnostik. Eine Anpassung der S 3 - Leitlinien scheint erforderlich. Die Vorteile liegen vor allem zur Rezidivdiagnostik bei Prothesen auf der Hand“
Günther-Tritsch (2009) Diagnostic Value of Palpation and Ultrasonography for Diagnosing Breast Cancer Recurrence after Mastectomy - A Comparison. Ultraschall in Med 30: 577 -584 N=57 histologische Abklärungen bei V. a. Rezidiv 15 benigne (26 %); 42 maligne (74 %) Sensitivität Spezifität Palpation 86 % Ultraschall 91 % 7 % 47 % „ Die Untersuchungen bestätigen die Überlegenheit der Sonographie in der Rezidivdiagnostik. Eine Anpassung der S 3 - Leitlinien scheint erforderlich. Die Vorteile liegen vor allem zur Rezidivdiagnostik bei Prothesen auf der Hand“
 Häufiges Problem: Nachsorge nach BEO • 74 - j. 0/0, FA • 2006 brusterhaltende OP links +SNB: p. T 2 N 1 R 0 ER+ PR+ Her 2 neu+ • 6 x. FEC-CHT, Herceptin, AI seit 8/07 • Palp. : Verhärtung im Narbenbereich DD Narbe oder Rezidiv? • US rechts unten unklarer Befund? . . .
Häufiges Problem: Nachsorge nach BEO • 74 - j. 0/0, FA • 2006 brusterhaltende OP links +SNB: p. T 2 N 1 R 0 ER+ PR+ Her 2 neu+ • 6 x. FEC-CHT, Herceptin, AI seit 8/07 • Palp. : Verhärtung im Narbenbereich DD Narbe oder Rezidiv? • US rechts unten unklarer Befund? . . .
 Problem aus der Nachsorgepraxis US v. a. Rezidiv • 66 - j. Pat. , FA • 2001 neoadjuvanter CHT -> • brusterhaltende OP rechts +Axilla+Nachbestr. Mamma-Ca invas. lob. G 2 yp. T 1 c yp. N 0/30 ER+ PR+ Her 2 neu-, TAM 5 J • Letzte Rö-Mammo „o. B. “ • Palp. : Tastbarer Knoten rechts. • US unklarer Befund rechts. . .
Problem aus der Nachsorgepraxis US v. a. Rezidiv • 66 - j. Pat. , FA • 2001 neoadjuvanter CHT -> • brusterhaltende OP rechts +Axilla+Nachbestr. Mamma-Ca invas. lob. G 2 yp. T 1 c yp. N 0/30 ER+ PR+ Her 2 neu-, TAM 5 J • Letzte Rö-Mammo „o. B. “ • Palp. : Tastbarer Knoten rechts. • US unklarer Befund rechts. . .
 Problem: Nachsorge nach BET Rö-Mammo v. a. Rezidiv • 77 - J. Pat. • FA ++ (Schwester bds. ) • 2002 Reduktionsplastik bds. • 2004 BET rechts unten außen p. T 1 b N 0/14 M 0 invas. dukt. G 1, ER +, PR -, Her 2 neu • Palp. : Unauffällig • Rö-Mammo: ACR II. Rechts zentral brustwandnah 12 x 8 mm gruppierter Mikrokalk und zunehmende Verdichtung, nur mlo. . .
Problem: Nachsorge nach BET Rö-Mammo v. a. Rezidiv • 77 - J. Pat. • FA ++ (Schwester bds. ) • 2002 Reduktionsplastik bds. • 2004 BET rechts unten außen p. T 1 b N 0/14 M 0 invas. dukt. G 1, ER +, PR -, Her 2 neu • Palp. : Unauffällig • Rö-Mammo: ACR II. Rechts zentral brustwandnah 12 x 8 mm gruppierter Mikrokalk und zunehmende Verdichtung, nur mlo. . .
 Probleme nach Prothesenimplantation • Implantate –Zur kosmetischen Brustergrößerung –Zur Rekonstruktion nach Mastektomie • Implantatlokalisation –Subcutan –Subpectoral • Diagnostische Fragestellung –Implantatsitz, Serome, Hämatome, Symptomabklärung –Ruptur, Alterung, Bleeding, Granulome –Rezidivnachweis oder Ausschluss • Diagnostische Methodik –Klinische Untersuchung, Mammographie, Ultraschall, MRT 55
Probleme nach Prothesenimplantation • Implantate –Zur kosmetischen Brustergrößerung –Zur Rekonstruktion nach Mastektomie • Implantatlokalisation –Subcutan –Subpectoral • Diagnostische Fragestellung –Implantatsitz, Serome, Hämatome, Symptomabklärung –Ruptur, Alterung, Bleeding, Granulome –Rezidivnachweis oder Ausschluss • Diagnostische Methodik –Klinische Untersuchung, Mammographie, Ultraschall, MRT 55
 Probleme nach Prothesenimplantation 56
Probleme nach Prothesenimplantation 56
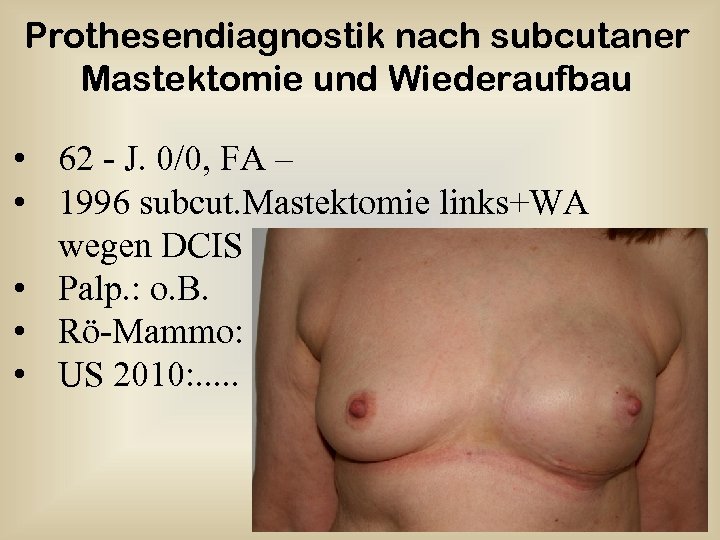 Prothesendiagnostik nach subcutaner Mastektomie und Wiederaufbau • 62 - J. 0/0, FA – • 1996 subcut. Mastektomie links+WA wegen DCIS • Palp. : o. B. • Rö-Mammo: - • US 2010: . . .
Prothesendiagnostik nach subcutaner Mastektomie und Wiederaufbau • 62 - J. 0/0, FA – • 1996 subcut. Mastektomie links+WA wegen DCIS • Palp. : o. B. • Rö-Mammo: - • US 2010: . . .
 Was bringt die Mammasonographie? • Abklärung von klinischen Symptomen und unklaren Mammographien • Zuverlässige Tumordifferenzierung • Operationsplanung, Staging, Multifokalität und Chemotherapie – Verlaufskontrolle • Interventionelle Diagnostik Ø Und in der Nachsorge unverzichtbar! • Vorsorge? - Mehr dazu morgen!
Was bringt die Mammasonographie? • Abklärung von klinischen Symptomen und unklaren Mammographien • Zuverlässige Tumordifferenzierung • Operationsplanung, Staging, Multifokalität und Chemotherapie – Verlaufskontrolle • Interventionelle Diagnostik Ø Und in der Nachsorge unverzichtbar! • Vorsorge? - Mehr dazu morgen!



