Цикл лекций 2018.pptx
- Количество слайдов: 148

Львов В. Э. Заболевания сердечно-сосудистой системы. Цикл лекций 2017/2018 гг.

Лекция 1. • Актуальность проблемы сердечнососудистых заболеваний. Факторы риска. Профилактика заболеваний органов кровообращения.

Статистика
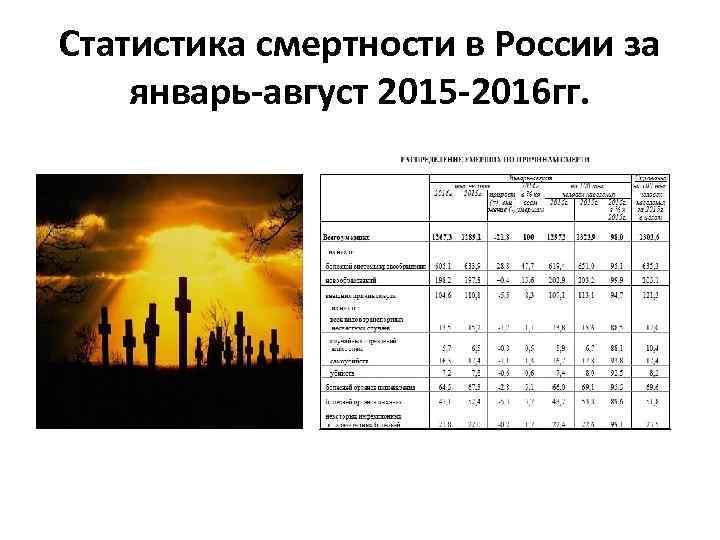
Статистика смертности в России за январь-август 2015 -2016 гг.
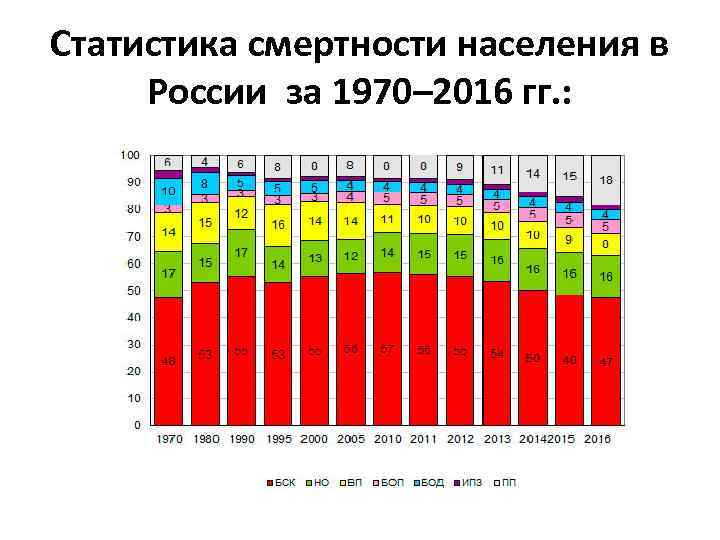
Статистика смертности населения в России за 1970– 2016 гг. :

Группа риска • Кто из россиян в группе риска сердечно-сосудистых заболеваний Портрет гражданина нашей страны, который имеет больше поводов для беспокойств и рисков умереть по причине инфаркта или инсульта, примерно такой: мужчина среднего возраста; заядлый курильщик; ведущий малоподвижный образ жизни; имеющий ожирение, избыточный индекс массы тела и объем талии более 94 см; не против по поводу и без повода пропустить рюмочку, причем не одну; с букетом других недугов, таких как атеросклероз, метаболический синдром и сахарный диабет 1 и 2 типа.
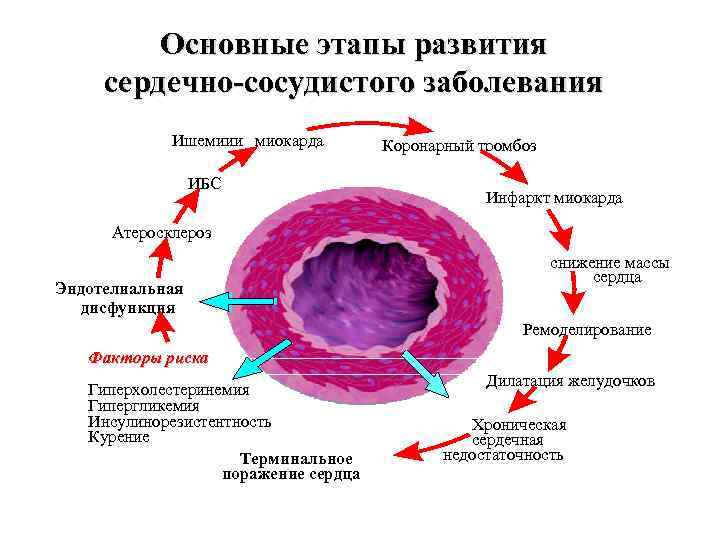
Основные этапы развития сердечно-сосудистого заболевания Ишемииия миокарда ИБС Атеросклероз Эндотелиальная дисфункция Коронарный тромбоз Инфаркт миокарда Аритмии и снижение массы сердца Ремоделирование Факторы риска Гипертония Гиперхолестеринемия Гипергликемия Инсулинорезистентность Курение Терминальное поражение сердца Дилатация желудочков Хроническая сердечная недостаточность

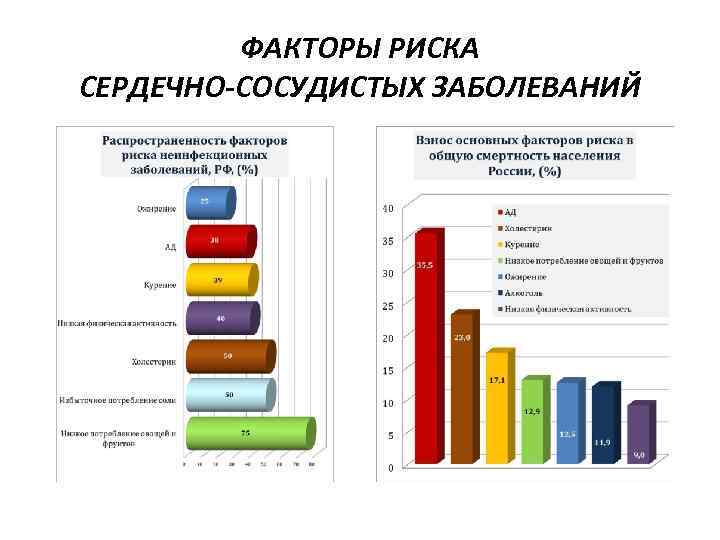
ФАКТОРЫ РИСКА СЕРДЕЧНО-СОСУДИСТЫХ ЗАБОЛЕВАНИЙ

ФАКТОРЫ РИСКА СЕРДЕЧНО-СОСУДИСТЫХ ЗАБОЛЕВАНИЙ • Фактор риска – это какое-либо свойство или особенность человека или какое-либо воздействие на него, повышающие вероятность развития болезни или травмы.

ФАКТОРЫ РИСКА СЕРДЕЧНО-СОСУДИСТЫХ ЗАБОЛЕВАНИЙ I. Биологические (немодифицируемые) факторы: • Пожилой возраст, • мужской пол, • генетические факторы, способствующие возникновению дислипидемии, гипертензии, толерантности к глюкозе, сахарному диабету и ожирению
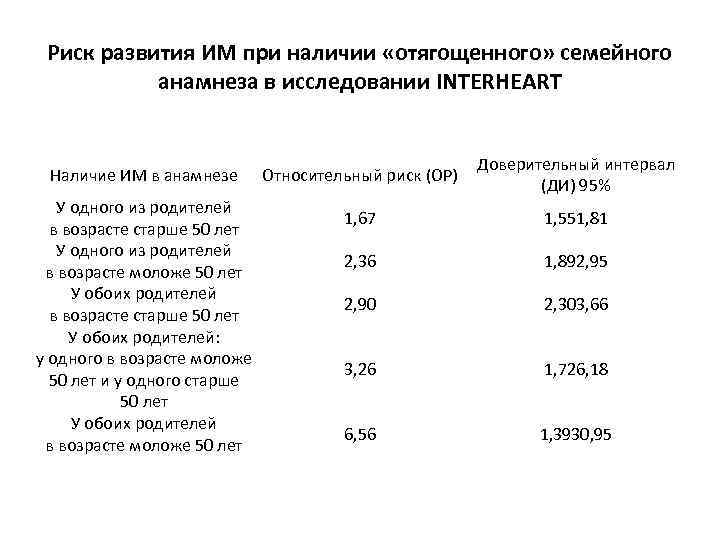
Риск развития ИМ при наличии «отягощенного» семейного анамнеза в исследовании INTERHEART Наличие ИМ в анамнезе У одного из родителей в возрасте старше 50 лет У одного из родителей в возрасте моложе 50 лет У обоих родителей в возрасте старше 50 лет У обоих родителей: у одного в возрасте моложе 50 лет и у одного старше 50 лет У обоих родителей в возрасте моложе 50 лет Относительный риск (ОР) Доверительный интервал (ДИ) 95% 1, 67 1, 551, 81 2, 36 1, 892, 95 2, 90 2, 303, 66 3, 26 1, 726, 18 6, 56 1, 3930, 95

ФАКТОРЫ РИСКА СЕРДЕЧНО-СОСУДИСТЫХ ЗАБОЛЕВАНИЙ • Модифицируемые факторы риска • Поведенческие факторы риска: • 1. Употребление табака. • 2. Отсутствие физической активности. • 3. Нездоровое питание (много соли, жиров и калорий). • 4. Вредное употребление алкоголя. • Метаболические факторы риска: • 5. Повышенное артериальное давление (гипертензия). • 6. Повышенный уровень сахара в крови (диабет). • 7. Повышенный уровень липидов в крови (например, холестерина). • 8. Избыточный вес и ожирение.
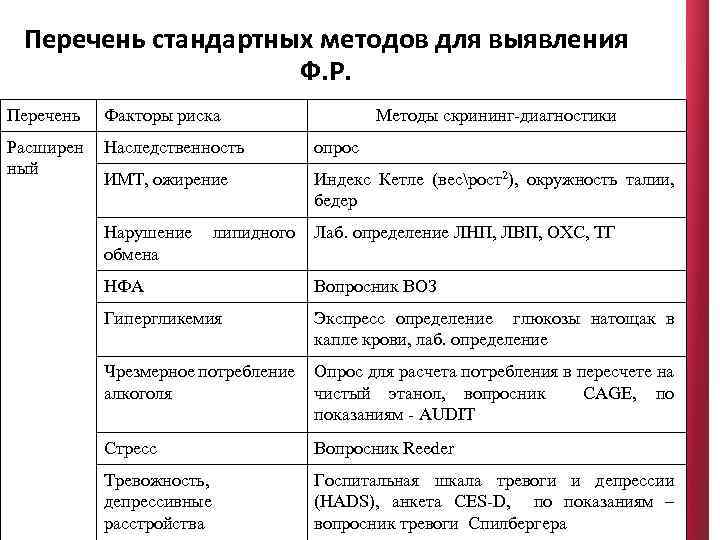
Перечень стандартных методов для выявления Ф. Р. Перечень Факторы риска Расширен ный Наследственность опрос ИМТ, ожирение Индекс Кетле (весрост2), окружность талии, бедер Нарушение обмена Лаб. определение ЛНП, ЛВП, ОХС, ТГ липидного Методы скрининг-диагностики НФА Вопросник ВОЗ Гипергликемия Экспресс определение глюкозы натощак в капле крови, лаб. определение Чрезмерное потребление алкоголя Опрос для расчета потребления в пересчете на чистый этанол, вопросник CAGE, по показаниям - AUDIT Стресс Вопросник Reeder Тревожность, депрессивные расстройства Госпитальная шкала тревоги и депрессии (HADS), анкета CES-D, по показаниям – вопросник тревоги Спилбергера
ФАКТОРЫ РИСКА СЕРДЕЧНО-СОСУДИСТЫХ ЗАБОЛЕВАНИЙ

Факторы риска ИБС: Недостаточная физическая активность Люди с низким уровнем физической активности имеют повышенный риск: v Артериальной гипертонии v Ишемической болезни сердца v Мозгового инсульта v Ожирения v Сахарного диабета v Нарушений липидного обмена v Рака толстого кишечника и молочной железы v Остеопороза и патологии суставов По данным ВОЗ гиподинамия является причиной смерти 1, 9 млн человек в год

Оптимизация физической активности населения • Все взрослые должны избегать малоподвижного образа жизни. Взрослые, которые хотя бы сколько-нибудь физически активны, получают некоторую пользу для своего здоровья. • Для получения существенной пользы для здоровья следует заниматься умеренной ФА, по крайней мере, 150 минут в неделю (2 часа и 30 минут) или 75 минут (1 час и 15 минут) интенсивной аэробной ФА, или эквивалентной комбинацией умеренной и интенсивной ФА. • Для получения дополнительной и более значительной пользы для здоровья взрослые должны увеличивать продолжительность своей аэробной ФА до 300 минут в неделю (5 часов) умеренной ФА или 150 минут в неделю интенсивной ФА или эквивалентной комбинации умеренной и интенсивной ФА. • Взрослые также должны 2 дня в неделю или более заниматься умеренной или интенсивной ФА для укрепления мышечной системы, вовлекающей все группы мышц, что обеспечивает дополнительную пользу для здоровья.

Выгоды от физической активности • • • Снижение АД Улучшение липидного обмена Улучшение углеводного обмена Нормализация массы тела Улучшение состояния костей и суставов Повышение физической работоспособности Улучшение настроения и качества жизни Нормализация сна Увеличение продолжительности жизни

Избыточная масса тела и ожирение

Эпидемиология ожирения

Эпидемиология ожирения

Риски для здоровья, связанные с ожирением • Сахарный диабет • Сердечнососудистые заболевания =

Большое значение имеет тип ожирения • Мужской тип ( «яблоко» ) Избыток жира откладывается в области живота • Женский тип ( «груша» ) • Избыток жира откладывается в области бедер и ягодиц • Чаще встречается у женщин • Достоверная связь с метаболическим синдромом отсутствует • • Чаще встречается у мужчин • Ассоциируется с метаболическим синдромом, диабетом и сердечно-сосудистыми заболеваниями

Критерии абдоминального ожирения ОТ более 102 см у мужчин и более 88 см у женщин указывает на абдоминальное ожирение
Как снизить массу тела? • Снижение калорийности рациона (но не ниже 1200 ккал/сутки) • Избегать рафинированных углеводов и насыщенных жиров, в т. ч. «скрытых» • Следует избегать чтения, просмотра телепередач и т. п. за едой • Реалистичные цели (снижение массы примерно на 400 г в неделю) • Дробное питание малыми порциями • Ведение пищевого дневника • Помнить об эффекте «плато» • Увеличение физической активности
Снижение массы тела при неэффективности консервативной терапии Психотерапия (коррекция пищевого поведения) Лекарственные препараты: орлистат (Ксеникал) Бариатрическая хирургия

ФАКТОРЫ РИСКА СЕРДЕЧНО-СОСУДИСТЫХ ЗАБОЛЕВАНИЙ КУРЕНИЕ
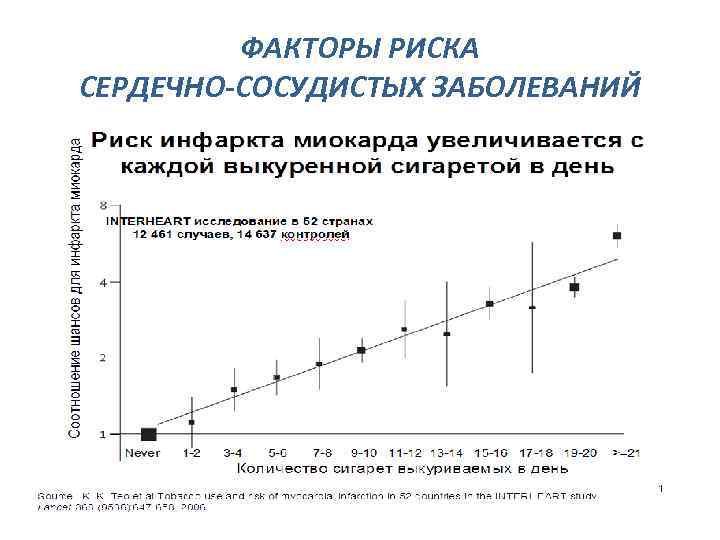
ФАКТОРЫ РИСКА СЕРДЕЧНО-СОСУДИСТЫХ ЗАБОЛЕВАНИЙ

ФАКТОРЫ РИСКА СЕРДЕЧНО-СОСУДИСТЫХ ЗАБОЛЕВАНИЙ
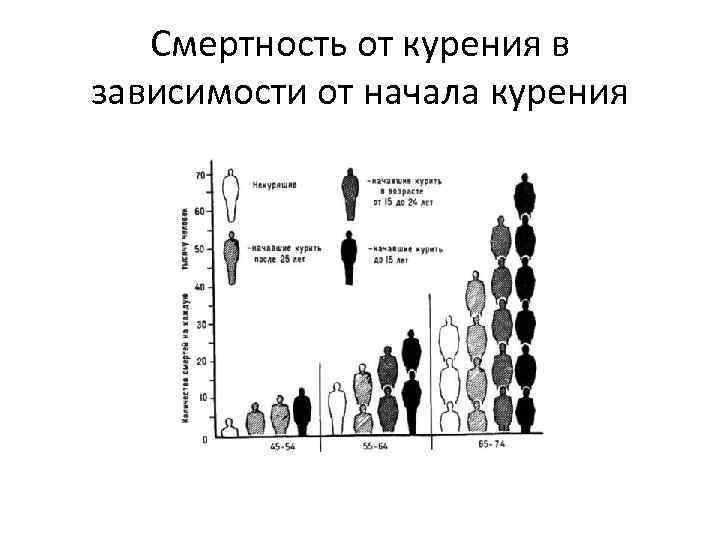
Смертность от курения в зависимости от начала курения

Клинические ситуации, влияющие на ССЗ

Хроническое заболевание почек (ХЗП) • Хроническое заболевание почек (ХЗП) ассоциируется с увеличенным риском ССЗ независимо от традиционных ФР. Уменьшение скорости клубочковой фильтрации (СКФ) является важным признаком увеличения риска летального исхода по причине ССЗ при значении данного показателя <75 мл/мин/1, 73 м 2; у пациентов с уровнем СКФ 15 мл/мин/1, 73 м 2 его вероятность в 3 раза выше. • Увеличение экскреции альбумина также ассоциируется (независимо от СКФ) с риском сердечно-сосудистой смертности.

Грипп • Грипп может выступать триггером КВ событий. Некоторые исследования указывают на увеличение количества ИМ во время сезонной эпидемии гриппа. Вероятность ИМ или инсульта более чем в 4 раза выше после острых респираторных заболеваний, максимальный риск наблюдается на протяжении первых 3 дней (Smeeth . et al. , 2004).
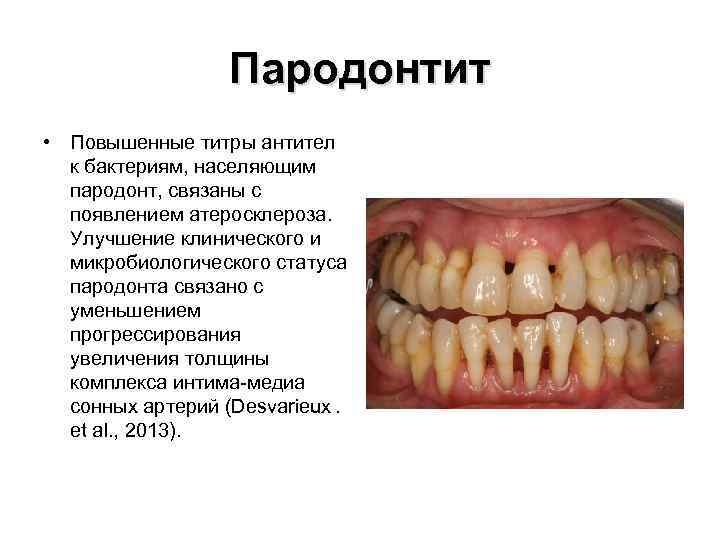
Пародонтит • Повышенные титры антител к бактериям, населяющим пародонт, связаны с появлением атеросклероза. Улучшение клинического и микробиологического статуса пародонта связано с уменьшением прогрессирования увеличения толщины комплекса интима-медиа сонных артерий (Desvarieux . et al. , 2013).

Пациенты, получавшие лечение по поводу рака • • Пациенты, прошедшие химио- или радиотерапию, находятся в зоне повышенного риска ССЗ. Кардиотоксичность химиотерапии обусловлена прямым влиянием на клетки через формирование реактивных форм кислорода. Некоторые препараты (фторурацил, бевацизумаб, сорафениб, сунитиниб) могут индуцировать ишемию без связи с предыдущим развитием атеросклеротического повреждения. Ухудшение состояния сердца вследствие лучевой терапии грудной клетки является результатом микро- и макрососудистого повреждения. Тяжесть лучевого поражения сердца зависит от дозы, облученного объема, сопутствующего назначения кардиотоксичных препаратов. Для таких пациентов основной рекомендацией является модификация образа жизни. Многообещающей нефармакологической стратегией для профилактики и/или лечения кардиотоксических эффектов, индуцированных химиотерапией, оказалась аэробная физическая активность (Mishra . et al. , 2012). Для уменьшения кардиотоксичности некоторых химиотерапевтических препаратов используются βадреноблокаторы, ингибиторы ангиотензинпревращающего фермента (ИАПФ), статины.

Синдром обструктивного апноэ сна • Существуют доказательства связи синдрома обструктивного апноэ сна (СОАС) и ССЗ. СОАС возникает примерно у 9% взрослых женщин и 24% взрослых мужчин; ассоциируется с увеличением уровней КВ заболеваемости и смертности в 1, 7 раз. Скрининг СОАС может проводиться с помощью Берлинского опросника, но точный диагноз требует полисомнографии.

Аутоиммунные заболевания • Ревматоидный артрит увеличивает КВР независимо от традиционных ФР. Существуют также данные касательно подобного влияния анкилозирующего спондилита и раннего тяжелого псориаза. • Кроме того, при аутоиммунных заболеваниях следует учитывать взаимодействие противовоспалительных и иммуносупрессивных препаратов со статинами, антитромботическими и антигипертензивными средствами.

Эректильная дисфукция • Эректильная дисфункция (ЭД) ассоциируется с ССЗ у мужчин с или без установленного диагноза. ЭД и ССЗ имеют схожие ФР (возраст, гиперхолестеринемия, инсулинорезистентность и СД, курение, ожирение, сидячий образ жизни, депрессия) и патофизиологические механизмы. Метаанализ . V. lachopoulos и соавт. (2013) показал, что у пациентов с ЭД риск ССЗ выше на 44%, ИМ – на 62%, инсульта – на 39%, уровень смерти от всех причин – на 25%. Таким образом, оценка тяжести ЭД является обязательным элементом обследования пациента. • В улучшении сексуальной функции мужчин значительная роль принадлежит модификации образа жизни: увеличению физической активности, контролю веса и прекращению курения .
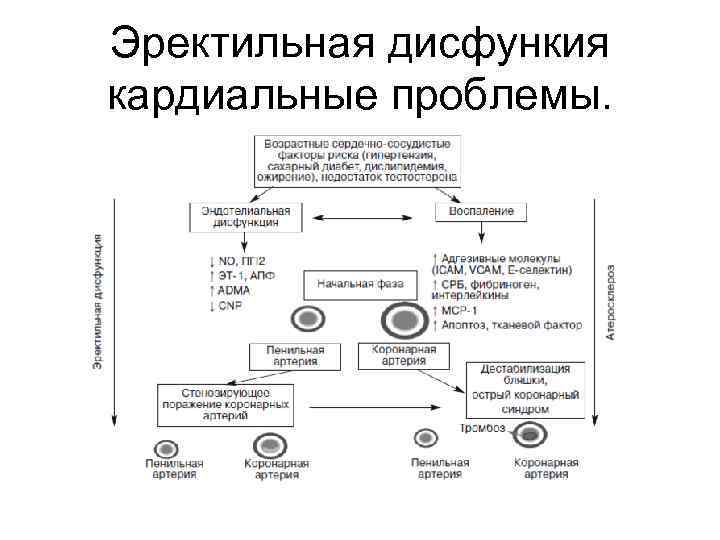
Эректильная дисфункия кардиальные проблемы.

Вклад факторов риска в развитие эректильной дисфункции

ЧТО ЖЕ ДЕЛАТЬ? ? ?

Профилактика сердечнососудистых заболеваний

Что такое профилактика сердечнососудистых заболеваний? • Координированный комплекс действий на общественном и индивидуальном уровне, направленный на устранение или минимизацию влияния ССЗ и связанной с ними инвалидности

Популяционная стратегия • снижение распространённости ССЗ на популяционном уровне: • изменение образа жизни • улучшение экологической обстановки • пропаганда здорового образа жизни (медиа, образовательные программы, школы, рабочие места. . ) • вклад в снижение смертности составляет 3040%, при этом 0% затрат здравоохранения, эффект через 5 -10 лет.

Стратегия высокого риска • Стратегия высокого • 20 -30% вклад в риска фокусируется на снижение смертности, выявлении в популяции 1, 3% затрат лиц с высоким риском здравоохранения, 3% ССЗ и про- ведение у них ФОМС, эффект через активных 3 -4 года профилактических мероприятий, в том числе с помощью медицинских мер (вклю- чая медикаментозные)

Вторичная профилактика • Вторичная профилактика – ранее выявление, коррекция ФР и лечение пациентов, уже имеющих ССЗ. У этой категории лиц профилактические меро- приятия должны проводиться наиболее агрессивно, с целью предупреждения осложнений и смертельных случаев. • 40% вклад в снижение смертности, 98, 7% затрат здравоохранения на лечение и коррекцию факторов риска и осложнений у лиц с ССЗ, эффект через 34 года.

• Лекция 2 Острый инфаркт миокарда 2018 г.

История изучения • 1827 г. – Ж. Крювельер впервые описал патологоанатомические признаки ИМ.

История изучения • Прижизненный диагноз коронаротромбоза с последующей миомаляцией сердца был впервые поставлен немецким терапевтом Хаммером (A. Hammer) в 1878 г. (Hammer A. Ein Fall von Thrombotischem Verschlusse Einer der Kranzarterien des Herzens. Weiner Med Wochenschr 28: 97, 1878).

История изучения • Однако ни он, ни последующие исследователи – Julius Cohnheim (1882), E. Leyden (1884), H. Curschmann (1891) – не описали клиническую картину заболевания, вследствие чего прижизненное распознавание ИМ было не возможным.

История изучения • в 1892 г. William Osler описал механизм развития ИМ в виде тромбоза или эмболизации (Osler W . The Principle and Practice of Medicine. : D. Appleton; 1892).

История изучения • Далее начинается столетие клинического изучения ИМ, и первой работой, связавшей патологоанатомические данные с прижизненной клиникой, были признанные наблюдения В. П. Образцова и Н. Д. Стражеско. С этого же времени начинаются попытки лечения ИМ, который до этого был чисто описательной нозологией.

История изучения • Работа по сопоставлению клинической картины ИМ и ее патологоанатомических признаков была начата В. П. Образцовым еще за 16 лет до первого доклада – в 1893 г. в Киеве он впервые обратил внимание на яркие клинические проявления (по современным представлениям больной находился в состоянии кардиогенного шока), основой которых были боли в области сердца. На протяжении последующих лет постепенно накапливались знания и наблюдения, что и привело впоследствии к известному докладу на 1 -м съезде Российских терапевтов в Москве в 1909 г. и совместной со Н. Д. Стражеско статье – "Obrastzov W. P. , Strazhesko N. D. Zur Kenntnis der Thrombose der Koronararterien des Herzens. Z Klin Med 1910; 71: 116 -132".

I съезд российских терапевтов 19– 23 декабря 1909 г.

I съезд российских терапевтов 19– 23 декабря 1909 г Образцов Василий Парменович (1849 -1920) Стражеско Николай Дмитриевич (1876 -1952)

История изучения • • Доклад на съезде представил В. П. Образцов, он назывался "Симптоматология и диагностика коронарного тромбоза. Труды Первого Российского съезда терапевтов" (Тип. А. Е. Мамонтова, 1910, С. 26 -43). Доклад основан на прижизненной диагностике 2 случаев ИМ и 1 – посмертной (все – с патологоанатомическим подтверждением). Развитие ИМ авторами связывалось с "закрытием венечных сосудов вследствие заграждения пути посредством заполнения всего их просвета тромбом, образовавшимся на месте, при существовании склероза венечных артерий… Закупорка этих главных стволов анатомически сопровождается образованием инфаркта с некрозом мышечной ткани сердца на большем или меньшем протяжении".

История изучения • В 1912 г. американский ученый J. B. Herrick (Herrick J. B. Certain clinical features of sudden obstruction of the coronary arteries. JAMA 1912; 59: 2015 -20) опубликовал свои наблюдения, которые явились существенным шагом вперед, так как содержали электрокардиографические критерии ИМ, и он впервые выдвинул как основной принцип лечения, доминировавший в последующие десятки лет, – "очевидна потребность больного в абсолютном отдыхе и постельном режиме в течение нескольких дней".

История изучения • С начала 20 -х годов XX века, после получения медиками достаточно четкой клинико-электрокардиографической картины ИМ, начинаются поиски методов его лечения. В уже упоминавшейся работе J. T. Wearn рекомендовал как полный покой, так и дигиталис, кофеин и камфару. К 1928 г. относятся первые рекомендации применения морфия для снятия боли (Parkinson J. , Bedford E. Cardiac infarction and coronary thrombosis. Lancet 1928; i: 4 -11), однако в эти же годы под фактическим запретом оказался нитроглицерин (из опасений вызвать гипотонию и гипоперфузию).

История изучения • В 50 -е годы начали применять внутривенные инфузии лекарств, ингаляции кислорода, введение папаверина и атропина для устранения спазма венечных артерий. Методы лечения менялись в зависимости от преобладания той или иной гипотезы патогенеза ИМ, и, естественно, с прогрессом фармакологии, инвазивной кардиологии, хирургии.

История изучения • • Конец 50 -х — начало 60 -х гг. — разработаны методики коронарографии и сердечно-легочной реанимации, дефибрилляции (М. Соунс, У. Коунховен, П. Золл, В. Неговский). Это позволило улучшить прижизненную диагностику степени поражения мыщцы сердца и увеличить выживаемость за счет проведения реанимационных мероприятий. первая успешная трансторакальная дефибрилляция при остановке сердца с фибрилляцией желудочков была проведена в 1956 г врачом Paul Maurice Zoll и с 1960 г этот метод считается основным при лечении внезапной остановки сердца.

История изучения • Тромболитические препараты были впервые применены в клинической практике В. Тиллетом и С. Шерри еще в 1949 г. , а в 1958 г. тот же С. Шерри вместе с А. Флетчером и Н. Алкерсиг уже доложили об успешном применении стрептокиназы (СК) для лечения больных ИМ.

История изучения • Е. И. Чазов, Г. В. Андреенко в 1961 г. , В. М. Панченко в 1964 г. , Л. И. Алейникова в 1965 г. опубликовали результаты, показавшие, что введение тромболитического препарата – фибринолизина больным ИМ уменьшает объем поражения миокарда, способствует более быстрому восстановлению ЭКГ и уменьшает смертность. В 1976 г. Е. И. Чазов и др. впервые в мире осуществили успешное введение фибринолизина в коронарную артерию при ИМ.

Не много истории • 30 октября 1958 года была впервые выполнена селективная коронарография – рентгеновская визуализация артерий сердца.

История изучения • Несомненно, важнейшим этапом в курации больных с ИМ явилось создание отделений интенсивной терапии для этой категории больных, что позволило в короткие сроки снизить смертность от этого заболевания, которая на протяжении нескольких десятков лет была выше 30 %. В 1961 г. D. G. Julian предложил идею интенсивного наблюдения за больными с ИМ в докладе, представленном на заседании Thoracic Society of Great Britain.

История изучения • В Цюрихе Andreas Gruentzig, заменив ригидный дилататор раздуваемым баллонным, в 1974 г. провел первую ангиопластику периферической артерии (Gruntzig A. , Kumpe D. A. Technique of percutaneous transluminal angioplasty with the Gruntzig balloon catheter. AJR Am J Roentgenol 1979; 132: 547

История изучения • 1980 г. - М. Де Вуд и соавторы доказали, что в основе возникновения ИМ лежит острая закупорка тромботическими массами коронарной артерии. Это дало старт для повсеместного внедрения тромболитической терапии. • Начало 80 -х гг. - парламент Италии принял решение о проведении первого широкомасштабного изучения влияния тромболитической терапии на выживаемость пациентов в зависимости от времени начала лечения. • 80 -е гг. - начало исследований, основанных на принципах доказательной медицины (см. с. 74). Снижение летальности: в Англии - на 22 %, в Австрии и Японии - на 32 %, в США - на 37 %. • 90 -е гг. - начало XXI в. - начало внедрения догоспитального тромболизиса и чрезкожного коронарного вмешательства, что снизило летальность до 3, 3 -6, 7 %.

Определение инфаркта миокарда • Инфаркт миокарда (ИМ) - это вид коронарогенного (ишемического) некроза, который может быть как нозологической формой в составе ишемической болезни сердца (ИБС), так и проявлением или осложнением различных заболеваний или травм, сопровождающихся нарушениями коронарной перфузии (коронарииты, тромбоэмболии коронарных артерий, их аномалии развития и др. )
![«Третье универсальное определение • В соответствии с «Третьим универсальным определением» [3], термин «острый «Третье универсальное определение • В соответствии с «Третьим универсальным определением» [3], термин «острый](https://present5.com/presentation/911886_456746142/image-67.jpg)
«Третье универсальное определение • В соответствии с «Третьим универсальным определением» [3], термин «острый инфаркт миокарда» следует использовать при доказанных признаках некроза миокарда, развившегося вследствие его затянувшейся острой ишемии.

Классификации инфаркта миокарда • • • ИМ типа 1. Спонтанный ИМ, связанный с ишемией вследствие первичного коронарного события (эрозия и/или разрушение, растрескивание или расслоение бляшки); ИМ типа 2. Вторичный ИМ, связанный с ишемией, вызванной недостатком кислорода, например, при коронарном спазме, коронарной эмболии, анемии, аритмии, гипер- или гипотензии; ИМ типа 3. Внезапная коронарная смерть (включая остановку сердца), часто с симптомами предполагаемой ишемии миокарда - ожидаемой новой элевацией ST и новой блокадой левой ножки пучка Гиса, выявлением свежего тромба коронарной артерии при ангиографии и/или аутопсии, а также смерть, наступившая до получения образцов крови или перед повышением концентрации маркеров; • • • ИМ типа 4 а. ИМ, ассоциированный с чрезкожным коронарным вмешательством ЧКВ (ИМ-ЧКВ); ИМ типа 4 b. ИМ, связанный с тромбозом стента, подтвержденным ангиографией или на аутопсии; ИМ типа 5. ИМ, ассоциированный с аортокоронарным шунтированием (АКШ-ИМ). Реинфаркт – это ОИМ, развившийся в течение 28 дней после первого или повторного эпизода ИМ. Повторный ИМ – это появление признаков ИМ более чем через 28 дней, прошедших после первого ИМ. Дифференциация реинфаркта и повторного ИМ важна для обработки результатов проспективных исследований, устанавливающих риски различных неблагоприятных исход
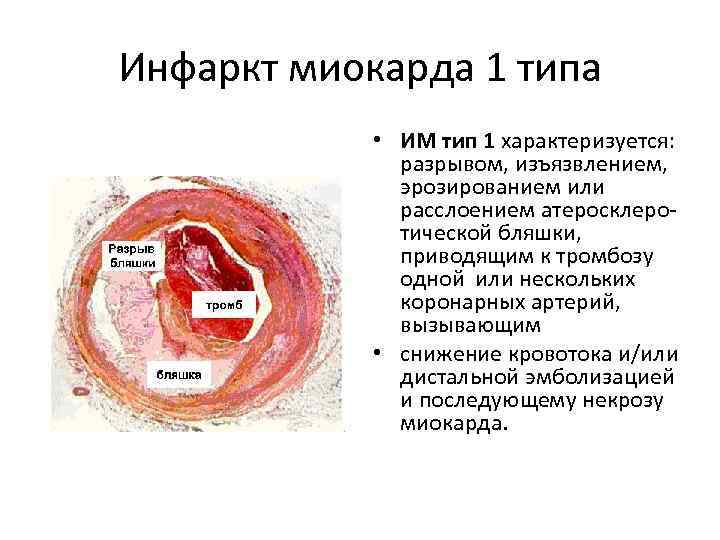
Инфаркт миокарда 1 типа • ИМ тип 1 характеризуется: разрывом, изъязвлением, эрозированием или расслоением атеросклеротической бляшки, приводящим к тромбозу одной или нескольких коронарных артерий, вызывающим • снижение кровотока и/или дистальной эмболизацией и последующему некрозу миокарда.
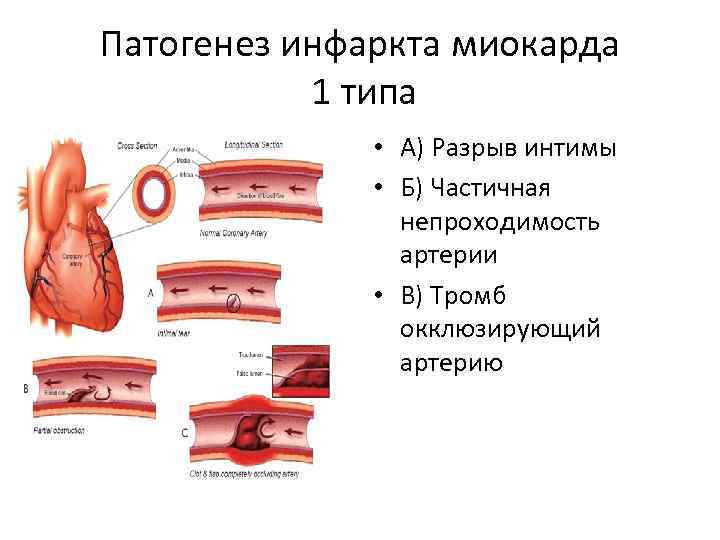
Патогенез инфаркта миокарда 1 типа • А) Разрыв интимы • Б) Частичная непроходимость артерии • В) Тромб окклюзирующий артерию

Инфаркт миокарда 2 типа • ИМ тип 2 — это некроз миокарда, возникающий в результате дисбаланса между доставкой кислорода в миокард и потребностью. Механизмы включают: • спазм коронарных артерий, • коронарную эндотелиальную дисфункцию, • тахиаритмии, брадиаритмии, • анемию, • дыхательную недостаточность, • гипотензию и выраженную гипертензию. • Кроме того, у критически больных пациентов и больных, подвергшихся большой внесердечной операции, некроз миокарда может быть связан с повреждающими эффектами фармакологических препаратов и токсинов
Инфаркт миокарда 2 типа

Инфаркт миокарда 3 -5 типа • ИМ тип 3 (ИМ, приведший смерти, когда определение биомаркеров не было возможно) • ИМ 4 и 5 типов (связанных с чрескожным коронарным вмешательством (ЧКВ) и коронарным шунтированием (КШ), соответственно.

Классификации инфаркта миокарда • С подъемом сегмента ST (STEMI) • Без подъема сегмента ST (NSTEMI)

Классификация инфаркта миокарда • Q- IM ( С зубцом Q инфаркт миокарда) • Not- Q IM (Без зубца Q инфаркт миокарда)
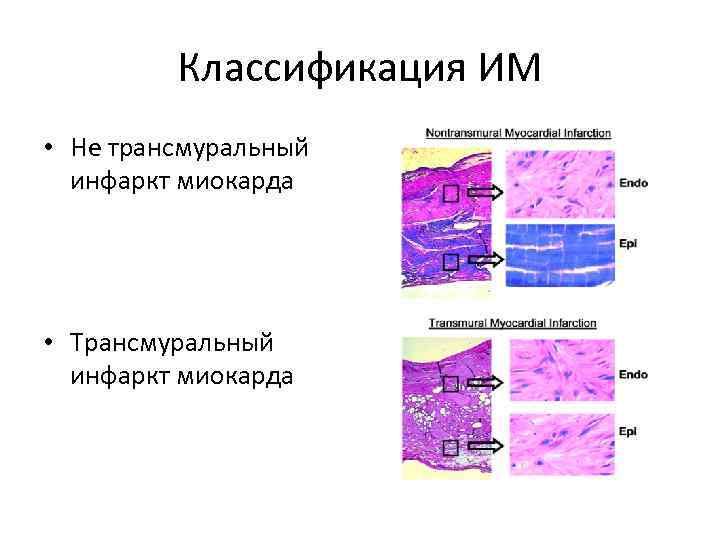
Классификация ИМ • Не трансмуральный инфаркт миокарда • Трансмуральный инфаркт миокарда

Диагностика инфаркта миокарда • С учетом этого определения, диагноз ИМ устанавливается при наличии следующих нижеперечисленных критериев: • 1. Повышение и/или снижение уровня кардиоспецифических биомаркеров (предпочтительно сердечного тропонина) по крайней мере на одно значение выше 99 -го перцентиля верхнего референсного значения (ПВРЗ) и при наличии как минимум одного из следующих признаков:

Критерии диагностики инфаркта миокарда • клинические симптомы ишемии; • - новые значительные изменения сегмента ST-T или новая блокада левой ножки пучка Гиса; • - появление патологического зубца Q; • - визуализация новых очагов нежизнеспособного миокарда или появление новых зон его нарушенной сократимости; • - выявление интракоронарного тромбоза при ангиографии или на аутопсии.
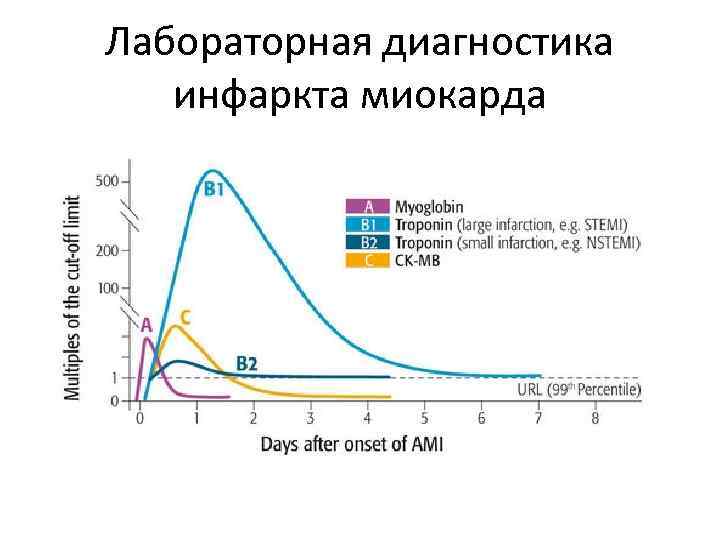
Лабораторная диагностика инфаркта миокарда
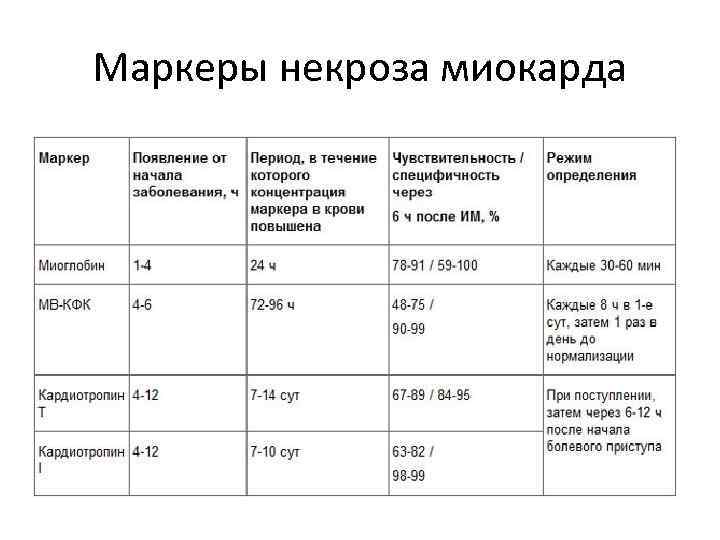
Маркеры некроза миокарда

При кроватная диагностика уровня тропонина

Типы тропониновых тестов • ls - low sensitive – низкочувствительные, диагностируют только обширные ИМ, нижний предел определения НПО ~ 500 нг/л (0, 5 нг/мл) • ms - medium sensitivity – умеренно чувствительные, НПО выше 99 -ой процентили • hs - high sensitive – высокочувствительные, НПО ниже 99 -ой процентили - 2 - 40 нг/л; • us - ultrasensitive – ультрачувствительные, НПО - 0, 01 – 0, 2 нг/л
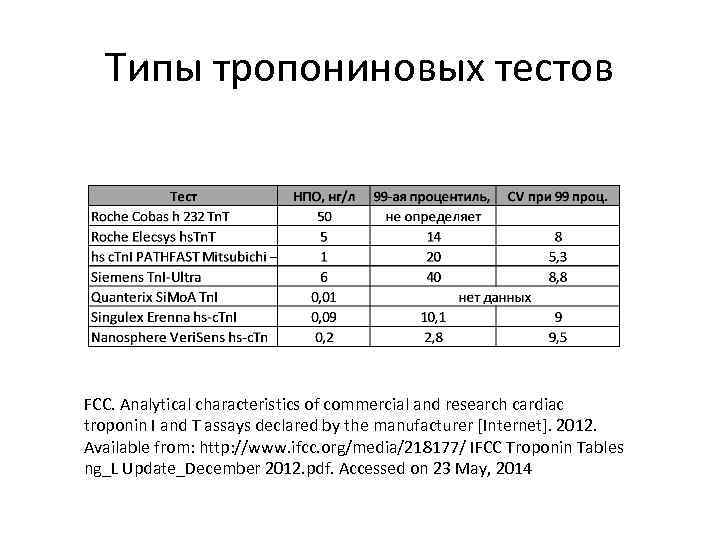
Типы тропониновых тестов FCC. Analytical characteristics of commercial and research cardiac troponin I and T assays declared by the manufacturer [Internet]. 2012. Available from: http: //www. ifcc. org/media/218177/ IFCC Troponin Tables ng_L Update_December 2012. pdf. Accessed on 23 May, 2014
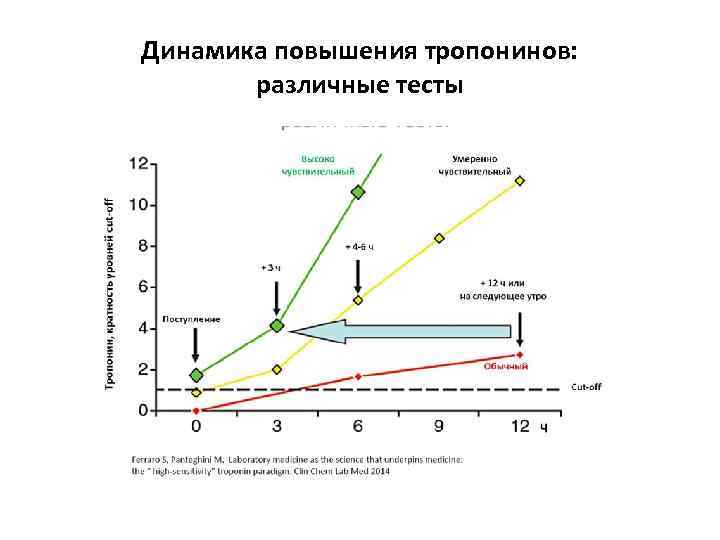
Динамика повышения тропонинов: различные тесты

Тропонины – биомаркеры, • специфические для миокардиальных повреждений, • но не специфические по отношению к их механизмам Повышение тропонинов может быть как ишемическим так и не ишемическим
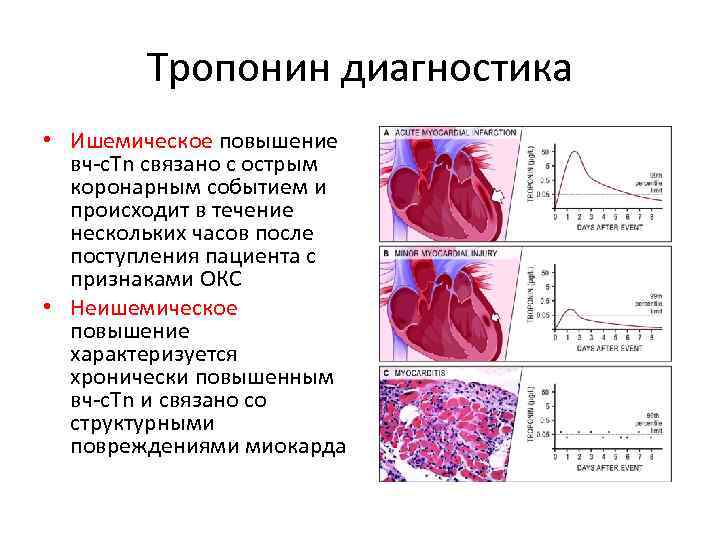
Тропонин диагностика • Ишемическое повышение вч-c. Tn связано с острым коронарным событием и происходит в течение нескольких часов после поступления пациента с признаками ОКС • Неишемическое повышение характеризуется хронически повышенным вч-c. Tn и связано со структурными повреждениями миокарда

Ишемически повышенные вч-c. Tn • У пациентов с симптомами ОКС высокочувствительные тесты (по сравнению со «стандартными» c. Tn): • выявляют более ранний выход тропонинов в циркуляцию, что обеспечивает • раннюю диагностику ИМ • и приводит выявлению большего количества пациентов с повреждением миокарда

Не ишемически повышенные вчc. Tn • В здоровой популяции ~2% лиц имеют уровень c. Tn выше 99 -ой процентили Такие лица обычно имеют : стабильные заболевания коронарных артерий (ЗКА), • сердечную недостаточность, • почечную недостаточность, • гипертрофию ЛЖ • или комбинации этих заболеваний • В общей популяции не ишемически повышенные c. Tn выявляют лиц с повышенным риском структурных заболеваний миокарда.

Тропонин Т или Тропонин I? • В случае высокочувствительных тестов: • Измерение уровней тропонина Т и тропонина I дает практически идентичную клиническую информацию • Выбор между тестами зависит от того, какое оборудование и какой поставщик выбраны для лаборатории

Диагностика ОИМ с помощью вч-c. Tn • Нормальный уровень вч-c. Tn при поступлении с признаками ОКС диагностического значения не имеет и не должен использоваться как единственный параметр для исключения ОИМ. • Примерно у 30% пациентов, поступающих с ОКС и имеющих преимущественно нестабильную стенокардию, могут быть нормальные уровни вч-c. Tn. • При поступлении с подозрением на ОКС серийные измерения вч-c. Tn должны проводиться и при нормальных результатах первого измерения.
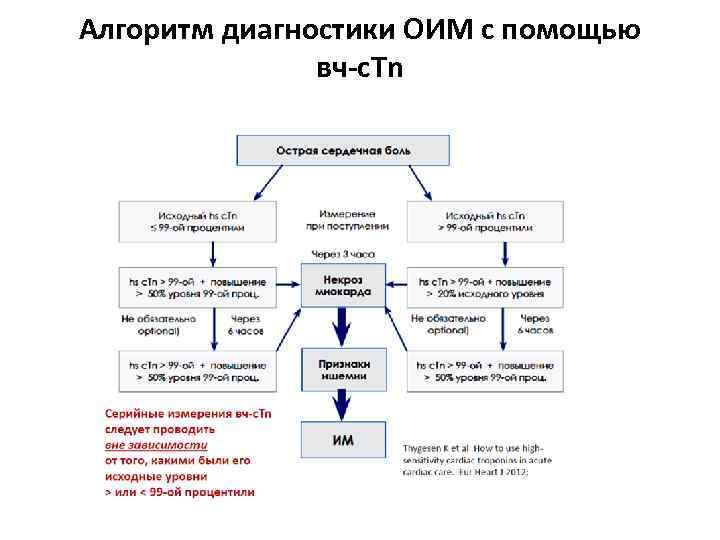
Алгоритм диагностики ОИМ с помощью вч-c. Tn

Новейшие маркеры некроза миокарда • Ишемией модифицированный альбумин • Гликогенфосфорилаза BB • Сердечный белок, связывающий жирные кислоты • Высокочувствительный СРБ

Клиническая картина острого инфаркта миокарда

Клинические формы • • • болевой (status anginosus); астматический (status astmaticus); абдоминальный (status abdominalis) аритмический; цереброваскулярный; безболевой и (или) малосимптомный

Клинические симптомы ангинозной формы острого инфаркта миокарда Тревога Бледность кожи
Характеристика боли при инфаркте миокарда • Боль чаще сжимающего, давящего, жгучего, разрывающего характера, волнообразная, очень интенсивная и продолжительная (до нескольких часов и даже суток); не снимается нитроглицерином.
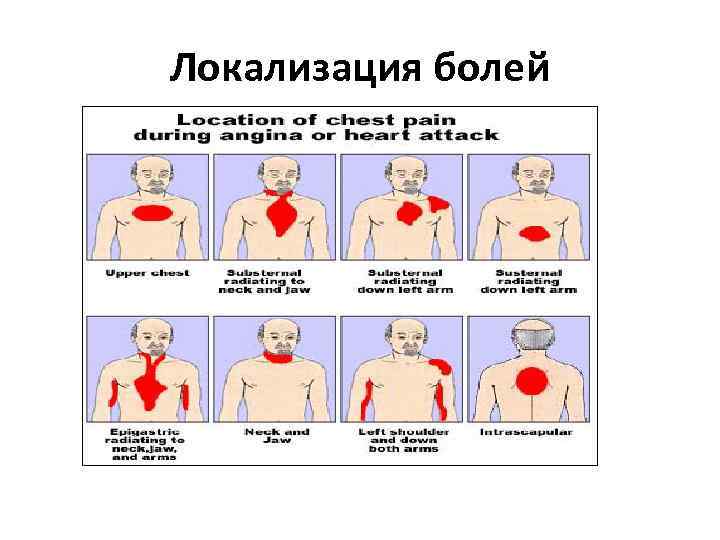
Локализация болей
Астматический вариант. • • Ведущим симптомом ОИМ является одышка, вызванная острой недостаточностью левого желудочка и развитием сердечной астмы или отека легких. Наблюдается при обширных и повторных (чаще у женщин) инфарктах миокарда, инфарктах на фоне кардиосклероза или недостаточности кровообращения, при инфаркте сосочковых мышц (с острым возникновением относительной недостаточности митрального клапана).

Абдоминальный (гастралгический) вариант. • • • Боли локализуются в подложечной области или в правом подреберье, иногда иррадиируют в лопатку, вдоль грудины и сопровождаются диспептическими явлениями (тошнота, рвота, метеоризм), а в ряде случаев развивается парез желудочно-кишечного тракта. При пальпации живота отмечаются болезненность и напряжение брюшной стенки. Чаще наблюдается при диафрагмальном инфаркте.

Аритмический вариант • • • начинается с впервые возникших нарушений ритма и проводимости – пароксизма наджелудочковой, желудочковой или узловой тахикардии, мерцательной аритмии, частой экстрасистолии, внутрижелудочковой или атриовентрикулярной блокады (обморок, внезапная смерть, синдром Морганьи- Адамса. Стокса). При этом болевой синдром может отсутствовать или может быть выражен незначительно. Отсюда положение: человек с впервые возникшим нарушением ритма должен быть госпитализирован для выяснения причины появления синдрома.
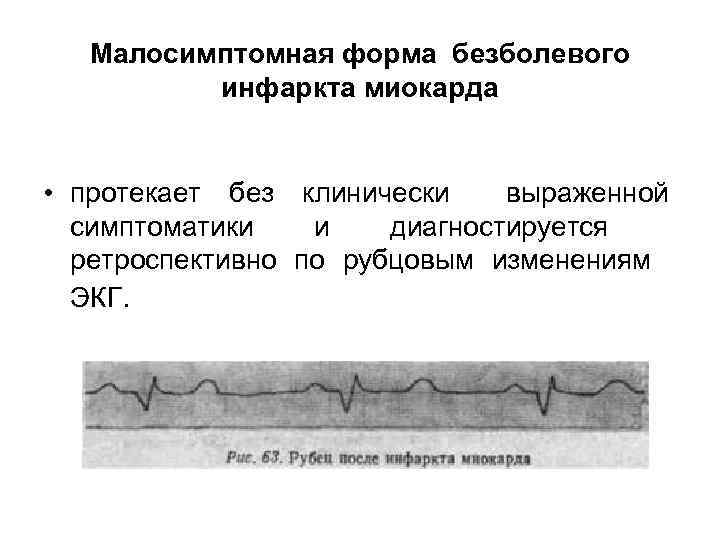
Малосимптомная форма безболевого инфаркта миокарда • протекает без клинически выраженной симптоматики и диагностируется ретроспективно по рубцовым изменениям ЭКГ.
ЭКГ диагностика инфаркта миокарда
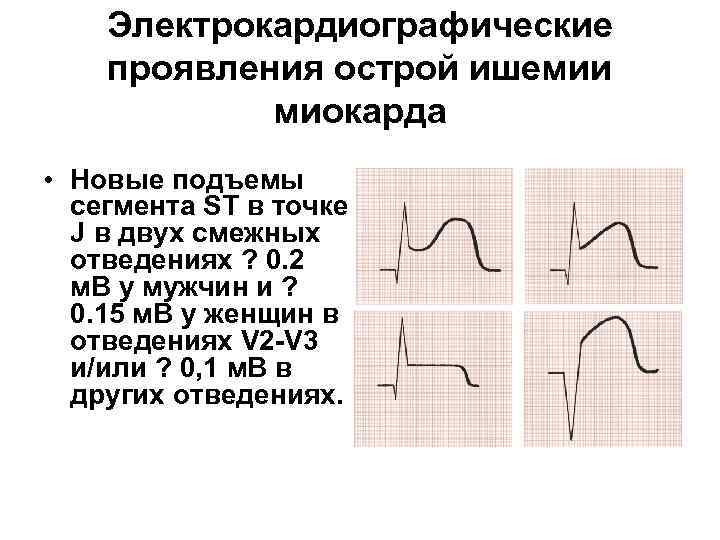
Электрокардиографические проявления острой ишемии миокарда • Новые подъемы сегмента ST в точке J в двух смежных отведениях ? 0. 2 м. В у мужчин и ? 0. 15 м. В у женщин в отведениях V 2 -V 3 и/или ? 0, 1 м. В в других отведениях.
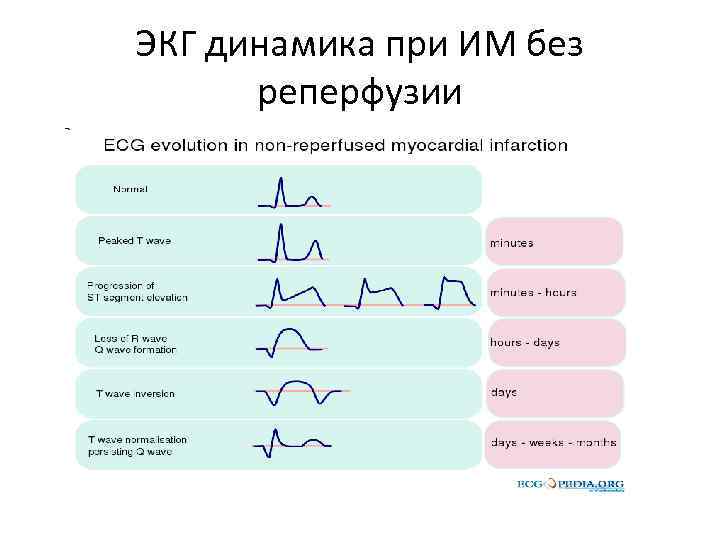
ЭКГ динамика при ИМ без реперфузии
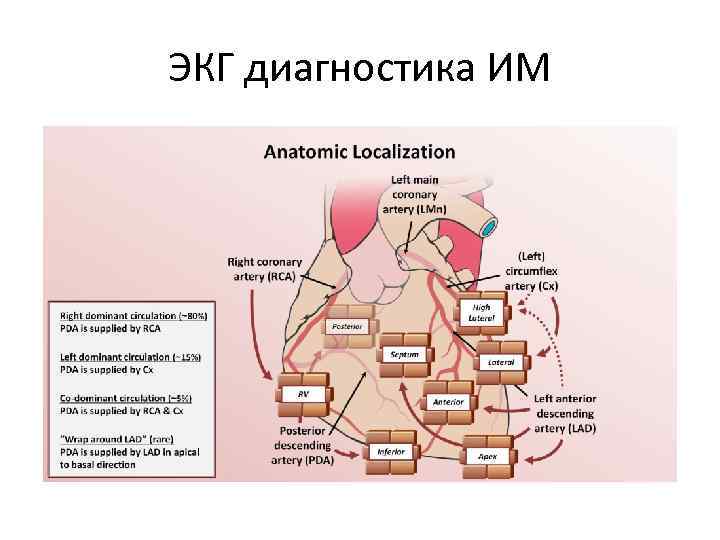
ЭКГ диагностика ИМ
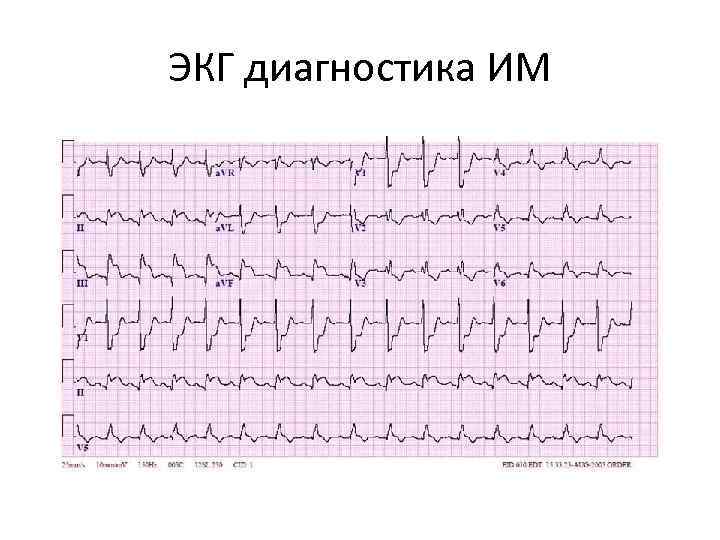
ЭКГ диагностика ИМ
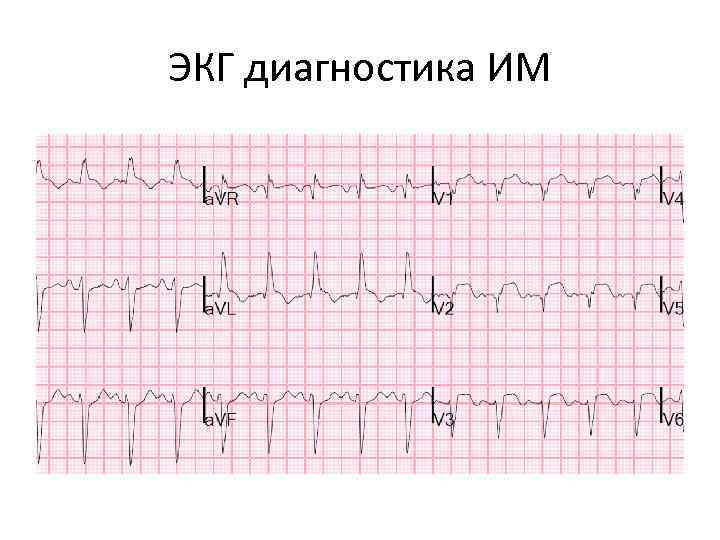
ЭКГ диагностика ИМ
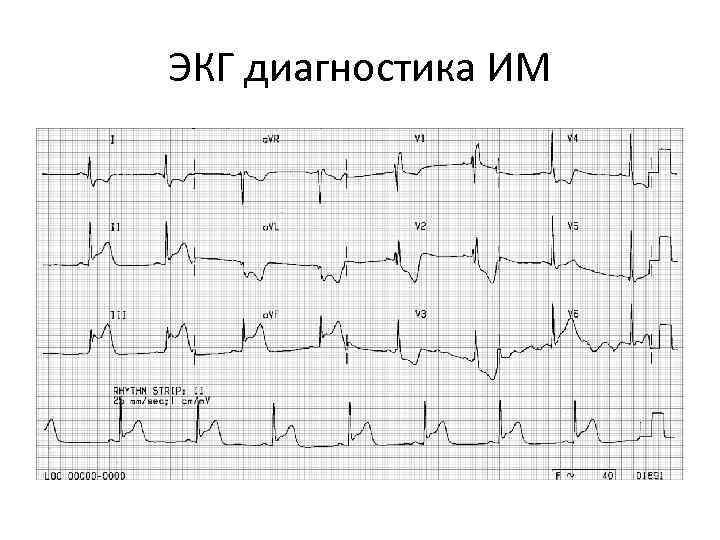
ЭКГ диагностика ИМ
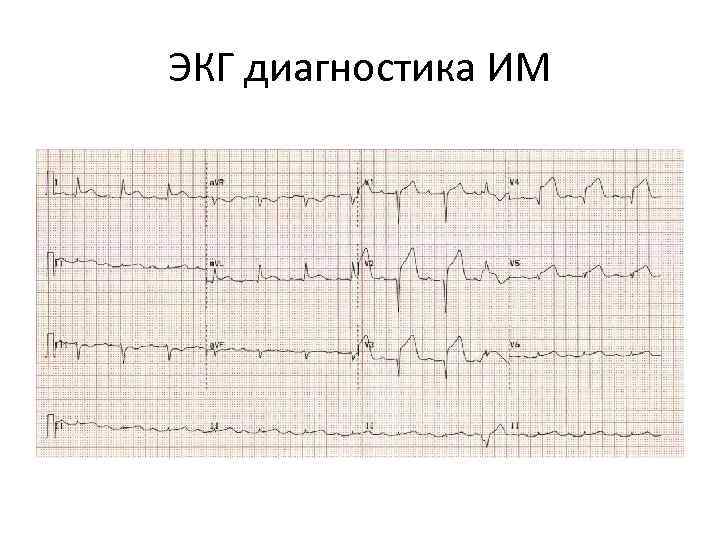
ЭКГ диагностика ИМ
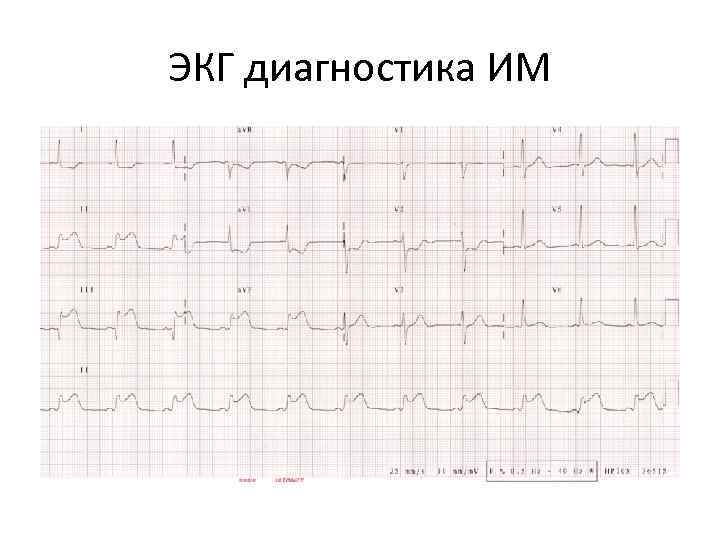
ЭКГ диагностика ИМ
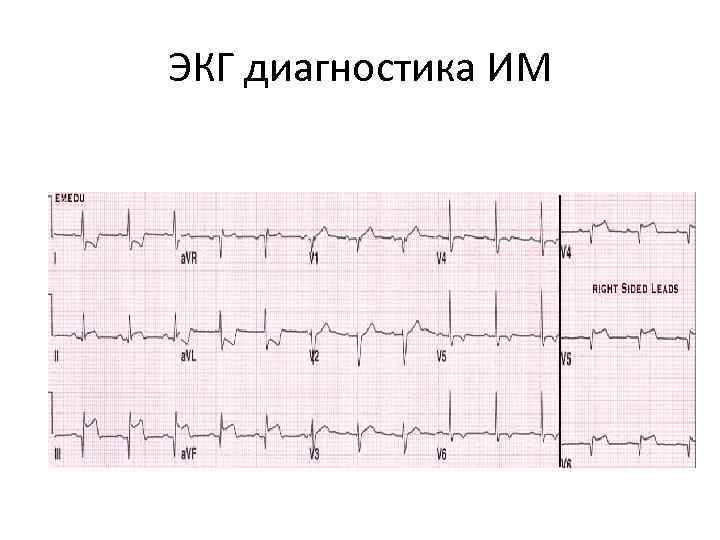
ЭКГ диагностика ИМ
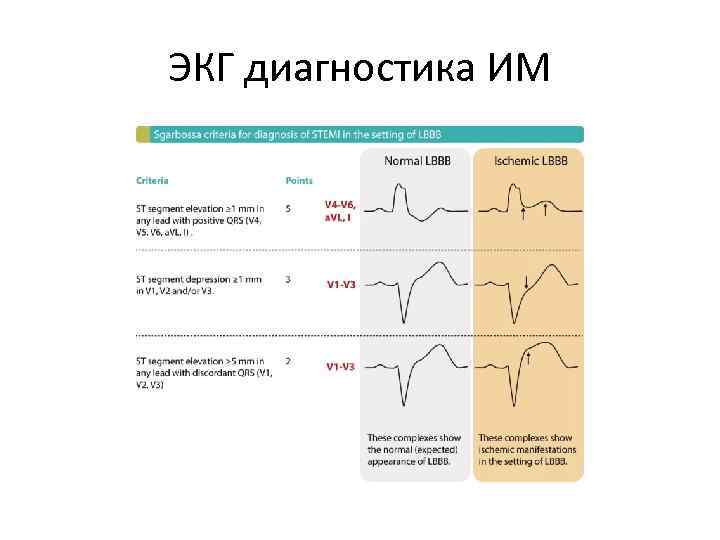
ЭКГ диагностика ИМ
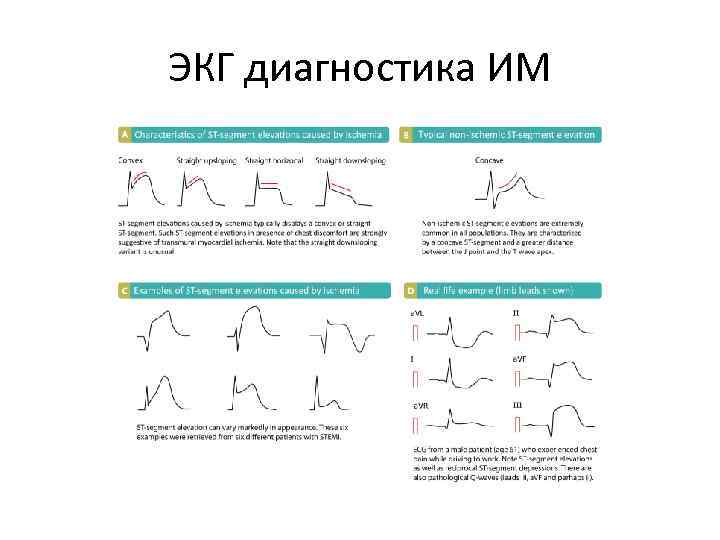
ЭКГ диагностика ИМ
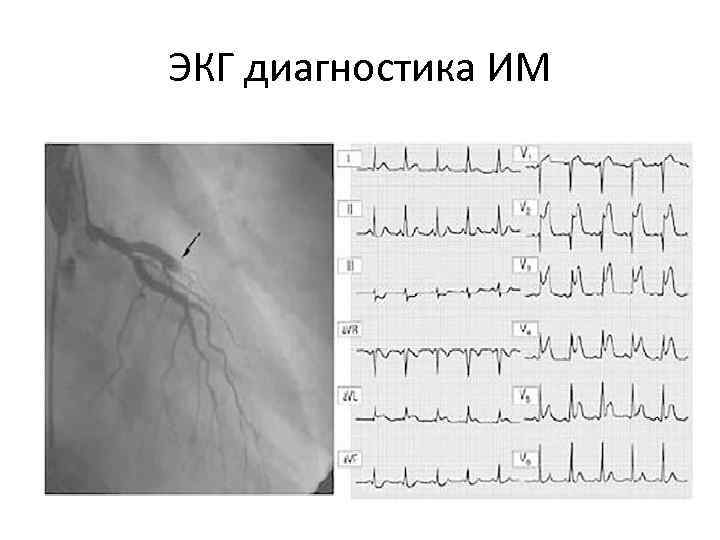
ЭКГ диагностика ИМ

ЭХОКГ диагностика
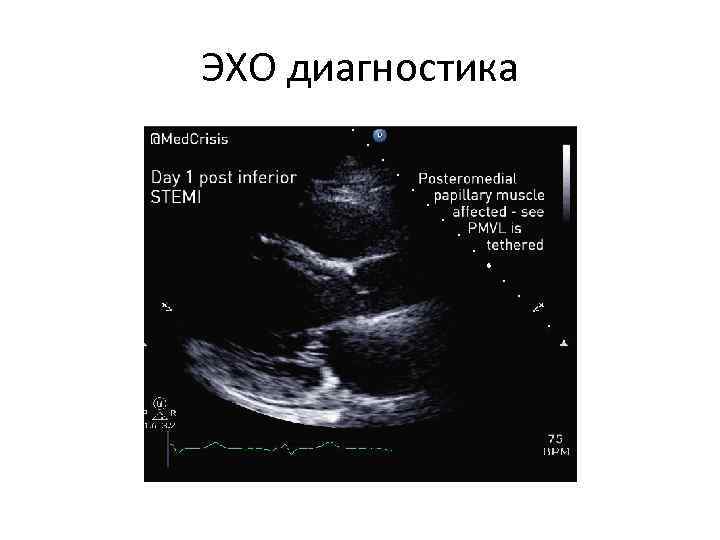
ЭХО диагностика
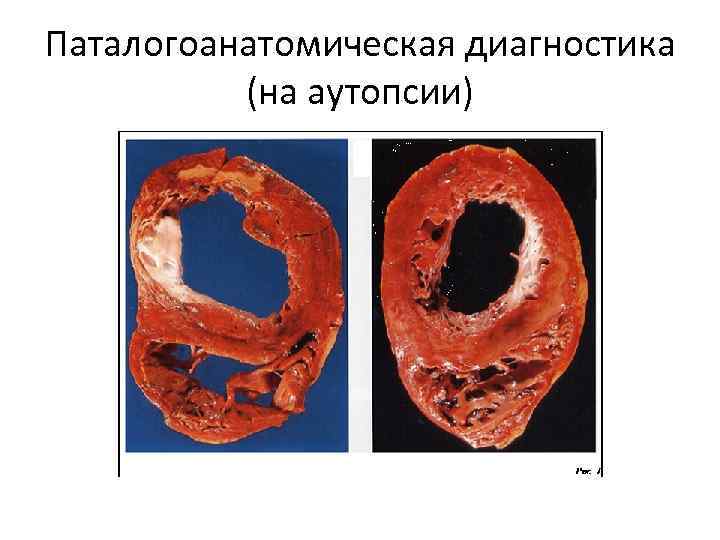
Паталогоанатомическая диагностика (на аутопсии)
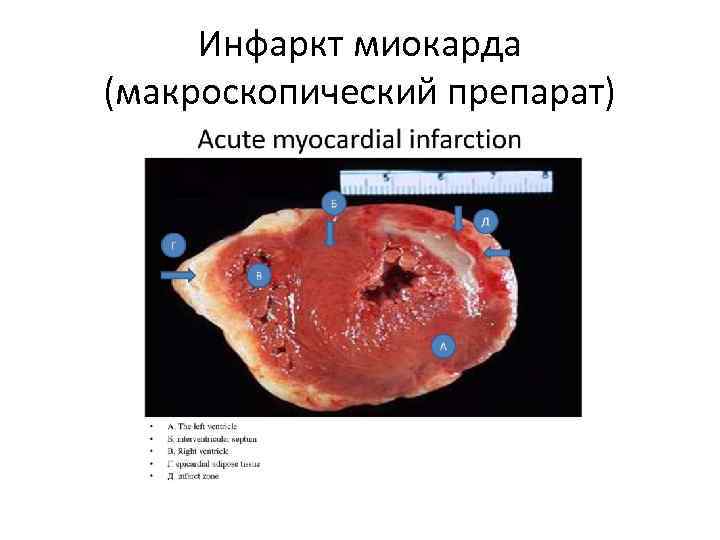
Инфаркт миокарда (макроскопический препарат)
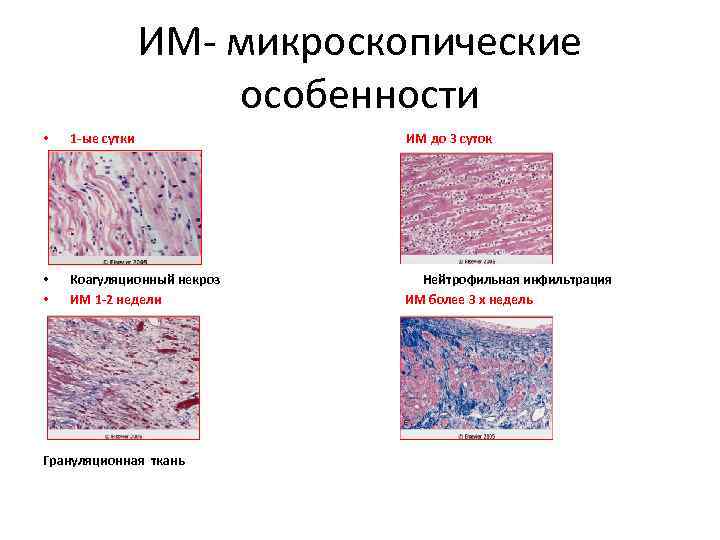
ИМ- микроскопические особенности • 1 -ые сутки ИМ до 3 суток • • Коагуляционный некроз ИМ 1 -2 недели Нейтрофильная инфильтрация ИМ более 3 х недель Грануляционная ткань
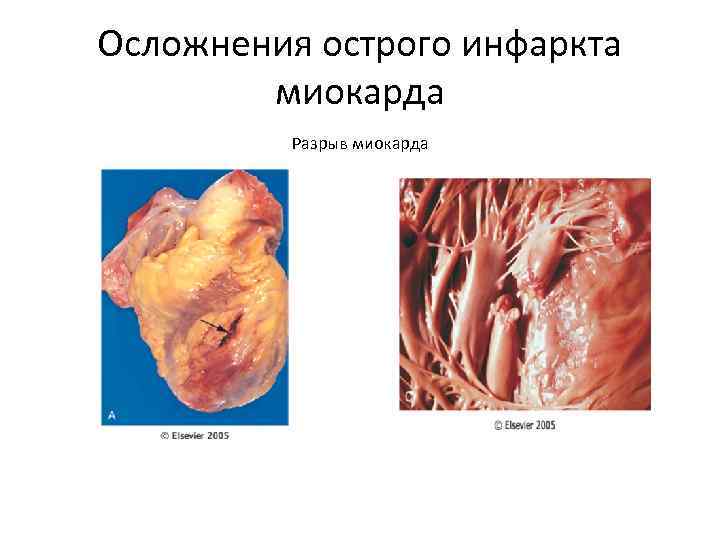
Осложнения острого инфаркта миокарда Разрыв миокарда
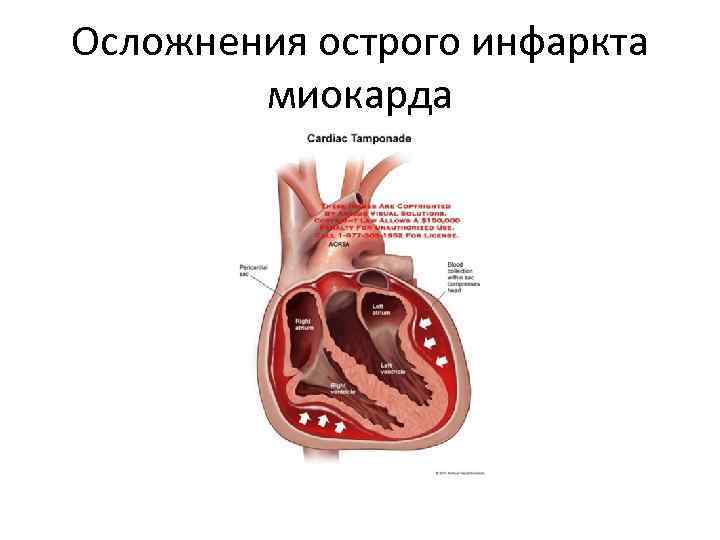
Осложнения острого инфаркта миокарда
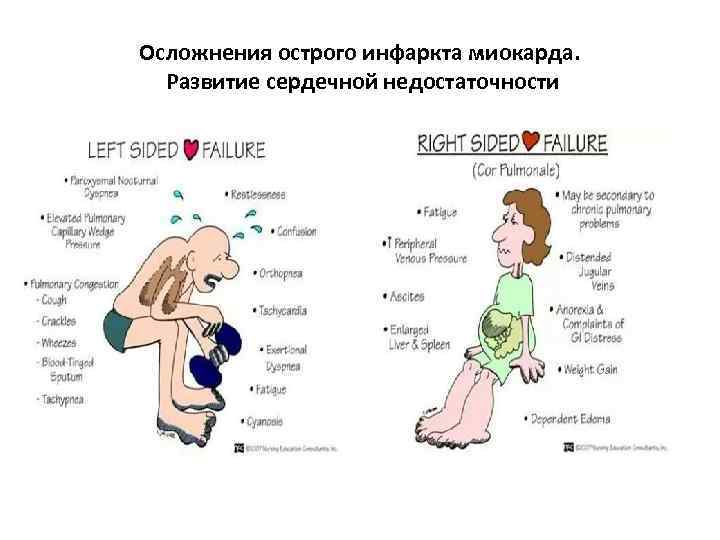
Осложнения острого инфаркта миокарда. Развитие сердечной недостаточности
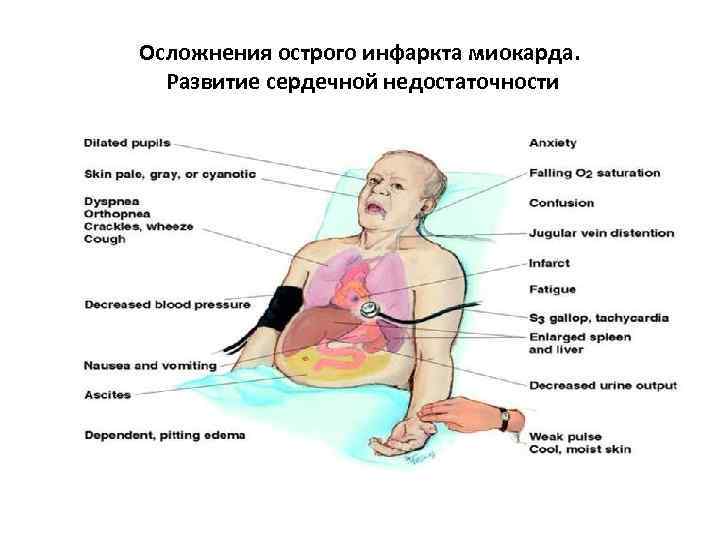
Осложнения острого инфаркта миокарда. Развитие сердечной недостаточности
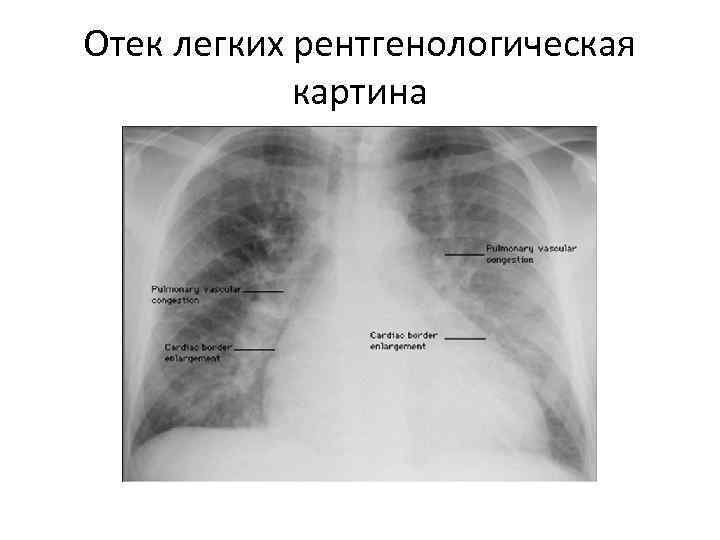
Отек легких рентгенологическая картина
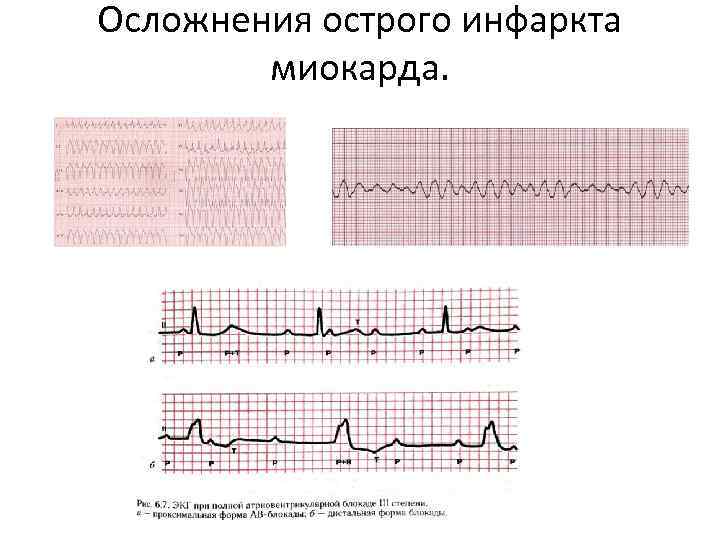
Осложнения острого инфаркта миокарда.

НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ ОСТРОМ ИНФАРКТЕ МИОКАРДА

Федеральный закон от 21. 11. 2011 N 323 -ФЗ (ред. от 05. 12. 2017) "Об основах охраны здоровья граждан в Российской Федерации" (с изм. и доп. , вступ. в силу с 01. 2018) • • Статья 31. Первая помощь до оказания медицинской помощи оказывается гражданам при несчастных случаях, травмах, отравлениях и других состояниях и заболеваниях, угрожающих их жизни и здоровью, лицами, обязанными оказывать первую помощь в соответствии с федеральным законом или со специальным правилом и имеющими соответствующую подготовку, в том числе сотрудниками органов внутренних дел Российской Федерации, сотрудниками, военнослужащими и работниками Государственной противопожарной службы, спасателями аварийно-спасательных формирований и аварийно-спасательных служб. 2. Перечень состояний, при которых оказывается первая помощь, и перечень мероприятий по оказанию первой помощи утверждаются уполномоченным федеральным органом исполнительной власти. 3. Примерные программы учебного курса, предмета и дисциплины по оказанию первой помощи разрабатываются уполномоченным федеральным органом исполнительной власти и утверждаются в порядке, установленном законодательством Российской Федерации. 4. Водители транспортных средств и другие лица вправе оказывать первую помощь при наличии соответствующей подготовки и (или) навыков.

Первая помощь


Федеральный закон от 21. 11. 2011 N 323 -ФЗ (ред. от 05. 12. 2017) "Об основах охраны здоровья граждан в Российской Федерации" (с изм. и доп. , вступ. в силу с 01. 2018) • • • Статья 32. Медицинская помощь 1. Медицинская помощь оказывается медицинскими организациями и классифицируется по видам, условиям и форме оказания такой помощи. 2. К видам медицинской помощи относятся: 1) первичная медико-санитарная помощь; 2) специализированная, в том числе высокотехнологичная, медицинская помощь; 3) скорая, в том числе скорая специализированная, медицинская помощь; 4) паллиативная медицинская помощь. 3. Медицинская помощь может оказываться в следующих условиях: 1) вне медицинской организации (по месту вызова бригады скорой, в том числе скорой специализированной, медицинской помощи, а также в транспортном средстве при медицинской эвакуации); 2) амбулаторно (в условиях, не предусматривающих круглосуточного медицинского наблюдения и лечения), в том числе на дому при вызове медицинского работника;

Федеральный закон от 21. 11. 2011 N 323 -ФЗ (ред. от 05. 12. 2017) "Об основах охраны здоровья граждан в Российской Федерации" (с изм. и доп. , вступ. в силу с 01. 2018) • • 3) в дневном стационаре (в условиях, предусматривающих медицинское наблюдение и лечение в дневное время, но не требующих круглосуточного медицинского наблюдения и лечения); 4) стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и лечение). 4. Формами оказания медицинской помощи являются: 1) экстренная - медицинская помощь, оказываемая при внезапных острых заболеваниях, состояниях, обострении хронических заболеваний, представляющих угрозу жизни пациента; 2) неотложная - медицинская помощь, оказываемая при внезапных острых заболеваниях, состояниях, обострении хронических заболеваний без явных признаков угрозы жизни пациента; 3) плановая - медицинская помощь, которая оказывается при проведении профилактических мероприятий, при заболеваниях и состояниях, не сопровождающихся угрозой жизни пациента, не требующих экстренной и неотложной медицинской помощи, и отсрочка оказания которой на определенное время не повлечет за собой ухудшение состояния пациента, угрозу его жизни и здоровью. 5. Положение об организации оказания медицинской помощи по видам, условиям и формам оказания такой помощи устанавливается уполномоченным федеральным органом исполнительной власти.

Неотложная помощь в поликлинике Юридические аспекты МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ ПРИКАЗ от 15 мая 2012 г. N 543 н ОБ УТВЕРЖДЕНИИ ПОЛОЖЕНИЯ ОБ ОРГАНИЗАЦИИ ОКАЗАНИЯ ПЕРВИЧНОЙ МЕДИКО-САНИТАРНОЙ ПОМОЩИ ВЗРОСЛОМУ НАСЕЛЕНИЮ В соответствии со статьей 32 Федерального закона от 21 ноября 2011 г. N 323 -ФЗ "Об основах охраны здоровья граждан в Российской Федерации" (Собрание законодательства Российской Федерации, 2011, N 48, ст. 6724) приказываю: • 1. Утвердить прилагаемое Положение об организации оказания первичной медико-санитарной помощи. • 2. Признать утратившими силу: • приказ Министерства здравоохранения и социального развития Российской Федерации от 29 июля 2005 г. N 487 "Об утверждении порядка организации оказания первичной медико-санитарной помощи" (зарегистрирован Министерством юстиции Российской Федерации 30 августа 2005 г. N 6954); • приказ Министерства здравоохранения и социального развития Российской Федерации от 4 августа 2006 г. N 584 "О порядке организации медицинского обслуживания населения по участковому принципу" (зарегистрирован Министерством юстиции Российской Федерации 4 сентября 2006 г. N 8200). • • И. о. Министра Т. А. ГОЛИКОВА

Неотложная помощь в поликлинике Юридические аспекты Приложение N 14 к Положению об организации оказания первичной медико-санитарной помощи взрослому населению, утвержденному приказом Министерства здравоохранения и социального развития Российской Федерации от 15 мая 2012 г. N 543 н СТАНДАРТ ОСНАЩЕНИЯ ВРАЧЕБНОЙ АМБУЛАТОРИИ 39. Укладка для оказания помощи при остром коронарном синдроме не менее 2 40. Укладка для оказания помощи при остром нарушении мозгового кровообращения не менее 1 41. Укладка для оказания помощи при желудочно-кишечном (внутреннем) кровотечении не менее 1 42. Ростомер <1> не менее 1 43. Лента сантиметровая <1> не менее 1

Вариант укладки для оказания помощи при остром коронарном синдроме* • • • Ацетилсалициловая кислота 500 мг, № 10 , в табл. , 1 упак. Клопидогрел 75 мг № 10 в табл, 2 упак. Гепарин, р-р для инъекций, флаконы 5 мл, № 1 Адреналин в амп. 1 мг/мл, № 5 в уп. Дофамин , р-р для инъекций 0, 5%- 5 мл. , № 10 в упак. Натрия хлорида, раствор для инъекций 0, 9%- 250 мл в фл. № 2 -3 Нитроглицерин , спрей 1 шт Нитроглицерин р-р для инфузии, 1%- 5 мл, № 10 в уп. Лазикс, р-р для инъекций в амп. 2%-2 мл, № 5 Кордарон 50 мг/мл, амп 3 мл, № 10 Атропин сульфат 1%- 1 мл, амп № 5 * Утверждается локальным приказом главного врача

Неотложная помощь

Неотложная помощь 1. Ограничение ишемического повреждения миокарда • Аспирин- должен быть дан каждому больному без противопоказаний в начальной нагрузочной дозе 250 мг • Тикагрелол (Брилинта) должен быть добавлен к аспирину настолько быстро, насколько возможно в дозе 180 мг/либо Клопидогрел 300 мг( нагрузочная доза)/600 мг (если ранняя ЧКВ -24 часа) если возраст не старше 75 лет (если 75 лет и старше то 75 мг) 2. Облегчить боль, уменьшить одышку и беспокойство • Наркотические анальгетики -Морфин внутривенно титруя дозу • Нитроглицерин при АД > 90/60 внутривенно , либо спрей. 3. При повышении АД и ЧСС применение • Бета адреноблокаторы: анаприлин 20 -40 мг, эгилок 12, 5 -25 мг

Неотложная помощь 4. Антикоагулянты: Гепарин внутривенно болюсом 60 -70 ЕД/кг, но не более 5000 ЕД, далее внутривенно дозатором со скоростью 12 -15 ЕД/кг/ч, но не более 1000 ЕД 5. При возбуждении: бензодиазепины/ седуксен 2 мл в/в 6. Инсуфляция кислорода при сатурации менее 90 % и Ра О 2 <60 mm. Hg 7. Тромболитическая терапия при остром инфаркте миокарда с подъемом сегмента ST См. следующий слайд

Тромболитическая терапия при остром инфаркте миокарда с подъемом сегмента ST • В тех случаях, когда в качестве стратегии реперфузии выбирается тромболитическая терапия, максимально допустимое время задержки от подтверждения диагноза ИМПST было сокращено с 30 минут в рекомендациях 2012 г. до 10 минут в рекомендациях 2017 года
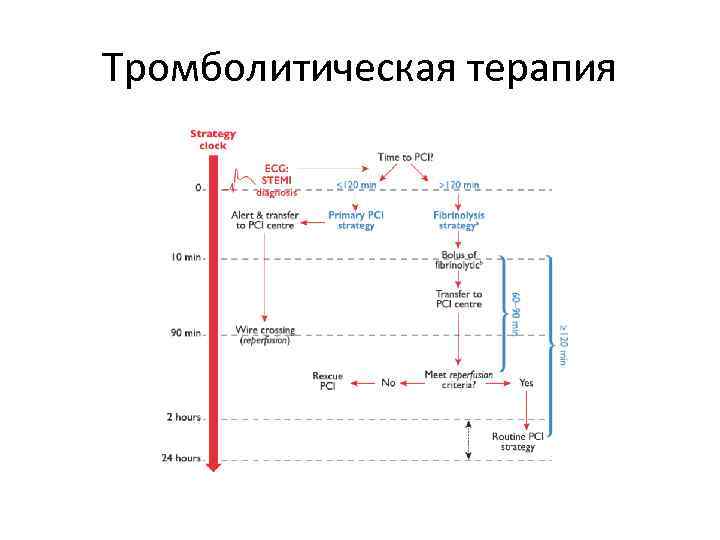
Тромболитическая терапия

Основные противопоказания к применению тромболитической терапии Геморрагический инсульт в анамнезе ОНМК, деменция или повреждения центральной нервной системы в течение 1 года Травма головы или операция на головном мозге в течение 6 месяцев Внутричерепные новообразования Подозрение на расслоение аорты Внутреннее кровотечение в течение 6 недель Активное кровотечение Крупная хирургия, травма или кровотечение в течение 6 недель Травматическая сердечно-легочная реанимация в течение 3 недель

Тромболизис фортелизином • • • Показания к применению фортелизина Острый инфаркт миокарда (в первые 6 часов) Режим дозирования и способ применения Только для внутривенного введения! Фортелизин вводят в дозе 15 мг. Перед введением препарата содержимое флакона 5 мг (745 000 ME) разводится в 5 мл 0, 9 % раствора натрия хлорида. Препарат Фортелизин рекомендуется вводить по одной из двух представленных схем. Первая схема: Фортелизин вводится двумя болюсами (данная схема рекомендуется для применения на догоспитальном и раннем госпитальном этапах 10 мг (2 флакона) и через 30 минут - 5 мг (1 флакон Вторая схема: Фортелизин вводится болюсно-инфузионно (данная схема рекомендуется для применения в условиях стационара). 10 мг (2 флакона) вводится болюсно, 5 мг (1 флакон) дополнительно разводится в 50 мл 0, 9 % раствора натрия хлорида и вводится инфузионно в течение 30 мин. Раствор препарата Фортелизин готовится непосредственно перед применением, не подлежит хранению! Не разводить содержимое флакона водой для инъекций! Не разводить раствором декстрозы (глюкозы)

Противопоказания к применению фортелизина. • • • Рефрактерная артериальная гипертензия (систолическое артериальное давление (АД) более 180 мм рт или диастолическое АД более 110 мм рт. подозрение на расслаивающую аневризму аорты; заболевания, проявляющиеся повышенной кровоточивостью (геморрагические диатезы, гемофилия, тромбоцитопения), или состояния с высоким риском развития кровотечений; проведение реанимационных мероприятий, потребовавших интенсивного непрямого массажа сердца, включая сердечно-легочную реанимацию (более 10 минут); кардиогенный шок (IV класс по Киллипу); заболевания ЦНС в анамнезе (новообразования, аневризма, хирургическое вмешательство на головном и спинном мозге); новообразования с повышенным риском развития кровотечения; возраст до 18 лет (эффективность и безопасность не установлены); - тяжелые заболевания печени с выраженными нарушениями системы гемостаза (печеночная недостаточность, цирроз печени, портальная гипертензия, активный гепатит);

Противопоказания к фортелизину • • проведение пункции некомпрессируемых сосудов (яремная вена, подключичная вена); геморрагическая ретинопатия (в том числе диабетическая); геморрагический инсульт (давностью менее 6 месяцев); септический эндокардит; одновременный прием непрямых антикоагулянтов; обширные хирургические вмешательства или обширные травмы давностью до 4 -х недель; продолжающееся тяжелое или угрожающее кровотечение (в т. недавно перенесенное); внутричерепное кровоизлияние в анамнезе или подозрение на внутричерепное кровоизлияние; аневризма сосудов; интракраниальные или спинальные хирургические вмешательства (в анамнезе за последние 2 месяца); перикардит; острый панкреатит, язвенная болезнь желудка и двенадцатиперстной кишки (в течение 3 -х месяцев от момента обострения), варикозное расширение вен пищевода; повышенная чувствительность к препарату
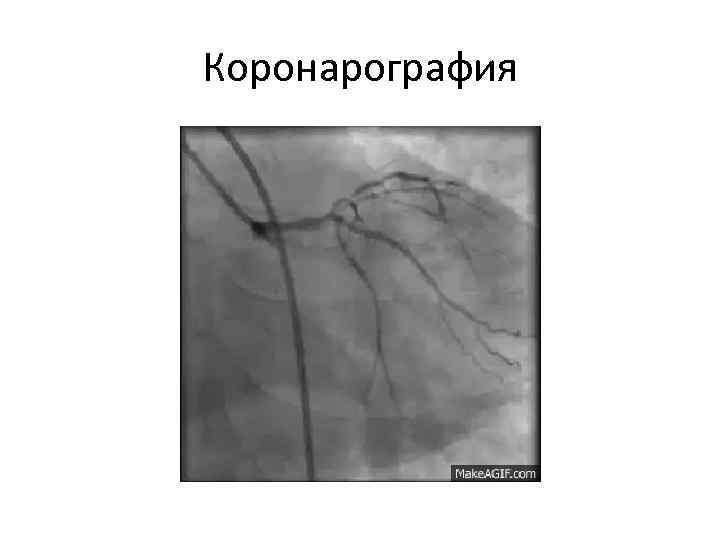
Коронарография
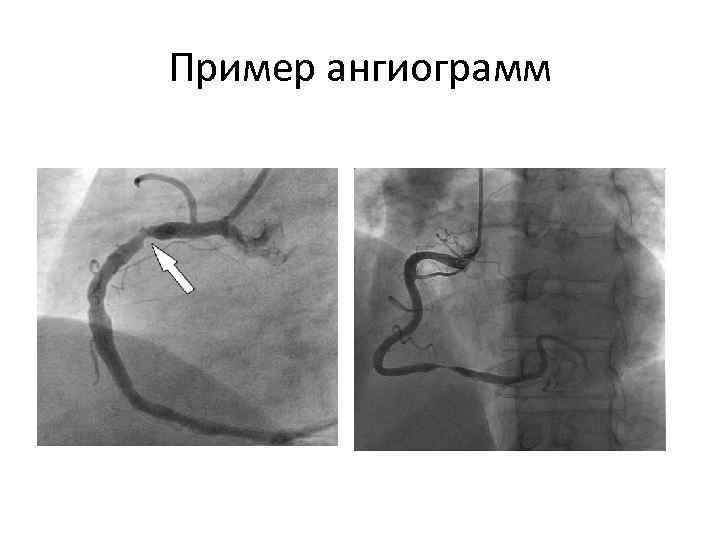
Пример ангиограмм
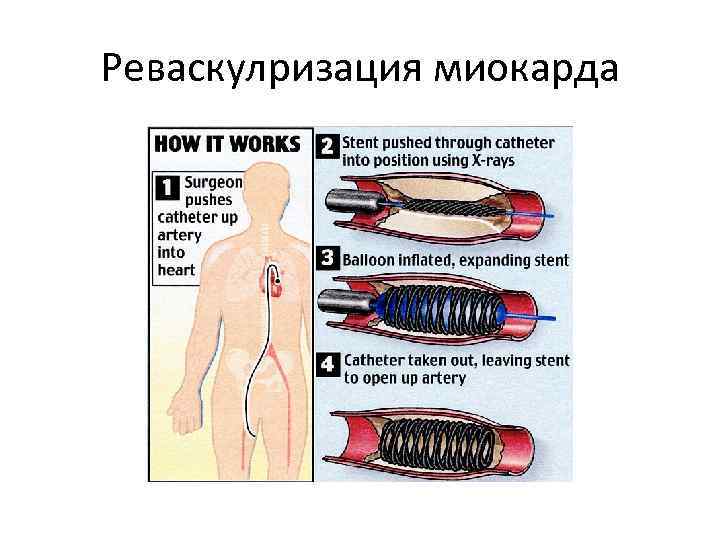
Реваскулризация миокарда
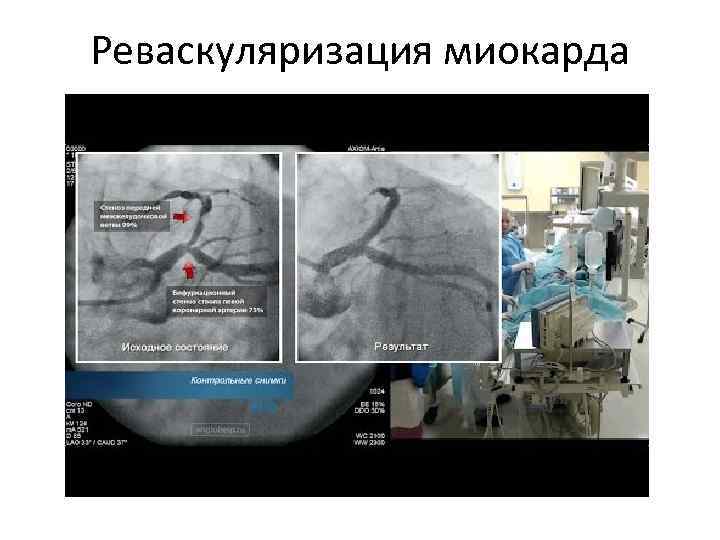
Реваскуляризация миокарда
Цикл лекций 2018.pptx