fe18e2d49a75b789aa2d285fb88f0d24.ppt
- Количество слайдов: 21

Лекция на тему: «Биологические основы клинической онкологии. Злокачественные новообразования челюстно-лицевой области: патогенез, классификация, предраковые состояния, принципи лечения онкологических больных. Деонтология общения с больными на опухоли челюстно-лицевой области. »

План лекции: u 1. Злокачественные опухоли: определение, характеристика, теории возникновения. u 2. Классификации злокачественных опухолей. u 3. Основные принципи лечения злокачественных опухолей челюстно-лицевой области. u 4. Предраковые заболевания: определение, этиопатогенз, классификация, клиника, лечение. u 5. Деонтология общения с больными на опухоли челюстно-лицевой области.

Опухоль, новообразование ( neoplasma, от греч. neos. – новый, plasma – образование) или бластома ( от греч. blastos – росток ) является общепринятыми синонимами, которые определяют как доброкачественные, так и злокачественные онкологические процессы. u Однако эти понятия не дают конкретного представления относительно характера опухоли как из пагистологичного, так и клинического взгляда. Поэтому употребляют и более конкретне понятия, а именно: рак ( от лат. cancer ) – обозначает злокачественное новообразование эпителиального происхождения ( ектоили ентодермального эпителия ); саркома ( от греч. sarx - мясо и oma – опухоль ) – злокачественное новообразование соединитильной ткани.

Основные особенности злокачественных опухолей: u u u 1. В опухоли происходит постоянная дедиференцировка клеточных элементов, то есть наблюдается анаплазия – все меньшее образование дифференцированной ткани. Чем больше выражена анаплазия, тем более выраженная и злокачественность опухоли. 2. Каждая анаплазированная клетка передает свои свойства следующим поколениям, при этом в каждой новой популяции степень анаплазии растет. 3. Чем больше выраженная в опухоли дедиференцировка, тем быстрее опухоль растет, увеличивается ее объем. 4. Опухоль способна давать метастазы и прорастать в соседние ткани ( инфильтративный рост ); четкой границы между злокачественной опухолью и окружающими здоровыми тканями проследить невозможно. 5. Функция злокачественных клеток имеет « неорганизованный » характер и не отвечает потребностям жизнедеятельности организма.

Теории возникновения новообразований: u u u 1. Теория раздражения (выдвинул в 1963 году Р. Вирхов). 2. Эмбриональная теория Конгейма. 3. Инфекцийно-вирусогенетична теория.

Химические и биологические вещества, которые способные вызвать злокачественные новообразования, называют канцерогенными. Канцерогены разделяются на: u химические: вещества органического происхождения (полициклические углеводороды), неорганического происхождения (арсен, хроматы), эндогенные вещества (желчные кислоты, гормоны); u u - физические: все виды лучей ионизирующего излучение, ультрафиолетовый луч, хроническая и одномоментная травма; - биологические: многообразные вирусы.

Клиническая классификация злокачественных опухолей: u u I стадия – первичный опухолевый очаг незначительных размеров с поражением поверхностных тканей без метастазов; ІІ стадия – первичный опухолевый очаг нечто больших размеров с распространением в глублежачие ткани, имеются одиночные метастазы в регионарных узлах; ІІІ стадия – первичный опухолевый очаг значительных размеров, почти неподвижный, имеются метастазы в регионарных узлах; ІV стадия – распространение опухолевого процесса за пределы пораженного органа, имеются многочисленные метастазы.

Классификация опухолей по системе TNM (базируется на описании анатомического распространения онкологического заболевания): u u u u Т (tumor) – распространенность первичной опухоли: - T 0 – первичная опухоль не определяется; - Т 1 – опухоль до 1 см и будет поражать только одну анатомическую часть органа; - Т 2 – опухоль до 2 см и будет поражать не больше двух анатомических частей; - Т 3 – опухоль более чем 3 см и будет поражать больше как две анатомических части; - Т 4 – опухоль будет поражать большую часть органа и распространяется на другие органы и системы. N (nodulus) – состояние регионарных лимфатических узлов: - N 0 – метастазы не определяются; - N 1 – односторонние подвижные узлы; - N 2 – двусторонние подвижные узлы или ограниченно подвижные; - N 3 – односторонние неподвижные узлы; - N 4 – двусторонние неподвижные узлы, односторонние пакеты лимфатических узлов, которые спаяные с окружающими тканями. M (metastasis) – наличие или отсутствие метастазов: - М 0 – метастазы не определяются; - М 1 – определяются метастазы.

Общие принципы лечения злокачественных опухолей. Для лечения больных злокачественными опухолями применяют хирургический, лучевой, химиотерапевтичний методы, гормоно-та иммунотерапию, а также их комбинации. u u u Комбинированный метод предусматривает применение двух разных за характером методов, направленных на местно-регионарные очаги (чаще всего это последовательное применение хирургического и лучевого методов лечения). Совмещенные методы лечения заключаются в использовании двух однородных за биологическим действием методов лечения, например сочетание дистанционной лучевой терапии из внутриннеполостной или близкофокусной рентгентерапией. Комплексные методы лечения предусматривают применение в той или другой последовательности нескольких разных лечебных методов, что имеют неодинаковое местное и общее действие на организм (например предоперационный курс лучевой терапии + оперативное вмешательство + химиотерапия). Во время комплексного лечения как дополнения до трех основных его методов применяют также гормональную терапию и средства, которые влияют на иммунную систему организма.

Необходимым элементом планирования лечения онкологического больного является достоверный диагноз, который включает у себя: u u u - морфологическое подтверждение злокачественного характера заболевания (гистологическое или цитологическое); - локализацию опухоли в пораженном органе; - форму роста опухоли; - гистологическую структуру опухоли, степень дифференцировки; - степень местного и общего распространения опухоли; - оценку общего состояния больного.

Хирургическое лечение. Хирургические операции в клинической онкологии имеют некоторые особенности, что отличает онкологическую хирургию от общей хирургии. К ним принадлежат правила зональности, футлярности и абластичности операций. u u Радикальные операции предусматривают не только удаление пораженого опухолью органа или его части, но и одновременное удаление одним блоком регионарных лимфатических узлов (лимфаденектомия). Комбинированными операциями являются хирургические вмешательства, при которых в блок тканей и органов, которые удаляются вместе с регионарным лимфатическим аппаратом, включают также соседние органы или их части, втянутые в опухолевый процесс. Расширенными операциями считают хирургические вмешательства когда стандартный объем тканей, которые удаляются, увеличивается за счет соседних органов в одном блоке с регионарными лимфоузлами 2 -3 этапа метастазирования. Паллиативные операции - опухоль удаляется в пределах здоровых тканей, в онкологии применяются и паллиативные оперативные вмешательства, в результате каких часть опухоли или даже вся опухоль остается, а операция направленная лишь на облегчение условий существования организма и тех тяжелых симптомов, которые вызывает эта опухоль.

Лучевая терапия. u u Самостоятельный метод лучевой терапии предусматривает полное разрушение опухоли. Предоперационная лучевая терапия направленная на полное повреждение злокачественных опухолевых клеток, снижение репродуктивной и имплантацийной способности поврежденных клеток, регрессию опухоли за пределами первичного очага, создание более абластичних условий для выполнения операции. Предоперационная лучевая терапия показана при опухолях, которые имеют высокий темп роста и потенцию к рецидивированию и лимфогенному метастазированию, а также при распространенных опухолевых процессах. Послеоперационная лучевая терапия рассматривается как средство "стерилизации" операционного поля и влияния на зоны возможного субклинического распространения опухоли, недосягаемые хирургическим вмешательством. Послеоперационная лучевая терапия показана при неполном удалении или неуверенности в радикальности удаления опухоли или метастазов, а также во всех случаях, когда имело место нарушение правил абластики во время операции. Паллиативная лучевая терапия применяется с целью улудшения клинической ситуации у больного, которому через распространенность опухоли или наличие общих противопоказаний невозможно провести радикальное лечение.

Химиотерапия злокачественных опухолей предусматривает применение лекарственных средств естественного или синтетического происхождения с целью необратимого повреждения и остановки пролиферации злокачественных опухолей. Следует указать на 5 основных групп химиопрепаратов: u 1. Алкилувальные препараты: (сарколизин, циклофосфан, бензотеф, дегранол и др. ). u 2. Антиметаболити: (метотрексат, 5 -фторурацил, цитозар и др. ). u 3. Противоопухолевые антибиотики: (тиномицин и др. ). u 4. Алкалоиды - препараты растительного происхождения: (ристин, винбластин, колхамин и др. ). u 5. Разные синтетические препараты: (комплексные соединения платины - цисплатин, платидиам, производные мочевины и др. ).

За путями введения химиотерапия разделяется на: u u системную (общерезорбтивную) перорально, внутривенно, внутримышечно; селективную регионарную (местную) внутриартериально, ендолимфатично путем катетеризации приводных сосудов.

Комбинированный метод лечения. На современном этапе комбинированное лечение является основным направлением клинической онкологии в лечении злокачественных опухолей, потому что каждый из перечисленных выше методов - хирургический, лучевой и химиотерапия - имеет свои не только позитивные, но и отрицательные черты, которые ограничивают его возможности. Симптоматическое лечение. Паллиативное, или симптоматическое, лечение назначается больным с запущенными формами рака (IV клиническая группа), которые не подлежат специальному лечению. Этот тяжелый контингент больных нуждается в особенном внимании со стороны медицинского персонала. Обязательным условием является ликвидация осложнений опасных для жизни больного и применения адекватных противоболевых мероприятий – обезболюющих препаратов (в частности продеина, кетанова и др. ), а при необходимости - седативних препаратов и наркотиков, уход за больными.

Под понятием „предрак” следует понимать такие длительные хронические заболевания, на почве которых всегда или часто возникают злокачественные новообразования. Разные передраковые заболевания трансформируются в рак с разной степенью вероятности, из-за чего их разделяют на облигатные (безусловные) и факультативные (условные). Облигатные предраки без лечения обязательно спустя некоторое время трансформируются в рак и есть по сути внутриепителиальными раками; факультативные предраковые состояния превращаются в злокачественные новообразования далеко не всегда.

Классификация предраковых изменений слизистой оболочки рта и красной каймы губ. u u u u I. Облигатные предраковые заболевания: 1. Болезнь Боуена. 2. Бородавчатый предрак красной каймы губ. 3. Абразивный преканцерозний хейлит Манганотти. 4. Ограниченный предраковый гиперкератоз красной каймы губ. II. Факультативные предраковые заболевания с большой вероятностью трансформации в рак. 1. Лейкоплакия эрозивная и верукозная. 2. Папиллома и папиломатоз нёба. 3. Кожный рог. 4. Кератоакантома. III. Факультативные предраковые заболевания с маленькой вероятностью трансформации в рак. 1. Лейкоплакия простая. 2. Хронические язвы слизистой оболочки полости рта. 3. Эрозивная и гиперкератозная форма красной волчанки и красного плоского лишая. 4. Пострентгеновский хейлит и стоматит. 5. Метеохейлит.
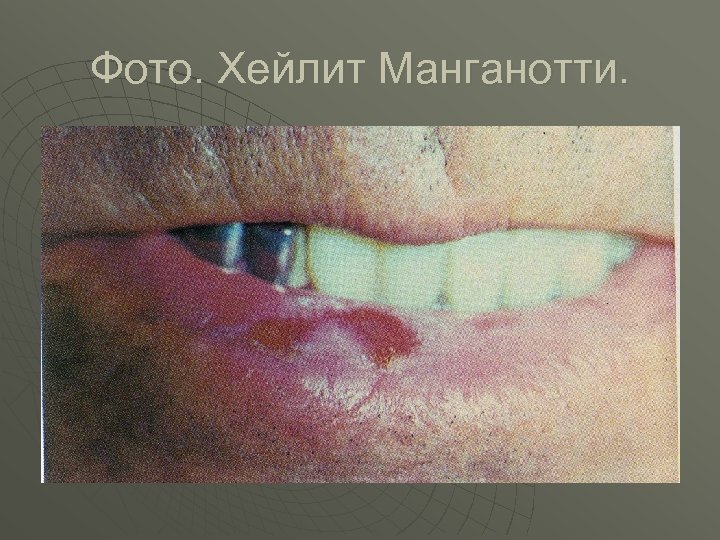
Фото. Хейлит Манганотти.
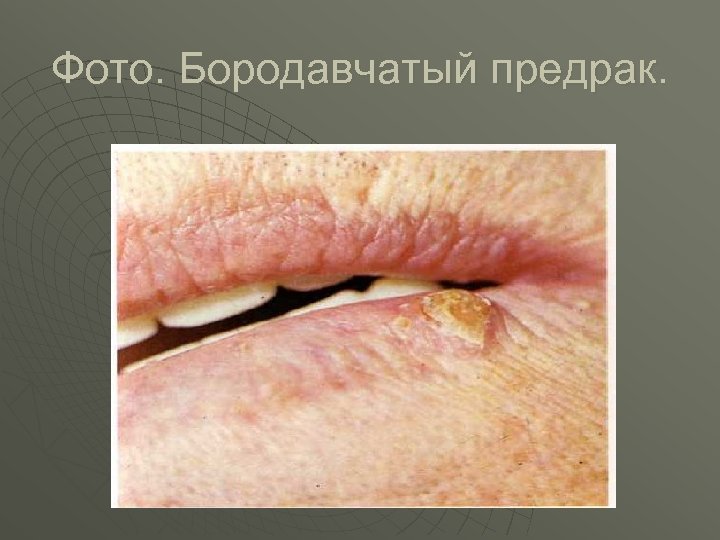
Фото. Бородавчатый предрак.
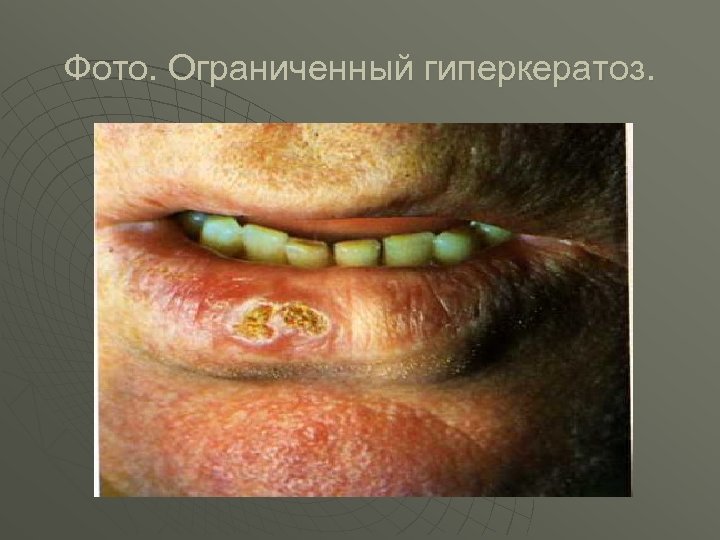
Фото. Ограниченный гиперкератоз.
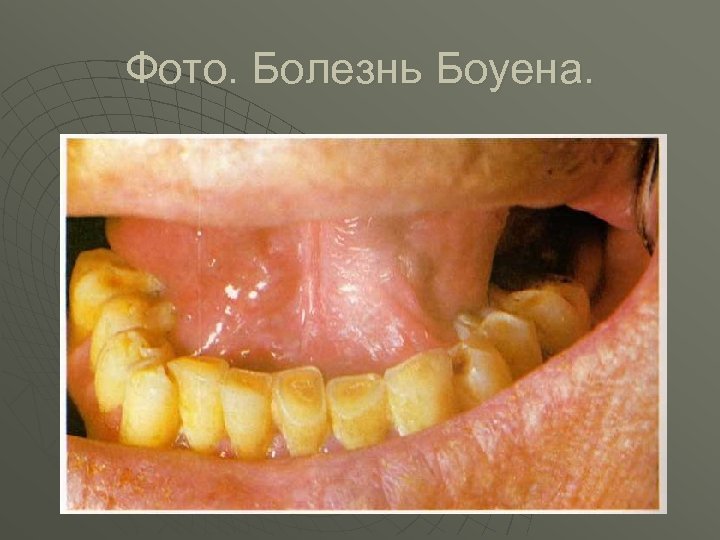
Фото. Болезнь Боуена.
fe18e2d49a75b789aa2d285fb88f0d24.ppt