семиотика кроветворения для студентов.ppt
- Количество слайдов: 58
 Кровь и кроветворение. Основные синдромы поражения системы крови Богданова Н. М. , к. м. н. , доцент кафедры пропедевтики детских болезней с курсом общего ухода за ребенком, СПб. ГПМА
Кровь и кроветворение. Основные синдромы поражения системы крови Богданова Н. М. , к. м. н. , доцент кафедры пропедевтики детских болезней с курсом общего ухода за ребенком, СПб. ГПМА
 Кроветворение (синоним гемопоэз) — процесс возникновения и этапного созревания клеток крови в специальных органах кроветворения, к которым относят костный мозг*, тимус (вилочковая железа), лимфатические узлы, печень и селезенку
Кроветворение (синоним гемопоэз) — процесс возникновения и этапного созревания клеток крови в специальных органах кроветворения, к которым относят костный мозг*, тимус (вилочковая железа), лимфатические узлы, печень и селезенку
 Кроветворные органы имеют общие черты строения 1. Их строму составляет ретикулярная ткань, паренхиму — кроветворные клетки 2. Эти органы богаты элементами, относящимися к системе мононуклеарных фагоцитов 3. Имеют капилляры синусоидного типа 4. В синусах между эндотелиальными клетками имеются поры, связывающие ткань кроветворных органов с кровяным руслом
Кроветворные органы имеют общие черты строения 1. Их строму составляет ретикулярная ткань, паренхиму — кроветворные клетки 2. Эти органы богаты элементами, относящимися к системе мононуклеарных фагоцитов 3. Имеют капилляры синусоидного типа 4. В синусах между эндотелиальными клетками имеются поры, связывающие ткань кроветворных органов с кровяным руслом
 Становление кроветворения в онтогенезе Мезобластический этап – 3 – 5 неделя гестации (интраваскулярный; стадия ангиобласта) эмбриональный гемоглобин Печеночный этап – 6 неделя гестации до рождения (экстраваскулярный, медулярный) печень основной орган кроветворения; образуются все форменные элементы крови фетальный гемоглобин Костномозговой этап (миелобластический) - с III месяца гестации и весь постнатальный период взрослый гемоглобин
Становление кроветворения в онтогенезе Мезобластический этап – 3 – 5 неделя гестации (интраваскулярный; стадия ангиобласта) эмбриональный гемоглобин Печеночный этап – 6 неделя гестации до рождения (экстраваскулярный, медулярный) печень основной орган кроветворения; образуются все форменные элементы крови фетальный гемоглобин Костномозговой этап (миелобластический) - с III месяца гестации и весь постнатальный период взрослый гемоглобин
 1. Мезобластический период • С конца 3 -ей неделе гестации в кровяных островках желточного мешка, стебле и хорионе образуются первые клетки крови – мегалобласты. • К 22 дню гестации кровяные клетки проникают в мезодерму эмбриона, формирующуюся сердечно-сосудистую систему, где также происходит образование примитивных эритробластов. • На 4— 5 -й неделе желточный мешок атрофируется, и кроветворение в нем прекращается. • Первичные эритроциты (мегалоциты) 1. Имеют крупный размер ( потому и называются мегалоциты ) 2. Могут иметь ядро 3. Содержат особый вид гемоглобина – Hb эмбриона (примитивный гемоглобин).
1. Мезобластический период • С конца 3 -ей неделе гестации в кровяных островках желточного мешка, стебле и хорионе образуются первые клетки крови – мегалобласты. • К 22 дню гестации кровяные клетки проникают в мезодерму эмбриона, формирующуюся сердечно-сосудистую систему, где также происходит образование примитивных эритробластов. • На 4— 5 -й неделе желточный мешок атрофируется, и кроветворение в нем прекращается. • Первичные эритроциты (мегалоциты) 1. Имеют крупный размер ( потому и называются мегалоциты ) 2. Могут иметь ядро 3. Содержат особый вид гемоглобина – Hb эмбриона (примитивный гемоглобин).
 2. Печеночный период (экстраваскулярный, медулярный) • Начиная с 6 -ой недели гестации основным органом кроветворения становится печень. • Максимума кроветворная функция печени достигает на V месяце внутриутробного развития, постепенно угасая к рождению. • На этом этапе образуются все! форменные элементы крови (эритроциты, нейтрофилы, мегакариоциты). • Эритроциты имеют нормальный размер и содержат преимущественно фетальный гемоглобин ( Hb. F ) и незначительное количество – взрослого гемоглобина (Hb. A). К рождению Hb. F составляет 60%, а взрослый – 40% всего гемоглобина эритроцитов периферической крови. !Особенностью Hb. F является высокое сродство к кислороду.
2. Печеночный период (экстраваскулярный, медулярный) • Начиная с 6 -ой недели гестации основным органом кроветворения становится печень. • Максимума кроветворная функция печени достигает на V месяце внутриутробного развития, постепенно угасая к рождению. • На этом этапе образуются все! форменные элементы крови (эритроциты, нейтрофилы, мегакариоциты). • Эритроциты имеют нормальный размер и содержат преимущественно фетальный гемоглобин ( Hb. F ) и незначительное количество – взрослого гемоглобина (Hb. A). К рождению Hb. F составляет 60%, а взрослый – 40% всего гемоглобина эритроцитов периферической крови. !Особенностью Hb. F является высокое сродство к кислороду.
 2. Печеночный период (экстраваскулярный, медулярный) • Активный лимфоцитопоэз начинается на II месяце гестации, когда из печени выселяются стволовые клетки второй генерации и оседают в зачатках тимуса, лимфоузлов, селезенки, миндаллинах, Пейеровых бляшках, красного костного мозга. • С III месяца гестации в гемопоэз включается селезенка. Наиболее активно, как орган кроветворения она функционирует с III по. V месяц внутриутробного развития. • В начале в лимфоузлах и селезенке образуются все виды клеток крови. Постепенно их функцией становится созревание В- и Тлимфоцитов. • Лимфоузлы кроветворят до 15 недели внутриутробного развития, селезенка - до рождения.
2. Печеночный период (экстраваскулярный, медулярный) • Активный лимфоцитопоэз начинается на II месяце гестации, когда из печени выселяются стволовые клетки второй генерации и оседают в зачатках тимуса, лимфоузлов, селезенки, миндаллинах, Пейеровых бляшках, красного костного мозга. • С III месяца гестации в гемопоэз включается селезенка. Наиболее активно, как орган кроветворения она функционирует с III по. V месяц внутриутробного развития. • В начале в лимфоузлах и селезенке образуются все виды клеток крови. Постепенно их функцией становится созревание В- и Тлимфоцитов. • Лимфоузлы кроветворят до 15 недели внутриутробного развития, селезенка - до рождения.
 3. Костномозговой период • В костном мозге первые гемопоэтические очаги появляются в диафизах плечевых и бедренных костей. С самых ранних этапов функционирования костный мозг содержит полипотентные стволовые клетки, способные продуцировать лимфоидные и миелоидные элементы. • В начале красный костный мозг образует все виды клеток, но потом его начинают покидать предшественники Тлимфоцитов, которые мигрируют в тимус, где происходит их антиген. НЕзависимое созревание. • С первого месяца жизни красный костный мозг постепенно начинает замещаться желтым (жировым). • К 12— 15 годам кроветворение сохраняется только в плоских костях.
3. Костномозговой период • В костном мозге первые гемопоэтические очаги появляются в диафизах плечевых и бедренных костей. С самых ранних этапов функционирования костный мозг содержит полипотентные стволовые клетки, способные продуцировать лимфоидные и миелоидные элементы. • В начале красный костный мозг образует все виды клеток, но потом его начинают покидать предшественники Тлимфоцитов, которые мигрируют в тимус, где происходит их антиген. НЕзависимое созревание. • С первого месяца жизни красный костный мозг постепенно начинает замещаться желтым (жировым). • К 12— 15 годам кроветворение сохраняется только в плоских костях.
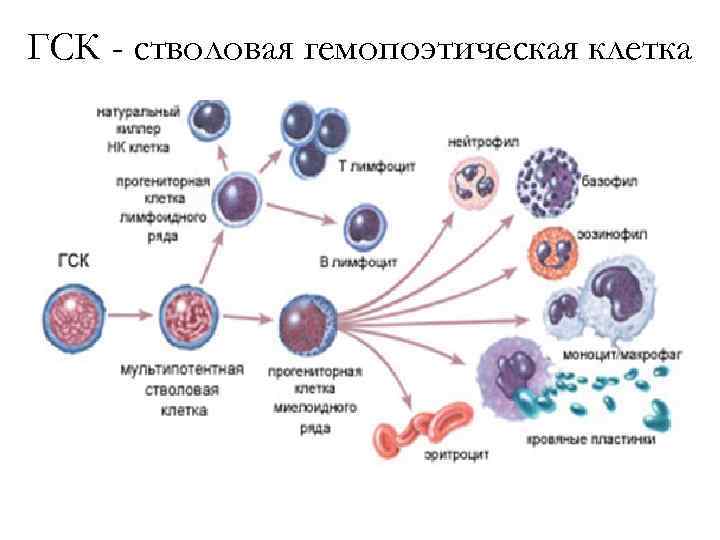 ГСК - стволовая гемопоэтическая клетка
ГСК - стволовая гемопоэтическая клетка
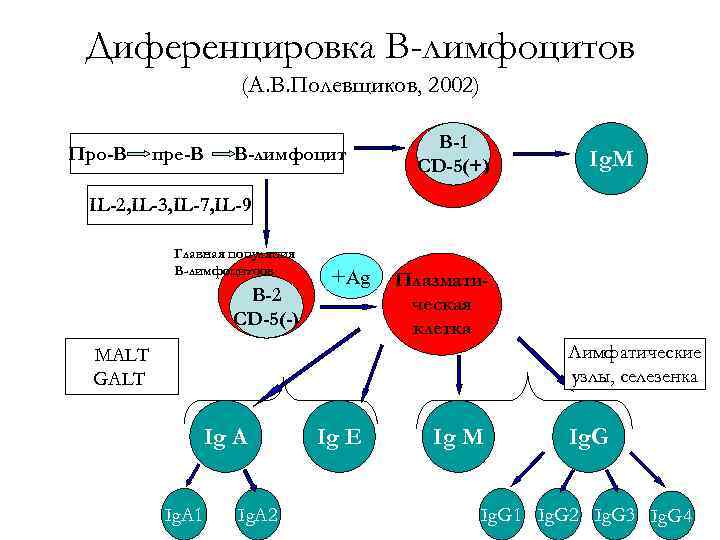 Диференцировка В-лимфоцитов (А. В. Полевщиков, 2002) Про-В пре-В В-лимфоцит В-1 CD-5(+) Ig. M IL-2, IL-3, IL-7, IL-9 Главная популяция В-лимфоцитоов В-2 CD-5(-) +Ag Плазматическая клетка Лимфатические узлы, селезенка MALT GALT Ig A Ig. A 1 Ig. A 2 Ig E Ig М Ig. G 1 Ig. G 2 Ig. G 3 Ig. G 4
Диференцировка В-лимфоцитов (А. В. Полевщиков, 2002) Про-В пре-В В-лимфоцит В-1 CD-5(+) Ig. M IL-2, IL-3, IL-7, IL-9 Главная популяция В-лимфоцитоов В-2 CD-5(-) +Ag Плазматическая клетка Лимфатические узлы, селезенка MALT GALT Ig A Ig. A 1 Ig. A 2 Ig E Ig М Ig. G 1 Ig. G 2 Ig. G 3 Ig. G 4
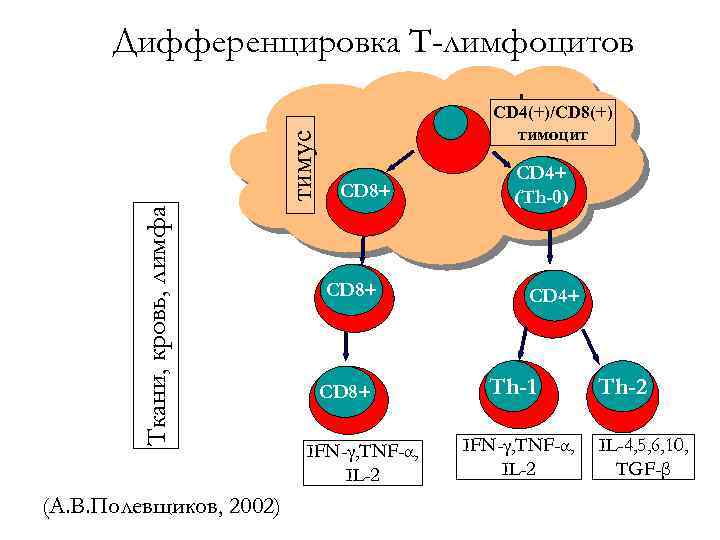 Ткани, кровь, лимфа тимус Дифференцировка Т-лимфоцитов (А. В. Полевщиков, 2002) CD 4(+)/CD 8(+) тимоцит CD 8+ IFN-γ, TNF-α, IL-2 CD 4+ (Th-0) CD 4+ Th-1 IFN-γ, TNF-α, IL-2 Th-2 IL-4, 5, 6, 10, TGF-β
Ткани, кровь, лимфа тимус Дифференцировка Т-лимфоцитов (А. В. Полевщиков, 2002) CD 4(+)/CD 8(+) тимоцит CD 8+ IFN-γ, TNF-α, IL-2 CD 4+ (Th-0) CD 4+ Th-1 IFN-γ, TNF-α, IL-2 Th-2 IL-4, 5, 6, 10, TGF-β
 Согласно современной теории кроветворения, различаются шесть классов кроветворных клеток недиференцированные (бластные) формы Первый - стволовые полипотентные клетки Второй - ограниченно полипотентные клетки — предшественники миелопоэза и лимфопоэза Третий - унипотентные клетки: предшественники Т-лимфоцитов и В-лимфоцитов, а также предшественники Эр, Тр, нейтроф. Четвертый — морфологически распознаваемые, пролиферирующие клетки, родоначальники отдельных рядов миелопоэза: гранулоцитопоэза, моноцитопоэза, эритропоэза, мегалоцитопоэза, лимфопоэза Пятый — созревающие клетки (переходные формы) Шестой — зрелые клетки с ограниченным жизненным циклом
Согласно современной теории кроветворения, различаются шесть классов кроветворных клеток недиференцированные (бластные) формы Первый - стволовые полипотентные клетки Второй - ограниченно полипотентные клетки — предшественники миелопоэза и лимфопоэза Третий - унипотентные клетки: предшественники Т-лимфоцитов и В-лимфоцитов, а также предшественники Эр, Тр, нейтроф. Четвертый — морфологически распознаваемые, пролиферирующие клетки, родоначальники отдельных рядов миелопоэза: гранулоцитопоэза, моноцитопоэза, эритропоэза, мегалоцитопоэза, лимфопоэза Пятый — созревающие клетки (переходные формы) Шестой — зрелые клетки с ограниченным жизненным циклом
 Форменные элементы крови — высокоспециализированные клетки с коротким жизненным циклом Эритроциты около 120 суток лейкоциты — около 5 суток лимфоциты — от нескольких дней до нескольких месяцев тромбоциты — от 4 до 10 суток. эозинофилы – 8 -12 дней Несмотря на непрерывное разрушение клеток крови, количество их в течение жизни организма сохраняется более или менее постоянным, т. к. гибнущие клетки заменяются новыми.
Форменные элементы крови — высокоспециализированные клетки с коротким жизненным циклом Эритроциты около 120 суток лейкоциты — около 5 суток лимфоциты — от нескольких дней до нескольких месяцев тромбоциты — от 4 до 10 суток. эозинофилы – 8 -12 дней Несмотря на непрерывное разрушение клеток крови, количество их в течение жизни организма сохраняется более или менее постоянным, т. к. гибнущие клетки заменяются новыми.
 Регуляция кроветворения обеспечивается 1. Пластический материал (продукты питания: белки, железо, цинк, медь, кобальт, вит. С и др. ) 2. Полноценная функция пищеварительного тракта и желез внутренней секреции — щитовидной, передней доли гипофиза, половых желез и надпочечника 3. Продукты распада эритроцитов 4. Интерорецепторы 5. Система медиаторов — вещества, которые образуются в стенках кровеносных сосудов при раздражении нервных окончаний, заложенных в них. Основными медиаторами являются ацетилхолин и адреналин. Экспериментально доказано, что избыток ацетилхолина угнетает кроветворение, а избыток адреналина способствует усилению эритропоэза и даже может привести к полицитемии.
Регуляция кроветворения обеспечивается 1. Пластический материал (продукты питания: белки, железо, цинк, медь, кобальт, вит. С и др. ) 2. Полноценная функция пищеварительного тракта и желез внутренней секреции — щитовидной, передней доли гипофиза, половых желез и надпочечника 3. Продукты распада эритроцитов 4. Интерорецепторы 5. Система медиаторов — вещества, которые образуются в стенках кровеносных сосудов при раздражении нервных окончаний, заложенных в них. Основными медиаторами являются ацетилхолин и адреналин. Экспериментально доказано, что избыток ацетилхолина угнетает кроветворение, а избыток адреналина способствует усилению эритропоэза и даже может привести к полицитемии.
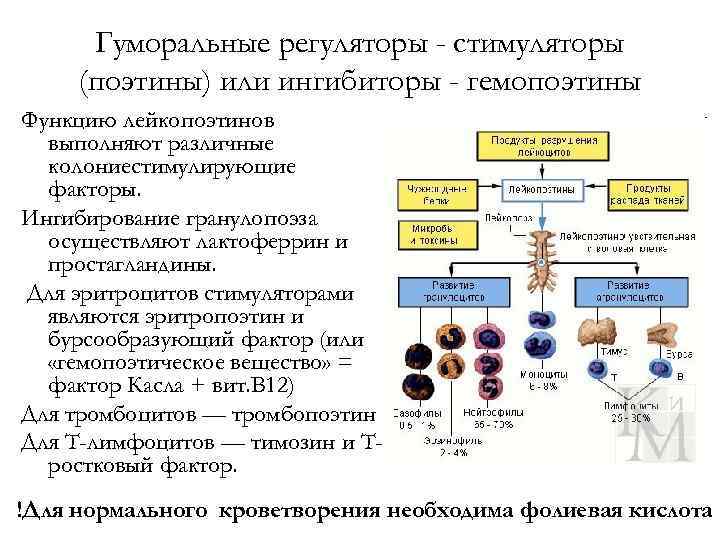 Гуморальные регуляторы - стимуляторы (поэтины) или ингибиторы - гемопоэтины Функцию лейкопоэтинов выполняют различные колониестимулирующие факторы. Ингибирование гранулопоэза осуществляют лактоферрин и простагландины. Для эритроцитов стимуляторами являются эритропоэтин и бурсообразующий фактор (или «гемопоэтическое вещество» = фактор Касла + вит. В 12) Для тромбоцитов — тромбопоэтин Для Т-лимфоцитов — тимозин и Тростковый фактор. !Для нормального кроветворения необходима фолиевая кислота
Гуморальные регуляторы - стимуляторы (поэтины) или ингибиторы - гемопоэтины Функцию лейкопоэтинов выполняют различные колониестимулирующие факторы. Ингибирование гранулопоэза осуществляют лактоферрин и простагландины. Для эритроцитов стимуляторами являются эритропоэтин и бурсообразующий фактор (или «гемопоэтическое вещество» = фактор Касла + вит. В 12) Для тромбоцитов — тромбопоэтин Для Т-лимфоцитов — тимозин и Тростковый фактор. !Для нормального кроветворения необходима фолиевая кислота
 Особенности периферической крови у детей раннего возраста 1. 2. 3. Сразу после рождения красная кровь содержит повышенное количество Hb и большое количество Er (Hb 180 -210 г/л, Er – 6 x 1012/л). Сразу после рождения содержание Hb и Er увеличивается за счет плацентарной трансфузии и гемоконцентрации, а затем с конца первых суток жизни начинается снижение содержания Hb и Er. В первые 5– 7 дней жизни: анизоцитоз, макроцитоз
Особенности периферической крови у детей раннего возраста 1. 2. 3. Сразу после рождения красная кровь содержит повышенное количество Hb и большое количество Er (Hb 180 -210 г/л, Er – 6 x 1012/л). Сразу после рождения содержание Hb и Er увеличивается за счет плацентарной трансфузии и гемоконцентрации, а затем с конца первых суток жизни начинается снижение содержания Hb и Er. В первые 5– 7 дней жизни: анизоцитоз, макроцитоз
 Особенности периферической крови у детей раннего возраста 4. В первые дни жизни много незрелых форм, в силу активных процессов эритропоэза. 5. В первые часы жизни - высокий уровень ретикулоцитов (предшественников эритроцитов), но их количество быстро снижается. 6. Обнаруживаются ядросодержащие формы эритроцитов 7. Длительность жизни Er у новорожденных в первые дни жизни составляет 12 дней, что в 5 -6 раз меньше средненормальной длительности жизни Er детей старше года и взрослых
Особенности периферической крови у детей раннего возраста 4. В первые дни жизни много незрелых форм, в силу активных процессов эритропоэза. 5. В первые часы жизни - высокий уровень ретикулоцитов (предшественников эритроцитов), но их количество быстро снижается. 6. Обнаруживаются ядросодержащие формы эритроцитов 7. Длительность жизни Er у новорожденных в первые дни жизни составляет 12 дней, что в 5 -6 раз меньше средненормальной длительности жизни Er детей старше года и взрослых
 Особенности периферической крови у детей раннего возраста 5 -го дня жизни число лимфоцитов < 18 x 109/л, нейтрофилов - 60 -70% всех клеток белой крови, 8. Лейкоцитарная формула сдвинута влево за счет большого содержания палочкоядерных нейтрофилов, могут обнаруживаться единичные миелоциты. Происходит падение числа нейтрофилов. 9. На 5 -й день жизни число лимфоцитов и нейтрофилов сравнивается (первый перекрест), затем количество лимфоцитов еще более возрастает (к 10 -му дню до 55– 60 %) на фоне снижения количества нейтрофилов. После года увеличивается число нейтрофилов, а количество лимфоцитов постепенно снижается. В 4 -5 лет вновь происходит перекрест в лейкоцитарной формуле 7. До
Особенности периферической крови у детей раннего возраста 5 -го дня жизни число лимфоцитов < 18 x 109/л, нейтрофилов - 60 -70% всех клеток белой крови, 8. Лейкоцитарная формула сдвинута влево за счет большого содержания палочкоядерных нейтрофилов, могут обнаруживаться единичные миелоциты. Происходит падение числа нейтрофилов. 9. На 5 -й день жизни число лимфоцитов и нейтрофилов сравнивается (первый перекрест), затем количество лимфоцитов еще более возрастает (к 10 -му дню до 55– 60 %) на фоне снижения количества нейтрофилов. После года увеличивается число нейтрофилов, а количество лимфоцитов постепенно снижается. В 4 -5 лет вновь происходит перекрест в лейкоцитарной формуле 7. До
 Особенности периферической крови у детей раннего возраста 10. У новорожденного общее количество лейкоцитов от 10 до 20· 109/л. Максимальный лейкоцитоз наблюдается в первые часы после рождения, затем число лейкоцитов постепенно уменьшается и со второй недели жизни составляет 10 - 12· 109/л. После года количество лейкоцитов в крови детей становится приблизительно, как у взрослых 4 – 9· 109/л 11. К концу периода новорожденности миелоциты и промиелоциты исчезают из периферической крови, а остаются сегментоядерные нейтрофилы и небольшой процент палочкоядерных нейтрофилов.
Особенности периферической крови у детей раннего возраста 10. У новорожденного общее количество лейкоцитов от 10 до 20· 109/л. Максимальный лейкоцитоз наблюдается в первые часы после рождения, затем число лейкоцитов постепенно уменьшается и со второй недели жизни составляет 10 - 12· 109/л. После года количество лейкоцитов в крови детей становится приблизительно, как у взрослых 4 – 9· 109/л 11. К концу периода новорожденности миелоциты и промиелоциты исчезают из периферической крови, а остаются сегментоядерные нейтрофилы и небольшой процент палочкоядерных нейтрофилов.
 Особенности периферической крови у детей раннего возраста 12. Базофилы во все возрастные периоды составляют 0 -1%, эозинофилы — 1 -5%, моноциты — от 4 до 10%. 13. Содержание тромбоцитов у детей - 180 - 400 · 109/л. 14. Скорость оседания эритроцитов при рождении замедлена и не превышает 1 -2 мм/ч, на первом году СОЭ колеблется от 5 до 8 мм/ч, у детей старше года нормативные показатели составляют до 10 мм/ч.
Особенности периферической крови у детей раннего возраста 12. Базофилы во все возрастные периоды составляют 0 -1%, эозинофилы — 1 -5%, моноциты — от 4 до 10%. 13. Содержание тромбоцитов у детей - 180 - 400 · 109/л. 14. Скорость оседания эритроцитов при рождении замедлена и не превышает 1 -2 мм/ч, на первом году СОЭ колеблется от 5 до 8 мм/ч, у детей старше года нормативные показатели составляют до 10 мм/ч.
 Особенности показателей периферической крови у недоношенных детей 1. Количество гемоглобина и эритроцитов у недоношенных обычно соответствует их уровню у доношенных детей, хотя может отмечаться некоторое снижение этих показателей. 2. Характерный признак красной крови у недоношенных детей увеличение молодых форм, прежде всего ретикулоцитов. Наблюдаются более выраженный анизоцитоз и полихромазия. 3. У части недоношенных детей на 3— 4 -м месяце развивается гипохромная поздняя анемия недоношенных.
Особенности показателей периферической крови у недоношенных детей 1. Количество гемоглобина и эритроцитов у недоношенных обычно соответствует их уровню у доношенных детей, хотя может отмечаться некоторое снижение этих показателей. 2. Характерный признак красной крови у недоношенных детей увеличение молодых форм, прежде всего ретикулоцитов. Наблюдаются более выраженный анизоцитоз и полихромазия. 3. У части недоношенных детей на 3— 4 -м месяце развивается гипохромная поздняя анемия недоношенных.
 Особенности показателей периферической крови у недоношенных детей 4. Лимфоцитоз и нейтрофилез у недоношенных после рождения выражены слабее, чем у доношенных. 5. В лейкоцитарной формуле характерен сдвиг до миелоцитов и миелобластов, а также выявляется относительно большое количество лимфоцитов, причем этот признак тем более выражен, чем больше степень недоношенности. 6. Высокий уровень лейкоцитов, который быстро уменьшается и в течение 3 - 6 мес. у недоношенных он составляет 56· 109/л. Затем количество лейкоцитов может увеличиваться, достигая 10 -109/л. 7. Тромбоцитов в первом полугодии у недоношенных меньше, чем у доношенных, во втором полугодии различий в содержании тромбоцитов нет.
Особенности показателей периферической крови у недоношенных детей 4. Лимфоцитоз и нейтрофилез у недоношенных после рождения выражены слабее, чем у доношенных. 5. В лейкоцитарной формуле характерен сдвиг до миелоцитов и миелобластов, а также выявляется относительно большое количество лимфоцитов, причем этот признак тем более выражен, чем больше степень недоношенности. 6. Высокий уровень лейкоцитов, который быстро уменьшается и в течение 3 - 6 мес. у недоношенных он составляет 56· 109/л. Затем количество лейкоцитов может увеличиваться, достигая 10 -109/л. 7. Тромбоцитов в первом полугодии у недоношенных меньше, чем у доношенных, во втором полугодии различий в содержании тромбоцитов нет.
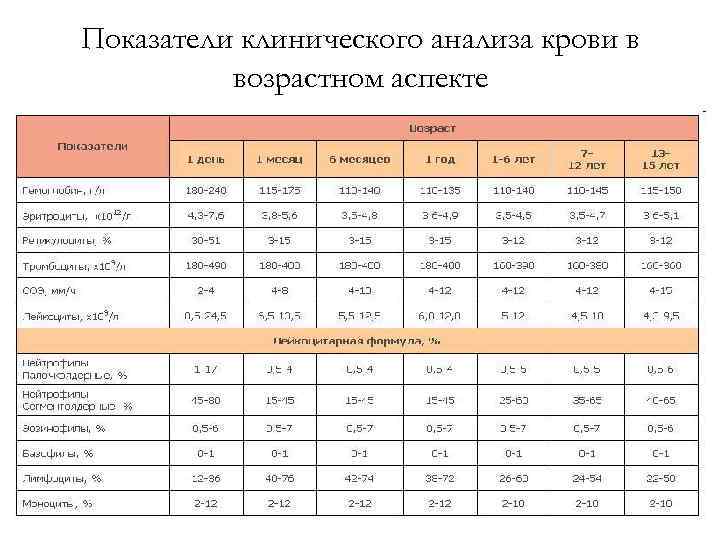 Показатели клинического анализа крови в возрастном аспекте
Показатели клинического анализа крови в возрастном аспекте
 Для исследования кроветворных органов проводят анализы: 1) периферический крови; 2) пунктат костного мозга; 3) пунктата селезенки 4) пунктата лимфатических узлов Гемограмма не отражает специфичности патологического процесса, она указывает на характер биологической реакции кроветворных органов
Для исследования кроветворных органов проводят анализы: 1) периферический крови; 2) пунктат костного мозга; 3) пунктата селезенки 4) пунктата лимфатических узлов Гемограмма не отражает специфичности патологического процесса, она указывает на характер биологической реакции кроветворных органов
 При заболеваниях и патологических состояниях функциональная деятельность кроветворных органов подвергается количественным и качественным изменениям 1. Вследствие кровопотерь, гемолитических процессов и т. д. может произойти усиление функции кроветворения, что проявляется в увеличении количественных показателей и появлении в крови молодых незрелых форм. 2. В результате воздействия на органы кроветворения бактерийных токсинов, некоторых химических веществ, как бензол, ртуть, соли свинца и т. д. , лучей рентгена и действия радиоактивных веществ наблюдается понижение функции кроветворения, заключающееся в уменьшении количественных показателей, состава крови. 3. При тяжелых, изнуряющих инфекциях и интоксикациях происходит извращение функции кроветворения, что характеризуется появлением в крови патологических форм.
При заболеваниях и патологических состояниях функциональная деятельность кроветворных органов подвергается количественным и качественным изменениям 1. Вследствие кровопотерь, гемолитических процессов и т. д. может произойти усиление функции кроветворения, что проявляется в увеличении количественных показателей и появлении в крови молодых незрелых форм. 2. В результате воздействия на органы кроветворения бактерийных токсинов, некоторых химических веществ, как бензол, ртуть, соли свинца и т. д. , лучей рентгена и действия радиоактивных веществ наблюдается понижение функции кроветворения, заключающееся в уменьшении количественных показателей, состава крови. 3. При тяжелых, изнуряющих инфекциях и интоксикациях происходит извращение функции кроветворения, что характеризуется появлением в крови патологических форм.
 Для всей кроветворной системы ребенка характерна крайняя функциональная неустойчивость (лабильность) Образование очагов экстрамедуллярного кроветворения, а иногда и полный возврат к эмбриональному типу могут быть обусловлены у детей не только тяжелой анемией и лейкемией, как у взрослого, но часто происходят под влиянием различных инфекций, интоксикаций и других вредно действующих факторов
Для всей кроветворной системы ребенка характерна крайняя функциональная неустойчивость (лабильность) Образование очагов экстрамедуллярного кроветворения, а иногда и полный возврат к эмбриональному типу могут быть обусловлены у детей не только тяжелой анемией и лейкемией, как у взрослого, но часто происходят под влиянием различных инфекций, интоксикаций и других вредно действующих факторов
 Основные синдромы поражения системы крови
Основные синдромы поражения системы крови
 Полицитемия греч. : poly - много + cytus - клетка + haima кровь группа патологических состояний, характеризующихся увеличением числа эритроцитов (вне зависимости от числа лейкоцитов, тромбоцитов) Непосредственным признаком, указывающим на изобилие клеток эритроцитарного ряда, является повышение гематокрита. Полицитемия Истинная (первичная) Б. Вакеза - хронический лейкоз с поражением на уровне клетки -предшественницы миелопоэза (эритробластический росток) Вторичная - хронические заболевания легких, ВПС - заболевания почек: опухоли, кисты, гидронефроз - опухоли: гемангиома мозжечка, фиброма матки - другие причины: подъем на высоту, аномальные гемоглобины, курение Относительная (ложная, стрессовая, псевдоцитемия, синдромом Гайсбека)
Полицитемия греч. : poly - много + cytus - клетка + haima кровь группа патологических состояний, характеризующихся увеличением числа эритроцитов (вне зависимости от числа лейкоцитов, тромбоцитов) Непосредственным признаком, указывающим на изобилие клеток эритроцитарного ряда, является повышение гематокрита. Полицитемия Истинная (первичная) Б. Вакеза - хронический лейкоз с поражением на уровне клетки -предшественницы миелопоэза (эритробластический росток) Вторичная - хронические заболевания легких, ВПС - заболевания почек: опухоли, кисты, гидронефроз - опухоли: гемангиома мозжечка, фиброма матки - другие причины: подъем на высоту, аномальные гемоглобины, курение Относительная (ложная, стрессовая, псевдоцитемия, синдромом Гайсбека)
 Транзиторная полицитемия новорожденных Встречается у части здоровых детей в течении первых дней жизни. В первые 4 -6 часов жизни отмечается гемоконцентрация — нарастание уровня Hb, эритроцитов, лейкоцитов, увеличение Ht и, как следствие, повышение вязкости крови, замедление кровотока, повышение тромбообразования и гипоксия органов. • Причины полицитемии: - особенности течения родов: материнско – фетальная гемотрансфузия, фето-фетальная гемотрансфузия - условия внутриутробного развития плода - переношенная беременность - неонатальный тиреотоксикоз. • Диагноз синдрома полицитемии ставят: при уровне Hb>220 г/л, а Ht> 0, 56.
Транзиторная полицитемия новорожденных Встречается у части здоровых детей в течении первых дней жизни. В первые 4 -6 часов жизни отмечается гемоконцентрация — нарастание уровня Hb, эритроцитов, лейкоцитов, увеличение Ht и, как следствие, повышение вязкости крови, замедление кровотока, повышение тромбообразования и гипоксия органов. • Причины полицитемии: - особенности течения родов: материнско – фетальная гемотрансфузия, фето-фетальная гемотрансфузия - условия внутриутробного развития плода - переношенная беременность - неонатальный тиреотоксикоз. • Диагноз синдрома полицитемии ставят: при уровне Hb>220 г/л, а Ht> 0, 56.
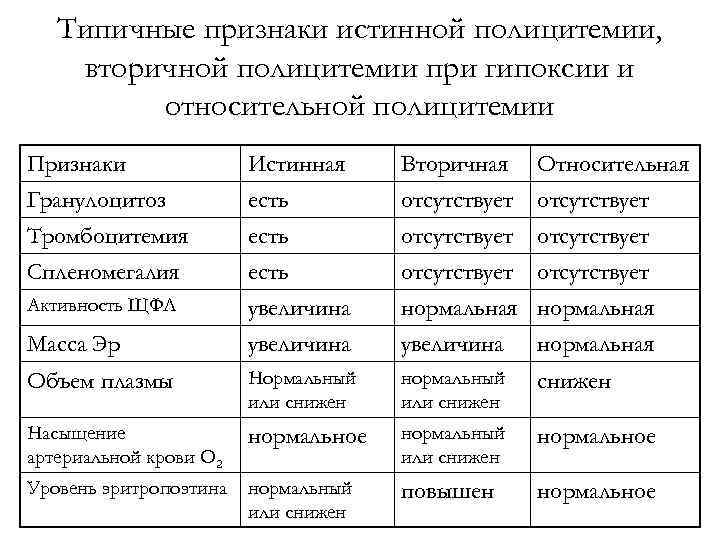 Типичные признаки истинной полицитемии, вторичной полицитемии при гипоксии и относительной полицитемии Признаки Гранулоцитоз Тромбоцитемия Спленомегалия Истинная есть Вторичная отсутствует Активность ЩФЛ увеличина нормальная Объем плазмы Нормальный или снижен нормальный или снижен Насыщение артериальной крови О 2 нормальное нормальный или снижен нормальное Уровень эритропоэтина нормальный или снижен повышен нормальное Масса Эр Относительная отсутствует
Типичные признаки истинной полицитемии, вторичной полицитемии при гипоксии и относительной полицитемии Признаки Гранулоцитоз Тромбоцитемия Спленомегалия Истинная есть Вторичная отсутствует Активность ЩФЛ увеличина нормальная Объем плазмы Нормальный или снижен нормальный или снижен Насыщение артериальной крови О 2 нормальное нормальный или снижен нормальное Уровень эритропоэтина нормальный или снижен повышен нормальное Масса Эр Относительная отсутствует
 Анемия anaemia: an - отрицание + haima – кровь; синоним малокровие • патологическое состояние, характеризующееся снижением содержания гемоглобина (Hb), часто в сочетании с уменьшением количества эритроцитов (Эр) в единице объема крови. Нижняя граница нормы Hb для детей от 1 мес. до 6 -ти лет -110 г/л, для детей старше 6 -ти лет -120 г/л (ВОЗ, 2002)
Анемия anaemia: an - отрицание + haima – кровь; синоним малокровие • патологическое состояние, характеризующееся снижением содержания гемоглобина (Hb), часто в сочетании с уменьшением количества эритроцитов (Эр) в единице объема крови. Нижняя граница нормы Hb для детей от 1 мес. до 6 -ти лет -110 г/л, для детей старше 6 -ти лет -120 г/л (ВОЗ, 2002)
 Степень тяжести анемии для детей в возрасте 1 мес. – 6 лет по уровню Нb - легкая степень - 110— 90 г/л - средняя степень — 90— 70 г/л - тяжелая степень — ниже 70 г/л.
Степень тяжести анемии для детей в возрасте 1 мес. – 6 лет по уровню Нb - легкая степень - 110— 90 г/л - средняя степень — 90— 70 г/л - тяжелая степень — ниже 70 г/л.
 Интенсивность окраски эритроцитов Обусловлена степенью насыщения эритроцита Hb Различают: - гипохромные Эр - бледные, с широкой неокрашенной центральной частью Эр в результате сниженного содержания в них Hb - нормохромные Эр - розовые, равномерно окрашенные Эр с небольшим просветлением в центре - гиперхромные Эр - эритроциты с усиленной окраской в результате высокой степени насыщения гемоглобином, - анизохромные Эр - эритроциты с окраской различной интенсивности
Интенсивность окраски эритроцитов Обусловлена степенью насыщения эритроцита Hb Различают: - гипохромные Эр - бледные, с широкой неокрашенной центральной частью Эр в результате сниженного содержания в них Hb - нормохромные Эр - розовые, равномерно окрашенные Эр с небольшим просветлением в центре - гиперхромные Эр - эритроциты с усиленной окраской в результате высокой степени насыщения гемоглобином, - анизохромные Эр - эритроциты с окраской различной интенсивности
 Морфологическая классификация анемий (современные автоматические счетчики крови) 1. Среднее содержание Hb в эритроците Mean Corpuscular Hemoglobin (МСН) показатель, отражающий абсолютное содержание Hb в одном Эр 3. Средняя концентрация Hb в Эр Mean Corpuscular Hemoglobin Concentration (МСНС) показатель, отражающий степень насыщения эритроцита Hb 2. Средний объем Эр Mean Corpuscular volume (МСV) 4. Показатель распределения Эр по объему Red blood cell distribution width (RDW) – показатель степени анизоцитоза (ПСА) Рассчитывают путем деления стандартного отклонения среднего объема на величину среднего объема и умножают на 100 1. Микроцитарные 2. Нормоцитарные 3. Макроцитарные
Морфологическая классификация анемий (современные автоматические счетчики крови) 1. Среднее содержание Hb в эритроците Mean Corpuscular Hemoglobin (МСН) показатель, отражающий абсолютное содержание Hb в одном Эр 3. Средняя концентрация Hb в Эр Mean Corpuscular Hemoglobin Concentration (МСНС) показатель, отражающий степень насыщения эритроцита Hb 2. Средний объем Эр Mean Corpuscular volume (МСV) 4. Показатель распределения Эр по объему Red blood cell distribution width (RDW) – показатель степени анизоцитоза (ПСА) Рассчитывают путем деления стандартного отклонения среднего объема на величину среднего объема и умножают на 100 1. Микроцитарные 2. Нормоцитарные 3. Макроцитарные
 Анизоцитоз эритроцитов • Наличие в периферической крови эритроцитов с различными размерами, отличающимися от нормативных Пойкилоцитоз эритроцитов • Наличие в периферической крови эритроцитов, форма которых разнообразна и отличается от физиологической.
Анизоцитоз эритроцитов • Наличие в периферической крови эритроцитов с различными размерами, отличающимися от нормативных Пойкилоцитоз эритроцитов • Наличие в периферической крови эритроцитов, форма которых разнообразна и отличается от физиологической.
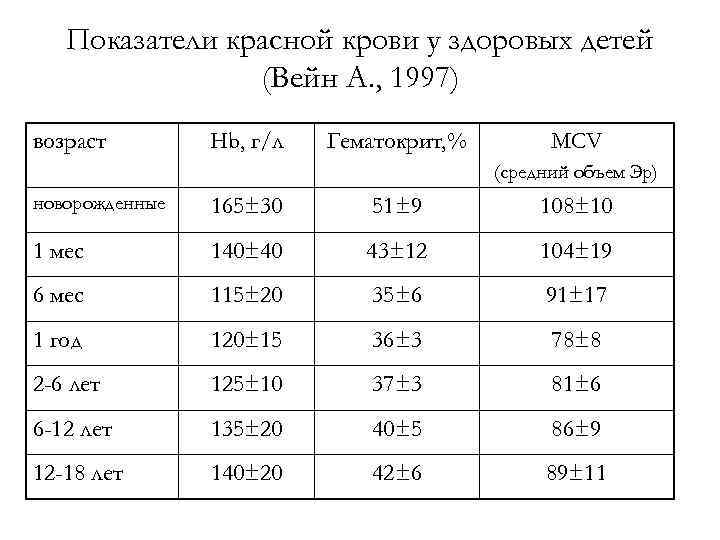 Показатели красной крови у здоровых детей (Вейн А. , 1997) возраст Hb, г/л Гематокрит, % МСV (средний объем Эр) новорожденные 165± 30 51± 9 108± 10 1 мес 140± 40 43± 12 104± 19 6 мес 115± 20 35± 6 91± 17 1 год 120± 15 36± 3 78± 8 2 -6 лет 125± 10 37± 3 81± 6 6 -12 лет 135± 20 40± 5 86± 9 12 -18 лет 140± 20 42± 6 89± 11
Показатели красной крови у здоровых детей (Вейн А. , 1997) возраст Hb, г/л Гематокрит, % МСV (средний объем Эр) новорожденные 165± 30 51± 9 108± 10 1 мес 140± 40 43± 12 104± 19 6 мес 115± 20 35± 6 91± 17 1 год 120± 15 36± 3 78± 8 2 -6 лет 125± 10 37± 3 81± 6 6 -12 лет 135± 20 40± 5 86± 9 12 -18 лет 140± 20 42± 6 89± 11
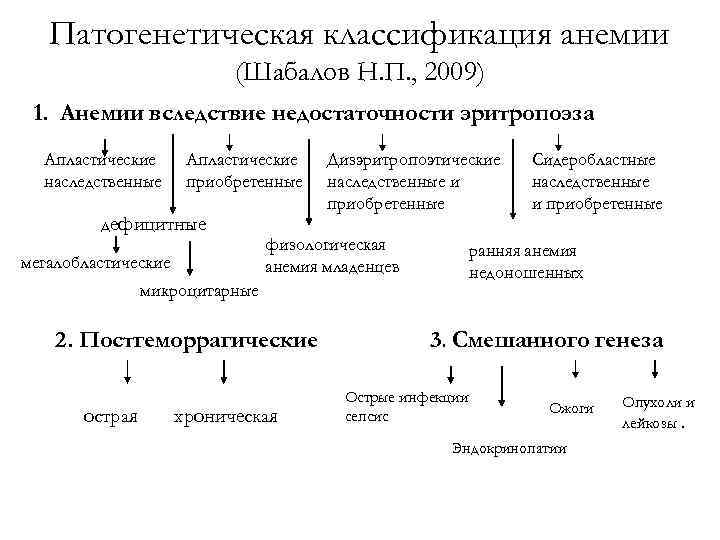 Патогенетическая классификация анемии (Шабалов Н. П. , 2009) 1. Анемии вследствие недостаточности эритропоэза Апластические наследственные Апластические приобретенные дефицитные Дизэритропоэтические наследственные и приобретенные физологическая анемия младенцев мегалобластические ранняя анемия недоношенных микроцитарные 2. Постгеморрагические острая хроническая Сидеробластные наследственные и приобретенные 3. Смешанного генеза Острые инфекции сепсис Ожоги Эндокринопатии Опухоли и лейкозы.
Патогенетическая классификация анемии (Шабалов Н. П. , 2009) 1. Анемии вследствие недостаточности эритропоэза Апластические наследственные Апластические приобретенные дефицитные Дизэритропоэтические наследственные и приобретенные физологическая анемия младенцев мегалобластические ранняя анемия недоношенных микроцитарные 2. Постгеморрагические острая хроническая Сидеробластные наследственные и приобретенные 3. Смешанного генеза Острые инфекции сепсис Ожоги Эндокринопатии Опухоли и лейкозы.
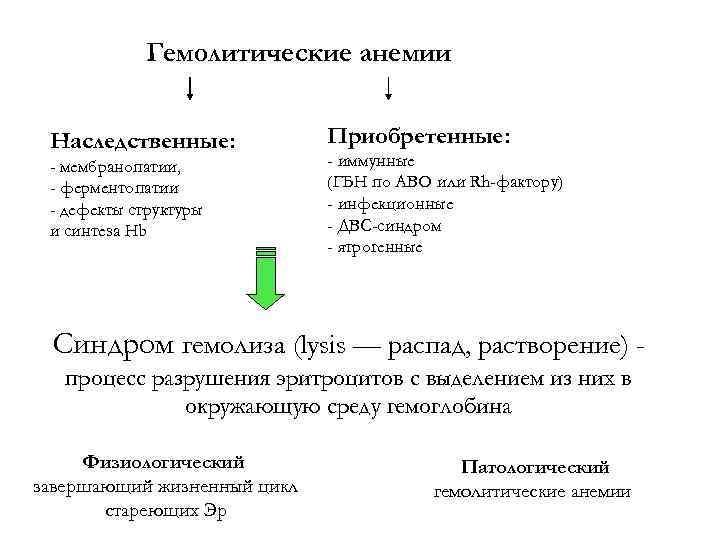 Гемолитические анемии Наследственные: - мембранопатии, - ферментопатии - дефекты структуры и синтеза Hb Приобретенные: - иммунные (ГБН по АВО или Rh-фактору) - инфекционные - ДВС-синдром - ятрогенные Синдром гемолиза (lysis — распад, растворение) процесс разрушения эритроцитов с выделением из них в окружающую среду гемоглобина Физиологический завершающий жизненный цикл стареющих Эр Патологический гемолитические анемии
Гемолитические анемии Наследственные: - мембранопатии, - ферментопатии - дефекты структуры и синтеза Hb Приобретенные: - иммунные (ГБН по АВО или Rh-фактору) - инфекционные - ДВС-синдром - ятрогенные Синдром гемолиза (lysis — распад, растворение) процесс разрушения эритроцитов с выделением из них в окружающую среду гемоглобина Физиологический завершающий жизненный цикл стареющих Эр Патологический гемолитические анемии
 • Гемолитическая болезнь новорожденных (ГБН) заболевание, обусловленное иммунологическим конфликтом из-за несовместимости крови плода и матери по эритроцитарным (система АВО) и резус (Rh) антигенам. • Несовместимость по АВО-антигенам, приводящая к ГБН, обычно бывает при группе крови матери 0(I) и группе крови ребенка А (II).
• Гемолитическая болезнь новорожденных (ГБН) заболевание, обусловленное иммунологическим конфликтом из-за несовместимости крови плода и матери по эритроцитарным (система АВО) и резус (Rh) антигенам. • Несовместимость по АВО-антигенам, приводящая к ГБН, обычно бывает при группе крови матери 0(I) и группе крови ребенка А (II).
 Причины ГБН Резус (Rh) - фактору Предшествующая данной беременности сенсибилизация Rh-отрицательной матери к Rh. D-антигену. Сенсибилизирующими факторами прежде всего являются предыдущие беременности (в том числе эктопические и закончившиеся абортами), а потому Rh -ГБН, как правило, развивается у детей, родившихся не от первой беременности. Системе АВО ГБН по системе АВО может возникнуть уже при первой беременности при нарушении барьерных функций плаценты в связи с наличием у матери соматической патологии, гестоза, приведших к внутриутробной гипоксии плода.
Причины ГБН Резус (Rh) - фактору Предшествующая данной беременности сенсибилизация Rh-отрицательной матери к Rh. D-антигену. Сенсибилизирующими факторами прежде всего являются предыдущие беременности (в том числе эктопические и закончившиеся абортами), а потому Rh -ГБН, как правило, развивается у детей, родившихся не от первой беременности. Системе АВО ГБН по системе АВО может возникнуть уже при первой беременности при нарушении барьерных функций плаценты в связи с наличием у матери соматической патологии, гестоза, приведших к внутриутробной гипоксии плода.
 Синдром лейкоцитоза (выше 10 х109/л) Изменение числа лейкоцитов может происходить за счет нейтрофильных лимфоцитов, реже за счет эозинофилов и моноцитов. Нейтрофильный лейкоцитоз Физиологический (ФНЛ) Патологический (ПНЛ) Состояния при которых может быть ФНЛ: - эмоциональное или физическое напряжение (эмоциогенный и миогенный), - переходе человека из горизонтального положения в вертикальное (ортостатический), - приеме пищи (алиментарный) - горячие и холодные ванны - предменструальный синдром - вторая половина беременности (лейкоцитоз беременных)
Синдром лейкоцитоза (выше 10 х109/л) Изменение числа лейкоцитов может происходить за счет нейтрофильных лимфоцитов, реже за счет эозинофилов и моноцитов. Нейтрофильный лейкоцитоз Физиологический (ФНЛ) Патологический (ПНЛ) Состояния при которых может быть ФНЛ: - эмоциональное или физическое напряжение (эмоциогенный и миогенный), - переходе человека из горизонтального положения в вертикальное (ортостатический), - приеме пищи (алиментарный) - горячие и холодные ванны - предменструальный синдром - вторая половина беременности (лейкоцитоз беременных)
 Синдром лейкоцитоза (выше 10 х109/л) Патологический нейтрофильный лейкоцитоз (ПНЛ) Наблюдается при сепсисе, гнойно-воспалительных заболеваниях (пневмонии, гнойные менингиты, остеомиелит, пиелонефрит, холецистит и др. ), причем характерен и сдвиг лейкоцитарной формулы влево до палочкоядерных и юных форм, реже – миелоцитов. При злокачественных заболеваниях крови – гемопатиях (особенно при лейкозах). Особенностью которого является наличие в периферической крови незрелых форменных элементов (лимфо- и миелобластов). При хроническом лейкозе в формуле белой крови присутствуют все переходные формы лейкоцитов. При остром лейкозе в формуле крови наблюдается hiatus leicemicus, когда в периферической крови присутствуют как особенно незрелые клетки, так в небольшом количестве зрелые (сегментоядерные нейтрофилы) без переходных форм При тяжелой гипоксии, после обильных кровотечений, при остром гемолизе, агональном состоянии (+эритро- и нормобласты)
Синдром лейкоцитоза (выше 10 х109/л) Патологический нейтрофильный лейкоцитоз (ПНЛ) Наблюдается при сепсисе, гнойно-воспалительных заболеваниях (пневмонии, гнойные менингиты, остеомиелит, пиелонефрит, холецистит и др. ), причем характерен и сдвиг лейкоцитарной формулы влево до палочкоядерных и юных форм, реже – миелоцитов. При злокачественных заболеваниях крови – гемопатиях (особенно при лейкозах). Особенностью которого является наличие в периферической крови незрелых форменных элементов (лимфо- и миелобластов). При хроническом лейкозе в формуле белой крови присутствуют все переходные формы лейкоцитов. При остром лейкозе в формуле крови наблюдается hiatus leicemicus, когда в периферической крови присутствуют как особенно незрелые клетки, так в небольшом количестве зрелые (сегментоядерные нейтрофилы) без переходных форм При тяжелой гипоксии, после обильных кровотечений, при остром гемолизе, агональном состоянии (+эритро- и нормобласты)
 Эозинофильный лейкоцитоз Причины • аллергические заболевания (пищевая, респираторная, лекарственная аллергия) • гельминтозы, • узелковом периартериите, • при некоторых инфекционных болезнях (например, скарлатине), • миелолейкозе, лимфогранулематозе и др. • один из ранних признаков синдрома Леффлера эозинофильный летучий инфильтрат, в этиологии значительная роль принадлежит гельминтам, (в крови отмечается умеренный лейкоцитоз с эозинофилией до 70%), . • Т-клеточные опухоли В случаях очень тяжелого заболевания эозинофилия переходит в эозинопению. Прогрессирующая эозинопения при падении общего числа лейкоцитов указывает на понижение сопротивляемости организма.
Эозинофильный лейкоцитоз Причины • аллергические заболевания (пищевая, респираторная, лекарственная аллергия) • гельминтозы, • узелковом периартериите, • при некоторых инфекционных болезнях (например, скарлатине), • миелолейкозе, лимфогранулематозе и др. • один из ранних признаков синдрома Леффлера эозинофильный летучий инфильтрат, в этиологии значительная роль принадлежит гельминтам, (в крови отмечается умеренный лейкоцитоз с эозинофилией до 70%), . • Т-клеточные опухоли В случаях очень тяжелого заболевания эозинофилия переходит в эозинопению. Прогрессирующая эозинопения при падении общего числа лейкоцитов указывает на понижение сопротивляемости организма.
 Базофильный лейкоцитоз редкий гематологический признак. Увеличение количества базофилов в крови может наблюдаться при микседеме, неспецифическом язвенном колите, аллергических реакциях, при беременности. Часто содержание базофилов возрастает при хроническом миелолейкозе, что является прогностически неблагоприятным признаком. Лимфоцитарный лейкоцитоз (лимфоцитоз) Встречается: - при некоторых острых (коклюш, вирусный гепатит) и хронических инфекциях (туберкулез, сифилис, бруцеллез), - инфекционном мононуклеозе - хроническом лимфолейкозе.
Базофильный лейкоцитоз редкий гематологический признак. Увеличение количества базофилов в крови может наблюдаться при микседеме, неспецифическом язвенном колите, аллергических реакциях, при беременности. Часто содержание базофилов возрастает при хроническом миелолейкозе, что является прогностически неблагоприятным признаком. Лимфоцитарный лейкоцитоз (лимфоцитоз) Встречается: - при некоторых острых (коклюш, вирусный гепатит) и хронических инфекциях (туберкулез, сифилис, бруцеллез), - инфекционном мононуклеозе - хроническом лимфолейкозе.
 Моноцитарный лейкоцитоз (моноцитоз) • Наблюдается - при бактериальных инфекциях: туберкулезе, бруцеллезе, подостром септическом эндокардите, - при заболеваниях, вызванных риккетсиями и простейшими (при малярии, сыпном тифе, лейшманиозе), - при злокачественных новообразованиях (раке яичников, молочной железы и др. ), - саркоидозе, - диффузных заболеваниях соединительной ткани - инфекционным мононуклеозом, - у лиц с агранулоцитозом в фазе начавшегося выздоровления - при хронических миеломоноцитарном и моноцитарном лейкозаз. Прогностическое значение имеет повышение количества моноцитов при агранулоцитозе (указывает на начало регенерации кроветворения) и при миеломонобластном остром лейкозе (свидетельствует о рефрактерности к лечению). Относительный моноцитоз свойственен краснухе, коре, малярии, лейшманиозу, дифтерии, эпидемическому паротиту
Моноцитарный лейкоцитоз (моноцитоз) • Наблюдается - при бактериальных инфекциях: туберкулезе, бруцеллезе, подостром септическом эндокардите, - при заболеваниях, вызванных риккетсиями и простейшими (при малярии, сыпном тифе, лейшманиозе), - при злокачественных новообразованиях (раке яичников, молочной железы и др. ), - саркоидозе, - диффузных заболеваниях соединительной ткани - инфекционным мононуклеозом, - у лиц с агранулоцитозом в фазе начавшегося выздоровления - при хронических миеломоноцитарном и моноцитарном лейкозаз. Прогностическое значение имеет повышение количества моноцитов при агранулоцитозе (указывает на начало регенерации кроветворения) и при миеломонобластном остром лейкозе (свидетельствует о рефрактерности к лечению). Относительный моноцитоз свойственен краснухе, коре, малярии, лейшманиозу, дифтерии, эпидемическому паротиту
 Синдром лейкопении (меньше 5 х109/л) • Лейкопения может быть связана: - с подавлением продукции гранулоцитов при аплазии костного мозга иммунной природы (собственно апластическая анемия) или опухолевого замещения костного мозга при милиарных метастазах - повышенным распадом гранулоцитов в увеличенной селезенке (например, при хроническом гепатите, циррозе печени). - начальная стадия острых лейкозах - вирусные инфекции. Нейтропения в сочетании с тяжелой анемией отмечается при гипопластической анемии, относительная и абсолютная лимфопения – при иммунодефицитных состояниях
Синдром лейкопении (меньше 5 х109/л) • Лейкопения может быть связана: - с подавлением продукции гранулоцитов при аплазии костного мозга иммунной природы (собственно апластическая анемия) или опухолевого замещения костного мозга при милиарных метастазах - повышенным распадом гранулоцитов в увеличенной селезенке (например, при хроническом гепатите, циррозе печени). - начальная стадия острых лейкозах - вирусные инфекции. Нейтропения в сочетании с тяжелой анемией отмечается при гипопластической анемии, относительная и абсолютная лимфопения – при иммунодефицитных состояниях
 Нейтропения - снижение общего числа нейтрофилов (палочко- и сегментоядерных) у детей до 1 года <1*109/л, после 1 года — <1, 5*109/л Нейтропения Первичная 1. наследственная генетически детерминорованные 2. хронические доброкачественные детского возраста 3. имунные лекарственная • • • Цитостатики, иммунодепрессанты, антимикробные средства: хлорамфеникол, пенициллины и цефалоспорины триметоприм (сульфаметоксазол), фторцитозин , видарабин, антиретровирусный препарат зидовудин Вторичная (приобретенная) - апластическая анемия - опухоли костного мозга - агранулоцитозе - острая лейкемия - аутоиммунная: СКВ, лимфолейкоз, -инфекции (вирусные, бактериальные, грибковые, вызванные простейшими, риккетсиями, туберкулез) - голодание При нейтропении возникает повышенная восприимчивость к различным инфекционным заболеваниям
Нейтропения - снижение общего числа нейтрофилов (палочко- и сегментоядерных) у детей до 1 года <1*109/л, после 1 года — <1, 5*109/л Нейтропения Первичная 1. наследственная генетически детерминорованные 2. хронические доброкачественные детского возраста 3. имунные лекарственная • • • Цитостатики, иммунодепрессанты, антимикробные средства: хлорамфеникол, пенициллины и цефалоспорины триметоприм (сульфаметоксазол), фторцитозин , видарабин, антиретровирусный препарат зидовудин Вторичная (приобретенная) - апластическая анемия - опухоли костного мозга - агранулоцитозе - острая лейкемия - аутоиммунная: СКВ, лимфолейкоз, -инфекции (вирусные, бактериальные, грибковые, вызванные простейшими, риккетсиями, туберкулез) - голодание При нейтропении возникает повышенная восприимчивость к различным инфекционным заболеваниям
 Наследственные нейтропении • Встречаются редко и могут проявиться уже в раннем детском возрасте стойкой глубокой нейтропенией или агранулоцитозом. К врожденным нейтропениям относятся: - синдром Костмана (менее 100 нейтрофилов в 1 мкл; крайне неблагоприятный прогноз); - хроническая гипопластическая нейтропения (от 300 до 1500 нейтрофилов в 1 мкл); - метафизарная хондродисплазия, тип Мак-Кьюсика; - синдром Швахмана (нейтропения в сочетании с недостаточностью экзокринной функции поджелудочной железы ) - периодическая наследственная нейтропения (с-м Чедиака-Хигаши, наследуется аутосомно- доминантно) характеризуется нейтропенией с четкими интервалами в 3 нед. В основе заболевания лежит периодическое кроветворение. - врожденная нейтропения, обусловленная мутацией гена, который кодирует рецептор Г-КСФ (ген расположен на 1 -й хромосоме). В результате мутации резко снижается чувствительность к Г-КСФ и возникает предрасположенность к гемобластозам.
Наследственные нейтропении • Встречаются редко и могут проявиться уже в раннем детском возрасте стойкой глубокой нейтропенией или агранулоцитозом. К врожденным нейтропениям относятся: - синдром Костмана (менее 100 нейтрофилов в 1 мкл; крайне неблагоприятный прогноз); - хроническая гипопластическая нейтропения (от 300 до 1500 нейтрофилов в 1 мкл); - метафизарная хондродисплазия, тип Мак-Кьюсика; - синдром Швахмана (нейтропения в сочетании с недостаточностью экзокринной функции поджелудочной железы ) - периодическая наследственная нейтропения (с-м Чедиака-Хигаши, наследуется аутосомно- доминантно) характеризуется нейтропенией с четкими интервалами в 3 нед. В основе заболевания лежит периодическое кроветворение. - врожденная нейтропения, обусловленная мутацией гена, который кодирует рецептор Г-КСФ (ген расположен на 1 -й хромосоме). В результате мутации резко снижается чувствительность к Г-КСФ и возникает предрасположенность к гемобластозам.
 Наследственная патология иммунной системы сочетающаяся с нейтропенией - Х-сцепленная агаммаглобулинемия - атаксия - телеангиэктазия - дефицит Ig. A Нейтропения новорожденных обусловлена трансплацентарным переносом Ig. G-антител, разрушающих нейтрофилы плода, или лекарственными средствами, принятыми беременной (тиазидные диуретики)
Наследственная патология иммунной системы сочетающаяся с нейтропенией - Х-сцепленная агаммаглобулинемия - атаксия - телеангиэктазия - дефицит Ig. A Нейтропения новорожденных обусловлена трансплацентарным переносом Ig. G-антител, разрушающих нейтрофилы плода, или лекарственными средствами, принятыми беременной (тиазидные диуретики)
 Тромбоцитоз и тромбоцитемия Снижение тромбоцитов возможно в результате: - кровопотерь, - при возникновении обширных гематом, - внутрисосудистом диссеминированном свертывании (тромбоцитопения потребления). - идеопатическая тромбоцитемия Увеличение тромбоцитов наблюдается: - при некоторых хронических лейкозах (хроническом миелолейкозе, сублейкемическом миелозе, эритремии), - при раке. - внутриутробном инфицировании - сепсисе - хроническом инфекционном процессе
Тромбоцитоз и тромбоцитемия Снижение тромбоцитов возможно в результате: - кровопотерь, - при возникновении обширных гематом, - внутрисосудистом диссеминированном свертывании (тромбоцитопения потребления). - идеопатическая тромбоцитемия Увеличение тромбоцитов наблюдается: - при некоторых хронических лейкозах (хроническом миелолейкозе, сублейкемическом миелозе, эритремии), - при раке. - внутриутробном инфицировании - сепсисе - хроническом инфекционном процессе
 Геморрагический синдром Повышенная кровоточивость в виде кровотечений из слизистых оболочек носа, появления кровоизлияний в кожу и суставы, желудочно-кишечных кровотечений В основе геморрагического синдрома лежат три основные причины: 1. Токсикоз капиллярных сосудов, вызываемый инфекцией, аллергией, авитаминозами и др. , и ведущий к повышению хрупкости и проницаемости (порозности) стенок капилляров вазпатии(геморрагический васкулит Шенлейн—Геноха). 2. Нарушение тромбоцитарного звена гемостаза -тромбоцитопения и тромбоцитопатия 3. Нарушения процессов свертывания крови - коагулопатии, подавляющее число которых (до 98%) обусловлено дефицитом VIII или IX факторов свертывания — гемофилии А и В
Геморрагический синдром Повышенная кровоточивость в виде кровотечений из слизистых оболочек носа, появления кровоизлияний в кожу и суставы, желудочно-кишечных кровотечений В основе геморрагического синдрома лежат три основные причины: 1. Токсикоз капиллярных сосудов, вызываемый инфекцией, аллергией, авитаминозами и др. , и ведущий к повышению хрупкости и проницаемости (порозности) стенок капилляров вазпатии(геморрагический васкулит Шенлейн—Геноха). 2. Нарушение тромбоцитарного звена гемостаза -тромбоцитопения и тромбоцитопатия 3. Нарушения процессов свертывания крови - коагулопатии, подавляющее число которых (до 98%) обусловлено дефицитом VIII или IX факторов свертывания — гемофилии А и В
 1. Гематомный тип кровоточивости Характеризуется глубокими, болезненными кровоизлияниями в подкожную клетчатку, мышцы, брюшную полость, грудную клетку, мозг. Особенно патогномоничны гемартрозы. Кровотечения связаны с травмой, хирургическими операциями, экстракцией зубов. Они носят «отсроченный» , запоздалый характер, длительные, упорные, ведут к развитию постгеморрагической анемии. Иногда носовые, почечные и желудочно-кишечные кровотечения возникают спонтанно. Гематомный тип кровоточивости особенно характерен для наследственных коагулопатий, самыми частыми из которых являются гемофилии А и В (дефицит VIII и IX факторов) и болезнь Виллебранда. Субдуральная гематома При данной форме геморрагии прежде всего необходимо исследовать свертывающую систему крови.
1. Гематомный тип кровоточивости Характеризуется глубокими, болезненными кровоизлияниями в подкожную клетчатку, мышцы, брюшную полость, грудную клетку, мозг. Особенно патогномоничны гемартрозы. Кровотечения связаны с травмой, хирургическими операциями, экстракцией зубов. Они носят «отсроченный» , запоздалый характер, длительные, упорные, ведут к развитию постгеморрагической анемии. Иногда носовые, почечные и желудочно-кишечные кровотечения возникают спонтанно. Гематомный тип кровоточивости особенно характерен для наследственных коагулопатий, самыми частыми из которых являются гемофилии А и В (дефицит VIII и IX факторов) и болезнь Виллебранда. Субдуральная гематома При данной форме геморрагии прежде всего необходимо исследовать свертывающую систему крови.
 2. Петехиально-пятнистый или микроциркуляторный тип кровоточивости. • Для него характерны: - поверхностная, капиллярная кровоточивость. На коже спонтанно возникают мелкоточечные кровоизлияния (петехии) и синяки (экхимозы). - наблюдаются кровотечения из слизистых оболочек: носовые, десеневые, маточные, иногда желудочно-кишечные и почечные - кровоточивость возникает сразу после травмы - возможны кровоизлияния в мозг - гематомы и гемартрозы отсутствуют.
2. Петехиально-пятнистый или микроциркуляторный тип кровоточивости. • Для него характерны: - поверхностная, капиллярная кровоточивость. На коже спонтанно возникают мелкоточечные кровоизлияния (петехии) и синяки (экхимозы). - наблюдаются кровотечения из слизистых оболочек: носовые, десеневые, маточные, иногда желудочно-кишечные и почечные - кровоточивость возникает сразу после травмы - возможны кровоизлияния в мозг - гематомы и гемартрозы отсутствуют.
 2. Петехиально-пятнистый или микроциркуляторный тип кровоточивости. Микроциркулярный тип характерен для тромбоцитопений и качественных аномалий кровяных пластинок — тромбоцитопатий. Он указывает на патологию тромбоцитарного звена гемостаза (гипо- и дисфибриногенемия, дефицит X, V и II факторов) Обнаружение выраженной (обычно менее 30· 109/л ) тромбоцитопении служит достаточным подтверждением наличия тромбоцитопенической пурпуры, и других лабораторных исследований не требуется. Однако при наличии признаков интоксикации, увеличении лимфоузлов, печени и селезенки необходимо подумать о гемобластозе, остром лейкозе, которые часто дебютирует синдромом тромбоцитопенической пурпуры. Некоторые формы коагулопатии, обусловленные наследственным дефицитом прокоагулянтов, также могут давать кровоточивость по петехиально-пятнистому типу, но это крайне редкие заболевания.
2. Петехиально-пятнистый или микроциркуляторный тип кровоточивости. Микроциркулярный тип характерен для тромбоцитопений и качественных аномалий кровяных пластинок — тромбоцитопатий. Он указывает на патологию тромбоцитарного звена гемостаза (гипо- и дисфибриногенемия, дефицит X, V и II факторов) Обнаружение выраженной (обычно менее 30· 109/л ) тромбоцитопении служит достаточным подтверждением наличия тромбоцитопенической пурпуры, и других лабораторных исследований не требуется. Однако при наличии признаков интоксикации, увеличении лимфоузлов, печени и селезенки необходимо подумать о гемобластозе, остром лейкозе, которые часто дебютирует синдромом тромбоцитопенической пурпуры. Некоторые формы коагулопатии, обусловленные наследственным дефицитом прокоагулянтов, также могут давать кровоточивость по петехиально-пятнистому типу, но это крайне редкие заболевания.
 3. Смешанный, микроциркуляторногематомный, тип кровоточивости При нем на коже обнаруживаются как петехиально-экхимозные высыпания, так и напряженные, болезненные гематомы, но гемартрозы очень редки и незначительны. Этот тип кровоточивости наблюдается: - при болезни Виллебранда, дефиците факторов V, VII, XII. - ДВС- синдроме - тяжелые поражений печени, вызывающие дефицит факторов протромбинового комплекса ( II, V, VII, X). - геморрагическая болезни новорожденных. Одним из проявлений ее может быть «пупочный синдром» — длительное кровотечение из пупочной ранки.
3. Смешанный, микроциркуляторногематомный, тип кровоточивости При нем на коже обнаруживаются как петехиально-экхимозные высыпания, так и напряженные, болезненные гематомы, но гемартрозы очень редки и незначительны. Этот тип кровоточивости наблюдается: - при болезни Виллебранда, дефиците факторов V, VII, XII. - ДВС- синдроме - тяжелые поражений печени, вызывающие дефицит факторов протромбинового комплекса ( II, V, VII, X). - геморрагическая болезни новорожденных. Одним из проявлений ее может быть «пупочный синдром» — длительное кровотечение из пупочной ранки.
 4. Васкулитно-пурпурный тип кровоточивости. Характеризуется макулопапулезными геморрагическими высыпаниями. При тяжелых формах они могут сливаться и подвергаться некрозу. Эти высыпания симметричны, тяготеют к крупным суставам и разгибательным поверхностям конечностей. Они отражают воспалительный процесс в мелких сосудах, микротромбоваскулит, вызванный циркулирующими иммунными комплексами и активацией системы комплемента. Наиболее частым заболеванием такого рода у детей является геморрагический васкулит. Кишечные кровотечения и гематурия при васкулитно-пурпурном типе кровоточивости указывают на тяжелое течение болезни.
4. Васкулитно-пурпурный тип кровоточивости. Характеризуется макулопапулезными геморрагическими высыпаниями. При тяжелых формах они могут сливаться и подвергаться некрозу. Эти высыпания симметричны, тяготеют к крупным суставам и разгибательным поверхностям конечностей. Они отражают воспалительный процесс в мелких сосудах, микротромбоваскулит, вызванный циркулирующими иммунными комплексами и активацией системы комплемента. Наиболее частым заболеванием такого рода у детей является геморрагический васкулит. Кишечные кровотечения и гематурия при васкулитно-пурпурном типе кровоточивости указывают на тяжелое течение болезни.
 5. Микроангиоматозный тип кровоточивости. Наблюдается у детей крайне редко Типичен для наследственных телеангиоэктазий (болезнь Рандю - Ослера). При этом отмечаются упорные, повторяющиеся носовые, желудочно-кишечные, почечные кровотечения. Они возникают лишь из участков телеангиоэктазий. Эти сосудистые расширения, имеющие узловатую или звездчатую форму, обнаруживаются на коже и в желудочно-кишечном тракте при эндоскопии. Характерных сдвигов в системе гемостаза не обнаруживается.
5. Микроангиоматозный тип кровоточивости. Наблюдается у детей крайне редко Типичен для наследственных телеангиоэктазий (болезнь Рандю - Ослера). При этом отмечаются упорные, повторяющиеся носовые, желудочно-кишечные, почечные кровотечения. Они возникают лишь из участков телеангиоэктазий. Эти сосудистые расширения, имеющие узловатую или звездчатую форму, обнаруживаются на коже и в желудочно-кишечном тракте при эндоскопии. Характерных сдвигов в системе гемостаза не обнаруживается.
 Синдром увеличения лимфатических узлов - лимфаденопатия 1. Острое регионарное увеличение в виде местной реакции кожи над л/у (гиперемия, отек), болезненности характерно для стафило- и стрептококковой инфекции. 2. Диффузно увеличиваются л/у при некоторых вирусных инфекциях (краснуха, корь, аденовирусная инфекция, скарлатина, инфекционный мононуклеоз, ОРВИ). При острых воспалениях лимфаденит имеет тенденцию к быстрому исчезновению, длительное время держится при хронических инфекциях (туберкулез, бруцеллез, токсоплазмоз). 3. Лимфатические узлы могут увеличиваться при инфекционно-аллергических заболеваниях. 4. Значительное увеличение лимфатических узлов наблюдается при заболеваниях крови (лейкозы) 5. При опухолевом процессе лимфатические узлы увеличиваются часто, они могут становиться центром первичных опухолей или метастазов в них (лимфогрануломатоз, лимфосаркома, ретикулосаркома). 7. Ретикулогистиоцитоз «Х» сопровождается увеличением периферических лимфатических узлов.
Синдром увеличения лимфатических узлов - лимфаденопатия 1. Острое регионарное увеличение в виде местной реакции кожи над л/у (гиперемия, отек), болезненности характерно для стафило- и стрептококковой инфекции. 2. Диффузно увеличиваются л/у при некоторых вирусных инфекциях (краснуха, корь, аденовирусная инфекция, скарлатина, инфекционный мононуклеоз, ОРВИ). При острых воспалениях лимфаденит имеет тенденцию к быстрому исчезновению, длительное время держится при хронических инфекциях (туберкулез, бруцеллез, токсоплазмоз). 3. Лимфатические узлы могут увеличиваться при инфекционно-аллергических заболеваниях. 4. Значительное увеличение лимфатических узлов наблюдается при заболеваниях крови (лейкозы) 5. При опухолевом процессе лимфатические узлы увеличиваются часто, они могут становиться центром первичных опухолей или метастазов в них (лимфогрануломатоз, лимфосаркома, ретикулосаркома). 7. Ретикулогистиоцитоз «Х» сопровождается увеличением периферических лимфатических узлов.


