1446476096_kafedra_poliklinicheskoy_terapii,_semeynoy_meditsiny_i_zoj.pptx
- Количество слайдов: 31
 Кафедра поликлинической терапии, семейной медицины и ЗОЖ с курсом ПО Синдром артериальной гипертензии. Выполнила: Кайгородова П. С. студентка 616 группы Лечебного факультета.
Кафедра поликлинической терапии, семейной медицины и ЗОЖ с курсом ПО Синдром артериальной гипертензии. Выполнила: Кайгородова П. С. студентка 616 группы Лечебного факультета.
 Артериальная гипертензия (АГ) состояние, при котором систолическое АД составляет 140 мм рт. ст. и более и/или диастолическое АД 90 мм рт. ст. и более при том условии, что эти значения получены в результате как минимум трёх измерений, произведённых в различное время в условиях спокойной обстановки, а больной в этот день не принимал ЛС, изменяющих АД.
Артериальная гипертензия (АГ) состояние, при котором систолическое АД составляет 140 мм рт. ст. и более и/или диастолическое АД 90 мм рт. ст. и более при том условии, что эти значения получены в результате как минимум трёх измерений, произведённых в различное время в условиях спокойной обстановки, а больной в этот день не принимал ЛС, изменяющих АД.
 • Если удаётся выявить причины АГ, то её считают вторичной (симптоматической). • При отсутствии явной причины гипертензии она называется первичной, эссенциальной, идиопатической, а в России гипертонической болезнью. • Для изолированной систолической АГ характерны систолическое АД выше 140 мм рт. ст. и диастолическое АД менее 90 мм рт. ст. • АГ считают злокачественной при уровне диастолического АД более 110 мм рт. ст. и наличии выраженных изменений глазного дна (кровоизлияния в сетчатку, отёк соска зрительного нерва).
• Если удаётся выявить причины АГ, то её считают вторичной (симптоматической). • При отсутствии явной причины гипертензии она называется первичной, эссенциальной, идиопатической, а в России гипертонической болезнью. • Для изолированной систолической АГ характерны систолическое АД выше 140 мм рт. ст. и диастолическое АД менее 90 мм рт. ст. • АГ считают злокачественной при уровне диастолического АД более 110 мм рт. ст. и наличии выраженных изменений глазного дна (кровоизлияния в сетчатку, отёк соска зрительного нерва).
 Распространённость • АГ страдает 30 40% взрослого населения. С возрастом распространённость увеличивается и достигает 60 70% у лиц старше 65 лет, причём в пожилом возрасте больше распространена изолированная систолическая АГ, которую в возрасте до 50 лет обнаруживают менее чем у 5% населения. До 50 летнего возраста АГ чаще бывает у мужчин, а после 50 лет у женщин. Среди всех форм АГ на долю мягкой и умеренной приходится около 70 80%, в остальных случаях наблюдают выраженную АГ. • Вторичные АГ составляют 5 10% всех случаев АГ. Вместе с тем по данным специализированных клиник, где концентрируются больные с высокой и стойкой АГ, с помощью сложных и дорогостоящих методов исследования вторичные АГ можно выявить в 30 35% случаев.
Распространённость • АГ страдает 30 40% взрослого населения. С возрастом распространённость увеличивается и достигает 60 70% у лиц старше 65 лет, причём в пожилом возрасте больше распространена изолированная систолическая АГ, которую в возрасте до 50 лет обнаруживают менее чем у 5% населения. До 50 летнего возраста АГ чаще бывает у мужчин, а после 50 лет у женщин. Среди всех форм АГ на долю мягкой и умеренной приходится около 70 80%, в остальных случаях наблюдают выраженную АГ. • Вторичные АГ составляют 5 10% всех случаев АГ. Вместе с тем по данным специализированных клиник, где концентрируются больные с высокой и стойкой АГ, с помощью сложных и дорогостоящих методов исследования вторичные АГ можно выявить в 30 35% случаев.
 ЭТИОЛОГИЯ • Сердечный выброс и общее периферическое сосудистое сопротивление основные факторы, определяющие уровень АД. Увеличение одного из этих факторов ведёт к увеличению АД и наоборот. В развитии АГ имеют значение как внутренние гуморальные и нейрогенные (ренин ангио тензиновая система, симпатическая нервная система, барорецепторы и хеморецепторы), так и внешние факторы (чрезмерное употребление поваренной соли, алкоголя, ожирение).
ЭТИОЛОГИЯ • Сердечный выброс и общее периферическое сосудистое сопротивление основные факторы, определяющие уровень АД. Увеличение одного из этих факторов ведёт к увеличению АД и наоборот. В развитии АГ имеют значение как внутренние гуморальные и нейрогенные (ренин ангио тензиновая система, симпатическая нервная система, барорецепторы и хеморецепторы), так и внешние факторы (чрезмерное употребление поваренной соли, алкоголя, ожирение).
 • • • • • • Классификация артериальной гипертензии по этиологическому признаку: А. Гипертоническая болезнь (эссенциальная или первичная гипертензия). Б. Вторичная гипертензия. 1. Лекарства или экзогенные вещества: гормональные противозачаточные средства; кортикостероиды: симпатомиметики; пищевые продукты, содержащие тиамин или ингибиторы моноаминоксидазы; нестероидные противовоспалительные препараты; циклоспорин; эритропоэтин. 2. Заболевания почек: почечные паренхиматозные заболевания; острые гломерулонефриты; хронические нефриты; врожденная гипоплазия почек; травмы почек; первичная задержка соли (синдром Лиддла, синдром Гордона). 3. Эндокринные заболевания: акромегалия; гипотиреоз; гипертиреоз; болезни надпочечников.
• • • • • • Классификация артериальной гипертензии по этиологическому признаку: А. Гипертоническая болезнь (эссенциальная или первичная гипертензия). Б. Вторичная гипертензия. 1. Лекарства или экзогенные вещества: гормональные противозачаточные средства; кортикостероиды: симпатомиметики; пищевые продукты, содержащие тиамин или ингибиторы моноаминоксидазы; нестероидные противовоспалительные препараты; циклоспорин; эритропоэтин. 2. Заболевания почек: почечные паренхиматозные заболевания; острые гломерулонефриты; хронические нефриты; врожденная гипоплазия почек; травмы почек; первичная задержка соли (синдром Лиддла, синдром Гордона). 3. Эндокринные заболевания: акромегалия; гипотиреоз; гипертиреоз; болезни надпочечников.
 А. Поражение коркового слоя: 1) синдром Кушинга; 2) первичный альдостеронизм; 3) врожденная гипоплазия надпочечников. Б. Поражение мозгового вещества: феохромоцитома; опухоль хромаффинных клеток; раковая опухоль. 4. Коарктация аорты и аортиты 5. Осложнения беременности 6. Неврологические заболевания: повышение внутричерепного давления; опухоли мозга; энцефалиты; респираторный ацидоз; синдром сонного обструктивного апноэ. тотальный паралич конечностей. Острая порфирия. Отравление свинцом. Синдром Гийена—Барре. • 7. Хирургические осложнения: постоперационные гипертонии. • • • • •
А. Поражение коркового слоя: 1) синдром Кушинга; 2) первичный альдостеронизм; 3) врожденная гипоплазия надпочечников. Б. Поражение мозгового вещества: феохромоцитома; опухоль хромаффинных клеток; раковая опухоль. 4. Коарктация аорты и аортиты 5. Осложнения беременности 6. Неврологические заболевания: повышение внутричерепного давления; опухоли мозга; энцефалиты; респираторный ацидоз; синдром сонного обструктивного апноэ. тотальный паралич конечностей. Острая порфирия. Отравление свинцом. Синдром Гийена—Барре. • 7. Хирургические осложнения: постоперационные гипертонии. • • • • •
 ПАТОГЕНЕЗ Одно из последствий длительного повышения АД поражение внутренних органов, так называемых органов мишеней. К ним относят: • сердце; • головной мозг; • почки; • сосуды. • Поражение сердца при АГ может проявляться гипертрофией левого желудочка, стенокардией, инфарктом миокарда, сердечной недостаточностью и внезапной сердечной смертью; поражение головного мозга тромбозами и кровоизлияниями, гипертонической энцефалопатией и повреждение перфорирующих артерий; почек микроальбуминурией, протеинурией, ХПН; сосудов вовлечением в процесс сосудов сетчатки глаз, сонных артерий, аорты (аневризма). У нелечёных пациентов с АГ 80% летальных исходов обусловлены патологией сердечно сосудистой системы (ССС): в 43% ХСН, в 36% недостаточностью венечных артерий. Цереброваскулярные и почечные причины менее часты 14% и 7% соответственно.
ПАТОГЕНЕЗ Одно из последствий длительного повышения АД поражение внутренних органов, так называемых органов мишеней. К ним относят: • сердце; • головной мозг; • почки; • сосуды. • Поражение сердца при АГ может проявляться гипертрофией левого желудочка, стенокардией, инфарктом миокарда, сердечной недостаточностью и внезапной сердечной смертью; поражение головного мозга тромбозами и кровоизлияниями, гипертонической энцефалопатией и повреждение перфорирующих артерий; почек микроальбуминурией, протеинурией, ХПН; сосудов вовлечением в процесс сосудов сетчатки глаз, сонных артерий, аорты (аневризма). У нелечёных пациентов с АГ 80% летальных исходов обусловлены патологией сердечно сосудистой системы (ССС): в 43% ХСН, в 36% недостаточностью венечных артерий. Цереброваскулярные и почечные причины менее часты 14% и 7% соответственно.
 Классификация Категория Оптимальное Нормальное Высокое нормальное 1 степень (мягкая) 2 степень (умеренная) 3 степень (тяжёлая) Изолированная систолическая I стадия Систолическое АД, мм рт. ст. ‹ 120 ‹ 130 139 140 159 160 179 >180 Диастолическое АД, мм рт. ст. ‹ 80 ‹ 85 85 89 90 99 100 109 >110 >140 ‹ 90 II стадия III стадия АГ, сочетающаяся с поражением органов Повышение АД более мишеней и наличием Повышение АД более 140/90 мм рт. ст. в ассоциированных сочетании с изменениями 140/90 мм рт. ст. при клинических состояний отсут ствии органических органов мишеней (сердце, (поражения головного изменений в органах почки, головной мозг, мозга, заболевания сердца, мишенях сосуды глазного дна), почек, болезни обусловленные АГ периферических артерий, тяжёлая ретинопатия)
Классификация Категория Оптимальное Нормальное Высокое нормальное 1 степень (мягкая) 2 степень (умеренная) 3 степень (тяжёлая) Изолированная систолическая I стадия Систолическое АД, мм рт. ст. ‹ 120 ‹ 130 139 140 159 160 179 >180 Диастолическое АД, мм рт. ст. ‹ 80 ‹ 85 85 89 90 99 100 109 >110 >140 ‹ 90 II стадия III стадия АГ, сочетающаяся с поражением органов Повышение АД более мишеней и наличием Повышение АД более 140/90 мм рт. ст. в ассоциированных сочетании с изменениями 140/90 мм рт. ст. при клинических состояний отсут ствии органических органов мишеней (сердце, (поражения головного изменений в органах почки, головной мозг, мозга, заболевания сердца, мишенях сосуды глазного дна), почек, болезни обусловленные АГ периферических артерий, тяжёлая ретинопатия)
 Критерии стратификации риска • Группа низкого риска. Эта группа включает мужчин и женщин моложе 55 лет с АГ 1 степени при отсутствии факторов риска, поражения органов мишеней и сопутствующих сердечно сосудистых заболеваний. Риск развития сердечно сосудистых осложнений в ближайшие 10 лет составляет менее 15%. • Группа среднего риска. Эта группа включает в себя пациентов с широким диапазоном АД. Принципиальным признаком принадлежности к этой группе служит наличие факторов риска (мужчины старше 55 лет, женщины старше 65 лет, курение, концентрация холестерина в крови более 6, 5 ммоль/л, семейный анамнез ранних сердечно сосудистых заболеваний) при отсутствии поражения органов мишеней и/или сопутствующих заболеваний. Иными словами, эта группа объединяет пациентов с небольшим повышением АД и многочисленными факторами риска и пациентов с выраженным повышением АД. Риск развития сердечно сосудистых осложнений в ближайшие 10 лет составляет 15 20%.
Критерии стратификации риска • Группа низкого риска. Эта группа включает мужчин и женщин моложе 55 лет с АГ 1 степени при отсутствии факторов риска, поражения органов мишеней и сопутствующих сердечно сосудистых заболеваний. Риск развития сердечно сосудистых осложнений в ближайшие 10 лет составляет менее 15%. • Группа среднего риска. Эта группа включает в себя пациентов с широким диапазоном АД. Принципиальным признаком принадлежности к этой группе служит наличие факторов риска (мужчины старше 55 лет, женщины старше 65 лет, курение, концентрация холестерина в крови более 6, 5 ммоль/л, семейный анамнез ранних сердечно сосудистых заболеваний) при отсутствии поражения органов мишеней и/или сопутствующих заболеваний. Иными словами, эта группа объединяет пациентов с небольшим повышением АД и многочисленными факторами риска и пациентов с выраженным повышением АД. Риск развития сердечно сосудистых осложнений в ближайшие 10 лет составляет 15 20%.
 • Группа высокого риска. К этой категории относят пациентов, имеющих поражение органов мишеней (гипертрофия левого желудочка по данным ЭКГ, Эхо. КГ, протеинурия или повышение концентрации креатинина в крови до 175 мкмоль/л, генерализованное или очаговое сужение артерий сетчатки) независимо от степени АГ и наличия сопутствующих факторов риска. Риск развития сердечно сосудистых осложнений в ближайшие 10 лет превышает 20%. • Группа очень высокого риска. К этой группе относят пациентов, у которых имеются ассоциированные заболевания (стенокардия и/или перенесённый инфаркт миокарда, операция реваскуляризации, сердечная недостаточность, перенесённые мозговой инсульт или транзиторная ишемическая атака, нефропатия, ХПН, поражение периферических сосудов, ретинопатия III IV степени) независимо от степени АГ. В эту группу включают также больных с высоким нормальным АД при наличии сахарного диабета. Риск развития сердечно сосудистых осложнений в ближайшие 10 лет превышает 30%.
• Группа высокого риска. К этой категории относят пациентов, имеющих поражение органов мишеней (гипертрофия левого желудочка по данным ЭКГ, Эхо. КГ, протеинурия или повышение концентрации креатинина в крови до 175 мкмоль/л, генерализованное или очаговое сужение артерий сетчатки) независимо от степени АГ и наличия сопутствующих факторов риска. Риск развития сердечно сосудистых осложнений в ближайшие 10 лет превышает 20%. • Группа очень высокого риска. К этой группе относят пациентов, у которых имеются ассоциированные заболевания (стенокардия и/или перенесённый инфаркт миокарда, операция реваскуляризации, сердечная недостаточность, перенесённые мозговой инсульт или транзиторная ишемическая атака, нефропатия, ХПН, поражение периферических сосудов, ретинопатия III IV степени) независимо от степени АГ. В эту группу включают также больных с высоким нормальным АД при наличии сахарного диабета. Риск развития сердечно сосудистых осложнений в ближайшие 10 лет превышает 30%.
 ЖАЛОБЫ И АНАМНЕЗ • Несмотря на высокие значения АД, жалобы могут отсутствовать. У части пациентов при повышении АД возможны головные боли, головокружение, тошнота, мелькание "мушек" перед глазами, боли в области сердца, сердцебиение, быстрая утомляемость, носовые кровотечения. Расспрос больного должен включать выяснение следующих важных обстоятельств. • Семейный анамнез АГ, сахарного диабета, нарушений липидного обмена, ИБС, инсульта, болезней почек. • Длительность АГ, предыдущий уровень АД, результаты и побочные действия ранее применяемых антигипертензивных ЛС. Детальный расспрос о приёме ЛС, повышающих АД [пероральные контрацептивы, нестероидные противовоспалительные препараты (НПВП), амфетамины, эритропоэтин, циклоспорины, ГК]. • Наличие и течение ИБС, сердечной недостаточности, перенесённого инсульта, других патологических процессов у данного больного (подагра, дислипидемии, сексуальные дисфункции, патология почек, заболевания с бронхоспастическим синдромом). • Выявление симптомов вторичных АГ. • Оценка стиля жизни (количество употребляемой поваренной соли, жиров, алкоголя, курение, физическая активность), личных, психосоциальных и внешних факторов, влияющих на АД (семья, работа)
ЖАЛОБЫ И АНАМНЕЗ • Несмотря на высокие значения АД, жалобы могут отсутствовать. У части пациентов при повышении АД возможны головные боли, головокружение, тошнота, мелькание "мушек" перед глазами, боли в области сердца, сердцебиение, быстрая утомляемость, носовые кровотечения. Расспрос больного должен включать выяснение следующих важных обстоятельств. • Семейный анамнез АГ, сахарного диабета, нарушений липидного обмена, ИБС, инсульта, болезней почек. • Длительность АГ, предыдущий уровень АД, результаты и побочные действия ранее применяемых антигипертензивных ЛС. Детальный расспрос о приёме ЛС, повышающих АД [пероральные контрацептивы, нестероидные противовоспалительные препараты (НПВП), амфетамины, эритропоэтин, циклоспорины, ГК]. • Наличие и течение ИБС, сердечной недостаточности, перенесённого инсульта, других патологических процессов у данного больного (подагра, дислипидемии, сексуальные дисфункции, патология почек, заболевания с бронхоспастическим синдромом). • Выявление симптомов вторичных АГ. • Оценка стиля жизни (количество употребляемой поваренной соли, жиров, алкоголя, курение, физическая активность), личных, психосоциальных и внешних факторов, влияющих на АД (семья, работа)
 ОСМОТР И ФИЗИЧЕСКОЕ ОБСЛЕДОВАНИЕ • При осмотре и физическом обследовании обычно не обнаруживают каких либо специфических симптомов, но возможно выявление признаков вторичной АГ и поражения органов мишеней. • При проведении осмотра можно выявить проявления некоторых эндо кринных заболеваний, сопровождающихся АГ: гипотиреоза, тиреотоксикоза, синдрома Кушинга, феохромоцитомы, акромегалии. • Пальпация периферических артерий, аускультация сосудов, сердца, грудной клетки, живота позволяют предположить поражение сосудов как причину АГ, заподозрить заболевания аорты, реноваскулярную АГ (аускультацию почечных артерий проводят немного выше и латеральнее пупка). Однако основным методом исследования и диагностики АГ остаётся измерение АД.
ОСМОТР И ФИЗИЧЕСКОЕ ОБСЛЕДОВАНИЕ • При осмотре и физическом обследовании обычно не обнаруживают каких либо специфических симптомов, но возможно выявление признаков вторичной АГ и поражения органов мишеней. • При проведении осмотра можно выявить проявления некоторых эндо кринных заболеваний, сопровождающихся АГ: гипотиреоза, тиреотоксикоза, синдрома Кушинга, феохромоцитомы, акромегалии. • Пальпация периферических артерий, аускультация сосудов, сердца, грудной клетки, живота позволяют предположить поражение сосудов как причину АГ, заподозрить заболевания аорты, реноваскулярную АГ (аускультацию почечных артерий проводят немного выше и латеральнее пупка). Однако основным методом исследования и диагностики АГ остаётся измерение АД.
 ЛАБОРАТОРНЫЕ И ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ • В неосложнённых случаях бывает достаточно провести небольшое количество исследований, позволяющих исключить симптоматические АГ, выявить факторы риска и степень поражения органов мишеней. Необходимо провести следующие лабораторные методы исследования. • Общий анализ крови. Анемия, эритроцитоз, лейкоцитоз, ускорение СОЭ служат признаками вторичной АГ. • Общий анализ мочи проводят для выявления лейкоцитурии, эритроцитурии, протеинурии (симптоматические АГ), глюкозурии (сахарный диабет). • При биохимическом анализе крови для исключения вторичной АГ и оценки факторов риска определяют концентрации калия, креатинина, глюкозы, холестерина. Следует помнить, что быстрое снижение АД при длительно существующей АГ любой этиологии может привести к увеличению содержания в крови креатинина.
ЛАБОРАТОРНЫЕ И ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ • В неосложнённых случаях бывает достаточно провести небольшое количество исследований, позволяющих исключить симптоматические АГ, выявить факторы риска и степень поражения органов мишеней. Необходимо провести следующие лабораторные методы исследования. • Общий анализ крови. Анемия, эритроцитоз, лейкоцитоз, ускорение СОЭ служат признаками вторичной АГ. • Общий анализ мочи проводят для выявления лейкоцитурии, эритроцитурии, протеинурии (симптоматические АГ), глюкозурии (сахарный диабет). • При биохимическом анализе крови для исключения вторичной АГ и оценки факторов риска определяют концентрации калия, креатинина, глюкозы, холестерина. Следует помнить, что быстрое снижение АД при длительно существующей АГ любой этиологии может привести к увеличению содержания в крови креатинина.
 • ЭКГ позволяет обнаружить гипертрофию левого желудочка, нарушения ритма и проводимости, признаки сопутствующей ИБС, заподозрить электролитные нарушения. Эхо. КГ проводят для диагностики гипертрофии левого желудочка, оценки сократимости миокарда, выявления клапанных пороков как причины АГ. • УЗИ сосудов, почек, надпочечников, почечных артерий необходимо проводить для исключения вторичных АГ. • Исследование глазного дна. ВОЗ и Международное общество гипертензии считают необходимым внедрение дополнительных методов обследования больных с АГ. • Определение липидного спектра (ЛПВП, ЛПНП, триглицериды), концентрации мочевой кислоты, гормонов (альдостерон, катехоламины мочи). • Проведение углублённого обследования в специализированных стационарах при осложнённой АГ или с целью выявления вторичной АГ.
• ЭКГ позволяет обнаружить гипертрофию левого желудочка, нарушения ритма и проводимости, признаки сопутствующей ИБС, заподозрить электролитные нарушения. Эхо. КГ проводят для диагностики гипертрофии левого желудочка, оценки сократимости миокарда, выявления клапанных пороков как причины АГ. • УЗИ сосудов, почек, надпочечников, почечных артерий необходимо проводить для исключения вторичных АГ. • Исследование глазного дна. ВОЗ и Международное общество гипертензии считают необходимым внедрение дополнительных методов обследования больных с АГ. • Определение липидного спектра (ЛПВП, ЛПНП, триглицериды), концентрации мочевой кислоты, гормонов (альдостерон, катехоламины мочи). • Проведение углублённого обследования в специализированных стационарах при осложнённой АГ или с целью выявления вторичной АГ.
 ЛЕЧЕНИЕ • ВОЗ и Международное общество гипертензии считают, что у лиц молодого и среднего возраста, а также у больных сахарным диабетом необходимо поддерживать АД на уровне не выше 130/85 мм рт. ст. У лиц пожилого возраста следует добиваться снижения АД ниже уровня 140/90 мм рт. ст. Вместе с тем необходимо помнить, что чрезмерное снижение АД при значительной длительности и выраженности заболевания может привести к гипоперфузии жизненно важных органов головного мозга (гипоксия, инсульт), сердца (обострение стенокардии, инфаркт миокарда), почек (почечная недостаточность). Целью лечения АГ служит не только снижение высокого АД, но также защита органов мишеней, устранение факторов риска (отказ от курения, компенсация сахарного диабета, снижение концентрации холестерина в крови и избыточной массы тела) и, как конечная цель, снижение сердечно сосудистой заболеваемости и смертности.
ЛЕЧЕНИЕ • ВОЗ и Международное общество гипертензии считают, что у лиц молодого и среднего возраста, а также у больных сахарным диабетом необходимо поддерживать АД на уровне не выше 130/85 мм рт. ст. У лиц пожилого возраста следует добиваться снижения АД ниже уровня 140/90 мм рт. ст. Вместе с тем необходимо помнить, что чрезмерное снижение АД при значительной длительности и выраженности заболевания может привести к гипоперфузии жизненно важных органов головного мозга (гипоксия, инсульт), сердца (обострение стенокардии, инфаркт миокарда), почек (почечная недостаточность). Целью лечения АГ служит не только снижение высокого АД, но также защита органов мишеней, устранение факторов риска (отказ от курения, компенсация сахарного диабета, снижение концентрации холестерина в крови и избыточной массы тела) и, как конечная цель, снижение сердечно сосудистой заболеваемости и смертности.
 НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ • Немедикаментозное лечение показано всем больным. Без применения ЛС АД нормализуется у 40 60% пациентов с начальной стадией АГ при невысоких значениях АД. При выраженной АГ немедикаментозная терапия в комбинации с лекарственным лечением способствует снижению дозы принимаемых ЛС и тем самым уменьшает риск их побочного действия. • Основные меры немедикаментозного воздействия при АГ диета, снижение избыточной массы тела, достаточная физическая активность.
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ • Немедикаментозное лечение показано всем больным. Без применения ЛС АД нормализуется у 40 60% пациентов с начальной стадией АГ при невысоких значениях АД. При выраженной АГ немедикаментозная терапия в комбинации с лекарственным лечением способствует снижению дозы принимаемых ЛС и тем самым уменьшает риск их побочного действия. • Основные меры немедикаментозного воздействия при АГ диета, снижение избыточной массы тела, достаточная физическая активность.
 Когда начинать медикаментозную антигипертензивную терапию! необходимость назначения антигипертензивных препаратов больным с АГ 1 степени даже при отсутствии других факторов риска или поражения органов мишеней, но при условии, что немедикаментозная терапия оказалась безуспешной. Эта рекомендация относилась также и к больным АГ старческого возраста. Кроме того, в документе 2007 г [2] рекомендовался более низкий порог для назначения антигипертензивной фармакотерапии больным диабетом, сердечно сосудистыми заболеваниями и ХБП, а также указывалось на то, что эти пациенты нуждаются влечении, даже если их АД находится в высоком нормальном диапазоне (130– 139/85– 89 мм рт. ст.
Когда начинать медикаментозную антигипертензивную терапию! необходимость назначения антигипертензивных препаратов больным с АГ 1 степени даже при отсутствии других факторов риска или поражения органов мишеней, но при условии, что немедикаментозная терапия оказалась безуспешной. Эта рекомендация относилась также и к больным АГ старческого возраста. Кроме того, в документе 2007 г [2] рекомендовался более низкий порог для назначения антигипертензивной фармакотерапии больным диабетом, сердечно сосудистыми заболеваниями и ХБП, а также указывалось на то, что эти пациенты нуждаются влечении, даже если их АД находится в высоком нормальном диапазоне (130– 139/85– 89 мм рт. ст.
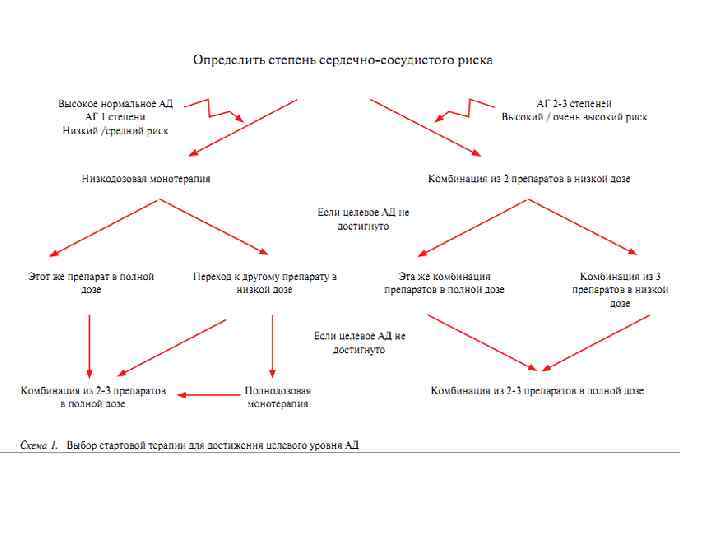
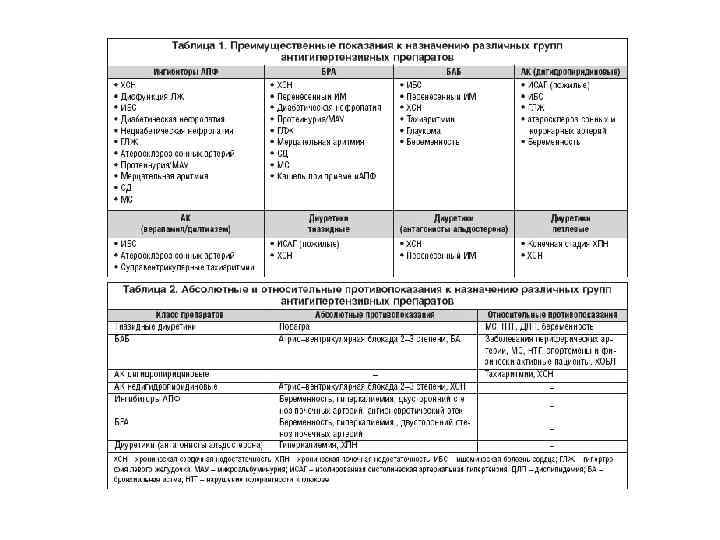
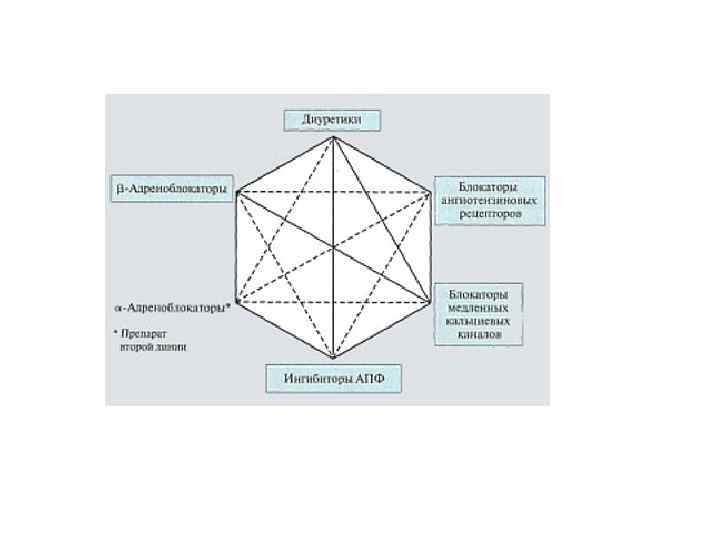
 МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ Основные принципы медикаментозной терапии можно сформулировать в виде трёх тезисов. • Начинать лечение мягкой АГ следует с малых доз ЛС. • Следует использовать комбинацию препаратов для увеличения их эффективности и уменьшения побочного действия. • Нужно использовать препараты длительного действия (действующих в течение 12 24 ч при однократном приёме). • В настоящее время для лечения АГ применяют шесть основных групп препаратов: блокаторы медленных кальциевых каналов, диуретики, β адреноблокаторы, ингибиторы АПФ, антагонисты (блокаторы рецепторов) ангиотензина II, α адреноблокаторы. Кроме того, на практике широко используют препараты центрального действия (например, клонидин), комбинированные средства (резерпин+дигидралазин+гидрохлоротиазид).
МЕДИКАМЕНТОЗНАЯ ТЕРАПИЯ Основные принципы медикаментозной терапии можно сформулировать в виде трёх тезисов. • Начинать лечение мягкой АГ следует с малых доз ЛС. • Следует использовать комбинацию препаратов для увеличения их эффективности и уменьшения побочного действия. • Нужно использовать препараты длительного действия (действующих в течение 12 24 ч при однократном приёме). • В настоящее время для лечения АГ применяют шесть основных групп препаратов: блокаторы медленных кальциевых каналов, диуретики, β адреноблокаторы, ингибиторы АПФ, антагонисты (блокаторы рецепторов) ангиотензина II, α адреноблокаторы. Кроме того, на практике широко используют препараты центрального действия (например, клонидин), комбинированные средства (резерпин+дигидралазин+гидрохлоротиазид).
 При назначении АГТ необходимы плановые визиты больного к врачу для оценки переносимости, эффективности и безо пасности лечения, а также контроля выполнения полу ченных рекомендаций проводятся с интервалом 3– 4 нед до достижения целевого уровня АД. • При недостаточной эффективности АГТ может быть произведена замена ранее назначенного препарата или присоединение к нему еще одного антигипертензивного средства. • При отсутствии эффективного снижения АД на фоне 2 компонентной терапии возможно присоединение тре тьего препарата (одним из трех препаратов, как правило, должен быть диуретик) с обязательным последующим контролем эффективности, безопасности и переносимости комбинированной терапии.
При назначении АГТ необходимы плановые визиты больного к врачу для оценки переносимости, эффективности и безо пасности лечения, а также контроля выполнения полу ченных рекомендаций проводятся с интервалом 3– 4 нед до достижения целевого уровня АД. • При недостаточной эффективности АГТ может быть произведена замена ранее назначенного препарата или присоединение к нему еще одного антигипертензивного средства. • При отсутствии эффективного снижения АД на фоне 2 компонентной терапии возможно присоединение тре тьего препарата (одним из трех препаратов, как правило, должен быть диуретик) с обязательным последующим контролем эффективности, безопасности и переносимости комбинированной терапии.
 • После достижения целевого уровня АД на фоне проводимой терапии последующие визиты для пациентов со средним и низким риском, которые регулярно измеряют АД дома, планируются с интервалом в 6 месяцев. Для больных с высоким и очень высоким риском, пациентов, получающих только немедикаментозное лечение, и лиц с низкой приверженностью к лечению интервалы между визитами не должны превышать 3 месяцев. • На всех плановых визитах необходимо контролировать выполнение пациентами рекомендаций по лечению. Поскольку состояние органов мишеней изменяется медленно, контрольное обследование пациента для уточнения их состояния нецелесообразно проводить чаще 1 раза в год. • При «резистентной « АГ (АД>140/90 мм рт. ст. во время лечения тремя препаратами, один из которых диуретик, в субмаксимальных или максимальных дозах) необходимо убедиться в отсутствии объективных причин резистентности к терапии (п. 7. 11). В случае истиной рефрактерности следует направить больного на дополнительное обследование
• После достижения целевого уровня АД на фоне проводимой терапии последующие визиты для пациентов со средним и низким риском, которые регулярно измеряют АД дома, планируются с интервалом в 6 месяцев. Для больных с высоким и очень высоким риском, пациентов, получающих только немедикаментозное лечение, и лиц с низкой приверженностью к лечению интервалы между визитами не должны превышать 3 месяцев. • На всех плановых визитах необходимо контролировать выполнение пациентами рекомендаций по лечению. Поскольку состояние органов мишеней изменяется медленно, контрольное обследование пациента для уточнения их состояния нецелесообразно проводить чаще 1 раза в год. • При «резистентной « АГ (АД>140/90 мм рт. ст. во время лечения тремя препаратами, один из которых диуретик, в субмаксимальных или максимальных дозах) необходимо убедиться в отсутствии объективных причин резистентности к терапии (п. 7. 11). В случае истиной рефрактерности следует направить больного на дополнительное обследование
 Лечение пациента с АГ проводится постоянно или, по сути дела, у большинства больных пожизненно, так как его отмена сопровождается повышением АД. При стойкой нормализации АД в течение 1 года и соблюдении мер по изменению ОЖ у пациентов с низким и средним риском возможно постепенное уменьшение количеств и/или снижение доз принимаемых АГП. Снижение дозы и/или уменьшение числа используемых медикаментов требуют увеличения частоты визиповышений АД. тов к врачу и проведе ния самоконтроля АД дома, для того чтобы убедиться в отсутствии повторных повышений АД.
Лечение пациента с АГ проводится постоянно или, по сути дела, у большинства больных пожизненно, так как его отмена сопровождается повышением АД. При стойкой нормализации АД в течение 1 года и соблюдении мер по изменению ОЖ у пациентов с низким и средним риском возможно постепенное уменьшение количеств и/или снижение доз принимаемых АГП. Снижение дозы и/или уменьшение числа используемых медикаментов требуют увеличения частоты визиповышений АД. тов к врачу и проведе ния самоконтроля АД дома, для того чтобы убедиться в отсутствии повторных повышений АД.
 • Гипертонический криз (ГК) – это остро возникшее выраженное повышение АД, сопровождающееся клиническими симптомами, требующее немедленного контролируемого его снижения с целью предупреждения или ограничения поражения органов мишеней. • ГК подразделяют на две большие группы – осложненные (жизнеугрожающие) и неосложненные (нежизнеугрожающие) ГК. В большинстве случаев ГК развивается при систолическом АД >180 мм рт. ст. и/или диастолическом АД >120 мм рт. ст. , однако возможно развитие данного неотложного состояния и при менее выраженном повышении АД. У всех больных с ГК требуется быстрое снижение АД
• Гипертонический криз (ГК) – это остро возникшее выраженное повышение АД, сопровождающееся клиническими симптомами, требующее немедленного контролируемого его снижения с целью предупреждения или ограничения поражения органов мишеней. • ГК подразделяют на две большие группы – осложненные (жизнеугрожающие) и неосложненные (нежизнеугрожающие) ГК. В большинстве случаев ГК развивается при систолическом АД >180 мм рт. ст. и/или диастолическом АД >120 мм рт. ст. , однако возможно развитие данного неотложного состояния и при менее выраженном повышении АД. У всех больных с ГК требуется быстрое снижение АД
 Осложненный ГК сопровождается жизнеугрожающими осложнениями, появлением или усугублением ПОМ и требует снижения АД начиная с первых минут, в течение нескольких минут или часов при помощи парентерально вводимых препаратов. ГК считается осложненным, в следующих случаях: • гипертоническая энцефалопатия; • МИ; • ОКС; • острая ЛЖ недостаточность; • расслаивающая аневризма аорты; • ГК при феохромоцитоме; • пре эклампсия беременных; • тяжелая АГ, ассоциированная с субарахноидальным кровоизлиянием или травмой головного мозга; • АГ у послеоперационных больных и при угрозе кро вотечения; ГК на фоне приема амфетаминов, кокаина и др.
Осложненный ГК сопровождается жизнеугрожающими осложнениями, появлением или усугублением ПОМ и требует снижения АД начиная с первых минут, в течение нескольких минут или часов при помощи парентерально вводимых препаратов. ГК считается осложненным, в следующих случаях: • гипертоническая энцефалопатия; • МИ; • ОКС; • острая ЛЖ недостаточность; • расслаивающая аневризма аорты; • ГК при феохромоцитоме; • пре эклампсия беременных; • тяжелая АГ, ассоциированная с субарахноидальным кровоизлиянием или травмой головного мозга; • АГ у послеоперационных больных и при угрозе кро вотечения; ГК на фоне приема амфетаминов, кокаина и др.
 Используются следующие парентеральные препараты для лечения ГК: • Вазодилататоры: – эналаприлат (предпочтителен при острой недоста точности ЛЖ); – нитроглицерин (при ОКС и острой недостаточности ЛЖ); – нитропруссид натрия (является препаратом выбора при гипертонической энцефалопатии, однако следу ет иметь в виду, что он может повышать внутричереп ное давление).
Используются следующие парентеральные препараты для лечения ГК: • Вазодилататоры: – эналаприлат (предпочтителен при острой недоста точности ЛЖ); – нитроглицерин (при ОКС и острой недостаточности ЛЖ); – нитропруссид натрия (является препаратом выбора при гипертонической энцефалопатии, однако следу ет иметь в виду, что он может повышать внутричереп ное давление).
 • β АБ (метопролол, эсмолол предпочтительны при • расслаивающей аневризме аорты и ОКС); • Антиадренергические средства (фентоламин при по дозрении на феохромоцитому); • Диуретики (фуросемид при острой недостаточности ЛЖ); • Нейролептики (дроперидол); • Ганглиоблокаторы (пентамин).
• β АБ (метопролол, эсмолол предпочтительны при • расслаивающей аневризме аорты и ОКС); • Антиадренергические средства (фентоламин при по дозрении на феохромоцитому); • Диуретики (фуросемид при острой недостаточности ЛЖ); • Нейролептики (дроперидол); • Ганглиоблокаторы (пентамин).
 Неосложненный ГК Несмотря на выраженную клиническую симптоматику, неосложненный ГК не сопровождается острым клиниче ски значимым нарушением функции органов мишеней. При неосложненном ГК возможно как внутривен ное, так и пероральное либо сублингвальное применение АГП (в зависимости от выраженности повышения АД и клинической симптоматики). Лечение необходимо начи нать немедленно, скорость снижения АД не должна превы шать 25% за первые 2 ч, с последующим достижением целе вого АД в течение нескольких часов (не более 24– 48 ч) от начала терапии. Используют препараты с относительно быстрым и коротким действием перорально либо суб лингвально: нифедипин, каптоприл, клонидин, пропра нолол, празозин. Лечение больного с неосложненным ГК может осуществляться амбулаторно. При впервые выяв ленном неосложненном ГК у больных с неясным генезом АГ, при некупирующемся ГК, частых повторных кризах показана госпитализация в кардиологическое или тера певтическое отделение стационара
Неосложненный ГК Несмотря на выраженную клиническую симптоматику, неосложненный ГК не сопровождается острым клиниче ски значимым нарушением функции органов мишеней. При неосложненном ГК возможно как внутривен ное, так и пероральное либо сублингвальное применение АГП (в зависимости от выраженности повышения АД и клинической симптоматики). Лечение необходимо начи нать немедленно, скорость снижения АД не должна превы шать 25% за первые 2 ч, с последующим достижением целе вого АД в течение нескольких часов (не более 24– 48 ч) от начала терапии. Используют препараты с относительно быстрым и коротким действием перорально либо суб лингвально: нифедипин, каптоприл, клонидин, пропра нолол, празозин. Лечение больного с неосложненным ГК может осуществляться амбулаторно. При впервые выяв ленном неосложненном ГК у больных с неясным генезом АГ, при некупирующемся ГК, частых повторных кризах показана госпитализация в кардиологическое или тера певтическое отделение стационара
 Спасибо за внимание.
Спасибо за внимание.


