Неотложная помощь.pptx
- Количество слайдов: 83
 Кафедра факультетской терапии им. проф. В. А. Вальдмана асс. кафедры Львов В. Э. Системные неотложные состояния в стоматологической практике. Экстренная помощь. 2017 г.
Кафедра факультетской терапии им. проф. В. А. Вальдмана асс. кафедры Львов В. Э. Системные неотложные состояния в стоматологической практике. Экстренная помощь. 2017 г.
 Эпидемиология неотложных состояний l Российская Федерация Великобритания* l Вазовагальный обморок – 1, 9 l Гипогликемия- 0, 17 l Стенокардия-0, 17 l Эпилептический припадок 0, 16 l Аспирация-0, 09 l Бронхиальная астма-0, 06 l Гипертонический криз-0, 023 l Анафилаксия- 0, 013 l Инфаркт миокарда-0, 003 l Остановка сердца- 0, 002
Эпидемиология неотложных состояний l Российская Федерация Великобритания* l Вазовагальный обморок – 1, 9 l Гипогликемия- 0, 17 l Стенокардия-0, 17 l Эпилептический припадок 0, 16 l Аспирация-0, 09 l Бронхиальная астма-0, 06 l Гипертонический криз-0, 023 l Анафилаксия- 0, 013 l Инфаркт миокарда-0, 003 l Остановка сердца- 0, 002
 По времени развития распределение неотложных состояний l До лечения -1, 5% l Во время или после местной анестезии 54, 9%, l Во время лечения-22% (38, 9 –удаление зуба, 26, 9 экстирпация пульпы) l После лечения -15, 5% l После выхода из кабинета- 5, 5% l Поздние реакции - эндокардит, артрит, нефрит
По времени развития распределение неотложных состояний l До лечения -1, 5% l Во время или после местной анестезии 54, 9%, l Во время лечения-22% (38, 9 –удаление зуба, 26, 9 экстирпация пульпы) l После лечения -15, 5% l После выхода из кабинета- 5, 5% l Поздние реакции - эндокардит, артрит, нефрит
 Организация неотложной помощи 1. Подготовка персонала к внештатным ситуациям проведение тренеровочных мероприятий «работа в команде» , наличие наборов для оказания неотложной помощи, стандартные операционные процедуры (СОПы) при развитии неотложных ситуаций 2. Отбор клиентов для стоматологического лечения - минимизировать выявленные факторы риска еще до начала стоматологического лечения. Экстренная стоматологическая помощь должна проводиться с соответствующим мониторированием, адекватным применением системно действующих препаратов.
Организация неотложной помощи 1. Подготовка персонала к внештатным ситуациям проведение тренеровочных мероприятий «работа в команде» , наличие наборов для оказания неотложной помощи, стандартные операционные процедуры (СОПы) при развитии неотложных ситуаций 2. Отбор клиентов для стоматологического лечения - минимизировать выявленные факторы риска еще до начала стоматологического лечения. Экстренная стоматологическая помощь должна проводиться с соответствующим мониторированием, адекватным применением системно действующих препаратов.
 Организация неотложной помощи l Что учитывать при амбулаторных стоматологических вмешательствах? Возраст Продолжительность манипуляции Наличие взрослого сопровождающего Воздерживаться от амбулаторных манипуляций, при которых высока вероятность развития интенсивной послеоперационной боли Избегать амбулаторных процедур, которые могут сопровождаться значительным послеоперационным кровотечением
Организация неотложной помощи l Что учитывать при амбулаторных стоматологических вмешательствах? Возраст Продолжительность манипуляции Наличие взрослого сопровождающего Воздерживаться от амбулаторных манипуляций, при которых высока вероятность развития интенсивной послеоперационной боли Избегать амбулаторных процедур, которые могут сопровождаться значительным послеоперационным кровотечением
 Организация неотложной помощи l Оценка пациента (не более чем за 2 -4 недели). Вопросы клиенту (с использованием карты): l Проводилось ли Вам когда либо стоматологическое вмешательство? l Боитесь ли Вы предстоящего лечения? l Были ли у Вас неприятные впечатления от посещения стоматолога ранее? l Принимаете ли Вы какие – либо лекарства постоянно (включая оральные контрацептивы)? l Лечились ли Вы у врача за последние два года? l Есть ли у Вас аллергия (например, зуд, кожные высыпания, опухание рук, или глаз) или лекарственная болезнь от пенициллина, аспирина или других препаратов? l Были ли у Вас сильные кровотечения, которые требовали специального лечения? l Беременны ли Вы? l Курите те ли Вы, злоупотребляете ли алкоголем? l Страдаете ли ВЫ каким нибудь серьезным заболеванием, таким как гипертензия, заболевания сердца, диабет, эпилепсия, астма (подробно в разделе профилактика) l Были ли у Ваших родственников тяжелые осложнения во время анестезии?
Организация неотложной помощи l Оценка пациента (не более чем за 2 -4 недели). Вопросы клиенту (с использованием карты): l Проводилось ли Вам когда либо стоматологическое вмешательство? l Боитесь ли Вы предстоящего лечения? l Были ли у Вас неприятные впечатления от посещения стоматолога ранее? l Принимаете ли Вы какие – либо лекарства постоянно (включая оральные контрацептивы)? l Лечились ли Вы у врача за последние два года? l Есть ли у Вас аллергия (например, зуд, кожные высыпания, опухание рук, или глаз) или лекарственная болезнь от пенициллина, аспирина или других препаратов? l Были ли у Вас сильные кровотечения, которые требовали специального лечения? l Беременны ли Вы? l Курите те ли Вы, злоупотребляете ли алкоголем? l Страдаете ли ВЫ каким нибудь серьезным заболеванием, таким как гипертензия, заболевания сердца, диабет, эпилепсия, астма (подробно в разделе профилактика) l Были ли у Ваших родственников тяжелые осложнения во время анестезии?
 Профилактика неотложных состояний l Профилактика избежать наилучший способ неотложных состояний. Клиническое обследование – исходная база для ведения состояниями. больных с ургентными
Профилактика неотложных состояний l Профилактика избежать наилучший способ неотложных состояний. Клиническое обследование – исходная база для ведения состояниями. больных с ургентными
 Артериальная гипертензия l Лечение пациентов с хорошо компенсированной гипертензией (< 140/90 mm Hg) имеет мало отличий от оказания стоматологической помощи обычных клиентам. Осложнений обычно не наблюдается. l Больных АГ лучше принимать во вторую половину дня. Гипертоникам с избыточной тревогой назначьте транквилизаторы на ночь перед визитом. l Измеряйте всякий раз АД перед процедурой у человека с известной гипертензией. l По крайне мере один раз в год измеряйте АД другим клиентам, не имеющим сердечно-сосудистых заболеваний.
Артериальная гипертензия l Лечение пациентов с хорошо компенсированной гипертензией (< 140/90 mm Hg) имеет мало отличий от оказания стоматологической помощи обычных клиентам. Осложнений обычно не наблюдается. l Больных АГ лучше принимать во вторую половину дня. Гипертоникам с избыточной тревогой назначьте транквилизаторы на ночь перед визитом. l Измеряйте всякий раз АД перед процедурой у человека с известной гипертензией. l По крайне мере один раз в год измеряйте АД другим клиентам, не имеющим сердечно-сосудистых заболеваний.
 Артериальная гипертензия l Плановая стоматологическая помощь должна быть отложена при АД постоянно >160/100, экстренная - при АД >180/110. Направьте пациентов к терапевту/кардиологу l Вызовите скорую медицинскую помощь (СМП), если у пациента тяжелая бессимптомная АГ с АД >240/130 мм Hg без или симптоматическая АГ (повышенное АД в сочетании с головной болью, сердечной недостаточности, стенокардией)
Артериальная гипертензия l Плановая стоматологическая помощь должна быть отложена при АД постоянно >160/100, экстренная - при АД >180/110. Направьте пациентов к терапевту/кардиологу l Вызовите скорую медицинскую помощь (СМП), если у пациента тяжелая бессимптомная АГ с АД >240/130 мм Hg без или симптоматическая АГ (повышенное АД в сочетании с головной болью, сердечной недостаточности, стенокардией)
 Артериальная гипертензия l Адреналин содержащие локальные анестетики у пожилых лиц стабильными сердечно-сосудистыми заболеваниями, подвергающихся периодонтальной хирургии, не вызывают существенных изменений сердечного ритма и АД. l Использование местных анестетиков, содержащих эпинефрин, у лиц с не компенсированной гипертензией может привести к повышению АД, пульса. l Избегайте инралигаментарного и интракостного введения эпинефрин содержащих анестетиков. l Использование пропитанной адреналином ретракционной нити противопоказано у лиц с не компенсированной гипертензией.
Артериальная гипертензия l Адреналин содержащие локальные анестетики у пожилых лиц стабильными сердечно-сосудистыми заболеваниями, подвергающихся периодонтальной хирургии, не вызывают существенных изменений сердечного ритма и АД. l Использование местных анестетиков, содержащих эпинефрин, у лиц с не компенсированной гипертензией может привести к повышению АД, пульса. l Избегайте инралигаментарного и интракостного введения эпинефрин содержащих анестетиков. l Использование пропитанной адреналином ретракционной нити противопоказано у лиц с не компенсированной гипертензией.
 ИБС (стабильная стенокардия, инфаркт миокарда и нестабильная стенокардия) l Сбор анамнеза: плановая антиангинальная терапия(бета адреноблокаторы, нитраты, блокаторы кальциевых каналов) , наличие препаратов самопомощи (нитроглицерин) l Применение транквилизаторов у тревожных пациентов с ИБС накануне лечения.
ИБС (стабильная стенокардия, инфаркт миокарда и нестабильная стенокардия) l Сбор анамнеза: плановая антиангинальная терапия(бета адреноблокаторы, нитраты, блокаторы кальциевых каналов) , наличие препаратов самопомощи (нитроглицерин) l Применение транквилизаторов у тревожных пациентов с ИБС накануне лечения.
 ИБС (стабильная стенокардия, инфаркт миокарда и нестабильная стенокардия) l После неосложненного инфаркта миокарда можно проводить лечение через 3 недели. l Нестабильная стенокардия – отложите помощь до стабилизации и обследования (повышен риск ИМ). l Экстренную помощь пациентам с обострением ИБС проводить в стационаре с кардиомониторированием и премедикацией транквилизаторами. В поликлинике оказывайте минимальную неотложную стоматологическую помощь.
ИБС (стабильная стенокардия, инфаркт миокарда и нестабильная стенокардия) l После неосложненного инфаркта миокарда можно проводить лечение через 3 недели. l Нестабильная стенокардия – отложите помощь до стабилизации и обследования (повышен риск ИМ). l Экстренную помощь пациентам с обострением ИБС проводить в стационаре с кардиомониторированием и премедикацией транквилизаторами. В поликлинике оказывайте минимальную неотложную стоматологическую помощь.
 Профилактика приступов бронхиальной астмы l Выясните тяжесть астмы, эффективность медикаментозной терапии, провоцирующие факторы приступов, госпитализации из-за обострений астмы и использование системных кортистероидов. Важно, чтобы пациенты с астмой имели с собой собственные ингаляторы/медикаменты во время лечения у стоматолога. Если у больного – астматика нет с собой ингалятора, убедитесь, что ингалятор имеется в неотложном наборе или отложите лечение. l Рекомендации: l При тяжелом течении астмы лечение лучше отложить.
Профилактика приступов бронхиальной астмы l Выясните тяжесть астмы, эффективность медикаментозной терапии, провоцирующие факторы приступов, госпитализации из-за обострений астмы и использование системных кортистероидов. Важно, чтобы пациенты с астмой имели с собой собственные ингаляторы/медикаменты во время лечения у стоматолога. Если у больного – астматика нет с собой ингалятора, убедитесь, что ингалятор имеется в неотложном наборе или отложите лечение. l Рекомендации: l При тяжелом течении астмы лечение лучше отложить.
 Профилактика нарушений гемостаза l Первостепенное значение имеет хорошо собранный анамнез. Обратите внимания на системные заболевания, сопровождающиеся дефицитом гемостаза (гепатит и/или алкоголизм, гемофилия, тромбоцитопения, почечная недостаточность), лечение цитостатиками или лучевая терапия, прием противосудорожных средств (вальпроевая кислота). Пациенты с нарушением свертывания крови не должны подвергаться хирургическим манипуляциям без предварительной консультации с терапевтом или гематологом.
Профилактика нарушений гемостаза l Первостепенное значение имеет хорошо собранный анамнез. Обратите внимания на системные заболевания, сопровождающиеся дефицитом гемостаза (гепатит и/или алкоголизм, гемофилия, тромбоцитопения, почечная недостаточность), лечение цитостатиками или лучевая терапия, прием противосудорожных средств (вальпроевая кислота). Пациенты с нарушением свертывания крови не должны подвергаться хирургическим манипуляциям без предварительной консультации с терапевтом или гематологом.
 Профилактика нарушений гемостаза Рекомендации l Если риск кровотечения высокий, назначаются анализы: общий анализ крови, тромбоциты (норма 150 000 - 450 000, минимальное количество – 30000 -50000), международное нормализованное отношение (МНО) для оценки риска кровотечения у лиц, получающих варфарин, протромбиновое время (ПТИ) для оценки риска кровотечения у больных с поражением печени. l Пациентов с врожденными нарушениями свертывания крови (гемофилия А, Б, болезнь фон Виллебранда) лечат в стационаре, предварительно проводят заместительную терапию, а после удаления зуба вводят антифибринолитические средства (например, аминокапроновую кислоту). Используются различные методы и средства местного гемостаза.
Профилактика нарушений гемостаза Рекомендации l Если риск кровотечения высокий, назначаются анализы: общий анализ крови, тромбоциты (норма 150 000 - 450 000, минимальное количество – 30000 -50000), международное нормализованное отношение (МНО) для оценки риска кровотечения у лиц, получающих варфарин, протромбиновое время (ПТИ) для оценки риска кровотечения у больных с поражением печени. l Пациентов с врожденными нарушениями свертывания крови (гемофилия А, Б, болезнь фон Виллебранда) лечат в стационаре, предварительно проводят заместительную терапию, а после удаления зуба вводят антифибринолитические средства (например, аминокапроновую кислоту). Используются различные методы и средства местного гемостаза.
 Профилактика нарушений гемостаза Рекомендации l Пациент получает непрямые антикоагулянты (варфарин). Если МНО > 3. 0, проконсультируйтесь с терапевтом/кардиологом. Лучше пропустить прием варфарина на 24 -48 часов перед лечением. Эффекты варфарина усиливают аспирин, нестероидные противовоспалительные средства (НПВС), длительный прием парацетомола, противомикробные средства (пенициллины, тетрациклин, эритромицин, миконазол). l Лица, получающие гепарин, например, по поводу хронического гемодиализа. Стоматологическое лечение проводят в дни между диализом, поскольку гепарин разрушается в течение 10 часов. При экстренном лечение действие гепарина можно нейтрализовать протамином сульфатом (10 мг/мл В/В).
Профилактика нарушений гемостаза Рекомендации l Пациент получает непрямые антикоагулянты (варфарин). Если МНО > 3. 0, проконсультируйтесь с терапевтом/кардиологом. Лучше пропустить прием варфарина на 24 -48 часов перед лечением. Эффекты варфарина усиливают аспирин, нестероидные противовоспалительные средства (НПВС), длительный прием парацетомола, противомикробные средства (пенициллины, тетрациклин, эритромицин, миконазол). l Лица, получающие гепарин, например, по поводу хронического гемодиализа. Стоматологическое лечение проводят в дни между диализом, поскольку гепарин разрушается в течение 10 часов. При экстренном лечение действие гепарина можно нейтрализовать протамином сульфатом (10 мг/мл В/В).
 Профилактика нарушений гемостаза Рекомендации l Пациентов с печеночной недостаточностью госпитализируют, для профилактики кровотечений при участии гематологов, гастроэнтерологов им проводят курс витамина К, переливание свежезамороженной плазмы, тромбомассы. l Нет строгой необходимости антитромбоцитарных дипиридамола. средств Локальных прекращать аспирина, гемостатических прием клопидогреля, мер вполне достаточно для остановки кровотечения. Если необходимо отменить аспирин, то это нужно сделать за 10 дней до хирургического вмешательства.
Профилактика нарушений гемостаза Рекомендации l Пациентов с печеночной недостаточностью госпитализируют, для профилактики кровотечений при участии гематологов, гастроэнтерологов им проводят курс витамина К, переливание свежезамороженной плазмы, тромбомассы. l Нет строгой необходимости антитромбоцитарных дипиридамола. средств Локальных прекращать аспирина, гемостатических прием клопидогреля, мер вполне достаточно для остановки кровотечения. Если необходимо отменить аспирин, то это нужно сделать за 10 дней до хирургического вмешательства.
 Профилактика обмороков Рекомендации: l Назначьте лечение на раннее время и сократить время ожидания после прихода в клинику до минимума. l Используйте успокаивающие средства. l Успокаивающие собственные действия. l Не заразиться тревогой самому. l Обезболивание места укола иглы при местной анестезии и проведение инъекции на высоте глубокого вдоха. l Соблюдайте осторожность при переводе пожилых лиц из горизонтального положения в вертикальное, позвольте им некоторое время (1 -2 мин) посидеть для восстановления церебральной перфузии.
Профилактика обмороков Рекомендации: l Назначьте лечение на раннее время и сократить время ожидания после прихода в клинику до минимума. l Используйте успокаивающие средства. l Успокаивающие собственные действия. l Не заразиться тревогой самому. l Обезболивание места укола иглы при местной анестезии и проведение инъекции на высоте глубокого вдоха. l Соблюдайте осторожность при переводе пожилых лиц из горизонтального положения в вертикальное, позвольте им некоторое время (1 -2 мин) посидеть для восстановления церебральной перфузии.
 Профилактика осложнений сахарного диабета. l Гипогликемия отмечается намного чаще, чем гипергликемия. l Оцените степень контроля глюкозы крови у больного диабетом, вариабельность уровня глюкозы крови, соберите анамнез о предыдущих гипогликемиях. l Убедитесь, что пациент принимал пищу перед визитом к стоматологу. l Назначьте и примите пациента с диабетом в первую очередь. Гипогликемия чаще возникает у тревожных лиц, которые питаются нерегулярно.
Профилактика осложнений сахарного диабета. l Гипогликемия отмечается намного чаще, чем гипергликемия. l Оцените степень контроля глюкозы крови у больного диабетом, вариабельность уровня глюкозы крови, соберите анамнез о предыдущих гипогликемиях. l Убедитесь, что пациент принимал пищу перед визитом к стоматологу. l Назначьте и примите пациента с диабетом в первую очередь. Гипогликемия чаще возникает у тревожных лиц, которые питаются нерегулярно.
 Профилактика острой надпочечниковой недостаточности. l Лицам, принимающим большие дозы глюкокортикостероидов на протяжении длительного времени, требуется дополнительное назначение этих препаратов (обычно суточная доза удваивается). Обсудите данный вопрос с терапевтом/кардиологом.
Профилактика острой надпочечниковой недостаточности. l Лицам, принимающим большие дозы глюкокортикостероидов на протяжении длительного времени, требуется дополнительное назначение этих препаратов (обычно суточная доза удваивается). Обсудите данный вопрос с терапевтом/кардиологом.
 Профилактика острых аллергических реакций. l Выясните в анамнезе аллергические или побочные реакции на медикаменты.
Профилактика острых аллергических реакций. l Выясните в анамнезе аллергические или побочные реакции на медикаменты.
 Профилактика судорог. Эпилепсия. l Важно быть заранее осведомленным о наличии эпилепсии у пациента. l Выясните в анамнезе вид припадков, их частоту, степень компенсации заболевания, тип принимаемого препарата, употребление алкоголя накануне. l Плановое лечение у больного с некомпенсированной эпилепсией постарайтесь отложить. l Лучше прервать курсовое стоматологическое лечение, если у клиента отмечаются в это время припадки
Профилактика судорог. Эпилепсия. l Важно быть заранее осведомленным о наличии эпилепсии у пациента. l Выясните в анамнезе вид припадков, их частоту, степень компенсации заболевания, тип принимаемого препарата, употребление алкоголя накануне. l Плановое лечение у больного с некомпенсированной эпилепсией постарайтесь отложить. l Лучше прервать курсовое стоматологическое лечение, если у клиента отмечаются в это время припадки
 Профилактика обструкции дыхательных путей инородным телом. l Проверка надежной фиксации вращательных инструментов в стоматологических наконечниках; удерживание эндодонтического инструментария посредством нити на одном из пальцев руки; использование пылесоса, слюноотсоса, коффердама или квикдама.
Профилактика обструкции дыхательных путей инородным телом. l Проверка надежной фиксации вращательных инструментов в стоматологических наконечниках; удерживание эндодонтического инструментария посредством нити на одном из пальцев руки; использование пылесоса, слюноотсоса, коффердама или квикдама.
 Острая закрытоугольная глаукома. l Адреналин в местных анестетиках, расширяя зрачок, может спровоцировать развитие острого приступа. Препарат для местной анестезии не должен содержать адреналин.
Острая закрытоугольная глаукома. l Адреналин в местных анестетиках, расширяя зрачок, может спровоцировать развитие острого приступа. Препарат для местной анестезии не должен содержать адреналин.
 Профилактика отдаленных осложнений (инфекционного эндокардита) l Эндокардит может развиваться при преходящей бактериемии после вмешательств в полости рта и на зубах, сопровождающихся кровотечением из десен или слизистых оболочек полости рта (из-за обильной микрофлоры в полости рта). Для профилактики важно назначать антибиотики перед вмешательством, поскольку бактерии могут фиксироваться уже через несколько минут после их попадания в кровь. Группа высокого риска: протезированные клапаны сердца, бактериальный эндокардит в анамнезе, большинство врожденных пороков сердца, ревматические или иные вторичные пороки сердца, гипертрофическая кардиомиопатия.
Профилактика отдаленных осложнений (инфекционного эндокардита) l Эндокардит может развиваться при преходящей бактериемии после вмешательств в полости рта и на зубах, сопровождающихся кровотечением из десен или слизистых оболочек полости рта (из-за обильной микрофлоры в полости рта). Для профилактики важно назначать антибиотики перед вмешательством, поскольку бактерии могут фиксироваться уже через несколько минут после их попадания в кровь. Группа высокого риска: протезированные клапаны сердца, бактериальный эндокардит в анамнезе, большинство врожденных пороков сердца, ревматические или иные вторичные пороки сердца, гипертрофическая кардиомиопатия.
 Профилактика отдаленных осложнений (инфекционного эндокардита) l Рекомендации: l Обсудите с терапевтом/кардиологом схему профилактики эндокардита, l Убедитесь, что необходимые антибиотики назначены пациенту. l Стандартные схемы антибиотикопрофилактики: а) для взрослых амоксициклин по 2, 0 г (детей – по 50 мг/кг) перорально за 1 час до процедуры, б) при невозможности приема лекарств внутрь ампициллин по 2, 0 г ( для детей по 20 мг/кг) за 30 мин в/м, в) при аллергии к пенициллинам - цефалексин по 2, 0 г (для детей по 20 мг/кг) или кларитромицин по 500 мг (для детей по 15 мг/кг) внутрь за 1 час до процедуры l Профилактика эндокардита не показана при стоматологических вмешательствах, когда вероятность кровотечения из десен мала (например, пломбировании зуба выше десны, установке ортодонтических аппаратов), инъекции анестетиков в слизистую полости рта, удалении молочных зубов.
Профилактика отдаленных осложнений (инфекционного эндокардита) l Рекомендации: l Обсудите с терапевтом/кардиологом схему профилактики эндокардита, l Убедитесь, что необходимые антибиотики назначены пациенту. l Стандартные схемы антибиотикопрофилактики: а) для взрослых амоксициклин по 2, 0 г (детей – по 50 мг/кг) перорально за 1 час до процедуры, б) при невозможности приема лекарств внутрь ампициллин по 2, 0 г ( для детей по 20 мг/кг) за 30 мин в/м, в) при аллергии к пенициллинам - цефалексин по 2, 0 г (для детей по 20 мг/кг) или кларитромицин по 500 мг (для детей по 15 мг/кг) внутрь за 1 час до процедуры l Профилактика эндокардита не показана при стоматологических вмешательствах, когда вероятность кровотечения из десен мала (например, пломбировании зуба выше десны, установке ортодонтических аппаратов), инъекции анестетиков в слизистую полости рта, удалении молочных зубов.
 Необходимые навыки, уменья для оказания неотложной помощи l Диагностика неотложных состояний l Базовая сердечно легочная реанимация. l Экстренное использование лекарственных средств. l Внутривенное и внутримышечное препаратов l Ингаляция кислорода. введение
Необходимые навыки, уменья для оказания неотложной помощи l Диагностика неотложных состояний l Базовая сердечно легочная реанимация. l Экстренное использование лекарственных средств. l Внутривенное и внутримышечное препаратов l Ингаляция кислорода. введение
 Наиболее часто встречающиеся неотложные состояния l Золотые диагностические правила следует в первую очередь предполагать: l Гипогликемию при длительном нарушении сознания. l Инфаркт миокарда при острой боли в груди. l Аритмию при внезапной потере сознания или головокружении у взрослого. l Субарахноидальное кровоизлияние при внезапной сильной головной боли. l Астму при свистящем дыхании и одышке.
Наиболее часто встречающиеся неотложные состояния l Золотые диагностические правила следует в первую очередь предполагать: l Гипогликемию при длительном нарушении сознания. l Инфаркт миокарда при острой боли в груди. l Аритмию при внезапной потере сознания или головокружении у взрослого. l Субарахноидальное кровоизлияние при внезапной сильной головной боли. l Астму при свистящем дыхании и одышке.
 Стратегии неотложной помощи l Лечить медикаментозно. l Наблюдать/обследовать. Если исключить опасное заболевание нельзя, вести пациента как опасного. l Упокоить. Субъективный экстренный случай. Принять не двусмысленно ответственность на себя за ситуацию и пациент, доверяя врачу, успокаивается.
Стратегии неотложной помощи l Лечить медикаментозно. l Наблюдать/обследовать. Если исключить опасное заболевание нельзя, вести пациента как опасного. l Упокоить. Субъективный экстренный случай. Принять не двусмысленно ответственность на себя за ситуацию и пациент, доверяя врачу, успокаивается.
 Системные осложнения в стоматологической практике
Системные осложнения в стоматологической практике
 Классификация 1. Осложнения, связанные с наличием заболеваний у пациента (приступ бронхиальной астмы, гипогликемия, стенокардия/ инфаркт миокарда, отек легких, судороги, остановка сердца). 2. Осложнения, не связанные с наличием заболеваний у пациента (синкопе, аллергия, гипервентиляционный синдром, асфиксия, проглатывание инородного тела, поражение электричеством).
Классификация 1. Осложнения, связанные с наличием заболеваний у пациента (приступ бронхиальной астмы, гипогликемия, стенокардия/ инфаркт миокарда, отек легких, судороги, остановка сердца). 2. Осложнения, не связанные с наличием заболеваний у пациента (синкопе, аллергия, гипервентиляционный синдром, асфиксия, проглатывание инородного тела, поражение электричеством).
 Синкопе (обморок) Общие сведения l Обморок — это одно из самых частых патологических состояний: от 30% до 50% взрослых людей сообщают по меньшей мере об одном эпизоде потери сознания в течение жизни [38]. l Обмороки возникают в любом возрасте. Обычно первый эпизод потери сознания происходит в возрасте от 10 до 30 лет с пиком в 15 лет (у 47% женщин и 31% мужчин) [32]. С возрастом частота развития обмороков увеличивается. l Первым клиническое описание обморока дал древнеримский врач Аретей из Каппадокии. Он назвал это заболевание «синкопа» (от древнегреческого Synkope — «обрубание, отсечение» ) и связывал его с нарушением сердечной деятельности. l Интересно, что в определённые исторические эпохи обморок не считался патологическим состоянием, а был принятой в обществе нормой выражения сильных эмоций.
Синкопе (обморок) Общие сведения l Обморок — это одно из самых частых патологических состояний: от 30% до 50% взрослых людей сообщают по меньшей мере об одном эпизоде потери сознания в течение жизни [38]. l Обмороки возникают в любом возрасте. Обычно первый эпизод потери сознания происходит в возрасте от 10 до 30 лет с пиком в 15 лет (у 47% женщин и 31% мужчин) [32]. С возрастом частота развития обмороков увеличивается. l Первым клиническое описание обморока дал древнеримский врач Аретей из Каппадокии. Он назвал это заболевание «синкопа» (от древнегреческого Synkope — «обрубание, отсечение» ) и связывал его с нарушением сердечной деятельности. l Интересно, что в определённые исторические эпохи обморок не считался патологическим состоянием, а был принятой в обществе нормой выражения сильных эмоций.
 Синкопе. Определение l Обморок или синкопальное состояние — это преходящая потеря сознания, связанная с временной общей гипоперфузией головного мозга. Обморок характеризуется быстрым развитием, короткой продолжительностью и спонтанным восстановлением сознания.
Синкопе. Определение l Обморок или синкопальное состояние — это преходящая потеря сознания, связанная с временной общей гипоперфузией головного мозга. Обморок характеризуется быстрым развитием, короткой продолжительностью и спонтанным восстановлением сознания.
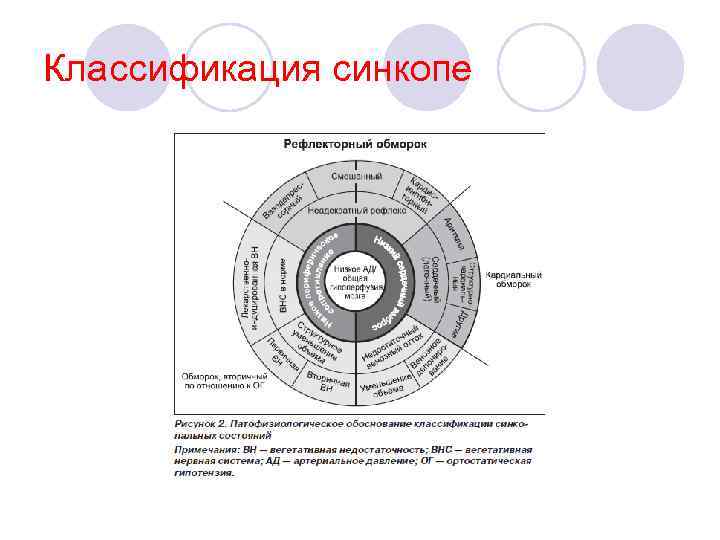 Классификация синкопе
Классификация синкопе
 Классификация синкопе l I. Рефлекторные (неврогенные) обмороки: l 1) вазовагальные: l — вследствие эмоционального стресса: страх, боль, боязнь крови, медицинских манипуляций и инструментария; l — ортостатическая нагрузка. l 2) ситуационные: l — чихание, кашель; l — стимуляция ЖКТ: глотание, дефекация, висцеральная боль; l — реакция на мочеиспускание; l — после физической нагрузки; l — постпрандиальные (после приема пищи); l — прочие (смех, игра на духовых музыкальных инструментах, подъем тяжести); l 3) раздражение каротидного синуса; l 4) атипичные (неуточненный триггер или атипичные проявления).
Классификация синкопе l I. Рефлекторные (неврогенные) обмороки: l 1) вазовагальные: l — вследствие эмоционального стресса: страх, боль, боязнь крови, медицинских манипуляций и инструментария; l — ортостатическая нагрузка. l 2) ситуационные: l — чихание, кашель; l — стимуляция ЖКТ: глотание, дефекация, висцеральная боль; l — реакция на мочеиспускание; l — после физической нагрузки; l — постпрандиальные (после приема пищи); l — прочие (смех, игра на духовых музыкальных инструментах, подъем тяжести); l 3) раздражение каротидного синуса; l 4) атипичные (неуточненный триггер или атипичные проявления).
 Классификация синкопе l II. Обмороки вследствие ортостатической гипотензии: l 1) первичная вегетативная недостаточность: l — чистая вегетативная недостаточность, множественная системная атрофия, болезнь Паркинсона с вегетативной недостаточностью, деменция Леви; l 2) вторичная вегетативная недостаточность: l — сахарный диабет, амилоидоз, уремия, травма спинного мозга; l 3) ортостатическая гипотензия, спровоцированная химическими веществами/медикаментами: l — алкоголь, диуретики, вазодилататоры, фенотиазиды, антидепрессанты; l 4) дефицит объема циркулирующей крови (ОЦК): l — кровотечение, диарея, рвота и пр.
Классификация синкопе l II. Обмороки вследствие ортостатической гипотензии: l 1) первичная вегетативная недостаточность: l — чистая вегетативная недостаточность, множественная системная атрофия, болезнь Паркинсона с вегетативной недостаточностью, деменция Леви; l 2) вторичная вегетативная недостаточность: l — сахарный диабет, амилоидоз, уремия, травма спинного мозга; l 3) ортостатическая гипотензия, спровоцированная химическими веществами/медикаментами: l — алкоголь, диуретики, вазодилататоры, фенотиазиды, антидепрессанты; l 4) дефицит объема циркулирующей крови (ОЦК): l — кровотечение, диарея, рвота и пр.
 Классификация синкопе l l l l III. Кардиогенные обмороки: 1) аритмогенные (первичная причина): а) брадикардия: — дисфункция синусового узла, включая синдром тахи-бради; — нарушения АВ-проводимости; — дисфункция имплантируемого водителя ритма; б) тахикардия: — суправентрикулярная; — желудочковая (идиопатическая, патология функции ионных каналов, вследствие структурной кардиальной патологии); в) лекарственно-индуцированные бради- и тахиаритмии; 2) структурная патология: а) кардиальная: клапанные пороки сердца, острые коронарные синдромы, гипертрофическая кардиомиопатия, внутрисердечные объемные образования (миксома, опухоли и пр. ), перикардит/тампонада, врожденные аномалии развития коронарных артерий, дисфункция протеза клапана и т. д. ; б) прочие: эмболии малого круга кровообращения, острое расслоение аневризмы аорты, легочная гипертензия.
Классификация синкопе l l l l III. Кардиогенные обмороки: 1) аритмогенные (первичная причина): а) брадикардия: — дисфункция синусового узла, включая синдром тахи-бради; — нарушения АВ-проводимости; — дисфункция имплантируемого водителя ритма; б) тахикардия: — суправентрикулярная; — желудочковая (идиопатическая, патология функции ионных каналов, вследствие структурной кардиальной патологии); в) лекарственно-индуцированные бради- и тахиаритмии; 2) структурная патология: а) кардиальная: клапанные пороки сердца, острые коронарные синдромы, гипертрофическая кардиомиопатия, внутрисердечные объемные образования (миксома, опухоли и пр. ), перикардит/тампонада, врожденные аномалии развития коронарных артерий, дисфункция протеза клапана и т. д. ; б) прочие: эмболии малого круга кровообращения, острое расслоение аневризмы аорты, легочная гипертензия.
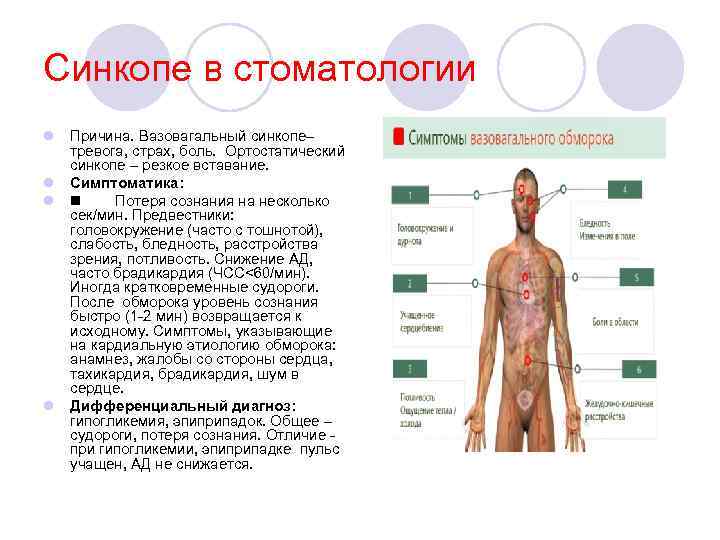 Синкопе в стоматологии l Причина. Вазовагальный синкопе– тревога, страх, боль. Ортостатический синкопе – резкое вставание. l Симптоматика: l Потеря сознания на несколько сек/мин. Предвестники: головокружение (часто с тошнотой), слабость, бледность, расстройства зрения, потливость. Снижение АД, часто брадикардия (ЧСС<60/мин). Иногда кратковременные судороги. После обморока уровень сознания быстро (1 -2 мин) возвращается к исходному. Симптомы, указывающие на кардиальную этиологию обморока: анамнез, жалобы со стороны сердца, тахикардия, брадикардия, шум в сердце. l Дифференциальный диагноз: гипогликемия, эпиприпадок. Общее – судороги, потеря сознания. Отличие - при гипогликемии, эпиприпадке пульс учащен, АД не снижается.
Синкопе в стоматологии l Причина. Вазовагальный синкопе– тревога, страх, боль. Ортостатический синкопе – резкое вставание. l Симптоматика: l Потеря сознания на несколько сек/мин. Предвестники: головокружение (часто с тошнотой), слабость, бледность, расстройства зрения, потливость. Снижение АД, часто брадикардия (ЧСС<60/мин). Иногда кратковременные судороги. После обморока уровень сознания быстро (1 -2 мин) возвращается к исходному. Симптомы, указывающие на кардиальную этиологию обморока: анамнез, жалобы со стороны сердца, тахикардия, брадикардия, шум в сердце. l Дифференциальный диагноз: гипогликемия, эпиприпадок. Общее – судороги, потеря сознания. Отличие - при гипогликемии, эпиприпадке пульс учащен, АД не снижается.
 Неотложная помощь при синкопе в стоматологическом кабинете l l l l Прекратите медицинские манипуляции, если нет срочности. Удалите любые посторонние предметы из полости рта. Уложите на спину, приподнять ноги, опустить голову. АД, характеристики пульса. Кислород - 3 -4 л/мин через носовые канюли. Нашатырь. Следить за жизненно важными показателями (пульс, АД). Полностью регуляция АД восстанавливается в течение 5 -20 минут. Если, несмотря на проводимые мероприятия улучшения состояния пациента не происходит, пересмотрите диагноз. В/В доступ, Коматозная позиция, Сохраняющаяся гипотония - В/В- 250 -500 мл физиологического раствора. Подозрение на гипогликемию - В/В 40% 20 -40 мл глюкозы. Госпитализация при синкопе. Вопрос решает СМП.
Неотложная помощь при синкопе в стоматологическом кабинете l l l l Прекратите медицинские манипуляции, если нет срочности. Удалите любые посторонние предметы из полости рта. Уложите на спину, приподнять ноги, опустить голову. АД, характеристики пульса. Кислород - 3 -4 л/мин через носовые канюли. Нашатырь. Следить за жизненно важными показателями (пульс, АД). Полностью регуляция АД восстанавливается в течение 5 -20 минут. Если, несмотря на проводимые мероприятия улучшения состояния пациента не происходит, пересмотрите диагноз. В/В доступ, Коматозная позиция, Сохраняющаяся гипотония - В/В- 250 -500 мл физиологического раствора. Подозрение на гипогликемию - В/В 40% 20 -40 мл глюкозы. Госпитализация при синкопе. Вопрос решает СМП.
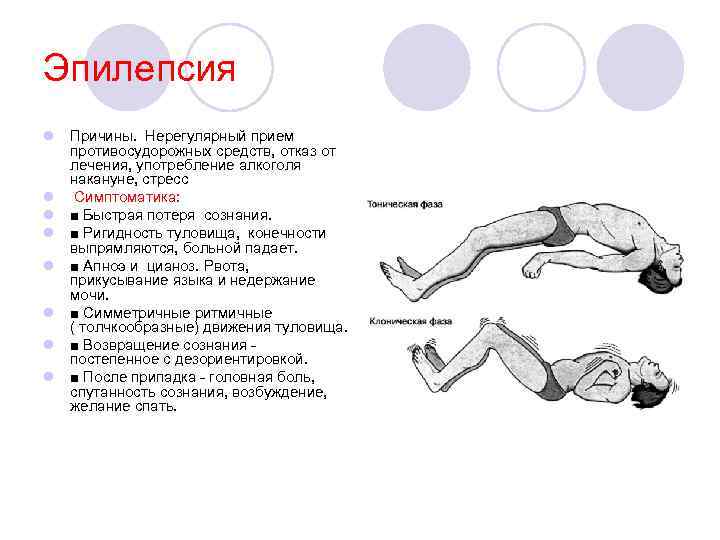 Эпилепсия l Причины. Нерегулярный прием противосудорожных средств, отказ от лечения, употребление алкоголя накануне, стресс l Симптоматика: l ■ Быстрая потеря сознания. l ■ Ригидность туловища, конечности выпрямляются, больной падает. l ■ Апноэ и цианоз. Рвота, прикусывание языка и недержание мочи. l ■ Симметричные ритмичные ( толчкообразные) движения туловища. l ■ Возвращение сознания - постепенное с дезориентировкой. l ■ После припадка - головная боль, спутанность сознания, возбуждение, желание спать.
Эпилепсия l Причины. Нерегулярный прием противосудорожных средств, отказ от лечения, употребление алкоголя накануне, стресс l Симптоматика: l ■ Быстрая потеря сознания. l ■ Ригидность туловища, конечности выпрямляются, больной падает. l ■ Апноэ и цианоз. Рвота, прикусывание языка и недержание мочи. l ■ Симметричные ритмичные ( толчкообразные) движения туловища. l ■ Возвращение сознания - постепенное с дезориентировкой. l ■ После припадка - головная боль, спутанность сознания, возбуждение, желание спать.
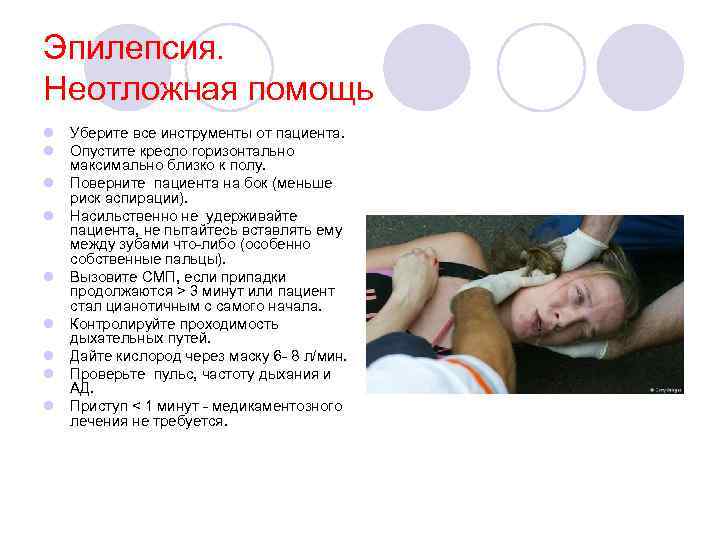 Эпилепсия. Неотложная помощь l Уберите все инструменты от пациента. l Опустите кресло горизонтально максимально близко к полу. l Поверните пациента на бок (меньше риск аспирации). l Насильственно не удерживайте пациента, не пытайтесь вставлять ему между зубами что-либо (особенно собственные пальцы). l Вызовите СМП, если припадки продолжаются > 3 минут или пациент стал цианотичным с самого начала. l Контролируйте проходимость дыхательных путей. l Дайте кислород через маску 6 - 8 л/мин. l Проверьте пульс, частоту дыхания и АД. l Приступ < 1 минут - медикаментозного лечения не требуется.
Эпилепсия. Неотложная помощь l Уберите все инструменты от пациента. l Опустите кресло горизонтально максимально близко к полу. l Поверните пациента на бок (меньше риск аспирации). l Насильственно не удерживайте пациента, не пытайтесь вставлять ему между зубами что-либо (особенно собственные пальцы). l Вызовите СМП, если припадки продолжаются > 3 минут или пациент стал цианотичным с самого начала. l Контролируйте проходимость дыхательных путей. l Дайте кислород через маску 6 - 8 л/мин. l Проверьте пульс, частоту дыхания и АД. l Приступ < 1 минут - медикаментозного лечения не требуется.
 Эпилепсия. Тактика после приступа l Отложите стоматологическое лечение. l Поговорите спокойно, доброжелательно с пациентом, чтобы оценить его уровень сознания после припадка. l Не позволяйте покинуть кабинет, если его уровень сознания полностью не восстановился. l Проведите быстрый осмотр полости рта на наличие повреждений. l В зависимости от состояния пациент отправляется домой в сопровождении взрослого или в стационар. l Госпитализация при судорожных припадках. Вопрос решает СМП.
Эпилепсия. Тактика после приступа l Отложите стоматологическое лечение. l Поговорите спокойно, доброжелательно с пациентом, чтобы оценить его уровень сознания после припадка. l Не позволяйте покинуть кабинет, если его уровень сознания полностью не восстановился. l Проведите быстрый осмотр полости рта на наличие повреждений. l В зависимости от состояния пациент отправляется домой в сопровождении взрослого или в стационар. l Госпитализация при судорожных припадках. Вопрос решает СМП.
 Сахарный диабет. Гипогликемия l Причины. Результат увеличения обычной дозы инсулина, пропущенного приема пищи, приема алкоголя, увеличения физической нагрузки. l Симптоматика l Быстрое начало. Тремор. Тревога. Головокружение. Головная боль. Неадекватное поведение (в том числе агрессия). Пульс частый, хорошего наполнения. Кожа влажная. l Без лечения состояние ухудшается с развитием комы и судорог.
Сахарный диабет. Гипогликемия l Причины. Результат увеличения обычной дозы инсулина, пропущенного приема пищи, приема алкоголя, увеличения физической нагрузки. l Симптоматика l Быстрое начало. Тремор. Тревога. Головокружение. Головная боль. Неадекватное поведение (в том числе агрессия). Пульс частый, хорошего наполнения. Кожа влажная. l Без лечения состояние ухудшается с развитием комы и судорог.
 Гипогликемия. Неотложная помощь l Прекратите прием, манипуляции. l Пациент в сознании - глюкоза внутрь (таблетки, сироп, сладкие напитки). l Пациент без сознания, не контактен - вызвать СМП. l Уложите пациента на горизонтальную поверхность. l Глюкагон (1 мг в/м). Нет эффекта - В/В 40 -60 мл 40% глюкозы. l При отсутствии реакции – В/В капельно раствор 5 % глюкозы. l Вопрос госпитализации решает СМП
Гипогликемия. Неотложная помощь l Прекратите прием, манипуляции. l Пациент в сознании - глюкоза внутрь (таблетки, сироп, сладкие напитки). l Пациент без сознания, не контактен - вызвать СМП. l Уложите пациента на горизонтальную поверхность. l Глюкагон (1 мг в/м). Нет эффекта - В/В 40 -60 мл 40% глюкозы. l При отсутствии реакции – В/В капельно раствор 5 % глюкозы. l Вопрос госпитализации решает СМП
 Кома неясной этиологии l Ко ма (от др. -греч. κῶμα — глубокий сон) — угрожающее жизни состояние между жизнью и смертью, характеризующееся потерей сознания, резким ослаблением или отсутствием реакции на внешние раздражения l Причины нетравматической комы у молодых – отравление, пожилых – инсульт
Кома неясной этиологии l Ко ма (от др. -греч. κῶμα — глубокий сон) — угрожающее жизни состояние между жизнью и смертью, характеризующееся потерей сознания, резким ослаблением или отсутствием реакции на внешние раздражения l Причины нетравматической комы у молодых – отравление, пожилых – инсульт
 Кома. Неотложная помощь. l Положение “пробуждения”для уменьшения риска обструкции дыхательных путей и аспирации рвотных масс, l Кислород, l Воздуховод l В/В доступ, l АД<90 мм Hg - В/В 500 мл НСР, l Гипогликемия - В/В – 60 мл -40% глюкозы.
Кома. Неотложная помощь. l Положение “пробуждения”для уменьшения риска обструкции дыхательных путей и аспирации рвотных масс, l Кислород, l Воздуховод l В/В доступ, l АД<90 мм Hg - В/В 500 мл НСР, l Гипогликемия - В/В – 60 мл -40% глюкозы.
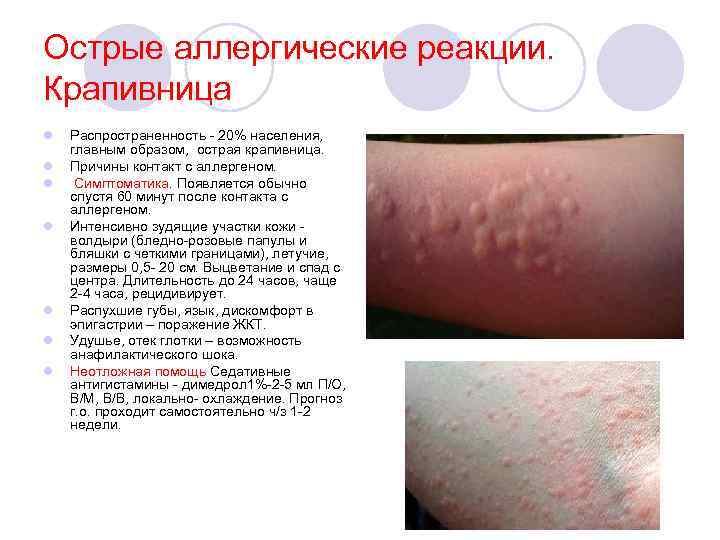 Острые аллергические реакции. Крапивница l l l l Распространенность - 20% населения, главным образом, острая крапивница. Причины контакт с аллергеном. Симптоматика. Появляется обычно спустя 60 минут после контакта с аллергеном. Интенсивно зудящие участки кожи - волдыри (бледно-розовые папулы и бляшки с четкими границами), летучие, размеры 0, 5 - 20 см. Выцветание и спад с центра. Длительность до 24 часов, чаще 2 -4 часа, рецидивирует. Распухшие губы, язык, дискомфорт в эпигастрии – поражение ЖКТ. Удушье, отек глотки – возможность анафилактического шока. Неотложная помощь Седативные антигистамины - димедрол 1%-2 -5 мл П/О, В/М, В/В, локально- охлаждение. Прогноз г. о. проходит самостоятельно ч/з 1 -2 недели.
Острые аллергические реакции. Крапивница l l l l Распространенность - 20% населения, главным образом, острая крапивница. Причины контакт с аллергеном. Симптоматика. Появляется обычно спустя 60 минут после контакта с аллергеном. Интенсивно зудящие участки кожи - волдыри (бледно-розовые папулы и бляшки с четкими границами), летучие, размеры 0, 5 - 20 см. Выцветание и спад с центра. Длительность до 24 часов, чаще 2 -4 часа, рецидивирует. Распухшие губы, язык, дискомфорт в эпигастрии – поражение ЖКТ. Удушье, отек глотки – возможность анафилактического шока. Неотложная помощь Седативные антигистамины - димедрол 1%-2 -5 мл П/О, В/М, В/В, локально- охлаждение. Прогноз г. о. проходит самостоятельно ч/з 1 -2 недели.
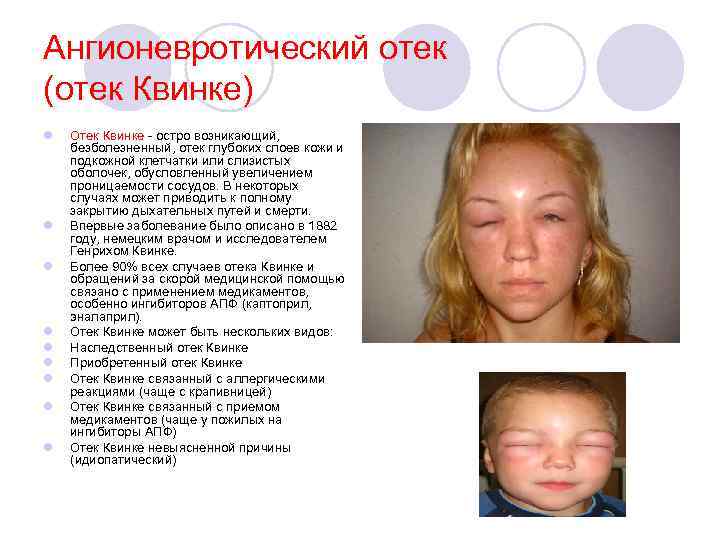 Ангионевротический отек (отек Квинке) l l l l l Отек Квинке - остро возникающий, безболезненный, отек глубоких слоев кожи и подкожной клетчатки или слизистых оболочек, обусловленный увеличением проницаемости сосудов. В некоторых случаях может приводить к полному закрытию дыхательных путей и смерти. Впервые заболевание было описано в 1882 году, немецким врачом и исследователем Генрихом Квинке. Более 90% всех случаев отека Квинке и обращений за скорой медицинской помощью связано с применением медикаментов, особенно ингибиторов АПФ (каптоприл, эналаприл). Отек Квинке может быть нескольких видов: Наследственный отек Квинке Приобретенный отек Квинке Отек Квинке связанный с аллергическими реакциями (чаще с крапивницей) Отек Квинке связанный с приемом медикаментов (чаще у пожилых на ингибиторы АПФ) Отек Квинке невыясненной причины (идиопатический)
Ангионевротический отек (отек Квинке) l l l l l Отек Квинке - остро возникающий, безболезненный, отек глубоких слоев кожи и подкожной клетчатки или слизистых оболочек, обусловленный увеличением проницаемости сосудов. В некоторых случаях может приводить к полному закрытию дыхательных путей и смерти. Впервые заболевание было описано в 1882 году, немецким врачом и исследователем Генрихом Квинке. Более 90% всех случаев отека Квинке и обращений за скорой медицинской помощью связано с применением медикаментов, особенно ингибиторов АПФ (каптоприл, эналаприл). Отек Квинке может быть нескольких видов: Наследственный отек Квинке Приобретенный отек Квинке Отек Квинке связанный с аллергическими реакциями (чаще с крапивницей) Отек Квинке связанный с приемом медикаментов (чаще у пожилых на ингибиторы АПФ) Отек Квинке невыясненной причины (идиопатический)
 Аллергический отек Квинке l Часто развивается одновременно с крапивницей и сопровождается зудом, часто является компонентом анафилактической реакции. Начало вызвано контактом с аллергеном. Длительность течения отека в среднем 24 -48 часов.
Аллергический отек Квинке l Часто развивается одновременно с крапивницей и сопровождается зудом, часто является компонентом анафилактической реакции. Начало вызвано контактом с аллергеном. Длительность течения отека в среднем 24 -48 часов.
 Аллергический отек Квинке. Клиника. l Острый отек мягких тканей лица, ротоглотки и гортани. l Безболезненные, глубокие плотные подкожные эритематозные отеки губ, периорбитальных тканей, ладоней, подошв, гениталий. l Системные осложнения - отек гортани, бронхоспазм или гипотензия. l Сочетается с крапивницей или может быть порознь.
Аллергический отек Квинке. Клиника. l Острый отек мягких тканей лица, ротоглотки и гортани. l Безболезненные, глубокие плотные подкожные эритематозные отеки губ, периорбитальных тканей, ладоней, подошв, гениталий. l Системные осложнения - отек гортани, бронхоспазм или гипотензия. l Сочетается с крапивницей или может быть порознь.
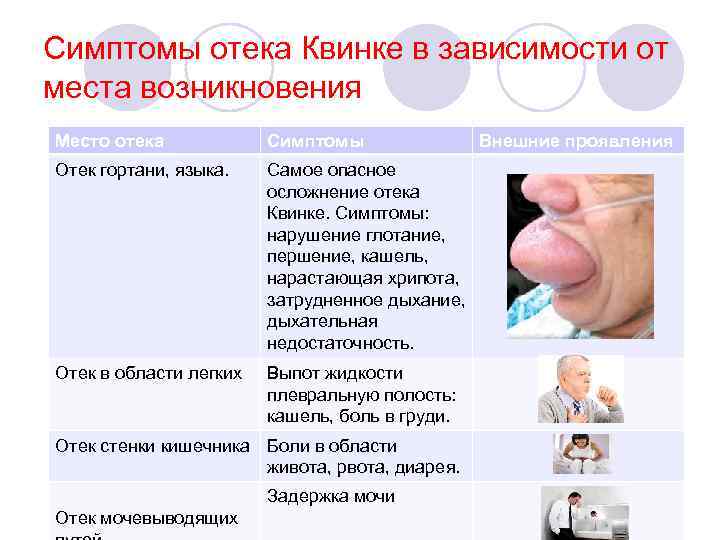 Симптомы отека Квинке в зависимости от места возникновения Место отека Симптомы Отек гортани, языка. Самое опасное осложнение отека Квинке. Симптомы: нарушение глотание, першение, кашель, нарастающая хрипота, затрудненное дыхание, дыхательная недостаточность. Отек в области легких Выпот жидкости плевральную полость: кашель, боль в груди. Отек стенки кишечника Боли в области живота, рвота, диарея. Задержка мочи Отек мочевыводящих Внешние проявления
Симптомы отека Квинке в зависимости от места возникновения Место отека Симптомы Отек гортани, языка. Самое опасное осложнение отека Квинке. Симптомы: нарушение глотание, першение, кашель, нарастающая хрипота, затрудненное дыхание, дыхательная недостаточность. Отек в области легких Выпот жидкости плевральную полость: кашель, боль в груди. Отек стенки кишечника Боли в области живота, рвота, диарея. Задержка мочи Отек мочевыводящих Внешние проявления
 Отек Квинке. Неотложная помощь l ►Отек гортани или гипотензия - адреналин п/к, в/м, в/в, Н 1 -блокаторы (димедрол 1% 1 -5 мл в/в), глюкокортикоиды (30 -60 мг в/в). l ►В остальных случаях - димедрол, преднизолон. l Госпитализация – обязательна.
Отек Квинке. Неотложная помощь l ►Отек гортани или гипотензия - адреналин п/к, в/м, в/в, Н 1 -блокаторы (димедрол 1% 1 -5 мл в/в), глюкокортикоиды (30 -60 мг в/в). l ►В остальных случаях - димедрол, преднизолон. l Госпитализация – обязательна.
 Анафилактический шок или анафилаксия l — аллергическая реакция немедленного типа, развивающееся при повторном введении аллергена (чужеродных белков, медикаментов, при укусе насекомых и пр). l Анафилаксия - тяжелая, опасная для жизни, генерализованная или системная аллергическая реакция. Характеризуется, быстрым развитием опасных для жизни проблем с дыхательными путями и/или дыханием и/или кровообращением, обычно связанные с изменениями кожи и слизистыми оболочками. l Одно из наиболее опасных осложнений лекарственной аллергии, заканчивающееся примерно в 10 -20 % случаев летально.
Анафилактический шок или анафилаксия l — аллергическая реакция немедленного типа, развивающееся при повторном введении аллергена (чужеродных белков, медикаментов, при укусе насекомых и пр). l Анафилаксия - тяжелая, опасная для жизни, генерализованная или системная аллергическая реакция. Характеризуется, быстрым развитием опасных для жизни проблем с дыхательными путями и/или дыханием и/или кровообращением, обычно связанные с изменениями кожи и слизистыми оболочками. l Одно из наиболее опасных осложнений лекарственной аллергии, заканчивающееся примерно в 10 -20 % случаев летально.
 l Термин был введён французским физиологом Шарлем Рише, который в 1913 году за исследование анафилаксии получил Нобелевскую премию по физиологии и медицине. l Термин «анафилаксия» означает «беззащитность» (греческое ana - обратное, противоположное действие и phylaxis — охранение, защита). l Сегодня по разным данным частота эпизодов анафилаксии составляет 30950 случаев на 100 000 человек в год.
l Термин был введён французским физиологом Шарлем Рише, который в 1913 году за исследование анафилаксии получил Нобелевскую премию по физиологии и медицине. l Термин «анафилаксия» означает «беззащитность» (греческое ana - обратное, противоположное действие и phylaxis — охранение, защита). l Сегодня по разным данным частота эпизодов анафилаксии составляет 30950 случаев на 100 000 человек в год.
 l Скорость возникновения анафилактического шока — от нескольких секунд или минут до 2 часов от начала контакта с аллергеном. l В развитии анафилактической реакции у больных с высокой степенью сенсибилизации ни доза, ни способ введения аллергена не играют решающей роли. Однако большая доза препарата увеличивает тяжесть и длительность течения шока.
l Скорость возникновения анафилактического шока — от нескольких секунд или минут до 2 часов от начала контакта с аллергеном. l В развитии анафилактической реакции у больных с высокой степенью сенсибилизации ни доза, ни способ введения аллергена не играют решающей роли. Однако большая доза препарата увеличивает тяжесть и длительность течения шока.
 Причины анафилактического шока l Анафилактический шок встречается при терапевтическом и диагностическом вмешательствах — применении лекарств, иммунных сывороток, йодсодержащих рентгеноконтрастных веществ, при накожном тестировании и проведении гипосенсибилизирующей терапии с помощью аллергенов, при гемотрансфузии, инфузии кровезаменителей и др.
Причины анафилактического шока l Анафилактический шок встречается при терапевтическом и диагностическом вмешательствах — применении лекарств, иммунных сывороток, йодсодержащих рентгеноконтрастных веществ, при накожном тестировании и проведении гипосенсибилизирующей терапии с помощью аллергенов, при гемотрансфузии, инфузии кровезаменителей и др.
 Патогенез l В основе патогенеза лежит реакция гиперчувствительности немедленного типа. Общий и наиболее существенный признак шока — остро наступающее уменьшение кровотока с нарушением периферического, а затем и центрального кровообращения под влиянием гистамина и других медиаторов, обильно секретируемых клетками.
Патогенез l В основе патогенеза лежит реакция гиперчувствительности немедленного типа. Общий и наиболее существенный признак шока — остро наступающее уменьшение кровотока с нарушением периферического, а затем и центрального кровообращения под влиянием гистамина и других медиаторов, обильно секретируемых клетками.
 ДИАГНОСТИКА АНАФИЛАКТИЧЕСКОЙ РЕАКЦИИ Диагноз анафилактической реакции вероятен, если у пациента, который подвергается воздействию пускового механизма (аллергена), внезапно развивается патология (обычно в течение минут после контакта), проявляющаяся быстро прогрессирующими изменениями кожи и опасным для жизни ухудшением проходимости дыхательных путей и/или проблемами с дыханием и/или кровообращением. Реакция обычно развивается неожиданно.
ДИАГНОСТИКА АНАФИЛАКТИЧЕСКОЙ РЕАКЦИИ Диагноз анафилактической реакции вероятен, если у пациента, который подвергается воздействию пускового механизма (аллергена), внезапно развивается патология (обычно в течение минут после контакта), проявляющаяся быстро прогрессирующими изменениями кожи и опасным для жизни ухудшением проходимости дыхательных путей и/или проблемами с дыханием и/или кровообращением. Реакция обычно развивается неожиданно.
 Анафилаксия вероятна, когда встречаются все 3 критерия: · Внезапное начало и быстрый прогресс клинических проявлений · Опасные для жизни проблемы с дыханием и/или с проходимостью дыхательных путей и/или с кровообращением · Изменения кожи и/или слизистых оболочек (гиперемия, крапивница, отек Квинке) Подтверждает диагноз контакт с известным для пациента аллергеном
Анафилаксия вероятна, когда встречаются все 3 критерия: · Внезапное начало и быстрый прогресс клинических проявлений · Опасные для жизни проблемы с дыханием и/или с проходимостью дыхательных путей и/или с кровообращением · Изменения кожи и/или слизистых оболочек (гиперемия, крапивница, отек Квинке) Подтверждает диагноз контакт с известным для пациента аллергеном
 Неотложная помощь анафилактический шок l Острый период. Уложите пациента и приподнимите ножной конец. Вызовите СМП. l В/В доступ и кислород 4 л/мин. l Оцените проходимость верхних дыхательных путей. l Адреналин В/М 0, 2 -0, 5 мг (0, 2 -0, 5 мл) через 1 -5 -минут. l Адреналин: В/В 1 мг(1 мл) в 500 мл 0, 9% раствор хлорида натрия 0, 5 -2 мл/мин при гипотонии, рефрактерной к введению жидкости. l В/В физиологический раствор - до 2000 мл. l После стабилизации состояния – в/в преднизолон -30 мг, в/в димедрол 25 -50 мг. l Непрерывно наблюдайте больного. l При остановке дыхания или сердечной деятельности - СЛР l Госпитализация. Во всех случаях, так как может быть рецидив анафилаксии, обычно через 6 -12 часов.
Неотложная помощь анафилактический шок l Острый период. Уложите пациента и приподнимите ножной конец. Вызовите СМП. l В/В доступ и кислород 4 л/мин. l Оцените проходимость верхних дыхательных путей. l Адреналин В/М 0, 2 -0, 5 мг (0, 2 -0, 5 мл) через 1 -5 -минут. l Адреналин: В/В 1 мг(1 мл) в 500 мл 0, 9% раствор хлорида натрия 0, 5 -2 мл/мин при гипотонии, рефрактерной к введению жидкости. l В/В физиологический раствор - до 2000 мл. l После стабилизации состояния – в/в преднизолон -30 мг, в/в димедрол 25 -50 мг. l Непрерывно наблюдайте больного. l При остановке дыхания или сердечной деятельности - СЛР l Госпитализация. Во всех случаях, так как может быть рецидив анафилаксии, обычно через 6 -12 часов.
 Бронхиальная астма l Причины: физические нагрузки, тревога, инфекция, контакт с аллергенами. Для заболевания характерна повышенная чувствительность бронхов к различным стимулам. Течение астмы пароксизмальное, больные между приступами могут чувствовать себя совершенно здоровыми l Симптоматика l ►Кашель, одышка и свистящие хрипы на выдохе. l ► Тахикардия, гипертензия l ►Свистящие хрипы могут отсутствовать при тяжелой бронхообструкции. l ►При тяжелом и жизнеугрожающем приступе (астматический статус) пациент не может разговаривать, дыхание урежается, отмечается цианоз и потеря сознания.
Бронхиальная астма l Причины: физические нагрузки, тревога, инфекция, контакт с аллергенами. Для заболевания характерна повышенная чувствительность бронхов к различным стимулам. Течение астмы пароксизмальное, больные между приступами могут чувствовать себя совершенно здоровыми l Симптоматика l ►Кашель, одышка и свистящие хрипы на выдохе. l ► Тахикардия, гипертензия l ►Свистящие хрипы могут отсутствовать при тяжелой бронхообструкции. l ►При тяжелом и жизнеугрожающем приступе (астматический статус) пациент не может разговаривать, дыхание урежается, отмечается цианоз и потеря сознания.
 НЕОТЛОЖНАЯ ПОМОЩЬ Прекратить манипуляции, прием. Удобное положение пациенту (лучше стоя). Оксигенотерапия 2 4 л/мин. Бронходилататоры (сальбутамол, беридуал) через ингалятор (больного или из набора). Нет реакции на обычные дозы тяжелый приступ, вызвать СМП. Глюкокортикостероиды (дексаметазон) парентерально, внутрь. Доступ к вене (при астматическом статусе). l Госпитализация. Вопрос решает СМП.
НЕОТЛОЖНАЯ ПОМОЩЬ Прекратить манипуляции, прием. Удобное положение пациенту (лучше стоя). Оксигенотерапия 2 4 л/мин. Бронходилататоры (сальбутамол, беридуал) через ингалятор (больного или из набора). Нет реакции на обычные дозы тяжелый приступ, вызвать СМП. Глюкокортикостероиды (дексаметазон) парентерально, внутрь. Доступ к вене (при астматическом статусе). l Госпитализация. Вопрос решает СМП.
 Обструкция дыхательных путей инородным телом l а) Неполная обструкция. Способен говорить, дышать, кашляет. l б) Полная обструкция. Пострадавший хватается за горло, не может говорить, отвечает кивком, свистящее дыхание, кашель беззвучный, возникает цианоз, затем потеря сознания. Полная обструкция дыхательных путей (ДП) в течение ~ 10 минут может привести к остановке кровообращения у здорового взрослого человека! Гипоксемической остановке сердца неизбежно предшествует брадикардия.
Обструкция дыхательных путей инородным телом l а) Неполная обструкция. Способен говорить, дышать, кашляет. l б) Полная обструкция. Пострадавший хватается за горло, не может говорить, отвечает кивком, свистящее дыхание, кашель беззвучный, возникает цианоз, затем потеря сознания. Полная обструкция дыхательных путей (ДП) в течение ~ 10 минут может привести к остановке кровообращения у здорового взрослого человека! Гипоксемической остановке сердца неизбежно предшествует брадикардия.
 Неотложная помощь. l Неполная обструкция – стимуляция кашля. l Полная обструкция. Вызвать СМП. До приезда СМП использовать прием Геймлиха. Стать сзади пострадавшего, обхватить руками верхнюю часть его живота и наклонить жертву вперед. Сжать кулак и поместить его между пупком и нижним концом грудины. Обхватить сжатый кулак другой кистью и толкнуть руки резко назад и вверх. Можно сочетать прием Геймлиха с ударами между лопаток, но нагнув вперед пациента. При этом чередовать 5 ударов между лопатками и 5 толчков в живот. Если попытка удаления инородного тела не удалась, пациент потерял сознание, следует проводить искусственное дыхание типа “рот в рот” или “рот к маске”. При остановке сердца искусственное дыхание сочетать с наружным массажем сердца.
Неотложная помощь. l Неполная обструкция – стимуляция кашля. l Полная обструкция. Вызвать СМП. До приезда СМП использовать прием Геймлиха. Стать сзади пострадавшего, обхватить руками верхнюю часть его живота и наклонить жертву вперед. Сжать кулак и поместить его между пупком и нижним концом грудины. Обхватить сжатый кулак другой кистью и толкнуть руки резко назад и вверх. Можно сочетать прием Геймлиха с ударами между лопаток, но нагнув вперед пациента. При этом чередовать 5 ударов между лопатками и 5 толчков в живот. Если попытка удаления инородного тела не удалась, пациент потерял сознание, следует проводить искусственное дыхание типа “рот в рот” или “рот к маске”. При остановке сердца искусственное дыхание сочетать с наружным массажем сердца.
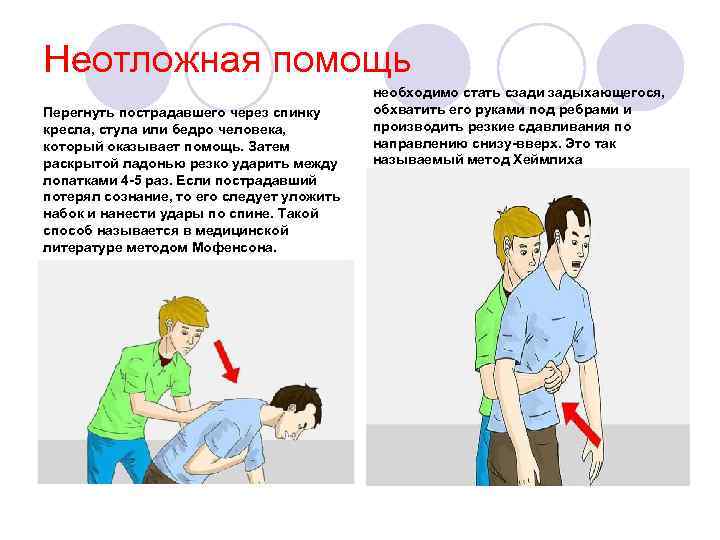 Неотложная помощь Перегнуть пострадавшего через спинку кресла, стула или бедро человека, который оказывает помощь. Затем раскрытой ладонью резко ударить между лопатками 4 -5 раз. Если пострадавший потерял сознание, то его следует уложить набок и нанести удары по спине. Такой способ называется в медицинской литературе методом Мофенсона. необходимо стать сзади задыхающегося, обхватить его руками под ребрами и производить резкие сдавливания по направлению снизу-вверх. Это так называемый метод Хеймлиха
Неотложная помощь Перегнуть пострадавшего через спинку кресла, стула или бедро человека, который оказывает помощь. Затем раскрытой ладонью резко ударить между лопатками 4 -5 раз. Если пострадавший потерял сознание, то его следует уложить набок и нанести удары по спине. Такой способ называется в медицинской литературе методом Мофенсона. необходимо стать сзади задыхающегося, обхватить его руками под ребрами и производить резкие сдавливания по направлению снизу-вверх. Это так называемый метод Хеймлиха
 Проглатывание инородного тела l Причины. Проглатывание зубной коронки, зубного съемного протеза, оттискной массы, иголки, бора, эндодонтического инструмента. Группа риска дети, пациенты с нарушением психики. Проглоченные предметы застревают в областях физиологического сужения пищевода: крикофарингеальной уровень остановки инородного тела (ИТ) типичен для детей, у взрослых ИТ чаще всего останавливаются на уровне четвертого грудного позвонка (Th IV) сфинктера кардии. осложнения. В самостоятельно. или проксимальнее Достигшие кишечника ИТ редко вызывают 75 случаев инородные тела эвакуируются
Проглатывание инородного тела l Причины. Проглатывание зубной коронки, зубного съемного протеза, оттискной массы, иголки, бора, эндодонтического инструмента. Группа риска дети, пациенты с нарушением психики. Проглоченные предметы застревают в областях физиологического сужения пищевода: крикофарингеальной уровень остановки инородного тела (ИТ) типичен для детей, у взрослых ИТ чаще всего останавливаются на уровне четвертого грудного позвонка (Th IV) сфинктера кардии. осложнения. В самостоятельно. или проксимальнее Достигшие кишечника ИТ редко вызывают 75 случаев инородные тела эвакуируются
 Проглатывание инородного тела l Симптоматика ►Дискомфорт в груди, тревога. ►Икота и рвота. ►Кашель и рвотные движения. ►Загрудинная боль. ►Признаки перфорации пищевода (подкожная эмфизема) и ЖКТ (симптомы раздражения брюшины). ►У детей – при застревании ИТ на уровне крикофарингеальной мышцы – может развиться удушье.
Проглатывание инородного тела l Симптоматика ►Дискомфорт в груди, тревога. ►Икота и рвота. ►Кашель и рвотные движения. ►Загрудинная боль. ►Признаки перфорации пищевода (подкожная эмфизема) и ЖКТ (симптомы раздражения брюшины). ►У детей – при застревании ИТ на уровне крикофарингеальной мышцы – может развиться удушье.
 Неотложная помощь: l ● Нитроглицерин для расслабления сфиктеров пищевода. l ● Вызовите СМП. В связи с риском осложнений, все пострадавшие с жалобами на задержку в пи щеводеинородного тела, а также лица с инородными телами желудка должны быть достав ены в специализированное л лечебное учреждение эндоскопической хирургической эвакуации. для или
Неотложная помощь: l ● Нитроглицерин для расслабления сфиктеров пищевода. l ● Вызовите СМП. В связи с риском осложнений, все пострадавшие с жалобами на задержку в пи щеводеинородного тела, а также лица с инородными телами желудка должны быть достав ены в специализированное л лечебное учреждение эндоскопической хирургической эвакуации. для или
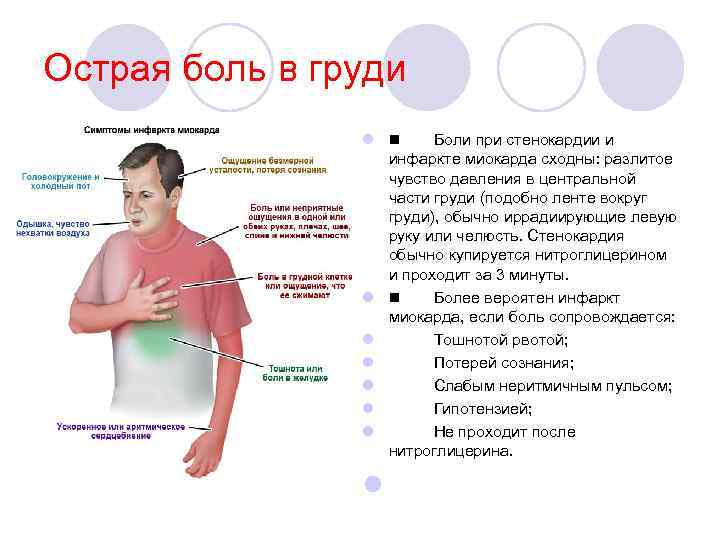 Острая боль в груди l Боли при стенокардии и инфаркте миокарда сходны: разлитое чувство давления в центральной части груди (подобно ленте вокруг груди), обычно иррадиирующие левую руку или челюсть. Стенокардия обычно купируется нитроглицерином и проходит за 3 минуты. l Более вероятен инфаркт миокарда, если боль сопровождается: l Тошнотой рвотой; l Потерей сознания; l Слабым неритмичным пульсом; l Гипотензией; l Не проходит после нитроглицерина. l
Острая боль в груди l Боли при стенокардии и инфаркте миокарда сходны: разлитое чувство давления в центральной части груди (подобно ленте вокруг груди), обычно иррадиирующие левую руку или челюсть. Стенокардия обычно купируется нитроглицерином и проходит за 3 минуты. l Более вероятен инфаркт миокарда, если боль сопровождается: l Тошнотой рвотой; l Потерей сознания; l Слабым неритмичным пульсом; l Гипотензией; l Не проходит после нитроглицерина. l
 Неотложная помощь: Немедленно прекратить прием, манипуляции, Измерить АД, пульс, частоту дыхания, Кислород, Полусидячее положение, Нитроглицерин (1 спрей) П/Я, Если боль не исчезнет через 3 минуты, повторная доза НГ, Если после трех доз, принятых в течение 10 минут, боль сохраняется, поручите помощнику вызвать СМП. До приезда СМП аспирин 250 500 мг внутрь, доступ к вене.
Неотложная помощь: Немедленно прекратить прием, манипуляции, Измерить АД, пульс, частоту дыхания, Кислород, Полусидячее положение, Нитроглицерин (1 спрей) П/Я, Если боль не исчезнет через 3 минуты, повторная доза НГ, Если после трех доз, принятых в течение 10 минут, боль сохраняется, поручите помощнику вызвать СМП. До приезда СМП аспирин 250 500 мг внутрь, доступ к вене.
 Инсульт
Инсульт
 l «Да, человек смертен, но это было бы еще полбеды. Плохо, что он иногда внезапно смертен, вот в чем фокус!» М. Булгаков « Мастер и Маргарита» Начать кардиореанимационные мероприятия теперь может кто угодно и где угодно. Все, что вам необходимо это две руки". Kouwenhoven, 1960
l «Да, человек смертен, но это было бы еще полбеды. Плохо, что он иногда внезапно смертен, вот в чем фокус!» М. Булгаков « Мастер и Маргарита» Начать кардиореанимационные мероприятия теперь может кто угодно и где угодно. Все, что вам необходимо это две руки". Kouwenhoven, 1960
 Систематизация стандартов по СЛР сегодня является активно развивающимся направлением медицины. Разработкой и систематизацией стандартов по СЛР занимаются: • Американская ассоциация сердца (American Heart Association, AHA) • Европейский совет по реанимации (European Resuscitation Council, ERC). Для обобщения результатов проводимых в различных странах мира исследований и выработки международных консенсусных решений по СЛР в 1991 г. был создан Международный объединенный комитет по реанимации (International Liason Comittee on Resuscitation, ILCOR). Последние пересмотры рекомендаций по СЛР были осуществлены ERC и AHA в 2015 г.
Систематизация стандартов по СЛР сегодня является активно развивающимся направлением медицины. Разработкой и систематизацией стандартов по СЛР занимаются: • Американская ассоциация сердца (American Heart Association, AHA) • Европейский совет по реанимации (European Resuscitation Council, ERC). Для обобщения результатов проводимых в различных странах мира исследований и выработки международных консенсусных решений по СЛР в 1991 г. был создан Международный объединенный комитет по реанимации (International Liason Comittee on Resuscitation, ILCOR). Последние пересмотры рекомендаций по СЛР были осуществлены ERC и AHA в 2015 г.
 Реанимационные действия разделены на три комплекса 1) Первичный реанимационный комплекс (ПРК), используемый как медицинскими, так и немедицинскими работниками, прошедшими специальную подготовку. 2) Специализированный реанимационный комплекс (СРК), овладение которым сегодня необходимо для всех медицинских работников. 3) Постреанимационная интенсивная терапия (ПРИТ), проводится специалистами в отделениях интенсивной терапии. Основным принципом проведения реанимационных мероприятий для каждого из этих комплексов является триада — “знать”, “уметь”, “иметь”.
Реанимационные действия разделены на три комплекса 1) Первичный реанимационный комплекс (ПРК), используемый как медицинскими, так и немедицинскими работниками, прошедшими специальную подготовку. 2) Специализированный реанимационный комплекс (СРК), овладение которым сегодня необходимо для всех медицинских работников. 3) Постреанимационная интенсивная терапия (ПРИТ), проводится специалистами в отделениях интенсивной терапии. Основным принципом проведения реанимационных мероприятий для каждого из этих комплексов является триада — “знать”, “уметь”, “иметь”.
 СЛР должна начаться при любой внезапной остановке кровообращения По ходу реанимации должны выясняться обстоятельства остановки кровообращения и наличие показаний для СЛР Если реанимация не была показанной, её прекращают.
СЛР должна начаться при любой внезапной остановке кровообращения По ходу реанимации должны выясняться обстоятельства остановки кровообращения и наличие показаний для СЛР Если реанимация не была показанной, её прекращают.
 Три заповеди: как не упустить шанс на спасение пострадавшего в состоянии клинической смерти ЗАПОВЕДЬ ПЕРВАЯ : Жизнь человека в состоянии клинической смерти находится в руках того, кто первым его увидит. (Действия врача или прохожего, профессионального спасателя или школьника будут одинаковыми. Главное – не испугаться начать реанимацию. ) ЗАПОВЕДЬ ВТОРАЯ : В порыве помочь не надо бояться косых взглядов. (Доброта твоего сердца – уже мудра, . ) ЗАПОВЕДЬ ТРЕТЬЯ : Для спасения жизни наибольшее значение имеет своевременность оказания помощи. А не степень технического оснащения. (Необходимо лишь успеть применить свои знания. )
Три заповеди: как не упустить шанс на спасение пострадавшего в состоянии клинической смерти ЗАПОВЕДЬ ПЕРВАЯ : Жизнь человека в состоянии клинической смерти находится в руках того, кто первым его увидит. (Действия врача или прохожего, профессионального спасателя или школьника будут одинаковыми. Главное – не испугаться начать реанимацию. ) ЗАПОВЕДЬ ВТОРАЯ : В порыве помочь не надо бояться косых взглядов. (Доброта твоего сердца – уже мудра, . ) ЗАПОВЕДЬ ТРЕТЬЯ : Для спасения жизни наибольшее значение имеет своевременность оказания помощи. А не степень технического оснащения. (Необходимо лишь успеть применить свои знания. )
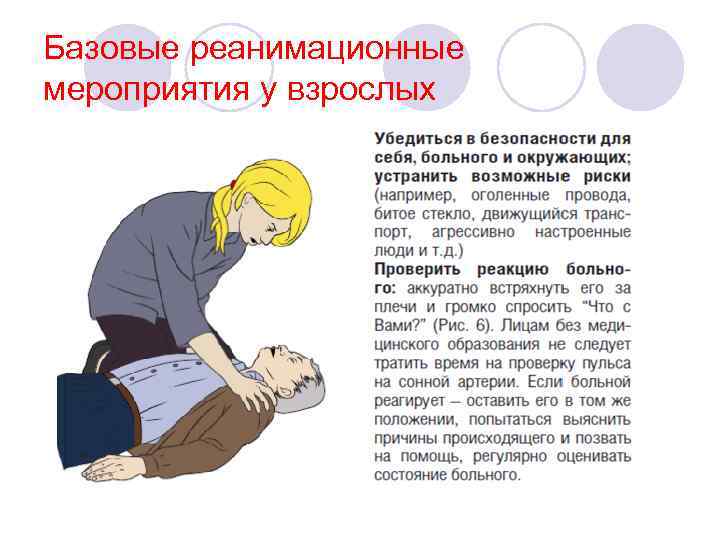 Базовые реанимационные мероприятия у взрослых
Базовые реанимационные мероприятия у взрослых
 Базовые реанимационные мероприятия у взрослых
Базовые реанимационные мероприятия у взрослых
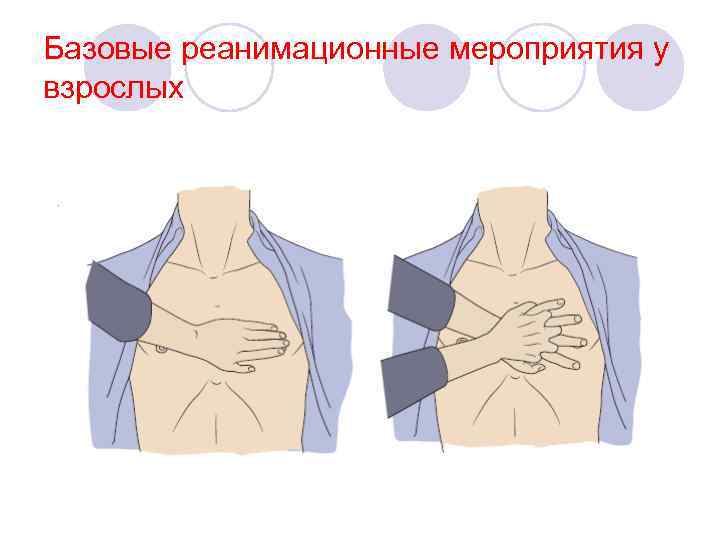 Базовые реанимационные мероприятия у взрослых
Базовые реанимационные мероприятия у взрослых
 Базовые реанимационные мероприятия у взрослых
Базовые реанимационные мероприятия у взрослых
 Спасибо за внимание!
Спасибо за внимание!
 Продолжение следует……
Продолжение следует……



