Neonkolog_Pryamaya_kishka.pptx
- Количество слайдов: 81

Доклад на тему: Аномалии развития и неонкологические заболевания прямой кишки Докладчик: Лысенко Андрей, 6 курс.
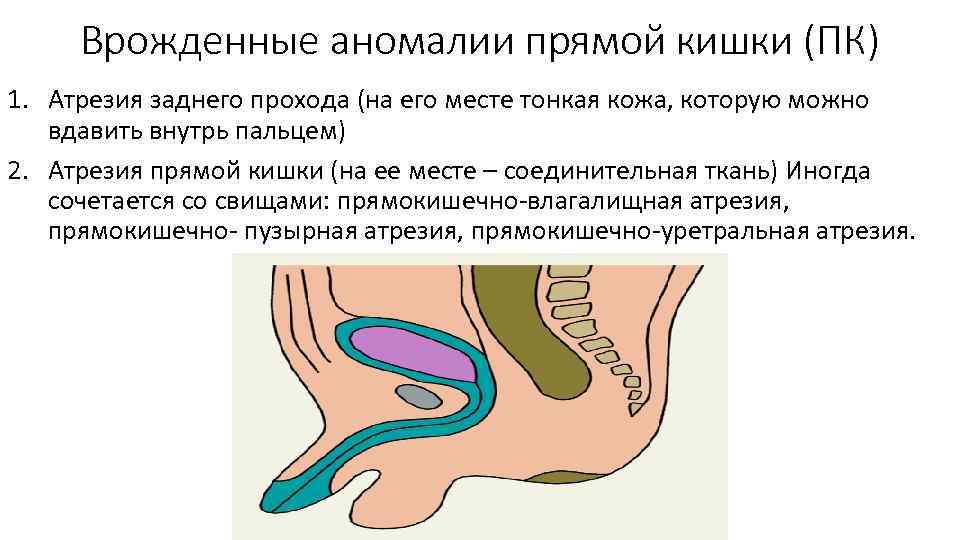
Врожденные аномалии прямой кишки (ПК) 1. Атрезия заднего прохода (на его месте тонкая кожа, которую можно вдавить внутрь пальцем) 2. Атрезия прямой кишки (на ее месте – соединительная ткань) Иногда сочетается со свищами: прямокишечно влагалищная атрезия, прямокишечно пузырная атрезия, прямокишечно уретральная атрезия.

Врожденные аномалии ПК. Диагностика Симптомы кишечнои непроходимости с пер вых неи после рождения : д вздутие живота, неотхождение газов и кала, икота, отрыжка, рвота. Осмотр промежности позволяет поставить правильный диагноз. При атрезии со свищами отхождение кала происходит в необычном мес те через влагалище, уретру). При прямокишечно пузырнои атрезии моча ( мутная, перемешанная с калом.

Врожденные аномалии ПК. Лечение Оперативное. При атрезии заднего прохода рассекают кожу, закрывающую выход из кишки, низводят слизистую оболочку ПК и подшивают к коже. При атрезии со свищом выполняют операцию по ликвидации атрезии и свища. При вестибулярнои форме эктопии анального отверстия: переносят нормально сформированныи заднии проход в обычное место (операция Стоуна). Сужения лечат бужированием. При отсутствии эффекта хирургическое лечение — рассечению стенозирующего кольца с последующеи пластикои либо резекцией кишки.
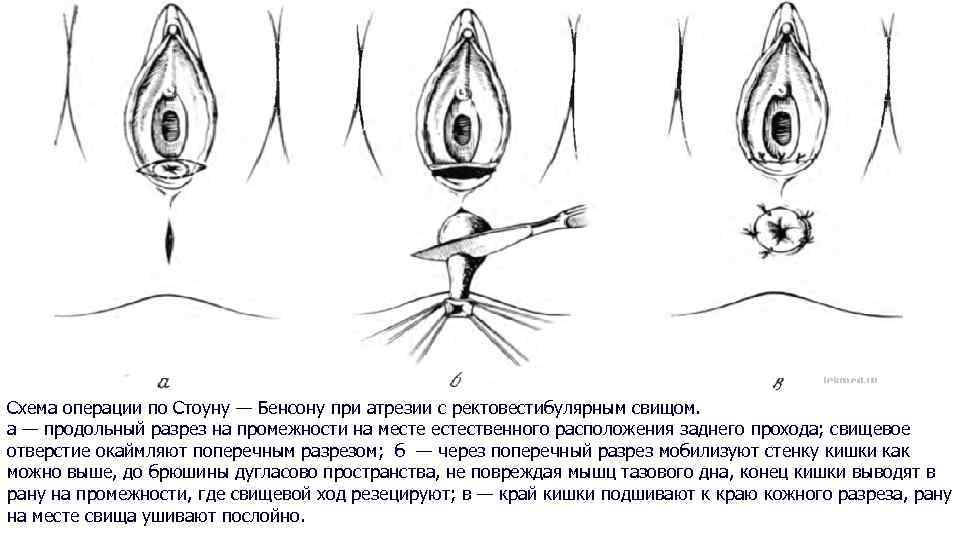
Схема операции по Стоуну — Бенсону при атрезии с ректовестибулярным свищом. а — продольный разрез на промежности на местественного расположения заднего прохода; свищевое отверстие окаймляют поперечным разрезом; б — через поперечный разрез мобилизуют стенку кишки как можно выше, до брюшины дугласово пространства, не повреждая мышц тазового дна, конец кишки выводят в рану на промежности, где свищевой ход резецируют; в — край кишки подшивают к краю кожного разреза, рану на месте свища ушивают послойно.

Неонкологические заболевания прямой кишки Геморроидальные узлы сосудистые кавернозные структуры, образ ся в процессе эмбриогенеза в подслизистом слое дистального отдела ПК над аноректальной линей и в анальном канале под кожей промежности Геморрой – патологическое увеличение геморроидальных узлов, периодическое выпадение их из анального канала, кровотечение и воспаление. Причиной увеличения узлов является острое или хроническое нарушения кровообращения в кавернозных структурах Составляет 15— 28 % от общего числа проктологических больных; Мужчины болеют в 3— 4 раза чаще, чем жен щины.

Геморрои. Этиология Причиной являются 2 основных фактора: 1. Сосудистый дисфункция между притоком крови по артериям к кавернозным тельцам, являющихся основой геморроидального узла (ГУ), и оттоком из них. кавернозных телец является субстратом для развития геморроя. 2. Механический При ГУ продольная мышца подслизистого слоя ПК, удерживающая их в анальном канале, постепенно растягивается, и в ней происходят дистрофические изменения. Смещение увеличенных ГУ в дистальном направлении анального канала приводит к развитию геморроя.

Геморрой. "Воспоминания кружатся, как комариный рой, А мне смешно до ужасов, мой ужас – геморрой" Владимир Высоцкий • Кавернозные тельца отличаются от обычных вен подслизистои осно вы прямои кишки обилием прямых артериовенозных анастомозов. Это объясняет, что при осложненном геморрое выделяется алая кровь. • Наиболее часто формируются на левои боковои , правои переднебоковои и правои заднебоковои стенках анального канала

Геморрой. Предрасполагающие факторы • Беременность, роды • Пожилой и старческий возраст • Малоподвижный образ жизни • Неправильное питание (ограничение употребления растительной клетчатки) • Хронический или острый запор • Злоупотребление алкоголем

Геморрой. Другие факторы в этиологии • Врожденная функ я недостаточность соединительной ткани • Нарушение нервной регуляции тонуса венознои стенки, венозного давления из за запоров, длительнои работы в положении стоя или сидя, тяже лого физического труда, беременности. При длительном воздействии неблагоприятных факторов возникает гиперплазия кавер нозных елец и формируется собственно ГУ. т
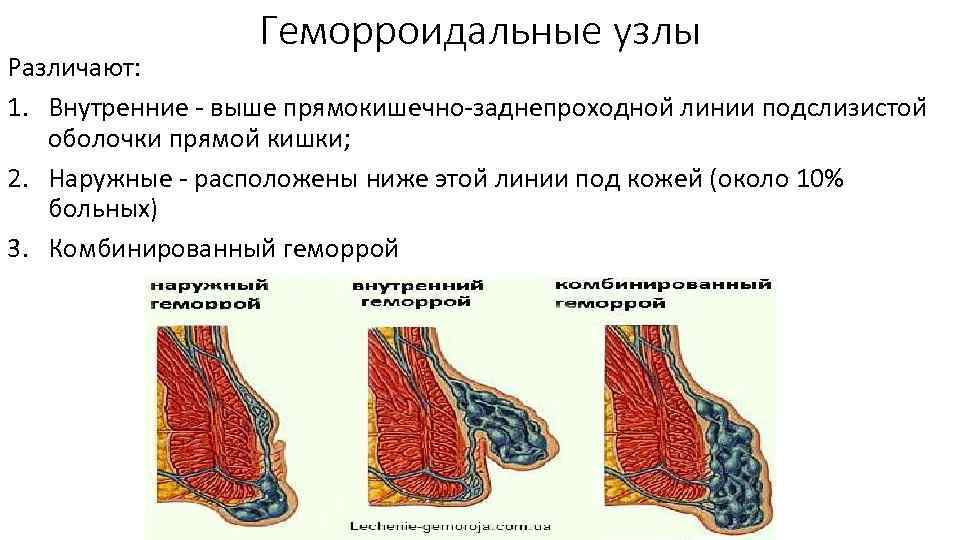
Геморроидальные узлы Различают: 1. Внутренние выше прямокишечно заднепроходнои линии подслизистои оболочки прямои кишки; 2. Наружные расположены ниже этои линии под кожеи (около 10% больных) 3. Комбинированный геморрой

Геморрой. Классификации Клиническая форма: острый хронический Стадии острого геморроя I – тромбоз наружных и внутренних узлов без воспаления II – воспаление тромбированных узлов III – воспаление подкожной клетчатки и перианальной кожи на фоне тромбоза и воспаления узлов

Стадии хронического геморроя
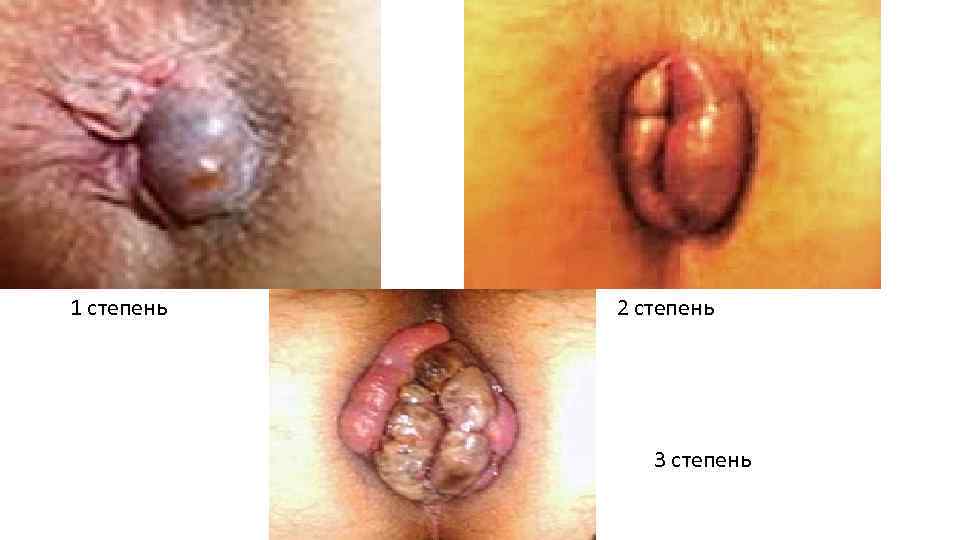
1 степень 2 степень 3 степень

Клиническая картина и диагностика геморроя Кровотечение главный симптом. В момент дефекции или сразу после (кровь алого цвета, при натуживании – струйкой. Кал не перемешан с кровью) Выпадение и ущемление узлов; Боль в области заднего прохода; Зуд в области заднего прохода в связи с мацерациеи кожи при слизистых выделениях из кишки, что может вести к развитию экземы. Непри ятные щущения в области заднего прохода; о Анемизация в связи с хронической кровопотерей;

Диагностика геморроя Характерные жалобы больного и выявление геморроидальных узлов при осмотре позволяет поставить диагноз геморроя Осмотр дополняют пальцевым исследованием прямои кишки, аноскопиеи и ректороманоскопиеи.
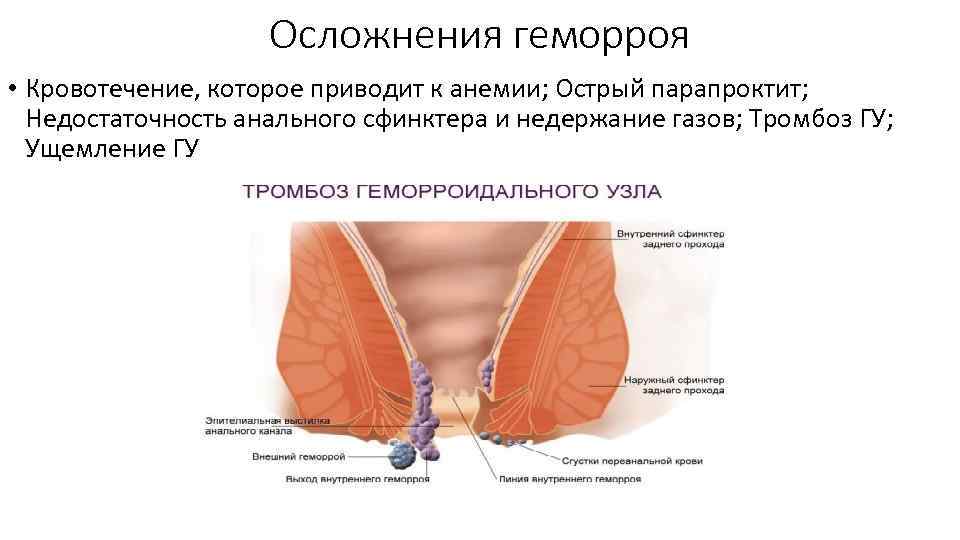
Осложнения геморроя • Кровотечение, которое приводит к анемии; Острый парапроктит; Недостаточность анального сфинктера и недержание газов; Тромбоз ГУ; Ущемление ГУ

Лечение I стадии геморроя Консервативное лечение препаратами, влияющими на тонус венозных сосудов (геперидин+диосмин (детралекс), венорутон, диосмин, Прокто Гливенол, проктоседил)); Диетотерапия, устранение запоров – добиваются ежедневного опорожнения толстой кишки; При неэффектив ности склерозирующая терапия иглу вводят в верхнии ( краи узла, чтобы блокировать артерию, снабжающую узел кровью);
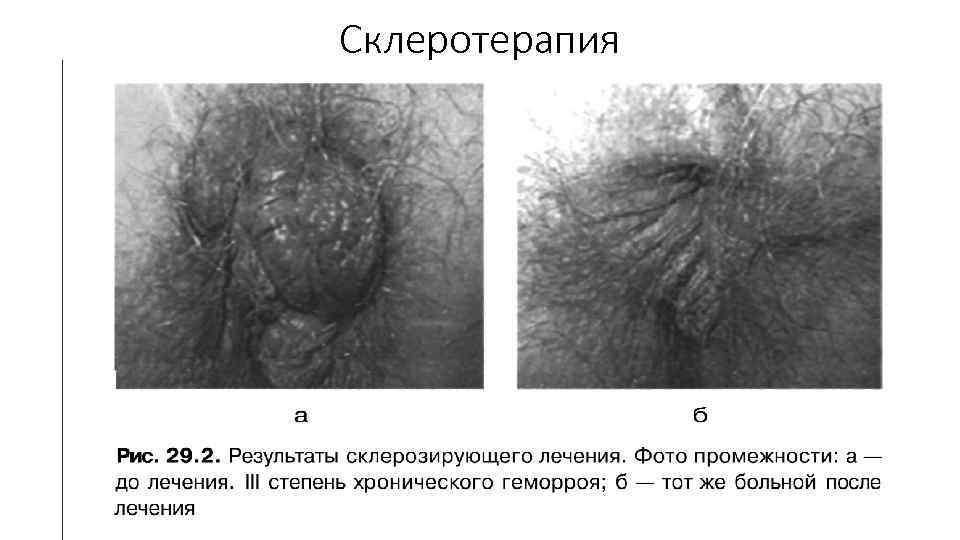
Склеротерапия
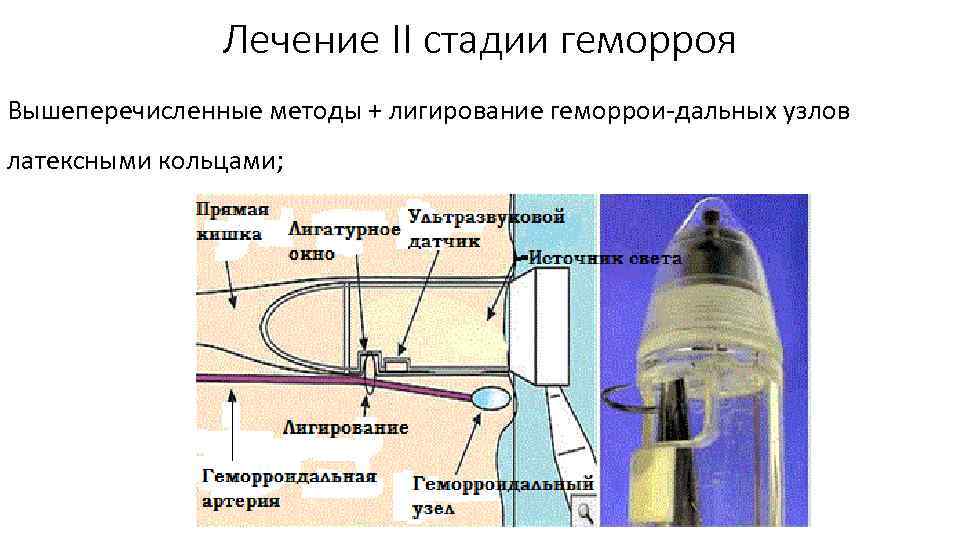
Лечение II стадии геморроя Вышеперечисленные методы + лигирование геморрои дальных узлов латексными кольцами;
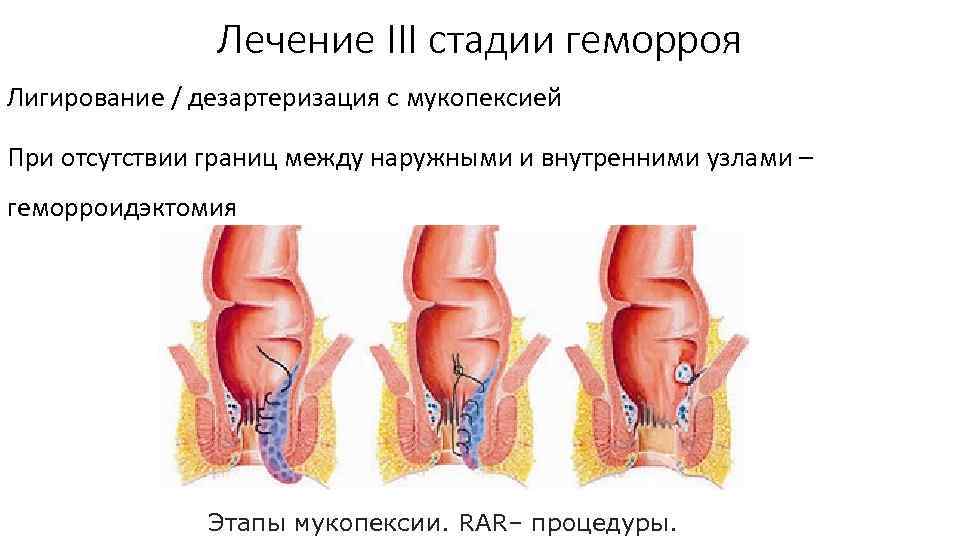
Лечение III стадии геморроя Лигирование / дезартеризация с мукопексией При отсутствии границ между наружными и внутренними узлами – геморроидэктомия Этапы мукопексии. RAR– процедуры.

Лечение IV стадии геморроя Дезартеризация узлов с или без мукопексии / Геморроидэктомия иссечение 3 х групп кавернозных телец с внутренними узла ми и еревязкой их сосудистых ножек. п Используют 2 варианта операций: I – закрытая геморроидэктомия (Фергюсона) II – открытая геморроидэктомия (Миллигана—Морга на). аружные и Н внутренние узлы удаляют единым блоком с помощью коагуляционного ножа, перевязывают ножку узла нитью и оставляют открытой рану анального канала. Выполняют при III IVст, чаще осложненной анальной трещиной и парапроктитом Наиболее частое осложнение этих операций – рефлекторная задержка мочи Осложнение раннего п/о периода – кровотечение из ран анального канала


Закрытая геморроидэктомия по Фергюсону • Восстановление слизиcтой анального канала узловыми непрерывными швами. • Применяют при III IV степени и отсутствии четких границ между внутренними и наружными узлами. • Отличие от операции Миллигана Моргана раны анального канала ушиваются наглухо. • Преимущество относительно быстрое и менее болезненное заживление ран в заднем проходе • Недостаток большая частота воспалительных осложнений.
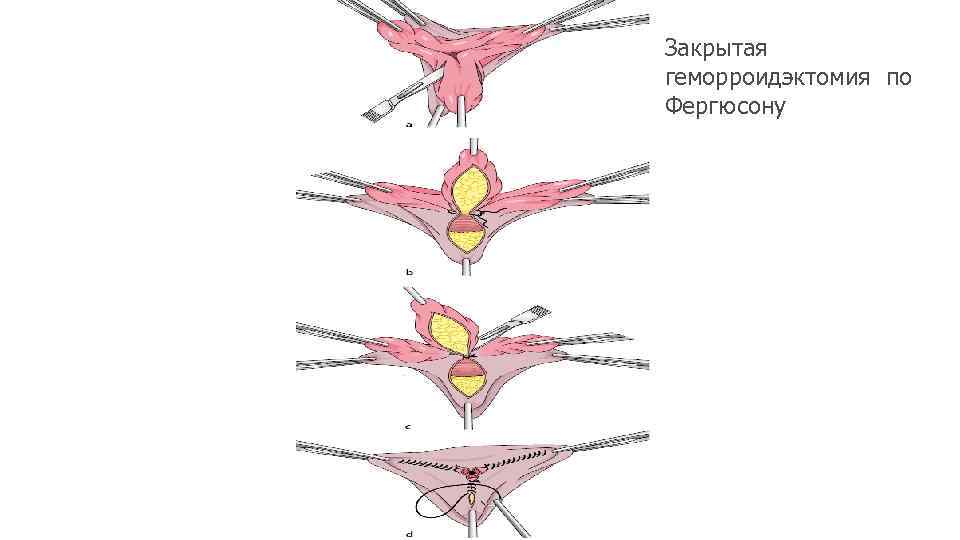
Закрытая геморроидэктомия по Фергюсону

Лечение геморроя. Закрытая бесшовная геморроидэктомия Степлерная геморроидпексия – предложена итальянским хирургом A. Longo (1997) – циркулярная слизисто подслизистая резекция ПК циркулярным сшивающим аппаратом с пересечением и клипированием геморроидальных сосудов в подслизистом слое ПК. При этом внутренние узлы не удаляют а только подтягивают в анальный канал. Наружные иссекаются лепестковыми разрезами
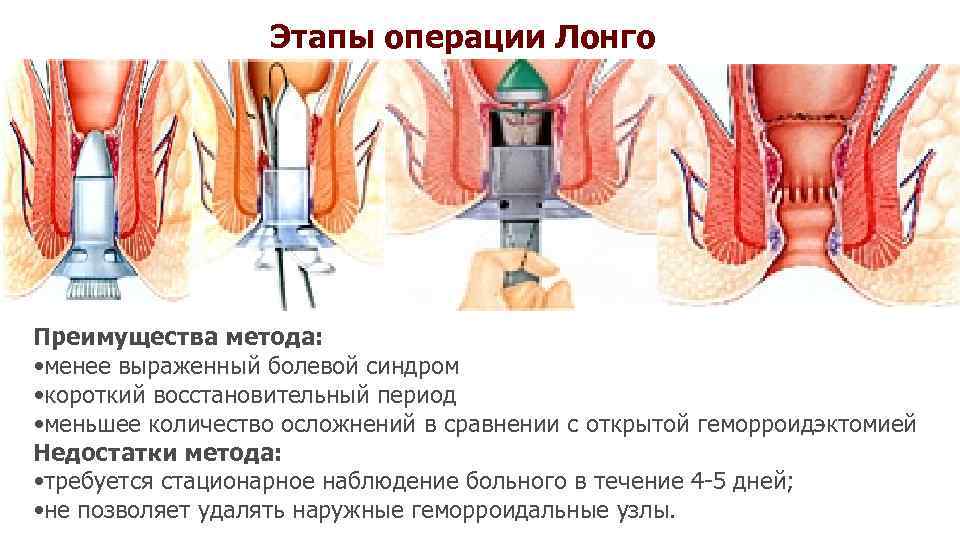
Этапы операции Лонго Преимущества метода: • менее выраженный болевой синдром • короткий восстановительный период • меньшее количество осложнений в сравнении с открытой геморроидэктомией Недостатки метода: • требуется стационарное наблюдение больного в течение 4 -5 дней; • не позволяет удалять наружные геморроидальные узлы.

Возможные осложнения операции - Лонго: • ректовагинальный свищ, • ректоперитонеальный сепсис • внутрибрюшное кровотечение(Aumann G. 2004, Blous K, 2007) • тазовый сепсис, требующий колостомии, передней резекции прямой кишки(Mc. Cloud J. M. 2006).
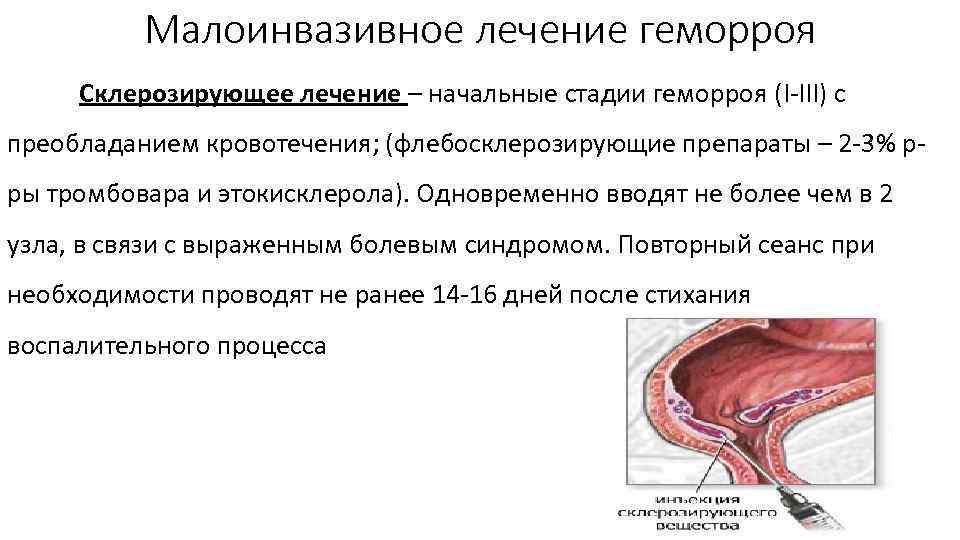
Малоинвазивное лечение геморроя Склерозирующее лечение – начальные стадии геморроя (I III) с преобладанием кровотечения; (флебосклерозирующие препараты – 2 3% р ры тромбовара и этокисклерола). Одновременно вводят не более чем в 2 узла, в связи с выраженным болевым синдромом. Повторный сеанс при необходимости проводят не ранее 14 16 дней после стихания воспалительного процесса

Малоинвазивное лечение геморроя Лигирование латексными кольцами – при II III ст геморроя с наличием отдельно расположенных внутренних узлов с четкими границами. Противопоказания – воспалительные заболевания аноректальной области и промежности. Эффективность методики – 80% у пациентов с II III степенью. Плюс – низкая интенсивность послеоперационного болевого синдрома.
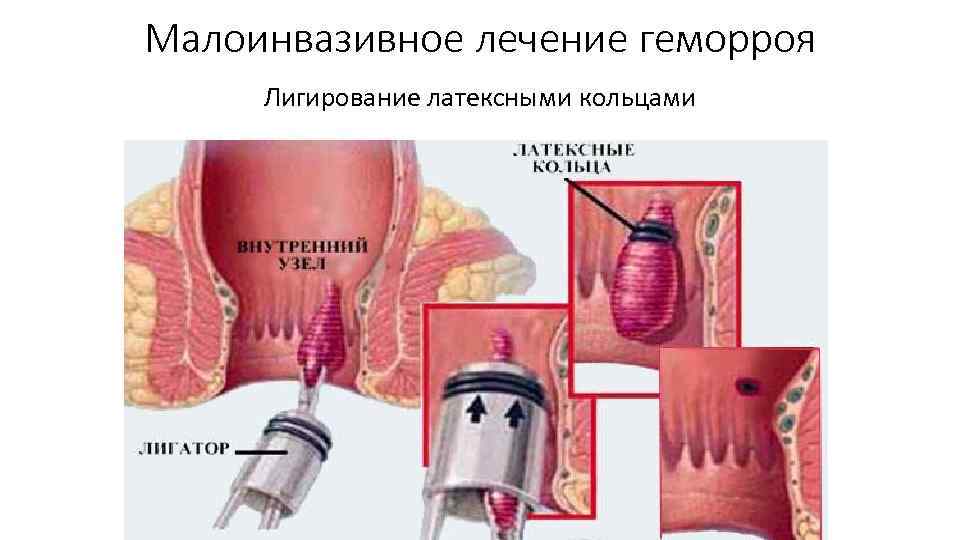
Малоинвазивное лечение геморроя Лигирование латексными кольцами
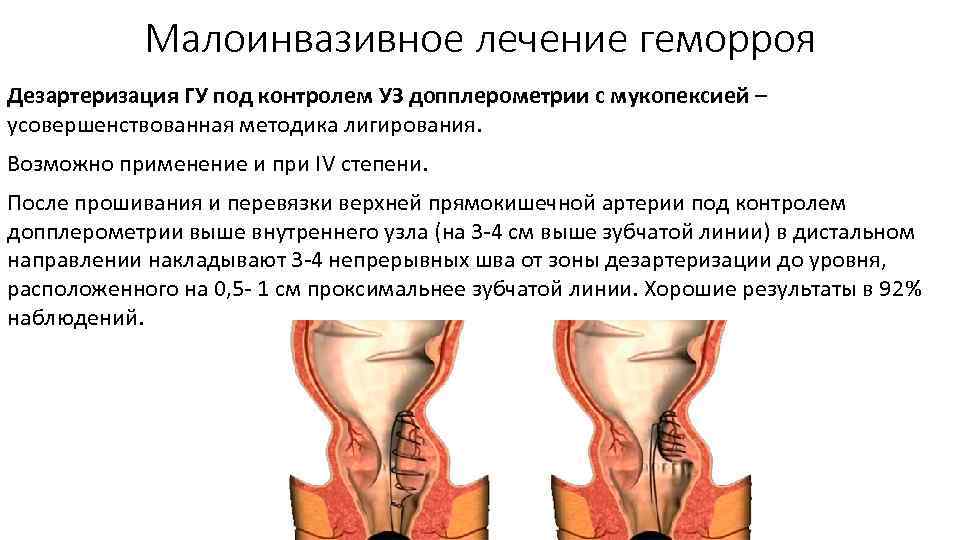
Малоинвазивное лечение геморроя Дезартеризация ГУ под контролем УЗ допплерометрии с мукопексией – усовершенствованная методика лигирования. Возможно применение и при IV степени. После прошивания и перевязки верхней прямокишечной артерии под контролем допплерометрии выше внутреннего узла (на 3 4 см выше зубчатой линии) в дистальном направлении накладывают 3 4 непрерывных шва от зоны дезартеризации до уровня, расположенного на 0, 5 1 см проксимальнее зубчатой линии. Хорошие результаты в 92% наблюдений.
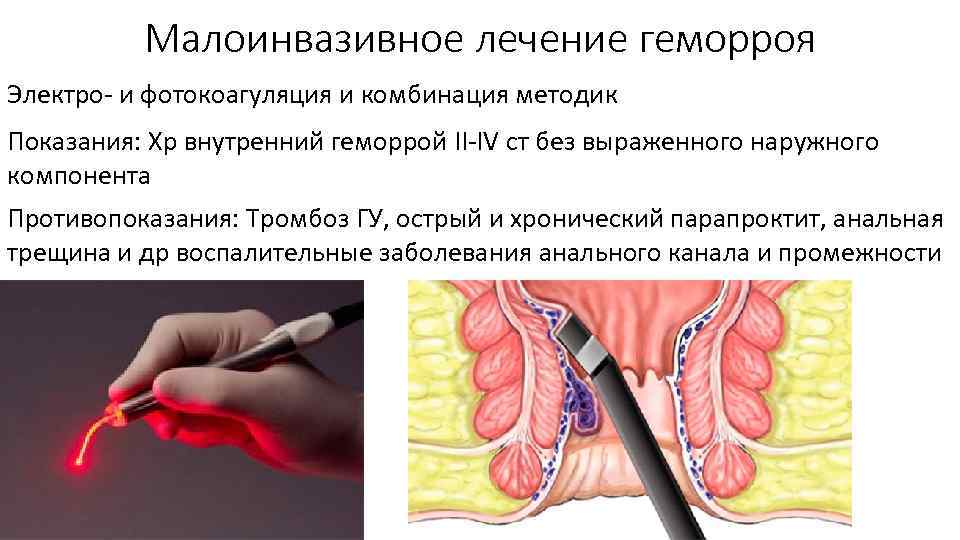
Малоинвазивное лечение геморроя Электро и фотокоагуляция и комбинация методик Показания: Хр внутренний геморрой II IV ст без выраженного наружного компонента Противопоказания: Тромбоз ГУ, острый и хронический парапроктит, анальная трещина и др воспалительные заболевания анального канала и промежности

НЕЛЬЗЯ ДЕЛАТЬ! • Выполнять хирургическое лечение без обследования толстой кишки • Применять малоинвазивные методы при циркулярном геморрое и сливном характере наружных и внутренних узлов, наличии гнойно воспалительного процесса в параректальных тканях • Проводить радикальные операции у больных с II III степенью анемии

Трещина заднего прохода • Хроническая линейная язва нижней части анального канала (90%). (линейный дефект анодермы); • По частоте 3 е место среди болезней ПК– после колитов и геморроя; • Дно линейного дефекта слизистой – волокна анального сфинктера; • При нескольких трещинах характерна локализация – передняя и задняя комиссуры ( «зеркальные» трещины), направление продольное; • Чаще болеют женщины молодого и среднего возраста; • Остро появившиеся анальные трещины чаще всего (у 90 % больных) заживают спонтанно или на фоне терапии
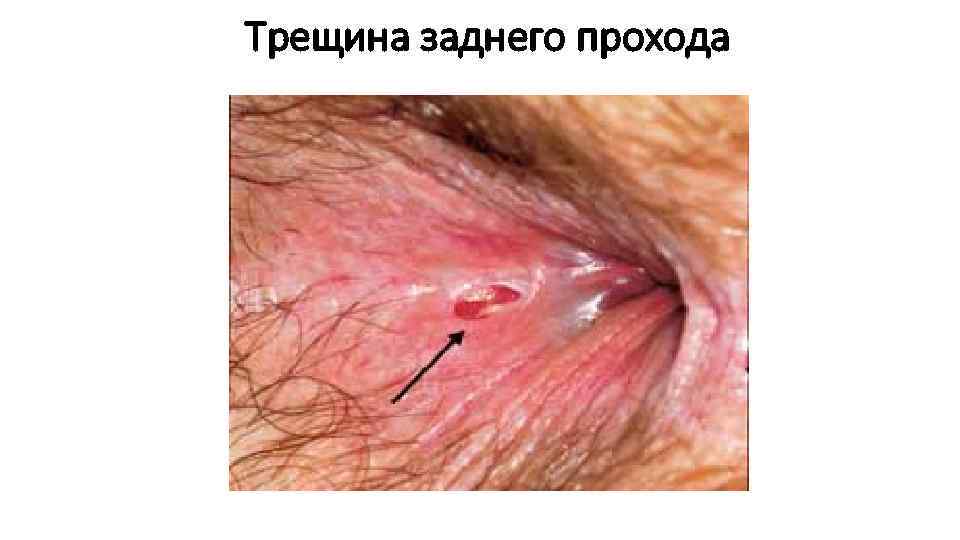
Трещина заднего прохода

Трещина заднего прохода. Этиология и патогенез • Причина – травматизация зоны (чаще при дефекации); • Чаще в области задней комиссуры из за худшего кровоснабжения. • Предрасполагающие факторы – колиты, проктиты, энтероколиты, криптит, геморрой. • Вначале трещина представляет собой надрыв кожи в области переход нои складки и слизистои оболочки ПК в зоне анального кана ла (острая трещина). • Мягкие края становятся каллезными, она расширяется и приобретает вид трофическои язвы, дно которой покрыто грануляциями. • Спазм сфинктера ПК уменьшает возможность заживления трещины из за ишемии тка неи. • В области внутреннего края трещины развивается зона избыточнои ткани — пограничныи анальныи бугорок (сторожевой) (хроническая трещина)

Трещина заднего прохода. Клиника и диагностика Триада симптомов: 1. Боль в области заднего прохода Режущая, жгучая, колющая от нескольких минут до нескольких часов после дефекации; 2. Спазм анального сфинктера; 3. Кровотечение из заднего прохода – обычно незначительное. Кровь не смешана с калом, на его поверхности в виде полос Диагностика основана на данных анамнеза, жалобах, осмотра области заднего прохода
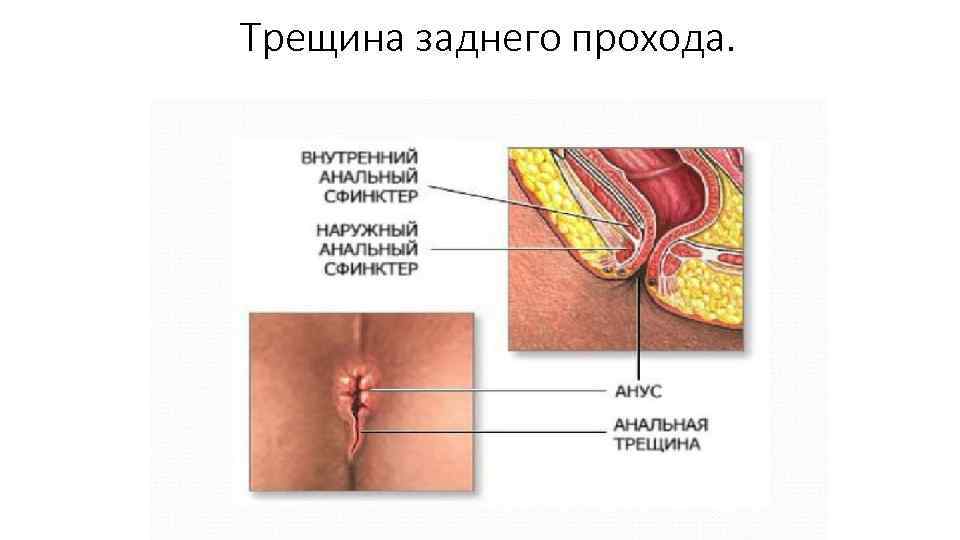
Трещина заднего прохода.

Трещина заднего прохода. Лечение • Вначале консервативное – Нормализация стула, слабительные, НПВС, спазмолитики, свечи с анестетиком, мази, микроклизмы перед актом дефекации, физиотерапия. • Производят спиртоновокаиновую блокаду (под основание трещины) • При правильном и своевременном лечении острые трещины заживают в течении 3 6 нед. • Эффективность стандартной консервативной терапии 50%.

Трещина заднего прохода. • Причина низкой эффективности – отсутствие воздействия на повышенный тонус внутреннего сфинктера. Применяют: Донаторы оксида азота (0, 4% нитроглицериновая мазь, • изосорбид динитрат) (45 60%) (Блокаторы кальциевых каналов (нифедипин) (эффективность у 40 60%), 2% гель Дилтиазем (60 70%), ботулотоксин (Ботокс) (80 90%)

Трещина заднего прохода. Лечение Хирургическое лечение применяют при хронических трещинах и безуспешности консервативного: • Иссечение трещины; • Подслизистая боковая сфинктеротомия Противопоказания: наличие скрытых нарушений ф ции запирательного аппарата ПК. • Пневмодивульсия при выраженном спазме сфинктера пневомбаллоном с нагнетанием воздуха до 0, 7 атм и удержании в анальном канале в течении 7 минут. Позволяет достичь устойчивой релаксации анального сфинктера Противопоказания к пневмодивульсии: Наружный и внутренний геморрой III IVст, ранее перенесенные вмешательства на анальном канале, свищи ПК, пектеноз;
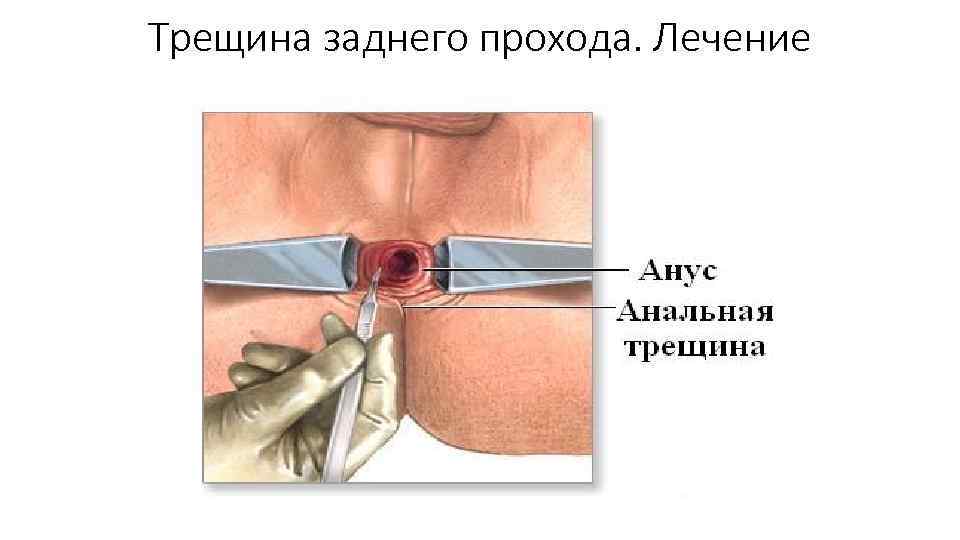
Трещина заднего прохода. Лечение

Трещина заднего прохода. Что нельзя делать! Проводить консервативную терапию более 6 нед. Проводить хирургическое лечение анальной трещины без релаксации внутреннего сфинктера ПК

Парапроктит и свищи прямой кишки • Парапроктит (параректальный абсцесс) острое или хроническое воспаление параректальнои клетчатки; • Самое распространенное заболевание в практике неотложной хирургической проктологии • Мужчины страдают в 2 раза чаще; • Заболевают в возрасте 30 50 лет;

Парапроктит. Этиология и патогенез Возбудитель в большинстве случаев смешанная кишечная аэробная микрофлора Воспаление с участием анаэробов сопровождается газовой флегмоной клетчатки таза, гнилостным парапроктитом, анаэробным сепсисом. Пути инфицирования различны (через анальные железы, лимфогенно, при травмах) Может быть вторичным – при распространении воспаления с предстательной железы, уретры, женских половых органов.

Парапроктит. Классификация I. Острыи парапроктит. 1. По этиологическому принципу: аэробный , анаэробныи: клостридиальный и неклостридиальный , специфиче скии травматическии. , 2. По локализации гнои ников (инфильтратов, затеков): подкожныи , ишиоректальныи , подслизистыи , пельвиоректальныи , ретроректальныи. 3. По локализации крипты, вовлеченной в процесс: задний, передний, боковой. II. Хроническии парапроктит (свищи прямой кишки). 1. По анатомическому признаку: полные, неполные, наружные, внутрен ние. 2. По расположению внутреннего отверстия свища: переднии , заднии , боковои. 3. По отношению свищевого хода к волокнам сфинктера: интрасфинктерныи , транссфинктерныи , экстрасфинктерныи. 4. По степени сложности: простые, сложные.

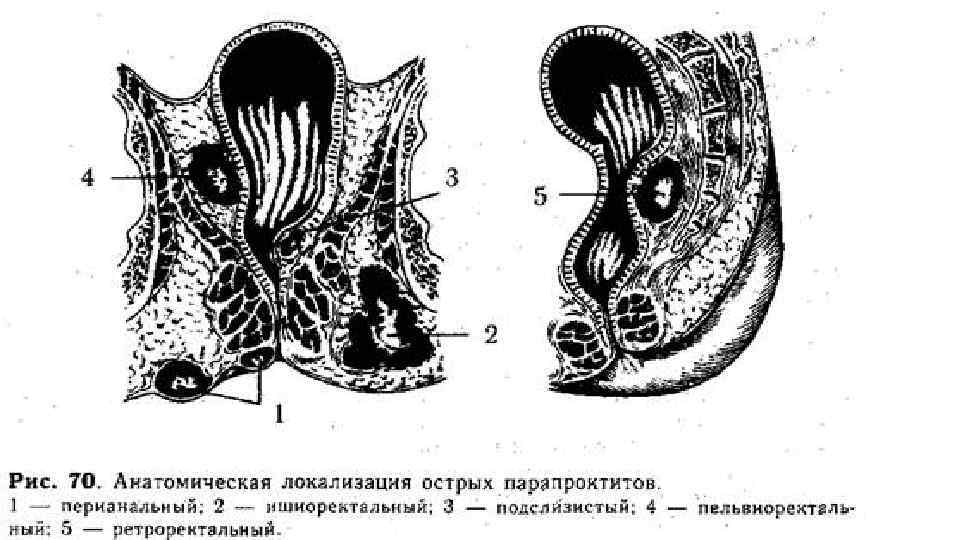

Парапроктит. Клиника и диагностика • Обязательный объем исследований: осмотр и пальпация тканей со стороны промежности; пальцевое исследование прямой кишки и анального канала; влагалищное исследование у женщин; При проблемах в диагностике проводят аноскопию, ректороманоскопию, УЗИ.

Подкожный парапроктит. Клиника и диагностика • Наиболее частая форма (до 50% больных). Характерна дергающая боль, усиливающаяся при движении, натуживании, дефекации; дизурия, t тела – гектическая, часто ознобы. • При осмотре гиперемия, отечность и выбухание кожи на ограниченном участке вблизи ануса, деформация анального канала. • При пальпации резкая болезненность, иногда флюктуация. • Пальцевое исследование ПК вызывает усиление боли.
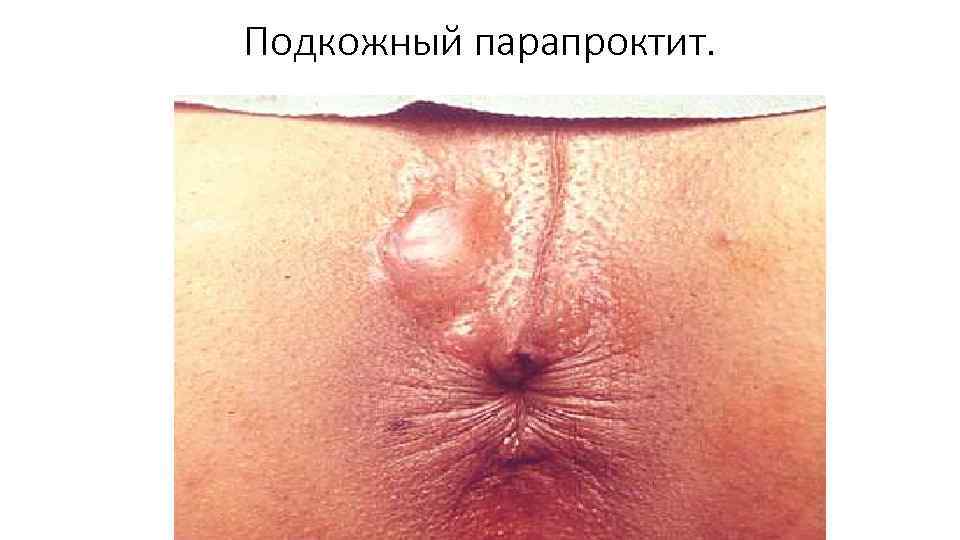
Подкожный парапроктит.

Ишиоректальный парапроктит. Клиника и диагностика У 35 40% больных. Выявляют общие признаки гнойного процесса (SIRS). Нарушение сна, признаки интоксикации. Тупая боль в глубине промежности становится острой, пульсирующей. Усиливается при кашле, физической нагрузке, дефекации. При локализации гнойника спереди от ПК возникает дизурия. Умеренная гиперемия и отечность кожи промежности в зоне расположения гнойника возникает лишь на 5 -7 день заболевания. Ассиметрия ягодичных областей, сглаженность полулунной складки на стороне поражения. Важно пальцевое исследование ПК - болезненность и уплотнение стенки ПК выше прямокишечно заднепроходнои линии, сглаженность складок слизистои ПК на стороне пора жения.
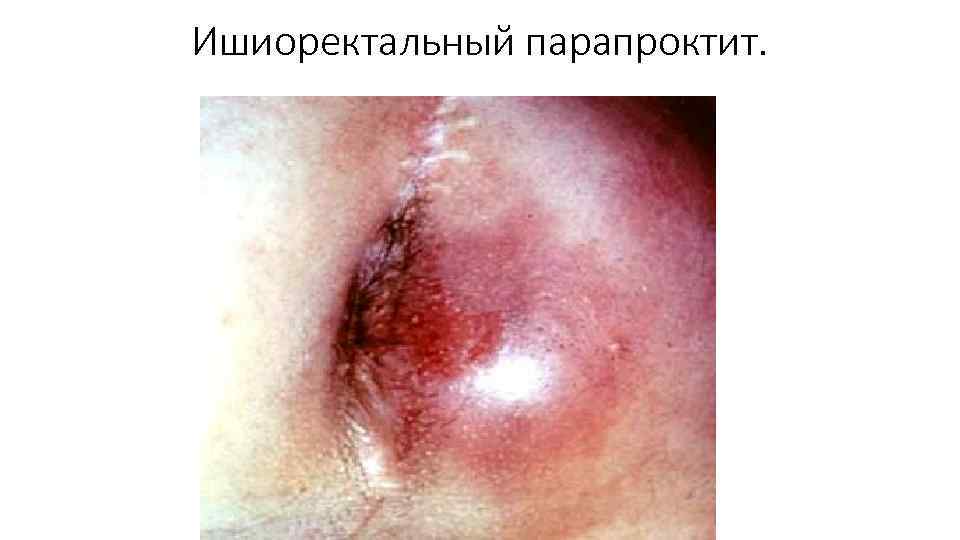
Ишиоректальный парапроктит.

Подслизистый парапроктит. Клиника и диагностика • У 2 6% больных. • Боль умеренная, усиливается при дефекации; t тела субфебрильная. • Пальпаторно выбухание в просвете кишки, в зоне гнойника резко болезненно • После самопроизвольного прорыва гнои ника в про свет ишки наступает к выздоровление

Ретроректальный парапроктит. Клиника и диагностика У 1, 5 2, 5% больных. Интенсивная боль в ПК и крестце, усиливается при дефекации и положении сидя, надавливании на копчик. Боль иррадиирует в область бедер, промежность. При пальцевом исследовании – резко болезненное выпячивание задней стенки; Для диагностики применяют ректороманоскопию (гиперемия и легкая кровоточивость слизистои в области ампулы, сглаживание складок и инфильтра цию тенки, внутреннее отверстие свищевого хода при прорыве с гнои ника в просвет кишки)
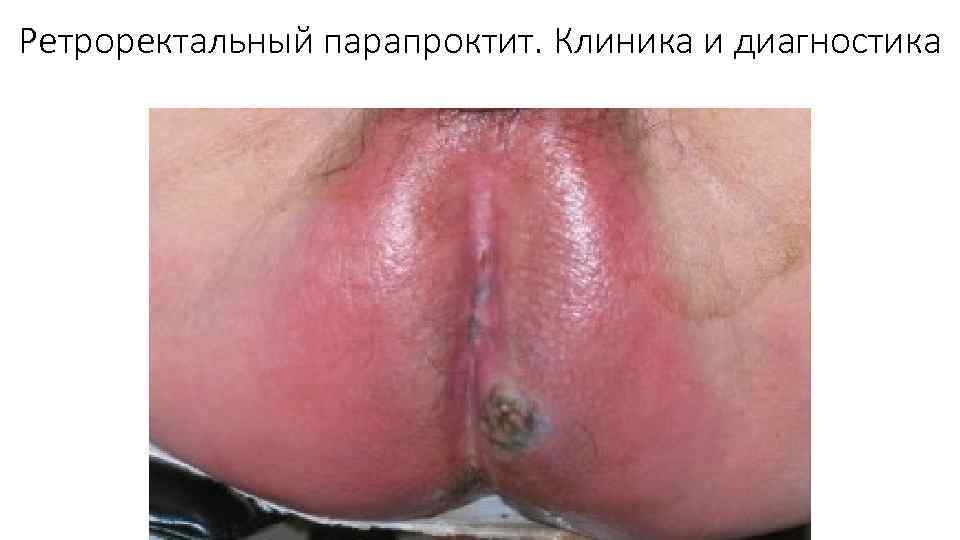
Ретроректальный парапроктит. Клиника и диагностика

• • • Пельвиоректальный парапроктит. Клиника и диагностика Наиболее тяжелая форма заболевания (у 2 7%). Вначале отмечают общую слабость, субфебрильную t тела, озноб, головная боль, потеря аппетита, тупую боль внизу живота. При абсцедированнии инфильтрата пельвиоректальной клетч. (7 20 дн от начала заболевания) t тела гектическая, симптомы гнойной интоксикации. Боль интенсивная, локализованная. Тенезмы, запор, дизурия. Болезненности при пальпации промежности нет. Диагноз подтверждают УЗИ, КТ или МРТ. • При пальцевом исследовании ПК – инфильтрация стенки кишки, выбухание инфильтрата в просвет. Верхнии краи выбухания пальцем не достигается.
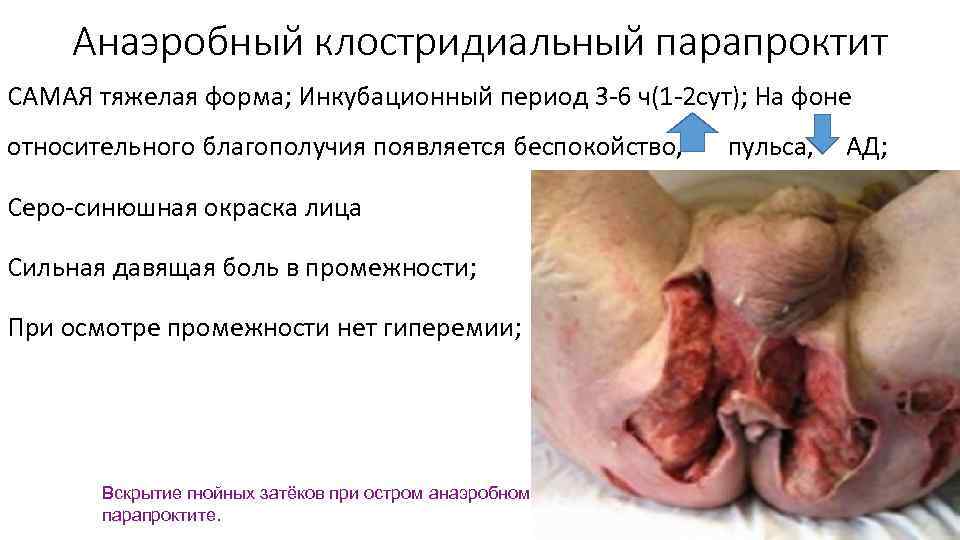
Анаэробный клостридиальный парапроктит САМАЯ тяжелая форма; Инкубационный период 3 6 ч(1 2 сут); На фоне относительного благополучия появляется беспокойство, пульса, АД; Серо синюшная окраска лица Сильная давящая боль в промежности; При осмотре промежности нет гиперемии; Вскрытие гнойных затёков при остром анаэробном парапроктите.

Анаэробный клостридиальный парапроктит Из за отечности тканей кожа становится белой и блестящей, позже из за гемолитических процессов она приобретает сначала коричневый, потом черно серый цвет При пальпации крепитация ( «потрескивание» газовых пузырьков в тканях) Местная t нормальная. При пункции гнойника вместо гноя – мутная желто-коричневая жидкость с неприятным сладковато-гнилостным запахом. При рассечении тканей вытекает жидкость, содержащая пузырьки газа. Мышцы дряблые, по мере увеличения некроза распадаются.

Анаэробный клостридиальный парапроктит. Диагностика На рентгенограмме характерна «перистость» , обусловленная расхождением мышц под воздействием газа. Мазок из раны окрашивают метиленовым синим. При газовой гангрене имеются «неуклюжие» палочки (как рассыпание из спичечной коробки спички), миолиз, газовые пузырьки, отсутствие лейкоцитов.

Анаэробный клостридиальный парапроктит. Лечение Инфузионная терапия; Высокие дозы антибиотиков широкого спектра [амоксициллин+клавулановая кислота, имипенем+циластатин (тиенам), дорипрекс] Операция с широким вскрытием очага инфекции, рассечением пораженных мышц и удаление нежизнеспособных тканей, орошение р р 3% перикиси водорода и 0, 05% р ра хлорамфеникола, установка дренажей.

Парапроктит. Лечение Только хирургическое. Цель – вскрытие и дренирование гнойника, ликвидация входных ворот инфекции. При подкожном парапроктите вскрывают полулунным разрезом, разделяют перемычки и ликвидируют гнои ные затеки. Пуговчатым зондом проходят через полость в пораженную пазуху и иссека ют часток кожи и у слизистои оболочки, образующие стенку полости вместе с пазухои (операция Габриэля). Радикальные операции при остром парапроктите: вскрытие и дренирование абсцесса, иссечение пораженной крипты и гнойного хода в просвет кишки; то же+ проведение латексной лигатуры; то же + проктопластика для прерывания пути инфицирования из просвета ПК;
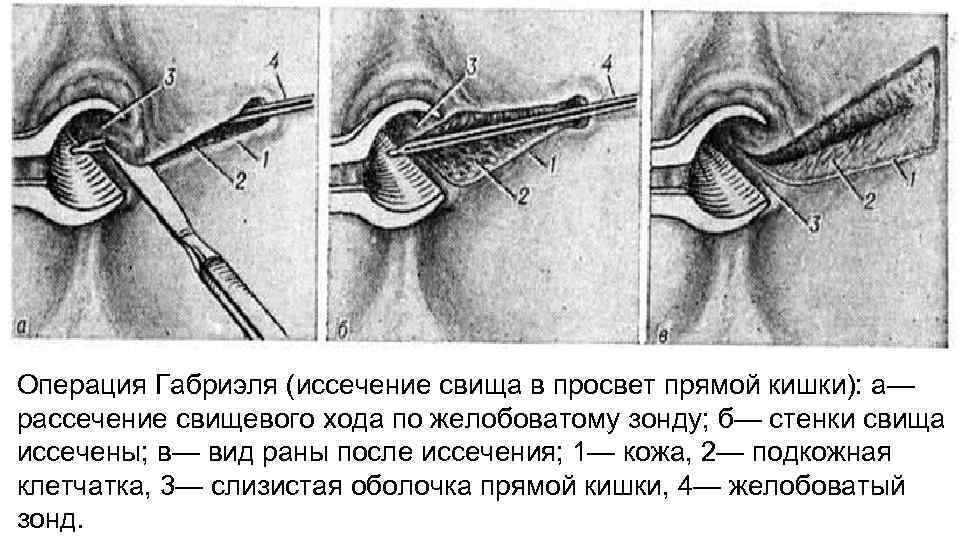
Операция Габриэля (иссечение свища в просвет прямой кишки): а— рассечение свищевого хода по желобоватому зонду; б— стенки свища иссечены; в— вид раны после иссечения; 1— кожа, 2— подкожная клетчатка, 3— слизистая оболочка прямой кишки, 4— желобоватый зонд.
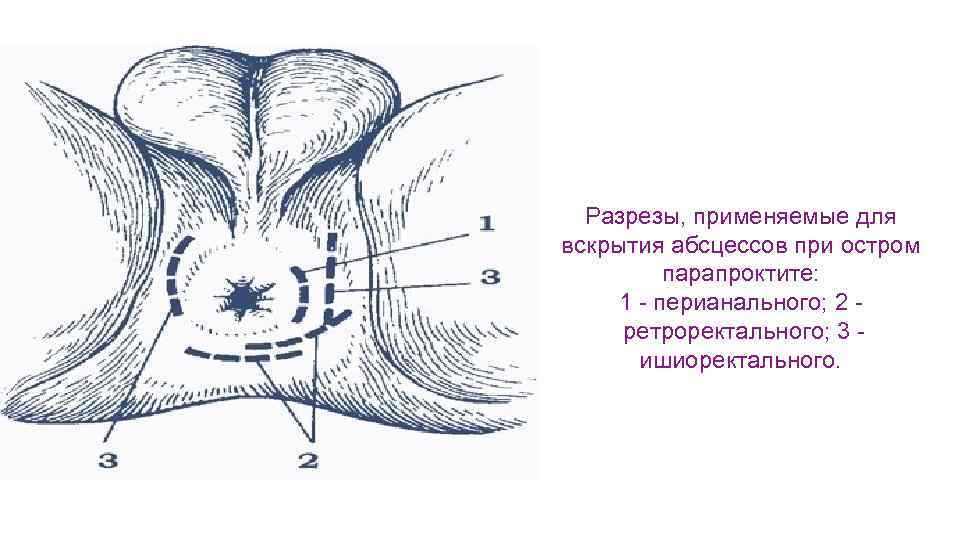
Разрезы, применяемые для вскрытия абсцессов при остром парапроктите: 1 - перианального; 2 ретроректального; 3 - ишиоректального.

Парапроктит. Лечение При подкожно-подслизистом парапроктите разрез в радиальном направлении — от гребешковои линии через пораженную анальную крипту (входные ворота инфекции) на перианальную кожу. Иссекают края разреза, пораженную крипту вместе с внутренним отверсти ем свища. Эту операцию невозможно выполнить при ишиоректальном и пельвиоректальном парапроктитах в связи с пересечением большей части наружного сфинктера. В таких случаях выполняют вскрытие гнойника полулунным разрезом, рану промывают, тампонируют марлевым тампоном с диоксидиновой мазью Для ликвидации криптита, который привел к развитию парапроктита необходимо обеспечить парез сфинктера. Для этого выполняют заднюю сфинктеротомию (рассекают и пораженную пазуху).

Парапроктит. Лечение При ретроректальном (пресакральном) парапроктите выполняют разрез кожи длиной 5 6 см посередине между проекцией верхушки копчика задним краем анального отверстия. На расстоянии 1 см от копчика пересекают заднепроходно копчиковую связку. Эвакуируют гнои. Экспонируют с помощью крючков заднюю стенку анального канала, окруженную мышцами сфинктера, где находят участок свищевого хода, ведущий в просвет кишки. Второй этап операции – проведение лигатуры.

Хроническии парапроктит (свищи прямои кишки) • Встречается у 30 40% всех проктологических больных. • Развивается вследствие перенесенного острого парапроктита и проявляется свищами прямой кишки. • Внутреннее отверстие открывается в просвет ПК, наружное – на коже промежности. • Длительно существую щие свищи ПК могут малигнизироваться.

Классификация свищей прямой кишки Полный два или бо лее тверстии : внутреннее — на стенке ПК и наружное на о ко же промежности; Неполный – одно отверстие на стенке ПК, слепо заканчиваясь в параректальнои клетчатке (внутреннии свищ). В зависимости от расположения по отношению к волокнам сфинктера: 1. Интрасфинктерный (свищевой канал кнутри от сфинктера ПК. Прямой и короткий. 25 35% больных) 2. Транссфинктерным (свищевой канал проходит через сфинктер и клетчатку. У 40 45% больных) 3. Экстрасфинктерный (свищевой канал в клетчаточных пр вах таза и открывается на коже промежности, минуя сфинктер. 15 25% больных)

Клиника и диагностика свищей ПК Эпизодическое закрытие свища приводит к нарушению дренирования гнойной полости, скоплению гноя и обострению парапроктита. Боль лишь при обострении заболевания; Часто приводят к проктиту, проктосигмоидиту, мацерации кожи промежности. У некоторых больных мышечные волокна сфинктера ПК замещаются соед. тканью ригидный сужение анального канала нарушение замыкательнои ф ции сфинктера недержание газов и кала

Клиника и диагностика свищей ПК Анамнез, жалобы, данных осмотра, пальпация перианальной зоны (определяют в ряде случаев свищевой ход), пальцевоей исследовании ПК (тонус сфинктера и иногда внутреннее отверстие свища). Для определения тактики лечения вводят раствор метиленового синего в свищ, зондирование свищевого хода, фистулографию, аноскопию, ректороманоскопию, эндоректальное УЗИ

Лечение свищей ПК При консервативном лечении сидячие ванны после дефекации, промывание р ами антисептиков, введение в свищевой ход антибиотиков, использование микроклизм с облепиховым маслом, колларголом. Хирургическое лечение является радикальным Обострение хронич. парапроктита срочное хир. вмеш во. Подострый (наличии инфильтратов) лечение противовоспалительное в теч 1 3 нед, затем – хир. вмеш во. Хроническое течение – плановая операция Стойкая ремисия операция при обострении парапроктита

Лечение свищей ПК При интрасфинктерных свищах их иссекают в просвет ПК. Иссечение свища производят клиновидно вместе с кожеи и клетчаткои. При транссфинктерных свищах –его иссекают в про свет ПК ушивают и глубокие слои раны (мышцы сфинктера) или без него, дренирование. При экстрасфинктерных свищах выполняют операции, суть которых полное иссече ние вищевого хода и ушивание внутреннего отверстия сви ща с. При сложных свищах применяют лигатурныи метод. Неполные свищи иссекают в просвет ПК с помощью изогнутого под прямым углом зонда.

Лигатурный метод в лечении свищей ПК • Применяют при экстрасфинктерном расположении или локализации в толще сфинктера, чтобы предотвратить его недостаточность. • Лигатуру оставляют незавязанной до тех пор, пока рана не покроется грануляциями и не станет поверхностной. • Латексное кольцо обеспечивает постоянное круговое давление с постепенным рассечением сфинктера в то время, как происходит заживление раны в анальном канале. • Метод в 2 этапа: 1 вскрытие и дренирование абсцесса; 2– проведение лигатуры через 5 6 дней;

Выпадение прямой кишки Это выхождение кишки наружу за пределы заднего прохода. Предрасполагающий фактор – слабость мышц тазового дна; Производящий фактор – повышение внутрибрюшного давления (запор, понос, тяжелый физический труд, затрудненное мочеиспускание, кашель) Способствовать могут геморрой и хронические воспалительные процессы ПК;

Стадии выпадения прямой кишки I стадия — выпадение кишки лишь во время дефекации, после чего она самостоятельно вправ ляется ; II стадия — кишка выпадает при физической нагрузке, самостоя тельно е н вправляется, больные вправляют кишку рукой ; III стадия — вы падение ишки при незначительнои физическои нагрузке, к ходьбе, верти кальном оложении тела больного. После вправления кишки п она вновь до вольно быстро выпадает.

Патологоанатомические формы выпадения ПК 1) Выпадение только слизистои оболочки заднего прохода; 2) Выпаде ние всех слоев стенки анального отдела кишки 3) Выпадение ПК без выпадения заднего прохода 4) Выпадение заднего прохода и прямои кишки

Клиника и диагностика выпадения прямой кишки Развивается постепенно. Вначале при акте дефекации выпадает только слизистая оболочка, которая самостоятельно вправляется. Затем происходит выпадение большего участка кишки. Возникает недостаточность сфинктера заднего прохода: I степень — недер жание азов; II степень — недержание газов и жидкого кала; г III степень — недержание плотного кала. При частых выпадениях слизистая оболочка травмируется, легко кровоточит, иногда изъявляется и развивается воспаление. При натуживании больного в положении на корточках выпадают слизистая оболочка или все слои стенки кишки в виде конуса. При пальцевом исследовании оценивают тонус сфинктера. Также выполняют ирригоскопию и ректороманоскопию.

Лечение выпадения прямой кишки У детей консервативные мероприятия, направленные на предотвращения запора, поноса, кашля. У взрослых чаще хирургическое лечение. Операция Зеренина— Кюммелля стенку ПК фиксируют к переднеи продольнои связке позвоночника начиная с области промонтория (Lv—S 1). При сочетании недостаточности сфинктера с выпадением дополняют сфинктеропластикой (укрепление мышц тазового дна) При не большом ыпадении ПК и у лиц с высоким риском выполнения в операции З—К внутрибрюшинным спосо бом ыполняют операцию Тирша в (подкожную имплантацию вокруг зад него рохода серебрянои п проволоки(или шелковой нити). В случае развития некроза при ущемлении выпавшего участка кишки вы полняют перацию наложения противоестественного заднего прохода или о брюшно промежностную резекцию ПК наложением сигмостомы
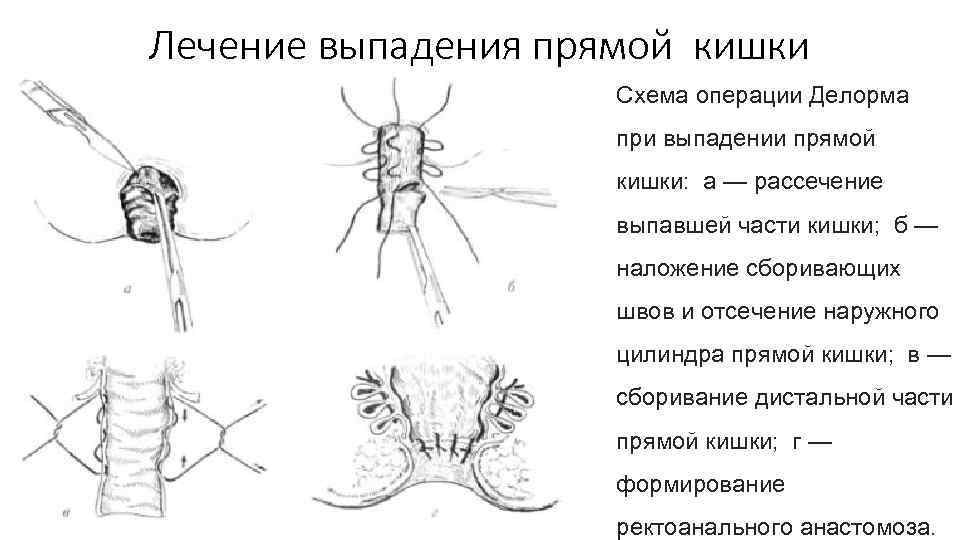
Лечение выпадения прямой кишки Схема операции Делорма при выпадении прямой кишки: а — рассечение выпавшей части кишки; б — наложение сборивающих швов и отсечение наружного цилиндра прямой кишки; в — сборивание дистальной части прямой кишки; г — формирование ректоанального анастомоза.

Спасибо за внимание!
Neonkolog_Pryamaya_kishka.pptx