Неотложные состояния 3.pptx
- Количество слайдов: 46
 ДИАГНОСТИКА И ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ НЕОТЛОЖНЫХ ТЕРАПЕВТИЧЕСКИХ СОСТОЯНИЯХ, 3 Максикова Татьяна Михайловна, к. м. н. , ассистент кафедры пропедевтики внутренних болезней
ДИАГНОСТИКА И ПЕРВАЯ МЕДИЦИНСКАЯ ПОМОЩЬ ПРИ НЕОТЛОЖНЫХ ТЕРАПЕВТИЧЕСКИХ СОСТОЯНИЯХ, 3 Максикова Татьяна Михайловна, к. м. н. , ассистент кафедры пропедевтики внутренних болезней
 СОДЕРЖАНИЕ ПРЕЗЕНТАЦИИ, 3 Неотложные состояния при заболеваниях органов дыхания: Приступ бронхиальной астмы и астматический статус. Острая дыхательная недостаточность. Кровохаркание. Неотложные состояния при заболеваниях органов брюшной полости: Желчная колика. Неотложные состояния при заболеваниях мочевыделительной cистемы: Почечная колика Неотложные состояния при заболеваниях эндокринной системы: Диабетические комы. Тиреотоксический криз. Надпочечниковый криз.
СОДЕРЖАНИЕ ПРЕЗЕНТАЦИИ, 3 Неотложные состояния при заболеваниях органов дыхания: Приступ бронхиальной астмы и астматический статус. Острая дыхательная недостаточность. Кровохаркание. Неотложные состояния при заболеваниях органов брюшной полости: Желчная колика. Неотложные состояния при заболеваниях мочевыделительной cистемы: Почечная колика Неотложные состояния при заболеваниях эндокринной системы: Диабетические комы. Тиреотоксический криз. Надпочечниковый криз.
 ПРИСТУП БРОНХИАЛЬНОЙ АСТМЫ Бронхиальная астма — заболевание дыхательных путей, в основе которого лежит хроническое воспаление и гиперреактивность бронхов с бронхиальной обструкцией, изменяющейся с течением времени. ОБОСТРЕНИЯ БРОНХИАЛЬНОЙ АСТМЫ Астматический статус — тяжёлое и опасное для жизни состояние — затянувшийся приступ удушья, не купирующийся обычными противоастматическими ЛС в течение нескольких часов. Этиология: 1) контакт с причинно значимым аллергеном; 2) неспецифические раздражающие факторы внешней среды — табачный дым, выхлопные газы, физическая и эмоциональная нагрузка и другие; 3) инфекционное заболевание; 4) приём НПВС при аспириновой форме. Значительное повышение сопротивления бронхиального дерева, превышающее эластическую силу легких и грудной клетки, обеспечивающую выдох (экспираторное удушье). Слизь в просвете бронхов. Бронхоспазм – сокращение гладкой мускулатуры бронхов Приступ бронхиальной астмы острый приступ удушья, обусловленный полностью или частично обратимой бронхообструкцией. Отек слизистой оболочки бронха
ПРИСТУП БРОНХИАЛЬНОЙ АСТМЫ Бронхиальная астма — заболевание дыхательных путей, в основе которого лежит хроническое воспаление и гиперреактивность бронхов с бронхиальной обструкцией, изменяющейся с течением времени. ОБОСТРЕНИЯ БРОНХИАЛЬНОЙ АСТМЫ Астматический статус — тяжёлое и опасное для жизни состояние — затянувшийся приступ удушья, не купирующийся обычными противоастматическими ЛС в течение нескольких часов. Этиология: 1) контакт с причинно значимым аллергеном; 2) неспецифические раздражающие факторы внешней среды — табачный дым, выхлопные газы, физическая и эмоциональная нагрузка и другие; 3) инфекционное заболевание; 4) приём НПВС при аспириновой форме. Значительное повышение сопротивления бронхиального дерева, превышающее эластическую силу легких и грудной клетки, обеспечивающую выдох (экспираторное удушье). Слизь в просвете бронхов. Бронхоспазм – сокращение гладкой мускулатуры бронхов Приступ бронхиальной астмы острый приступ удушья, обусловленный полностью или частично обратимой бронхообструкцией. Отек слизистой оболочки бронха
 КЛИНИЧЕСКАЯ КАРТИНА Признаки приступа удушья: v шумное, свистящее дыхание; v одышка с удлинённым выдохом; v беспокойство, чувство страха; v сердцебиение; v потливость; v резкое снижение ПСВ; v приступу удушья может предшествовать зуд в носоглотке, першение в горле, чиханье, заложенность носа или ринорея; v приступообразный кашель расценивают как эквивалент приступа удушья. «Симптомы тревоги» : v быстро нарастающая одышка (у взрослых >25 в мин, у детей ЧДЦ >50 в минуту); v невозможность говорить из за одышки (больной произносит отдельные фразы или слова); v положение ортопноэ; v участие в дыхании вспомогательной мускулатуры шеи, втяжение над и подключичных промежутков; v тахикардия (у взрослых ЧСС > 110 в минуту, у детей старше 5 лет ЧСС >120 в минуту, у детей в возрасте 2 5 лет ЧСС >130 в минуту); v ПСВ 50% и ниже от должных или лучших значений больного. Признаки угрозы для жизни: v спутанность сознания или кома; v цианоз; v слабый вдох, ЧДД >30 в минуту или <12 в минуту v «немое лёгкое» ; v ЧСС >120 в минуту или брадикардия; v артериальная гипотензия; v ПСВ <30% от должных или лучших значений больного.
КЛИНИЧЕСКАЯ КАРТИНА Признаки приступа удушья: v шумное, свистящее дыхание; v одышка с удлинённым выдохом; v беспокойство, чувство страха; v сердцебиение; v потливость; v резкое снижение ПСВ; v приступу удушья может предшествовать зуд в носоглотке, першение в горле, чиханье, заложенность носа или ринорея; v приступообразный кашель расценивают как эквивалент приступа удушья. «Симптомы тревоги» : v быстро нарастающая одышка (у взрослых >25 в мин, у детей ЧДЦ >50 в минуту); v невозможность говорить из за одышки (больной произносит отдельные фразы или слова); v положение ортопноэ; v участие в дыхании вспомогательной мускулатуры шеи, втяжение над и подключичных промежутков; v тахикардия (у взрослых ЧСС > 110 в минуту, у детей старше 5 лет ЧСС >120 в минуту, у детей в возрасте 2 5 лет ЧСС >130 в минуту); v ПСВ 50% и ниже от должных или лучших значений больного. Признаки угрозы для жизни: v спутанность сознания или кома; v цианоз; v слабый вдох, ЧДД >30 в минуту или <12 в минуту v «немое лёгкое» ; v ЧСС >120 в минуту или брадикардия; v артериальная гипотензия; v ПСВ <30% от должных или лучших значений больного.
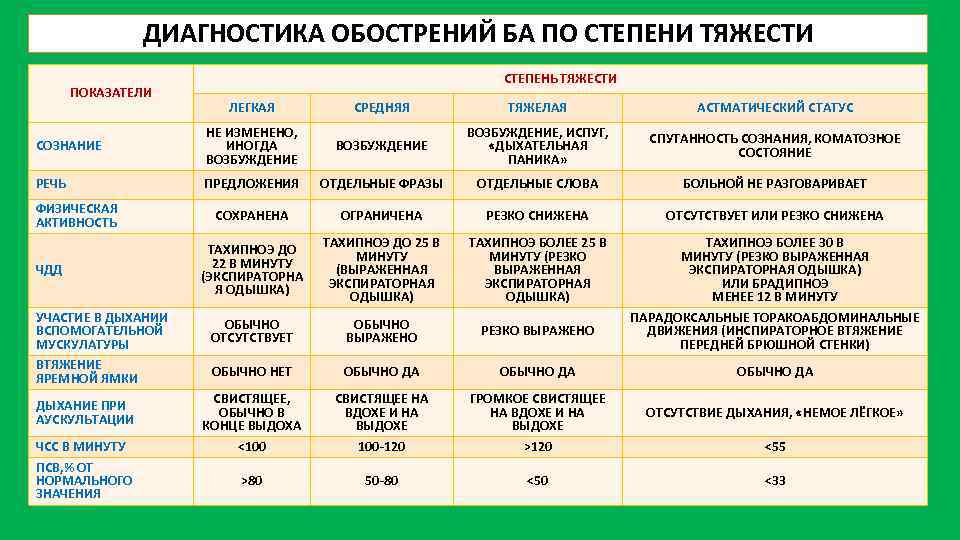 ДИАГНОСТИКА ОБОСТРЕНИЙ БА ПО СТЕПЕНИ ТЯЖЕСТИ ПОКАЗАТЕЛИ СТЕПЕНЬ ТЯЖЕСТИ ЛЕГКАЯ СРЕДНЯЯ ТЯЖЕЛАЯ АСТМАТИЧЕСКИЙ СТАТУС СОЗНАНИЕ НЕ ИЗМЕНЕНО, ИНОГДА ВОЗБУЖДЕНИЕ, ИСПУГ, «ДЫХАТЕЛЬНАЯ ПАНИКА» СПУТАННОСТЬ СОЗНАНИЯ, КОМАТОЗНОЕ СОСТОЯНИЕ РЕЧЬ ПРЕДЛОЖЕНИЯ ОТДЕЛЬНЫЕ ФРАЗЫ ОТДЕЛЬНЫЕ СЛОВА БОЛЬНОЙ НЕ РАЗГОВАРИВАЕТ СОХРАНЕНА ОГРАНИЧЕНА РЕЗКО СНИЖЕНА ОТСУТСТВУЕТ ИЛИ РЕЗКО СНИЖЕНА ТАХИПНОЭ ДО 22 В МИНУТУ (ЭКСПИРАТОРНА Я ОДЫШКА) ТАХИПНОЭ ДО 25 В МИНУТУ (ВЫРАЖЕННАЯ ЭКСПИРАТОРНАЯ ОДЫШКА) ТАХИПНОЭ БОЛЕЕ 25 В МИНУТУ (РЕЗКО ВЫРАЖЕННАЯ ЭКСПИРАТОРНАЯ ОДЫШКА) ОБЫЧНО ОТСУТСТВУЕТ ОБЫЧНО ВЫРАЖЕНО РЕЗКО ВЫРАЖЕНО ТАХИПНОЭ БОЛЕЕ 30 В МИНУТУ (РЕЗКО ВЫРАЖЕННАЯ ЭКСПИРАТОРНАЯ ОДЫШКА) ИЛИ БРАДИПНОЭ МЕНЕЕ 12 В МИНУТУ ПАРАДОКСАЛЬНЫЕ ТОРАКОАБДОМИНАЛЬНЫЕ ДВИЖЕНИЯ (ИНСПИРАТОРНОЕ ВТЯЖЕНИЕ ПЕРЕДНЕЙ БРЮШНОЙ СТЕНКИ) ОБЫЧНО НЕТ ОБЫЧНО ДА СВИСТЯЩЕЕ, ОБЫЧНО В КОНЦЕ ВЫДОХА <100 СВИСТЯЩЕЕ НА ВДОХЕ И НА ВЫДОХЕ 100 120 ГРОМКОЕ СВИСТЯЩЕЕ НА ВДОХЕ И НА ВЫДОХЕ >120 >80 50 80 <50 ФИЗИЧЕСКАЯ АКТИВНОСТЬ ЧДД УЧАСТИЕ В ДЫХАНИИ ВСПОМОГАТЕЛЬНОЙ МУСКУЛАТУРЫ ВТЯЖЕНИЕ ЯРЕМНОЙ ЯМКИ ДЫХАНИЕ ПРИ АУСКУЛЬТАЦИИ ЧСС В МИНУТУ ПСВ, % ОТ НОРМАЛЬНОГО ЗНАЧЕНИЯ ОБЫЧНО ДА ОТСУТСТВИЕ ДЫХАНИЯ, «НЕМОЕ ЛЁГКОЕ» <55 <33
ДИАГНОСТИКА ОБОСТРЕНИЙ БА ПО СТЕПЕНИ ТЯЖЕСТИ ПОКАЗАТЕЛИ СТЕПЕНЬ ТЯЖЕСТИ ЛЕГКАЯ СРЕДНЯЯ ТЯЖЕЛАЯ АСТМАТИЧЕСКИЙ СТАТУС СОЗНАНИЕ НЕ ИЗМЕНЕНО, ИНОГДА ВОЗБУЖДЕНИЕ, ИСПУГ, «ДЫХАТЕЛЬНАЯ ПАНИКА» СПУТАННОСТЬ СОЗНАНИЯ, КОМАТОЗНОЕ СОСТОЯНИЕ РЕЧЬ ПРЕДЛОЖЕНИЯ ОТДЕЛЬНЫЕ ФРАЗЫ ОТДЕЛЬНЫЕ СЛОВА БОЛЬНОЙ НЕ РАЗГОВАРИВАЕТ СОХРАНЕНА ОГРАНИЧЕНА РЕЗКО СНИЖЕНА ОТСУТСТВУЕТ ИЛИ РЕЗКО СНИЖЕНА ТАХИПНОЭ ДО 22 В МИНУТУ (ЭКСПИРАТОРНА Я ОДЫШКА) ТАХИПНОЭ ДО 25 В МИНУТУ (ВЫРАЖЕННАЯ ЭКСПИРАТОРНАЯ ОДЫШКА) ТАХИПНОЭ БОЛЕЕ 25 В МИНУТУ (РЕЗКО ВЫРАЖЕННАЯ ЭКСПИРАТОРНАЯ ОДЫШКА) ОБЫЧНО ОТСУТСТВУЕТ ОБЫЧНО ВЫРАЖЕНО РЕЗКО ВЫРАЖЕНО ТАХИПНОЭ БОЛЕЕ 30 В МИНУТУ (РЕЗКО ВЫРАЖЕННАЯ ЭКСПИРАТОРНАЯ ОДЫШКА) ИЛИ БРАДИПНОЭ МЕНЕЕ 12 В МИНУТУ ПАРАДОКСАЛЬНЫЕ ТОРАКОАБДОМИНАЛЬНЫЕ ДВИЖЕНИЯ (ИНСПИРАТОРНОЕ ВТЯЖЕНИЕ ПЕРЕДНЕЙ БРЮШНОЙ СТЕНКИ) ОБЫЧНО НЕТ ОБЫЧНО ДА СВИСТЯЩЕЕ, ОБЫЧНО В КОНЦЕ ВЫДОХА <100 СВИСТЯЩЕЕ НА ВДОХЕ И НА ВЫДОХЕ 100 120 ГРОМКОЕ СВИСТЯЩЕЕ НА ВДОХЕ И НА ВЫДОХЕ >120 >80 50 80 <50 ФИЗИЧЕСКАЯ АКТИВНОСТЬ ЧДД УЧАСТИЕ В ДЫХАНИИ ВСПОМОГАТЕЛЬНОЙ МУСКУЛАТУРЫ ВТЯЖЕНИЕ ЯРЕМНОЙ ЯМКИ ДЫХАНИЕ ПРИ АУСКУЛЬТАЦИИ ЧСС В МИНУТУ ПСВ, % ОТ НОРМАЛЬНОГО ЗНАЧЕНИЯ ОБЫЧНО ДА ОТСУТСТВИЕ ДЫХАНИЯ, «НЕМОЕ ЛЁГКОЕ» <55 <33
 ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЗАБОЛЕВАНИЕ ПРИСТУП БРОНХИАЛЬНОЙ АСТМЫ ОСТРАЯ СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ (ОТЁК ЛЁГКИХ) ПНЕВМОНИЯ ОБОСТРЕНИЕ ХОБЛ ТЭЛА ПНЕВМОТОРАКС ТАМПОНАДА СЕРДЦА ОБСТРУКЦИЯ ГОРТАНИ ТРАХЕОБРОНХИАЛЬНАЯ ОБСТРУКЦИЯ ПРИЗНАКИ 1. 2. 3. 4. 5. СВИСТЯЩЕЕ ДЫХАНИЕ СО СНИЖЕННОЙ ПСВ. БРОНХООБСТРУКЦИЯ ЧАСТИЧНО ИЛИ ПОЛНОСТЬЮ ОБРАТИМА. ПОХОЖИЕ ПРИСТУПЫ В АНАМНЕЗЕ, КУПИРОВАВШИЕСЯ БРОНХОДИЛАТАТОРАМИ. СЕЗОННЫЕ ИЗМЕНЕНИЯ СИМПТОМАТИКИ И ИЗМЕНЕНИЕ СИМПТОМАТИКИ В ТЕЧЕНИЕ СУТОК. ПРИСТУПЫ ПРОВОЦИРУЮТСЯ КОНТАКТОМ С АЛЛЕРГЕНОМ ИЛИ НЕСПЕЦИФИЧЕСКИМИ РАЗДРАЖАЮЩИМИ ФАКТОРАМИ ВНЕШНЕЙ СРЕДЫ. 6. НАРУШЕНИЕ СНА ВСЛЕДСТВИЕ ОДЫШКИ И СВИСТЯЩЕГО ДЫХАНИЯ. 1. 2. 3. 4. ЗАБОЛЕВАНИЕ СЕРДЦА. ИЗМЕНЕНИЯ ЭКГ. ДВУХСТОРОННИЕ ВЛАЖНЫЕ ХРИПЫ В ЛЁГКИХ. ЛИХОРАДКА. ПРОДУКТИВНЫЙ КАШЕЛЬ. БОЛЬ В ГРУДНОЙ КЛЕТКЕ ПЛЕВРАЛЬНОГО ХАРАКТЕРА. УВЕЛИЧЕНИЕ ВЯЗКОСТИ И КОЛИЧЕСТВА ОТДЕЛЯЕМОЙ МОКРОТЫ ИЛИ ПОЯВЛЕНИЕ ГНОЯ В МОКРОТЕ. ХРОНИЧЕСКИЙ БРОНХИТ В АНАМНЕЗЕ: КАШЕЛЬ И ВЫДЕЛЕНИЕ МОКРОТЫ ЕЖЕДНЕВНО В ТЕЧЕНИЕ 3 МЕС. В ГОДУ >2 ЛЕТ. СВИСТЯЩЕЕ ДЫХАНИЕ С УМЕНЬШЕННОЙ ПСВ. БОЛЬ В ГРУДИ ПЛЕВРАЛЬНОГО ИЛИ НЕПЛЕВРАЛЬНОГО ХАРАКТЕРА. КРОВОХАРКАНЬЕ. НАЛИЧИЕ ФАКТОРОВ РИСКА ВЕНОЗНОЙ ТРОМБОЭМБОЛИИ. ВНЕЗАПНО ВОЗНИКШАЯ ОДЫШКА У ЗДОРОВЫХ МОЛОДЫХ ЛЮДЕЙ. ОДЫШКА ВОЗНИКАЕТ ПОСЛЕ ПРОВЕДЕНИЯ ИНВАЗИВНЫХ ПРОЦЕДУР (НАПРИМЕР, КАТЕТЕРИЗАЦИИ ПОДКЛЮЧИЧНОЙ ВЕНЫ). БОЛЬ В ГРУДИ ПЛЕВРАЛЬНОГО ХАРАКТЕРА. НАБУХАНИЕ ШЕЙНЫХ ВЕН. ПАРАДОКСАЛЬНЫЙ ПУЛЬС (СНИЖЕНИЕ САД ПРИ ВДОХЕ >20 ММ РТ. СТ. ). РАК БРОНХА И МОЛОЧНОЙ ЖЕЛЕЗЫ В АНАМНЕЗЕ ВДЫХАНИЕ ДЫМА ИЛИ ПРИЁМ ЕДКИХ ВЕЩЕСТВ В АНАМНЕЗЕ ОТЁК НЁБА ИЛИ ЯЗЫКА И СИМПТОМЫ ОСТРОЙ АЛЛЕРГИИ СТРИДОРОЗНОЕ (ШУМНЫЙ ВДОХ) ИЛИ МОНОФОНИЧЕСКОЕ СВИСТЯЩЕЕ ДЫХАНИЕ ( «ПИСК» НА ВЫДОХЕ). РАК БРОНХА В АНАМНЕЗЕ. ПОПАДАНИЕ ИНОРОДНОГО ТЕЛА В ДЫХАТЕЛЬНЫЕ ПУТИ В АНАМНЕЗЕ. СВИСТЯЩЕЕ ДЫХАНИЕ, НЕ КУПИРУЕМОЕ БРОНХОДИЛАТАТОРАМИ.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЗАБОЛЕВАНИЕ ПРИСТУП БРОНХИАЛЬНОЙ АСТМЫ ОСТРАЯ СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ (ОТЁК ЛЁГКИХ) ПНЕВМОНИЯ ОБОСТРЕНИЕ ХОБЛ ТЭЛА ПНЕВМОТОРАКС ТАМПОНАДА СЕРДЦА ОБСТРУКЦИЯ ГОРТАНИ ТРАХЕОБРОНХИАЛЬНАЯ ОБСТРУКЦИЯ ПРИЗНАКИ 1. 2. 3. 4. 5. СВИСТЯЩЕЕ ДЫХАНИЕ СО СНИЖЕННОЙ ПСВ. БРОНХООБСТРУКЦИЯ ЧАСТИЧНО ИЛИ ПОЛНОСТЬЮ ОБРАТИМА. ПОХОЖИЕ ПРИСТУПЫ В АНАМНЕЗЕ, КУПИРОВАВШИЕСЯ БРОНХОДИЛАТАТОРАМИ. СЕЗОННЫЕ ИЗМЕНЕНИЯ СИМПТОМАТИКИ И ИЗМЕНЕНИЕ СИМПТОМАТИКИ В ТЕЧЕНИЕ СУТОК. ПРИСТУПЫ ПРОВОЦИРУЮТСЯ КОНТАКТОМ С АЛЛЕРГЕНОМ ИЛИ НЕСПЕЦИФИЧЕСКИМИ РАЗДРАЖАЮЩИМИ ФАКТОРАМИ ВНЕШНЕЙ СРЕДЫ. 6. НАРУШЕНИЕ СНА ВСЛЕДСТВИЕ ОДЫШКИ И СВИСТЯЩЕГО ДЫХАНИЯ. 1. 2. 3. 4. ЗАБОЛЕВАНИЕ СЕРДЦА. ИЗМЕНЕНИЯ ЭКГ. ДВУХСТОРОННИЕ ВЛАЖНЫЕ ХРИПЫ В ЛЁГКИХ. ЛИХОРАДКА. ПРОДУКТИВНЫЙ КАШЕЛЬ. БОЛЬ В ГРУДНОЙ КЛЕТКЕ ПЛЕВРАЛЬНОГО ХАРАКТЕРА. УВЕЛИЧЕНИЕ ВЯЗКОСТИ И КОЛИЧЕСТВА ОТДЕЛЯЕМОЙ МОКРОТЫ ИЛИ ПОЯВЛЕНИЕ ГНОЯ В МОКРОТЕ. ХРОНИЧЕСКИЙ БРОНХИТ В АНАМНЕЗЕ: КАШЕЛЬ И ВЫДЕЛЕНИЕ МОКРОТЫ ЕЖЕДНЕВНО В ТЕЧЕНИЕ 3 МЕС. В ГОДУ >2 ЛЕТ. СВИСТЯЩЕЕ ДЫХАНИЕ С УМЕНЬШЕННОЙ ПСВ. БОЛЬ В ГРУДИ ПЛЕВРАЛЬНОГО ИЛИ НЕПЛЕВРАЛЬНОГО ХАРАКТЕРА. КРОВОХАРКАНЬЕ. НАЛИЧИЕ ФАКТОРОВ РИСКА ВЕНОЗНОЙ ТРОМБОЭМБОЛИИ. ВНЕЗАПНО ВОЗНИКШАЯ ОДЫШКА У ЗДОРОВЫХ МОЛОДЫХ ЛЮДЕЙ. ОДЫШКА ВОЗНИКАЕТ ПОСЛЕ ПРОВЕДЕНИЯ ИНВАЗИВНЫХ ПРОЦЕДУР (НАПРИМЕР, КАТЕТЕРИЗАЦИИ ПОДКЛЮЧИЧНОЙ ВЕНЫ). БОЛЬ В ГРУДИ ПЛЕВРАЛЬНОГО ХАРАКТЕРА. НАБУХАНИЕ ШЕЙНЫХ ВЕН. ПАРАДОКСАЛЬНЫЙ ПУЛЬС (СНИЖЕНИЕ САД ПРИ ВДОХЕ >20 ММ РТ. СТ. ). РАК БРОНХА И МОЛОЧНОЙ ЖЕЛЕЗЫ В АНАМНЕЗЕ ВДЫХАНИЕ ДЫМА ИЛИ ПРИЁМ ЕДКИХ ВЕЩЕСТВ В АНАМНЕЗЕ ОТЁК НЁБА ИЛИ ЯЗЫКА И СИМПТОМЫ ОСТРОЙ АЛЛЕРГИИ СТРИДОРОЗНОЕ (ШУМНЫЙ ВДОХ) ИЛИ МОНОФОНИЧЕСКОЕ СВИСТЯЩЕЕ ДЫХАНИЕ ( «ПИСК» НА ВЫДОХЕ). РАК БРОНХА В АНАМНЕЗЕ. ПОПАДАНИЕ ИНОРОДНОГО ТЕЛА В ДЫХАТЕЛЬНЫЕ ПУТИ В АНАМНЕЗЕ. СВИСТЯЩЕЕ ДЫХАНИЕ, НЕ КУПИРУЕМОЕ БРОНХОДИЛАТАТОРАМИ.
 ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – РАССПРОС 1. Сколько времени продолжается приступ удушья? 2. Что его спровоцировало? 3. Больному труднее вдохнуть или выдохнуть? 4. Отмечается ли свистящее дыхание, приступообразный кашель? 5. Принимал ли больной какие нибудь ЛС (если больной пользовался бронходилататорами, то уточнить пути введения; дозы, кратность и время последнего приёма препаратов)? Их эффективность? 6. Были ли подобные приступы ранее? 7. Когда был предыдущий приступ? Чем купировался? 8. Диагностирована ли бронхиальная астма в анамнезе? 9. Получает ли больной глюкокортикоиды ингаляционные, системные), в каких дозах?
ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – РАССПРОС 1. Сколько времени продолжается приступ удушья? 2. Что его спровоцировало? 3. Больному труднее вдохнуть или выдохнуть? 4. Отмечается ли свистящее дыхание, приступообразный кашель? 5. Принимал ли больной какие нибудь ЛС (если больной пользовался бронходилататорами, то уточнить пути введения; дозы, кратность и время последнего приёма препаратов)? Их эффективность? 6. Были ли подобные приступы ранее? 7. Когда был предыдущий приступ? Чем купировался? 8. Диагностирована ли бронхиальная астма в анамнезе? 9. Получает ли больной глюкокортикоиды ингаляционные, системные), в каких дозах?
 ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ 1. Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения. 2. Оценка положения больного: характерно ортопноэ. 3. Визуальная оценка наличия: v бочкообразной грудной клетки; v участия в акте дыхания вспомогательных мышц грудной клетки; v удлинённого выдоха; v цианоза; v набухания шейных вен; v гипергидроза. 4. Подсчет ЧДД (тахипноэ). 5. Исследование пульса (может быть парадоксальный), подсчет ЧСС (тахикардия, в тяжёлых случаях может быть брадикардия). 6. Измерение АД (артериальная гипертензия, в тяжёлых случаях может быть артериальная гипотензия). 7. Перкуссия лёгких: может быть коробочный звук. 8. Аускультация лёгких: жёсткое дыхание, разнотональные сухие свистящие хрипы, преимущественно на выдохе; могут выслушиваться разнокалиберные влажные хрипы. При астматическом статусе отмечают резкое ослабление дыхания преимущественно в нижних отделах лёгких, а в более тяжёлых случаях — полное отсутствие бронхиальной проводимости и хрипов ( «немое лёгкое» ). В норме ПСВ (пиковая скорость выдоха) – не менее 80% от должных величин.
ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ 1. Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения. 2. Оценка положения больного: характерно ортопноэ. 3. Визуальная оценка наличия: v бочкообразной грудной клетки; v участия в акте дыхания вспомогательных мышц грудной клетки; v удлинённого выдоха; v цианоза; v набухания шейных вен; v гипергидроза. 4. Подсчет ЧДД (тахипноэ). 5. Исследование пульса (может быть парадоксальный), подсчет ЧСС (тахикардия, в тяжёлых случаях может быть брадикардия). 6. Измерение АД (артериальная гипертензия, в тяжёлых случаях может быть артериальная гипотензия). 7. Перкуссия лёгких: может быть коробочный звук. 8. Аускультация лёгких: жёсткое дыхание, разнотональные сухие свистящие хрипы, преимущественно на выдохе; могут выслушиваться разнокалиберные влажные хрипы. При астматическом статусе отмечают резкое ослабление дыхания преимущественно в нижних отделах лёгких, а в более тяжёлых случаях — полное отсутствие бронхиальной проводимости и хрипов ( «немое лёгкое» ). В норме ПСВ (пиковая скорость выдоха) – не менее 80% от должных величин.
 ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ЛЕЧЕНИЕ, 1 При отсутствии возможности оказания врачебной помощи: 1. Помочь больному свободно дышать, расстегнуть тугой воротник. 2. Обеспечить положение — с приподнятым головным концом, при возможности сидя с упором для рук (для подключения дополнительной дыхательной мускулатуры). 3. Постараться успокоить больного. Предупреждать переохлаждение. 4. Спросить у больного о наличии ингаляционных бронходилататоров, дать их больному (уточните препарат и дозу), если он не слишком часто их употребляет и ЧСС <130 в минуту. 5. Не давать пить и есть. 6. Не оставлять больного без присмотра.
ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ЛЕЧЕНИЕ, 1 При отсутствии возможности оказания врачебной помощи: 1. Помочь больному свободно дышать, расстегнуть тугой воротник. 2. Обеспечить положение — с приподнятым головным концом, при возможности сидя с упором для рук (для подключения дополнительной дыхательной мускулатуры). 3. Постараться успокоить больного. Предупреждать переохлаждение. 4. Спросить у больного о наличии ингаляционных бронходилататоров, дать их больному (уточните препарат и дозу), если он не слишком часто их употребляет и ЧСС <130 в минуту. 5. Не давать пить и есть. 6. Не оставлять больного без присмотра.
 ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ЛЕЧЕНИЕ, 1 При наличии возможности оказания врачебной помощи Цель неотложной терапии – купирование приступа удушья: 1) по возможности исключают контакт с причинно значимыми аллергенами и триггерами. 2) предпочтительнее использовать ингаляционную терапию через небулайзер и инфузионные формы ЛС. 3) применяют бронходилататоры — селективные β 2 адреноагонисты короткого действия, если ЧСС < 130 в минуту. 1. β 2 адреномиметики Сальбутамол (дозированный аэрозоль 100 мкг/доза; раствор для ингаляционного применения — 1 мг/мл в небулах по 2, 5 мл). 1. При наличии небулайзера: 2, 5— 5, 0 мг в течение 10 15 мин. Начало действия через 5 мин, максимальный эффект в течение 30— 90 мин, длительность 3— 6 ч. При необходимости повторение ингаляции каждые 20 мин или до общей дозы 10— 15 мг/ч. 2. Допустимо применение дозированного ингалятора по 200 400 мкг (2 4 дозы), предпочтительно со спейсером. Фенотерол (при отсутствии сальбутамола) аэрозоль 100 мкг/доза; раствор – 20 100 мл во флаконе, 1 мг/мл. 1. При наличии небулайзера: ингаляции 0, 5— 1, 0 мг (при тяжёлом приступе до 2, 0 мг) через небулайзер в течение 10— 15 мин. Начало действия через 5 мин, максимальный эффект в течение 2— 3 ч, длительность 6 — 8 ч. При необходимости повторение ингаляции каждые 20 мин. 2. Допустимо применение дозированного ингалятора по 100— 200 мкг (1— 2 дозы), предпочтительно со спейсером. Возможные частые побочные эффекты: тремор, тахикардия, сердцебиение, нервозность, двигательное беспокойство, тошнота, спазмы и подергивания мышц, редко — аритмии. Противопоказания: гиперчувствительность; с осторожностью при ИБС, тахиаритмии, тиреотоксикозе.
ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ЛЕЧЕНИЕ, 1 При наличии возможности оказания врачебной помощи Цель неотложной терапии – купирование приступа удушья: 1) по возможности исключают контакт с причинно значимыми аллергенами и триггерами. 2) предпочтительнее использовать ингаляционную терапию через небулайзер и инфузионные формы ЛС. 3) применяют бронходилататоры — селективные β 2 адреноагонисты короткого действия, если ЧСС < 130 в минуту. 1. β 2 адреномиметики Сальбутамол (дозированный аэрозоль 100 мкг/доза; раствор для ингаляционного применения — 1 мг/мл в небулах по 2, 5 мл). 1. При наличии небулайзера: 2, 5— 5, 0 мг в течение 10 15 мин. Начало действия через 5 мин, максимальный эффект в течение 30— 90 мин, длительность 3— 6 ч. При необходимости повторение ингаляции каждые 20 мин или до общей дозы 10— 15 мг/ч. 2. Допустимо применение дозированного ингалятора по 200 400 мкг (2 4 дозы), предпочтительно со спейсером. Фенотерол (при отсутствии сальбутамола) аэрозоль 100 мкг/доза; раствор – 20 100 мл во флаконе, 1 мг/мл. 1. При наличии небулайзера: ингаляции 0, 5— 1, 0 мг (при тяжёлом приступе до 2, 0 мг) через небулайзер в течение 10— 15 мин. Начало действия через 5 мин, максимальный эффект в течение 2— 3 ч, длительность 6 — 8 ч. При необходимости повторение ингаляции каждые 20 мин. 2. Допустимо применение дозированного ингалятора по 100— 200 мкг (1— 2 дозы), предпочтительно со спейсером. Возможные частые побочные эффекты: тремор, тахикардия, сердцебиение, нервозность, двигательное беспокойство, тошнота, спазмы и подергивания мышц, редко — аритмии. Противопоказания: гиперчувствительность; с осторожностью при ИБС, тахиаритмии, тиреотоксикозе.
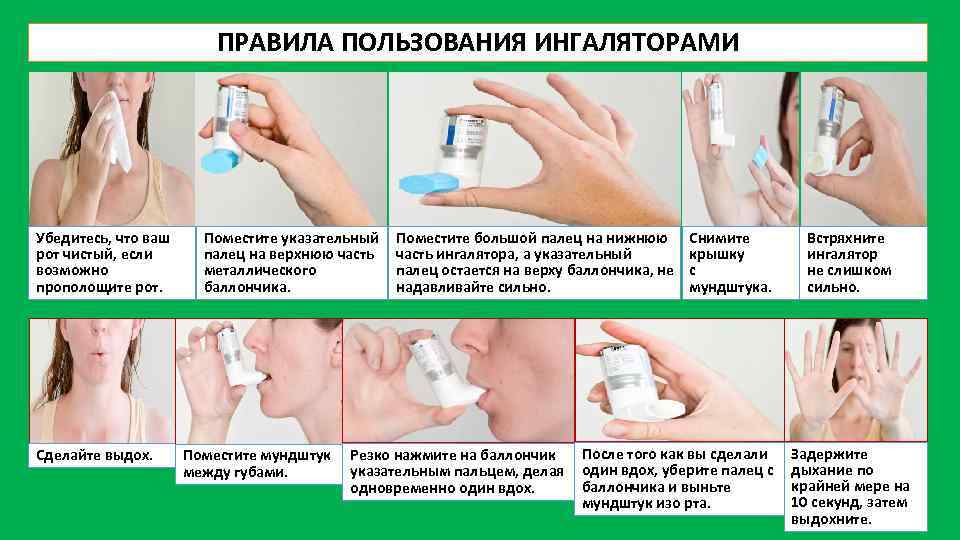 ПРАВИЛА ПОЛЬЗОВАНИЯ ИНГАЛЯТОРАМИ Убедитесь, что ваш рот чистый, если возможно прополощите рот. Сделайте выдох. Поместите указательный палец на верхнюю часть металлического баллончика. Поместите мундштук между губами. Поместите большой палец на нижнюю часть ингалятора, а указательный палец остается на верху баллончика, не надавливайте сильно. Резко нажмите на баллончик указательным пальцем, делая одновременно один вдох. Снимите крышку с мундштука. После того как вы сделали один вдох, уберите палец с баллончика и выньте мундштук изо рта. Встряхните ингалятор не слишком сильно. Задержите дыхание по крайней мере на 10 секунд, затем выдохните.
ПРАВИЛА ПОЛЬЗОВАНИЯ ИНГАЛЯТОРАМИ Убедитесь, что ваш рот чистый, если возможно прополощите рот. Сделайте выдох. Поместите указательный палец на верхнюю часть металлического баллончика. Поместите мундштук между губами. Поместите большой палец на нижнюю часть ингалятора, а указательный палец остается на верху баллончика, не надавливайте сильно. Резко нажмите на баллончик указательным пальцем, делая одновременно один вдох. Снимите крышку с мундштука. После того как вы сделали один вдох, уберите палец с баллончика и выньте мундштук изо рта. Встряхните ингалятор не слишком сильно. Задержите дыхание по крайней мере на 10 секунд, затем выдохните.
 СПЕЙСЕР И НЕБУЛАЙЗЕР СПЕЙСЕР Спейсер является вспомогательным доставочным устройством для ингаляций. Спейсер это промежуточная камера, которая служит промежуточным резервуаром для аэрозоли лекарственного вещества. Спейсер принимается с целью обеспечение максимальной эффективности и безопасности применении дозированных аэрозольных ингаляторов. Так же спейсер рекомендуется применять пациентам, у которых недостаточная техника ингаляций с помощью ДАИ. В случае, если ингалятор не аэрозольный, а порошковый, спейсер не применяется. НЕБУЛАЙЗЕР 1. Эффективное устранение приступа удушья, поскольку препарат быстро проникает в бронхи. 2. Аппарат можно применять при развитии симптоматики, угрожающей жизни пациента. 3. Простота и доступность использования у всех возрастных категорий. 4. Нет необходимости координировать процесс вдоха и ингаляцию. 5. Практически не влияет на другие органы и системы. 6. Возможность комбинации различных лекарственных средств. 7. Применение высоких дозировок препарата при необходимости. 8. Использование небулайзера происходит как в домашних условиях, так и в дороге или в стационаре. 9. Отсутствие пропеллентов и фреона. 10. Аппарат можно подсоединить к контуру подачи кислорода.
СПЕЙСЕР И НЕБУЛАЙЗЕР СПЕЙСЕР Спейсер является вспомогательным доставочным устройством для ингаляций. Спейсер это промежуточная камера, которая служит промежуточным резервуаром для аэрозоли лекарственного вещества. Спейсер принимается с целью обеспечение максимальной эффективности и безопасности применении дозированных аэрозольных ингаляторов. Так же спейсер рекомендуется применять пациентам, у которых недостаточная техника ингаляций с помощью ДАИ. В случае, если ингалятор не аэрозольный, а порошковый, спейсер не применяется. НЕБУЛАЙЗЕР 1. Эффективное устранение приступа удушья, поскольку препарат быстро проникает в бронхи. 2. Аппарат можно применять при развитии симптоматики, угрожающей жизни пациента. 3. Простота и доступность использования у всех возрастных категорий. 4. Нет необходимости координировать процесс вдоха и ингаляцию. 5. Практически не влияет на другие органы и системы. 6. Возможность комбинации различных лекарственных средств. 7. Применение высоких дозировок препарата при необходимости. 8. Использование небулайзера происходит как в домашних условиях, так и в дороге или в стационаре. 9. Отсутствие пропеллентов и фреона. 10. Аппарат можно подсоединить к контуру подачи кислорода.
 ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ЛЕЧЕНИЕ, 2 2. При тяжёлом приступе удушья или астматическом статусе добавляют холинолитики или комбинированные препараты селективных β 2 агонистов короткого действия с холинолитиками. Ипратропия бромид — (атровент) раствор для ингаляций во флаконах по 20 мл (250 мкг/мл). 1. Ингаляции по 0, 4— 2, 0 мл (0, 1— 0, 5 мг) через небулайзер в течение 10— 15 мин. 2. Начало действия через 5— 20 мин, максимальный эффект через 90 мин, длительность 3— 4 ч. 3. Возможные побочные эф фекты: кашель, сухость в полости рта, неприятные вкусовые ощущения. Противопоказания: гиперчувствительность, беременность (I триместр); с осторожностью при закрытоугольной глаукоме, гиперплазии предстательной железы, детском возрасте до 6 лет. 4. Допустимо применение дозированного ингалятора по 40— 80 мкг (2 — 4 дозы); важно соблюдать технику ингаляции. Фенотерол + ипратропия бромид (беродуал*) раствор для ингаляций во флаконах по 20 мл. 1. Ингаляции 1— 2 мл (20— 40 капель) через небулайзер в течение 10— 15 мин. 2. Начало действия через 15 мин, максимальный эффект достигается через 1 2 ч, длительность до 6 ч.
ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ЛЕЧЕНИЕ, 2 2. При тяжёлом приступе удушья или астматическом статусе добавляют холинолитики или комбинированные препараты селективных β 2 агонистов короткого действия с холинолитиками. Ипратропия бромид — (атровент) раствор для ингаляций во флаконах по 20 мл (250 мкг/мл). 1. Ингаляции по 0, 4— 2, 0 мл (0, 1— 0, 5 мг) через небулайзер в течение 10— 15 мин. 2. Начало действия через 5— 20 мин, максимальный эффект через 90 мин, длительность 3— 4 ч. 3. Возможные побочные эф фекты: кашель, сухость в полости рта, неприятные вкусовые ощущения. Противопоказания: гиперчувствительность, беременность (I триместр); с осторожностью при закрытоугольной глаукоме, гиперплазии предстательной железы, детском возрасте до 6 лет. 4. Допустимо применение дозированного ингалятора по 40— 80 мкг (2 — 4 дозы); важно соблюдать технику ингаляции. Фенотерол + ипратропия бромид (беродуал*) раствор для ингаляций во флаконах по 20 мл. 1. Ингаляции 1— 2 мл (20— 40 капель) через небулайзер в течение 10— 15 мин. 2. Начало действия через 15 мин, максимальный эффект достигается через 1 2 ч, длительность до 6 ч.
 ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ЛЕЧЕНИЕ, 3 3. Глюкокортикоиды — их применение зависит от тяжести приступа бронхиальной астмы. Парентерально: Преднизолон ампулы по 1 мл (30 мг/мл). v Клинический эффект глюкокортикоидов развивается через 1 ч после введения. Т ½ в плазме 2, 2— 3, 5 ч, в тканях 18— 36 ч. v Побочные эффекты при внутривенном введении: анафилаксия, покраснение лица и щёк, судороги. v Противопоказания: гиперчувствительность, язвенная болезнь желудка и двенадцатиперстной кишки, тяжёлая форма артериальной гипертензии, почечная недостаточность. v Системные глюкокортикоиды следует применять у пациентов, получающих кортикостероидные гормоны в качестве базисной терапии и при слабом эффекте β 2 агонистов. Ингаляционно: Будесонид (пульмикорт*) суспензия для ингаляции по 2 мл (250 мкг/мл, 500 мкг/мл). v Целесообразно применять у пациентов, не использующих глюкокортикоиды в качестве базисной терапии. При среднетяжёлом течении приступа: v Преднизолон в/в 60 90 мг, предварительно развести в 0, 9% р ре натрия хлорида до 10— 20 мл, вводить струйно, медленно. v Либо будесонид 1000— 2000 мкг через небулайзер в течение 5— 10 мин. При тяжёлом течении приступа: v Преднизолон в/в 90— 150 мг (до 300 мг). По жизненным показаниям противопоказания отсутствуют. v Будесонид 1000— 2000 мкг через небулайзер в течение 5— 10 мин. Используют как дополнение к системному введению глюкокортикоидов.
ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ЛЕЧЕНИЕ, 3 3. Глюкокортикоиды — их применение зависит от тяжести приступа бронхиальной астмы. Парентерально: Преднизолон ампулы по 1 мл (30 мг/мл). v Клинический эффект глюкокортикоидов развивается через 1 ч после введения. Т ½ в плазме 2, 2— 3, 5 ч, в тканях 18— 36 ч. v Побочные эффекты при внутривенном введении: анафилаксия, покраснение лица и щёк, судороги. v Противопоказания: гиперчувствительность, язвенная болезнь желудка и двенадцатиперстной кишки, тяжёлая форма артериальной гипертензии, почечная недостаточность. v Системные глюкокортикоиды следует применять у пациентов, получающих кортикостероидные гормоны в качестве базисной терапии и при слабом эффекте β 2 агонистов. Ингаляционно: Будесонид (пульмикорт*) суспензия для ингаляции по 2 мл (250 мкг/мл, 500 мкг/мл). v Целесообразно применять у пациентов, не использующих глюкокортикоиды в качестве базисной терапии. При среднетяжёлом течении приступа: v Преднизолон в/в 60 90 мг, предварительно развести в 0, 9% р ре натрия хлорида до 10— 20 мл, вводить струйно, медленно. v Либо будесонид 1000— 2000 мкг через небулайзер в течение 5— 10 мин. При тяжёлом течении приступа: v Преднизолон в/в 90— 150 мг (до 300 мг). По жизненным показаниям противопоказания отсутствуют. v Будесонид 1000— 2000 мкг через небулайзер в течение 5— 10 мин. Используют как дополнение к системному введению глюкокортикоидов.
 ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ЛЕЧЕНИЕ, 4 v v 4. При ухудшении состояния и угрозе остановки дыхания: Эпинефрин 0, 1% — 0, 3— 0, 5 мл в/м или п/к, при необходимости повторить через 20 мин до трёх раз. При астматическом статусе показана кислородотерапия (осторожно при цианозе) со скоростью 2 4 л/мин. Контроль ЧДД, ЧСС, АД, а при тяжёлом приступе и астматическом статусе ЭКГ из за возможных осложнений со стороны сердца. Готовность к проведению ИВЛ и реанимационных мероприятий. КРИТЕРИИ ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ 1. Хороший ответ на проводимую терапию: 1) состояние стабильное; 2) уменьшились одышка и количество сухих хрипов в лёгких; 3) ПСВ увеличилась на 60 л/мин (у детей на 12— 15% от исходной). 2. Неполный ответ на проводимую терапию: 1) состояние нестабильное; 2) симптомы выражены в прежней степени; 3) сохраняются участки с плохой проводимостью дыхания; 4) нет прироста ПСВ. 3. Плохой ответ на проводимую терапию: 1) симптомы выражены в прежней степени или нарастают; 2) ПСВ уменьшается.
ПРИСТУП БА, АСТМАТИЧЕСКИЙ СТАТУС – ЛЕЧЕНИЕ, 4 v v 4. При ухудшении состояния и угрозе остановки дыхания: Эпинефрин 0, 1% — 0, 3— 0, 5 мл в/м или п/к, при необходимости повторить через 20 мин до трёх раз. При астматическом статусе показана кислородотерапия (осторожно при цианозе) со скоростью 2 4 л/мин. Контроль ЧДД, ЧСС, АД, а при тяжёлом приступе и астматическом статусе ЭКГ из за возможных осложнений со стороны сердца. Готовность к проведению ИВЛ и реанимационных мероприятий. КРИТЕРИИ ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ 1. Хороший ответ на проводимую терапию: 1) состояние стабильное; 2) уменьшились одышка и количество сухих хрипов в лёгких; 3) ПСВ увеличилась на 60 л/мин (у детей на 12— 15% от исходной). 2. Неполный ответ на проводимую терапию: 1) состояние нестабильное; 2) симптомы выражены в прежней степени; 3) сохраняются участки с плохой проводимостью дыхания; 4) нет прироста ПСВ. 3. Плохой ответ на проводимую терапию: 1) симптомы выражены в прежней степени или нарастают; 2) ПСВ уменьшается.
 РЕКОМЕНДАЦИИ ПОСЛЕ КУПИРОВАНИЯ ПРИСТУПА 1) 2) 3) 4) 5) 6) 7) 8) 1. 2. 3. 4. ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ: тяжёлый приступ бронхиальной астмы или астматический статус; подозрение на развитие осложнений; отсутствие быстрого ответа на бронходилатационную терапию; дальнейшее ухудшение состояния больного на фоне начатого лечения; длительное использование или недавно прекращенный приём системных глюкокортикоидов; частая госпитализация в отделение интенсивной терапии в течение последнего года; больные, не придерживающиеся плана лечения бронхиальной астмы; больные, страдающие психическими заболеваниями. РЕКОМЕНДАЦИИ ДЛЯ ОСТАВЛЕННЫХ ДОМА БОЛЬНЫХ (при купировании лёгкого/среднетяжёлого приступа бронхиальной астмы, стабильном состоянии, отсутствии осложнений пациенты могут быть оставлены дома). 1. Исключить контакт с причинно значимыми аллергенами. 2. Исключить (или максимально ограничить) влияние неспецифических раздражителей: курения, профессиональных вредностей, поллютантов, резких запахов и других. 3. При необходимости лимитировать физическую и психоэмоциональную нагрузку. 4. Запретить приём β адреноблокаторов. 5. Амбулаторная консультация лечащего врача (пульмонолога, аллерголога иммунолога) для определения дальнейшей тактики (обследования, лечения обострения бронхиальной астмы, подбора базисной терапии). 6. Обучение в астмашколе. ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ Применение психотропных препаратов, наркотических анальгетиков, антигистаминных препаратов. Массивная гидратация. Применение ацетилсалициловой кислоты. Применение аминофиллина (эуфиллина) – не ↑ бронходилатирующий эффект, но ↑ побочные эффекты.
РЕКОМЕНДАЦИИ ПОСЛЕ КУПИРОВАНИЯ ПРИСТУПА 1) 2) 3) 4) 5) 6) 7) 8) 1. 2. 3. 4. ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ: тяжёлый приступ бронхиальной астмы или астматический статус; подозрение на развитие осложнений; отсутствие быстрого ответа на бронходилатационную терапию; дальнейшее ухудшение состояния больного на фоне начатого лечения; длительное использование или недавно прекращенный приём системных глюкокортикоидов; частая госпитализация в отделение интенсивной терапии в течение последнего года; больные, не придерживающиеся плана лечения бронхиальной астмы; больные, страдающие психическими заболеваниями. РЕКОМЕНДАЦИИ ДЛЯ ОСТАВЛЕННЫХ ДОМА БОЛЬНЫХ (при купировании лёгкого/среднетяжёлого приступа бронхиальной астмы, стабильном состоянии, отсутствии осложнений пациенты могут быть оставлены дома). 1. Исключить контакт с причинно значимыми аллергенами. 2. Исключить (или максимально ограничить) влияние неспецифических раздражителей: курения, профессиональных вредностей, поллютантов, резких запахов и других. 3. При необходимости лимитировать физическую и психоэмоциональную нагрузку. 4. Запретить приём β адреноблокаторов. 5. Амбулаторная консультация лечащего врача (пульмонолога, аллерголога иммунолога) для определения дальнейшей тактики (обследования, лечения обострения бронхиальной астмы, подбора базисной терапии). 6. Обучение в астмашколе. ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ Применение психотропных препаратов, наркотических анальгетиков, антигистаминных препаратов. Массивная гидратация. Применение ацетилсалициловой кислоты. Применение аминофиллина (эуфиллина) – не ↑ бронходилатирующий эффект, но ↑ побочные эффекты.
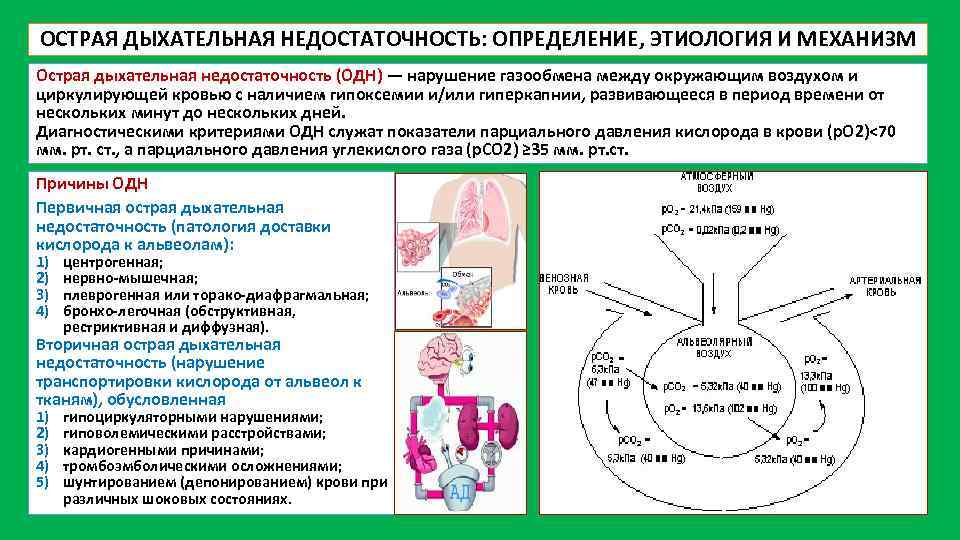 ОСТРАЯ ДЫХАТЕЛЬНАЯ НЕДОСТАТОЧНОСТЬ: ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И МЕХАНИЗМ Острая дыхательная недостаточность (ОДН) — нарушение газообмена между окружающим воздухом и циркулирующей кровью с наличием гипоксемии и/или гиперкапнии, развивающееся в период времени от нескольких минут до нескольких дней. Диагностическими критериями ОДН служат показатели парциального давления кислорода в крови (р. О 2)<70 мм. рт. ст. , а парциального давления углекислого газа (р. СО 2) ≥ 35 мм. рт. ст. Причины ОДН Первичная острая дыхательная недостаточность (патология доставки кислорода к альвеолам): 1) 2) 3) 4) центрогенная; нервно мышечная; плеврогенная или торако диафрагмальная; бронхо легочная (обструктивная, рестриктивная и диффузная). Вторичная острая дыхательная недостаточность (нарушение транспортировки кислорода от альвеол к тканям), обусловленная 1) 2) 3) 4) 5) гипоциркуляторными нарушениями; гиповолемическими расстройствами; кардиогенными причинами; тромбоэмболическими осложнениями; шунтированием (депонированием) крови при различных шоковых состояниях.
ОСТРАЯ ДЫХАТЕЛЬНАЯ НЕДОСТАТОЧНОСТЬ: ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И МЕХАНИЗМ Острая дыхательная недостаточность (ОДН) — нарушение газообмена между окружающим воздухом и циркулирующей кровью с наличием гипоксемии и/или гиперкапнии, развивающееся в период времени от нескольких минут до нескольких дней. Диагностическими критериями ОДН служат показатели парциального давления кислорода в крови (р. О 2)<70 мм. рт. ст. , а парциального давления углекислого газа (р. СО 2) ≥ 35 мм. рт. ст. Причины ОДН Первичная острая дыхательная недостаточность (патология доставки кислорода к альвеолам): 1) 2) 3) 4) центрогенная; нервно мышечная; плеврогенная или торако диафрагмальная; бронхо легочная (обструктивная, рестриктивная и диффузная). Вторичная острая дыхательная недостаточность (нарушение транспортировки кислорода от альвеол к тканям), обусловленная 1) 2) 3) 4) 5) гипоциркуляторными нарушениями; гиповолемическими расстройствами; кардиогенными причинами; тромбоэмболическими осложнениями; шунтированием (депонированием) крови при различных шоковых состояниях.
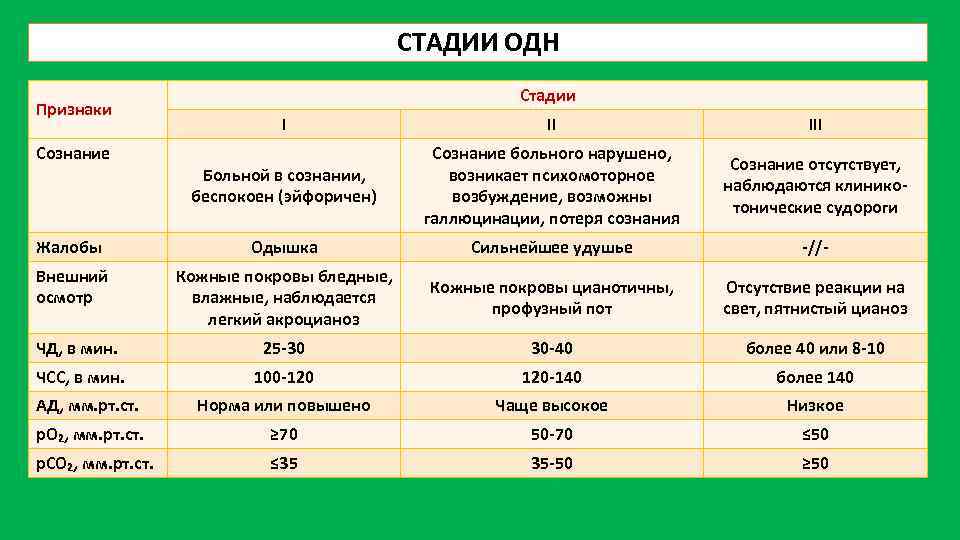 СТАДИИ ОДН Признаки Стадии I II III Больной в сознании, беспокоен (эйфоричен) Сознание больного нарушено, возникает психомоторное возбуждение, возможны галлюцинации, потеря сознания Сознание отсутствует, наблюдаются клинико тонические судороги Жалобы Одышка Сильнейшее удушье // Внешний осмотр Кожные покровы бледные, влажные, наблюдается легкий акроцианоз Кожные покровы цианотичны, профузный пот Отсутствие реакции на свет, пятнистый цианоз ЧД, в мин. 25 30 30 40 более 40 или 8 10 ЧСС, в мин. 100 120 140 более 140 АД, мм. рт. ст. Норма или повышено Чаще высокое Низкое p. O₂, мм. рт. ст. ≥ 70 50 70 ≤ 50 p. CO₂, мм. рт. ст. ≤ 35 35 50 ≥ 50 Сознание
СТАДИИ ОДН Признаки Стадии I II III Больной в сознании, беспокоен (эйфоричен) Сознание больного нарушено, возникает психомоторное возбуждение, возможны галлюцинации, потеря сознания Сознание отсутствует, наблюдаются клинико тонические судороги Жалобы Одышка Сильнейшее удушье // Внешний осмотр Кожные покровы бледные, влажные, наблюдается легкий акроцианоз Кожные покровы цианотичны, профузный пот Отсутствие реакции на свет, пятнистый цианоз ЧД, в мин. 25 30 30 40 более 40 или 8 10 ЧСС, в мин. 100 120 140 более 140 АД, мм. рт. ст. Норма или повышено Чаще высокое Низкое p. O₂, мм. рт. ст. ≥ 70 50 70 ≤ 50 p. CO₂, мм. рт. ст. ≤ 35 35 50 ≥ 50 Сознание
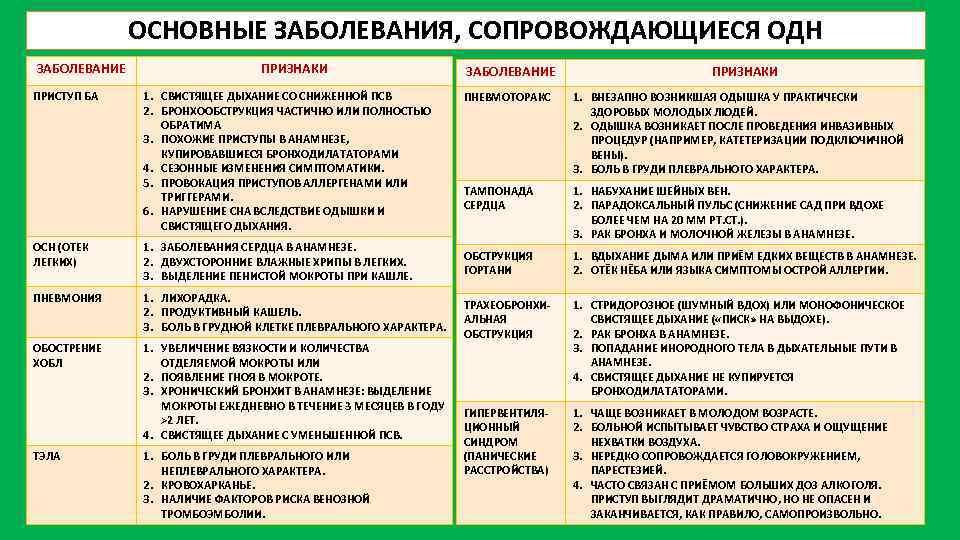 ОСНОВНЫЕ ЗАБОЛЕВАНИЯ, СОПРОВОЖДАЮЩИЕСЯ ОДН ЗАБОЛЕВАНИЕ ПРИСТУП БА ПРИЗНАКИ 1. СВИСТЯЩЕЕ ДЫХАНИЕ СО СНИЖЕННОЙ ПСВ 2. БРОНХООБСТРУКЦИЯ ЧАСТИЧНО ИЛИ ПОЛНОСТЬЮ ОБРАТИМА 3. ПОХОЖИЕ ПРИСТУПЫ В АНАМНЕЗЕ, КУПИРОВАВШИЕСЯ БРОНХОДИЛАТАТОРАМИ 4. СЕЗОННЫЕ ИЗМЕНЕНИЯ СИМПТОМАТИКИ. 5. ПРОВОКАЦИЯ ПРИСТУПОВ АЛЛЕРГЕНАМИ ИЛИ ТРИГГЕРАМИ. 6. НАРУШЕНИЕ СНА ВСЛЕДСТВИЕ ОДЫШКИ И СВИСТЯЩЕГО ДЫХАНИЯ. ОСН (ОТЕК ЛЕГКИХ) 1. ЗАБОЛЕВАНИЯ СЕРДЦА В АНАМНЕЗЕ. 2. ДВУХСТОРОННИЕ ВЛАЖНЫЕ ХРИПЫ В ЛЕГКИХ. 3. ВЫДЕЛЕНИЕ ПЕНИСТОЙ МОКРОТЫ ПРИ КАШЛЕ. ПНЕВМОНИЯ 1. ЛИХОРАДКА. 2. ПРОДУКТИВНЫЙ КАШЕЛЬ. 3. БОЛЬ В ГРУДНОЙ КЛЕТКЕ ПЛЕВРАЛЬНОГО ХАРАКТЕРА. ОБОСТРЕНИЕ ХОБЛ 1. УВЕЛИЧЕНИЕ ВЯЗКОСТИ И КОЛИЧЕСТВА ОТДЕЛЯЕМОЙ МОКРОТЫ ИЛИ 2. ПОЯВЛЕНИЕ ГНОЯ В МОКРОТЕ. 3. ХРОНИЧЕСКИЙ БРОНХИТ В АНАМНЕЗЕ: ВЫДЕЛЕНИЕ МОКРОТЫ ЕЖЕДНЕВНО В ТЕЧЕНИЕ 3 МЕСЯЦЕВ В ГОДУ >2 ЛЕТ. 4. СВИСТЯЩЕЕ ДЫХАНИЕ С УМЕНЬШЕННОЙ ПСВ. ТЭЛА 1. БОЛЬ В ГРУДИ ПЛЕВРАЛЬНОГО ИЛИ НЕПЛЕВРАЛЬНОГО ХАРАКТЕРА. 2. КРОВОХАРКАНЬЕ. 3. НАЛИЧИЕ ФАКТОРОВ РИСКА ВЕНОЗНОЙ ТРОМБОЭМБОЛИИ. ЗАБОЛЕВАНИЕ ПРИЗНАКИ ПНЕВМОТОРАКС 1. ВНЕЗАПНО ВОЗНИКШАЯ ОДЫШКА У ПРАКТИЧЕСКИ ЗДОРОВЫХ МОЛОДЫХ ЛЮДЕЙ. 2. ОДЫШКА ВОЗНИКАЕТ ПОСЛЕ ПРОВЕДЕНИЯ ИНВАЗИВНЫХ ПРОЦЕДУР (НАПРИМЕР, КАТЕТЕРИЗАЦИИ ПОДКЛЮЧИЧНОЙ ВЕНЫ). 3. БОЛЬ В ГРУДИ ПЛЕВРАЛЬНОГО ХАРАКТЕРА. ТАМПОНАДА СЕРДЦА 1. НАБУХАНИЕ ШЕЙНЫХ ВЕН. 2. ПАРАДОКСАЛЬНЫЙ ПУЛЬС (СНИЖЕНИЕ САД ПРИ ВДОХЕ БОЛЕЕ ЧЕМ НА 20 ММ РТ. СТ. ). 3. РАК БРОНХА И МОЛОЧНОЙ ЖЕЛЕЗЫ В АНАМНЕЗЕ. ОБСТРУКЦИЯ ГОРТАНИ 1. ВДЫХАНИЕ ДЫМА ИЛИ ПРИЁМ ЕДКИХ ВЕЩЕСТВ В АНАМНЕЗЕ. 2. ОТЁК НЁБА ИЛИ ЯЗЫКА СИМПТОМЫ ОСТРОЙ АЛЛЕРГИИ. ТРАХЕОБРОНХИ АЛЬНАЯ ОБСТРУКЦИЯ 1. СТРИДОРОЗНОЕ (ШУМНЫЙ ВДОХ) ИЛИ МОНОФОНИЧЕСКОЕ СВИСТЯЩЕЕ ДЫХАНИЕ ( «ПИСК» НА ВЫДОХЕ). 2. РАК БРОНХА В АНАМНЕЗЕ. 3. ПОПАДАНИЕ ИНОРОДНОГО ТЕЛА В ДЫХАТЕЛЬНЫЕ ПУТИ В АНАМНЕЗЕ. 4. СВИСТЯЩЕЕ ДЫХАНИЕ НЕ КУПИРУЕТСЯ БРОНХОДИЛАТАТОРАМИ. ГИПЕРВЕНТИЛЯ ЦИОННЫЙ СИНДРОМ (ПАНИЧЕСКИЕ РАССТРОЙСТВА) 1. ЧАЩЕ ВОЗНИКАЕТ В МОЛОДОМ ВОЗРАСТЕ. 2. БОЛЬНОЙ ИСПЫТЫВАЕТ ЧУВСТВО СТРАХА И ОЩУЩЕНИЕ НЕХВАТКИ ВОЗДУХА. 3. НЕРЕДКО СОПРОВОЖДАЕТСЯ ГОЛОВОКРУЖЕНИЕМ, ПАРЕСТЕЗИЕЙ. 4. ЧАСТО СВЯЗАН С ПРИЁМОМ БОЛЬШИХ ДОЗ АЛКОГОЛЯ. ПРИСТУП ВЫГЛЯДИТ ДРАМАТИЧНО, НО НЕ ОПАСЕН И ЗАКАНЧИВАЕТСЯ, КАК ПРАВИЛО, САМОПРОИЗВОЛЬНО.
ОСНОВНЫЕ ЗАБОЛЕВАНИЯ, СОПРОВОЖДАЮЩИЕСЯ ОДН ЗАБОЛЕВАНИЕ ПРИСТУП БА ПРИЗНАКИ 1. СВИСТЯЩЕЕ ДЫХАНИЕ СО СНИЖЕННОЙ ПСВ 2. БРОНХООБСТРУКЦИЯ ЧАСТИЧНО ИЛИ ПОЛНОСТЬЮ ОБРАТИМА 3. ПОХОЖИЕ ПРИСТУПЫ В АНАМНЕЗЕ, КУПИРОВАВШИЕСЯ БРОНХОДИЛАТАТОРАМИ 4. СЕЗОННЫЕ ИЗМЕНЕНИЯ СИМПТОМАТИКИ. 5. ПРОВОКАЦИЯ ПРИСТУПОВ АЛЛЕРГЕНАМИ ИЛИ ТРИГГЕРАМИ. 6. НАРУШЕНИЕ СНА ВСЛЕДСТВИЕ ОДЫШКИ И СВИСТЯЩЕГО ДЫХАНИЯ. ОСН (ОТЕК ЛЕГКИХ) 1. ЗАБОЛЕВАНИЯ СЕРДЦА В АНАМНЕЗЕ. 2. ДВУХСТОРОННИЕ ВЛАЖНЫЕ ХРИПЫ В ЛЕГКИХ. 3. ВЫДЕЛЕНИЕ ПЕНИСТОЙ МОКРОТЫ ПРИ КАШЛЕ. ПНЕВМОНИЯ 1. ЛИХОРАДКА. 2. ПРОДУКТИВНЫЙ КАШЕЛЬ. 3. БОЛЬ В ГРУДНОЙ КЛЕТКЕ ПЛЕВРАЛЬНОГО ХАРАКТЕРА. ОБОСТРЕНИЕ ХОБЛ 1. УВЕЛИЧЕНИЕ ВЯЗКОСТИ И КОЛИЧЕСТВА ОТДЕЛЯЕМОЙ МОКРОТЫ ИЛИ 2. ПОЯВЛЕНИЕ ГНОЯ В МОКРОТЕ. 3. ХРОНИЧЕСКИЙ БРОНХИТ В АНАМНЕЗЕ: ВЫДЕЛЕНИЕ МОКРОТЫ ЕЖЕДНЕВНО В ТЕЧЕНИЕ 3 МЕСЯЦЕВ В ГОДУ >2 ЛЕТ. 4. СВИСТЯЩЕЕ ДЫХАНИЕ С УМЕНЬШЕННОЙ ПСВ. ТЭЛА 1. БОЛЬ В ГРУДИ ПЛЕВРАЛЬНОГО ИЛИ НЕПЛЕВРАЛЬНОГО ХАРАКТЕРА. 2. КРОВОХАРКАНЬЕ. 3. НАЛИЧИЕ ФАКТОРОВ РИСКА ВЕНОЗНОЙ ТРОМБОЭМБОЛИИ. ЗАБОЛЕВАНИЕ ПРИЗНАКИ ПНЕВМОТОРАКС 1. ВНЕЗАПНО ВОЗНИКШАЯ ОДЫШКА У ПРАКТИЧЕСКИ ЗДОРОВЫХ МОЛОДЫХ ЛЮДЕЙ. 2. ОДЫШКА ВОЗНИКАЕТ ПОСЛЕ ПРОВЕДЕНИЯ ИНВАЗИВНЫХ ПРОЦЕДУР (НАПРИМЕР, КАТЕТЕРИЗАЦИИ ПОДКЛЮЧИЧНОЙ ВЕНЫ). 3. БОЛЬ В ГРУДИ ПЛЕВРАЛЬНОГО ХАРАКТЕРА. ТАМПОНАДА СЕРДЦА 1. НАБУХАНИЕ ШЕЙНЫХ ВЕН. 2. ПАРАДОКСАЛЬНЫЙ ПУЛЬС (СНИЖЕНИЕ САД ПРИ ВДОХЕ БОЛЕЕ ЧЕМ НА 20 ММ РТ. СТ. ). 3. РАК БРОНХА И МОЛОЧНОЙ ЖЕЛЕЗЫ В АНАМНЕЗЕ. ОБСТРУКЦИЯ ГОРТАНИ 1. ВДЫХАНИЕ ДЫМА ИЛИ ПРИЁМ ЕДКИХ ВЕЩЕСТВ В АНАМНЕЗЕ. 2. ОТЁК НЁБА ИЛИ ЯЗЫКА СИМПТОМЫ ОСТРОЙ АЛЛЕРГИИ. ТРАХЕОБРОНХИ АЛЬНАЯ ОБСТРУКЦИЯ 1. СТРИДОРОЗНОЕ (ШУМНЫЙ ВДОХ) ИЛИ МОНОФОНИЧЕСКОЕ СВИСТЯЩЕЕ ДЫХАНИЕ ( «ПИСК» НА ВЫДОХЕ). 2. РАК БРОНХА В АНАМНЕЗЕ. 3. ПОПАДАНИЕ ИНОРОДНОГО ТЕЛА В ДЫХАТЕЛЬНЫЕ ПУТИ В АНАМНЕЗЕ. 4. СВИСТЯЩЕЕ ДЫХАНИЕ НЕ КУПИРУЕТСЯ БРОНХОДИЛАТАТОРАМИ. ГИПЕРВЕНТИЛЯ ЦИОННЫЙ СИНДРОМ (ПАНИЧЕСКИЕ РАССТРОЙСТВА) 1. ЧАЩЕ ВОЗНИКАЕТ В МОЛОДОМ ВОЗРАСТЕ. 2. БОЛЬНОЙ ИСПЫТЫВАЕТ ЧУВСТВО СТРАХА И ОЩУЩЕНИЕ НЕХВАТКИ ВОЗДУХА. 3. НЕРЕДКО СОПРОВОЖДАЕТСЯ ГОЛОВОКРУЖЕНИЕМ, ПАРЕСТЕЗИЕЙ. 4. ЧАСТО СВЯЗАН С ПРИЁМОМ БОЛЬШИХ ДОЗ АЛКОГОЛЯ. ПРИСТУП ВЫГЛЯДИТ ДРАМАТИЧНО, НО НЕ ОПАСЕН И ЗАКАНЧИВАЕТСЯ, КАК ПРАВИЛО, САМОПРОИЗВОЛЬНО.
 ОСТРАЯ ДЫХАТЕЛЬНАЯ НЕДОСТАТОЧНОСТЬ: КЛИНИКА NB!!! Жалобы и клинические симптомы при острой дыхательной недостаточности неспецифичны и в значительной степени зависят от заболевания, которое привело к её развитию. 1. 2. 3. 4. Одышка или удушье. Участие вспомогательных мышц в акте дыхания. Цианоз вследствие снижения насыщения крови кислородом. При гипоксии: a) нарушение психики (возбуждение, спутанность сознания, дезориентация); b) артериальная гипотензия и тахикардия (редко); c) артериальная гипертензия и тахикардия (обычно). 5. При гиперкапнии: a) нарушение сознания (потеря сознания, коматозное состояние); b) головная боль; c) гиперемия лица; d) артериальная гипотензия и тахикардия. 6. Внезапное снижение частоты дыхания менее 12 в минуту при сохранении прочих симптомов дыхательной недостаточности является неблагоприятным признаком, указывающим на возможную остановку дыхания.
ОСТРАЯ ДЫХАТЕЛЬНАЯ НЕДОСТАТОЧНОСТЬ: КЛИНИКА NB!!! Жалобы и клинические симптомы при острой дыхательной недостаточности неспецифичны и в значительной степени зависят от заболевания, которое привело к её развитию. 1. 2. 3. 4. Одышка или удушье. Участие вспомогательных мышц в акте дыхания. Цианоз вследствие снижения насыщения крови кислородом. При гипоксии: a) нарушение психики (возбуждение, спутанность сознания, дезориентация); b) артериальная гипотензия и тахикардия (редко); c) артериальная гипертензия и тахикардия (обычно). 5. При гиперкапнии: a) нарушение сознания (потеря сознания, коматозное состояние); b) головная боль; c) гиперемия лица; d) артериальная гипотензия и тахикардия. 6. Внезапное снижение частоты дыхания менее 12 в минуту при сохранении прочих симптомов дыхательной недостаточности является неблагоприятным признаком, указывающим на возможную остановку дыхания.
 ОДН, ДИАГНОСТИКА РАСПРОСС 1) Когда началась одышка? Как изменяется в динамике? 2) Имеется ли стридорозное или свистящее дыхание? 3) Есть ли одышка в покое? 4) Есть ли боль в груди? 5) Есть ли кашель или мокрота? Кровохарканье? 6) Что больной делал до того, как появились симптомы? 7) Какие лекарственные препараты принимает больной в настоящее время? 8) Есть ли признаки инфекции? 9) Курит ли больной? 10) Каково психическое состояние больного? 1. 2. 3. 4. 1. 2. Диагностический алгоритм при одышке ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения. Визуальная оценка: наличие ортопноэ, цианоза, следов травмы, признаков стеноза гортани (стридорозное дыхание, отек неба, языка), участия вспомогательной мускулатуры в дыхании. Оценка температуры, пульса, АД, ЧДД, наполнения яремных вен. Аускультация легких и сердца: выявление признаков патологического процесса, вызвавшего острую дыхательную недостаточность. ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ ЭКГ в 12 ти отведениях. Пикфлоуметрия.
ОДН, ДИАГНОСТИКА РАСПРОСС 1) Когда началась одышка? Как изменяется в динамике? 2) Имеется ли стридорозное или свистящее дыхание? 3) Есть ли одышка в покое? 4) Есть ли боль в груди? 5) Есть ли кашель или мокрота? Кровохарканье? 6) Что больной делал до того, как появились симптомы? 7) Какие лекарственные препараты принимает больной в настоящее время? 8) Есть ли признаки инфекции? 9) Курит ли больной? 10) Каково психическое состояние больного? 1. 2. 3. 4. 1. 2. Диагностический алгоритм при одышке ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения. Визуальная оценка: наличие ортопноэ, цианоза, следов травмы, признаков стеноза гортани (стридорозное дыхание, отек неба, языка), участия вспомогательной мускулатуры в дыхании. Оценка температуры, пульса, АД, ЧДД, наполнения яремных вен. Аускультация легких и сердца: выявление признаков патологического процесса, вызвавшего острую дыхательную недостаточность. ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ ЭКГ в 12 ти отведениях. Пикфлоуметрия.
 ОДН, ПРИНЦИПЫ ЛЕЧЕНИЯ 1. По возможности, устранение причины острой дыхательной недостаточности, общие мероприятия (положение больного, санация дыхательных путей, обеспечение венозного доступа). 2. Симптоматическая терапия (ингаляция кислорода для коррекция гипоксемии, ИВЛ и другие мероприятия в зависимости от клинических симптомов заболевания, вызвавшего острую дыхательную недостаточность).
ОДН, ПРИНЦИПЫ ЛЕЧЕНИЯ 1. По возможности, устранение причины острой дыхательной недостаточности, общие мероприятия (положение больного, санация дыхательных путей, обеспечение венозного доступа). 2. Симптоматическая терапия (ингаляция кислорода для коррекция гипоксемии, ИВЛ и другие мероприятия в зависимости от клинических симптомов заболевания, вызвавшего острую дыхательную недостаточность).
 КРОВОХАРКАНИЕ – ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Кровохарканье — появление в мокроте примеси крови. Инфекции: v бронхит (острый, но в большинстве случаев хронический); v пневмония; v абсцесс; v туберкулёз; v бронхоэктазы. Опухоли: v рак; v карциноид. Заболевания сердечно сосудистой системы: v ТЭЛА; v инфаркт лёгкого; v митральный стеноз и другие клапанные поражения сердца, вызывающие повышение давления в лёгочной артерии; v левожелудочковая недостаточность — отёк лёгких; v пороки развития лёгочных артерий и v вен; v аневризма аорты (просачивание крови в лёгочную ткань). Травмы: v повреждение грудной клетки; v послеоперационный период; v биопсия, катетеризация. Другие причины: v заболевания крови; v терапия антикоагулянтами; v инородное тело; v васкулиты. По механизму: 1. Механическая травма или ранение сосуда. 2. Патологический процесс с образованием дефекта сосудистой стенки. 3. Нарушение проницаемости сосудистой стенки. По степени кровопотери: 1) лёгкое (благоприятный прогноз): прожилки крови или равномерная примесь ярко красного цвета в мокроте; 2) тяжёлое (жизнеугрожающее): массивное кровотечение (отхаркивание большого количества крови в каждом плевке мокроты или более 1000 мл за 24 ч).
КРОВОХАРКАНИЕ – ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Кровохарканье — появление в мокроте примеси крови. Инфекции: v бронхит (острый, но в большинстве случаев хронический); v пневмония; v абсцесс; v туберкулёз; v бронхоэктазы. Опухоли: v рак; v карциноид. Заболевания сердечно сосудистой системы: v ТЭЛА; v инфаркт лёгкого; v митральный стеноз и другие клапанные поражения сердца, вызывающие повышение давления в лёгочной артерии; v левожелудочковая недостаточность — отёк лёгких; v пороки развития лёгочных артерий и v вен; v аневризма аорты (просачивание крови в лёгочную ткань). Травмы: v повреждение грудной клетки; v послеоперационный период; v биопсия, катетеризация. Другие причины: v заболевания крови; v терапия антикоагулянтами; v инородное тело; v васкулиты. По механизму: 1. Механическая травма или ранение сосуда. 2. Патологический процесс с образованием дефекта сосудистой стенки. 3. Нарушение проницаемости сосудистой стенки. По степени кровопотери: 1) лёгкое (благоприятный прогноз): прожилки крови или равномерная примесь ярко красного цвета в мокроте; 2) тяжёлое (жизнеугрожающее): массивное кровотечение (отхаркивание большого количества крови в каждом плевке мокроты или более 1000 мл за 24 ч).
 ОСОБЕННОСТИ КРОВОХАРКАНЬЯ ПРИ РАЗНЫХ ЗАБОЛЕВАНИЯХ Причина Острый бронхит Пневмония Абсцесс лёгких Туберкулёз Бронхоэкта тическая болезнь Рак бронха Инфаркт лёгкого Характерные признаки Слизисто гнойная мокрота с прожилками крови. Ржавая мокрота; острое заболевание с лихорадкой и одышкой; воспалительный очаг в лёгких. Гнойная мокрота с прожилками крови; лихорадка; боль в грудной клетке плеврального характера. Гнойная мокрота с прожилками крови; снижение массы тела; лихорадка. Обильная гнойная мокрота; предыдущие эпизоды кровохарканья в течение месяцев или лет. Длительное выделение слизистой мокроты с прожилками крови; снижение массы тела. Пенистая мокрота, окрашенная кровью (розовая), выраженная одышка; сопутствующее заболевание сердца Причина Характерные признаки Пороки развития сосудов лёгких Рецидивирующее кровохарканье; синдром Ослера Рандю с множественными телеангиоэктазиями. Контузия лёгких Предшествующая травма грудной клетки. Гемор рагический диатез Кровохарканье вслед за упорным кашлем; кровотечение из других мест. Лёгочный васкулит Гранулематоз Вегенера (вовлечение верхних и нижних отделов дыхательных путей, антинуклеарные антитела); синдром Гудпасчера (вовлечение лёгких и почек, антитела к базальной мембране клубочков). Врождённые Цианоз, симптом «барабанных пороки палочек» . сердца
ОСОБЕННОСТИ КРОВОХАРКАНЬЯ ПРИ РАЗНЫХ ЗАБОЛЕВАНИЯХ Причина Острый бронхит Пневмония Абсцесс лёгких Туберкулёз Бронхоэкта тическая болезнь Рак бронха Инфаркт лёгкого Характерные признаки Слизисто гнойная мокрота с прожилками крови. Ржавая мокрота; острое заболевание с лихорадкой и одышкой; воспалительный очаг в лёгких. Гнойная мокрота с прожилками крови; лихорадка; боль в грудной клетке плеврального характера. Гнойная мокрота с прожилками крови; снижение массы тела; лихорадка. Обильная гнойная мокрота; предыдущие эпизоды кровохарканья в течение месяцев или лет. Длительное выделение слизистой мокроты с прожилками крови; снижение массы тела. Пенистая мокрота, окрашенная кровью (розовая), выраженная одышка; сопутствующее заболевание сердца Причина Характерные признаки Пороки развития сосудов лёгких Рецидивирующее кровохарканье; синдром Ослера Рандю с множественными телеангиоэктазиями. Контузия лёгких Предшествующая травма грудной клетки. Гемор рагический диатез Кровохарканье вслед за упорным кашлем; кровотечение из других мест. Лёгочный васкулит Гранулематоз Вегенера (вовлечение верхних и нижних отделов дыхательных путей, антинуклеарные антитела); синдром Гудпасчера (вовлечение лёгких и почек, антитела к базальной мембране клубочков). Врождённые Цианоз, симптом «барабанных пороки палочек» . сердца
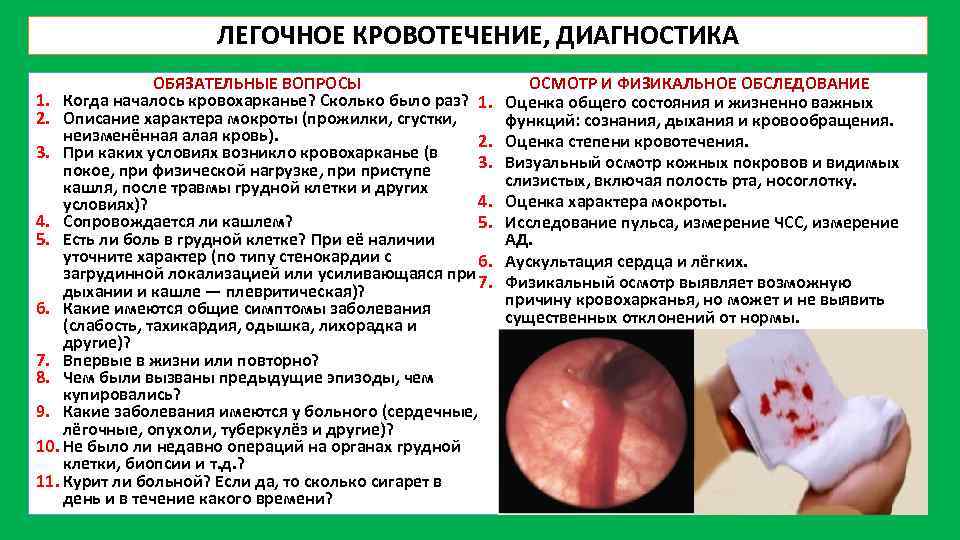 ЛЕГОЧНОЕ КРОВОТЕЧЕНИЕ, ДИАГНОСТИКА ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ 1. Когда началось кровохарканье? Сколько было раз? 1. 2. Описание характера мокроты (прожилки, сгустки, неизменённая алая кровь). 2. 3. При каких условиях возникло кровохарканье (в 3. покое, при физической нагрузке, приступе кашля, после травмы грудной клетки и других 4. условиях)? 4. Сопровождается ли кашлем? 5. 5. Есть ли боль в грудной клетке? При её наличии уточните характер (по типу стенокардии с 6. загрудинной локализацией или усиливающаяся при 7. дыхании и кашле — плевритическая)? 6. Какие имеются общие симптомы заболевания (слабость, тахикардия, одышка, лихорадка и другие)? 7. Впервые в жизни или повторно? 8. Чем были вызваны предыдущие эпизоды, чем купировались? 9. Какие заболевания имеются у больного (сердечные, лёгочные, опухоли, туберкулёз и другие)? 10. Не было ли недавно операций на органах грудной клетки, биопсии и т. д. ? 11. Курит ли больной? Если да, то сколько сигарет в день и в течение какого времени? ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Оценка общего состояния и жизненно важных функций: сознания, дыхания и кровообращения. Оценка степени кровотечения. Визуальный осмотр кожных покровов и видимых слизистых, включая полость рта, носоглотку. Оценка характера мокроты. Исследование пульса, измерение ЧСС, измерение АД. Аускультация сердца и лёгких. Физикальный осмотр выявляет возможную причину кровохарканья, но может и не выявить существенных отклонений от нормы.
ЛЕГОЧНОЕ КРОВОТЕЧЕНИЕ, ДИАГНОСТИКА ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ 1. Когда началось кровохарканье? Сколько было раз? 1. 2. Описание характера мокроты (прожилки, сгустки, неизменённая алая кровь). 2. 3. При каких условиях возникло кровохарканье (в 3. покое, при физической нагрузке, приступе кашля, после травмы грудной клетки и других 4. условиях)? 4. Сопровождается ли кашлем? 5. 5. Есть ли боль в грудной клетке? При её наличии уточните характер (по типу стенокардии с 6. загрудинной локализацией или усиливающаяся при 7. дыхании и кашле — плевритическая)? 6. Какие имеются общие симптомы заболевания (слабость, тахикардия, одышка, лихорадка и другие)? 7. Впервые в жизни или повторно? 8. Чем были вызваны предыдущие эпизоды, чем купировались? 9. Какие заболевания имеются у больного (сердечные, лёгочные, опухоли, туберкулёз и другие)? 10. Не было ли недавно операций на органах грудной клетки, биопсии и т. д. ? 11. Курит ли больной? Если да, то сколько сигарет в день и в течение какого времени? ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Оценка общего состояния и жизненно важных функций: сознания, дыхания и кровообращения. Оценка степени кровотечения. Визуальный осмотр кожных покровов и видимых слизистых, включая полость рта, носоглотку. Оценка характера мокроты. Исследование пульса, измерение ЧСС, измерение АД. Аускультация сердца и лёгких. Физикальный осмотр выявляет возможную причину кровохарканья, но может и не выявить существенных отклонений от нормы.
 КРОВОХАРКАНИЕ, ЛЕЧЕНИЕ При лёгком кровотечении проводят симптоматическую терапию. При тяжёлом (массивном) кровотечении: 1. Придать пациенту необходимое положение для исключения аспирации кровью. 2. Обеспечить санацию дыхательных путей. 3. Не разрешать больному вставать. 4. Успокоить больного. 5. Не давать пациенту есть и пить. 6. Обложить льдом и давать проглатывать кусочки льда. 7. Обеспечить подачу кислорода с большой скоростью (6 10 л/мин). 8. Обеспечить венозный доступ (при возможности несколько) и переливание жидкостей (1000— 3000 мл в зависимости от клинической картины): 0, 9% р р натрия хлорида, 5% р р декстрозы. 9. Ввести в/в капельно аминокапроновую кислоту 5% — 100 мл (5 г). 10. Обеспечить экстренную госпитализацию больного в стационар с отделением торакальной хирургии. 11. Контроль показателей гемодинамики и сатурации крови кислородом, поддержание витальных функций (в соответствии с общереанимационными принципами). Положение: с приподнятым головным концом. Устойчивое положение на боку.
КРОВОХАРКАНИЕ, ЛЕЧЕНИЕ При лёгком кровотечении проводят симптоматическую терапию. При тяжёлом (массивном) кровотечении: 1. Придать пациенту необходимое положение для исключения аспирации кровью. 2. Обеспечить санацию дыхательных путей. 3. Не разрешать больному вставать. 4. Успокоить больного. 5. Не давать пациенту есть и пить. 6. Обложить льдом и давать проглатывать кусочки льда. 7. Обеспечить подачу кислорода с большой скоростью (6 10 л/мин). 8. Обеспечить венозный доступ (при возможности несколько) и переливание жидкостей (1000— 3000 мл в зависимости от клинической картины): 0, 9% р р натрия хлорида, 5% р р декстрозы. 9. Ввести в/в капельно аминокапроновую кислоту 5% — 100 мл (5 г). 10. Обеспечить экстренную госпитализацию больного в стационар с отделением торакальной хирургии. 11. Контроль показателей гемодинамики и сатурации крови кислородом, поддержание витальных функций (в соответствии с общереанимационными принципами). Положение: с приподнятым головным концом. Устойчивое положение на боку.
 ЖЕЛЧНАЯ КОЛИКА ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Желчная колика – это симптомокомплекс, характеризующийся внезапно возникшими острыми болями в правом подреберье или эпигастральной области, иррадиирующие в правую руку и спину. 1. Желчная колика чаще возникает у женщин, реже — у мужчин. Это связано в первую очередь с тем, что желчнокаменная болезнь поражает женский организм в 2– 3 раза чаще. 2. Примерно 2– 4 % мужчин старше 60 лет и примерно 3– 8 % соответствующего возраста женщин хотя бы раз в жизни переносят желчную колику. 3. В большинстве случаев причиной желчной колики являются камни в желчном пузыре или желчевыводящих путях, а также билиарный сладж (густая вязкая желчь). Камень перемещается в наиболее чувствительную зону желчного пузыря – в область пузырного протока – вызывает резко выраженный спазм протока и усиление перистальтики желчного пузыря, который «старается» вытолкнуть камень, если это не происходит, возникает «Заклинивание» камня в протоке, нарушается отток желчи, повышается давление в желчном пузыре и развивается еще более выраженный спазм его гладкой мускулатуры, возникает ишемия стенки → выраженный болевой синдром.
ЖЕЛЧНАЯ КОЛИКА ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Желчная колика – это симптомокомплекс, характеризующийся внезапно возникшими острыми болями в правом подреберье или эпигастральной области, иррадиирующие в правую руку и спину. 1. Желчная колика чаще возникает у женщин, реже — у мужчин. Это связано в первую очередь с тем, что желчнокаменная болезнь поражает женский организм в 2– 3 раза чаще. 2. Примерно 2– 4 % мужчин старше 60 лет и примерно 3– 8 % соответствующего возраста женщин хотя бы раз в жизни переносят желчную колику. 3. В большинстве случаев причиной желчной колики являются камни в желчном пузыре или желчевыводящих путях, а также билиарный сладж (густая вязкая желчь). Камень перемещается в наиболее чувствительную зону желчного пузыря – в область пузырного протока – вызывает резко выраженный спазм протока и усиление перистальтики желчного пузыря, который «старается» вытолкнуть камень, если это не происходит, возникает «Заклинивание» камня в протоке, нарушается отток желчи, повышается давление в желчном пузыре и развивается еще более выраженный спазм его гладкой мускулатуры, возникает ишемия стенки → выраженный болевой синдром.
 ЖЕЛЧНАЯ КОЛИКА, КЛИНИКА 1. Приступы наступают внезапно или после еды, почти всегда сочетаются с непереносимостью жирного, жареного, выпечного, копченого, острого, спиртного. Желчную колику также может спровоцировать резкое физическое напряжение, работа в наклонном положении, инфекция, стресс. У женщин колика может совпадать с менструацией или возникать после родов. 2. В большинстве случаев боль при желчной колике достигает наивысшей степени в течение 60 минут. 3. Сильные болевые ощущения продолжаются, как правило, в течение 2– 6 часов (более длительная боль дает основания предполагать у пациента острый холецистит). 4. Боли начинаются в верхней части живота выше пупка, могут отдавать под правым ребром, распространиться на спину (как правило, в случае холецистита), плечо правой руки и даже на шею, боли усиливаются при движениях, глубоком дыхании. 5. Могут быть положительными симптомы: v Ортнера Грекова — если произвести поколачивание ребром ладони в области нижних правых ребер, больной может почувствовать боль; v Мерфи — если ввести кисть исследующего глубоко в область правого подреберья больного, появится резкая боль при вдохе; v Мюсси–Георгиевского — при надавливании между мышцами справа в надключичной области ощущается боль; v Захарьина — во время постукивания (перкуссии) в области желчного пузыря появляется боль. 6. Желчная колика часто сопровождается тошнотой и рвотой желчью, иногда — повышением температуры, желтухой (желтушное окрашивание кожи появляется через несколько часов после начала приступа и проходит спустя 1– 2 дня). 7. Если устранить колику, но не устранить ее причину, приступ может повториться через некоторое время, причем в период ремиссии пациент может чувствовать себя совершенно здоровым.
ЖЕЛЧНАЯ КОЛИКА, КЛИНИКА 1. Приступы наступают внезапно или после еды, почти всегда сочетаются с непереносимостью жирного, жареного, выпечного, копченого, острого, спиртного. Желчную колику также может спровоцировать резкое физическое напряжение, работа в наклонном положении, инфекция, стресс. У женщин колика может совпадать с менструацией или возникать после родов. 2. В большинстве случаев боль при желчной колике достигает наивысшей степени в течение 60 минут. 3. Сильные болевые ощущения продолжаются, как правило, в течение 2– 6 часов (более длительная боль дает основания предполагать у пациента острый холецистит). 4. Боли начинаются в верхней части живота выше пупка, могут отдавать под правым ребром, распространиться на спину (как правило, в случае холецистита), плечо правой руки и даже на шею, боли усиливаются при движениях, глубоком дыхании. 5. Могут быть положительными симптомы: v Ортнера Грекова — если произвести поколачивание ребром ладони в области нижних правых ребер, больной может почувствовать боль; v Мерфи — если ввести кисть исследующего глубоко в область правого подреберья больного, появится резкая боль при вдохе; v Мюсси–Георгиевского — при надавливании между мышцами справа в надключичной области ощущается боль; v Захарьина — во время постукивания (перкуссии) в области желчного пузыря появляется боль. 6. Желчная колика часто сопровождается тошнотой и рвотой желчью, иногда — повышением температуры, желтухой (желтушное окрашивание кожи появляется через несколько часов после начала приступа и проходит спустя 1– 2 дня). 7. Если устранить колику, но не устранить ее причину, приступ может повториться через некоторое время, причем в период ремиссии пациент может чувствовать себя совершенно здоровым.
 ЖЕЛЧНАЯ КОЛИКА, ЛЕЧЕНИЕ 1. Больного следует уложить на правый бок. 2. Необходимо соблюдать постельный режим с ограничением резких движений, так как активность может привести к усилению болевых ощущений. 3. Рекомендуемые некоторыми источниками наложение тепла или холода на область правого подреберья не стоит применять до точного установления диагноза. 4. Не следует давать больному еду или питьё – любое поступление пищи в желудочно кишечный тракт может спровоцировать выброс желчи и как следствие, ухудшение состояния. 5. Медикаментозное лечение заключается в применении спазмолитических препаратов (платифиллин 0, 2% по 2 мл в/м; атропина сульфат 0, 1% по 1 мл в/м; но шпа или дротаверин 2% по 2– 4 мл в/м; папаверин 2% по 2 мл в/м). 6. При выраженном болевом синдроме рекомендовано сочетать спазмолитики с анальгетиками (баралгин 5 мл в/м, в/в; анальгин 50% по 2 мл в/м; кеторолак по 1 мл в/м, вплоть до наркотических анальгетиков). 7. Если приступ удалось купировать, необходимо в ближайшие дни направить больного на приём к терапевту для получения рекомендаций по диете и лечению. Часто требуется назначение дополнительных методов обследования для выяснения и уточнения заболевания, вызвавшего приступ колики. 8. При продолжении некупированного приступа более 5 часов решается вопрос об экстренной госпитализации в хирургическое отделение.
ЖЕЛЧНАЯ КОЛИКА, ЛЕЧЕНИЕ 1. Больного следует уложить на правый бок. 2. Необходимо соблюдать постельный режим с ограничением резких движений, так как активность может привести к усилению болевых ощущений. 3. Рекомендуемые некоторыми источниками наложение тепла или холода на область правого подреберья не стоит применять до точного установления диагноза. 4. Не следует давать больному еду или питьё – любое поступление пищи в желудочно кишечный тракт может спровоцировать выброс желчи и как следствие, ухудшение состояния. 5. Медикаментозное лечение заключается в применении спазмолитических препаратов (платифиллин 0, 2% по 2 мл в/м; атропина сульфат 0, 1% по 1 мл в/м; но шпа или дротаверин 2% по 2– 4 мл в/м; папаверин 2% по 2 мл в/м). 6. При выраженном болевом синдроме рекомендовано сочетать спазмолитики с анальгетиками (баралгин 5 мл в/м, в/в; анальгин 50% по 2 мл в/м; кеторолак по 1 мл в/м, вплоть до наркотических анальгетиков). 7. Если приступ удалось купировать, необходимо в ближайшие дни направить больного на приём к терапевту для получения рекомендаций по диете и лечению. Часто требуется назначение дополнительных методов обследования для выяснения и уточнения заболевания, вызвавшего приступ колики. 8. При продолжении некупированного приступа более 5 часов решается вопрос об экстренной госпитализации в хирургическое отделение.
 ПОЧЕЧНАЯ КОЛИКА ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ПОЧЕЧНАЯ КОЛИКА — ПРИСТУП РЕЗКИХ БОЛЕЙ, ВОЗНИКАЮЩИЙ ПРИ ОСТРОЙ ОБСТРУКЦИИ ВЕРХНИХ МОЧЕВЫВОДЯЩИХ ПУТЕЙ. ЭТИОЛОГИЯ 1. Самая частая причина почечной колики — мочекаменная болезнь, которая возникает при обтурации камнем просвета мочеточника. 2. Другие причины почечной колики: 1) Острый и хронический пиелонефрит (продукты воспаления: слизь, фибрин, эпителий, лейкоциты). 2) Опухоль почки (гематурия в виде сгустков). 3) Туберкулёз почки (некротическая ткань сосочка). 4) Травма почки (сгустки крови или внешнее сдавление верхних мочевых путей урогематомой). 5) Субкапсулярная гематома почки после дистанционной литотрипсии. 6) Эмболия почечной артерии. 7) Гинекологические заболевания. 8) Заболевания забрюшинного пространства (ретроперитонеальный фиброз). ФАКТОРЫ РИСКА МОЧЕКАМЕННОЙ БОЛЕЗНИ: 1) семейный анамнез (наличие мочекаменной болезни у ближайших 2) родственников); 3) эпизод мочекаменной болезни в анамнезе (вероятность рецидива мочекаменной болезни в течение 20 лет составляет 60%); 4) повышенные физические нагрузки; 5) длительная гипертермия; 6) заболевания, предрасполагающие к развитию конкрементов (инфекции 7) мочевых путей, тубулярный почечный ацидоз, саркоидоз); 8) повышенная потеря жидкости (илеостома, мальабсорбция); 9) приём плохорастворимых ЛС. ПАТОГЕНЕЗ: нарушение пассажа мочи по мочевыводящим путям в результате их окклюзии → резкое повышение давления в чашечно лоханочной системе → отёк паренхимы и растяжение фиброзной капсулы почки.
ПОЧЕЧНАЯ КОЛИКА ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ПОЧЕЧНАЯ КОЛИКА — ПРИСТУП РЕЗКИХ БОЛЕЙ, ВОЗНИКАЮЩИЙ ПРИ ОСТРОЙ ОБСТРУКЦИИ ВЕРХНИХ МОЧЕВЫВОДЯЩИХ ПУТЕЙ. ЭТИОЛОГИЯ 1. Самая частая причина почечной колики — мочекаменная болезнь, которая возникает при обтурации камнем просвета мочеточника. 2. Другие причины почечной колики: 1) Острый и хронический пиелонефрит (продукты воспаления: слизь, фибрин, эпителий, лейкоциты). 2) Опухоль почки (гематурия в виде сгустков). 3) Туберкулёз почки (некротическая ткань сосочка). 4) Травма почки (сгустки крови или внешнее сдавление верхних мочевых путей урогематомой). 5) Субкапсулярная гематома почки после дистанционной литотрипсии. 6) Эмболия почечной артерии. 7) Гинекологические заболевания. 8) Заболевания забрюшинного пространства (ретроперитонеальный фиброз). ФАКТОРЫ РИСКА МОЧЕКАМЕННОЙ БОЛЕЗНИ: 1) семейный анамнез (наличие мочекаменной болезни у ближайших 2) родственников); 3) эпизод мочекаменной болезни в анамнезе (вероятность рецидива мочекаменной болезни в течение 20 лет составляет 60%); 4) повышенные физические нагрузки; 5) длительная гипертермия; 6) заболевания, предрасполагающие к развитию конкрементов (инфекции 7) мочевых путей, тубулярный почечный ацидоз, саркоидоз); 8) повышенная потеря жидкости (илеостома, мальабсорбция); 9) приём плохорастворимых ЛС. ПАТОГЕНЕЗ: нарушение пассажа мочи по мочевыводящим путям в результате их окклюзии → резкое повышение давления в чашечно лоханочной системе → отёк паренхимы и растяжение фиброзной капсулы почки.
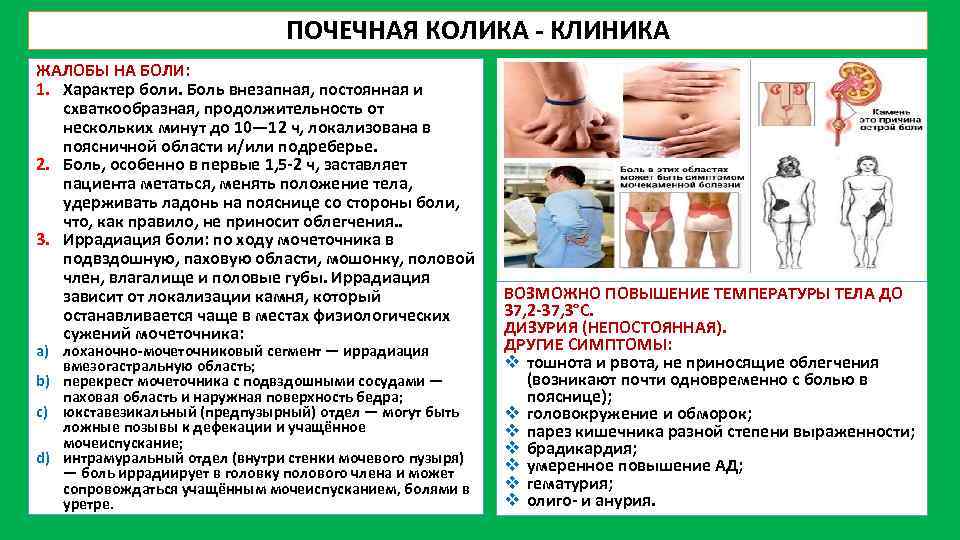 ПОЧЕЧНАЯ КОЛИКА КЛИНИКА ЖАЛОБЫ НА БОЛИ: 1. Характер боли. Боль внезапная, постоянная и схваткообразная, продолжительность от нескольких минут до 10— 12 ч, локализована в поясничной области и/или подреберье. 2. Боль, особенно в первые 1, 5 2 ч, заставляет пациента метаться, менять положение тела, удерживать ладонь на пояснице со стороны боли, что, как правило, не приносит облегчения. . 3. Иррадиация боли: по ходу мочеточника в подвздошную, паховую области, мошонку, половой член, влагалище и половые губы. Иррадиация зависит от локализации камня, который останавливается чаще в местах физиологических сужений мочеточника: a) лоханочно мочеточниковый сегмент — иррадиация вмезогастральную область; b) перекрест мочеточника с подвздошными сосудами — паховая область и наружная поверхность бедра; c) юкставезикальный (предпузырный) отдел — могут быть ложные позывы к дефекации и учащённое мочеиспускание; d) интрамуральный отдел (внутри стенки мочевого пузыря) — боль иррадиирует в головку полового члена и может сопровождаться учащённым мочеиспусканием, болями в уретре. ВОЗМОЖНО ПОВЫШЕНИЕ ТЕМПЕРАТУРЫ ТЕЛА ДО 37, 2 37, 3°С. ДИЗУРИЯ (НЕПОСТОЯННАЯ). ДРУГИЕ СИМПТОМЫ: v тошнота и рвота, не приносящие облегчения (возникают почти одновременно с болью в пояснице); v головокружение и обморок; v парез кишечника разной степени выраженности; v брадикардия; v умеренное повышение АД; v гематурия; v олиго и анурия.
ПОЧЕЧНАЯ КОЛИКА КЛИНИКА ЖАЛОБЫ НА БОЛИ: 1. Характер боли. Боль внезапная, постоянная и схваткообразная, продолжительность от нескольких минут до 10— 12 ч, локализована в поясничной области и/или подреберье. 2. Боль, особенно в первые 1, 5 2 ч, заставляет пациента метаться, менять положение тела, удерживать ладонь на пояснице со стороны боли, что, как правило, не приносит облегчения. . 3. Иррадиация боли: по ходу мочеточника в подвздошную, паховую области, мошонку, половой член, влагалище и половые губы. Иррадиация зависит от локализации камня, который останавливается чаще в местах физиологических сужений мочеточника: a) лоханочно мочеточниковый сегмент — иррадиация вмезогастральную область; b) перекрест мочеточника с подвздошными сосудами — паховая область и наружная поверхность бедра; c) юкставезикальный (предпузырный) отдел — могут быть ложные позывы к дефекации и учащённое мочеиспускание; d) интрамуральный отдел (внутри стенки мочевого пузыря) — боль иррадиирует в головку полового члена и может сопровождаться учащённым мочеиспусканием, болями в уретре. ВОЗМОЖНО ПОВЫШЕНИЕ ТЕМПЕРАТУРЫ ТЕЛА ДО 37, 2 37, 3°С. ДИЗУРИЯ (НЕПОСТОЯННАЯ). ДРУГИЕ СИМПТОМЫ: v тошнота и рвота, не приносящие облегчения (возникают почти одновременно с болью в пояснице); v головокружение и обморок; v парез кишечника разной степени выраженности; v брадикардия; v умеренное повышение АД; v гематурия; v олиго и анурия.
 ПОЧЕЧНАЯ КОЛИКА ДИАГНОСТИКА Расспрос (какие вопросы желательно задать): 1) Начало боли носило характер внезапности? 2) Имеется ли иррадиация боли? Происходит ли изменение иррадиации с 3) течением времени? 4) Есть ли жалобы на повышение температуры тела, тошноту, рвоту? 5) Сохранено ли мочеиспускание? 6) Были ли ранее приступы почечной колики? 7) Наличие мочекаменной болезни в анамнезе у пациента? 8) Имеется ли мочекаменная болезнь в анамнезе у ближайших родственников? ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Физикальное обследование: 1) Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения (пульс, ЧСС, АД, частота дыхания). 2) Оценка положения больного (двигательное беспокойство, непрерывная смена положения тела). 3) Осмотр и пальпация живота — живот участвует в акте дыхания, отсутствует напряжение мышц передней брюшной стенки и симптомы раздражения брюшины. 4) Выявление симптомов почечной колики: a) симптом поколачивания — положительный при выявлении болезненности на стороне поражения (постукивание следует проводить крайне осторожно во избежание разрыва почки); b) пальпация поясничной области (болезненность на стороне поражения). 5) Наличие ассоциированных симптомов: тошнота, рвота, задержка газов, стула, лихорадка и др.
ПОЧЕЧНАЯ КОЛИКА ДИАГНОСТИКА Расспрос (какие вопросы желательно задать): 1) Начало боли носило характер внезапности? 2) Имеется ли иррадиация боли? Происходит ли изменение иррадиации с 3) течением времени? 4) Есть ли жалобы на повышение температуры тела, тошноту, рвоту? 5) Сохранено ли мочеиспускание? 6) Были ли ранее приступы почечной колики? 7) Наличие мочекаменной болезни в анамнезе у пациента? 8) Имеется ли мочекаменная болезнь в анамнезе у ближайших родственников? ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Физикальное обследование: 1) Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения (пульс, ЧСС, АД, частота дыхания). 2) Оценка положения больного (двигательное беспокойство, непрерывная смена положения тела). 3) Осмотр и пальпация живота — живот участвует в акте дыхания, отсутствует напряжение мышц передней брюшной стенки и симптомы раздражения брюшины. 4) Выявление симптомов почечной колики: a) симптом поколачивания — положительный при выявлении болезненности на стороне поражения (постукивание следует проводить крайне осторожно во избежание разрыва почки); b) пальпация поясничной области (болезненность на стороне поражения). 5) Наличие ассоциированных симптомов: тошнота, рвота, задержка газов, стула, лихорадка и др.
 ПОЧЕЧНАЯ КОЛИКА ЛЕЧЕНИЕ 1. 2. 3. 4. Уложить больного в постель, провести успокаивающую беседу. Не давать жидкость во время болевого приступа. Мочиться следует в сосуд и просматривать его на предмет отхождения камня. Для купирования болевого синдрома применяют ненаркотические анальгетики в комбинации со спазмолитиком: препарат выбора — метамизол натрия (баралгин М, ревалгин и др. ): v Взрослым и подросткам старше 15 лет: вводят в/в медленно 2 мл со скоростью 1 мл в течение 1 мин. Перед введением инъекционного раствора его следует согреть в руке. В период лечения не рекомендуют принимать спиртные напитки. Возможно окрашивание мочи в красный цвет за счёт выделения метаболитов (клинического значения не имеет). 5. или Кеторолак (НПВС) в/в 30 мг (1 мл), дозу необходимо вводить не менее чем за 15 сек (в/м, анальгетический эффект развивается через 30 мин). 6. или Дротаверин (миотропный спазмолитик) вводят в/в медленно, 40 80 мг (2% р р 2 4 мл). 7. Нитроглицерин (допустимо использование в качестве спазмолитика) под язык в таблетках (0, 25 мг или 1/2 таблетки) или аэрозоле (400 мкг или 1 доза). 8. Контроль ЧСС, АД, диуреза. 9. Экстренная госпитализация в урологическое отделение показана при: v некупирующейся почечной колики; v наличия клинических признаков осложнений; v двусторонней почечной колики или при единственной почке. ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ 1. Введение наркотических анальгетиков. 2. Стимуляция диуреза при развитии анурии на фоне почечной колики. 3. Одновременное назначение нескольких анальгетиков.
ПОЧЕЧНАЯ КОЛИКА ЛЕЧЕНИЕ 1. 2. 3. 4. Уложить больного в постель, провести успокаивающую беседу. Не давать жидкость во время болевого приступа. Мочиться следует в сосуд и просматривать его на предмет отхождения камня. Для купирования болевого синдрома применяют ненаркотические анальгетики в комбинации со спазмолитиком: препарат выбора — метамизол натрия (баралгин М, ревалгин и др. ): v Взрослым и подросткам старше 15 лет: вводят в/в медленно 2 мл со скоростью 1 мл в течение 1 мин. Перед введением инъекционного раствора его следует согреть в руке. В период лечения не рекомендуют принимать спиртные напитки. Возможно окрашивание мочи в красный цвет за счёт выделения метаболитов (клинического значения не имеет). 5. или Кеторолак (НПВС) в/в 30 мг (1 мл), дозу необходимо вводить не менее чем за 15 сек (в/м, анальгетический эффект развивается через 30 мин). 6. или Дротаверин (миотропный спазмолитик) вводят в/в медленно, 40 80 мг (2% р р 2 4 мл). 7. Нитроглицерин (допустимо использование в качестве спазмолитика) под язык в таблетках (0, 25 мг или 1/2 таблетки) или аэрозоле (400 мкг или 1 доза). 8. Контроль ЧСС, АД, диуреза. 9. Экстренная госпитализация в урологическое отделение показана при: v некупирующейся почечной колики; v наличия клинических признаков осложнений; v двусторонней почечной колики или при единственной почке. ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ 1. Введение наркотических анальгетиков. 2. Стимуляция диуреза при развитии анурии на фоне почечной колики. 3. Одновременное назначение нескольких анальгетиков.
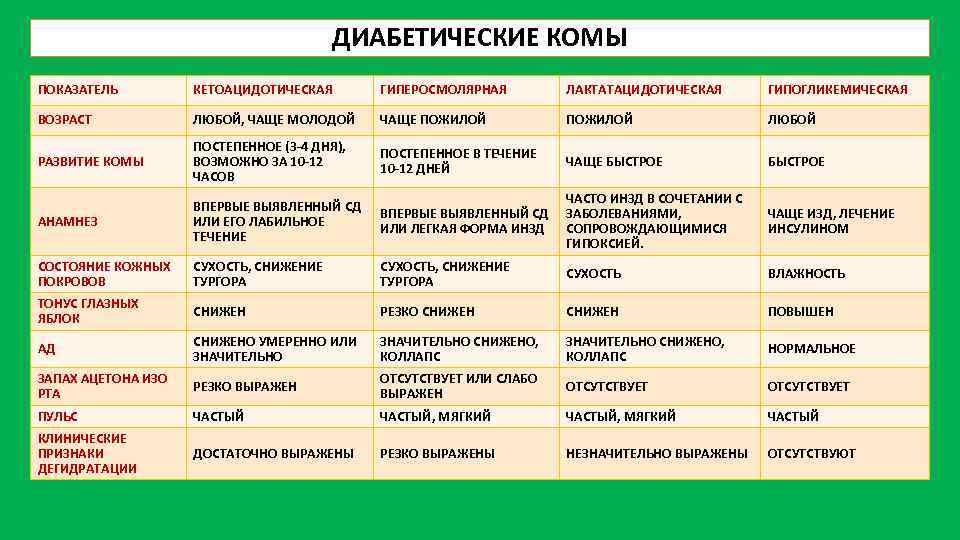 ДИАБЕТИЧЕСКИЕ КОМЫ ПОКАЗАТЕЛЬ КЕТОАЦИДОТИЧЕСКАЯ ГИПЕРОСМОЛЯРНАЯ ЛАКТАТАЦИДОТИЧЕСКАЯ ГИПОГЛИКЕМИЧЕСКАЯ ВОЗРАСТ ЛЮБОЙ, ЧАЩЕ МОЛОДОЙ ЧАЩЕ ПОЖИЛОЙ ЛЮБОЙ РАЗВИТИЕ КОМЫ ПОСТЕПЕННОЕ (3 4 ДНЯ), ВОЗМОЖНО ЗА 10 12 ЧАСОВ ПОСТЕПЕННОЕ В ТЕЧЕНИЕ 10 12 ДНЕЙ ЧАЩЕ БЫСТРОЕ АНАМНЕЗ ВПЕРВЫЕ ВЫЯВЛЕННЫЙ СД ИЛИ ЕГО ЛАБИЛЬНОЕ ТЕЧЕНИЕ ВПЕРВЫЕ ВЫЯВЛЕННЫЙ СД ИЛИ ЛЕГКАЯ ФОРМА ИНЗД ЧАСТО ИНЗД В СОЧЕТАНИИ С ЗАБОЛЕВАНИЯМИ, СОПРОВОЖДАЮЩИМИСЯ ГИПОКСИЕЙ. ЧАЩЕ ИЗД, ЛЕЧЕНИЕ ИНСУЛИНОМ СОСТОЯНИЕ КОЖНЫХ ПОКРОВОВ СУХОСТЬ, СНИЖЕНИЕ ТУРГОРА СУХОСТЬ ВЛАЖНОСТЬ ТОНУС ГЛАЗНЫХ ЯБЛОК СНИЖЕН РЕЗКО СНИЖЕН ПОВЫШЕН АД СНИЖЕНО УМЕРЕННО ИЛИ ЗНАЧИТЕЛЬНО СНИЖЕНО, КОЛЛАПС НОРМАЛЬНОЕ ЗАПАХ АЦЕТОНА ИЗО РТА РЕЗКО ВЫРАЖЕН ОТСУТСТВУЕТ ИЛИ СЛАБО ВЫРАЖЕН ОТСУТСТВУЕТ ПУЛЬС ЧАСТЫЙ, МЯГКИЙ ЧАСТЫЙ КЛИНИЧЕСКИЕ ПРИЗНАКИ ДЕГИДРАТАЦИИ ДОСТАТОЧНО ВЫРАЖЕНЫ РЕЗКО ВЫРАЖЕНЫ НЕЗНАЧИТЕЛЬНО ВЫРАЖЕНЫ ОТСУТСТВУЮТ
ДИАБЕТИЧЕСКИЕ КОМЫ ПОКАЗАТЕЛЬ КЕТОАЦИДОТИЧЕСКАЯ ГИПЕРОСМОЛЯРНАЯ ЛАКТАТАЦИДОТИЧЕСКАЯ ГИПОГЛИКЕМИЧЕСКАЯ ВОЗРАСТ ЛЮБОЙ, ЧАЩЕ МОЛОДОЙ ЧАЩЕ ПОЖИЛОЙ ЛЮБОЙ РАЗВИТИЕ КОМЫ ПОСТЕПЕННОЕ (3 4 ДНЯ), ВОЗМОЖНО ЗА 10 12 ЧАСОВ ПОСТЕПЕННОЕ В ТЕЧЕНИЕ 10 12 ДНЕЙ ЧАЩЕ БЫСТРОЕ АНАМНЕЗ ВПЕРВЫЕ ВЫЯВЛЕННЫЙ СД ИЛИ ЕГО ЛАБИЛЬНОЕ ТЕЧЕНИЕ ВПЕРВЫЕ ВЫЯВЛЕННЫЙ СД ИЛИ ЛЕГКАЯ ФОРМА ИНЗД ЧАСТО ИНЗД В СОЧЕТАНИИ С ЗАБОЛЕВАНИЯМИ, СОПРОВОЖДАЮЩИМИСЯ ГИПОКСИЕЙ. ЧАЩЕ ИЗД, ЛЕЧЕНИЕ ИНСУЛИНОМ СОСТОЯНИЕ КОЖНЫХ ПОКРОВОВ СУХОСТЬ, СНИЖЕНИЕ ТУРГОРА СУХОСТЬ ВЛАЖНОСТЬ ТОНУС ГЛАЗНЫХ ЯБЛОК СНИЖЕН РЕЗКО СНИЖЕН ПОВЫШЕН АД СНИЖЕНО УМЕРЕННО ИЛИ ЗНАЧИТЕЛЬНО СНИЖЕНО, КОЛЛАПС НОРМАЛЬНОЕ ЗАПАХ АЦЕТОНА ИЗО РТА РЕЗКО ВЫРАЖЕН ОТСУТСТВУЕТ ИЛИ СЛАБО ВЫРАЖЕН ОТСУТСТВУЕТ ПУЛЬС ЧАСТЫЙ, МЯГКИЙ ЧАСТЫЙ КЛИНИЧЕСКИЕ ПРИЗНАКИ ДЕГИДРАТАЦИИ ДОСТАТОЧНО ВЫРАЖЕНЫ РЕЗКО ВЫРАЖЕНЫ НЕЗНАЧИТЕЛЬНО ВЫРАЖЕНЫ ОТСУТСТВУЮТ
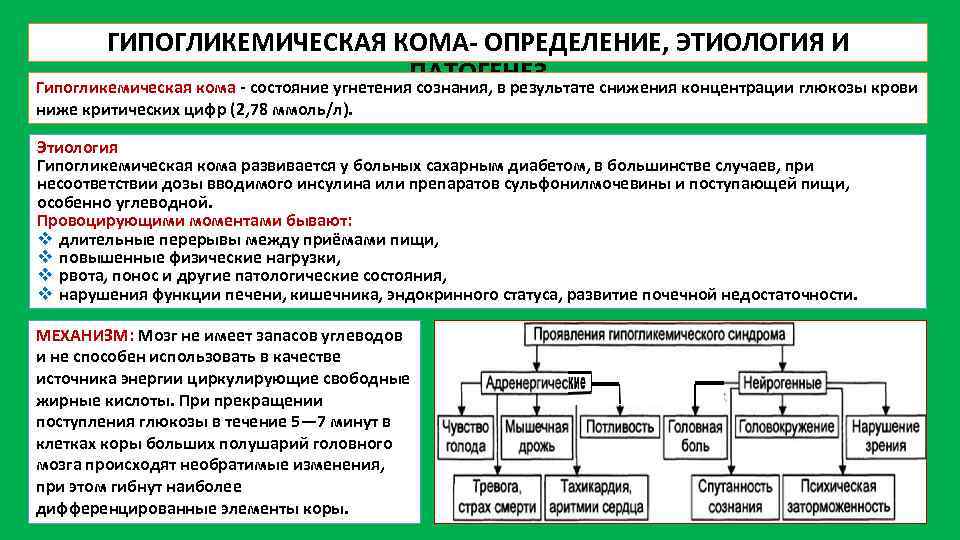 ГИПОГЛИКЕМИЧЕСКАЯ КОМА ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Гипогликемическая кома состояние угнетения сознания, в результате снижения концентрации глюкозы крови ниже критических цифр (2, 78 ммоль/л). Этиология Гипогликемическая кома развивается у больных сахарным диабетом, в большинстве случаев, при несоответствии дозы вводимого инсулина или препаратов сульфонилмочевины и поступающей пищи, особенно углеводной. Провоцирующими моментами бывают: v длительные перерывы между приёмами пищи, v повышенные физические нагрузки, v рвота, понос и другие патологические состояния, v нарушения функции печени, кишечника, эндокринного статуса, развитие почечной недостаточности. МЕХАНИЗМ: Мозг не имеет запасов углеводов и не способен использовать в качестве источника энергии циркулирующие свободные жирные кислоты. При прекращении поступления глюкозы в течение 5— 7 минут в клетках коры больших полушарий головного мозга происходят необратимые изменения, при этом гибнут наиболее дифференцированные элементы коры.
ГИПОГЛИКЕМИЧЕСКАЯ КОМА ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Гипогликемическая кома состояние угнетения сознания, в результате снижения концентрации глюкозы крови ниже критических цифр (2, 78 ммоль/л). Этиология Гипогликемическая кома развивается у больных сахарным диабетом, в большинстве случаев, при несоответствии дозы вводимого инсулина или препаратов сульфонилмочевины и поступающей пищи, особенно углеводной. Провоцирующими моментами бывают: v длительные перерывы между приёмами пищи, v повышенные физические нагрузки, v рвота, понос и другие патологические состояния, v нарушения функции печени, кишечника, эндокринного статуса, развитие почечной недостаточности. МЕХАНИЗМ: Мозг не имеет запасов углеводов и не способен использовать в качестве источника энергии циркулирующие свободные жирные кислоты. При прекращении поступления глюкозы в течение 5— 7 минут в клетках коры больших полушарий головного мозга происходят необратимые изменения, при этом гибнут наиболее дифференцированные элементы коры.
 ГИПОГЛИКЕМИЧЕСКАЯ КОМА КЛИНИКА 1. Стадия предвестников (наблюдают не у всех больных): субъективные ощущения внезапно возникающей слабости, чувства голода, тревоги, головной боли, потливости. NB!!! Если на этой стадии гипогликемическое состояние не купировано приёмом углеводистых продуктов, развивается психомоторное возбуждение, затем оглушение, судороги, сопор и кома. 2. Стадия развёрнутой гипогликемии: 1) нарушение сознания от оглушения до комы; 2) выраженная потливость; 3) тахикардия; 4) вначале повышение АД, затем падение; 5) клонико тонические судороги; 6) тургор тканей не изменён; 7) уровень гликемии <3, 5 ммоль/л. 3. Следует проводить дифференциальную диагностику с: 1) диабетической гипергликемической комой; 2) эпилепсией; 3) энцефалитом; 4) ЧМТ; 5) отравлениями.
ГИПОГЛИКЕМИЧЕСКАЯ КОМА КЛИНИКА 1. Стадия предвестников (наблюдают не у всех больных): субъективные ощущения внезапно возникающей слабости, чувства голода, тревоги, головной боли, потливости. NB!!! Если на этой стадии гипогликемическое состояние не купировано приёмом углеводистых продуктов, развивается психомоторное возбуждение, затем оглушение, судороги, сопор и кома. 2. Стадия развёрнутой гипогликемии: 1) нарушение сознания от оглушения до комы; 2) выраженная потливость; 3) тахикардия; 4) вначале повышение АД, затем падение; 5) клонико тонические судороги; 6) тургор тканей не изменён; 7) уровень гликемии <3, 5 ммоль/л. 3. Следует проводить дифференциальную диагностику с: 1) диабетической гипергликемической комой; 2) эпилепсией; 3) энцефалитом; 4) ЧМТ; 5) отравлениями.
 ГИПОГЛИКЕМИЧЕСКАЯ КОМА – НЕОТЛОЖНАЯ ПОМОЩЬ 1. При сохранённом сознании или при сочетанном жевательном и кашлевом рефлексах возможно быстрое введение через рот легко усваиваемых углеводов. 2. Глюкометрия. 3. Уложить больного набок для предотвращения аспирации. 4. При необходимости освободить рот от еды, слизи или посторонних предметов. 5. При нарушении сознания 40% раствор глюкозы или декстрозы 40% 20 60 мл в/венно струйно 6. При восстановлении сознания — быстро усваиваемые углеводы через рот. 7. При сохранении нарушений сознания, судорогах — повторное введение 20 40% глюкозы до 5 мл/кг, затем, если сохраняются нарушения сознания, судороги, — капельное введение 5% глюкозы по пути следования в стационар. 8. Госпитализация.
ГИПОГЛИКЕМИЧЕСКАЯ КОМА – НЕОТЛОЖНАЯ ПОМОЩЬ 1. При сохранённом сознании или при сочетанном жевательном и кашлевом рефлексах возможно быстрое введение через рот легко усваиваемых углеводов. 2. Глюкометрия. 3. Уложить больного набок для предотвращения аспирации. 4. При необходимости освободить рот от еды, слизи или посторонних предметов. 5. При нарушении сознания 40% раствор глюкозы или декстрозы 40% 20 60 мл в/венно струйно 6. При восстановлении сознания — быстро усваиваемые углеводы через рот. 7. При сохранении нарушений сознания, судорогах — повторное введение 20 40% глюкозы до 5 мл/кг, затем, если сохраняются нарушения сознания, судороги, — капельное введение 5% глюкозы по пути следования в стационар. 8. Госпитализация.
 ГИПЕРОСМОЛЯРНАЯ КОМА ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ, ПАТОГЕНЕЗ, КЛИНИКА ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Встречается в 3— 5% случаев при сахарном диабете. Данное патологическое состояние возникает при метаболической декомпенсации сахарного диабета и характеризуется крайне высоким уровнем глюкозы крови (55, 5 ммоль/л и более) в сочетании с гиперосмолярностью (от 330 и до 500 и более мосмоль/л) и отсутствием кетоацидоза. Провоцирующие факторы: 1) лихорадочные состояния; 2) избыточное введение глюкозы; 3) применение глюкокортикоидов, диуретиков; 4) состояния, сопровождающиеся дегидратацией; 5) оперативные вмешательства КЛИНИКА: За несколько дней до развития комы больные отмечают нарастающую жажду, полиурию, слабость. Состояние постоянно ухудшается, развивается дегидратация (см. тему Дегидратация гипертоническая). Появляются нарушения сознания — сонливость, заторможенность, постепенно переходящие в кому. Характерны неврологические и нейропсихические нарушения: галлюцинации, гемипарезы, невнятная речь, судороги, арефлексия, повышение мышечного тонуса, иногда появляется высокая температура центрального генеза.
ГИПЕРОСМОЛЯРНАЯ КОМА ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ, ПАТОГЕНЕЗ, КЛИНИКА ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Встречается в 3— 5% случаев при сахарном диабете. Данное патологическое состояние возникает при метаболической декомпенсации сахарного диабета и характеризуется крайне высоким уровнем глюкозы крови (55, 5 ммоль/л и более) в сочетании с гиперосмолярностью (от 330 и до 500 и более мосмоль/л) и отсутствием кетоацидоза. Провоцирующие факторы: 1) лихорадочные состояния; 2) избыточное введение глюкозы; 3) применение глюкокортикоидов, диуретиков; 4) состояния, сопровождающиеся дегидратацией; 5) оперативные вмешательства КЛИНИКА: За несколько дней до развития комы больные отмечают нарастающую жажду, полиурию, слабость. Состояние постоянно ухудшается, развивается дегидратация (см. тему Дегидратация гипертоническая). Появляются нарушения сознания — сонливость, заторможенность, постепенно переходящие в кому. Характерны неврологические и нейропсихические нарушения: галлюцинации, гемипарезы, невнятная речь, судороги, арефлексия, повышение мышечного тонуса, иногда появляется высокая температура центрального генеза.
 ГИПЕРОСМОЛЯРНАЯ КОМА ЛЕЧЕНИЕ Принципы оказания неотложной помощи при данном состоянии аналогичны таковым при лечении кетоацидотической комы и заключаются: 1) в устранении дегидратации игиповолемии; 2) восстановлении нормальной осмолярности плазмы. Инфузионная терапия при гиперосмолярной коме. 1. В течение 1— 2 первых часов в/в капельно, быстро вводят 2— 3 литра 0, 45% раствора хлорида натрия (гипотонический раствор), с последующим переходом на инфузию изотонического раствора и продолжают его введение на фоне инсулинотерапии до тех пор, пока уровень глюкозы плазмы не снизится до 12— 14 ммоль/л. 2. После этого для профилактики развития гипогликемического состояния переходят на в/в введение 5% раствора глюкозы с назначением инсулина для ее утилизации (4 ЕД инсулина на 1 г глюкозы). 3. Учитывая, что при данной патологии отсутствует кетоацидоз, а следовательно, нет и метаболического ацидоза, использование буферных растворов не показано.
ГИПЕРОСМОЛЯРНАЯ КОМА ЛЕЧЕНИЕ Принципы оказания неотложной помощи при данном состоянии аналогичны таковым при лечении кетоацидотической комы и заключаются: 1) в устранении дегидратации игиповолемии; 2) восстановлении нормальной осмолярности плазмы. Инфузионная терапия при гиперосмолярной коме. 1. В течение 1— 2 первых часов в/в капельно, быстро вводят 2— 3 литра 0, 45% раствора хлорида натрия (гипотонический раствор), с последующим переходом на инфузию изотонического раствора и продолжают его введение на фоне инсулинотерапии до тех пор, пока уровень глюкозы плазмы не снизится до 12— 14 ммоль/л. 2. После этого для профилактики развития гипогликемического состояния переходят на в/в введение 5% раствора глюкозы с назначением инсулина для ее утилизации (4 ЕД инсулина на 1 г глюкозы). 3. Учитывая, что при данной патологии отсутствует кетоацидоз, а следовательно, нет и метаболического ацидоза, использование буферных растворов не показано.
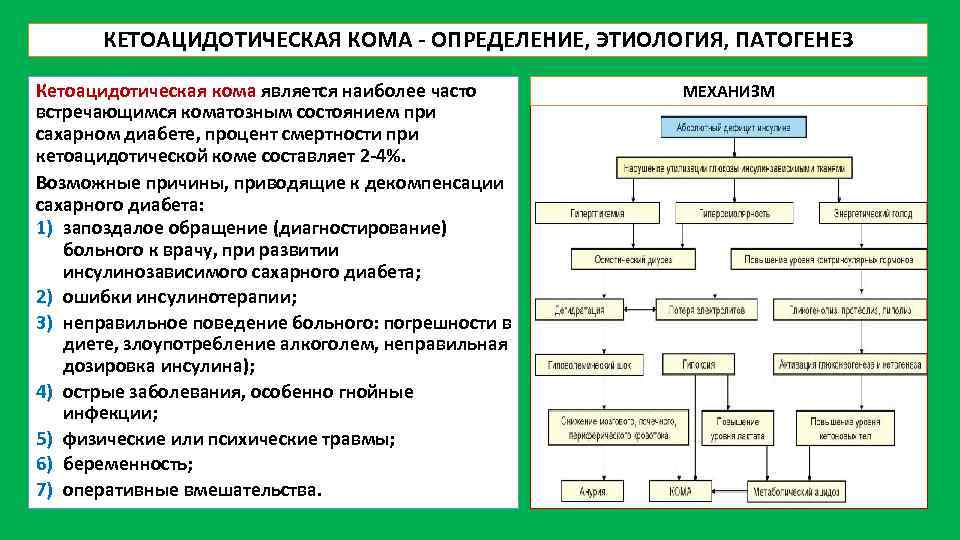 КЕТОАЦИДОТИЧЕСКАЯ КОМА ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ, ПАТОГЕНЕЗ Кетоацидотическая кома является наиболее часто встречающимся коматозным состоянием при сахарном диабете, процент смертности при кетоацидотической коме составляет 2 4%. Возможные причины, приводящие к декомпенсации сахарного диабета: 1) запоздалое обращение (диагностирование) больного к врачу, при развитии инсулинозависимого сахарного диабета; 2) ошибки инсулинотерапии; 3) неправильное поведение больного: погрешности в диете, злоупотребление алкоголем, неправильная дозировка инсулина); 4) острые заболевания, особенно гнойные инфекции; 5) физические или психические травмы; 6) беременность; 7) оперативные вмешательства. МЕХАНИЗМ
КЕТОАЦИДОТИЧЕСКАЯ КОМА ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ, ПАТОГЕНЕЗ Кетоацидотическая кома является наиболее часто встречающимся коматозным состоянием при сахарном диабете, процент смертности при кетоацидотической коме составляет 2 4%. Возможные причины, приводящие к декомпенсации сахарного диабета: 1) запоздалое обращение (диагностирование) больного к врачу, при развитии инсулинозависимого сахарного диабета; 2) ошибки инсулинотерапии; 3) неправильное поведение больного: погрешности в диете, злоупотребление алкоголем, неправильная дозировка инсулина); 4) острые заболевания, особенно гнойные инфекции; 5) физические или психические травмы; 6) беременность; 7) оперативные вмешательства. МЕХАНИЗМ
 КЕТОАЦИДОТИЧЕСКАЯ КОМА КЛИНИКА Различают три стадии диабетического кетоацидоза: 1. Умеренно выраженный (начинающийся) кетоацидоз. 2. Выраженный кетоацидоз (прекома). 3. Кетоацидотическая кома. Стадия прекомы: v v v уровень сознания от оглушения до сопора; кожа сухая, тёплая; тургор тканей снижен незначительно; слизистые суховаты; дыхание частое; запах ацетона в выдыхаемом воздухе; синусовая тахикардия; АД чаще нормальное; возможно появление синдрома «острого живота» ; гликемия обычно более 15 ммоль/л; полиурия, глюкозурия, кетонурия (не менее +). Стадия комы: больной без сознания (сопор переходит в кому); кожа сухая, с мраморностью; конечности холодные; тургор тканей понижен, кожная складка расправляется плохо; запах ацетона в выдыхаемом воздухе; как правило, шумное дыхание Куссмауля; синусовая тахикардия; артериальная гипотензия; гликемия обычно более 20 ммоль/л; олигоурия, высокая удельная плотность мочи, глюкозурия, кетонурия (++ и более), при далеко зашедшем патологическом процессе — анурия; v признаки гипокалиемии на ЭКГ. v v v v v В зависимости от осложнений сахарного диабета и сопутствующей патологии, возможны различные варианты клинической картины кетоацидоза: 1) желудочно кишечный вариант характеризуется болями в животе, и наблюдается при ангиопатиях с локализацией в быржейке и стенках ЖКТ; 2) почечный вариант проявляется протеинурией, изменением мочевого осадка (гематурия, цилиндры), и наблюдается на фоне диабетической нефроангиопатии; 3) кардиоваскулярный вариант проявляется тяжелым коллапсом, и наблюдается при ангиопатиях с поражением сердечнососудистой системы; 4) энцефалопатический вариант проявляется гемипарезом, ассиметрией рефлексов, появлением односторонних пирамидных знаков, и наблюдается на фоне ангиопатий с поражением сосудов головного мозга.
КЕТОАЦИДОТИЧЕСКАЯ КОМА КЛИНИКА Различают три стадии диабетического кетоацидоза: 1. Умеренно выраженный (начинающийся) кетоацидоз. 2. Выраженный кетоацидоз (прекома). 3. Кетоацидотическая кома. Стадия прекомы: v v v уровень сознания от оглушения до сопора; кожа сухая, тёплая; тургор тканей снижен незначительно; слизистые суховаты; дыхание частое; запах ацетона в выдыхаемом воздухе; синусовая тахикардия; АД чаще нормальное; возможно появление синдрома «острого живота» ; гликемия обычно более 15 ммоль/л; полиурия, глюкозурия, кетонурия (не менее +). Стадия комы: больной без сознания (сопор переходит в кому); кожа сухая, с мраморностью; конечности холодные; тургор тканей понижен, кожная складка расправляется плохо; запах ацетона в выдыхаемом воздухе; как правило, шумное дыхание Куссмауля; синусовая тахикардия; артериальная гипотензия; гликемия обычно более 20 ммоль/л; олигоурия, высокая удельная плотность мочи, глюкозурия, кетонурия (++ и более), при далеко зашедшем патологическом процессе — анурия; v признаки гипокалиемии на ЭКГ. v v v v v В зависимости от осложнений сахарного диабета и сопутствующей патологии, возможны различные варианты клинической картины кетоацидоза: 1) желудочно кишечный вариант характеризуется болями в животе, и наблюдается при ангиопатиях с локализацией в быржейке и стенках ЖКТ; 2) почечный вариант проявляется протеинурией, изменением мочевого осадка (гематурия, цилиндры), и наблюдается на фоне диабетической нефроангиопатии; 3) кардиоваскулярный вариант проявляется тяжелым коллапсом, и наблюдается при ангиопатиях с поражением сердечнососудистой системы; 4) энцефалопатический вариант проявляется гемипарезом, ассиметрией рефлексов, появлением односторонних пирамидных знаков, и наблюдается на фоне ангиопатий с поражением сосудов головного мозга.
 КЕТОАЦИДОТИЧЕСКАЯ КОМА ЛЕЧЕНИЕ 1. Глюкометрия. 2. Катетеризация вены. 3. Натрия хлорид 0, 9% 500 мл в/венно капельно 60 кап. в мин. 4. Ингаляция кислорода. 5. Повторная глюкометрия. При коматозном состоянии человека быстро перемещают в отделение интенсивной терапии, где при лечении используют следующие принципы: 1) инсулинотерапию 2) устранение дегидратации, чтобы нормализовать минеральный и электролитный обмен 3) лечение сопутствующих кетоацидозу заболеваний, инфекций, осложнений Введение активного инсулина увеличивает утилизацию глюкозы тканями, замедляет доставку жирных кислот и аминокислот из периферических тканей в печень. Используют только короткий или ультракороткий инсулины, которые вводят малыми дозами и очень медленно. v Методика следующая: доза инсулина (10 — 20 ед) вводится внутривенно струйно или внутримышечно, после внутривенно капельно из расчета 0. 1 единиц на кг массы тела или 5 — 10 единиц в час. Как правило, гликемия снижается со скоростью 4. 2 — 5. 6 ммоль/л в час. v Если в течение 2 — 4 часов уровень глюкозы в крови не уменьшается, то доза гормона увеличивается в 2 — 10 раз. v При снижении гликемии до 14 ммоль/л скорость введения инсулина уменьшается до 1 — 4 ед/ч. v Чтобы предупредить гипогликемию во время инсулинотерапии обязательно проводят экспресс анализ крови на сахар через каждые 30 — 60 минут.
КЕТОАЦИДОТИЧЕСКАЯ КОМА ЛЕЧЕНИЕ 1. Глюкометрия. 2. Катетеризация вены. 3. Натрия хлорид 0, 9% 500 мл в/венно капельно 60 кап. в мин. 4. Ингаляция кислорода. 5. Повторная глюкометрия. При коматозном состоянии человека быстро перемещают в отделение интенсивной терапии, где при лечении используют следующие принципы: 1) инсулинотерапию 2) устранение дегидратации, чтобы нормализовать минеральный и электролитный обмен 3) лечение сопутствующих кетоацидозу заболеваний, инфекций, осложнений Введение активного инсулина увеличивает утилизацию глюкозы тканями, замедляет доставку жирных кислот и аминокислот из периферических тканей в печень. Используют только короткий или ультракороткий инсулины, которые вводят малыми дозами и очень медленно. v Методика следующая: доза инсулина (10 — 20 ед) вводится внутривенно струйно или внутримышечно, после внутривенно капельно из расчета 0. 1 единиц на кг массы тела или 5 — 10 единиц в час. Как правило, гликемия снижается со скоростью 4. 2 — 5. 6 ммоль/л в час. v Если в течение 2 — 4 часов уровень глюкозы в крови не уменьшается, то доза гормона увеличивается в 2 — 10 раз. v При снижении гликемии до 14 ммоль/л скорость введения инсулина уменьшается до 1 — 4 ед/ч. v Чтобы предупредить гипогликемию во время инсулинотерапии обязательно проводят экспресс анализ крови на сахар через каждые 30 — 60 минут.
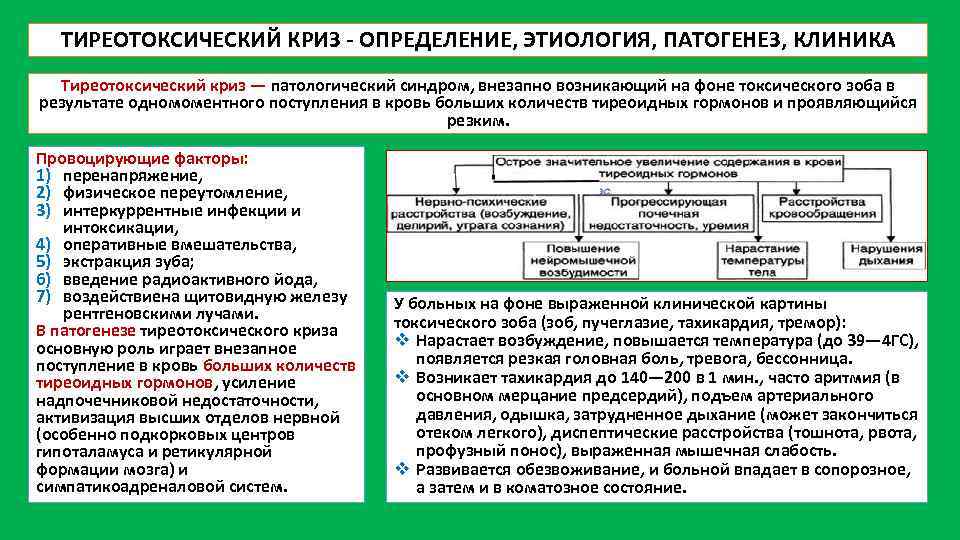 ТИРЕОТОКСИЧЕСКИЙ КРИЗ ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ, ПАТОГЕНЕЗ, КЛИНИКА Тиреотоксический криз — патологический синдром, внезапно возникающий на фоне токсического зоба в результате одномоментного поступления в кровь больших количеств тиреоидных гормонов и проявляющийся резким. Провоцирующие факторы: 1) перенапряжение, 2) физическое переутомление, 3) интеркуррентные инфекции и интоксикации, 4) оперативные вмешательства, 5) экстракция зуба; 6) введение радиоактивного йода, 7) воздействиена щитовидную железу рентгеновскими лучами. В патогенезе тиреотоксического криза основную роль играет внезапное поступление в кровь больших количеств тиреоидных гормонов, усиление надпочечниковой недостаточности, активизация высших отделов нервной (особенно подкорковых центров гипоталамуса и ретикулярной формации мозга) и симпатикоадреналовой систем. У больных на фоне выраженной клинической картины токсического зоба (зоб, пучеглазие, тахикардия, тремор): v Нарастает возбуждение, повышается температура (до 39— 4 ГС), появляется резкая головная боль, тревога, бессонница. v Возникает тахикардия до 140— 200 в 1 мин. , часто аритмия (в основном мерцание предсердий), подъем артериального давления, одышка, затрудненное дыхание (может закончиться отеком легкого), диспептические расстройства (тошнота, рвота, профузный понос), выраженная мышечная слабость. v Развивается обезвоживание, и больной впадает в сопорозное, а затем и в коматозное состояние.
ТИРЕОТОКСИЧЕСКИЙ КРИЗ ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ, ПАТОГЕНЕЗ, КЛИНИКА Тиреотоксический криз — патологический синдром, внезапно возникающий на фоне токсического зоба в результате одномоментного поступления в кровь больших количеств тиреоидных гормонов и проявляющийся резким. Провоцирующие факторы: 1) перенапряжение, 2) физическое переутомление, 3) интеркуррентные инфекции и интоксикации, 4) оперативные вмешательства, 5) экстракция зуба; 6) введение радиоактивного йода, 7) воздействиена щитовидную железу рентгеновскими лучами. В патогенезе тиреотоксического криза основную роль играет внезапное поступление в кровь больших количеств тиреоидных гормонов, усиление надпочечниковой недостаточности, активизация высших отделов нервной (особенно подкорковых центров гипоталамуса и ретикулярной формации мозга) и симпатикоадреналовой систем. У больных на фоне выраженной клинической картины токсического зоба (зоб, пучеглазие, тахикардия, тремор): v Нарастает возбуждение, повышается температура (до 39— 4 ГС), появляется резкая головная боль, тревога, бессонница. v Возникает тахикардия до 140— 200 в 1 мин. , часто аритмия (в основном мерцание предсердий), подъем артериального давления, одышка, затрудненное дыхание (может закончиться отеком легкого), диспептические расстройства (тошнота, рвота, профузный понос), выраженная мышечная слабость. v Развивается обезвоживание, и больной впадает в сопорозное, а затем и в коматозное состояние.
 ТИРЕОТОКСИЧЕСКИЙ КРИЗ – НЕОТЛОЖНАЯ ПОМОЩЬ 1. 2. 3. 4. 5. Термометрия ЭКГ (ЭКП) Катетеризация вены Дексаметазон 8 мг или Преднизолон 60 мг в/венно Урапидил (блокатор периферических адренорецепторов) 10 50 мг в/венно в разведении натрия хлорида 0, 9% 10 мл медленно. 6. Декстроза 5% 500 мл в/венно капельно 20 кап. в мин. 7. Ингаляция кислорода. 8. При температуре тела ≥ 39°С. 1) Физические методы охлаждения 2) Ацетилсалициловая кислота противопоказана. 3) Госпитализация транспортировка на носилках.
ТИРЕОТОКСИЧЕСКИЙ КРИЗ – НЕОТЛОЖНАЯ ПОМОЩЬ 1. 2. 3. 4. 5. Термометрия ЭКГ (ЭКП) Катетеризация вены Дексаметазон 8 мг или Преднизолон 60 мг в/венно Урапидил (блокатор периферических адренорецепторов) 10 50 мг в/венно в разведении натрия хлорида 0, 9% 10 мл медленно. 6. Декстроза 5% 500 мл в/венно капельно 20 кап. в мин. 7. Ингаляция кислорода. 8. При температуре тела ≥ 39°С. 1) Физические методы охлаждения 2) Ацетилсалициловая кислота противопоказана. 3) Госпитализация транспортировка на носилках.
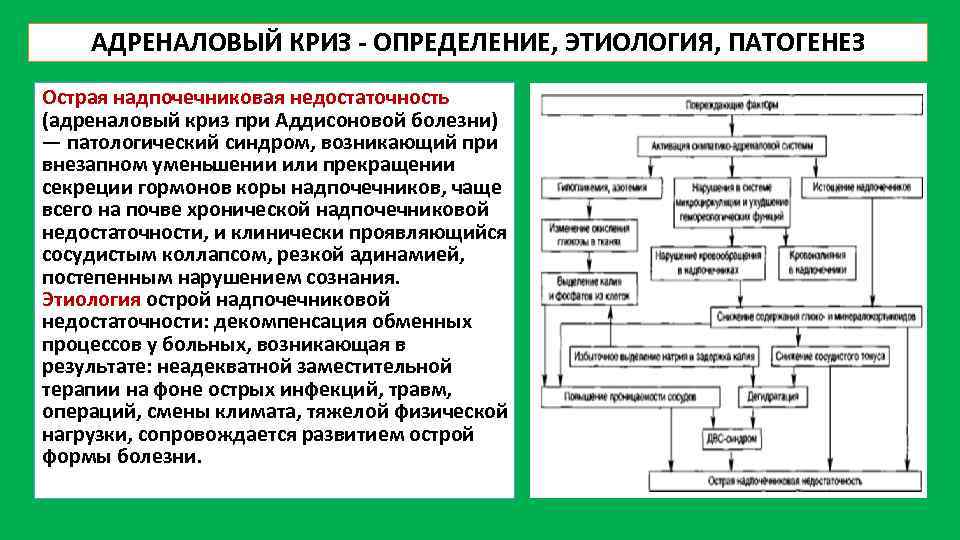 АДРЕНАЛОВЫЙ КРИЗ ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ, ПАТОГЕНЕЗ Острая надпочечниковая недостаточность (адреналовый криз при Аддисоновой болезни) — патологический синдром, возникающий при внезапном уменьшении или прекращении секреции гормонов коры надпочечников, чаще всего на почве хронической надпочечниковой недостаточности, и клинически проявляющийся сосудистым коллапсом, резкой адинамией, постепенным нарушением сознания. Этиология острой надпочечниковой недостаточности: декомпенсация обменных процессов у больных, возникающая в результате: неадекватной заместительной терапии на фоне острых инфекций, травм, операций, смены климата, тяжелой физической нагрузки, сопровождается развитием острой формы болезни.
АДРЕНАЛОВЫЙ КРИЗ ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ, ПАТОГЕНЕЗ Острая надпочечниковая недостаточность (адреналовый криз при Аддисоновой болезни) — патологический синдром, возникающий при внезапном уменьшении или прекращении секреции гормонов коры надпочечников, чаще всего на почве хронической надпочечниковой недостаточности, и клинически проявляющийся сосудистым коллапсом, резкой адинамией, постепенным нарушением сознания. Этиология острой надпочечниковой недостаточности: декомпенсация обменных процессов у больных, возникающая в результате: неадекватной заместительной терапии на фоне острых инфекций, травм, операций, смены климата, тяжелой физической нагрузки, сопровождается развитием острой формы болезни.
 АДРЕНАЛОВЫЙ КРИЗ – ДИАГНОСТИКА И ЛЕЧЕНИЕ 1. 2. 3. 4. Недостаточность кровообращения: v сосудистый коллапс: падение АД, нитевидный пульс, сменяющийся брадикардией, приглушение сердечных тонов; v землистый цвет лица, холодная кожа с мраморным рисунком. Неврологические расстройства: резкая слабость, адинамия, нарушения сознания, судо роги, гипертермия, сменяющаяся гипотермией, менингеальные симптомы. Кожно геморрагический синдром: экхимозы, звездчатая геморрагическая сыпь; при синдроме Уотерхауса Фридериксена на коже туловища, конечностей, мошонки и ушных ра ковин появляются пятна фиолетово синюшного оттенка, некроз отдельных участков кожи, рвота «кофейной гущей» , кровоточивость из мест инъекций. Абдоминальный синдром: многократная рвота, боли в животе, обильный жидкий стул. 5. 6. 7. 8. Глюкометрия. ЭКГ. Катетеризация вены Преднизолон 90 120 мг в/венно. Преднизолон 90 мг в разведении натрия хлорида 0, 9% 250 мл в/венно капельно 30 кап. в мин. Ингаляция кислорода. При гипогликемии < 3, 0 ммоль/л: декстроза (D глюкоза): 40% 40 60 мл в/венно. Госпитализация: транспортировка на носилках.
АДРЕНАЛОВЫЙ КРИЗ – ДИАГНОСТИКА И ЛЕЧЕНИЕ 1. 2. 3. 4. Недостаточность кровообращения: v сосудистый коллапс: падение АД, нитевидный пульс, сменяющийся брадикардией, приглушение сердечных тонов; v землистый цвет лица, холодная кожа с мраморным рисунком. Неврологические расстройства: резкая слабость, адинамия, нарушения сознания, судо роги, гипертермия, сменяющаяся гипотермией, менингеальные симптомы. Кожно геморрагический синдром: экхимозы, звездчатая геморрагическая сыпь; при синдроме Уотерхауса Фридериксена на коже туловища, конечностей, мошонки и ушных ра ковин появляются пятна фиолетово синюшного оттенка, некроз отдельных участков кожи, рвота «кофейной гущей» , кровоточивость из мест инъекций. Абдоминальный синдром: многократная рвота, боли в животе, обильный жидкий стул. 5. 6. 7. 8. Глюкометрия. ЭКГ. Катетеризация вены Преднизолон 90 120 мг в/венно. Преднизолон 90 мг в разведении натрия хлорида 0, 9% 250 мл в/венно капельно 30 кап. в мин. Ингаляция кислорода. При гипогликемии < 3, 0 ммоль/л: декстроза (D глюкоза): 40% 40 60 мл в/венно. Госпитализация: транспортировка на носилках.


