fb615a77a4f41292f698a5dd10fa8d78.ppt
- Количество слайдов: 103

Considérations éthiques en Réanimation Néonatale Pierre Bétrémieux Mise à jour décembre 2005

Quelques chiffres • Naissances vivantes : 774 782 (France 2003) • IVG : environ 200 000 • IMG : environ 7000 (43 centres) • Ille et Vilaine 12 000 naissances • IMG I & V : 155 (2004) • Prématurité : 6. 2% = 48 000 en France = 700 • • • en I & V Extrême prématurité < 32 = 1% = 7000 France = 120 I&V Réanimation néonatale Rennes : 30 DC / an 7 AR/26 DC en 2005

Les périodes de dilemme éthique • Période prénatale – Manipulation des embryons – IVG ? – IMG • Salle de naissance • Prise en charge des prématurissimes • Quand ne faut-il plus continuer la réanimation ? • Période pédiatrique

Période Prénatale • Malformations : découverte échographie 22 SA le plus souvent • maladies génétiques: cas index dans les antécédents ou expression morphologique • maladies métaboliques : cas index précédent

Décisions ante-natales La découverte ante-natale d’une anomalie sévère : doit conduire à une discussion ante natale : réunion hebdomadaire du Centre Pluridisciplinaire de Diagnostic Prénatal de Rennes et à des décisions ante natales écrites Et consignées dans le dossier de soins

Décisions à prendre en salle de naissance désormais exceptionnelles malformations congénitales majeures non connues réanimation sans succès (15 mn NNAT, 10 mn Prématuré)

L’équipe périnatale Obstétriciens, Sages-femmes, Anesthésistes, Pédiatres doivent être au courant de la situation et adhérer aux conduites programmées Y compris en garde

Dilemmes éthiques et Prématurité • Face aux naissances prématurées faut-il • Entreprendre une réanimation? • Poursuivre ou non une réanimation entreprise?

Cadre de la réflexion • En France et en Europe • Dans les unités de réanimation néonatale • Certains décès font suite à un « arrêt de réanimation » • Critère majeur : absence prévisible de vie relationnelle
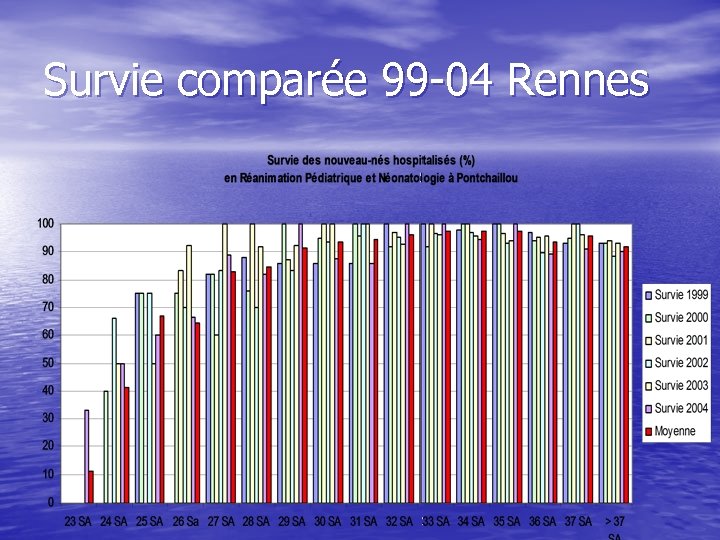
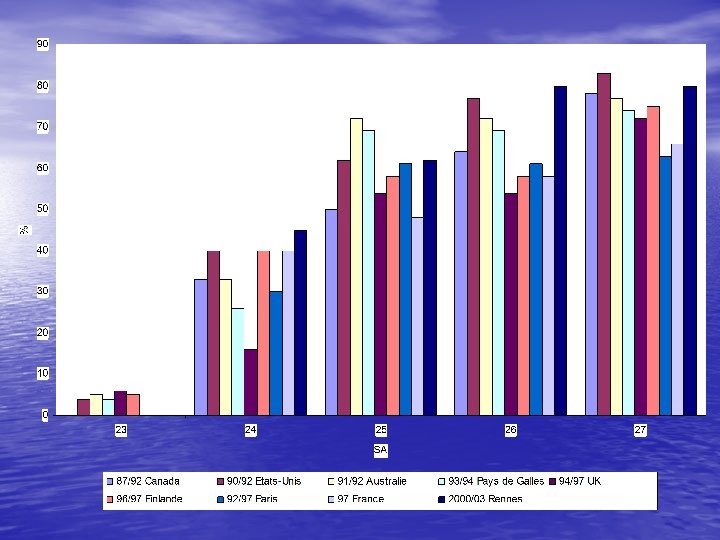
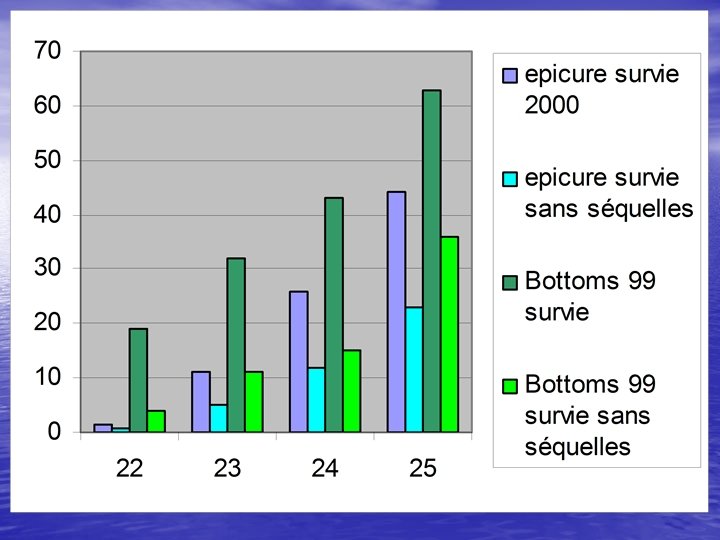
Survie comparée 99 -04 Rennes
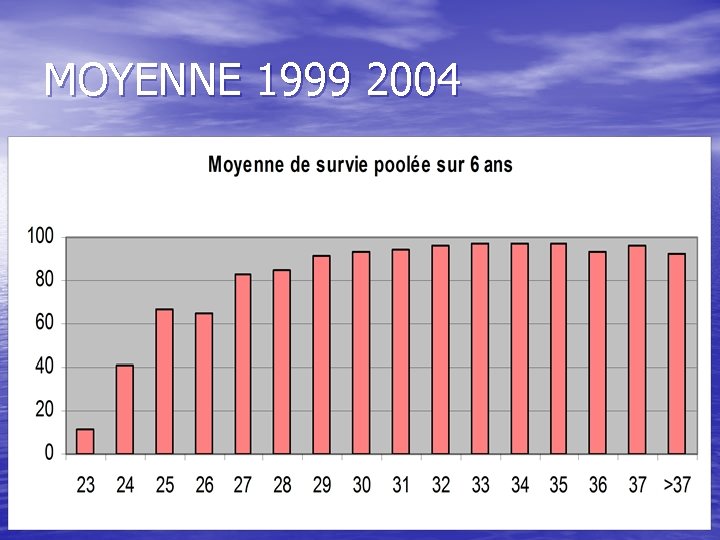
MOYENNE 1999 2004
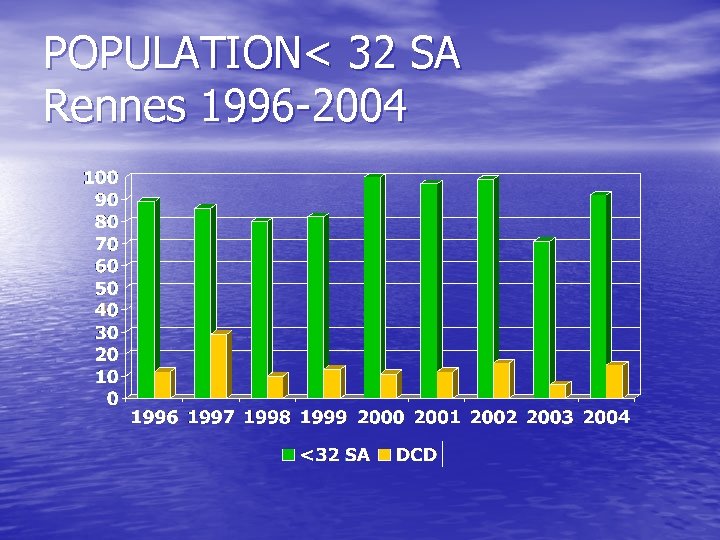
POPULATION< 32 SA Rennes 1996 -2004
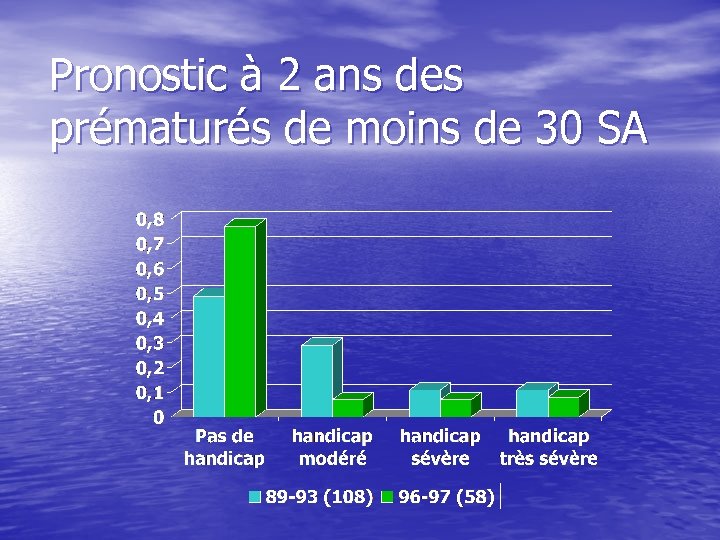
Pronostic à 2 ans des prématurés de moins de 30 SA
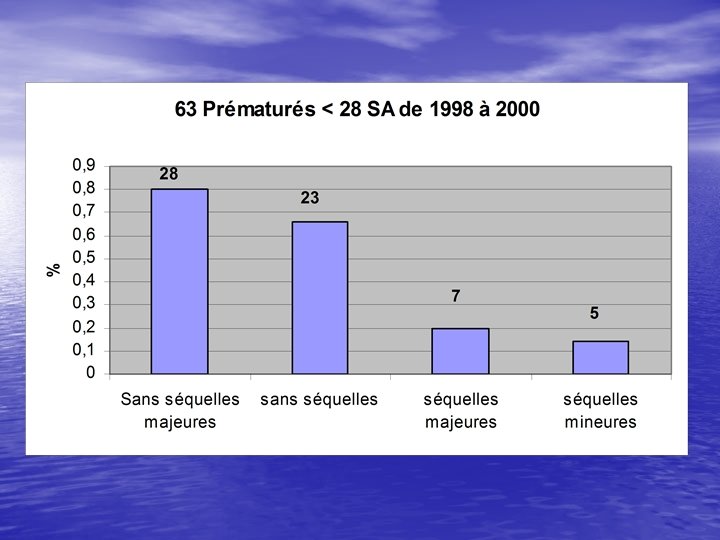

Extrêmes prématurés 23, 24, 25 SA • <500 g et < 24 SA : 100% mortalité • Handicap majeur : – 23 SA : 40 à 75% + 25 % hand. modéré – 24 SA : 35 à 75 % + 25 % hand. Modéré – 25 SA : 30% • Depuis quelques mois forte suspicion d’une grande fréquence des troubles cognitifs chez les 24 SA (75%) et 25 SA (53%)
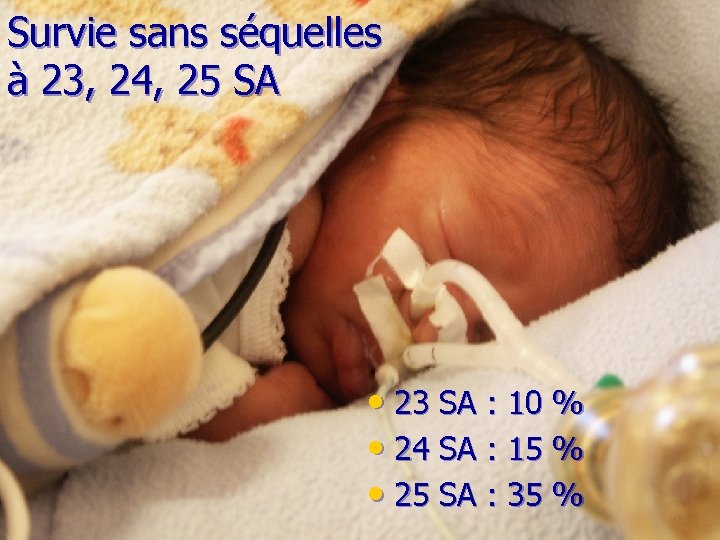
Survie sans séquelles à 23, 24, 25 SA • 23 SA : 10 % • 24 SA : 15 % • 25 SA : 35 %
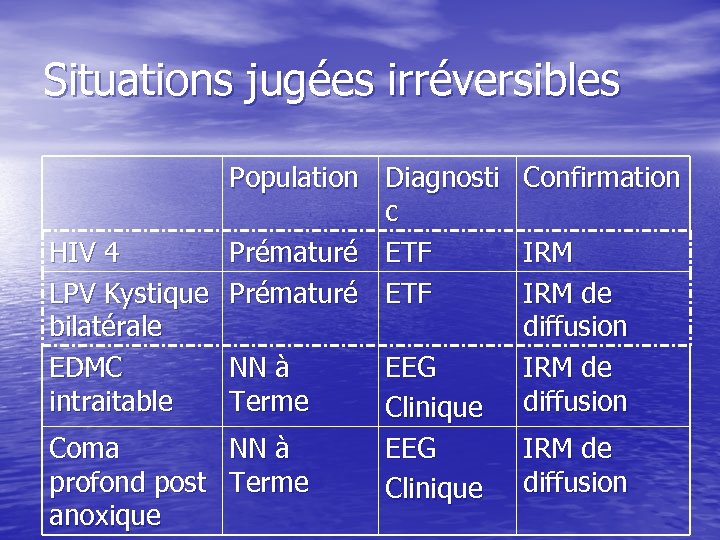
Situations jugées irréversibles Population Diagnosti Confirmation c HIV 4 Prématuré ETF IRM LPV Kystique Prématuré ETF IRM de bilatérale diffusion EDMC NN à EEG IRM de intraitable Terme Clinique diffusion Coma NN à EEG IRM de profond post Terme Clinique diffusion anoxique
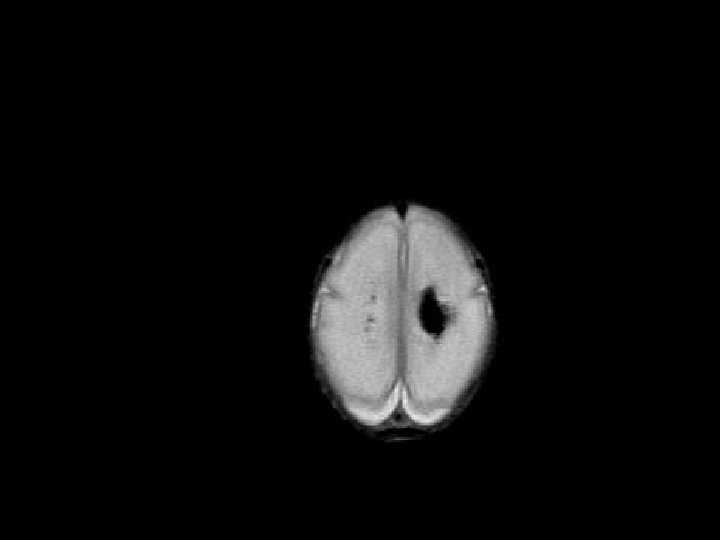

Situations au pronostic moins tranché • Hyperéchogénicité de la substance blanche en ETF • Hypersignaux punctiformes en IRM
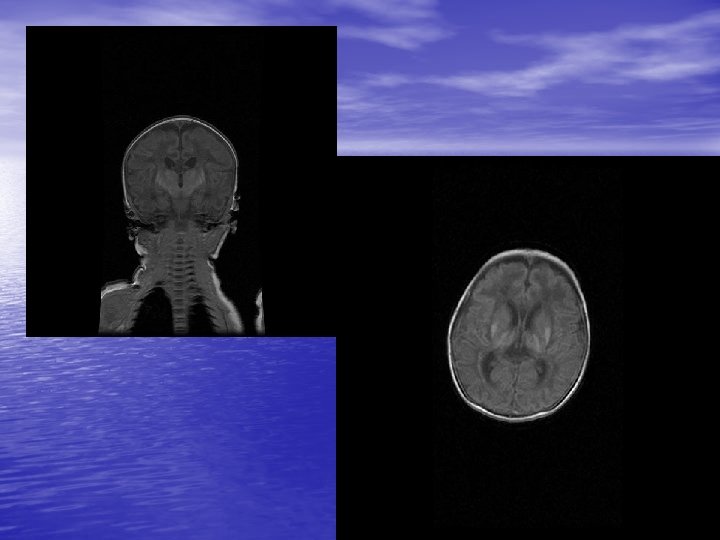

Autres situations (plus rares) de dilemme éthique en période néonatale • Unité de néonatalogie : découverte tardive de lésions neurologiques sévères • Grêle ultra court post entérocolite (résection totale du grêle) • Insuffisance rénale terminale néonatale • Tumeur cérébrale néonatale • Hémopathie maligne néonatale

Principes de base (1) Contrairement au fœtus, le nouveau-né est un être humain, avec des droits, quels que soient son terme, son poids de naissance, son état clinique Il a aussi une histoire, dès J 1 Il fait partie d’un projet parental

Principes de base (2) Les parents et la famille ont au minimum le droit à une information claire et précise Les médecins et les infirmières doivent prodiguer les soins les plus adaptés et fournir des informations

Considérations légales Principes aux bornes de l’action: – donner les meilleurs soins : assistance à personne en danger (art 9 du code de déontologie – penser à la qualité de la survie : pas d ’acharnement thérapeutique : « obstination déraisonnable » (art 37) – « Ne pas provoquer délibérément la mort » (art 38)

LOI n° 2005 -370 du 22 avril 2005 relative aux droits des malades et à la fin de vie (1) Ces actes ne doivent pas être poursuivis par une obstination déraisonnable. Lorsqu'ils apparaissent inutiles, disproportionnés ou n'ayant d'autre effet que le seul maintien artificiel de la vie, ils peuvent être suspendus ou ne pas être entrepris. Dans ce cas, le médecin sauvegarde la dignité du mourant et assure la qualité de sa vie en dispensant les soins visés à l'article L. 1110 -10. »

LOI n° 2005 -370 du 22 avril 2005 relative aux droits des malades et à la fin de vie (1) Si le médecin constate qu'il ne peut soulager la souffrance d'une personne, en phase avancée ou terminale d'une affection grave et incurable, quelle qu'en soit la cause, qu'en lui appliquant un traitement qui peut avoir pour effet secondaire d'abréger sa vie, il doit en informer le malade, sans préjudice des dispositions du quatrième alinéa de l'article L. 1111 -2, la personne de confiance visée à l'article L. 1111 -6, la famille ou, à défaut, un des proches. La procédure suivie est inscrite dans le dossier médical. »

Art. L. 1111 -10. «- Lorsqu'une personne, en phase avancée ou terminale d'une affection grave et incurable, quelle qu'en soit la cause, décide de limiter ou d'arrêter tout traitement, le médecin respecte sa volonté après l'avoir informée des conséquences de son choix. La décision du malade est inscrite dans son dossier médical.

Art. L. 1111 -13. - Lorsqu'une personne, en phase avancée ou terminale d'une affection grave et incurable, quelle qu'en soit la cause, est hors d'état d'exprimer sa volonté, le médecin peut décider de limiter ou d'arrêter un traitement inutile, disproportionné ou n'ayant d'autre objet que la seule prolongation artificielle de la vie de cette personne, après avoir respecté la procédure collégiale définie par le code de déontologie médicale et consulté la personne de confiance visée à l'article L. 1111 -6, la famille ou, à défaut, un de ses proches et, le cas échéant, les directives anticipées de la personne. Sa décision, motivée, est inscrite dans le dossier médical.

Limites Les implications légales ne sont pas le pivot de la réflexion éthique L’humanisme est au centre de la démarche

Considérations éthiques : les textes • Avis du Conseil Consultatif National d’Ethique • • n° 65 du 14 septembre 2000 Dilemmes éthiques de la période périnatale. Recommandations pour les décisions de fin de vie; Fédération Nationale des Pédiatres Néonatalogistes. 23 novembre 2000 Limitation ou arrêt des traitements en réanimation pédiatrique GFRUP 24 nov 2001

Principes pour les premières heures de vie Utiliser toutes les ressources pour la réanimation initiale

Principes pour les premières heures de vie Pas de considérations de terme ou poids En effet : Le pronostic respiratoire et neurologique est imprévisible sur la clinique Le pronostic individuel ne dépend pas directement du poids et du terme

Réanimation d’attente est toujours mise en œuvre avec un maximum de niveau de soin

Décisions d’arrêt thérapeutique (1) basées sur : la sévérité des lésions la certitude d ’un très mauvais pronostic (absence de vie relationnelle) Ou la mort à brève échéance l’opinion des parents

Décisions d’arrêt thérapeutique (2) concernent : les malformations intraitables ex : hypoplasie du ventricule gauche les détresses neurologiques sévères Les insuffisances rénales d’emblée terminales Certains syndromes génétiques de pronostic fatal (trisomie 13 ou 18)

Détresses neurologiques sévères conduisant à 100% de séquelles majeures état de mal convulsif résistant aux drogues LMPV kystique bilatérale étendue Hémorragie intraventriculaire stade IV

Documenter les anomalies (1): Tous les moyens diagnostiques doivent être mis en œuvre Échographie, EEG, IRM Deux ou trois médecins doivent être d’accord sur l’irréversibilité et la gravité des lésions

Documenter les anomalies (2): Impliquer : pédiatres, radio-pédiatre, neuro-pédiatre Si possible exposer le cas à un pédiatre expérimenté non impliqué dans les soins

Importance de la communication Partager l’information n’est pas partager la responsabilité Le médecin en charge de l ’enfant est le seul responsable

Communication avec les parents (1) Ils sont informés dès que certitude du pronostic péjoratif On ne leur demande pas de « prendre la décision » Ils se sentent néanmoins très impliqués dans cette décision L’infirmière en charge de l’enfant participe aux entretiens

Communication avec les parents (2) Présentation claire du pronostic estimé et du degré de certitude Entendre leurs souhaits, convictions, implications religieuses Renforcer leur conviction qu’ils adhèrent au meilleur choix

Communication avec l’équipe (1) La discussion sur l’arrêt de réanimation doit faire partie des discussions de routine Explications spécifiques sur le diagnostic et le pronostic Les remarques des infirmières sur l ’arrêt de réanimation et les situations personnelles doivent être prises en compte : rôle du cadre

Communication avec l’équipe (2) Les jeunes médecins, les étudiants doivent recevoir des explications spécifiques Les objections personnelles pour adhérer ou participer au projet de fin de vie doivent être respectées

Autres ressources comité d ’éthique? Unité mobile de soins palliatifs Autre structure à créer? Le / la psychologue est facilement accessible aux parents et à l ’équipe Il / elle sera une ressource ultérieure également

Plan d’arrêt de réanimation (1) Ne jamais compter sur « l’évolution spontanée » L’arrêt de réanimation n’est pas l’arrêt des soins, l’abandon ou le rejet C’est l’entrée dans la période de soins palliatifs

Plan d’arrêt de réanimation (2) Ce n’est jamais « tout arrêter » Il n’y a jamais d’urgence pour l’arrêt de réanimation Laisser du temps aux parents et à l’équipe

Adhérer aux souhaits parentaux Photos, médailles, jouets, peluches, habits, objets qui ont un sens pour eux

Pourquoi donner du temps aux parents et à l’équipe ? « La vie est courte, certaines vies sont plus courtes » Ils peuvent prodiguer de l’affection à leur enfant pour une courte période Ils peuvent organiser les visites familiales Ils peuvent organiser leurs pratiques religieuses Collaboration avec l’aumônerie

Pourquoi donner du temps aux parents et à l’équipe ? Ils peuvent constater les progrès de la maladie Ils peuvent constater que l’enfant n’est pas abandonné, est respecté et ne souffre pas

Management du « temps d’attente » soins palliatifs Les parents doivent être informés de l’évolution prévue pour l’enfant de ce qui va se passer au moment du décès et après Rencontre avec le cadre Évocation de l’autopsie, des frais, des démarches

Management du « temps d’attente » Les parents ont libre accès auprès de leur enfant On facilite la discussion quotidiennement On débute la sédation par morphiniques et barbituriques

Les supports vitaux sont maintenus : ventilation apports hydro-électrolytiques autres médicaments

La présence des parents au moment de la mort Situation assez rare en France chez le nouveau-né (50% enquête Dommergues ) Sur demande parentale ou proposition médicale Présence constante du médecin et de l’infirmière Soutien actif des parents Sans ajouter de détresse supplémentaire

Après la mort (1) Proposer l’autopsie dans tous les cas, avec des explications détaillées Faciliter les démarches (cadre et assistante sociale) Laisser du temps aux parents

Après la mort (2) Assurer l’accès facile des parents et de la famille Impliquer le psychologue dans le suivi Revoir la famille avec les résultats

Proposer des explications spécifiques à la fratrie • Officialiser la mort du bébé • Expliquer simplement les causes • => base de déculpabilisation

Prévenir les parents des troubles possibles dans la fratrie • Enurésie ou réapparition d’une énurésie • Encoprésie • Bégaiement • Terreurs nocturnes, cauchemars • Fléchissement scolaire • Agressivité de novo • Qui doivent amener à consulter

S’agit-il d’euthanasie? Définition : acte pratiqué par un tiers qui met intentionnellement fin à la vie d’une personne consciente, incurable, souffrante qui le demande le nouveau-né est hors du champ de cette définition Le terme d’exception d’euthanasie ne s’y applique pas Nécessité d’un raisonnement spécifique à la période néonatale

Réanimation d’attente : quelle légitimité? Critiquée par certains comme forme précoce d’acharnement thérapeutique Justifiée si l’on attend un complément diagnostic Ou une modification du pronostic Certains examens clés ne peuvent être faits post mortem

Distinguer arrêt de réanimation et arrêt de vie L’arrêt de réanimation est l’arrêt d’un acharnement thérapeutique L’arrêt de vie est plus compliqué à cerner Il est l’objet de nombreux débats entre néonatalogistes Il donne la priorité à la famille sur l’enfant

Considérations théoriques

Approche française et attitudes étrangères Les situations culturelles sont très variables Différences d’approches pour la mise en œuvre de la réanimation d’attente et pour la fin de vie

Approche française et attitudes étrangères (Situation d’incertitude 1) France et UK: stratégie pronostique personnalisée : réanimation d’attente + arrêt de réa si besoin dès que le pronostic est disponible USA (Baby Doe Act 1984) : Mise en route d’une réanimation d’attente qui sera poursuivie

Approche française et attitudes étrangères (Situation d’incertitude 2) Scandinavie : Approche statistique : pas d’intervention avant 25 SA, 600 g Pologne, Allemagne et Israël : pas le droit d’arrêter mais possibilité de ne pas commencer la réanimation

Approche française et attitudes étrangères (Place des parents et Arrêt de Réanimation) France : on entend les souhaits parentaux (paternalisme? ) Hollande et Japon : proches de notre attitude USA et UK : la décision est la « lourde prérogative des parents »

Une étude européenne • M Cuttini et coll Arch Dis Child Fetal neonatal 2004; 89: F 19 -24. • 142 services de SINéo. Nat dans 10 pays européens • 1391 médecins • 3410 puéricultrices

Question : vous semble-t-il parfois légitime d’administrer des médicaments pour abréger la vie d’un patient nouveau-né? • Score d’opinion allant de 0 à 10 : – 0 : valeur absolue de toute vie – 10 : valeur prioritaire de la qualité de la vie

Résultats • Acceptable : Pays Bas, France, Grande Bretagne • Gradient décroissant ensuite : Allemagne, Baltique, Hongrie, Italie, Espagne • Mêmes réponses médecins puéricultrices • 24 % des médecins français demandent un élargissement législatif

Analyse multivariée sur la question de la nécessité d’élargie la loi • PRO • Chercheur : 2. 2 • Pas d’enfant : 1. 7 • Jamais pratiqué l’arrêt de réa : 5. 7 • ANTI • Femme 0. 6 • Religion importante • 0. 6 >6 ans d’expérience en SINN

Éthique Néonatale française Place pour une théorie spécifique Avis du CCNE de septembre 2000 www. ccne-ethique. org

Le texte du CCNE • A priori de vie et réanimation d’attente • Refus de l’acharnement thérapeutique • Arrêt du projet thérapeutique en cas de lésions cérébrales majeures chez un NN en dépendance respiratoire ou cardiovasculaire • Plus difficile chez les patients autonomisés

Le CCNE rappelle les points du droit • « donner volontairement la mort à autrui » est • • • un crime (art 221 -1 du code pénal) Exposer autrui au risque immédiat de mort (art 223 -1 du code pénal) Et l’oppose à la jurisprudence : peu ou pas de plaintes et condamnations quand le nouveau-né décède en accord avec les parents Plaintes, poursuites, condamnations lorque vivant et séquellaire

Le CCNE rappelle la nécessité de prévention passant par l’organisation des soins • Décrets 98 -899 et 98 -900 du 10 octobre 1998 : maternités de niveau III dans tous les CHU avant 2003 (RENNES ! ? ) • Fermeture des petites maternités ma équipées • FIV et nombre de transferts d’embryons • Identification précoce des lésions cérébrales définitives et irréversibles

Le CCNE et le problème de l’euthanasie (rapport 2000 N° 63) • « Fin de vie, arrêt de vie euthanasie » • Définition : acte pratiqué par un tiers qui met intentionnellement fin à la vie d’une personne consciente, incurable, souffrante et qui le demande.

S’agit-il d’euthanasie ? • Le nouveau-né sort du champ de cette définition • Le terme d’exception d’euthanasie ne s’y applique pas non plus • Nécessité d’un raisonnement spécifique à la période néonatale

Conclusions du CCNE • Responsabilité de l’équipe soignante • Discernement pour réanimer, prolonger ou interrompre la réanimation • Humanité, compassion, solidarité

Considérations théoriques Les trois âges de la bioéthique

L’âge pré-moderne (l’éthique) Le médecin donne le meilleur à chaque malade, guidé par sa conscience et ses connaissances Le médecin sait ce qui est bon pour le malade Le bon patient supporte le traitement L’infirmière exécute les ordonnances du médecin pour le bien du patient

L’âge moderne (la bioéthique) Le médecin négocie le traitement avec le patient et sa famille Le bon patient est actif, il donne son consentement éclairé aux mesures thérapeutiques L’infirmière soigne et fait circuler l’information

L’âge post-moderne (l’éthique organisationnelle 1) Le médecin tient compte de la limitation des ressources Il choisit le meilleur rapport coût-bénéfice Le traitement qui assure la meilleure qualité de vie et produit un patient – client satisfait

L’âge post-moderne (l’éthique organisationnelle 2) Il tient compte des préférences du patient et de sa famille Il assure un usage optimal de ressources limitées L’infirmière est au cœur du recueil d’informations sur les préférences du patient et de sa famille

Ensuite ? La limitation des ressources est clairement et librement décidée par les citoyens

Tout ceci évolue Dynamique d’équipe Dynamique de la réflexion Externe Interne

Autres scénarios possibles Prise en charge délibérée des handicaps ? Implication réelle de la société ? Législation ?

Cas cliniques Éthique en période néonatale

Observation N° 1 Madame F 39 ans 2 G, gémellaire Transfert in utero de Mayenne à Laval puis Rennes À 26 SA pour bilan de dilatation ventriculaire sur J 1 Accouchement Voie Basse à l’arrivée

Observation N° 1 (2) Intubation des 2 jumeaux : MMH Extubation à J 5 J 1 1100 g dilatation ventriculaire J 2 1200 g hyperéchogénicité de la substance blanche

Observation N° 1 (3) A J 15 : Évolution vers LMPV kystique bilatérale étendue J 2 : convulsions cliniques, réintubation J 1 : apnées graves : réintubation

Observation N° 2 Madame A 32 ans 2 G 2 P RCIU sévère à 33 SA Bilan complet : écho spécialisée, virus, caryotype = NORMAL Césarienne pour SFA à 36 SA

Observation N° 2 (2) Dysmorphie Majeure Enfant hypoxique, bradycarde Décision d’intubation ventilation Appel généticiens en urgence

Observation N° 2 (3) Sd de Rubinstein Taybi : dysmorphie, pouces et gros orteils trop larges, retard mental modéré (20%) à majeur (80%), convulsions, troubles digestifs, déglutition, troubles visuels, insuffisance rénale, malformation cardiaque associée possible

Observation N° 3 USA (1) Grossesse triple de 31 SA Un des triplés est porteur d’une trisomie 18 diagnostiquée in utero A la naissance dg d’une atrésie de l’œsophage avec fistule oeso-trachéale Parents juifs orthodoxes

Observation N° 3 USA (2) Prise en charge : CPAP nasale et perfusion périphérique Décision de ne pas opérer l’atrésie mais Exigence parentale que tout soit fait pour prolonger la vie y compris intubation, massage cardiaque si arrêt cardiaque, traitement antibiotique, examens de laboratoire de routine.

Observation N° 3 USA (3) Les parents ont consulté les experts de leur religion Ils attendent une pneumopathie fatale par la fistule oeso-trachéale Mais exigent qu’elle soit traitée par antibiotiques Le cas est présenté sur un forum de discussion de néonatalogistes sur Internet

Réponses des praticiens de terrain (1) « Antibiotiques, hydratation, prise en charge de la douleur, cathéter et ventilation artificielle sont des traitements de routine maintenant » « Rediscuter la situation avec les parents et les rabbins orthodoxes » « aucun médecin n’est obligé de prodiguer des soins futiles à un enfant, quels que soient les souhaits exprimés par la famille. Vous êtes seulement tenus de prendre en charge la douleur »

Réponses des praticiens de terrain (2) « le fait de présenter un cas aussi rare et particulier sur le forum internet avec le nom de l’hôpital où se passe le problème pourrait être considéré comme une violation du secret professionnel car il serait facile à quiconque d’identifier l’enfant : la confidentialité devrait primer sur toute autre considération» « suivre les souhaits des parents aurait des conséquences inhumaines : vous devez refuser »

Réponses des praticiens de terrain (3) « dans ce cas, tout espoir est perdu : vous devez supprimer toute intervention médicale, y compris l’apport de fluides; il faut convaincre les parents de passer d’un point de vue « maintenir la vie à tout prix » au point de vue « permettre de mourir dans la dignité » « vous pouvez demander à la famille de trouver un autre médecin qui adhérera à leurs convictions » « mais bonne chance si vous en trouvez un! »

Réponses des praticiens de terrain (4) « proposer un retour à domicile sans aide médicale » « consultez le procureur avant toute décision » «ce que veulent les parents par leur comportement entre dans le cadre des sévices à enfant; vous pouvez saisir une cour de justice »

Observation N° 4 : Charlotte Wyatt • Née le 21/10/2003 à Portsmouth UK • 26 SA; 450 g; taille 15 cm • A 11 mois toujours hospitalisée, sourde, aveugle, déficience mentale grave, infirme motrice, nourrie par sonde, plusieurs arrêts cardiaques réanimés • Les parents catholiques très pratiquants exigent la poursuite des soins

Observation N° 4 : Charlotte Wyatt 2 • Recours des médecins devant la justice britannique : demande d’autorisation de ne pas réanimer si un nouvel incident survenait • Novembre 2004 : la justice donne raison aux médecins de refuser l’acharnement thérapeutique (1 er cas mondial de jurisprudence en ce sens)
fb615a77a4f41292f698a5dd10fa8d78.ppt