Сердечно-легочная реанимация у детей.ppt
- Количество слайдов: 80
 Cердечно-легочная реанимация у детей Методические рекомендации Европейского Совета по реанимации, пересмотр 2010 г.
Cердечно-легочная реанимация у детей Методические рекомендации Европейского Совета по реанимации, пересмотр 2010 г.
 Концепция Цепи выживания
Концепция Цепи выживания
 Базовый реанимационный комплекс у детей PВLS
Базовый реанимационный комплекс у детей PВLS
 Последовательность действий 1. Проверить уровень сознания ребенка
Последовательность действий 1. Проверить уровень сознания ребенка
 Последовательность действий 2 А. В случае, если ребенок с удовлетворительным вербальным и моторным ответом: • Оставить ребенка в положении, котором вы его обнаружили; • Проверить на другие повреждения, определение витальных функций; • Проводить оценку его статуса регулярно
Последовательность действий 2 А. В случае, если ребенок с удовлетворительным вербальным и моторным ответом: • Оставить ребенка в положении, котором вы его обнаружили; • Проверить на другие повреждения, определение витальных функций; • Проводить оценку его статуса регулярно
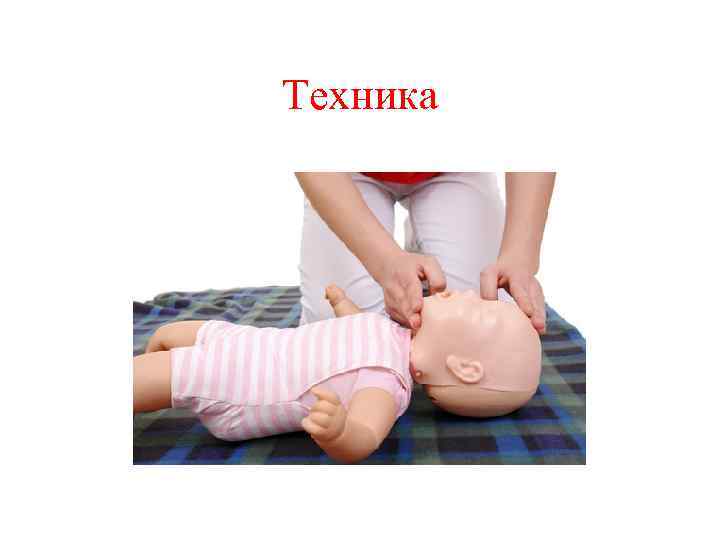
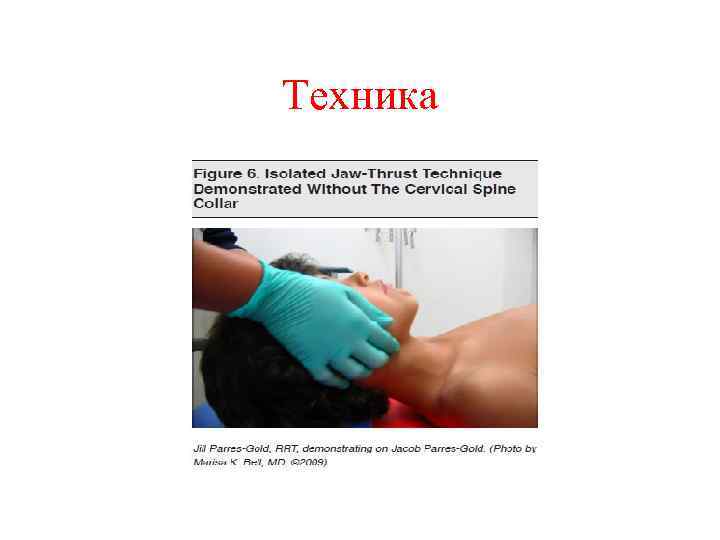
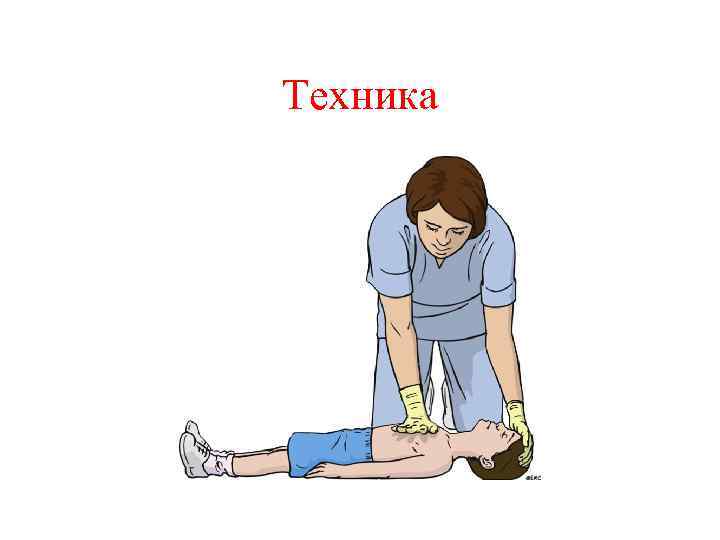
 Последовательность действий 2 В. В случае, если ребенок не дает вербальный и моторный ответ: • Осторожно перевернуть ребенка на спину (контроль за возможным повреждением шейного отдела позвоночника); • Обеспечить проходимость дыхательных путей (выдвижение подбородка или всей нижней челюсти).
Последовательность действий 2 В. В случае, если ребенок не дает вербальный и моторный ответ: • Осторожно перевернуть ребенка на спину (контроль за возможным повреждением шейного отдела позвоночника); • Обеспечить проходимость дыхательных путей (выдвижение подбородка или всей нижней челюсти).
 Техника
Техника
 Техника
Техника
 Последовательность действий 3. Поддерживать проходимость верхних дыхательных путей и: • Наблюдать за движениями грудной клетки; • Слушать нос и рот ребенка на предмет дыхательных шумов; • Почувствовать движение воздуха при дыхании ребенка кожей своей щеки.
Последовательность действий 3. Поддерживать проходимость верхних дыхательных путей и: • Наблюдать за движениями грудной клетки; • Слушать нос и рот ребенка на предмет дыхательных шумов; • Почувствовать движение воздуха при дыхании ребенка кожей своей щеки.
 Помнить!!! • В течение нескольких минут после остановки сердца ребенок может совершать нечастые, медленные вздохи; • Оценка не должна длиться более 10 секунд; • Если имеются любые сомнения в отношении нормальности дыхания, действовать так, как будто дыхание не нормальное.
Помнить!!! • В течение нескольких минут после остановки сердца ребенок может совершать нечастые, медленные вздохи; • Оценка не должна длиться более 10 секунд; • Если имеются любые сомнения в отношении нормальности дыхания, действовать так, как будто дыхание не нормальное.
 Последовательность действий 4 А. Если дыхание ребенка удовлетворительное: • Придать ребенку устойчивую позицию; • Продолжать контролировать дыхание, пульс. Мониторинг ЧСС, АД, tc. Sp. O 2;
Последовательность действий 4 А. Если дыхание ребенка удовлетворительное: • Придать ребенку устойчивую позицию; • Продолжать контролировать дыхание, пульс. Мониторинг ЧСС, АД, tc. Sp. O 2;
 Боковое устойчивое положение
Боковое устойчивое положение
 Противопоказания к устойчивому боковому положению • Подозрение на травму позвоночника; • Ранения головы и шеи; • Тяжелые множественные травмы
Противопоказания к устойчивому боковому положению • Подозрение на травму позвоночника; • Ранения головы и шеи; • Тяжелые множественные травмы
 Последовательность действий 4 В. Если дыхание не нормальное или отсутствует: • Убедиться в отсутствии обструкции дыхательных путей; • Произвести 5 искусственных вдохов; • Во время проведения вдохов оценивайте любые реакции ребенка (давиться, кашляет).
Последовательность действий 4 В. Если дыхание не нормальное или отсутствует: • Убедиться в отсутствии обструкции дыхательных путей; • Произвести 5 искусственных вдохов; • Во время проведения вдохов оценивайте любые реакции ребенка (давиться, кашляет).
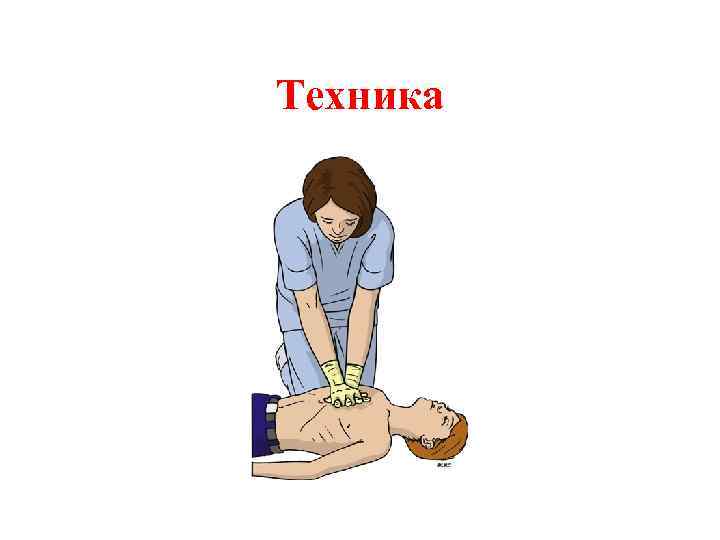
 Искусственное дыхание у ребенка в возрасте старше 1 года • Убедиться в том, что подбородок выдвинут, голова запрокинута; • Зажать носовые ходы первым и указательным пальцем; • Приоткрыть рот выдвижением подбородка; • Производить вдох «изо рта в рот» равномерно в течение 1, 5 секунд с контролем экскурсии грудной клетки • Произвести 5 вдохов.
Искусственное дыхание у ребенка в возрасте старше 1 года • Убедиться в том, что подбородок выдвинут, голова запрокинута; • Зажать носовые ходы первым и указательным пальцем; • Приоткрыть рот выдвижением подбородка; • Производить вдох «изо рта в рот» равномерно в течение 1, 5 секунд с контролем экскурсии грудной клетки • Произвести 5 вдохов.
 Техника
Техника
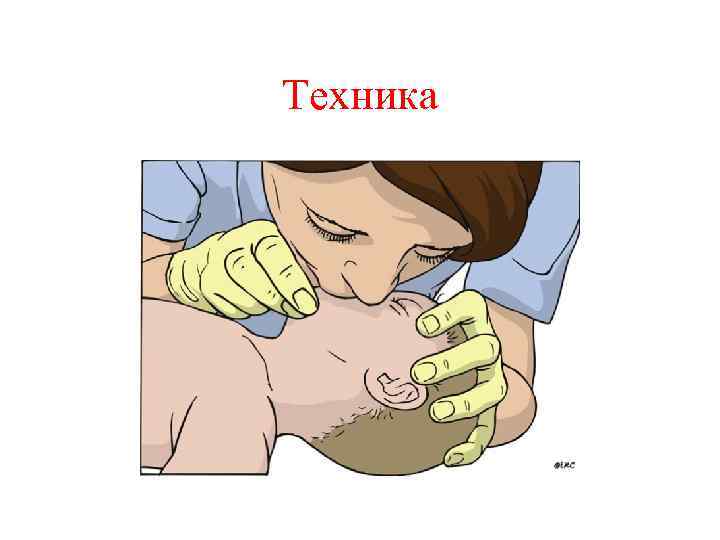
 Искусственное дыхание у ребенка в возрасте младше 1 года • Убедиться в том, что подбородок выдвинут, голова в нейтральной позиции; • Приоткрыть рот выдвижением подбородка; • Производить вдох «изо рта в рот и нос» равномерно в течение 1, 5 секунд с контролем экскурсии грудной клетки • Произвести 5 вдохов.
Искусственное дыхание у ребенка в возрасте младше 1 года • Убедиться в том, что подбородок выдвинут, голова в нейтральной позиции; • Приоткрыть рот выдвижением подбородка; • Производить вдох «изо рта в рот и нос» равномерно в течение 1, 5 секунд с контролем экскурсии грудной клетки • Произвести 5 вдохов.
 Техника
Техника
 При сопротивлении во время искусственных вдохов • Открыть рот и аккуратно удалить видимые инородные тела; • Не проводить «слепого» пальцевого исследования; • Убедиться в адекватности приемов по поддержанию проходимости дыхательных путей (голову НЕ переразгибать); • Произвести выдвижение нижней челюсти; • Произвести снова пять искусственных вдохов; • В случае неадекватности искусственных дыханий – приступить к компрессиям грудной клетки.
При сопротивлении во время искусственных вдохов • Открыть рот и аккуратно удалить видимые инородные тела; • Не проводить «слепого» пальцевого исследования; • Убедиться в адекватности приемов по поддержанию проходимости дыхательных путей (голову НЕ переразгибать); • Произвести выдвижение нижней челюсти; • Произвести снова пять искусственных вдохов; • В случае неадекватности искусственных дыханий – приступить к компрессиям грудной клетки.
 Последовательность действий 5. Оценка кровообращения у детей: • Затрачивать для оценки не более 10 секунд; • У детей старше 1 года пальпация пульса на сонной артерии; • У детей младше 1 года пальпировать пульс плечевой (внутренняя поверхность) или бедренной артерии
Последовательность действий 5. Оценка кровообращения у детей: • Затрачивать для оценки не более 10 секунд; • У детей старше 1 года пальпация пульса на сонной артерии; • У детей младше 1 года пальпировать пульс плечевой (внутренняя поверхность) или бедренной артерии
 Последовательность действий 6 А. В случае уверенной пальпации пульса: • Продолжать искусственное дыхание до восстановления спонтанного дыхания; • При восстановленном дыхании придать ребенку устойчивую позицию (в случае дефицита сознания) ; • Постоянно производить оценку функций.
Последовательность действий 6 А. В случае уверенной пальпации пульса: • Продолжать искусственное дыхание до восстановления спонтанного дыхания; • При восстановленном дыхании придать ребенку устойчивую позицию (в случае дефицита сознания) ; • Постоянно производить оценку функций.
 Последовательность действий 6 В. В случае отсутствия пульса или сомнительной пальпации пульса с частотой более 60 в минуту: • Начать компрессии грудной клетки; • Комбинировать искусственное дыхание и непрямой массаж сердца.
Последовательность действий 6 В. В случае отсутствия пульса или сомнительной пальпации пульса с частотой более 60 в минуту: • Начать компрессии грудной клетки; • Комбинировать искусственное дыхание и непрямой массаж сердца.
 Непрямой массаж сердца у детей (для всех возрастов) • Избегать компрессий верхней части живота; • Область компрессии нижней половины грудины; • Компрессия должна быть жесткой и быстрой; • Частота компрессий от 100 до 120 в минуту • Соотношение компрессий и искусственных вдохов 15: 2 (после 15 компрессий 2 искусственных вдоха).
Непрямой массаж сердца у детей (для всех возрастов) • Избегать компрессий верхней части живота; • Область компрессии нижней половины грудины; • Компрессия должна быть жесткой и быстрой; • Частота компрессий от 100 до 120 в минуту • Соотношение компрессий и искусственных вдохов 15: 2 (после 15 компрессий 2 искусственных вдоха).
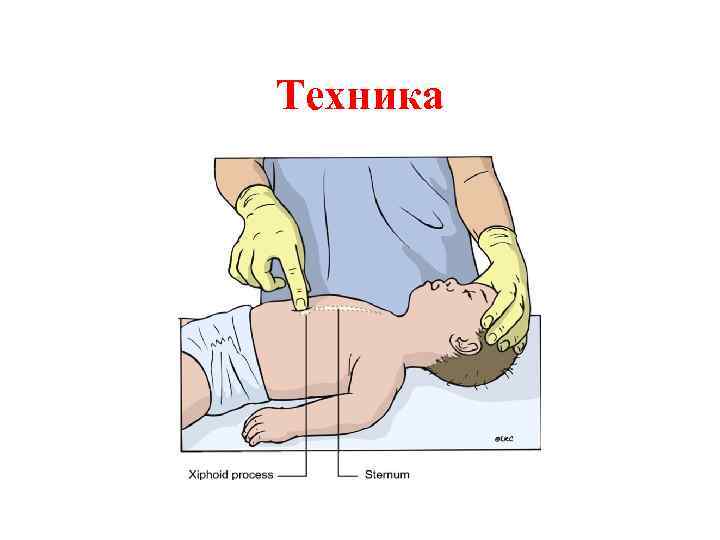
 Непрямой массаж сердца у детей младше 1 года • Компрессии осуществлять двумя пальцами; • Если спасателей двое использовать обхватывающую технику компрессий; • Область компрессии нижней половины грудины; • Компрессия должна осуществляться на 4 см.
Непрямой массаж сердца у детей младше 1 года • Компрессии осуществлять двумя пальцами; • Если спасателей двое использовать обхватывающую технику компрессий; • Область компрессии нижней половины грудины; • Компрессия должна осуществляться на 4 см.
 Техника
Техника
 Непрямой массаж сердца у детей старше 1 года • Поместить ладонь одной руки на нижнюю половину грудины; • Позиция спасателя вертикально над грудной клеткой; • Компрессия должна осуществляться на 5 см.
Непрямой массаж сердца у детей старше 1 года • Поместить ладонь одной руки на нижнюю половину грудины; • Позиция спасателя вертикально над грудной клеткой; • Компрессия должна осуществляться на 5 см.
 Техника
Техника
 Техника
Техника
 Обструкция дыхательных путей инородным телом • В случае, если ребенок эффективно кашляет, не производить никаких маневров. • В случае, когда кашель становится неэффективным, необходимо определять уровень сознания.
Обструкция дыхательных путей инородным телом • В случае, если ребенок эффективно кашляет, не производить никаких маневров. • В случае, когда кашель становится неэффективным, необходимо определять уровень сознания.
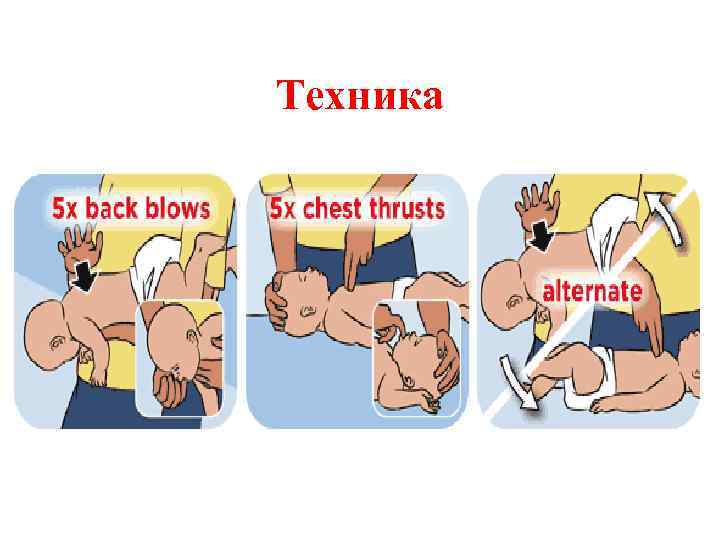
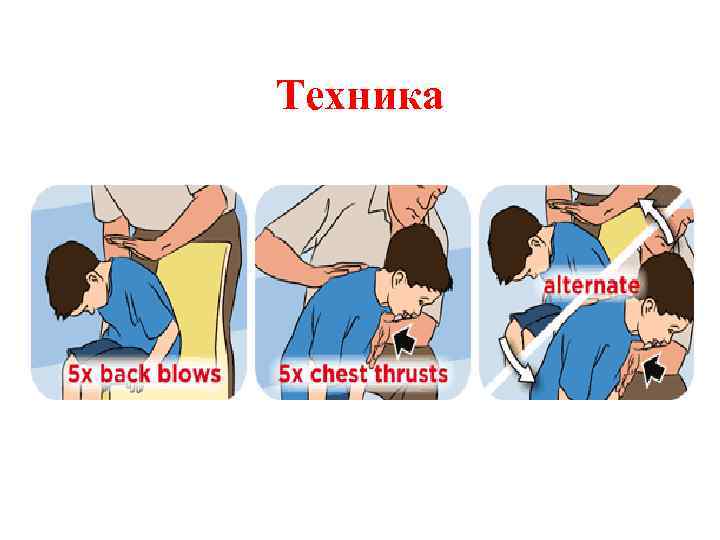
 Обструкция дыхательных путей инородным телом • Если сознание сохранено, произвести удары по грудной клетке сзади. • В случае, когда ударения не принесли удачи, необходимо произвести толчковые сдавления грудной клетки у детей до 1 года и брюшной полости у детей старше 1 года.
Обструкция дыхательных путей инородным телом • Если сознание сохранено, произвести удары по грудной клетке сзади. • В случае, когда ударения не принесли удачи, необходимо произвести толчковые сдавления грудной клетки у детей до 1 года и брюшной полости у детей старше 1 года.
 Техника
Техника
 Техника
Техника
 Обструкция дыхательных путей инородным телом • При отсутствии сознания: произвести пять вдохов и начать сердечно-легочную реанимацию.
Обструкция дыхательных путей инородным телом • При отсутствии сознания: произвести пять вдохов и начать сердечно-легочную реанимацию.
 Базовый реанимационный комплекс у детей Ребенок неконтактен, нет ответа на раздражители Обеспечить проходимость дыхательных путей Отсутствует нормальное дыхание 5 искусственных вдохов Признаки клинической смерти 15 компрессий грудной клетки 2 искусственных вдоха, 15 компрессий грудной клетки
Базовый реанимационный комплекс у детей Ребенок неконтактен, нет ответа на раздражители Обеспечить проходимость дыхательных путей Отсутствует нормальное дыхание 5 искусственных вдохов Признаки клинической смерти 15 компрессий грудной клетки 2 искусственных вдоха, 15 компрессий грудной клетки
 Расширенный реанимационный комплекс у детей PALS
Расширенный реанимационный комплекс у детей PALS
 Клиническая смерть у детей • В детском возрасте вторичная клиническая смерть в связи с предшествующей дыхательной или сосудистой недостаточностью наиболее характерна; • Также характерна так называемая асфиктическая или респираторная клиническая смерть (в связи с травмой, отравлением или утоплением).
Клиническая смерть у детей • В детском возрасте вторичная клиническая смерть в связи с предшествующей дыхательной или сосудистой недостаточностью наиболее характерна; • Также характерна так называемая асфиктическая или респираторная клиническая смерть (в связи с травмой, отравлением или утоплением).
 Приоритет • Своевременное установление предшествующих клинической смерти состояний, связанных с сердечнососудистой или дыхательной недостаточностью; • Своевременное вмешательство по коррекции данных состояний.
Приоритет • Своевременное установление предшествующих клинической смерти состояний, связанных с сердечнососудистой или дыхательной недостаточностью; • Своевременное вмешательство по коррекции данных состояний.
 Принципы АВС • Показания к установлению проходимости дыхательных путей и стабилизации шейного отдела позвоночника; • Показания к вентиляции; • Показания к лечению сосудистой недостаточности + контроль за кровотечением.
Принципы АВС • Показания к установлению проходимости дыхательных путей и стабилизации шейного отдела позвоночника; • Показания к вентиляции; • Показания к лечению сосудистой недостаточности + контроль за кровотечением.
 Диагностика дыхательной недостаточности у детей • Частота дыхания вне нормальных пределов; • Увеличенная дыхательная работа (стридор, хрипение, «хрюкание» или потеря любых дыхательных шумов); • Сниженная вентиляция (сниженная экскурсия грудной клетки, поверхностное дыхание) • Гипоксемия (цианоз + пульсоксиметрия).
Диагностика дыхательной недостаточности у детей • Частота дыхания вне нормальных пределов; • Увеличенная дыхательная работа (стридор, хрипение, «хрюкание» или потеря любых дыхательных шумов); • Сниженная вентиляция (сниженная экскурсия грудной клетки, поверхностное дыхание) • Гипоксемия (цианоз + пульсоксиметрия).
 Диагностика дыхательной недостаточности у детей • Появление компенсаторной тахикардии или появление брадикардии как симптома истощения компенсации; • Бледность; • Изменение уровня сознания.
Диагностика дыхательной недостаточности у детей • Появление компенсаторной тахикардии или появление брадикардии как симптома истощения компенсации; • Бледность; • Изменение уровня сознания.
 Диагностика сосудистой недостаточности (шок) • Тахи-/брадикардия; • Снижение артериального давления; • Гипоперфузия тканей (удлиненный симптом «белого пятна» , снижение кожной температуры, бледность или мраморная кожа); • Слабый периферический пульс или его отсутствие; • Сниженный диурез и метаболический ацидоз; • Одышка; • Снижение ментального статуса.
Диагностика сосудистой недостаточности (шок) • Тахи-/брадикардия; • Снижение артериального давления; • Гипоперфузия тканей (удлиненный симптом «белого пятна» , снижение кожной температуры, бледность или мраморная кожа); • Слабый периферический пульс или его отсутствие; • Сниженный диурез и метаболический ацидоз; • Одышка; • Снижение ментального статуса.
 Установление клинической смерти • • Отсутствие реакции на боль (кома); Апноэ или патологические вздохи; Отсутствие кровообращения; Бледность или цианоз.
Установление клинической смерти • • Отсутствие реакции на боль (кома); Апноэ или патологические вздохи; Отсутствие кровообращения; Бледность или цианоз.
 Старт сердечно-легочной реанимации (СЛР) • СЛР начинать даже при подозрении на остановку сердечной деятельности в отсутствии других признаков жизни (не тратить время на пальпацию пульса);
Старт сердечно-легочной реанимации (СЛР) • СЛР начинать даже при подозрении на остановку сердечной деятельности в отсутствии других признаков жизни (не тратить время на пальпацию пульса);
 Ведение ребенка с респираторной и циркуляторной недостаточностью • Дыхательные пути и вентиляция; • Кровообращение. ЦЕЛЬ: ранние и эффективные вмешательства для предупреждения прогрессирования и наступления полной остановки кровообращения и дыхания.
Ведение ребенка с респираторной и циркуляторной недостаточностью • Дыхательные пути и вентиляция; • Кровообращение. ЦЕЛЬ: ранние и эффективные вмешательства для предупреждения прогрессирования и наступления полной остановки кровообращения и дыхания.
 Дыхательные пути и вентиляция • Открытие и поддержание открытыми дыхательных путей, обеспечение адекватной вентиляции и оксигенации; • Установление респираторного мониторинга (Sp. O 2); • Достижение адекватной вентиляции и оксигенации может потребовать дополнительных принадлежностей (мешок для вентиляции, ларингеальные маски, набор для интубации трахеи, устройства для искусственной вентиляции легких); • Очень редко требуется хирургическое вмешательство для обеспечения вентиляции.
Дыхательные пути и вентиляция • Открытие и поддержание открытыми дыхательных путей, обеспечение адекватной вентиляции и оксигенации; • Установление респираторного мониторинга (Sp. O 2); • Достижение адекватной вентиляции и оксигенации может потребовать дополнительных принадлежностей (мешок для вентиляции, ларингеальные маски, набор для интубации трахеи, устройства для искусственной вентиляции легких); • Очень редко требуется хирургическое вмешательство для обеспечения вентиляции.
 Дыхательные пути • Ларингеальные маски; • Интубация трахеи и эндотрахеальные трубки.
Дыхательные пути • Ларингеальные маски; • Интубация трахеи и эндотрахеальные трубки.
 Ларингеальные маски • Полезны при обструкции супраглоттических аномалий дыхательныхпутей и при невозможности проведения вентиляции через лицевую маску; • Постановка возможна в бессознательном состоянии и отсутствии глоточного рефлекса; • Полностью не защищают дыхательные пути от аспирации содержимого желудка, секрета и крови (требуется пристальное наблюдение); • Количество осложнений при вентиляции ларингеальными масками у детей сравнимо со взрослыми.
Ларингеальные маски • Полезны при обструкции супраглоттических аномалий дыхательныхпутей и при невозможности проведения вентиляции через лицевую маску; • Постановка возможна в бессознательном состоянии и отсутствии глоточного рефлекса; • Полностью не защищают дыхательные пути от аспирации содержимого желудка, секрета и крови (требуется пристальное наблюдение); • Количество осложнений при вентиляции ларингеальными масками у детей сравнимо со взрослыми.
 Интубация трахеи • Наиболее эффективный и безопасный путь по установлению проходимости и поддержанию дыхательных путей; • Осуществляется защита легких от аспирации; • Осуществляется оптимальный контроль за давлением в дыхательных путях, имеется возможность применения ПДКВ; • Предпочтительнее оротрахеальная интубация (проще и быстрее).
Интубация трахеи • Наиболее эффективный и безопасный путь по установлению проходимости и поддержанию дыхательных путей; • Осуществляется защита легких от аспирации; • Осуществляется оптимальный контроль за давлением в дыхательных путях, имеется возможность применения ПДКВ; • Предпочтительнее оротрахеальная интубация (проще и быстрее).
 Догоспитальная интубация трахеи у детей • Дыхательные пути и /или вентиляция серьёзно компрометированы; • Вид и продолжительность транспортировки требует безопасного поддержания проходимости и защиты дыхательных путей и легких; И • Спасатель достаточно квалифицирован для проведения помощи ребенку, включая использование соответствующих медикаментов для осуществления интубации трахеи.
Догоспитальная интубация трахеи у детей • Дыхательные пути и /или вентиляция серьёзно компрометированы; • Вид и продолжительность транспортировки требует безопасного поддержания проходимости и защиты дыхательных путей и легких; И • Спасатель достаточно квалифицирован для проведения помощи ребенку, включая использование соответствующих медикаментов для осуществления интубации трахеи.
 РАЗМЕРЫ ЭНДОТРАХЕАЛЬНЫХ ТРУБОК Без манжеты С манжетой Недоношенные новорожденные Дети до 1 года Гест возраст в нед. /10 3, 5 -4, 0 Не используются Обычно не применяются 3, 0 -3, 5 1 – 2 года 4, 0 -4, 5 3, 5 -4, 0 Старше 2 лет Возраст в годах/4 + 4 Возраст в годах/4 + 3, 5
РАЗМЕРЫ ЭНДОТРАХЕАЛЬНЫХ ТРУБОК Без манжеты С манжетой Недоношенные новорожденные Дети до 1 года Гест возраст в нед. /10 3, 5 -4, 0 Не используются Обычно не применяются 3, 0 -3, 5 1 – 2 года 4, 0 -4, 5 3, 5 -4, 0 Старше 2 лет Возраст в годах/4 + 4 Возраст в годах/4 + 3, 5
 Подтверждение правильного положения эндотрахеальной трубки • Наблюдение при ларингоскопии, что трубка проведена за голосовые связки; • Определение напряжения СО 2 в выдыхаемой смеси при вентиляции (et. CO 2); • Симметричное движение грудной клетки при вентиляции; • Запотевание эндотрахеальной трубки; • Отсутствие напряжения желудка; • Симметричность при аускультации дыхательных шумов в подмышечных областях и на верхушках легких; • Отсутствие шумов вхождения воздуха в желудок при аускультации; • Улучшение или стабилизация Sp. O 2; • Улучшение частоты сердечных сокращений (приближение к возрастному нормальному диапазону).
Подтверждение правильного положения эндотрахеальной трубки • Наблюдение при ларингоскопии, что трубка проведена за голосовые связки; • Определение напряжения СО 2 в выдыхаемой смеси при вентиляции (et. CO 2); • Симметричное движение грудной клетки при вентиляции; • Запотевание эндотрахеальной трубки; • Отсутствие напряжения желудка; • Симметричность при аускультации дыхательных шумов в подмышечных областях и на верхушках легких; • Отсутствие шумов вхождения воздуха в желудок при аускультации; • Улучшение или стабилизация Sp. O 2; • Улучшение частоты сердечных сокращений (приближение к возрастному нормальному диапазону).
 Обеспечение дыхания • Оксигенация; • Вентиляция.
Обеспечение дыхания • Оксигенация; • Вентиляция.
 Оксигенация • Оксигенация 100% кислородом в начале реанимационных мероприятий; • При восстановлении кровообращения оксигенация должна поддерживать Sp. O 2 на уровне 94 -98%; • При отравлении угарным газом и при тяжелой анемии продолжать доставку высоких концентраций кислорода до разрешения основной проблемы.
Оксигенация • Оксигенация 100% кислородом в начале реанимационных мероприятий; • При восстановлении кровообращения оксигенация должна поддерживать Sp. O 2 на уровне 94 -98%; • При отравлении угарным газом и при тяжелой анемии продолжать доставку высоких концентраций кислорода до разрешения основной проблемы.
 Вентиляция • Чрезмерная вентиляция во время реанимации вредна; • Необходимо использовать частоту компрессий грудной клетки 100 -120 в минуту с соотношением вентиляция/компрессии = 2: 15. • После восстановления кровообращения вентиляция должна проводиться с частотой 1220 в минуту для поддержания нормального уровня CO 2 в артериальной крови; • Необходимо проводить мониторинг Sp. O 2 и et. CO 2.
Вентиляция • Чрезмерная вентиляция во время реанимации вредна; • Необходимо использовать частоту компрессий грудной клетки 100 -120 в минуту с соотношением вентиляция/компрессии = 2: 15. • После восстановления кровообращения вентиляция должна проводиться с частотой 1220 в минуту для поддержания нормального уровня CO 2 в артериальной крови; • Необходимо проводить мониторинг Sp. O 2 и et. CO 2.
 Кровообращение • Наладить мониторинг (Sp. O 2, ЭКГ и неинвазивное АД); • Обеспечение безопасного сосудистого доступа; • Болюсное введение жидкости (изотонических кристаллоидных препаратов), медикаментозная терапия; • Мониторинг: капнография, инвазивное АД, газы крови в артерии, Эхо-КГ, сердечный выброс, сатурация крови в центральной вене.
Кровообращение • Наладить мониторинг (Sp. O 2, ЭКГ и неинвазивное АД); • Обеспечение безопасного сосудистого доступа; • Болюсное введение жидкости (изотонических кристаллоидных препаратов), медикаментозная терапия; • Мониторинг: капнография, инвазивное АД, газы крови в артерии, Эхо-КГ, сердечный выброс, сатурация крови в центральной вене.
 Сосудистый доступ • Попытаться установить венозный периферический катетер (дается 1 минута); • В случае неудачи с венозным доступом, установить интраоссальный доступ; • Возможно введение лекарственных веществ при СЛР в эндотрахеальную трубку.
Сосудистый доступ • Попытаться установить венозный периферический катетер (дается 1 минута); • В случае неудачи с венозным доступом, установить интраоссальный доступ; • Возможно введение лекарственных веществ при СЛР в эндотрахеальную трубку.
 Введение жидкости • Изотонические кристаллоиды рекомендованы на этапе начальной СЛР для детей с любым типом сердечно-сосудистой недостаточности; • При неадекватной системной перфузии вводится болюс 20 мл/кг даже если системное давление нормальное; • Дальнейшее введение диктуется клинической ситуацией; • Избегать введение растворов, содержащих глюкозу, если не имеется гипогликемия.
Введение жидкости • Изотонические кристаллоиды рекомендованы на этапе начальной СЛР для детей с любым типом сердечно-сосудистой недостаточности; • При неадекватной системной перфузии вводится болюс 20 мл/кг даже если системное давление нормальное; • Дальнейшее введение диктуется клинической ситуацией; • Избегать введение растворов, содержащих глюкозу, если не имеется гипогликемия.
 Медикаментозная терапия: адреналин • Дозы: внутривенно, внутриоссально 10 мкг/кг. Максимальная разовая доза 1 мг. Дозы вводятся каждые 3 -5 минут. • Индуцирует вазоконстрикцию, увеличивает диастолическое АД и улучшает коронарный кровоток, повышает сократительную способность миокарда, стимулирует спонтанные сердечные сокращения, увеличивает амплитуду и частоту VF; • При восстановлении спонтанного кровообращения возможно титрование адреналина. • Адреналин инактивируется щелочными растворами (не смешивать с гидрокарбонатом натрия).
Медикаментозная терапия: адреналин • Дозы: внутривенно, внутриоссально 10 мкг/кг. Максимальная разовая доза 1 мг. Дозы вводятся каждые 3 -5 минут. • Индуцирует вазоконстрикцию, увеличивает диастолическое АД и улучшает коронарный кровоток, повышает сократительную способность миокарда, стимулирует спонтанные сердечные сокращения, увеличивает амплитуду и частоту VF; • При восстановлении спонтанного кровообращения возможно титрование адреналина. • Адреналин инактивируется щелочными растворами (не смешивать с гидрокарбонатом натрия).
 Медикаментозная терапия: аденозин • Эндогенный нуклеотид, обуславливающий короткий атриовентрикулярный блок и снимающий механизм re-entry на уровне AV узла; • Рекомендован для лечения суправентрикулярной тахикардии.
Медикаментозная терапия: аденозин • Эндогенный нуклеотид, обуславливающий короткий атриовентрикулярный блок и снимающий механизм re-entry на уровне AV узла; • Рекомендован для лечения суправентрикулярной тахикардии.
 Медикаментозная терапия: амиодарон • Неконкурентный ингибитор адренергических рецепторов, замедляет атриовентрикулярную проводимость, удлиняет QT интервал; • Показания: желудочковая фибрилляция, желудочковая тахикардия; • Вводится медленно в течение 10 -20 минут.
Медикаментозная терапия: амиодарон • Неконкурентный ингибитор адренергических рецепторов, замедляет атриовентрикулярную проводимость, удлиняет QT интервал; • Показания: желудочковая фибрилляция, желудочковая тахикардия; • Вводится медленно в течение 10 -20 минут.
 Медикаментозная терапия: атропин • Ускоряет работу синусового и предсердного водителя ритма блокированием парасимпатического ответа; • Рекомендован при брадикардиях, обусловленных гипертонусом вагуса или холинергических отравлениях; • При брадикардиях с плохой перфузией без ответа на вентиляцию и оксигенацию, препаратом первой линии является адреналин (не атропин)
Медикаментозная терапия: атропин • Ускоряет работу синусового и предсердного водителя ритма блокированием парасимпатического ответа; • Рекомендован при брадикардиях, обусловленных гипертонусом вагуса или холинергических отравлениях; • При брадикардиях с плохой перфузией без ответа на вентиляцию и оксигенацию, препаратом первой линии является адреналин (не атропин)
 Медикаментозная терапия: кальций • Рутинное использование кальция не улучшает исходы после СЛР; • Препараты кальция показаны при гипокальциемии, передозировке блокаторов кальциевых каналов, гиперкалиемии и гипермагнезиемии.
Медикаментозная терапия: кальций • Рутинное использование кальция не улучшает исходы после СЛР; • Препараты кальция показаны при гипокальциемии, передозировке блокаторов кальциевых каналов, гиперкалиемии и гипермагнезиемии.
 Медикаментозная терапия: гидрокарбонат натрия • Не вводить рутинно во время СЛР; • Детям вводится при тяжелом метаболическом ацидозе/продленной СЛР; • Гидрокарбонат натрия может быть использован при гемодинамической нестабильности на фоне гиперкалиемии или при передозировке трициклическими антидепрессантами; • Передозировка соды может привести к нарушению доставки кислорода тканям, гипокалиемии, деактивации катехоламинов, гиперосмолярности.
Медикаментозная терапия: гидрокарбонат натрия • Не вводить рутинно во время СЛР; • Детям вводится при тяжелом метаболическом ацидозе/продленной СЛР; • Гидрокарбонат натрия может быть использован при гемодинамической нестабильности на фоне гиперкалиемии или при передозировке трициклическими антидепрессантами; • Передозировка соды может привести к нарушению доставки кислорода тканям, гипокалиемии, деактивации катехоламинов, гиперосмолярности.
 Медикаментозная терапия: лидокаин • Лидокаин менее эффективен, чем амиодарон для резистентной к дефибрилляции VF и VT. • Не является препаратом первой линии у детей.
Медикаментозная терапия: лидокаин • Лидокаин менее эффективен, чем амиодарон для резистентной к дефибрилляции VF и VT. • Не является препаратом первой линии у детей.
 Медикаментозная терапия: прокаинамид • Замедляет внутрипредсердную проводимость и удлиняет QRS и QT интервалы. • Показан при суправентрикулярной и желудочковой тахикардии у гемодинамически стабильных детей; • Может привести к артериальной гипотензии.
Медикаментозная терапия: прокаинамид • Замедляет внутрипредсердную проводимость и удлиняет QRS и QT интервалы. • Показан при суправентрикулярной и желудочковой тахикардии у гемодинамически стабильных детей; • Может привести к артериальной гипотензии.
 Медикаментозная терапия: вазопрессин • Эндогенный гормон, воздействующий на специфические рецепторы, приводящий к системной вазоконстрикции; • Данных по использованию у детей недостаточно; • Существуют исследования по использованию вазопрессина при рефрактерном теплом септическом шоке у детей.
Медикаментозная терапия: вазопрессин • Эндогенный гормон, воздействующий на специфические рецепторы, приводящий к системной вазоконстрикции; • Данных по использованию у детей недостаточно; • Существуют исследования по использованию вазопрессина при рефрактерном теплом септическом шоке у детей.
 Дозы лекарственных веществ при введении в эндотрахеальную трубку • Адреналин 100 мкг/кг; • Лидокаин 2 -3 мг/кг; • Атропин 30 мкг/кг. препарат развести в 5 мл 0, 9% Na. Cl, ввести в ЭТТ и провести 5 вдохов.
Дозы лекарственных веществ при введении в эндотрахеальную трубку • Адреналин 100 мкг/кг; • Лидокаин 2 -3 мг/кг; • Атропин 30 мкг/кг. препарат развести в 5 мл 0, 9% Na. Cl, ввести в ЭТТ и провести 5 вдохов.
 Расширенный реанимационный комплекс у детей • Дыхательные пути: интубация трахеи. • Мониторинг: ЧСС, АД, tc. Sp. O 2, et. CO 2. • Сосудистый венозный доступ (возможно введение лекарственных веществ через эндотрахеальную трубку). • Вентиляция легких с высокой концентрацией кислорода и ПДКВ. • Дефибрилляция.
Расширенный реанимационный комплекс у детей • Дыхательные пути: интубация трахеи. • Мониторинг: ЧСС, АД, tc. Sp. O 2, et. CO 2. • Сосудистый венозный доступ (возможно введение лекарственных веществ через эндотрахеальную трубку). • Вентиляция легких с высокой концентрацией кислорода и ПДКВ. • Дефибрилляция.
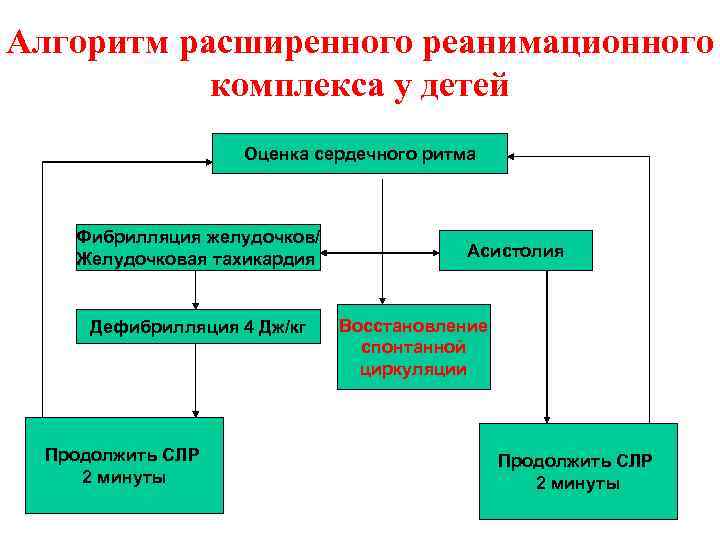 Алгоритм расширенного реанимационного комплекса у детей Оценка сердечного ритма Фибрилляция желудочков/ Желудочковая тахикардия Дефибрилляция 4 Дж/кг Продолжить СЛР 2 минуты Асистолия Восстановление спонтанной циркуляции Продолжить СЛР 2 минуты
Алгоритм расширенного реанимационного комплекса у детей Оценка сердечного ритма Фибрилляция желудочков/ Желудочковая тахикардия Дефибрилляция 4 Дж/кг Продолжить СЛР 2 минуты Асистолия Восстановление спонтанной циркуляции Продолжить СЛР 2 минуты
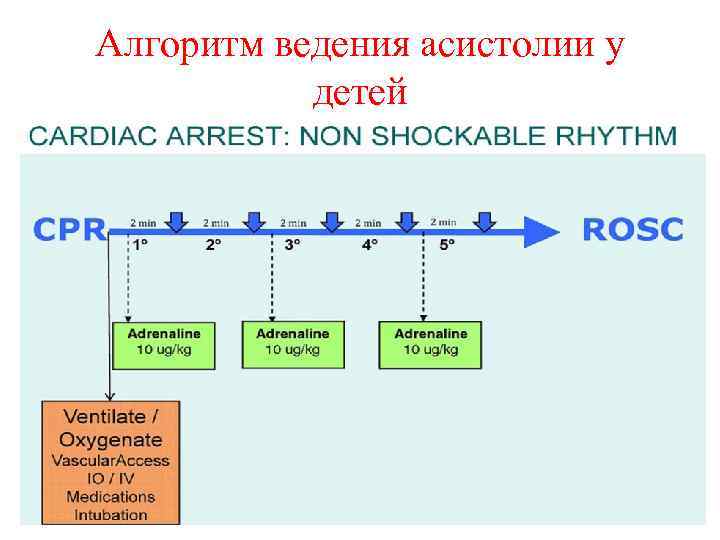 Алгоритм ведения асистолии у детей
Алгоритм ведения асистолии у детей
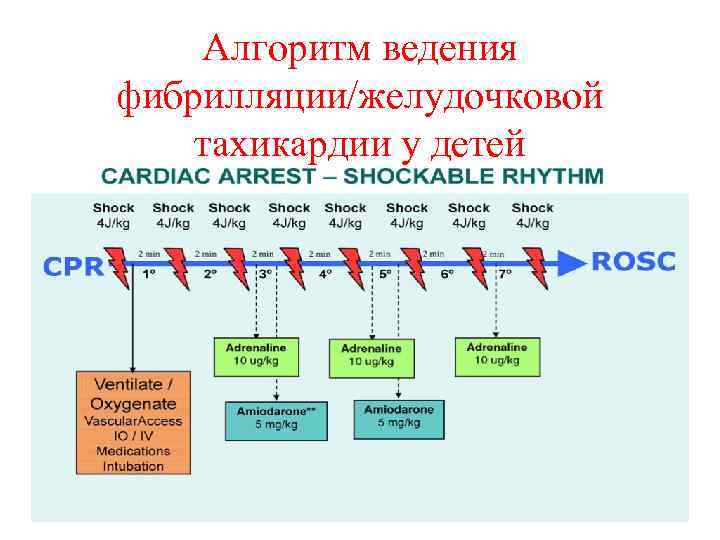 Алгоритм ведения фибрилляции/желудочковой тахикардии у детей
Алгоритм ведения фибрилляции/желудочковой тахикардии у детей
 Дефибрилляция • Ручная • Полуавтоматическая
Дефибрилляция • Ручная • Полуавтоматическая
 Ранняя дефибрилляция • СЛР с дефибрилляцией, начатая в первые 3 -5 минут с момента развития коллапса, повышают уровень выживаемости до 4975%*. *Caffrey S. Feasibility of public access to defibrillation. Curr Opin Crit Care 2002; 8: 195– 8.
Ранняя дефибрилляция • СЛР с дефибрилляцией, начатая в первые 3 -5 минут с момента развития коллапса, повышают уровень выживаемости до 4975%*. *Caffrey S. Feasibility of public access to defibrillation. Curr Opin Crit Care 2002; 8: 195– 8.
 Преимущества полуавтоматического режима • Уменьшение времени до нанесения первого разряда; • Нанесение меньшего количества неадекватных разрядов
Преимущества полуавтоматического режима • Уменьшение времени до нанесения первого разряда; • Нанесение меньшего количества неадекватных разрядов
 Наложение электродов АВД
Наложение электродов АВД
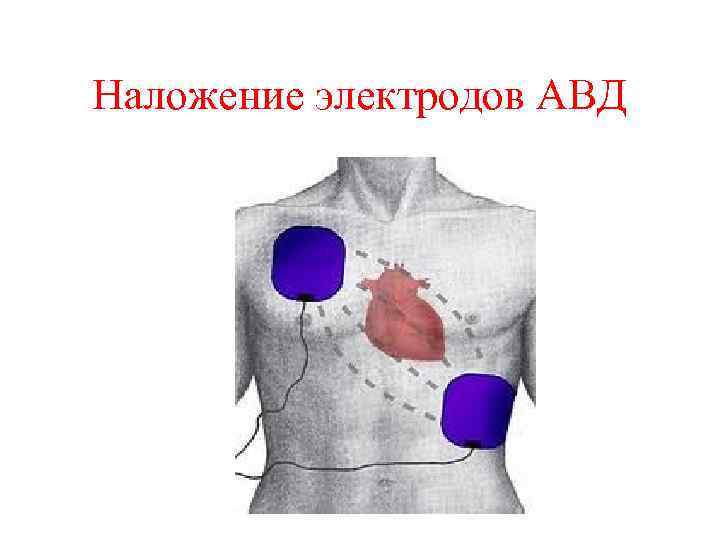 Наложение электродов АВД
Наложение электродов АВД
 Недостатки полуавтоматического режима • Более длительная пауза перед разрядом; • Уменьшение времени на проведение компрессий грудной клетки; • Не предназначен для нанесения синхронизированных разрядов.
Недостатки полуавтоматического режима • Более длительная пауза перед разрядом; • Уменьшение времени на проведение компрессий грудной клетки; • Не предназначен для нанесения синхронизированных разрядов.
 Автоматический анализ ритма • Большая точность при анализе ритма; • Проведение интенсивного тестирования на библиотеках сердечных ритмов и в клинических исследованиях; • Для автоматического анализа необходимо время.
Автоматический анализ ритма • Большая точность при анализе ритма; • Проведение интенсивного тестирования на библиотеках сердечных ритмов и в клинических исследованиях; • Для автоматического анализа необходимо время.
 Сравнение режимов • Отсутствует достоверная разница на восстановление спонтанного кровообращения* *Forcina MS, Farhat AY, O’Neil WW, Haines DE. Cardiac arrest survival after implementation of automated external defibrillator technology in the inhospital setting. Crit Care Med 2009; 37: 1229– 36
Сравнение режимов • Отсутствует достоверная разница на восстановление спонтанного кровообращения* *Forcina MS, Farhat AY, O’Neil WW, Haines DE. Cardiac arrest survival after implementation of automated external defibrillator technology in the inhospital setting. Crit Care Med 2009; 37: 1229– 36
 Особенности дефибрилляции у детей • Размер электродов 4, 5 см в диаметре для детей до 1 года, 8 -12 см для детей старше 1 года; • Антеро-латеральная позиция наложения электродов; • Сила давления 3 кг для детей младше 1 года; 5 кг – для детей старше 1 года; • Использовать специальный гель для электродов ( не использовать гель для УЗ исследования, салфетки смоченные солевым раствором)
Особенности дефибрилляции у детей • Размер электродов 4, 5 см в диаметре для детей до 1 года, 8 -12 см для детей старше 1 года; • Антеро-латеральная позиция наложения электродов; • Сила давления 3 кг для детей младше 1 года; 5 кг – для детей старше 1 года; • Использовать специальный гель для электродов ( не использовать гель для УЗ исследования, салфетки смоченные солевым раствором)


