2011 Быстропрогрессирующий гл-т 124 сл.ppt
- Количество слайдов: 123

БЫСТРОПРОГРЕСССИРУЮЩИЙ ГЛОМЕРУЛОНЕФРИТ (БПГН) (быстропрогрессирующий нефритический синдром…) С. Боровой, 2011

ПЛАН ЛЕКЦИИ А. Как складывались представления о быстропрогрессирующем гломерулонефрите Б. Что понимают под БПГН сегодня? В. Диагностика и лечение БПГН а) терапевтом б) нефрологом В. Данные ЛОКБ

Кто придумал термин «гломерулонефрит» ? Термин «гломерулонефрит» впервые применил Edwin Klebs При скарлатине у людей, быстро умерших вследствие анурии, кроме прилива он описал еще одно поражение, ограничивающееся клубочками (значительное увеличение числа ядер из соединительнотканных клеточек), которое и назвал гломерулонефритом. Klebs E. Handbuch der pathologischen Anatomie, Berlin, 1876, s. 646 Edwin Klebs (6. 02. 1834 – 23. 10. 1913 )

ЧТО СЕГОДНЯ ПОНИМАЮТ ПОД ГЛОМЕРУЛОНЕФРИТОМ? ГЛОМЕРУЛОНЕФРИТ – следствие многофакторной стимуляции иммунной системы, которая приводит к воспалению клубочка, а также других компонентов почечной паренхимы. Kevin A. Curran ( senior fellow in nephrology), C. Craig Tisher. In: Nephrology for the House Officer, ed. by C. Craig Tisher, Christopher S. Wilcox – 2 nd Ed, 1993, p. 26

БЫСТРОПРОГРЕССИРУЮЩИЙ ГЛОМЕРУЛОНЕФРИТ – клинико-морфологический синдром, вариант течения различных гломерулонефритов с быстрым развитием почечной недостаточности

А. Исторические аспекты быстропрогрессирующего гломерулонефрита

Из 420 афоризмов более 30 относятся к почкам Описал: • 4 -дневную малярию с нефротическим синдромом • гепато-ренальный синдром у алкоголика • некроз почечных сосочков • острый пиелонефрит • боль в пояснице с гематурией, олигоанурией и быстрым наступлением смерти (БПГН? ? ) Гиппократ (460 – 377 гг. до н. э. ) «Отец клинической нефрологии» Garabed Eknoyan (1988)

Richard Bright (28. 09. 1789 – 16. 12. 1858) основоположник научного изучения болезней почек Guy’s Hospital Reports (1836) 1, 380 – 400
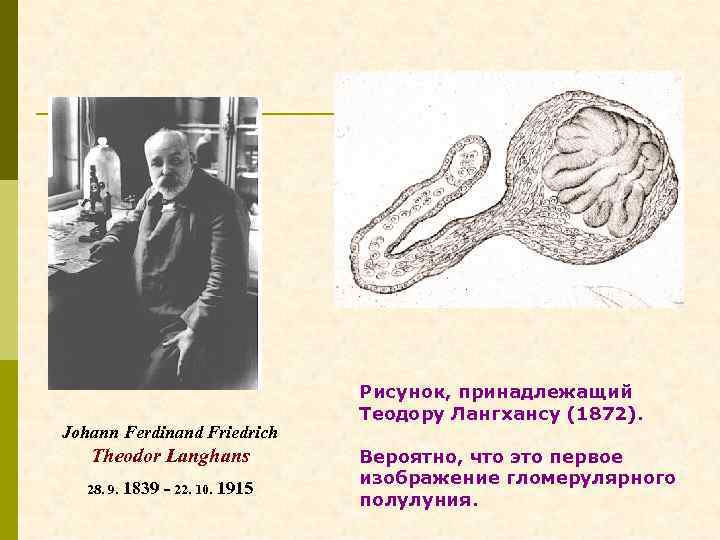
Johann Ferdinand Friedrich Theodor Langhans 28. 9. 1839 - 22. 10. 1915 Рисунок, принадлежащий Теодору Лангхансу (1872). Вероятно, что это первое изображение гломерулярного полулуния.

Franz Volhard (1872 – 1950) 2. 05 – 24. 05
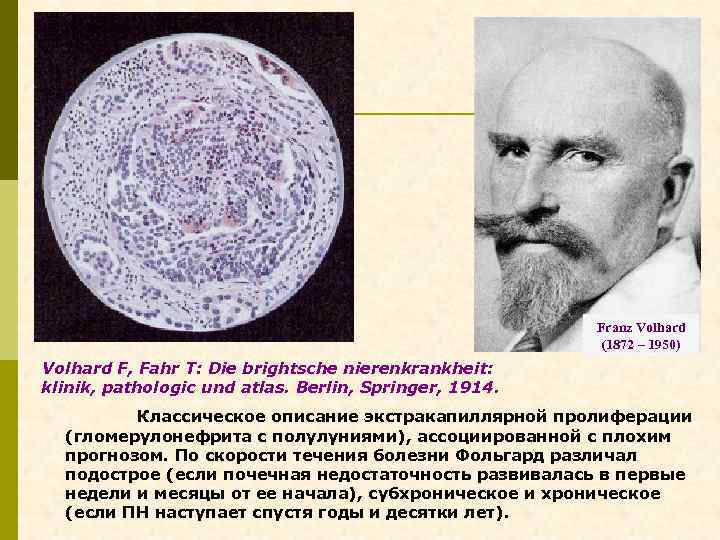
Franz Volhard (1872 – 1950) Volhard F, Fahr T: Die brightsche nierenkrankheit: klinik, pathologic und atlas. Berlin, Springer, 1914. Классическое описание экстракапиллярной пролиферации (гломерулонефрита с полулуниями), ассоциированной с плохим прогнозом. По скорости течения болезни Фольгард различал подострое (если почечная недостаточность развивалась в первые недели и месяцы от ее начала), субхроническое и хроническое (если ПН наступает спустя годы и десятки лет).

1919 – опубликовал аутопсийные данные 18 -летнего больного, который умер от геморрагической пневмонии, сочетавшейся с поражением почек. Goodpasture EW. The significance of certain pulmonary lesion in relation to the ethiology of influenza. Am J Med Sci 1919, 158: 863 -870 Ernest William Goodpasture (17. 10. 1886 – 20. 09. 1960)


Исторические аспекты синдрома Гудпасчера p 1942 – Arthur Ellis впервые применил термин «быстропрогрессирующий нефрит I типа» для подгруппы больных тяжелой постстрептококовой болезнью с плохим клиническим исходом. Эти случаи были иллюстрированы микрофотографией клубочка с эпителиальными полулуниями. Ellis A. Natural history of Bright's Disease. Clinical, histological and experimental observations. Lancet 1942; i: 34 -6.

p 1948 – Davson et al. описали больных с системным васкулитом с поражением мелких артерий и гломерулонефритом с выраженными эпителиальными полулуниями, часто сочетавшимися с фибриноидным некрозом. Это состояние они определили как микроскопическую форму узелкового периартериита. Davson J, Ball J, Platt R. The kidney in periarteritis nodosa. Q J Med 1948; 67: 175 -202. p Детальные исследования, выполненные в течение следующих 15 лет четко разделили постстрептококковый и идиопатический экстракапиллярный БПГН. Davson J, Platt R. A clinical and pathological study of renal disease: I. glomerulonephritis. Q J Med 1949; 18: 149 -71. Harrison CV, Loughridge LW, Milne MD. Acute oliguric renal failure in acute glomerulonephritis and polyarteritis. Q J Med 1964; 129: 39 -55.

Am. J. Med. 11: 324 -330, 1951 1 4 1884 -1966 2 3 3 1914 -1997 6 5 1 3 4 5 6 7 7 7 и 2 - здоровая почка - канальцевый нефрит (послеабортный) - хронический гломерулонефрит - интеркапиллярные изменения при сахарном диабете - гипервитаминоз D - амилоидоз

p 1958 – Stanton и Tange обследовали 9 больных с клинической картиной, подобной описанному Гудпасчером, и предположили наличие новой болезни, которую назвали синдромом Гудпасчера. Stanton MC, Tange JD. Goodpasture’s syndrome (pulmonary haemorrhage associated with glomerulonephritis). Aust Ann Med 1958, 7: 132 -144 p В середине 1960 -х годов у некоторых больных быстропрогрессирующим гломерулонефритом (экстракапиллярным, с полулуниями), сочетающимся с легочным кровотечением, были обнаружены анти. ГБМ антитела и доказана их патогенность. Scheer RL, Grossman MA. Immune aspects of glomerulonephritis associated with pulmonary haemorrhage. Ann Intern Med 1964; 60: 1009 -21. Lerner RA, Glassock RJ, Dixon FJ. The role of Anti-Glomerular Basement Membrane Antibody in the pathogenesis of human glomerulonephritis. J Exp Med 1967; 126: 989 -1004.

p В 1961 г. Steblay описал гломерулонефрит с полулуниями у овец, вызванный анти-ГБМ антителами после иммунизации гетерологической ГБМ Steblay RW: Glomerulonephritis induced in sheep by injections of heterologous glomerular basement membrane and Freund’s complete adjuvant. J Exp Med 116: 253– 271, 1962

Исторические аспекты синдрома Гудпасчера p 1967 – у больных быстропрогрессирующим гломерулонефритом (экстракапиллярным, с полулуниями), сочетающимся с легочным кровотечением, обнаружены антитела к базальной мембране клубочков (ГБМ). p Критерии синдрома Гудпасчера n n n альвеолярная геморрагия быстропрогрессирующий гломерулонефрит (экстракапиллярный, с полулуниями и некрозами) наличие анти-ГБМ антител в сыворотке крови Lerner RA, Glassock RJ, Dixon FJ. The role of anti-glomerular basement membrane antibody in the pathognesis of human glomerulonephritis. J Exp Med 1967, 126: 989 -1004

Описания в 1960 – 1970 гг. большого числа больных с различными вариантами экстракапиллярного гломерулонефрита стали основанием для разделения его на три группы, отличающиеся иммунофлуоресцентными находками в нефробиоптатах: 1) с линейным отложений анти-ГБМ антител (3%), 2) с гранулярными отложениями иммунных комплексов (45%), 3) со следовыми отложениями иммуноглобулинов или вообще без них (50%).

p 1968 – Bacani с соавт. описали группу больных с идиопатическим (не постстрептококковым) гломерулонефритом, умерших в течение нескольких недель от начала болезни. При нефробиопсии были обнаружены выраженные клеточные полулуния, которые при аутопсии уже были фиброзноклеточными. Bacani RA, Velasquez F, Kanter A, Pirani CL, Pollak VE. Rapidly progressive (nonstreptococcal) glomerulonephritis. Ann Intern Med. 1968 Sep; 69(3): 463 -85.

p 1979 – Stilmant и соавт. описали 16 больных идиопатическим БПГН, в клубочках которых не обнаружили ни иммунных комплексов, ни анти-ГБМ антител. Они и предположили, что именно такой вариант является самой частой формой БПГН. Это заявление тогда было встречено со скептицизмом. Stilmant MM, Bolton WK, Sturgill BC, Schmitt GW, Couser WG. Crescentic glomerulonephritis without immune deposits: clinicopathologic features. Kidney Int. 1979 Feb; 15(2): 184 -95. p Итогом этой и других многочисленных работ стало четкое понимание того, что гломерулонефрит с «полулуниями» представляет собой большую и гетерогенную группу.
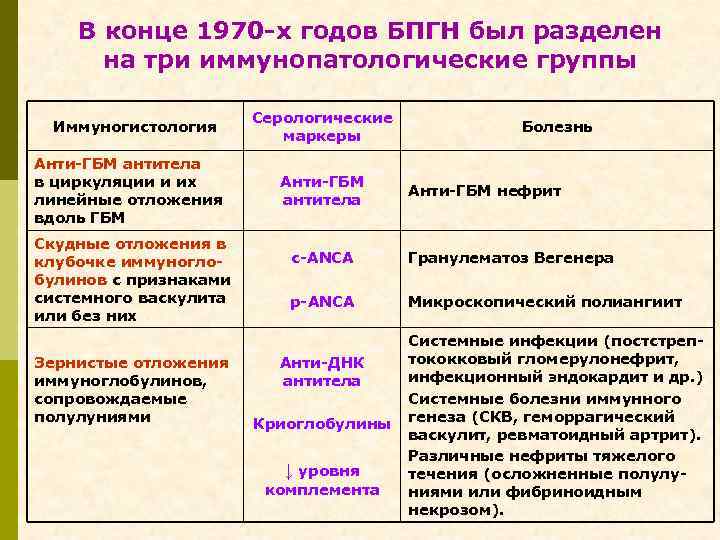
В конце 1970 -х годов БПГН был разделен на три иммунопатологические группы Иммуногистология Анти-ГБМ антитела в циркуляции и их линейные отложения вдоль ГБМ Скудные отложения в клубочке иммуноглобулинов с признаками системного васкулита или без них Зернистые отложения иммуноглобулинов, сопровождаемые полулуниями Серологические маркеры Анти-ГБМ антитела Болезнь Анти-ГБМ нефрит с-ANCA Гранулематоз Вегенера p-ANCA Микроскопический полиангиит Анти-ДНК антитела Криоглобулины ↓ уровня комплемента Системные инфекции (постстрептококковый гломерулонефрит, инфекционный эндокардит и др. ) Системные болезни иммунного генеза (СКВ, геморрагический васкулит, ревматоидный артрит). Различные нефриты тяжелого течения (осложненные полулуниями или фибриноидным некрозом).

БЫСТРОПРОГРЕССИРУЮЩИЙ ГЛОМЕРУЛОНЕФРИТ – клинико-морфологический синдром, вариант течения различных гломерулонефритов с быстрым развитием почечной недостаточности

Быстропрогрессирующий гломерулонефрит – синонимы F F F F F подострый нефрит (гломерулонефрит) экстракапиллярный гломерулонефрит с полулуниями экстракапиллярный нефрит с полулуниями острый злокачественный нефрит анурический нефрит диффузный гломерулонефрит с полулуниями (экстракапиллярная пролиферация более чем в 50% клубочков) сегментарный серповидноклеточный и/или некротизирующий гломерулонефрит (полулуния/некрозы более чем в 50% клубочков) мезангиопролиферативный ГН с диффузными полулуниями
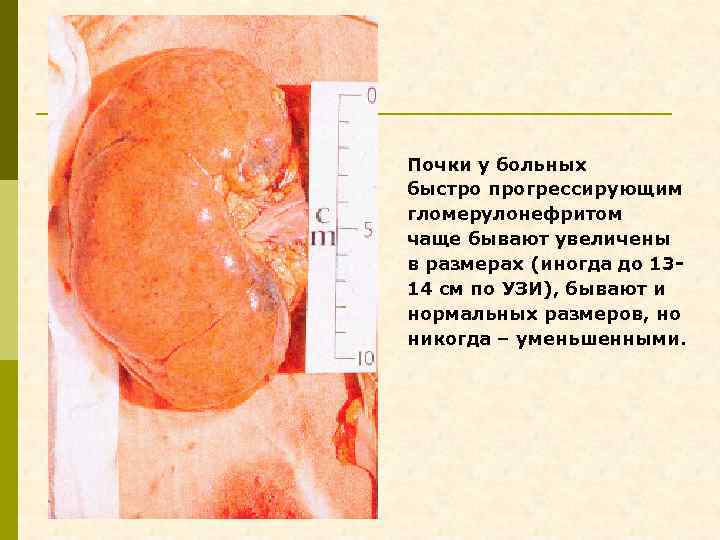
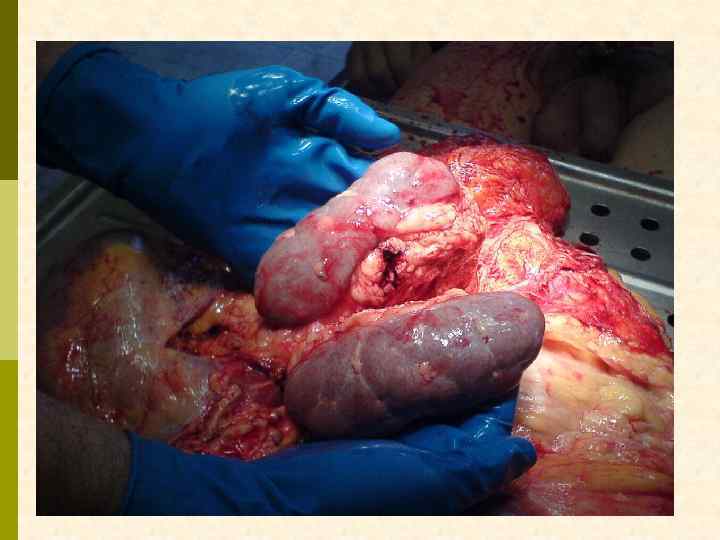
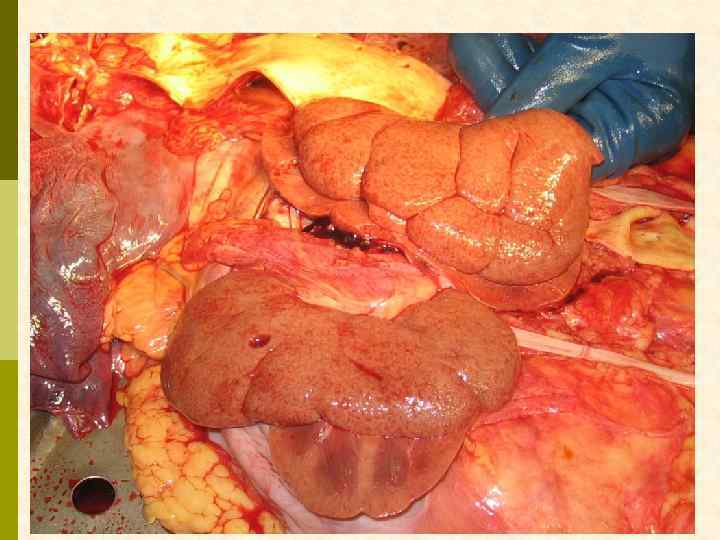
Почки у больных быстро прогрессирующим гломерулонефритом чаще бывают увеличены в размерах (иногда до 1314 см по УЗИ), бывают и нормальных размеров, но никогда – уменьшенными.

КАК ДИАГНОСТИРОВАТЬ БЫСТРОПРОГРЕССИРУЮЩИЙ ГЛОМЕРУЛОНЕФРИТ ? ДЛЯ УТВЕРЖДЕНИЯ О НАЛИЧИИ БПГН НЕОБХОДИМЫ И ДОСТАТОЧНЫ: p Клинические признаки гломерулонефрита (гломерулярная гематурия, протеинурия и др. ) при нормальных или увеличенных размерах почек p Быстрое от начала болезни (через дни-недели, – 3 мес. ) развитие почечной недостаточности и ее естественное прогрессирующее течение p Морфологический эквивалент (полулуния и/или некрозы в 20– 50% клубочков) 2

МОРФОЛОГИЧЕСКИЕ ВАРИАНТЫ БЫСТРОПРОГРЕССИРУЮЩЕГО ГЛОМЕРУЛОНЕФРИТА А. Гломерулонефрит с полулуниями Б. Фокальный пролиферативный/ некротизирующий гломерулонефрит

БПГН: что такое гломерулярное полулуние? p Гломерулярное полулуние – скопление клеток, расположенных не менее чем в два (или три? ) ряда между клубочком и его капсулой p Протяженность пролиферата – не менее 1/3 окружности капсулы p Полулуния могут быть клеточными, клеточно-фиброзными или фиброзными
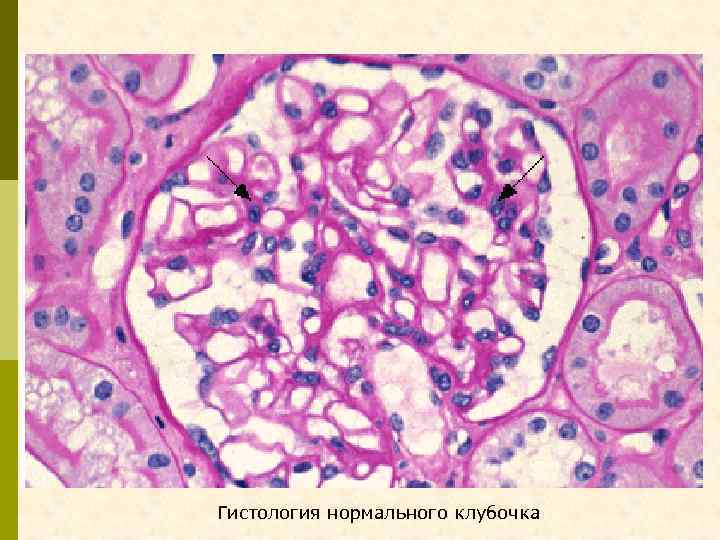
Гистология нормального клубочка
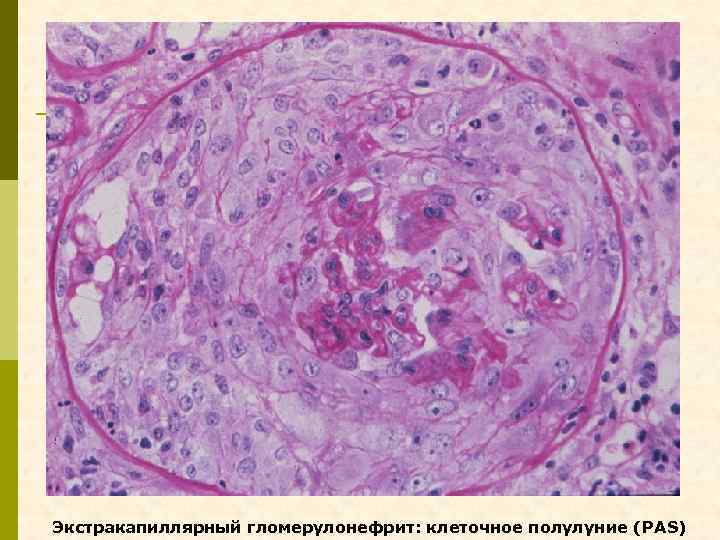
Экстракапиллярный гломерулонефрит: клеточное полулуние (PAS)
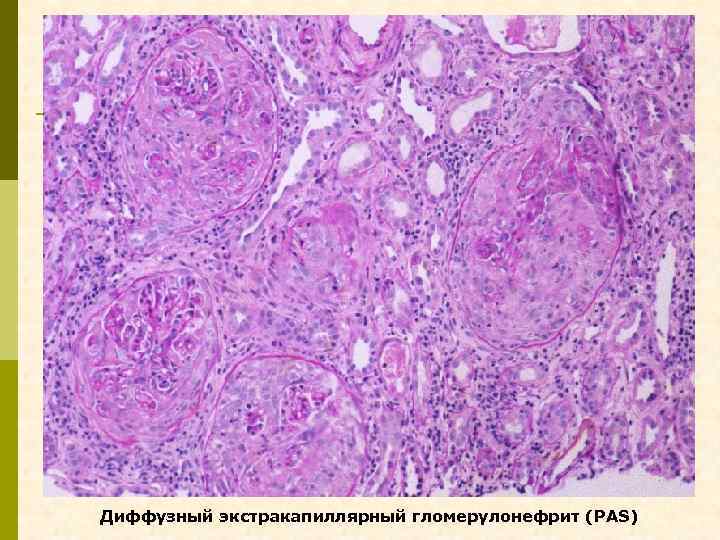
Диффузный экстракапиллярный гломерулонефрит (PAS)
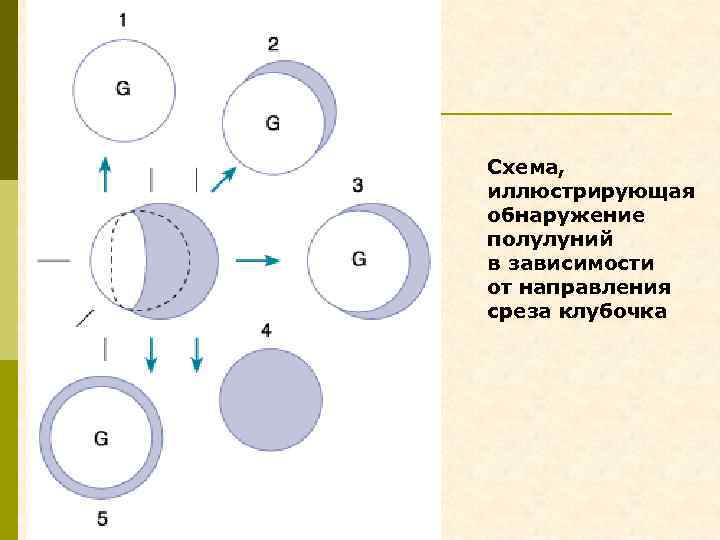
Схема, иллюстрирующая обнаружение полулуний в зависимости от направления среза клубочка
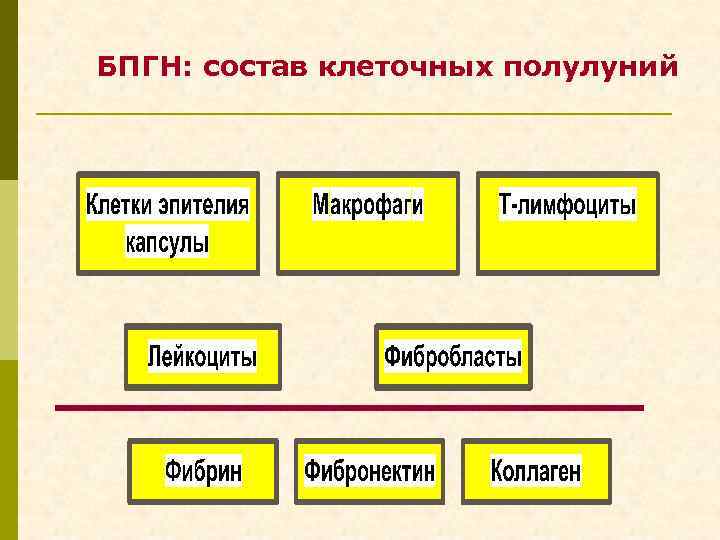
БПГН: состав клеточных полулуний

БПГН: морфологические проявления I. Полулуния (Hancock & Atkins, 1984) макрофаги нейтрофилы эпителиальные клетки фибробласты (stumme клетки) II. Гломерула – – – III. 35% 12% 10% 43% очаговые и сегментарные некрозы эндотелиальная и мезангиальная пролиферация моноцитарно-макрофагальная инфильтрация Т-клетки инфильтрация нейтрофилами Интерстиций (Hooke & Atkins, 1984) Т-лимфоциты (Т 4 : Т 8 = 1, 0) – 64– 80%; моноциты – 19– 22%; В-лимфоциты – 10%; нейтрофилы – 2%
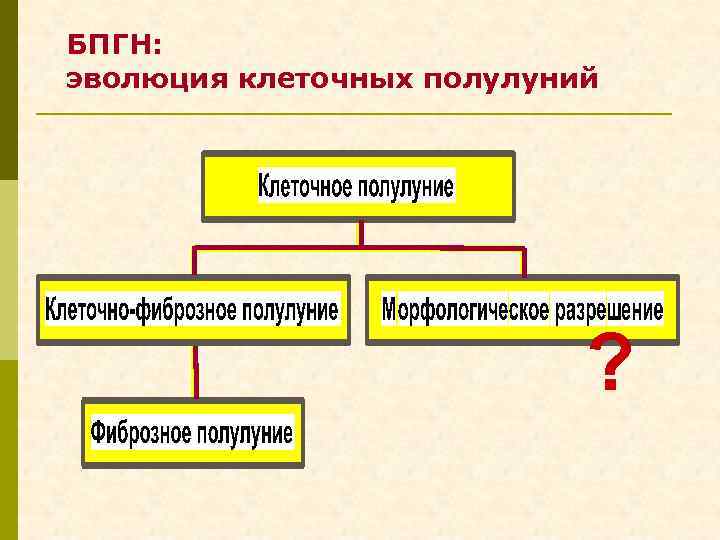
БПГН: эволюция клеточных полулуний ?
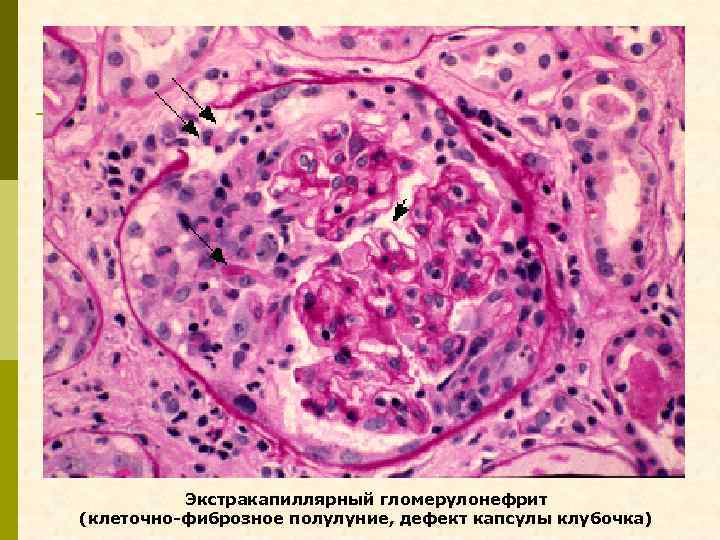
Экстракапиллярный гломерулонефрит (клеточно-фиброзное полулуние, дефект капсулы клубочка)

Моноцит Экстракапиллярный гломерулонефрит – разрушение базальной мембраны капилляра продуктами секреции моноцита
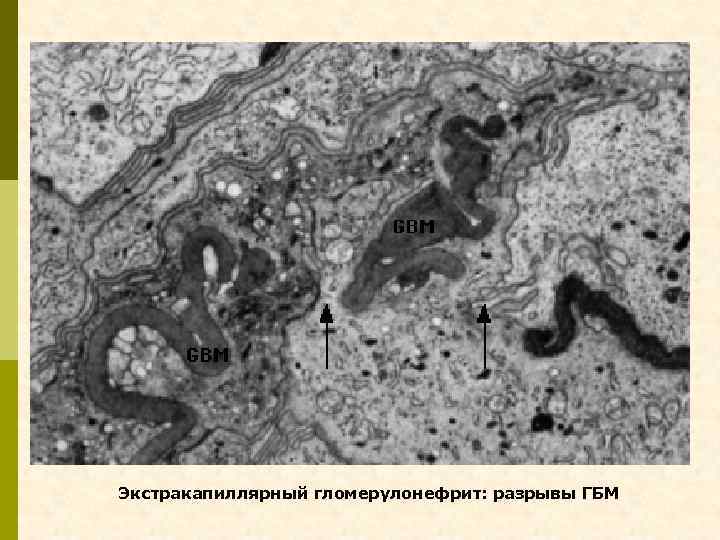
Экстракапиллярный гломерулонефрит: разрывы ГБМ
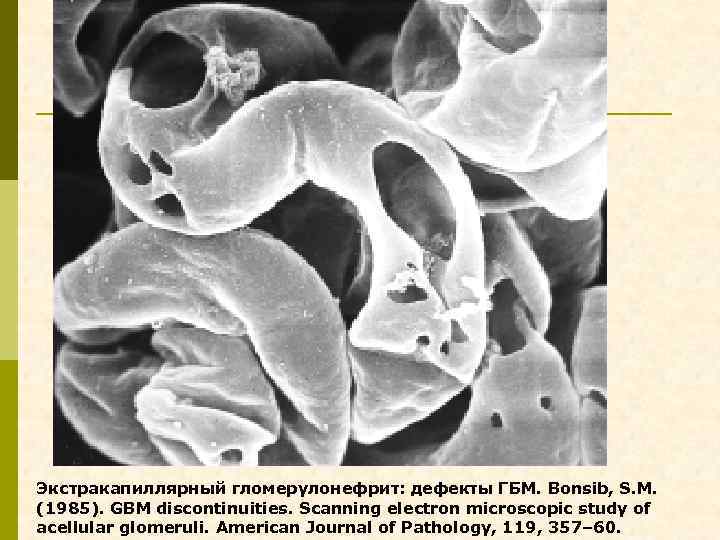
Экстракапиллярный гломерулонефрит: дефекты ГБМ. Bonsib, S. M. (1985). GBM discontinuities. Scanning electron microscopic study of acellular glomeruli. American Journal of Pathology, 119, 357– 60.
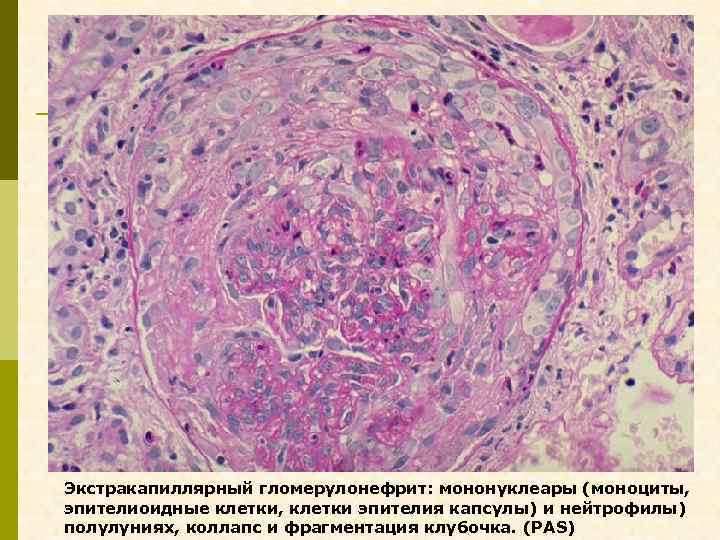
Экстракапиллярный гломерулонефрит: мононуклеары (моноциты, эпителиоидные клетки, клетки эпителия капсулы) и нейтрофилы) полулуниях, коллапс и фрагментация клубочка. (PAS)
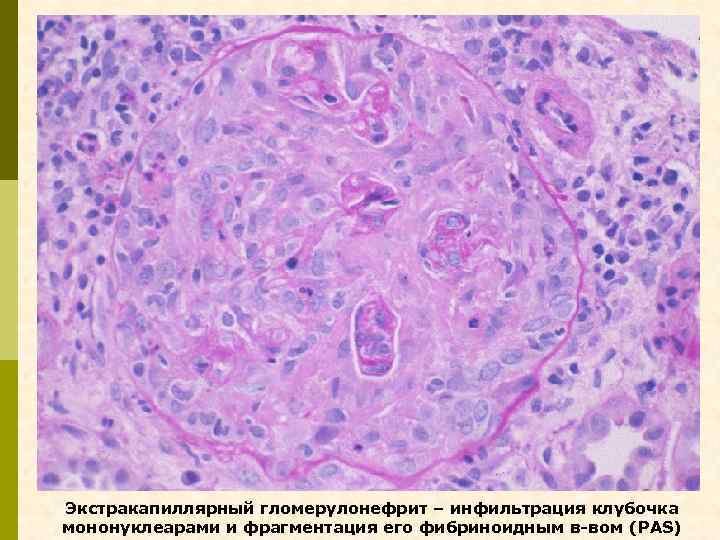
Экстракапиллярный гломерулонефрит – инфильтрация клубочка мононуклеарами и фрагментация его фибриноидным в-вом (PAS)
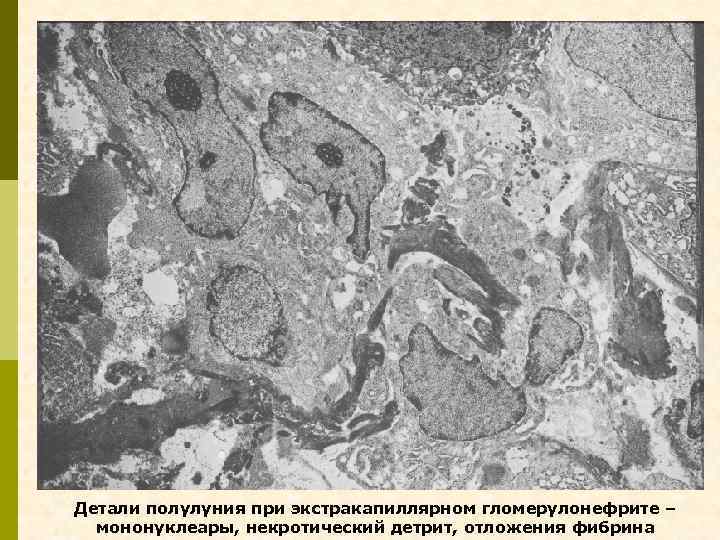
Детали полулуния при экстракапиллярном гломерулонефрите – мононуклеары, некротический детрит, отложения фибрина
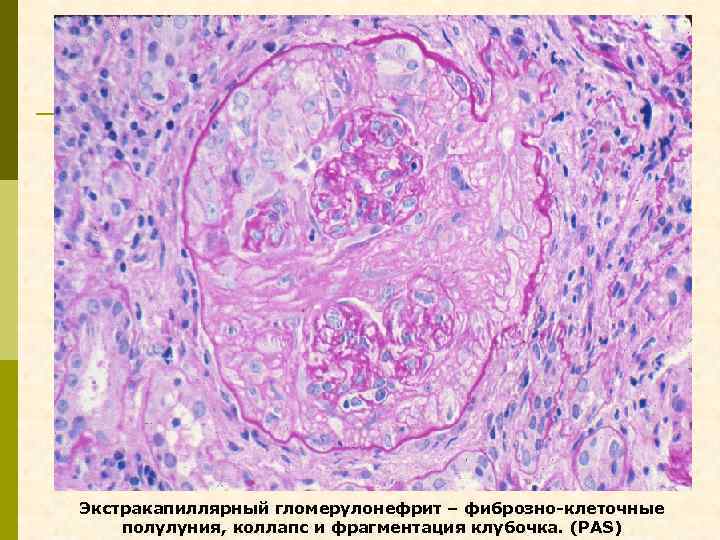
Экстракапиллярный гломерулонефрит – фиброзно-клеточные полулуния, коллапс и фрагментация клубочка. (PAS)
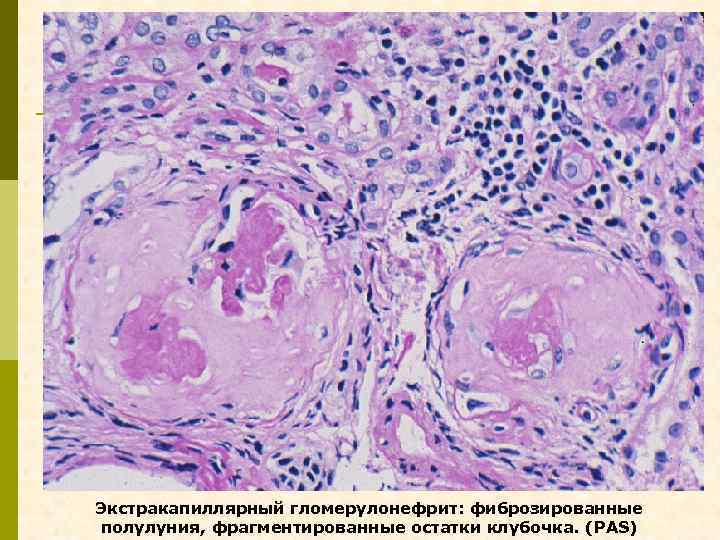
Экстракапиллярный гломерулонефрит: фиброзированные полулуния, фрагментированные остатки клубочка. (PAS)
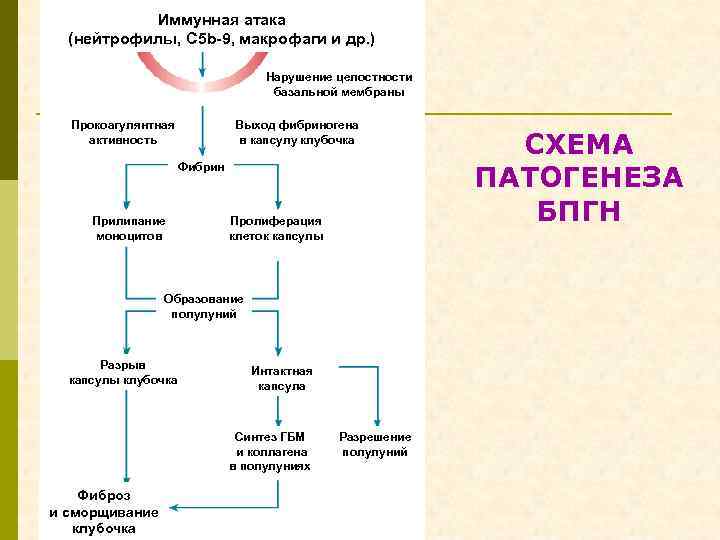
Иммунная атака (нейтрофилы, С 5 b-9, макрофаги и др. ) Нарушение целостности базальной мембраны Прокоагулянтная активность Выход фибриногена в капсулу клубочка Фибрин Прилипание моноцитов Пролиферация клеток капсулы Образование полулуний Разрыв капсулы клубочка Интактная капсула Синтез ГБМ и коллагена в полулуниях Фиброз и сморщивание клубочка Разрешение полулуний СХЕМА ПАТОГЕНЕЗА БПГН

Состояния, которые ассоциируются с экстракапиллярным гломерулонефритом Идиопатический (первичный) гломерулонефрит с полулуниями: I тип – анти-ГБМ нефрит II тип – иммунокомплексный III тип – рauciиммунный (не- или малоиммунный, часто ANCA-ассоциированный) - микроскопический полиангиит гранулематоз Вегенера синдром Churg-Strauss лекарственные васкулиты Другие первичные гломерулонефропатии: постинфекционный гломерулонефрит, Ig. A нефропатия, МПГН и др. Системные болезни (СКВ, ревматоидный артрит, геморрагический васкулит)

КЛАССИФИКАЦИЯ БПГН (U. Kuhlmann & D. Walb, 1987) p Первичный p Вторичный Тип I – с антителами к ГБМ Тип II – с ЦИК Тип III – с неустановленным механизмом Инфекционный – постстрептококковый ГН – эндокардит – шунт-нефрит – висцеральные абсцессы p Системные заболевания – – – с-м Гудпасчера, СКВ геморрагический васкулит узелковый полиартериит гранулематоз Вегенера смешанная криоглобулинемия Как осложнение первичной гломерулонефропатии (мембранозной нефропатии или МПГН II типа)

Couser WG. Rapidly progressive glomerulonephritis: classification, pathogenetic mechanisms, and therapy. Am J Kidney Dis. 1988 Jun; 11(6): 449 -64. Review.

Иммуноморфологическая классификация экстракапиллярного гломерулонефрита I C анти-ГБМ антителами >2/3 с кровохарканьем <1/3 без легочных геморрагий ~20% С гранулярными депозитами II >3/4 у больных с клиническими проявлениями системных болезней (СКВ, постинфекционный и др. ) <1/4 – «идиопатический» (в 50% с небольшими депозитами) С крайне малыми иммунными III депозитами ( «неиммунный» ) ~40%
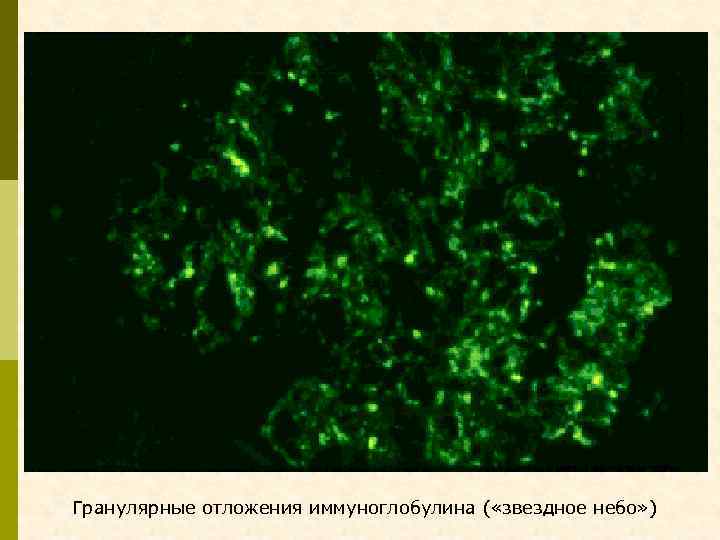
Гранулярные отложения иммуноглобулина ( «звездное небо» )
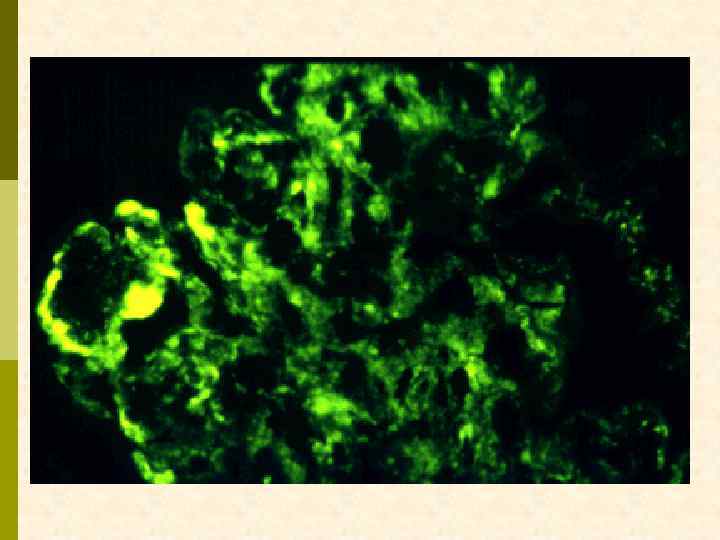
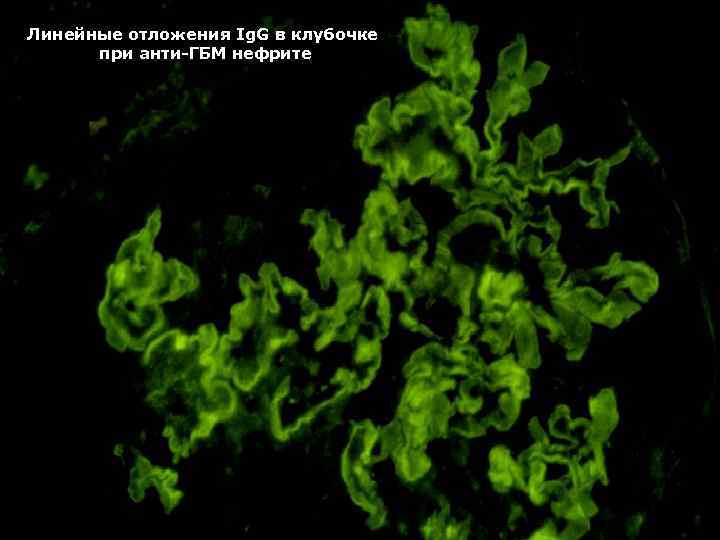
Линейные отложения Ig. G в клубочке при анти-ГБМ нефрите
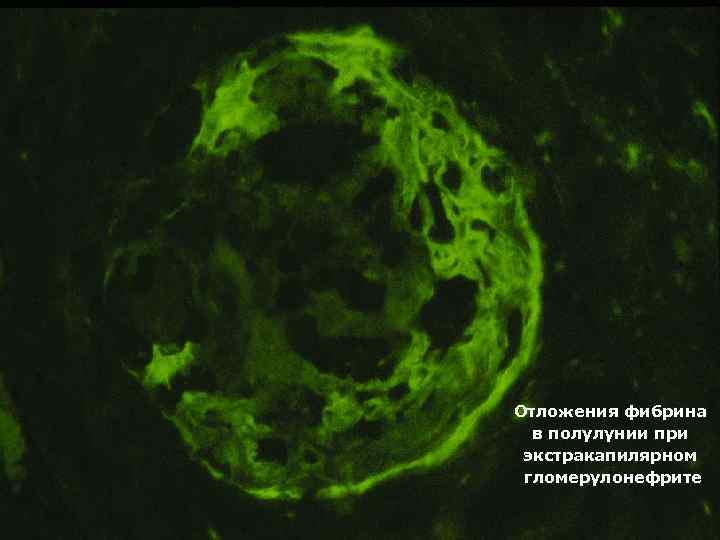
Отложения фибрина в полулунии при экстракапилярном гломерулонефрите

Варианты БПГН с анти-ГБМ антителами p Анти-ГБМ нефрит n n p Болезнь Гудпасчера n n n p p клинико-лабораторные признаки гломерулонефрита анти-ГБМ антитела в циркуляции и ткани почек клинико-лабораторные признаки гломерулонефрита альвеолярные кровотечения анти-ГБМ антитела в циркуляции и ткани почек Следует заметить, что у 10 – 40% больных одновременно находят антитела к белкам цитоплазмы нейтрофилов. Кроме того, следует отличать болезнь Гудпасчера от синдрома Гудпасчера

Болезнь и синдром Гудпасчера: терминология БОЛЕЗНЬ ГУДПАСЧЕРА AH Cohen, RJ Glassock, 1993 n легочное (альвеолярное) кровотечение n гломерулонефрит любой степени выраженности n продукция анти. ГБМ антител СИНДРОМ ГУДПАСЧЕРА n широкий спектр болезней, проявляющихся легочным (альвеолярным) кровотечением с одновременным поражением почек (пульмо-ренальный синдром)

Причины пульмо-ренального синдрома p Анти-ГБМ нефрит (болезнь Гудпасчера) p Системный некротизирующий васкулит (микроскопический полиартериит/полиангиит) Грануломатоз Вегенера Синдром Черджа-Строс (аллергический грануломатоз с васкулитом) Геморрагический васкулит Смешанная Ig. G–Ig. M криоглобулинемия Системная красная волчанка с легочными проявлениями Ig. M антитела к белкам цитоплазмы нейтрофилов Нефропатия, вызванная D-пеницилламином Идиопатический легочный гемосидероз с поражением почек Тромбоз легочной артерии при мембранозной нефропатии с нефротическим синдромом Болезнь легионеров с интерстициальным нефритом Геморрагический отек легких при ХПН Гиперчувствительный интерстициальный нефрит с пневмонитом p p p AH Cohen, RJ Glassock (1993)
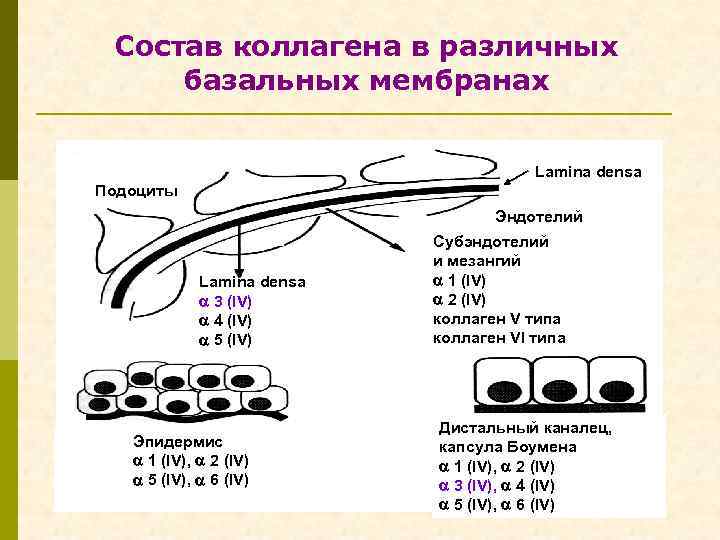
Состав коллагена в различных базальных мембранах Lamina densa Подоциты Эндотелий Lamina densa 3 (IV) 4 (IV) 5 (IV) Эпидермис 1 (IV), 2 (IV) 5 (IV), 6 (IV) Субэндотелий и мезангий 1 (IV) 2 (IV) коллаген V типа коллаген VI типа Дистальный каналец, капсула Боумена 1 (IV), 2 (IV) 3 (IV), 4 (IV) 5 (IV), 6 (IV)

анти-ГБМ нефрит Факторы, ухудшающие прогноз нефрита p p > 50% клубочков с полулуниями фиброзированные полулуния креатинин крови более 0, 6 ммоль/л олигурия или анурия Основные причины смерти больных p p инфекции легочные кровотечения
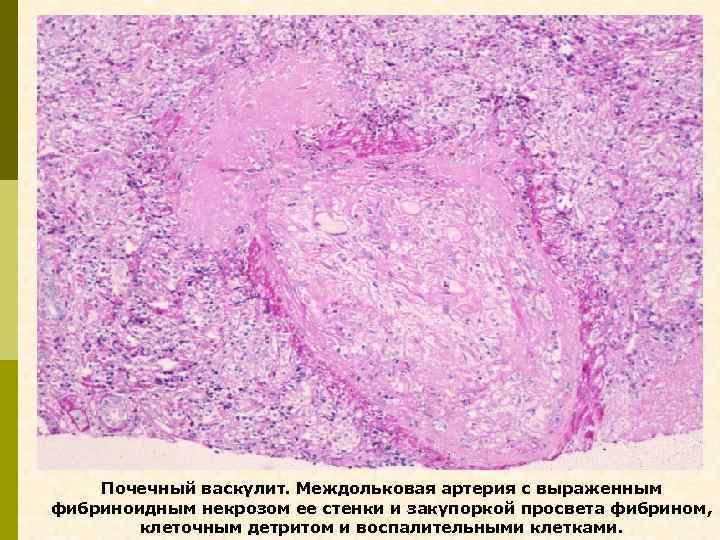
Почечный васкулит. Междольковая артерия с выраженным фибриноидным некрозом ее стенки и закупоркой просвета фибрином, клеточным детритом и воспалительными клетками.
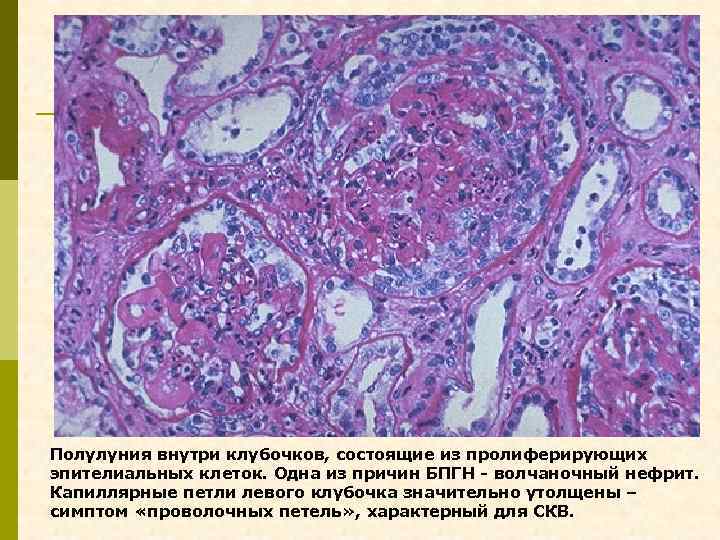
Полулуния внутри клубочков, состоящие из пролиферирующих эпителиальных клеток. Одна из причин БПГН - волчаночный нефрит. Капиллярные петли левого клубочка значительно утолщены – симптом «проволочных петель» , характерный для СКВ.
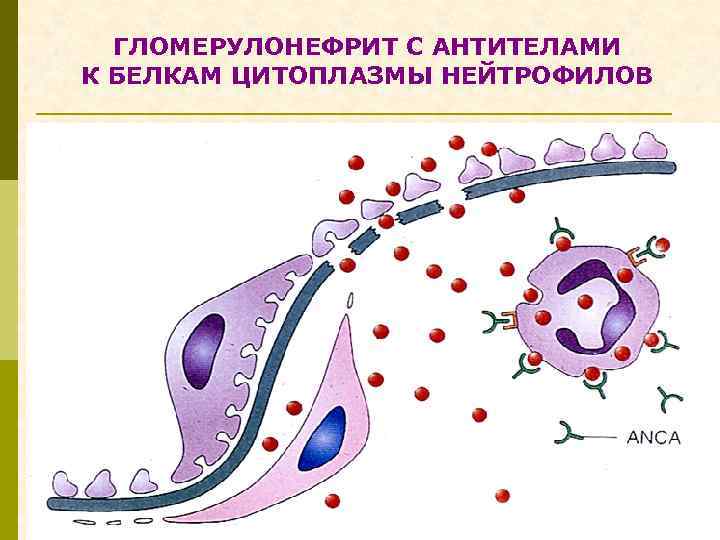
ГЛОМЕРУЛОНЕФРИТ С АНТИТЕЛАМИ К БЕЛКАМ ЦИТОПЛАЗМЫ НЕЙТРОФИЛОВ
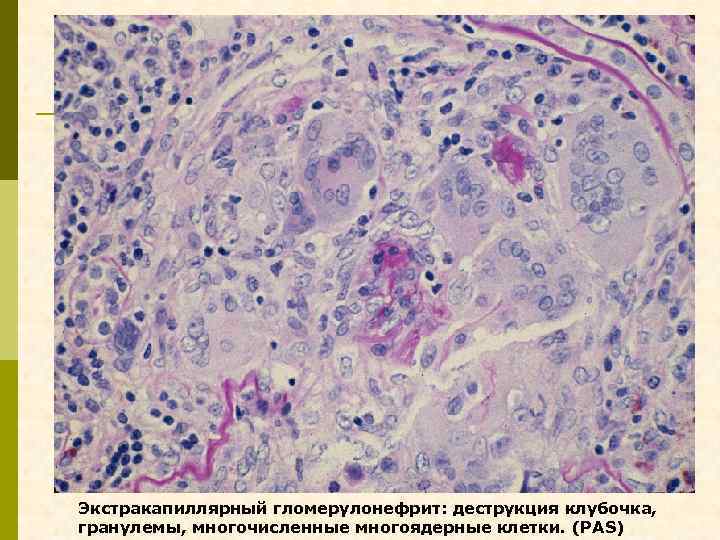
Экстракапиллярный гломерулонефрит: деструкция клубочка, гранулемы, многочисленные многоядерные клетки. (PAS)

Клинические состояния, ассоциированные с фокальным пролиферативным и некротизирующим гломерулонефритом Ig. A нефропатия/ геморрагический васкулит Различные васкулиты в ранней фазе Ранняя фаза идиопатического гломерулонефрита с полулуниями, включая синдром Гудпасчера Иммунокомплексные болезни Волчаночный нефрит, WHO класс III Постинфекционный гломерулонефрит (SBE)
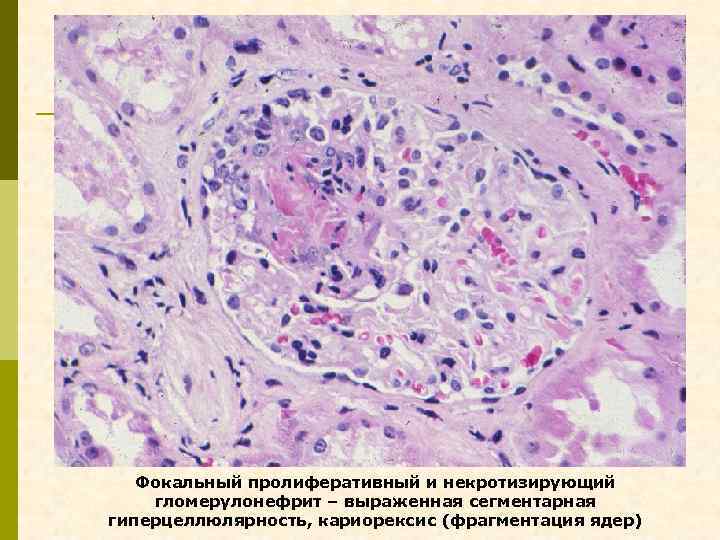
Фокальный пролиферативный и некротизирующий гломерулонефрит – выраженная сегментарная гиперцеллюлярность, кариорексис (фрагментация ядер)
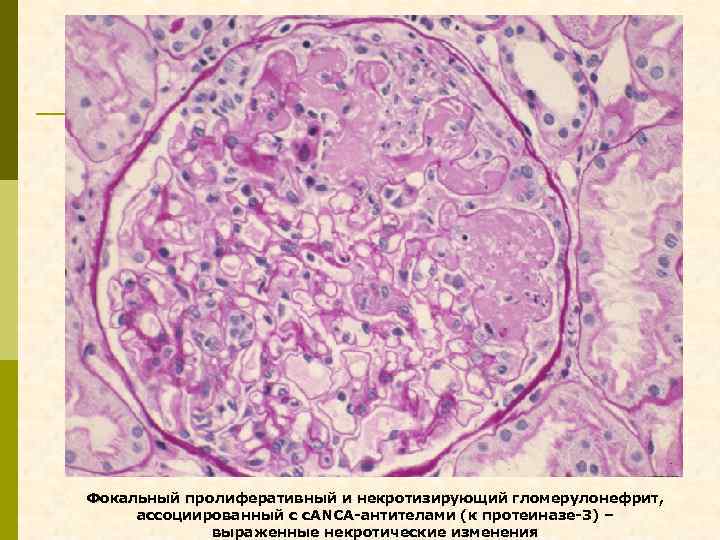
Фокальный пролиферативный и некротизирующий гломерулонефрит, ассоциированный с с. ANCA-антителами (к протеиназе-3) – выраженные некротические изменения
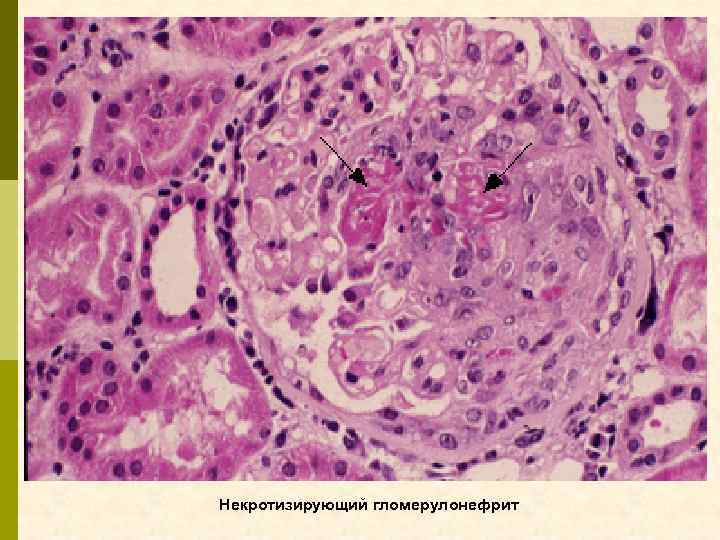
Некротизирующий гломерулонефрит


В. Диагностика и лечение БПГН: а) терапевтом б) нефрологом

ДИАГНОСТИКА ГЛОМЕРУЛОНЕФРИТА (нефритического синдрома) p Терапевтический уровень n n p Специализированный уровень n p врач-терапевт (врач общей практики) обследование в терапевтическом отделении обследование в нефрологическом отделении (включая морфологическую верификацию) Высокоспециализированный (исследовательский) уровень n обследование в нефрологическом отделении с выполнением максимально возможного (необходимого) комплекса исследований n большой клинический и научный опыт специалистов

Термин «быстропрогрессирующий нефритический синдром» придумали отнюдь не отечественные нефрологи q За его внедрение ответственны авторы МКБ-10 (ВОЗ, Женева, 1992) q Класс XIV – Болезни мочеполовой системы (N 00 - N 99) ГЛОМЕРУЛЯРНЫЕ БОЛЕЗНИ (N 00 – N 08) Острый нефритический синдром Быстропрогрессирующий нефритический синдром Рецидивирующая и устойчивая гематурия Хронический нефритический синдром Нефротический синдром Нефритический синдром неуточненный Изолированная протеинурия с уточненным морфологическим поражением N 07 Наследственная нефропатия, не классифицированная в других рубриках N 08* Гломерулярные поражения при болезнях, классифицированных в других рубриках N N N N 00 01 02 03 04 05 06

МКБ-10 (ВОЗ, Женева, 1992) КЛАСС XIV - Болезни мочеполовой системы (N 00 - N 99) ГЛОМЕРУЛЯРНЫЕ БОЛЕЗНИ (N 00 – N 08) N 01 Быстропрогрессирующий нефритический синдром N 01. 0. N 01. 1. N 01. 2. N 01. 3. N 01. 4. N 01. 5. N 01. 6. N 01. 7. N 01. 8. N 01. 9. Быстропрогрессирующий нефритический синдром – незначительные гломерулярные нарушения Быстропрогрессирующий нефритический синдром – очаговые и сегментарные гломерулярные повреждения Быстропрогрессирующий нефритический синдром – диффузный мембранозный гломерулонефрит Быстропрогрессирующий нефритический синдром – диффузный мезангиальный пролиферативный гл-т Быстропрогрессирующий нефритический синдром – диффузный эндокапиллярный пролиферативный гл-т Быстропрогрессирующий нефритический синдром – диффузный мезангиокапиллярный гломерулонефрит Быстропрогрессирующий нефритический синдром – болезнь плотных депозитов Быстропрогрессирующий нефритический синдром – диффузный полулунный гломерулонефрит Быстропрогрессирующий нефритический синдром – другие изменения Быстропрогрессирующий нефритический синдром – неуточнённые изменения

Терапевтический уровень диагностики гломерулонефрита

Быстропрогрессирующий нефритический синдром – состояние, требующее неотложной диагностики и неотложной терапии

Почечная выживаемость при БПГН в течение первого года болезни p до 80% при своевременно начатой агрессивной иммунодепрессивной терапии p 50% в большинстве описанных серий больных p < 20% при запоздалом лечении и применении малых доз иммуносупрессоров
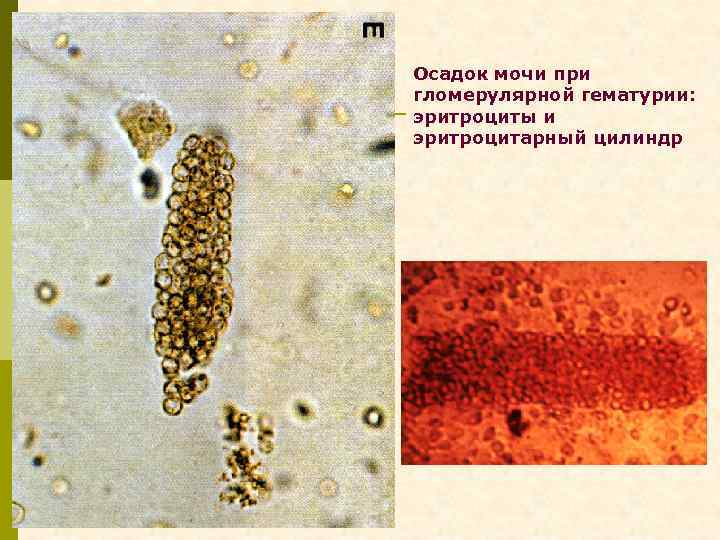
Осадок мочи при гломерулярной гематурии: эритроциты и эритроцитарный цилиндр
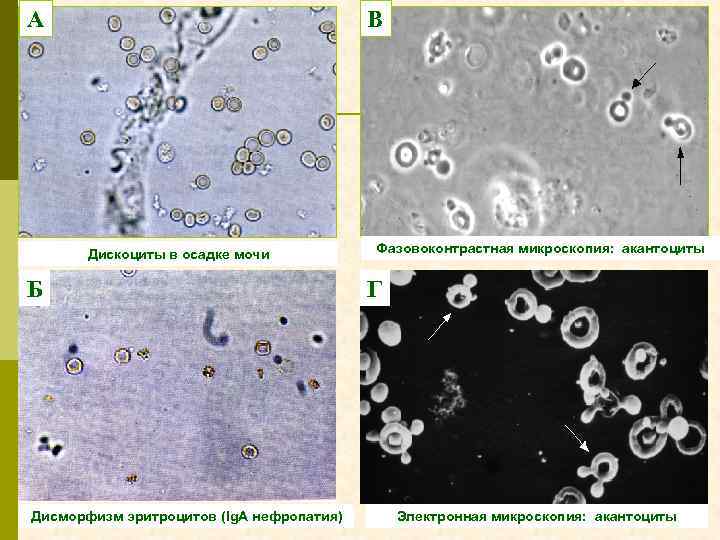
А В Дискоциты в осадке мочи Б Дисморфизм эритроцитов (Ig. А нефропатия) Фазовоконтрастная микроскопия: акантоциты Г Электронная микроскопия: акантоциты

Диагностика БПГН на терапевтическом уровне p Короткий анамнез болезни, включающей в себя нефритический мочевой синдром (активный мочевой осадок) в сочетании с быстрым и прогрессирующим снижением функции почек (в течение нескольких дней или недель) p Отеки и гипертензия также могут наблюдаться, но нечасто p Почки обычных или больших размеров (УЗИ) p Возможное наличие различных симптомов, не имеющих прямого отношения к гломерулонефриту

КАК ДИАГНОСТИРОВАТЬ БЫСТРОПРОГРЕССИРУЮЩИЙ ГЛОМЕРУЛОНЕФРИТ ? ДЛЯ УТВЕРЖДЕНИЯ О НАЛИЧИИ БПГН НЕОБХОДИМЫ И ДОСТАТОЧНЫ: p Клинические признаки гломерулонефрита (гломерулярная гематурия, протеинурия и другие возможные симптомы) p Быстрое от начала болезни (через недели, 2– 3 мес. ) развитие почечной недостаточности и ее естественное прогрессирующее течение p Морфологический эквивалент (полулуния и/или некрозы в 20– 50% клубочков)

Какие ошибки в диагностике гломерулонефрита допускаются на терапевтическом этапе? p Гипердиагностика пиелонефрита при явном наличии нефритического синдрома p Гипердиагностика острого гломерулонефрита p Не распознается причина вторичного гломерулонефрита (васкулиты, опухоли, лекарства, инфекции, СКВ и пр. ) p Гломерулонефритические маски амилоидоза, поликистоза, миеломы, интерстициального нефрита и других нефропатий и болезней мочевыводящих путей p Гипердиагностика обострения хронического гломерулонефрита p Своевременно не распознается быстропрогрессирующий гломерулонефрит (практически всегда)

СТАНДАРТНЫЕ ОШИБКИ ТЕРАПЕВТА В ДИАГНОСТИКЕ БПГН p Если диагностируется гломерулонефрит, то он оценивается как острый p При наличии каких-либо системных проявлений (похудание, лихорадка, анемия, резкое ускорение СОЭ, изменения кожи, легочная инфильтрация и др. ) начинается поиск опухоли, инфекционного или какого-либо другого системного заболевания. p Итог – поздняя госпитализация в нефрологический стационар, значимо ухудшающая прогноз больного.

Задачи терапевта в распознавании и лечении БПГН p Не пропустить признаки нефритического синдрома (гематурия, протеинурия). При наличии симптомов со стороны других органов и систем нефритический синдром считать ведущим в диагностике болезни. p Оценить функциональное состояние почек p Исключить постренальную ОПН (пальцевое исследование rectum, УЗИ органов брюшной полости) p При коротком анамнезе болезни – не более 3 мес. – и почках обычных или больших размеров – диагностировать БПН-синдром p Не выполнять в/венную урографию! p Консультировать больного с нефрологом (по телефону) p При подтверждении нефрологом диагноза БПН-синдрома – перевод в нефрологическое отделение p Проводить симптоматическую и начать глюкокортикоидную терапию (пульс или per os)

Специализированный уровень диагностики и лечения гломерулонефрита

Диагностика БПГН в нефрологическом отделении p Диагностика синдрома БПГН на терапевтическом уровне p Дополнительное лабораторное исследование p анти-ГБМ антитела p уровень комплемента p антинуклеарные антитела (АНФ, анти-ds. ДНК) p p антитела к белкам цитоплазмы нейтрофилов с определением типа свечения полуколичественное выявление криоглобулинов с активностью РФ электрофорез белков сыворотки + Ig крови и мочи Диагностическая нефробиопсия

Диагностика БПГН p Короткий анамнез болезни - нефритический мочевой синдром в сочетании с прогрессирующим снижением функции почек p Почки обычных или больших размеров (УЗИ) p Возможное наличие различных симптомов, не имеющих прямого отношения к гломерулонефриту p Диагностическая нефробиопсия p Лабораторные методы Ø Ø Ø Ø анти-ГБМ антитела уровень комплемента антинуклеарные антитела к белкам цитоплазмы нейтрофилов антитела к ds. DNA криоглобулины ЦИК электрофорез белков сыворотки + Ig-ны крови и мочи

Анти-ГБМ антитела (обычно Ig. G) p специфичны для М 2 -субъединицы неколлагенового домена (NC-1) 3 -цепи коллагена IV типа p чувствительность: непрямая ИФ - 75 – 85% твердофазный анализ p 90 – 100% показания к определению: БПГН-синдром, пульмо-ренальный синдром, необъяснимое кровохарканье, серийные исследования для оценки эффекта терапии, перед трансплантацией почки, после трансплантации почки при синдроме Альпорта

Антинуклеарные антитела p при СКВ и ревматических болезнях титр > 1: 160 – 1: 320 p чувствительность при СКВ > 90 – 95% p специфичность для СКВ не более 70% p ложноположительны у 5% здоровых (у 39% в возрасте старше 60 лет) p при острых и хронических воспалительных заболеваниях титр < 1: 160

Антинуклеарные антитела, специфичные для некоторых болезней anti-ds. DNA СКВ, ревматоидный артрит** anti-Sm СКВ антигистоновые СКВ** anti-U-1 RNP синдром Черджа-Строс** anti-S-C 1 -70 системная склеродермия антицентромерные CREST-синдром anti-Jo и anti-MI 2 дерматомиозит/полимиозит anti-SSA/Ro и -ss. DNA ANA-негативная СКВ
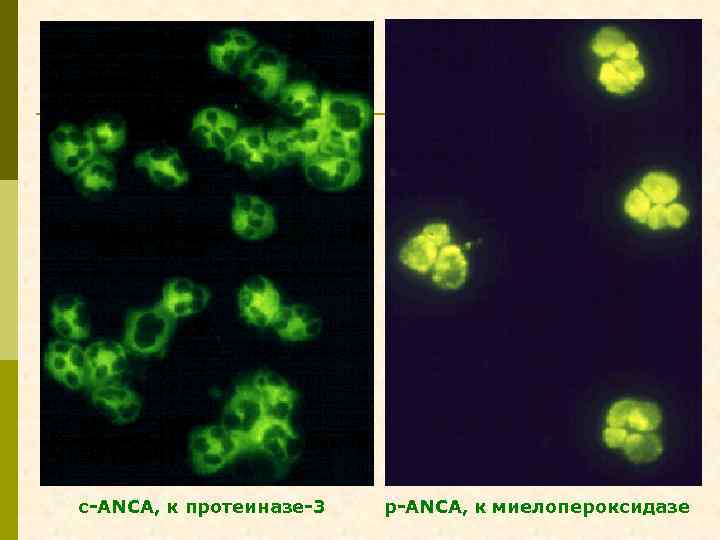
с-ANCA, к протеиназе-3 р-ANCA, к миелопероксидазе
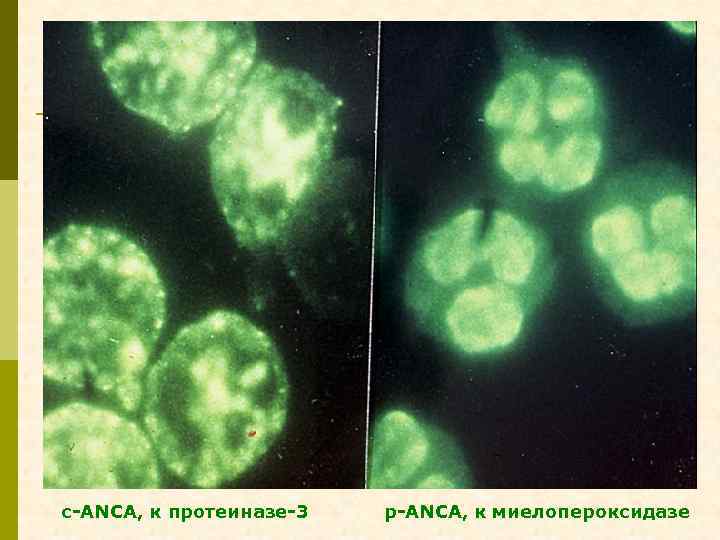
с-ANCA, к протеиназе-3 р-ANCA, к миелопероксидазе

Антифосфолипидные антитела p гетерогенное семейство аутоантител против различных анионных фосфолипидов, включая кардиолипин p подозрение на волчаночный антикоагулянтный синдром: гиперкоагуляция, ложноположительная реакция Васссермана, антикардиолипиновые антитела (ELISA)

Клинические признаки антифосфолипидного синдрома u тромбозы глубоких вен и инсульты, u тромбоцитопения, u повторная потеря плода, u livedo reticularis, u тромбоз диализного шунта, u нефропатия (тромботическая микроангиопатия, инфаркты, гипертензия)

Антитела к белкам цитоплазмы нейтрофилов c-ANCA р-ANCA анти-протеиназные (к 2, 9 kd протеиназе-3), анти-миелопероксидазные (к миелопероксидазе), диффузное распределение в цитоплазме перинуклеарное распределение в цитоплазме гранулематоз Вегенера q микроскопический полиангиит q идиопатический БПГН q язвенный колит q q q q идиопатический БПГН синдром Charg-Strauss микроскопический полиангиит СКВ (спонтанная и гидралазиновая) язвенный колит гранулематоз Вегенера
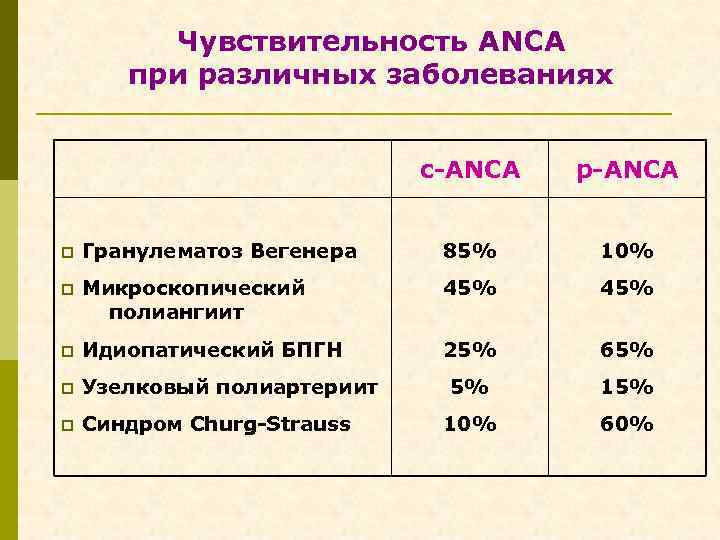
Чувствительность АNСА при различных заболеваниях c-ANCA p Гранулематоз Вегенера 85% 10% p Микроскопический полиангиит 45% p Идиопатический БПГН 25% 65% p Узелковый полиартериит 5% 15% p Синдром Churg-Strauss 10% 60%

с-ANCA высокоспецифичны для гранулематоза Вегенера (>95%)

КРИОГЛОБУЛИНЫ – белки, обратимо преципитирующие при 4 о. С p сразу после забора кровь помещается в водяную баню при температуре 37 о. С p центрифугирование через 72 часа p количество и состав криоглобулинов определяются иммуноэлектрофорезом

ТИПЫ КРИОГЛОБУЛИНЕМИЙ И АССОЦИИРОВАННЫЕ С НИМ БОЛЕЗНИ

ЭЛЕКТРОФОРЕЗ БЕЛКОВ СЫВОРОТКИ Цель: n дифференцировать моноклональное и поликлональное увеличение иммуноглобулинов n идентифицировать тип тяжелых (Ig. G – , M – , A – , D – , E – , или легких цепей ( или )

МЕТОДЫ АНАЛИЗА НЕФРОБИОПТАТА 1. Светооптическая микроскопия (заливка в парафин, срезы толщиной 2 -3 ) Окраски: гематоксилин-эозин PAS-реакция трихром серебрение конго-рот (8 -12 ) 2. Иммуногистохимическое исследование • иммунофлуоресцентный метод (криостатные срезы) • пероксидазный метод (заливка в парафин) • Ig. G, Ig. A, Ig. M, C 3, пропердин, C 1 q (или C 4), фибриноген, альбумин или трансферрин, и легкие цепи 3. Электронномикроскопический анализ (заливка в смолу)

НА КАКИЕ ВОПРОСЫ ОТВЕЧАЕТ НЕФРОБИОПСИЯ? 1) Подтверждение диагноза БПГН 2) Морфологический и иммунопатогенетический диагноз 3) Исключение других гломерулопатий 4) 5) 6) 7) 8) Этиология нефропатии Тяжесть болезни Активность болезни Обратимость болезни Ожидание эффекта от терапии 9) Определение пути к лечению

БПГН: ФОРМУЛИРОВКА ДИАГНОЗА 1) Первичный или вторичный (с указанием диагноза основного заболевания), или осложняющий первичный гломерулонефрит (МН, МПГН II ) 2) Темп снижения функции почек – острый злокачественного течения, подострого течения 3) Патогенетический вариант: анти-ГБМ, иммунокомплексный, неиммунный (без отложения ИК) 4) Морфологический вариант: с полулуниями или некротизирующий, стадия полулуний, активность морфологического процесса 5) Клинические синдромы: пульмо-ренальный, нефротический 6) Клиническое течение (спонтанное или ответ на лечение) – прогредиентное течение или ремиссия 7) Осложнения основного заболевания или нефрита

ПРОГНОЗ И ИСХОДЫ БПГН Факторы, ухудшающие прогноз нефрита p p > 50% клубочков с полулуниями фиброзированные полулуния креатинин крови более 0, 6 ммоль/л олигурия или анурия Основные причины смерти больных p p инфекции легочные кровотечения

ОСНОВНЫЕ ПРИНЦИПЫ ВЕДЕНИЯ БОЛЬНЫХ БПГН q Агрессивная терапия непосредственно после установления клинического диагноза быстропрогрессирующего нефритического синдрома (пульс-терапия преднизолоном) q Выполнение диагностической нефробиопсии и комплекса серологических и иммунологических исследований q Коррекция терапии после оценки клинических, лабораторных и морфологических данных – с учетом причинности заболевания q При необходимости – поддерживающий гемодиализ q Длительность иммунодепрессивной терапии не менее 6 мес. , включая больных на поддерживающем гемодиализе

Современные протоколы лечения анти -ГБМ нефрита появились в 70 -х гг. 1. Преднизолон 1 мг/кг/сут per os 2. Циклофосфамид 3 мг/кг/сут, с постепенным снижением до 50 мг/сут 3. Ежедневный обмен 4 литров плазмы 5% альбумином в течение 14 дней или до исчезновения антител в циркуляции. При наличии легочных кровотечений или в течение 48 часов после инвазивных процедур – вливание 300– 400 мл свежезамороженной плазмы. Lockwood, C. M. , Rees, A. J. , Pearson, T. A. , Evans, D. J. , Peters, D. K. , and Wilson, C. B. (1976). Immunosuppression and plasma-exchange in the treatment of Goodpasture’s syndrome. Lancet, i, 711– 15.

Стандартный подход к лечению больных БПГН q Индукция ремиссии – иммунодепрессивная терапия Ø преднизолон (метилпреднизолон) – пульс-терапия – 3 – 4 инъекции по 1 г Ø преднизолон не < 1 мг/кг ежедневно в течение 1 – 1, 5 мес. , затем медленное уменьшение дозы с переходом на альтернирующий прием с длительностью приема не менее 6 мес. Ø циклофосфамид в суммарной дозе около 6 – 15 г в течение первых 6 мес. q Плазмаферез (? ? ? ) q Симптоматическая терапия (профилактика и лечение инфекций, антигипертензивные, диуретики, противоанемические и пр. ) q При необходимости – поддерживающий гемодиализ q Поддержание ремиссии

ЛЕЧЕНИЕ БЫСТРОПРОГРЕССИРУЮЩЕГО ГЛОМЕРУЛОНЕФРИТА В АКТИВНОЙ ФАЗЕ 1. Пульс-терапия преднизолоном по 1000 мг 3– 5 дней; далее 120 мг per os через день в течение 4– 6 недель, 80 мг через день в течение 2 – 3 мес. , 60 мг через день в течение 2 – 3 мес. (до фазы клинической ремиссии). 2. Циклофосфамид 200 мг/сут в течение 2 – 4 недель, далее по альтернирующей схеме (1 раз в 2– 3– 4 дня) от 6– 8 мес. до 1, 5 – 2 лет 3. Плазмаферез (3– 5 сеансов) – при пульмо-ренальном синдроме, при сохранении системных проявлений болезни через 2– 3 нед. от начала терапии, при сепсисе 4. Гемодиализ – по показаниям, ранний 5. Профилактика и лечение инфекций 6. Симптоматическая терапия
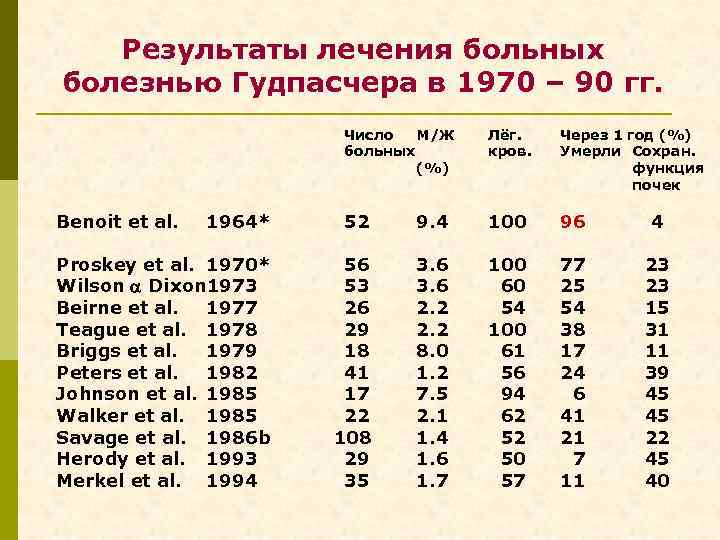
Результаты лечения больных болезнью Гудпасчера в 1970 – 90 гг. Число M/Ж больных (%) Лёг. кров. Через 1 год (%) Умерли Сохран. функция почек 1964* 52 9. 4 100 96 4 Proskey et al. 1970* Wilson Dixon 1973 Beirne et al. 1977 Teague et al. 1978 Briggs et al. 1979 Peters et al. 1982 Johnson et al. 1985 Walker et al. 1985 Savage et al. 1986 b Herody et al. 1993 Merkel et al. 1994 56 53 26 29 18 41 17 22 108 29 35 3. 6 2. 2 8. 0 1. 2 7. 5 2. 1 1. 4 1. 6 1. 7 100 60 54 100 61 56 94 62 52 50 57 77 25 54 38 17 24 6 41 21 7 11 23 23 15 31 11 39 45 45 22 45 40 Benoit et al.
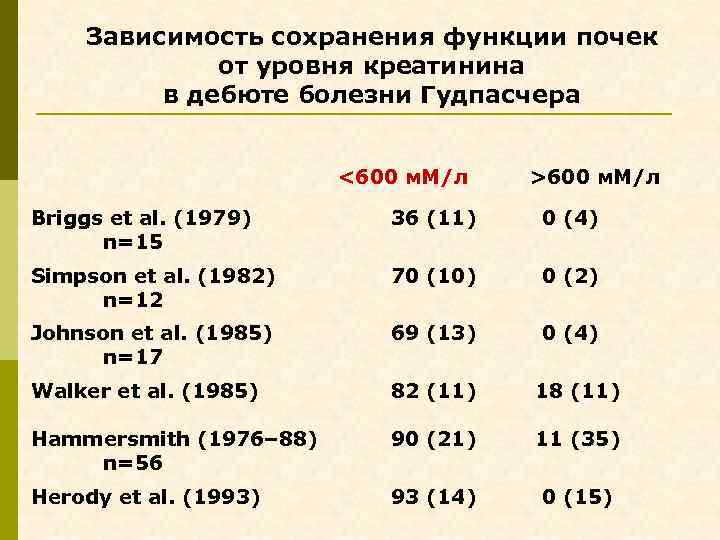
Зависимость сохранения функции почек от уровня креатинина в дебюте болезни Гудпасчера <600 м. М/л >600 м. М/л Briggs et al. (1979) n=15 36 (11) 0 (4) Simpson et al. (1982) n=12 70 (10) 0 (2) Johnson et al. (1985) n=17 69 (13) 0 (4) Walker et al. (1985) 82 (11) 18 (11) Hammersmith (1976– 88) n=56 90 (21) 11 (35) Herody et al. (1993) 93 (14) 0 (15)
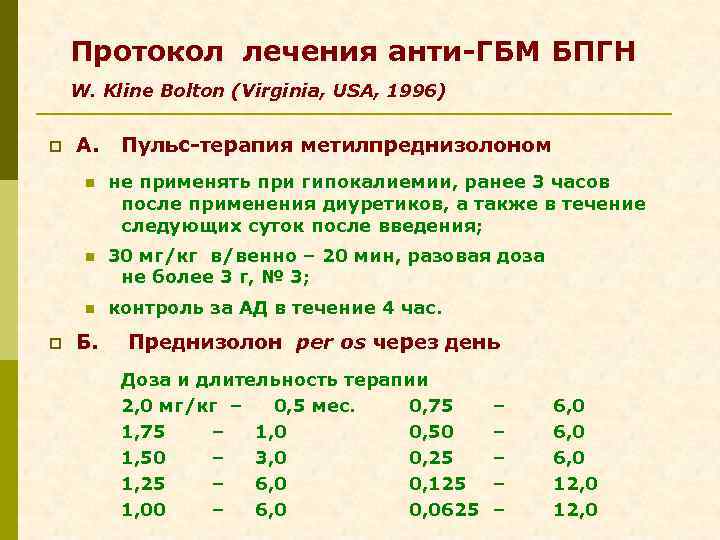
Протокол лечения анти-ГБМ БПГН W. Kline Bolton (Virginia, USA, 1996) p А. Пульс-терапия метилпреднизолоном n n 30 мг/кг в/венно – 20 мин, разовая доза не более 3 г, № 3; n p не применять при гипокалиемии, ранее 3 часов после применения диуретиков, а также в течение следующих суток после введения; контроль за АД в течение 4 час. Б. Преднизолон per os через день Доза и длительность терапии 2, 0 мг/кг – 0, 5 мес. 0, 75 1, 75 – 1, 0 0, 50 1, 50 – 3, 0 0, 25 1, 25 – 6, 0 0, 125 1, 00 – 6, 0 0, 0625 – – – 6, 0 12, 0

Протокол лечения анти-ГБМ БПГН W. Kline Bolton (Virginia, USA, 1996) p В. p Г. q q Циклофосфамид 2, 0 мг/кг ежедневно – 3 мес. 1, 5 мг/кг ежедневно – 3 мес. 1, 0 мг/кг ежедневно – 3 мес. 0, 5 мг/кг ежедневно – 3 мес. уменьшить дозу на 50% при КФ 10 мл/мин Плазмообмен Объем 4 л, пять дней в неделю (или через день), не менее 14 сеансов, замещение 5% альбумином Свежезамороженная плазма при кровоточивости Только на фоне лечения циклофосфамидом Стоимость 14 -дневного курса – $ 34, 000 (без стоимости госпитализации) (стоимость курса метилпреднизолона $ 156, 0; стоимость программного гемодиализа $ 20, 000 в год)


ЛЕЧЕНИЕ БПГН В ФАЗЕ КЛИНИЧЕСКОЙ СТАБИЛИЗАЦИИ 1. Симптоматическая терапия 2. Поддерживающая иммунодепрессивная терапия. Её длительность и интенсивность определяются как тем заболеванием, которое проявилось БПГН, так и клиническими (морфологическими – повторная нефробиопсия) и серологическими признаками активности. 3. Профилактика и лечение осложнений

БПГН по данным нефрологического отделения ЛОКБ (1987 – 2011 гг. ) p Выполнено нефробиопсий – 2850 p Установлено диагнозов БПГН – 336 (11, 8%) p Структура БПГН по клиническим данным n «острый злокачественный» (ОПН в течение первых 2 – 3 недель, гемодиализ) – 36 больных n «подострый» (развитие умеренной азотемии – креатинин сыворотки до 0, 3 – 0, 4 м. М/л в течение первых 2 – 3 мес. ) – 127 больных n «латентный» – (снижение СКФ не более чем до ½ от исходной, нарастание по креатинину в первые 3 мес. не более чем до 0, 2 м. М/л) – 173 больных

Структура БПГН по клиническим данным p Изолированный БПГН – 108 больных p БПГН с системными проявлениями – 228 больных n n n пульмо-ренальный синдром – 61 системная красная волчанка – 19 васкулиты – 67 вирусные гепатиты – 11 онкологические болезни – 7 инфекции (бактериальный эндокардит, абсцессы, стрептококк, ВИЧ и др. ) – 63

Структура БПГН по нозологии p «Идиопатический» БПГН – 212 больных p Болезнь Гудпасчера – 3 Волчаночный нефрит – 14 Постстрептококковый – 14 Геморрагический васкулит – 28 Микроскопический полиангиит – 10 Болезнь Вегенера – 3 Недифференцированные и сочетанные варианты – 16 p p p

Некоторые замечания по БПГН p БПГН – основная тема для беседы нефролога с терапевтами p Диагноз БПГН требует выполнения нефробиопсии и комплекса серо/иммунологических исследований p Морфологические феномены у больных БПГН часто не укладываются в рамки морфологических классификаций p В дебюте БПГН (1– 2 мес. ) определить прогноз больного невозможно p Лечение больных БПГН (иммунодепрессивная терапия) должно быть быстрым, агрессивным и длительным p Иммунодепрессия должна продолжаться и в период поддерживающего гемодиализа p Интенсивность и длительность иммунодепрессивной терапии определяется при оценке динамики клинических, а также серо/иммуно/морфологических показателей

Эпидемиология быстропрогрессирующего гломерулонефрита

БПГН в Латвии (Каунас, 1996 -2002)

Clinical spectrum of diffuse crescentic glomerulonephritis in Chinese patients. Chin Med J (Engl). 2003 Nov; 116(11): 1737 -40 Tang Z, Wu Y, Wang Q, Zeng C, Yao X, Hu W, Chen H, Liu Z, Li L. Department of Nephrology, Jinling Hospital, School of Medicine, Nanjing University, Nanjing 210002, China. tangdr@public 1. ptt. jg. cn OBJECTIVE: To investigate retrospectively the incidence, distribution of primary disease and clinicopathologic characteristics of diffuse crescentic glomerulonephritis (DCGN) in Chinese patients. METHODS: 172 consecutive patients diagnosed as having DCGN out of 9828 cases of non-transplanting renal biopsies over sixteen years, were studied. DCGN is categorized into three types according to immunopathologic characteristics. The incidence of this disease, its primary diseases, clinical characteristics and serum antineutrophil cytoplasmic antibodies (ANCAs) were analyzed. RESULTS: The distribution of patients among the three classifications was 8. 7% type I, 68. 6% type II and 22. 7% type III. Clinically, the majority of patients (69. 8%) presented rapidly progressive glomerulonephritis (RPGN), but 30. 2% manifested a chronic nephritic syndrome or chronic renal failure. In terms of related conditions, 93% were anemic, 61. 6% had hypertension, 50. 6% oliguria, 45. 3% nephrotic syndrome, 43% uremic syndrome and 39. 5% displayed gross hematuria. Those patients who were positive in serum for ANCAs had predominantly type III DCGN. Two cases with anti-GBM-antibody crescentic glomerulonephritis and three with lupus nephritis were also positive for ANCAs in serum. CONCLUSION: DCGN is not rare in Chinese patients. A majority of patients in our study presented with RPGN, but 30. 2% manifested a chronic renal failure. Lupus patients with DCGN that were positive for ANCAs had more severe vasculitic lesions.
2011 Быстропрогрессирующий гл-т 124 сл.ppt