Сл. Акушерский тром. синд.6к..ppt
- Количество слайдов: 47

АКУШЕРСКИЙ ТРОМБОГЕМОРРАГИЧЕСКИЙ СИНДРОМ (АТГС)

Актуальность проблемы АТГС – катастрофа, которая возникает в результате нарушения системы гематоза в организме в период беременности, в родах и раннем послеродовом периоде в результате акушерских осложнений, без них его не бывает. Терминология не унифицирована. В мировой литературе применяют следующие термины: Синдром ДВС, Синдром дефибринирования, Коагулопатия потребления, Внутрисосудистое свертывание, Тромбогеморрагический синдром.

Однако ни один из этих терминов не характеризует в полной мере сущность процесса. Синдром ДВС – это неспецифическая реакция системы гемостаза на критические состояния организма, к примеру геморрагический шок (ГШ). С одной стороны ДВС возникает как осложнения ГШ, с другой – он создает (хроническая форма ДВС) фон, предрасположенность к быстрому развитию ГШ.

В основе ДВС – активация коагуляционного звена гемостаза с образованием множественных тромбов в системе микроциркуляции и повышение фибринолиза. Частота ДВС 9, 6% к общему числу акушерских патологических кровотечений; 49% кровотечения в связи с нарушением моторной функции матки (гипо- и атония); 41, 4% - патология плаценты (предлежание плаценты – 9, 9%, ПОНРП – 6, 9%, истинное приращение плаценты – 5, 8%, остатки плацентарной ткани – 18, 8%).

В структуре причин гемокоагулапатий во время беременности и родов наибольшего внимания заслуживает: - Эмболия околоплодными водами вызывает нарушение свертывания крови до 70%; n При внутриутробной гибели плода – 32%; n При ПОНРП – 25%; n При предлежании плаценты – 16%; n При плотном прикреплении плаценты – 16%, n Поздний гестоз. Только 11% ДВС не связаны с ПГ. Прогноз коагулопатических кровотечений очень неблагоприятен: летальность – 10 -50%.

ПАТОГЕНЕЗ ТГС встречается не только в акушерстве, он наблюдается и в других областях медицины. Независимо от этого в основе патогенеза лежит один процесс – ДВС, открытый американским ученым Ч. Шнейдером (1947 г. ) – авторитетным исследователем акушерских коагулопатий; В основе синдрома ДВС лежат: - активация кровяного и тканевого тромбопластина; активация тромбоцитарного звена; активация фибринолитической системы и клеток РЭС (ретикулоэндотелиальной системы).

Патологическая кровоточивость – ТГС возникает на фоне ДВС в результате повышенного потребления прокоагулянтов и усиления фибринолиза; ТГС в акушерско-гинекологической практике встречается чаще, чем в любой другой области. ПРИЧИНЫ: физиологическая коагуляционная готовность беременной к родам.

- физиологическая гиперкоагулемия начинается с 3 -4 мес беременности и достигает максимума к моменту родов. Положительное в этом состоянии: мобилизация всех резервов для послеродового гемостаза; Отрицательная сторона – таит в себе большой риск нарушения свертывания крови при возникновении акушерскогинекологических осложнений; увеличение количества фибриногена.
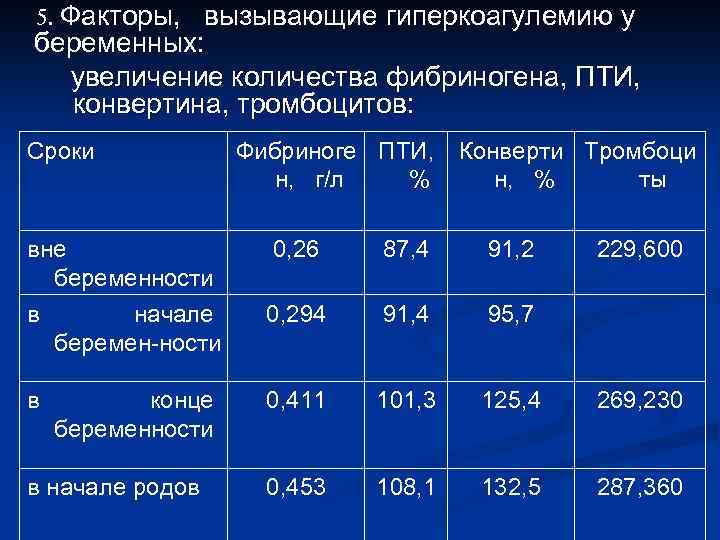
5. Факторы, вызывающие гиперкоагулемию у беременных: увеличение количества фибриногена, ПТИ, конвертина, тромбоцитов: Сроки Фибриноге ПТИ, н, г/л % Конверти Тромбоци н, % ты вне беременности 0, 26 87, 4 91, 2 в начале беремен-ности 0, 294 91, 4 95, 7 в конце беременности 0, 411 101, 3 125, 4 269, 230 0, 453 108, 1 132, 5 287, 360 в начале родов 229, 600

n n Кроме того: повышается уровень активного тканевого тромбопластина в акушерских тканях (плацента, децидуальная оболочка, миометрий, околоплодные воды и др. ). Среди них наиболее мощным резервуаром тромбопластина с огромной коагулирующей способностью обладают плацента и децидуальная ткань. 6. Умеренное количество плацентарного и децидуального тромбопластина поступает в сосудистое русло роженицы и при нормальных родах, но такое количество успевает нейтрализовываться фибринолитической системой.

Существуют 2 основные причины начала АТГС: → а) Собственно ферментативные процессы, повышающие потенциал коагуляции, т. е. попадание в кровоток матери тромбопластина из «акушерских тканей» ; → б) Неферментивные, т. е. реологические условия, при которых потенциальная коагулопатия реализуется в истинное ДВС. Сюда относятся: замедление микроциркуляции, сладжирование форменных элементов крови с выделением тромбопластина (при позднем гестозе, обильной кровопотере и т. д. ).

7. Условия для «прорыва» тканевого тромбопластина в кровь матери; а) Повышение внутриматочного давления, например, при ПОНРП оно повышается до 200 мм. рт. ст. , при нормальных родах – 40 -50 мм. рт. ст. ; б) Повреждение матки;

в) Длительность существования ретроплацентарной гематомы, и др. 8. Для понимания чрезмерно быстрого развития ДВС при попадании тромбопластина в кровь матери вспомним основные этапы свертывания крови в норме:

I стадия: образование активного тромбопластина (≈7 мин); II стадия: протромбин → тромбин III стадия: под влиянием тромбина фибриноген → фибрин Две последние стадии занимают около 15 сек. При попадании в кровоток матери готового, активированного тромбопластина происходит как бы «проскакивание» I стадии, в результате кровь свертывается в считанные секунды.

НАИБОЛЕЕ ЧАСТЫЕ ПРИЧИНЫ ВОЗНИКНОВЕНИЯ АТГС: 1. ПОНП – классическая причина АТГС; 2. Внутриутробная гибель плода; 3. Эмболия околоплодными водами; 4. Тяжелые гистозы, особенно преэклампсия, эклампсия; 5. Острая кровопотеря (АТГС в 12 -30% случаев), при кровопотере до 30 -35% ОЦК наблюдается редко; при 50 -60% ОЦК – АТГС всегда;

6. Любая форма шока (геморрагический, болевой, септический и т. д. ); 7. Операции – Кесарево сечение, на яичниках, легких, кишечнике, желудке и т. д. ; 8. Иммунологическая несовместимость по резус-фактору, системе АВО;

9. Несовместимая гемотрансфузия; 10. Гемолиз эритроцитов любого происхождения, т. к. при лизисе эритроцитов освобождается эндогенный тромбопластин; 11. Ручное или инструментальное (выскабливание) полости матки; 12. Массивное разможжение тканей в родах; 13. Быстрые и стремительные, а также затяжные роды; 14. Дистресс – синдром и септические заболевания у плода и новорожденного; 15. Беременность, сопровождающаяся любым экстрагенитальным заболеванием, особенно ссс, печени, почек и т. д.

Выводы: 1. Любое патологическое состояние, связанное с разрушением (ранением) тканей матери и плода, сладжированием и разрушением форменных элементов представляет высокий риск возникновения ДВС и, следовательно, АТГС со всеми его фазами.

2. ДВС всегда является вторичным феном по отношению к основному заболеванию (геморрагический шок, инфекционно-токсический шок, тяжелые гестозы и т. д. ). 3. ДВС блокирует гемодинамику в органах, вызывает инфаркты плаценты, СЗВРП, очаговые некрозы в гипофизе, надпочечниках, диэнферальной области, почках и др. , которые лежат в основе синдрома Шихана.

КЛАССИФИКАЦИЯ АТГС (М. С. МАЧАБЕЛИ) I стадия – гиперкоагуляция; II стадия – коагулопатия потребления и дентринолиз; III стадия – Дефибринация (или дефибриногенация); IY стадия – восстановительная стадия, которая нередко переходит в стадию остаточных тромбозов и блокад, и в результате может быть ОПН, ОДН, нарушение мозгового кровообращения и др. Невсегда проявляются все 4 стадии, II и III стадии нередко сочетаются.

ПРАКТИЧЕСКИ МОЖНО РАЗЛИЧАТЬ ЛИШЬ 2 СТАДИИ (В. П. СКИПЕТРОВ): I – гиперкоагулемическая (это и есть ДВС); II – гипокоагулемическая фаза (патологический фибринолиз). КЛИНИЧЕСКИЕ ФОРМЫ АТГС Острая форма; Латентная (или скрытая).

ПРИЧИНЫ ОСТРОЙ ФОРМЫ АТГС ПОНРП; Эмболия околоплодными водами; Стремительные роды; Операции на матке (КС и др. ); Разрывы матки; Септический шок; Эклампсия; Гипо-и атонические кровотечения; Ручное отделение последа.

ПРИЧИНЫ ЛАТЕНТНОЙ ФОРМЫ АТГС: Внутриутробная гибель плода; Несостоявшийся аборт; Тяжелые поздние гестозы. КЛИНИКА ОСТРОЙ ФОРМЫ АТГС Тромбогеморрагический шок, который обусловлен фазой гиперкоагулемией; Протекает очень быстро – продолжительность 1 -5 минут; Легочно-сердечная недостаточность вследствие закупорки эмболами сосудов легких – наиболее «шокогенного» органа.

Наиболее ранние симптомы тромбогеморрагического шока: одышка, цианоз, тахикардия, падение АД, мраморность кожных покровов. В классических случаях тромбогеморрагический шок быстро приводит к летальному исходу если эндогенный фибринолиз не мобилизуется в достаточной степени для растворения тромбоэмболов в закупоренных сосудах.

В гиперкоагулемической стадии еще не бывает кровотечения. Оно возникает после шока, к примеру, при ЭОПВ – через 0, 5 -2 часа, при ПОНРП – через 2 -6 часов. Лабораторные показатели: Время свертывания крови укорочено – 2 -3 мин, (в норме 6, 5 -10 мин по Ли-Уайту); Тромбиновое время укорочено (норма 10 -12 сек); Количество тромбоцитов снижено (норма – 150300 тыс. ); Снижен ПТИ. Вывод: главное в диагностике гиперкоагулемической фазы – клиника, т. к. на лабораторные исследования нужно время.

КЛИНИКА ГИПОКОАГУЛЕМИЧЕСКОЙ ФАЗЫ АТГС 1. Профузное гипо- и афибриногенемическое кровотечение из матки, ЖКТ. Причина – резкое повышение фибринолитической активности, которая из защитноприспособительного состояния переходит в патологическое. При этом распадается не только собственный фибриноген, но и экзогенный, вводимый с заместительной целью.

Характерно: кровотечение происходит на фоне сократившейся матки. 2. Множественные кровоизлияния в/к, п/к, гематурия, носовое кровотечение, кровотечение во внутренние органы (желудок, печень, почки, гематомы в листах широких связок, матка Кувелера, паренхиматозные кровотечения из шейки матки и влагалища).

3. Лабораторные данные: падение протромбина; падение тромбоцитов; резкое снижение или отсутствие фибриногена; кровь не свертывается и растворяет нормальный сгусток крови (проба со сгустком); Тромбиновое время резко увеличено; фибринолиз резко положительный (++++); симптом щипка резко положительный (++++) – резистентность стенки сосудов. Вывод: для II фазы характерны: коагулопатия, тромбоцитопатия, реактивный фибринолиз.

ЛЕЧЕНИЕ При назначении лечения необходимо учитывать следующие факторы: 1. Исходный фон, особенно гестоз, который способствует развитию самых тяжелых форм АТГС; 2. Характер акушерской патологии, вызвавшей кровотечение: при АТГС на почве гипо- и атонического кровотечения превалирует фибринолиз над коагулопатией потребления. Поэтому показаны переливание крови, антифибринолитики, прокоагулянты фибриноген;

такая же тактика при разрыве матки, предлежании плаценты; при ПОНП на фоне гестоза преобладает коагулопатия потребления и угнетение фибринолиза: показана управляемая гемодилюция, гепарин (для улучшения микрокровотока). Примечание: гепарин вводится только после удаления матки.

ОСНОВНЫЕ ЗАДАЧИ ЛЕЧЕНИЯ: 1. Торможение ДВС, т. е. в фазу гиперкоагуляции гепарин 10 тыс ед одномоментно в/в, затем капельно в/в 10 тыс ед в 500 мл 5% р-ра глюкозы в течение 1 -2 час под контролем: время свертывания крови (норма 5 -8 минут по Ли-Уайту); количество фибриногена; количество тромбоцитов; продукты деградации фибрина или фибриногена. Контрольные исследования проводятся через 10 мин после одномоментного в/в введения гепарина, далее в динамике.

Гепарин – мощный антитромбопластин. 2. Борьба с гипоксией - ИВЛ; 3. Новокаин 0, 5%-50 мл медленно в/в (для подавления прессорецепторов легких); 4. Эуфиллин 2, 4%-10 мл в/в для снижения спазма легочных сосудов; 5. Атропин 0, 1%-0, 5 мл в/в для снижения спазма легочных сосудов;

6. Тразилол: обладает антифибринолитическим (антиплазминовым) и одновременно антитромбопластиновым свойствами. Поэтому его можно применять в обе фазы АТГС. Однако антифибринолитическая активность в 510 раз сильнее, чем антитромбопластическая. Поэтому в I фазу АТГС он полностью блокирует фибринолиз, но не может нейтрализовать тромбопластин. Доза 15000 -20000 ЕД в/в (до 60 -80 тыс. ЕД).

7. Гордокс – 500 -600 тыс ЕД в/в медленно. Можно ПАМБА. 8. В I фазу АТГС: фибриноген от 3 до 12 гр. Применяется под защитой гепарина (можно гепарин добавить в фибриноген); сухая плазма (1 л содержит 3 гр фибриногена);

9. Гормоны коры надпочечников (гидрокортизон, преднизолон) для восстановления гемодинамики; 10. Управляемая гемодилюция (гемодез, реополиглюкин и др. ) с целью поддержания нормальной вязкости плазмы и микроциркуляции. 11. Спазмолитики, вплоть до ганглионарной блокады при отсутствии кровотечения; 12. Создание форсированного диуреза для профилактики и раннего лечения ОПН.

13. В I-фазу гемотрансфузию можно не производить, т. к. в эту фазу кровотечения не бывает. 14. III – фаза АТГС не всегда развивается с картиной шока, утилизация фибриногена может идти постепенно, к примеру, при позднем гестозе. В этом случае проводится лечение основного заболевания с добавлением малых доз гепарина (5 -10 тыс ед).

ЛЕЧЕНИЕ II ФАЗЫ АТГС 1. Переливание свежей крови (теплая, свежецитратная – содержит все плазменные факторы свертывания и активные тромбоциты). Давность крови не более 3 -5 дней. 2. Размороженные эритроциты, альбумин; Концентрированный раствор лиофилизированной плазмы, которая содержит фибриноген и др. факторы свертывания крови.

3. Антифибринолитики: тразилол, контрикал, ПАМБА (парааминометилбензойная кислота), гордокс. Все они ингибируют фермент – плазмин. При трансфузии на каждые 500 мл крови нужно вводить: глюконат кальция 10% - 10 мл, новокаин 0, 5% - 10 -15 мл, бикарбонат натрия 4% - 25 мл.

В фазе компенсации (кровопотеря 0, 5 -0, 7% м. т. ) – восполнение ОЦК проводится на 6070% донорской кровью и на 30 -40% кровезаменителями (реополиглюкин, гемодез, сухая плазма). В фазе декомпенсации (кровопотеря 0, 70, 8% м. т. и более): полное восстановление донорской кровью с превышением объема потерянной крови на 30 -50%. Дополнительно – гемодилюция (полиглюкин, реополиглюкин, гемодез, концентрированная сухая плазма). Полное восстановление кровопотери проводится струйно, надтрансфузия – капельно.

При продолжающейся гипотензии показано в/ артериальное дробное нагнетание крови или кровезаменителей с кортикостероидами под давлением 180 -200 мм рт. ст. в количестве 300 -400 мл. Интенсивная гемотранафузия сопровождается форсированным сбалансированным диурезом: Лазикс 80 -100 мг в сутки; по показаниям – маннитол 0, 5 -1, 0 гр/кг; для контроля за функцией почек – постоянный катетр.

4. Коррекция нарушений обмена: а) борьба с метаболическим ацидозом – в/в 40 -50 мл 5 -8% р-ра натрия бикарбоната; б) коррекция электролитного обмена - 10 мл 10% р-ра кальция глютамината; 20 мл 10% р-ра натрия хлорида; 300 мл 10% р-ра глюкозы + 8 ед инсулина;

борьба с гипопротеинемией (нативная плазма, альбумин, протеин по 300500 мл); устранение витаминной недостаточности – С, В 1, В: , В 12; антигистаминные препараты (супрастин, димедрол, пипольфен, тавегил);

5. Профилактика глюкокортикоидной недостаточности надпочечников (гидрокортизон 100 -150 мг, преднизолон 30 -60 мг вместе с кровью и кровезаменителями); 6. Родоразрешение – позволяет устранить источник тромбопластина. При отсутствии условий для быстрого родоразрешения через естественные родовые пути показано КС.

7. Родоразрешение женщин с мертвым плодом и несостоявшимся абортом требует предварительной коррекции дефекта коагуляции (гиперкоагуляция – гепарин, гипокоагуляция – плазма и др. );

8. При АТГС в раннем послеродовом периоде – экстирпация матки на фоне интенсивной терапии; 9. Через сутки после родоразрешения нередко наблюдаются гиперкоагуляция, наклонность к тромбозу, возможны почечная и печеночная недостаточность. Показано лечение гепарином в небольших дозах ( по 5000 ед через 4 -6 час под контролем коагулограммы).

n 10. Для устранения начальных явлений острой почечной недостаточности и стабилизации гемодинамики – маннитол в/в или сорбитол 1 гр/кг 3 -4 раза с интервалами 8 -12 час, гемодез, неокомпенсан, реополиглюкин.

Спасибо за внимание
Сл. Акушерский тром. синд.6к..ppt