Ультразвуковая диагностика заболеваний почек. Анатомия почек и
































































































ulytrazvukovaya_diagnostika_zabolevaniy_pochek_pervichka.ppt
- Размер: 19.2 Мб
- Автор:
- Количество слайдов: 184
Описание презентации Ультразвуковая диагностика заболеваний почек. Анатомия почек и по слайдам
 Ультразвуковая диагностика заболеваний почек.
Ультразвуковая диагностика заболеваний почек.
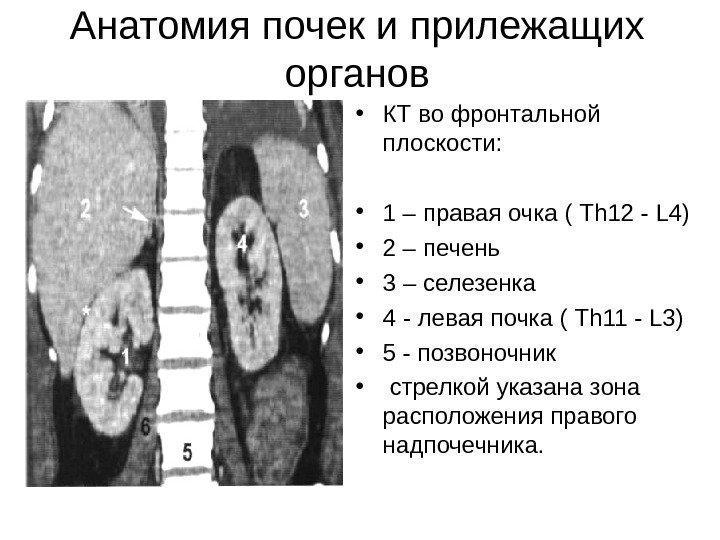
 Анатомия почек и прилежащих органов • КТ во фронтальной плоскости: • 1 – правая очка ( Th 12 — L 4) • 2 – печень • 3 – селезенка • 4 — левая почка ( Th 11 — L 3) • 5 — позвоночник • стрелкой указана зона расположения правого надпочечника.
Анатомия почек и прилежащих органов • КТ во фронтальной плоскости: • 1 – правая очка ( Th 12 — L 4) • 2 – печень • 3 – селезенка • 4 — левая почка ( Th 11 — L 3) • 5 — позвоночник • стрелкой указана зона расположения правого надпочечника.
 Топографическая анатомия Почки расположены в поясничной области по обе стороны от позвоночника, забрюшинно, лежат на внутренней поверхности задней брюшной стенки в почечном ложе, образованном листками почечной фасции и заполненном жировой клетчаткой.
Топографическая анатомия Почки расположены в поясничной области по обе стороны от позвоночника, забрюшинно, лежат на внутренней поверхности задней брюшной стенки в почечном ложе, образованном листками почечной фасции и заполненном жировой клетчаткой.
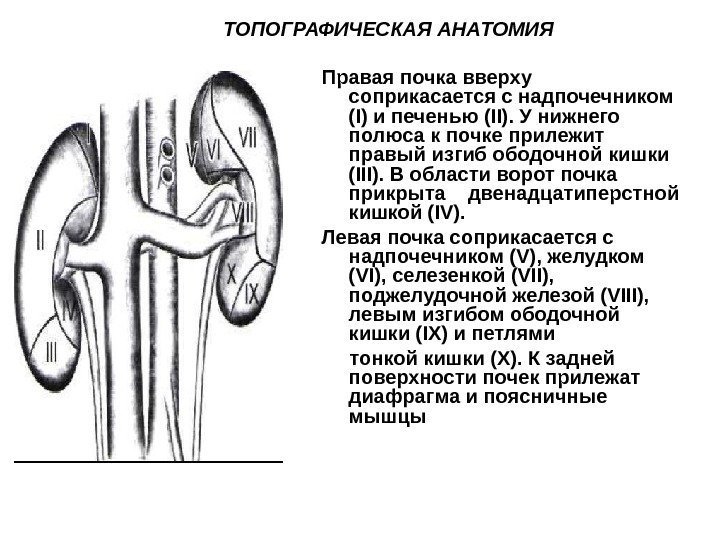
 ТОПОГРАФИЧЕСКАЯ AHAТОМИЯ Правая почка вверху соприкасается с надпочечником (I) и печенью (II). У нижнего полюса к почке прилежит правый изгиб ободочной кишки (III). В области ворот почка прикрыта двенадцатиперстной кишкой (IV). Левая почка соприкасается с надпочечником (V), желудком (VI), селезенкой (VII), поджелудочной железой (VIII), левым изгибом ободочной кишки (IX) и петлями тонкой кишки (X). К задней поверхности почек прилежат диафрагма и поясничные мышцы
ТОПОГРАФИЧЕСКАЯ AHAТОМИЯ Правая почка вверху соприкасается с надпочечником (I) и печенью (II). У нижнего полюса к почке прилежит правый изгиб ободочной кишки (III). В области ворот почка прикрыта двенадцатиперстной кишкой (IV). Левая почка соприкасается с надпочечником (V), желудком (VI), селезенкой (VII), поджелудочной железой (VIII), левым изгибом ободочной кишки (IX) и петлями тонкой кишки (X). К задней поверхности почек прилежат диафрагма и поясничные мышцы
 Показания к ультразвуковому исследованию почек: 1 Анамнестические указания на наличие заболеваний мочеполовой системы 2 Наличие жалоб, характерных для заболеваний мочеполовой системы 3 Наличие изменений клинико-лабораторных показателей, характерных для заболеваний мочеполовой системы 4 В качестве скрининга групп риска развития заболеваний мочеполовой системы 5 Лица с высокими показателями артериального давления
Показания к ультразвуковому исследованию почек: 1 Анамнестические указания на наличие заболеваний мочеполовой системы 2 Наличие жалоб, характерных для заболеваний мочеполовой системы 3 Наличие изменений клинико-лабораторных показателей, характерных для заболеваний мочеполовой системы 4 В качестве скрининга групп риска развития заболеваний мочеполовой системы 5 Лица с высокими показателями артериального давления
 Подготовка к ультразвуковому исследованию почек — Соблюдение диеты в течении 2 -3 дней до исследования: исключение из рациона овощей, фруктов, черного хлеба, молочных продуктов, растительных соков. — При выраженном вздутии использование препаратов, снижающих газообразование: активированный уголь, эспумизан. — Клизмы противопоказаны.
Подготовка к ультразвуковому исследованию почек — Соблюдение диеты в течении 2 -3 дней до исследования: исключение из рациона овощей, фруктов, черного хлеба, молочных продуктов, растительных соков. — При выраженном вздутии использование препаратов, снижающих газообразование: активированный уголь, эспумизан. — Клизмы противопоказаны.
 Плоскости сканирования Исследование почек – полипозиционно!! Правая почка легко лоцируется трансабдоминально из правого подреберья через печень, используются продольные, поперечные и косые сканирования, левая почка из левого межреберья лоцируется только у детей и астеников. Обе почки можно лоцировать в положении пациента на боку : датчик устанавливается параллельно или перпендикулярно направлению косых мышц живота. Так же используется транслюмбальное продольное и поперечное сканирование. При высоком стоянии купола диафрагмы возможна визуализация почек через межреберные промежутки. При выраженном метеоризме почки лучше визуализируются в положении пациента сидя с руками за головой.
Плоскости сканирования Исследование почек – полипозиционно!! Правая почка легко лоцируется трансабдоминально из правого подреберья через печень, используются продольные, поперечные и косые сканирования, левая почка из левого межреберья лоцируется только у детей и астеников. Обе почки можно лоцировать в положении пациента на боку : датчик устанавливается параллельно или перпендикулярно направлению косых мышц живота. Так же используется транслюмбальное продольное и поперечное сканирование. При высоком стоянии купола диафрагмы возможна визуализация почек через межреберные промежутки. При выраженном метеоризме почки лучше визуализируются в положении пациента сидя с руками за головой.






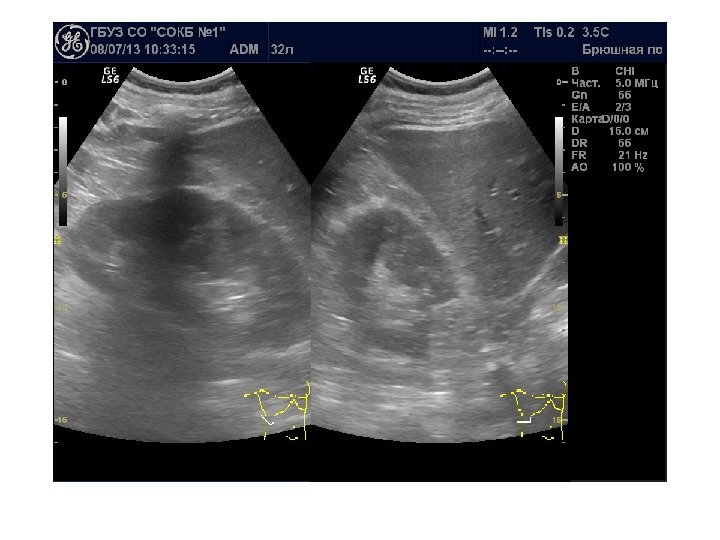
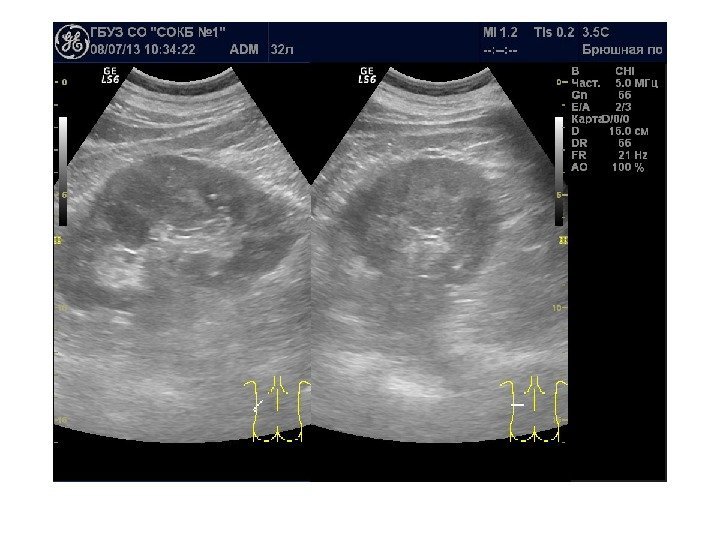
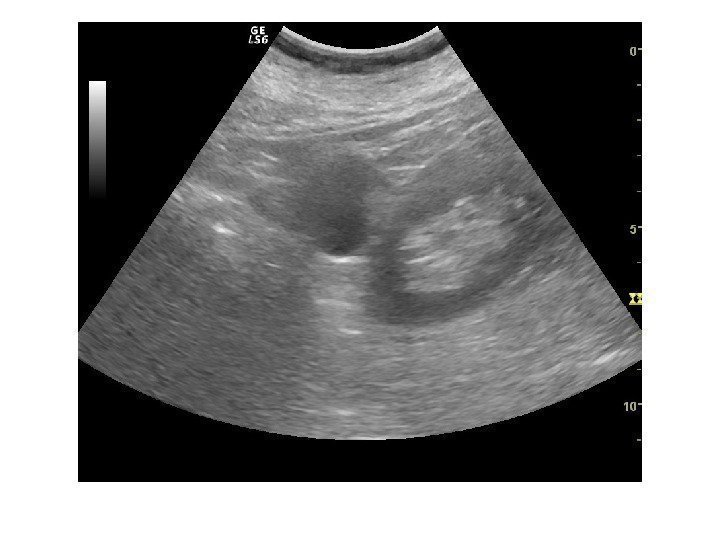
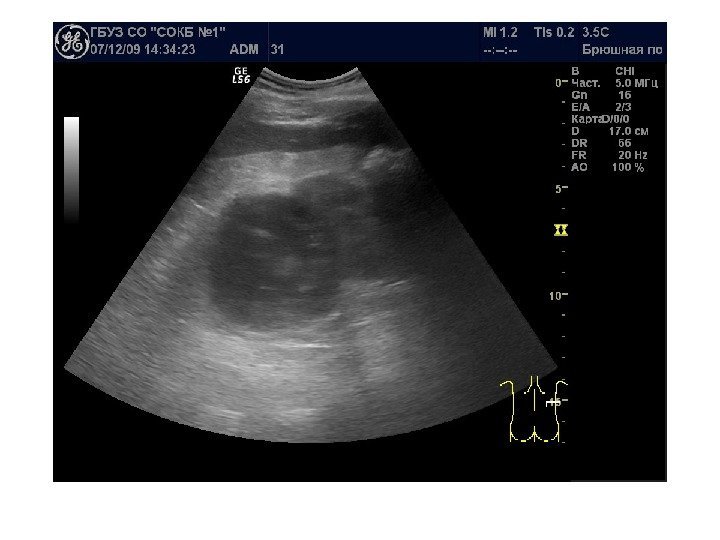
 Оценка ультразвуковой картины 1. Расположение почек 2. Форма почек 3. Контуры почек 4. Размеры почек 5. Эхогенность почек 6. Состояние чашечно-лоханочной системы 7. Состояние паранефральной клетчатки 8. Дополнительные методики: ЦДК и ДГ
Оценка ультразвуковой картины 1. Расположение почек 2. Форма почек 3. Контуры почек 4. Размеры почек 5. Эхогенность почек 6. Состояние чашечно-лоханочной системы 7. Состояние паранефральной клетчатки 8. Дополнительные методики: ЦДК и ДГ
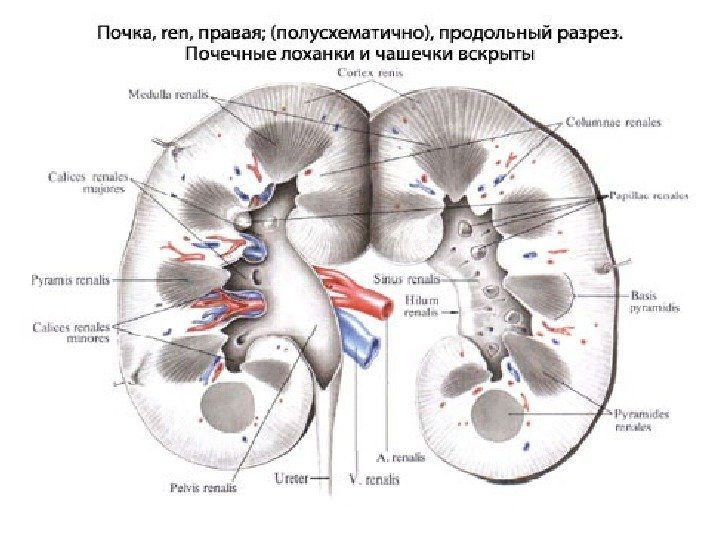
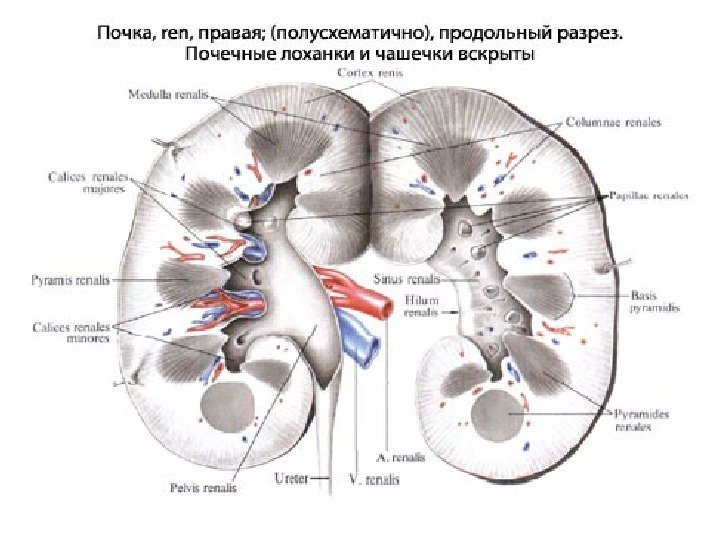
 Почка имеет бобовидную форму, латеральный ее край выпуклый, медиальный край вогнутый. В средней части медиального края имеются почечные ворота, куда входят сосудисто-нервный пучок и лоханка. В жировой клетчатке ворот располагаются лимфатические узлы.
Почка имеет бобовидную форму, латеральный ее край выпуклый, медиальный край вогнутый. В средней части медиального края имеются почечные ворота, куда входят сосудисто-нервный пучок и лоханка. В жировой клетчатке ворот располагаются лимфатические узлы.

 Почечные ворота переходят в почечный синус. В почечном синусе находятся элементы собирательной системы почек — чашечки, лоханка, а также кровеносные и лимфатические сосуды, нервы и жировая ткань. Все эти элементы определяются при ультрасонографии как центральный эхокомплекс, это наиболее эхогенная часть почки.
Почечные ворота переходят в почечный синус. В почечном синусе находятся элементы собирательной системы почек — чашечки, лоханка, а также кровеносные и лимфатические сосуды, нервы и жировая ткань. Все эти элементы определяются при ультрасонографии как центральный эхокомплекс, это наиболее эхогенная часть почки.
 Паренхима почки представляет собой менее эхогенную ее часть, имеет толщину от вершины пирамиды до капсулы почки 1, 2— 1, 8 см и состоит из двух отделов — коркового и медуллярного. Медуллярный слой — делится на 10— 18 пирамид, между которыми расположены 10— 15 почечных столбов (columnae renales, Bertini), представляющих собой отроги коркового вещества в пределах мозгового слоя.
Паренхима почки представляет собой менее эхогенную ее часть, имеет толщину от вершины пирамиды до капсулы почки 1, 2— 1, 8 см и состоит из двух отделов — коркового и медуллярного. Медуллярный слой — делится на 10— 18 пирамид, между которыми расположены 10— 15 почечных столбов (columnae renales, Bertini), представляющих собой отроги коркового вещества в пределах мозгового слоя.

 У каждой пирамиды различают основание, обращенное к поверхности почки, и вершину, направленную к почечному синусу. Верхушки пирамид, иногда объединяясь по 2— 3, образуют сосочек, выступающий в просвет малой чашечки. Малые чашечки образуют большую чашечку, большие чашечки соединяются в лоханку.
У каждой пирамиды различают основание, обращенное к поверхности почки, и вершину, направленную к почечному синусу. Верхушки пирамид, иногда объединяясь по 2— 3, образуют сосочек, выступающий в просвет малой чашечки. Малые чашечки образуют большую чашечку, большие чашечки соединяются в лоханку.
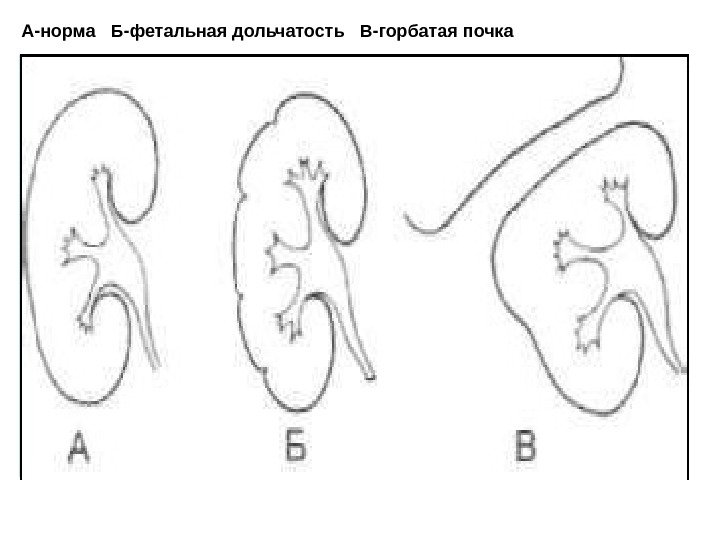
 Форма почек Нормально сформированные почки имеют бобовидную форму и четкие ровные контуры; ворота почек располагаются медиально. Вариантами нормы являются так называемые «дольчатая» и «горбатая» почки. “ Фетальная дольчатость» встречается у детей и проявляется наличием борозд на поверхности правой и левой почек. «Горбатая почка ” возникает вследствие компрессии левой почки селезенкой во время внутриутробного развития.
Форма почек Нормально сформированные почки имеют бобовидную форму и четкие ровные контуры; ворота почек располагаются медиально. Вариантами нормы являются так называемые «дольчатая» и «горбатая» почки. “ Фетальная дольчатость» встречается у детей и проявляется наличием борозд на поверхности правой и левой почек. «Горбатая почка ” возникает вследствие компрессии левой почки селезенкой во время внутриутробного развития.
 А-норма Б-фетальная дольчатость В-горбатая почка
А-норма Б-фетальная дольчатость В-горбатая почка

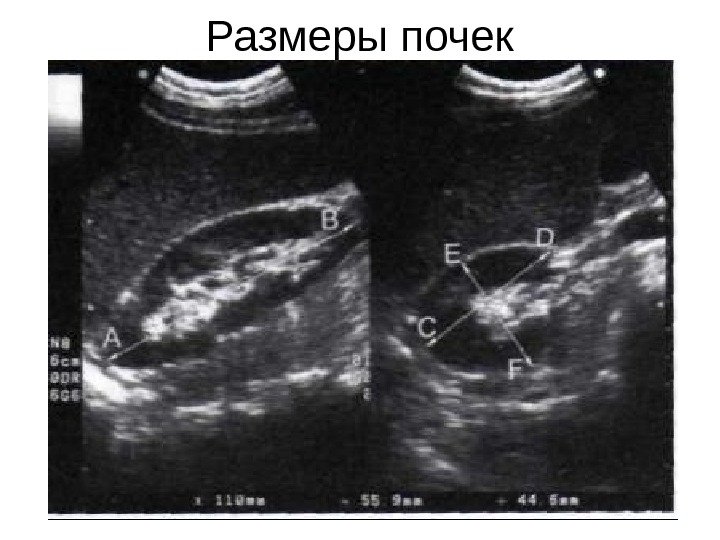
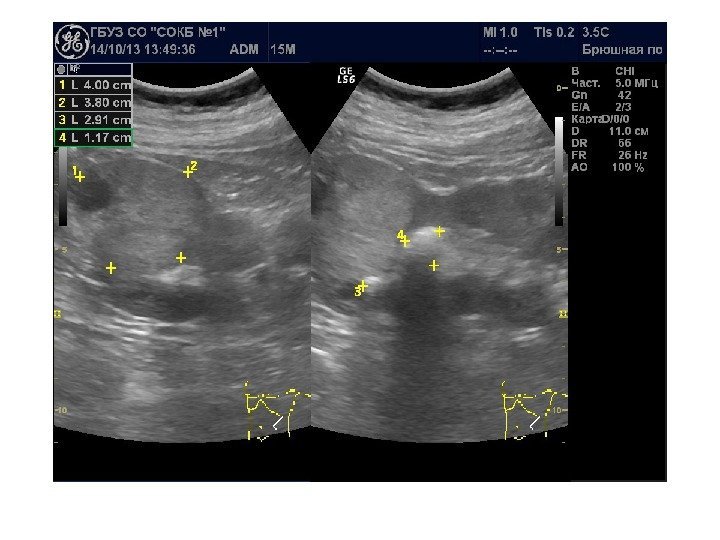
 Размеры почек
Размеры почек
 Длина — наибольший размер, полученный при продольном сканировании почки. Ширина — поперечный, толщина — переднезадний размер почки при ее поперечном сканировании на уровне ворот. Нормальные размеры почек взрослого следующие: длина 9, 0 — 12, 0 см, ширина 4, 5— 6, 0 см и толщина 3, 5— 5, 5 см. Ширина нормальной почки составляет половину ее длины, а толщина в норме меньше ширины. Объем почки определяется по формуле усеченного эллипса: Объем почки = Длина(см) х Ширина (см) х Толщина (см) х 0, 52 Объемы правой и левой почек в норме примерно равны. Объем почек у новорожденных равен примерно 20 см 3, в возрасте 1 год — 30 см 3, к 18 годам — 155 см 3, взрослого – 250 -300 см 3.
Длина — наибольший размер, полученный при продольном сканировании почки. Ширина — поперечный, толщина — переднезадний размер почки при ее поперечном сканировании на уровне ворот. Нормальные размеры почек взрослого следующие: длина 9, 0 — 12, 0 см, ширина 4, 5— 6, 0 см и толщина 3, 5— 5, 5 см. Ширина нормальной почки составляет половину ее длины, а толщина в норме меньше ширины. Объем почки определяется по формуле усеченного эллипса: Объем почки = Длина(см) х Ширина (см) х Толщина (см) х 0, 52 Объемы правой и левой почек в норме примерно равны. Объем почек у новорожденных равен примерно 20 см 3, в возрасте 1 год — 30 см 3, к 18 годам — 155 см 3, взрослого – 250 -300 см 3.
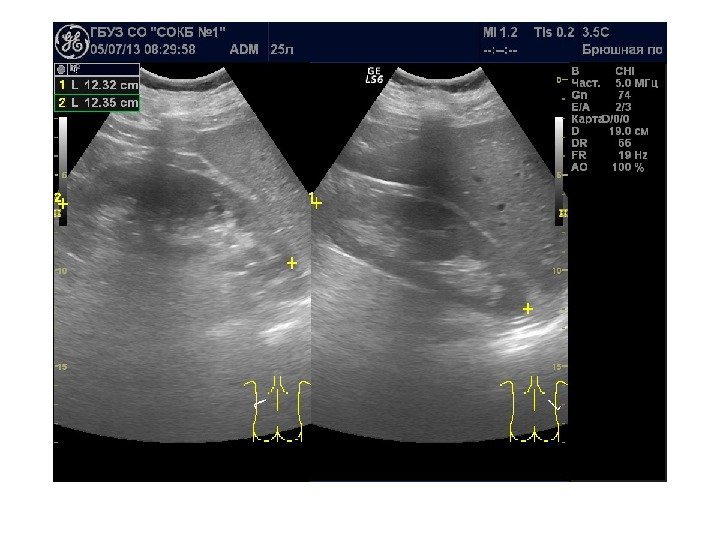
 Размеры почек в норме
Размеры почек в норме
 Дети: Длина: новорожденный — 4, 5 см, 1 год — 6, 2 см, каждый последующий год + 0, 3 см [Пыков М. И. , 1998] Новорожденные: длина 4— 4, 5 см, ширина 2, 5— 2, 7 см, толщина 2— 2, 3 см, 1 год — длина 7 см, ширина 3, 7 см, толщина 2, 6 см [Дворяковский И. В. , 1994] Длина: новорожденный — 4— 5 см, 1 год — 5, 5— 6, 5 см, 5 лет — 7, 5— 8, 5, 10 лет — 8, 5— 10 см [Stocksley, 2001]
Дети: Длина: новорожденный — 4, 5 см, 1 год — 6, 2 см, каждый последующий год + 0, 3 см [Пыков М. И. , 1998] Новорожденные: длина 4— 4, 5 см, ширина 2, 5— 2, 7 см, толщина 2— 2, 3 см, 1 год — длина 7 см, ширина 3, 7 см, толщина 2, 6 см [Дворяковский И. В. , 1994] Длина: новорожденный — 4— 5 см, 1 год — 5, 5— 6, 5 см, 5 лет — 7, 5— 8, 5, 10 лет — 8, 5— 10 см [Stocksley, 2001]
 Взрослые: Длина 10— 12, 5 см, ширина 5— 6 см, толщина 4 -5 см [Глазун Л. О. , 2005] Длина 10— 12 см, ширина 5— 6 см, толщина 4— 5 см [Зубарев А. В. , Гажонова В. Е. , 2002] Длина 10— 12 см, ширина 5— 6 см, Толщина 3. 5 -4, 5 см [ Игнашин Н. С. , 1997] Длина 10— 11 см, ширина 5 см, толщина 3 см [Bisset, Khan, 1997]
Взрослые: Длина 10— 12, 5 см, ширина 5— 6 см, толщина 4 -5 см [Глазун Л. О. , 2005] Длина 10— 12 см, ширина 5— 6 см, толщина 4— 5 см [Зубарев А. В. , Гажонова В. Е. , 2002] Длина 10— 12 см, ширина 5— 6 см, Толщина 3. 5 -4, 5 см [ Игнашин Н. С. , 1997] Длина 10— 11 см, ширина 5 см, толщина 3 см [Bisset, Khan, 1997]

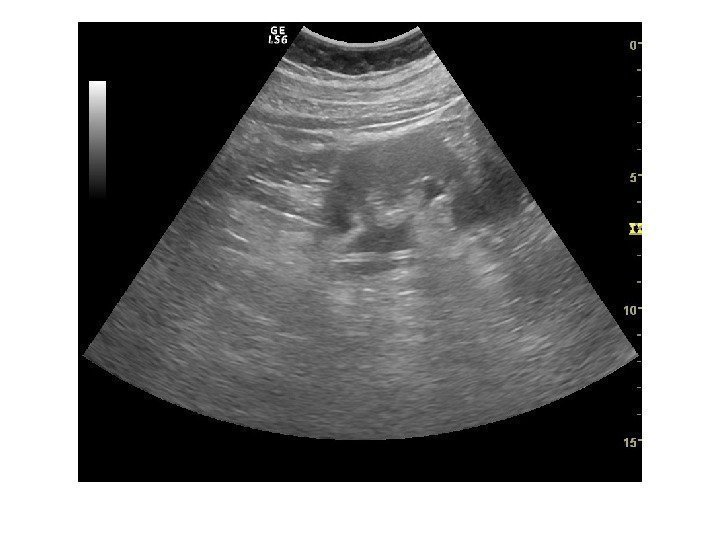
 Эхогенность почек Кора почки в норме имеет эхогенность немного ниже паренхимы печени или селезенки, а почечные пирамиды гипоэхогенны относительно коркового вещества. Разница между эхогенностью коры и пирамид почек определяет понятие » кортико — медуллярный контраст». Необходимо оценить так же разницу эхогенностей паренхимы и почечного синуса.
Эхогенность почек Кора почки в норме имеет эхогенность немного ниже паренхимы печени или селезенки, а почечные пирамиды гипоэхогенны относительно коркового вещества. Разница между эхогенностью коры и пирамид почек определяет понятие » кортико — медуллярный контраст». Необходимо оценить так же разницу эхогенностей паренхимы и почечного синуса.
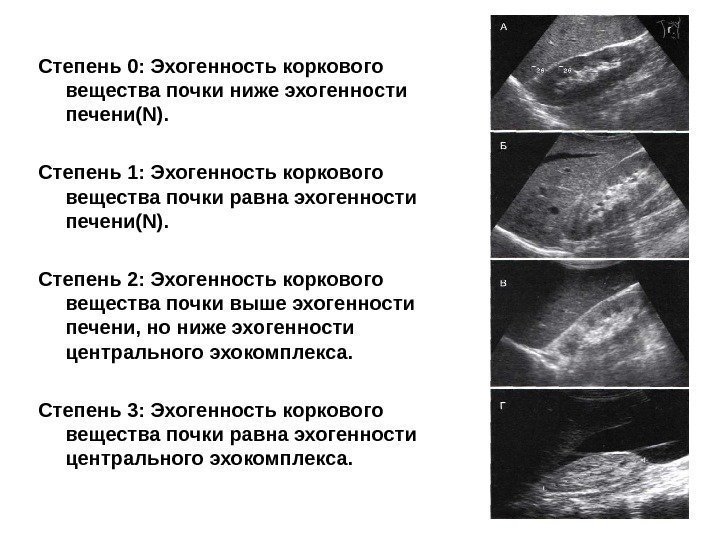
 Удобная в клиническом применении классификация кортикальной эхогенности предложена H. Hri s ak et al (1982). Она основана на визуальном сравнении эхогенности коркового вещества правой почки при ее продольном сканировании с эхогенностью здоровой печени и почечным синусом и предполагает следующую градацию:
Удобная в клиническом применении классификация кортикальной эхогенности предложена H. Hri s ak et al (1982). Она основана на визуальном сравнении эхогенности коркового вещества правой почки при ее продольном сканировании с эхогенностью здоровой печени и почечным синусом и предполагает следующую градацию:
 Степень 0: Эхогенность коркового вещества почки ниже эхогенности печени( N). Степень 1: Эхогенность коркового вещества почки равна эхогенности печени (N). Степень 2: Эхогенность коркового вещества почки выше эхогенности печени, но ниже эхогенности центрального эхокомплекса. Степень 3: Эхогенность коркового вещества почки равна эхогенности центрального эхокомплекса.
Степень 0: Эхогенность коркового вещества почки ниже эхогенности печени( N). Степень 1: Эхогенность коркового вещества почки равна эхогенности печени (N). Степень 2: Эхогенность коркового вещества почки выше эхогенности печени, но ниже эхогенности центрального эхокомплекса. Степень 3: Эхогенность коркового вещества почки равна эхогенности центрального эхокомплекса.
 Состояние чашечно-лоханочной системы Почечный синус — анатомическая структура, окружающая и включающая в себя собирательную систему почек. Синус граничит латерально с пирамидками, медиально с паранефральным пространством через почечные ворота. Почечный синус содержит: лимфатические, нервные, васкулярные структуры, элементы чашечно-лоханочной системы, окруженные жировой и фиброзной тканью. Гиперэхогенный компонент синуса – отражение от жировой клетчатки. Гипоэхогенный компонент – отражение от сосудистых элементов ( при осмотре натощак) Чашечно – лоханочная система при исследовании натощак в норме не визуализируется!
Состояние чашечно-лоханочной системы Почечный синус — анатомическая структура, окружающая и включающая в себя собирательную систему почек. Синус граничит латерально с пирамидками, медиально с паранефральным пространством через почечные ворота. Почечный синус содержит: лимфатические, нервные, васкулярные структуры, элементы чашечно-лоханочной системы, окруженные жировой и фиброзной тканью. Гиперэхогенный компонент синуса – отражение от жировой клетчатки. Гипоэхогенный компонент – отражение от сосудистых элементов ( при осмотре натощак) Чашечно – лоханочная система при исследовании натощак в норме не визуализируется!


 При исследовании пациентов с водной нагрузкой ( 1 литр негазированной воды за 40 мин – 1 час до обследования) при наполнении мочевого пузыря 200 -250 мл в норме может лоцироваться лоханка и чашечки в виде древовидной гипоэхогенной структуры, расщепляющей гиперэхогенный центральный эхокомплекс.
При исследовании пациентов с водной нагрузкой ( 1 литр негазированной воды за 40 мин – 1 час до обследования) при наполнении мочевого пузыря 200 -250 мл в норме может лоцироваться лоханка и чашечки в виде древовидной гипоэхогенной структуры, расщепляющей гиперэхогенный центральный эхокомплекс.
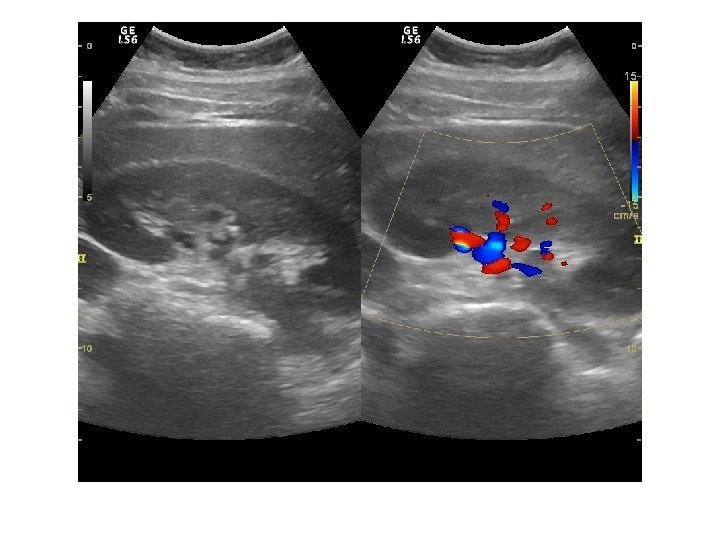
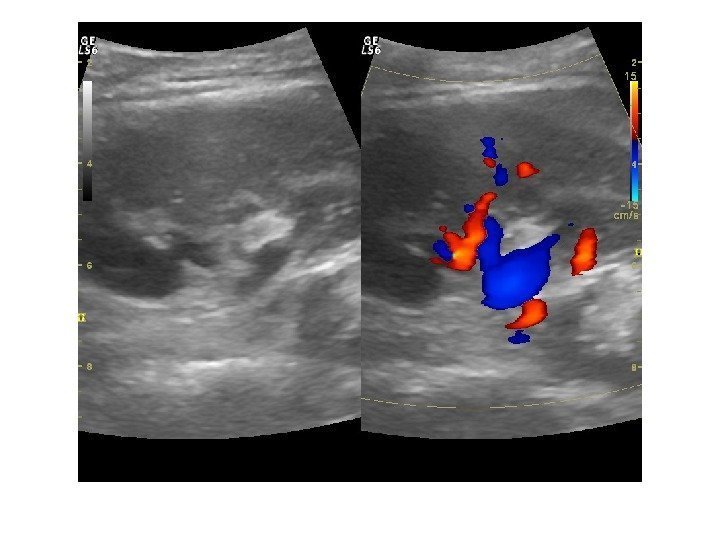
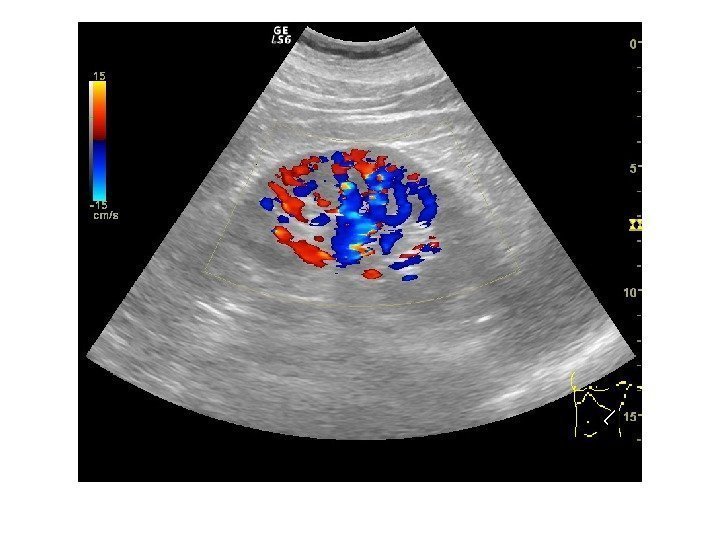
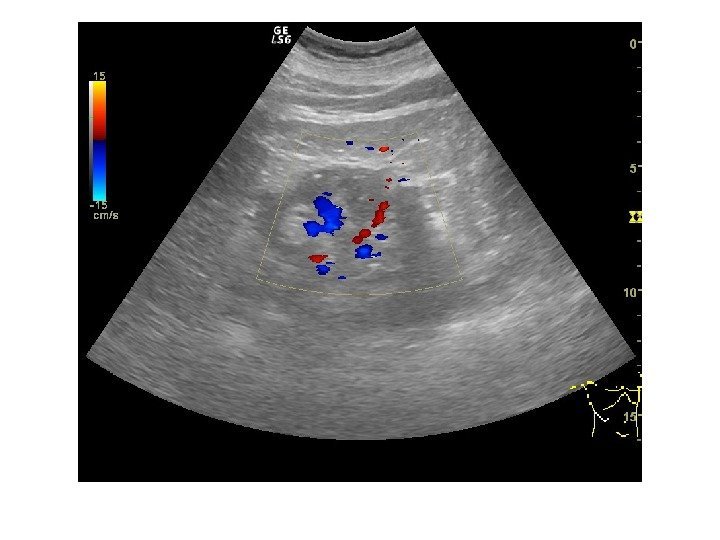
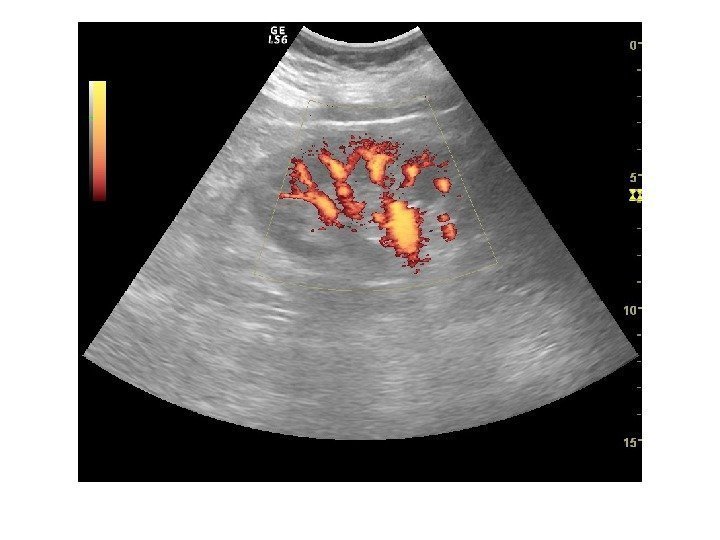
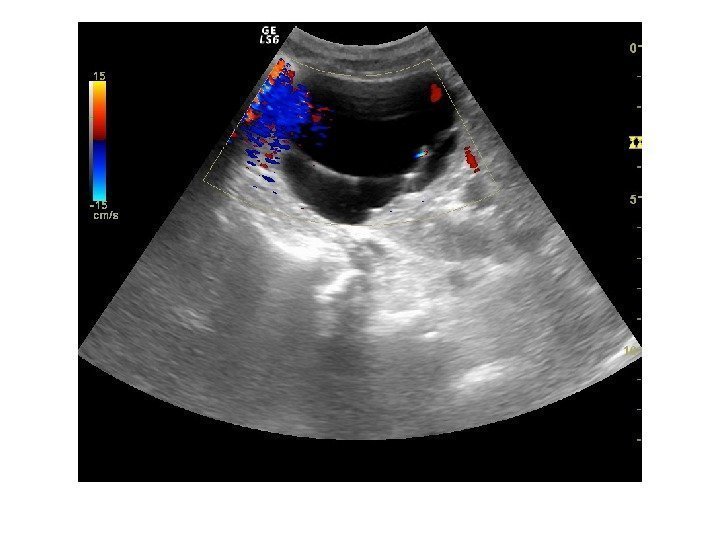
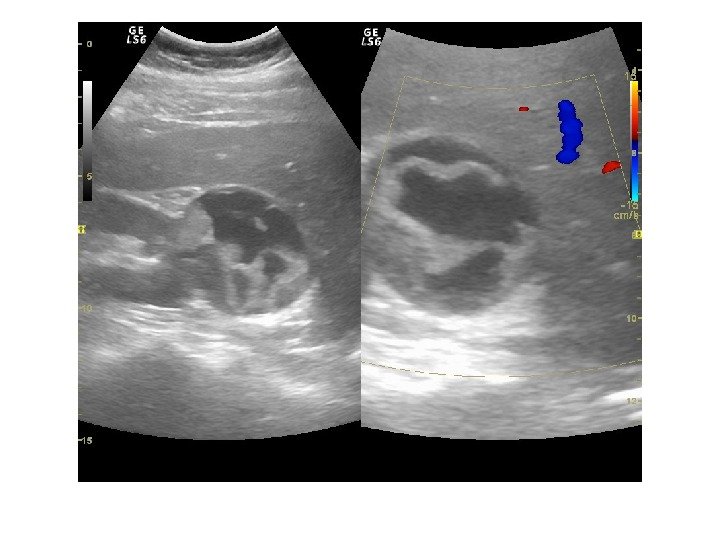
 Дополнительные методики: ЦДК и ЭДК Оценка кровоснабжения паренхимы почек основана на определении её васкуляризации при энергетической и цветовой доплерографии. Установки доплера должны быть оптимизированы для обнаружения низкоскоростных потоков.
Дополнительные методики: ЦДК и ЭДК Оценка кровоснабжения паренхимы почек основана на определении её васкуляризации при энергетической и цветовой доплерографии. Установки доплера должны быть оптимизированы для обнаружения низкоскоростных потоков.
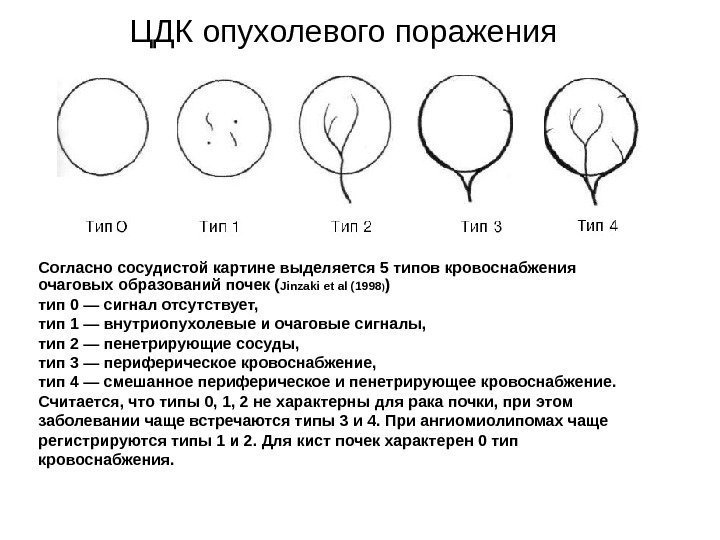
 Согласно методике Hilborn et al (1997), предложенной для оценки степени нарушений перфузии паренхимы, выделяется три ее степени: 0 степень (норма) —гомогенное окрашивание сосудов до периферии коркового вещества, 1 степень — сосуды не достигают периферии коркового вещества, 2 степень— слабый кровоток или его отсутствие
Согласно методике Hilborn et al (1997), предложенной для оценки степени нарушений перфузии паренхимы, выделяется три ее степени: 0 степень (норма) —гомогенное окрашивание сосудов до периферии коркового вещества, 1 степень — сосуды не достигают периферии коркового вещества, 2 степень— слабый кровоток или его отсутствие



 Аномалии развития почек 1. Аномалии положения 2. Аномалии количества 3. Аномалии величины 4. Аномалии сращения 5. Аномалии структуры 6. Аномалии члс 7. Аномалии мочеточника 8. Нарушения сосудисто-мочеточниковых взаимоотношений
Аномалии развития почек 1. Аномалии положения 2. Аномалии количества 3. Аномалии величины 4. Аномалии сращения 5. Аномалии структуры 6. Аномалии члс 7. Аномалии мочеточника 8. Нарушения сосудисто-мочеточниковых взаимоотношений
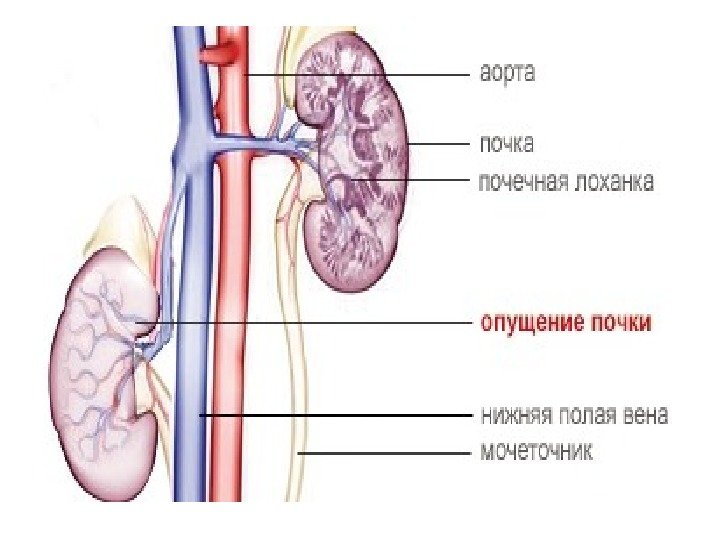
 Аномалии положения • Нефроптоз • Дистопии и ротации
Аномалии положения • Нефроптоз • Дистопии и ротации
 Нефроптоз- опущение почки в ортопозиции (стоя) При опущении почки она не просто смещается вниз, следом происходит ряд патологических процессов — поворот (ротация) ее по оси, натяжение почечных сосудов; ухудшается кровоснабжение почки, перегибается мочеточник, способствуя развитию воспаления в лоханке и образованию камней.
Нефроптоз- опущение почки в ортопозиции (стоя) При опущении почки она не просто смещается вниз, следом происходит ряд патологических процессов — поворот (ротация) ее по оси, натяжение почечных сосудов; ухудшается кровоснабжение почки, перегибается мочеточник, способствуя развитию воспаления в лоханке и образованию камней.
 Выделяют 3 стадии нефроптоза: при 1 -й стадии опущения почки клинические проявления отсутствуют, либо имеются жалобы на общие изменения самочувствия и снижение работоспособности, боли практически отсутствуют. При 2 -й стадии опущения почки появляются боли в поясничной области, усиливающиеся в положении стоя, иногда приступообразные, в моче нередко выявляются белок и эритроциты. При 3 -й стадии нефроптоза болевой синдром усиливается, присоединяются резкие изменения функции почек, существенно ухудшается работоспособность
Выделяют 3 стадии нефроптоза: при 1 -й стадии опущения почки клинические проявления отсутствуют, либо имеются жалобы на общие изменения самочувствия и снижение работоспособности, боли практически отсутствуют. При 2 -й стадии опущения почки появляются боли в поясничной области, усиливающиеся в положении стоя, иногда приступообразные, в моче нередко выявляются белок и эритроциты. При 3 -й стадии нефроптоза болевой синдром усиливается, присоединяются резкие изменения функции почек, существенно ухудшается работоспособность

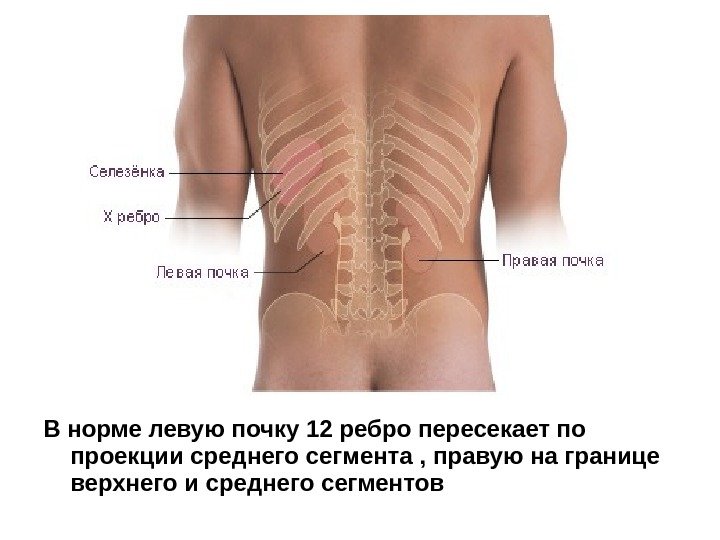
 В норме левую почку 12 ребро пересекает по проекции среднего сегмента , правую на границе верхнего и среднего сегментов
В норме левую почку 12 ребро пересекает по проекции среднего сегмента , правую на границе верхнего и среднего сегментов
 Нормальная подвижность почки составляет длину тела поясничного позвонка. Превышение этого параметра является основанием для подозрения нефроптоза. При I степени нефроптоза нижний полюс почки опускается более чем на 1, 5 поясничных позвонка. При нефроптозе II степени нижний полюс почки смещается ниже 2 -х поясничных позвонков. Нефроптоз III степени характеризуется опущением нижнего полюса почки на 3 и более позвонков.
Нормальная подвижность почки составляет длину тела поясничного позвонка. Превышение этого параметра является основанием для подозрения нефроптоза. При I степени нефроптоза нижний полюс почки опускается более чем на 1, 5 поясничных позвонка. При нефроптозе II степени нижний полюс почки смещается ниже 2 -х поясничных позвонков. Нефроптоз III степени характеризуется опущением нижнего полюса почки на 3 и более позвонков.
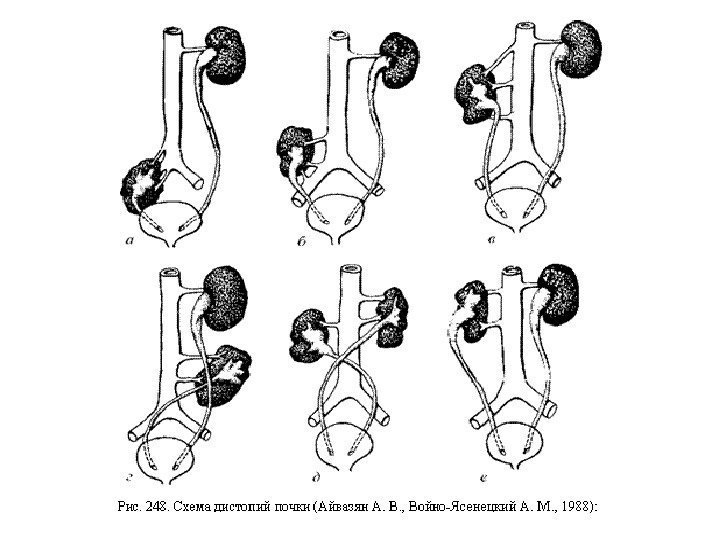
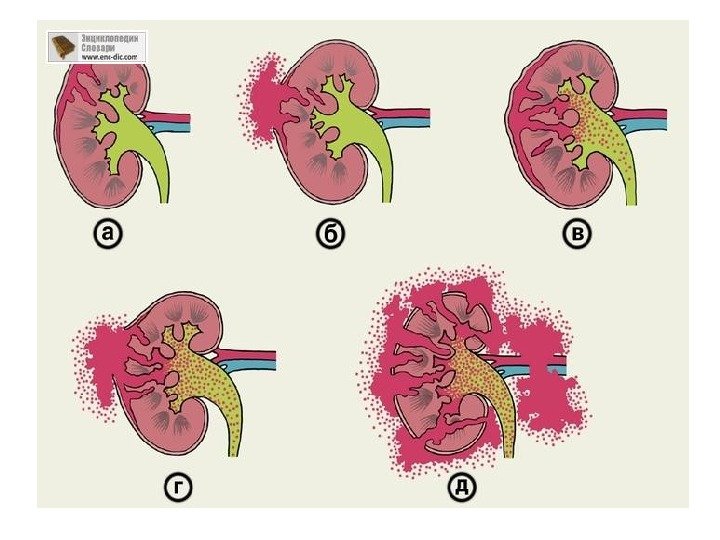
 Дистопии и ротации Аномалии положения почек (дистопии) возникают при нарушении их перемещения во время эмбрионального развития из таза в поясничную область. При этом поворот почки не завершен и лоханка расположена спереди, а чашечки — сзади( т. е. ротация). Чем ниже расположена почка, тем больше нарушен процесс ротации. Аномалиям положения всегда сопутствуют аномалии кровоснабжения. При дистопии почки почечные сосуды отходят ниже, чем обычно, часто они множественные и короткие.
Дистопии и ротации Аномалии положения почек (дистопии) возникают при нарушении их перемещения во время эмбрионального развития из таза в поясничную область. При этом поворот почки не завершен и лоханка расположена спереди, а чашечки — сзади( т. е. ротация). Чем ниже расположена почка, тем больше нарушен процесс ротации. Аномалиям положения всегда сопутствуют аномалии кровоснабжения. При дистопии почки почечные сосуды отходят ниже, чем обычно, часто они множественные и короткие.
 Дистопия бывает простой (гомолатеральной), когда почка располагается на стороне устья своего мочеточника, и перекрестной (гетеролатеральной), если почка перемещается на противоположную сторону. Мочеточник перекрестно дистопированной почки пересекает среднюю линию и впадает в мочевой пузырь в обычном месте, однако возможна и эктопия его устья. В зависимости от положения почки выделяют торакальную, поясничную, подвздошную и тазовую дистопии.
Дистопия бывает простой (гомолатеральной), когда почка располагается на стороне устья своего мочеточника, и перекрестной (гетеролатеральной), если почка перемещается на противоположную сторону. Мочеточник перекрестно дистопированной почки пересекает среднюю линию и впадает в мочевой пузырь в обычном месте, однако возможна и эктопия его устья. В зависимости от положения почки выделяют торакальную, поясничную, подвздошную и тазовую дистопии.
 Торакальная дистопия почки Встречается крайне редко и сочетается с врожденной диафрагмальной грыжей. Почка располагается над диафрагмой или в плевральной полости и может быть ошибочно принята за опухоль органов грудной клетки и средостения.
Торакальная дистопия почки Встречается крайне редко и сочетается с врожденной диафрагмальной грыжей. Почка располагается над диафрагмой или в плевральной полости и может быть ошибочно принята за опухоль органов грудной клетки и средостения.
 Поясничная дистопия почки Почка находится в поясничной области, расположена ниже обычного уровня, имеет необычную уплощенную или удлиненную форму и признаки незавершенного поворота. Чем ближе к нормальному месту расположена почка, тем меньше наблюдается в ней признаков аномального строения.
Поясничная дистопия почки Почка находится в поясничной области, расположена ниже обычного уровня, имеет необычную уплощенную или удлиненную форму и признаки незавершенного поворота. Чем ближе к нормальному месту расположена почка, тем меньше наблюдается в ней признаков аномального строения.


 Подвздошная дистопия почки При подвздошной дистопии почка располагается на уровне крыльев подвздошной кости, у входа в большой таз. Почка также имеет аномальный вид.
Подвздошная дистопия почки При подвздошной дистопии почка располагается на уровне крыльев подвздошной кости, у входа в большой таз. Почка также имеет аномальный вид.
 Тазовая дистопия почки Почка находится в малом тазу, за мочевым пузырем у мужчин или за маткой у женщин и может быть ошибочно принята за опухоль органов малого таза. Форма почки часто правильная бобовидная, мочеточник укорочен.
Тазовая дистопия почки Почка находится в малом тазу, за мочевым пузырем у мужчин или за маткой у женщин и может быть ошибочно принята за опухоль органов малого таза. Форма почки часто правильная бобовидная, мочеточник укорочен.
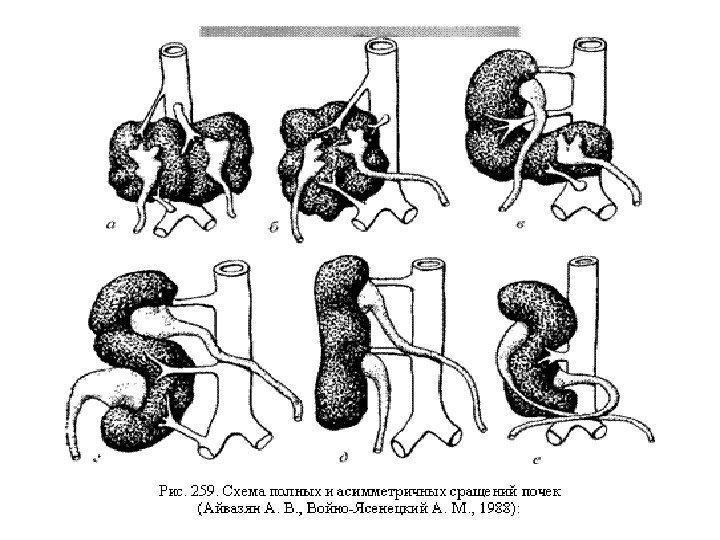
 Перекрестная дистопия почки Может быть одно- и двусторонней. При перекрестной односторонней дистопии нормальная почка расположена на обычном уровне, форма и размеры ее тоже обычные. Дистопированная почка лежит ниже и медиальнее от основной. Она уменьшена и ротирована. При перекрестной двустронней дистопии мочеточники перекрещены, почки расположены ниже обычного уровня.
Перекрестная дистопия почки Может быть одно- и двусторонней. При перекрестной односторонней дистопии нормальная почка расположена на обычном уровне, форма и размеры ее тоже обычные. Дистопированная почка лежит ниже и медиальнее от основной. Она уменьшена и ротирована. При перекрестной двустронней дистопии мочеточники перекрещены, почки расположены ниже обычного уровня.

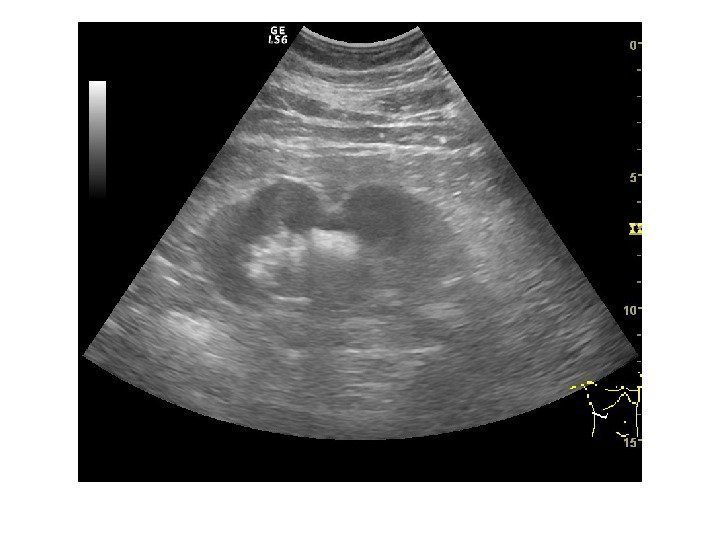
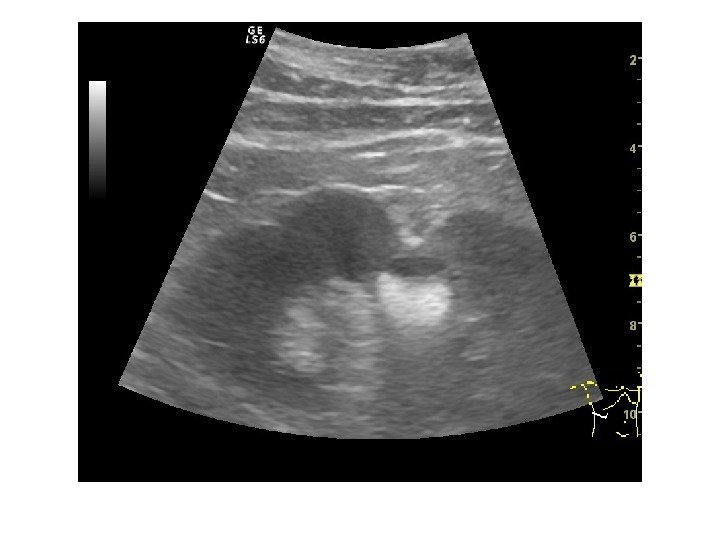
 Аномалии количества • Агенезия • Удвоение • Добавочная почка Агенезия Врожденное отсутствие почки, сочетается с агенезией мочеточника и мочеточникового устья. В заключение выносим: почка на обычном месте и в брюшной полости не лоцируется. Диагноз требует подтверждения. Удвоение почки является наиболее часто встречаемой аномалией, Его можно заподозрить при наличии двух чашечно-лоханочных систем в одной почке. Бывает неполным, частичным и полным.
Аномалии количества • Агенезия • Удвоение • Добавочная почка Агенезия Врожденное отсутствие почки, сочетается с агенезией мочеточника и мочеточникового устья. В заключение выносим: почка на обычном месте и в брюшной полости не лоцируется. Диагноз требует подтверждения. Удвоение почки является наиболее часто встречаемой аномалией, Его можно заподозрить при наличии двух чашечно-лоханочных систем в одной почке. Бывает неполным, частичным и полным.

 Неполное удвоение ЧЛС на уровне лоханки диагностируется при наличии двух собирательных систем почки, дренируемых одними лоханкой и мочеточником. Частичное удвоение- когда две ЧЛС имеют собственные мочеточники, сливающиеся в один до впадения в мочевой пузырь. В случаях, когда два мочеточника не сливаются, а открываются в мочевом пузыре отдельными устьями удвоение считается полным .
Неполное удвоение ЧЛС на уровне лоханки диагностируется при наличии двух собирательных систем почки, дренируемых одними лоханкой и мочеточником. Частичное удвоение- когда две ЧЛС имеют собственные мочеточники, сливающиеся в один до впадения в мочевой пузырь. В случаях, когда два мочеточника не сливаются, а открываются в мочевом пузыре отдельными устьями удвоение считается полным .
 Устье мочеточника нижней половины обычно располагается в нормальном месте, а устье мочеточника верхней половины расположено ниже и медиальнее или эктопировано ( открывается вне мочевого пузыря — в уретру, матку, влагалище, семенные пузырьки) А так же устье верхней половины может быть обструктивным или иметь уретероцеле. Диагноз требует подтверждения.
Устье мочеточника нижней половины обычно располагается в нормальном месте, а устье мочеточника верхней половины расположено ниже и медиальнее или эктопировано ( открывается вне мочевого пузыря — в уретру, матку, влагалище, семенные пузырьки) А так же устье верхней половины может быть обструктивным или иметь уретероцеле. Диагноз требует подтверждения.
 Добавочная почка Крайне редкая аномалия развития, когда обнаруживается дополнительная (третья) почка. При этом пороке развития, кроме двух нормальных почек, есть еще одна с отдельными кровоснабжением и мочеточником. Размещается чаще ниже нормальной, а иногда и над ней. Добавочная почка обычно невелика, но может иметь и нормальную величину, иногда она имеет вид рудимента или сохраняет частичное строение. Мочеточник дополнительной почки может открываться самостоятельным отверстием в мочевом пузыре (иногда с эктопией) или объединяться на разных уровнях с мочеточником нормальной почки.
Добавочная почка Крайне редкая аномалия развития, когда обнаруживается дополнительная (третья) почка. При этом пороке развития, кроме двух нормальных почек, есть еще одна с отдельными кровоснабжением и мочеточником. Размещается чаще ниже нормальной, а иногда и над ней. Добавочная почка обычно невелика, но может иметь и нормальную величину, иногда она имеет вид рудимента или сохраняет частичное строение. Мочеточник дополнительной почки может открываться самостоятельным отверстием в мочевом пузыре (иногда с эктопией) или объединяться на разных уровнях с мочеточником нормальной почки.
 Добавочная почка обычно клинически не проявляется. Симптоматика появляется тогда, когда в дополнительной почке развивается гидронефроз, образуются камни или когда ее мочеточник открывается вне мочевого пузыря, что становится причиной недержания мочи. Диагноз необходимо подтверждать внутривенной урографией, компьютерной томографией либо почечной ангиографией, где хорошо видно ход почечных сосудов.
Добавочная почка обычно клинически не проявляется. Симптоматика появляется тогда, когда в дополнительной почке развивается гидронефроз, образуются камни или когда ее мочеточник открывается вне мочевого пузыря, что становится причиной недержания мочи. Диагноз необходимо подтверждать внутривенной урографией, компьютерной томографией либо почечной ангиографией, где хорошо видно ход почечных сосудов.
 Аномалии величины Аплазия: в проекции почки лоцируется рудимент без лоханки и сосудистой ножки, диагноз требует уточнения и дифференцировки с нефросклерозом Гипоплазия: лоцируется почка уменьшенных размеров ( на половину величины) с нормальной паренхимой и почечным синусом, с четкой кортико-медуллярной дифференцировкой, сосудистой ножкой, нормальным окрашиванием в ЦДК. Викарная гиперплазия: Викарное (компенсаторное) увеличение почки обычно возникает при снижении функции или отсутствии противоположной почки. При врожденном отсутствии почки противоположная почка обычно имеет двойной объем. Лоцируется увеличенная в размерах (объеме) почка, с обычной паренхимой и синусом.
Аномалии величины Аплазия: в проекции почки лоцируется рудимент без лоханки и сосудистой ножки, диагноз требует уточнения и дифференцировки с нефросклерозом Гипоплазия: лоцируется почка уменьшенных размеров ( на половину величины) с нормальной паренхимой и почечным синусом, с четкой кортико-медуллярной дифференцировкой, сосудистой ножкой, нормальным окрашиванием в ЦДК. Викарная гиперплазия: Викарное (компенсаторное) увеличение почки обычно возникает при снижении функции или отсутствии противоположной почки. При врожденном отсутствии почки противоположная почка обычно имеет двойной объем. Лоцируется увеличенная в размерах (объеме) почка, с обычной паренхимой и синусом.


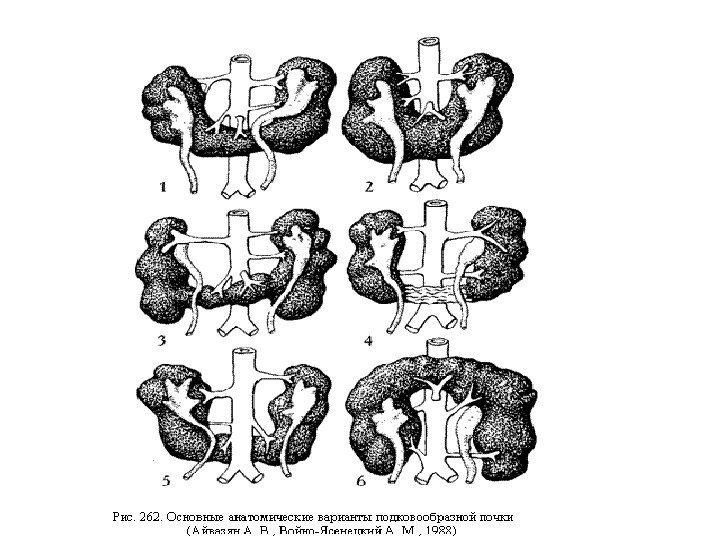
 Аномалии сращения • Подковообразная почка • L- образная почка • S -образная почка • I — образная почка • Галетообразная почка (комообразная почка)
Аномалии сращения • Подковообразная почка • L- образная почка • S -образная почка • I — образная почка • Галетообразная почка (комообразная почка)



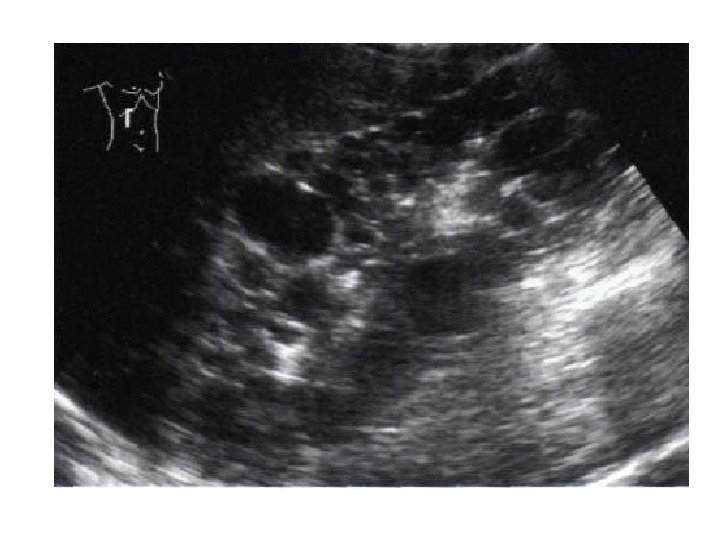
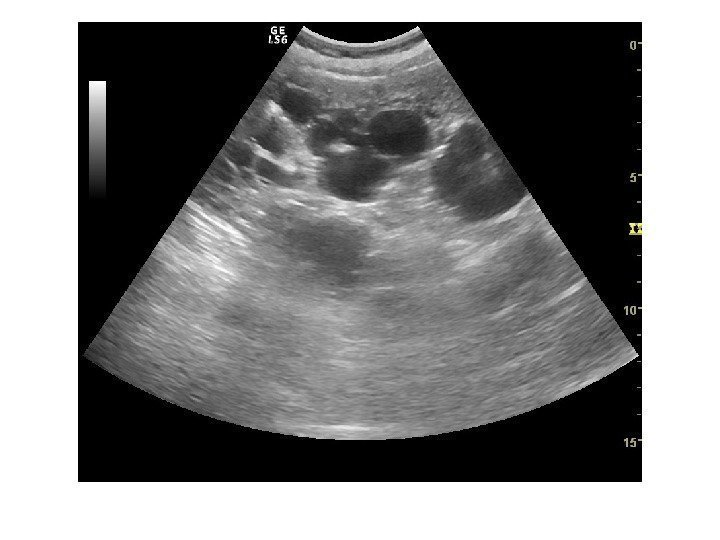
 Аномалии структуры: дисплазии, простые кисты, поликистоз Дисплазии ( мультикистозная почка)- аномалия развития, характеризующаяся наличием кист и дисплазии почечной ткани, может быть двусторонней и односторонней. При двусторонней прогноз неблагоприятный , при односторонней, при наличии здоровой второй почки – благоприятный. Подразделяется на атретический вариант и гидронефротический вариант. На узи при атретическом варианте определяются кисты , окруженные эхогенными участками соединительной ткани, ЧЛС может определяться в виде анэхогенной зоны в центре или не определяться. При гидронефротическом варианте кисты имеют периферическое расположение вокруг расширенной лоханки. Функция такой почки – отсутствует, размеры почки уменьшены. Часто сочетается с аномалиями развития мочеточника(агенезия, атрезия)
Аномалии структуры: дисплазии, простые кисты, поликистоз Дисплазии ( мультикистозная почка)- аномалия развития, характеризующаяся наличием кист и дисплазии почечной ткани, может быть двусторонней и односторонней. При двусторонней прогноз неблагоприятный , при односторонней, при наличии здоровой второй почки – благоприятный. Подразделяется на атретический вариант и гидронефротический вариант. На узи при атретическом варианте определяются кисты , окруженные эхогенными участками соединительной ткани, ЧЛС может определяться в виде анэхогенной зоны в центре или не определяться. При гидронефротическом варианте кисты имеют периферическое расположение вокруг расширенной лоханки. Функция такой почки – отсутствует, размеры почки уменьшены. Часто сочетается с аномалиями развития мочеточника(агенезия, атрезия)
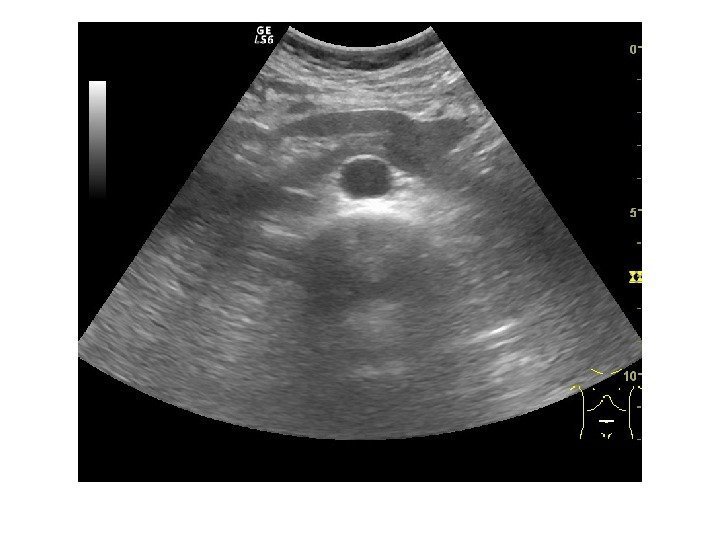
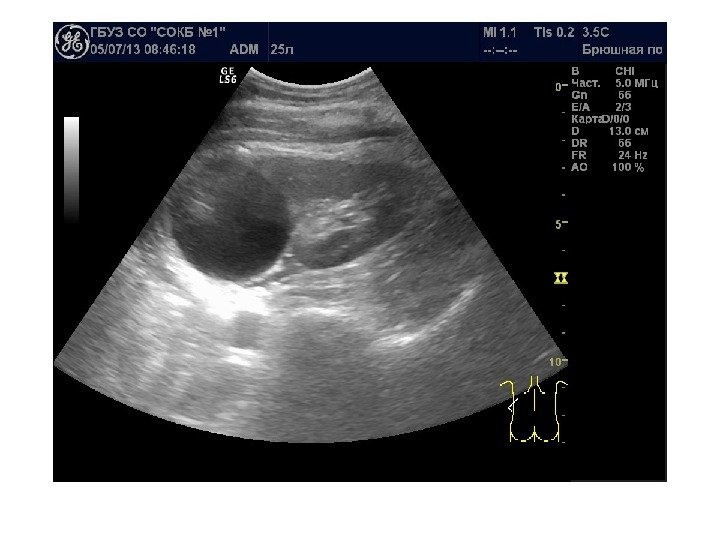
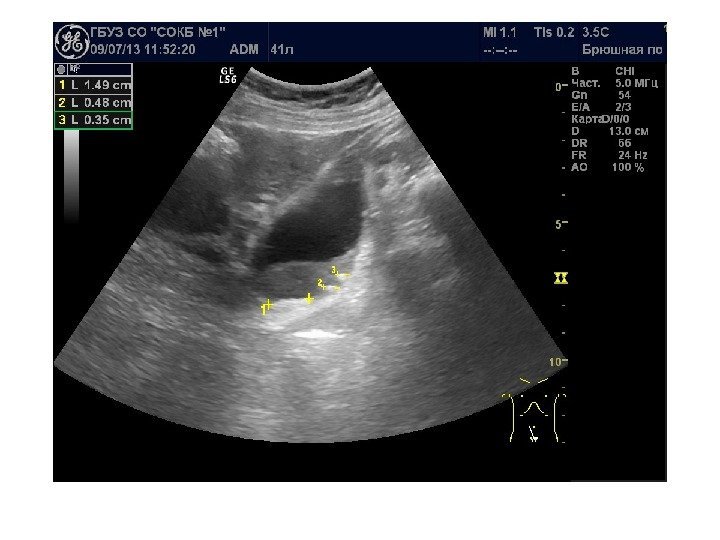
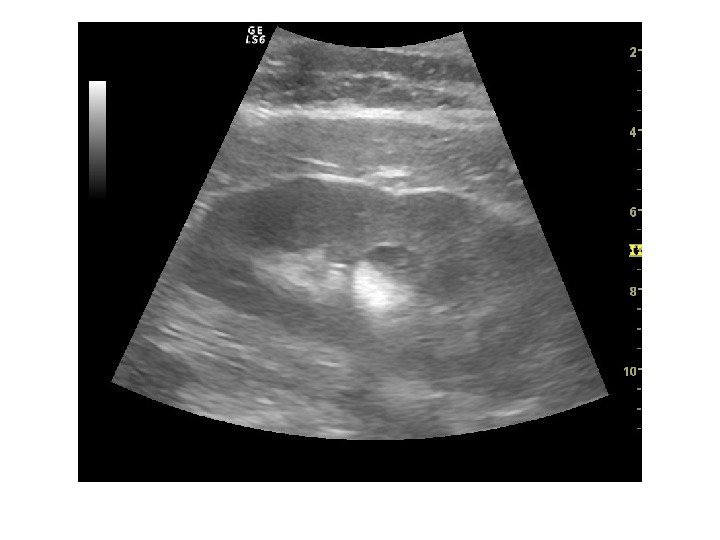
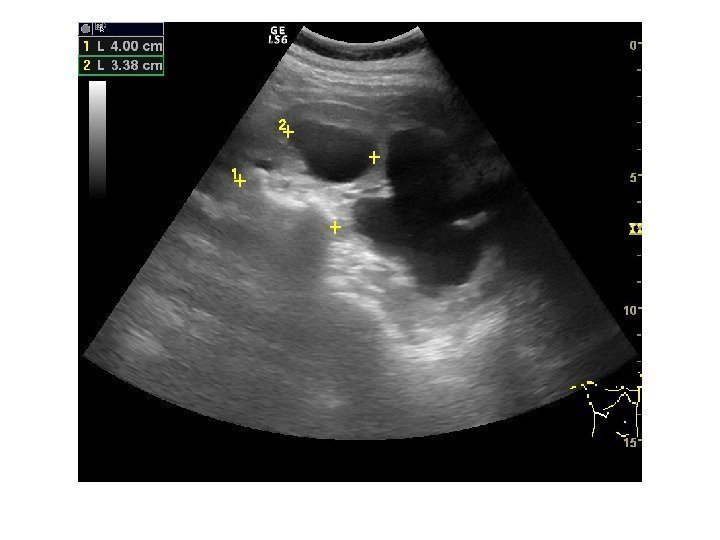
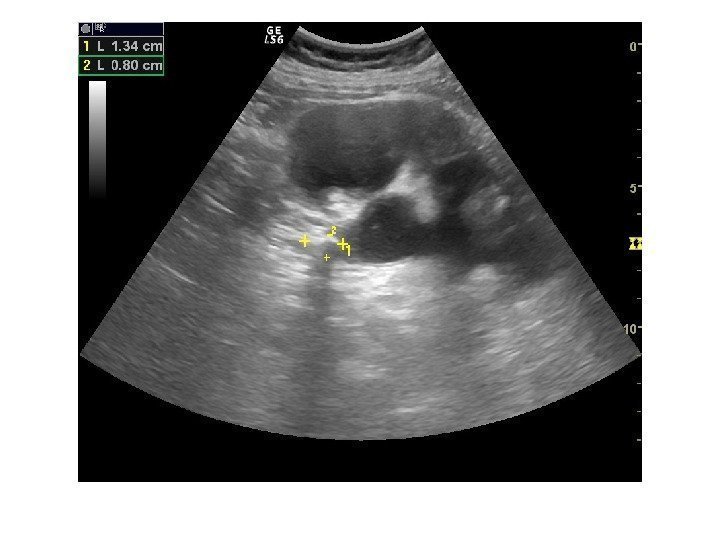
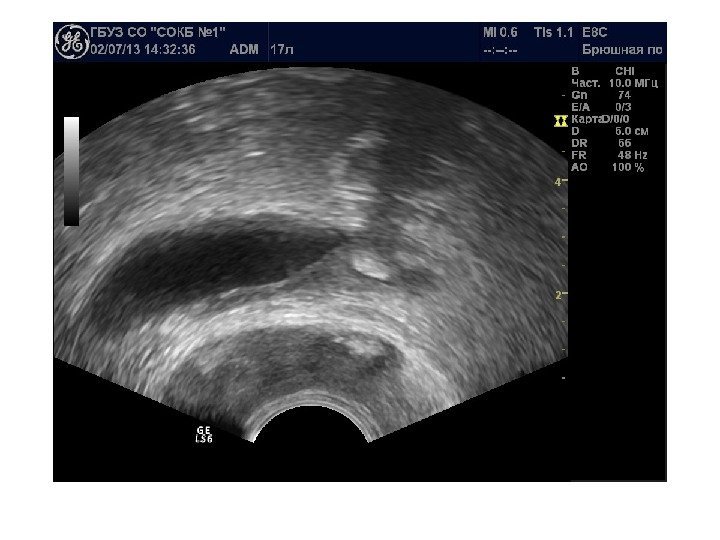
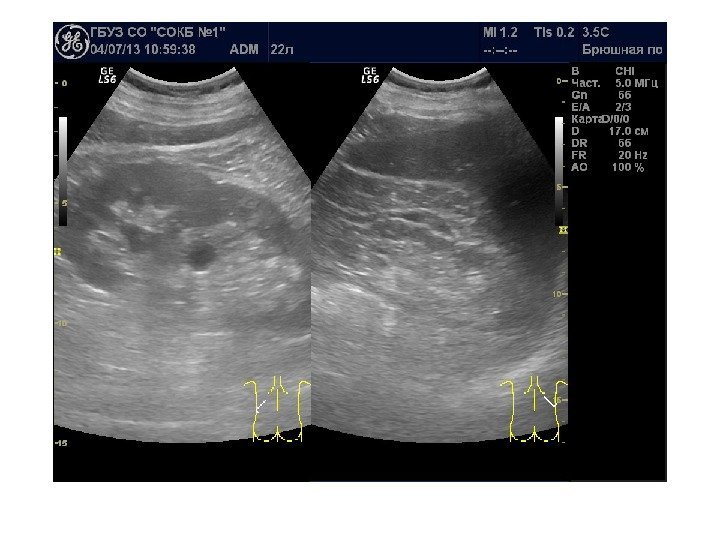
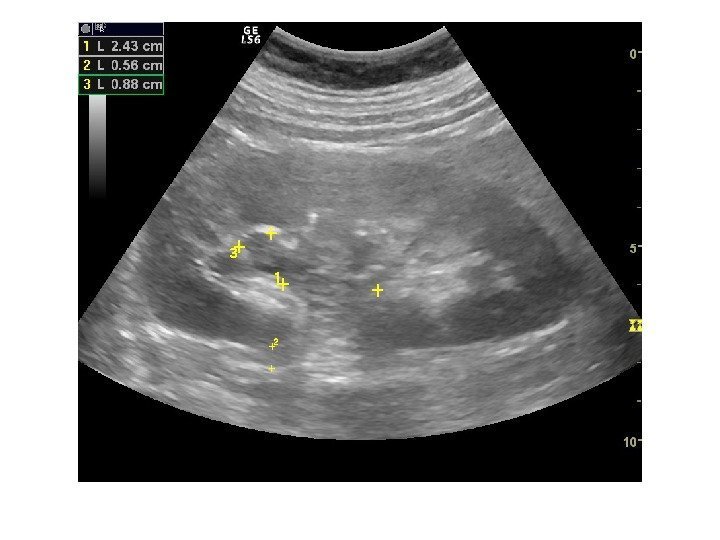
 Простые кисты — при ультразвуковом исследовании простая киста выглядит как округлое анэхогенное образование с тонкой эхогенной капсулой и задним акустическим усилением. Кисты с прозрачным содержимым являются анэхогенными. Фиброзная капсула кисты имеет толщину 1— 2 мм и выглядит как тонкая эхогенная структура. Простые кисты могут быть единичными (солитарными) и множественными. Простые кисты могут осложняться внутренним кровотечением, нагноением, кальцификацией стенок, образованием конкрементов, изменением формы – такая киста уже будет «атипичной»
Простые кисты — при ультразвуковом исследовании простая киста выглядит как округлое анэхогенное образование с тонкой эхогенной капсулой и задним акустическим усилением. Кисты с прозрачным содержимым являются анэхогенными. Фиброзная капсула кисты имеет толщину 1— 2 мм и выглядит как тонкая эхогенная структура. Простые кисты могут быть единичными (солитарными) и множественными. Простые кисты могут осложняться внутренним кровотечением, нагноением, кальцификацией стенок, образованием конкрементов, изменением формы – такая киста уже будет «атипичной»



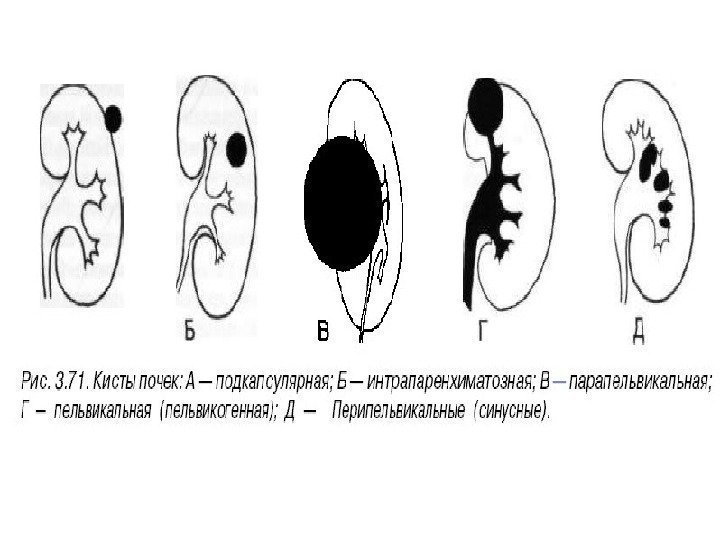
 По локализации кисты подразделяют на субкапсулярные, внутрипаренхиматозные, парапельвикальные. Субкапсулярные кисты расположены под капсулой почки. Внутрипаренхиматозные кисты целиком окружены почечной паренхимой. Парапельвикальные кисты находятся в области ворот почки, но не сообщаются с лоханкой. Выделяют также чашечно-лоханочные (пельвикогенные) кисты, сообщающиеся перешейком с лоханкой или чашечкой и содержащие мочу – это дивертикулы лоханки и чашечек, представляющие собой аномалию развития.
По локализации кисты подразделяют на субкапсулярные, внутрипаренхиматозные, парапельвикальные. Субкапсулярные кисты расположены под капсулой почки. Внутрипаренхиматозные кисты целиком окружены почечной паренхимой. Парапельвикальные кисты находятся в области ворот почки, но не сообщаются с лоханкой. Выделяют также чашечно-лоханочные (пельвикогенные) кисты, сообщающиеся перешейком с лоханкой или чашечкой и содержащие мочу – это дивертикулы лоханки и чашечек, представляющие собой аномалию развития.

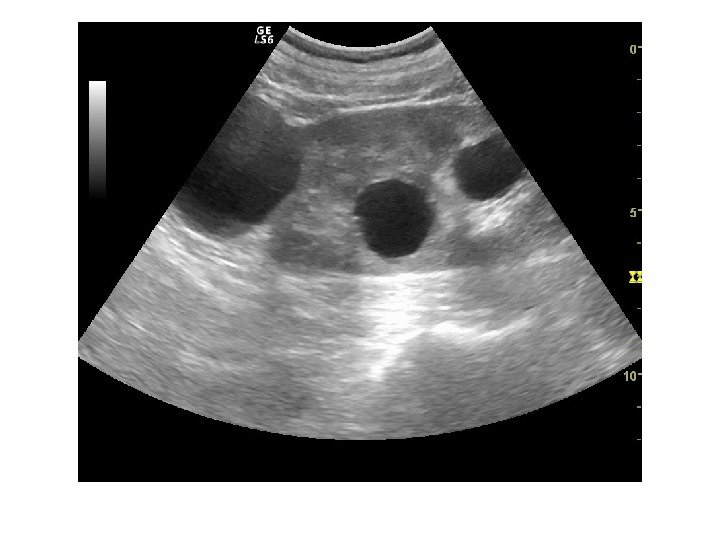
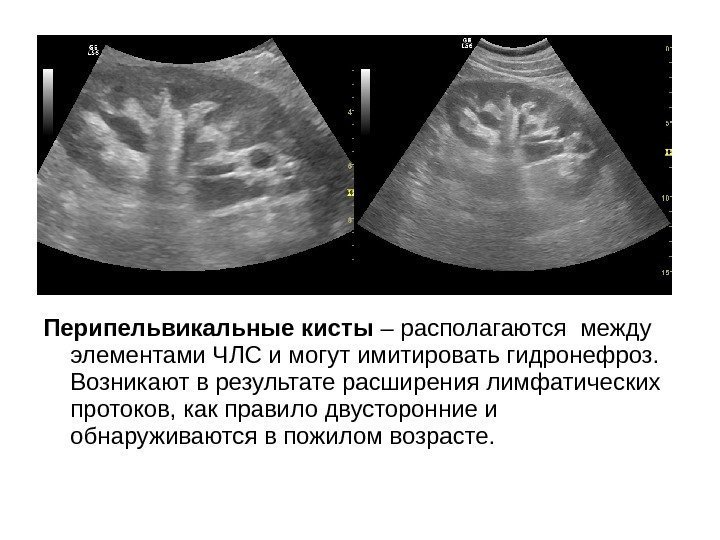
 Перипельвикальные кисты – располагаются между элементами ЧЛС и могут имитировать гидронефроз. Возникают в результате расширения лимфатических протоков, как правило двусторонние и обнаруживаются в пожилом возрасте.
Перипельвикальные кисты – располагаются между элементами ЧЛС и могут имитировать гидронефроз. Возникают в результате расширения лимфатических протоков, как правило двусторонние и обнаруживаются в пожилом возрасте.
 Признаки атипии кист. • Наличие кальцификатов пристеночно • Наличие перегородки или перегородок • Наличие гетерогенного содержимого (гнойного или геморрагического) • Наличие пристеночных образований (как гематом так и разрастаний) • Неправильная форма кист • Наличие кровотока в перегородке или пристеночном образовании
Признаки атипии кист. • Наличие кальцификатов пристеночно • Наличие перегородки или перегородок • Наличие гетерогенного содержимого (гнойного или геморрагического) • Наличие пристеночных образований (как гематом так и разрастаний) • Неправильная форма кист • Наличие кровотока в перегородке или пристеночном образовании


 Поликистоз. 1 Аутосомно-рецессивная поликистозная болезнь почек (губчатая почка) — наследственное заболевание, характеризующееся необструктивным расширением собирательных трубочек, расширением и аномалией развития желчных протоков и фиброзом почек и печени. Для этого заболевания характерно сочетание одновременного поражения почек (тубулярная эктазия и фиброз) и печени (врожденный фиброз печени). Формы: перинатальная, неонатальная, младенческая (инфантильная) и подростковая. Заболевание наследуется по аутосомно-рецессивному типу: родители больных детей могут не иметь признаков заболевания, хотя во многих семьях может болеть более чем один ребенок.
Поликистоз. 1 Аутосомно-рецессивная поликистозная болезнь почек (губчатая почка) — наследственное заболевание, характеризующееся необструктивным расширением собирательных трубочек, расширением и аномалией развития желчных протоков и фиброзом почек и печени. Для этого заболевания характерно сочетание одновременного поражения почек (тубулярная эктазия и фиброз) и печени (врожденный фиброз печени). Формы: перинатальная, неонатальная, младенческая (инфантильная) и подростковая. Заболевание наследуется по аутосомно-рецессивному типу: родители больных детей могут не иметь признаков заболевания, хотя во многих семьях может болеть более чем один ребенок.
 При ультрасонографии почки резко увеличены в размерах, с ровными контурами. Паренхима выглядит эхогенной из-за множественных эффектов отражения на границах раздела полостей и стенок кист, ее эхогенность равна эхогенности почечного синуса. Кортико-медуллярная дифференцировка отсутствует. Иногда возможно обнаружение небольшого количества мелких кист.
При ультрасонографии почки резко увеличены в размерах, с ровными контурами. Паренхима выглядит эхогенной из-за множественных эффектов отражения на границах раздела полостей и стенок кист, ее эхогенность равна эхогенности почечного синуса. Кортико-медуллярная дифференцировка отсутствует. Иногда возможно обнаружение небольшого количества мелких кист.
 При подростковой форме почки выглядят нормальными, хотя можно обнаружить их умеренное увеличение, повышение эхогенности паренхимы и снижение кортико-медуллярной дифференцировки. В медуллярном веществе могут быть обнаружены отдельные кисты. Наибольшие изменения при этой форме заболевания обнаруживаются со стороны печени и селезенки — гепатомегалия, повышение эхогенности печени, билиарная эктазия, спленомегалия, признаки портальной гипертензии.
При подростковой форме почки выглядят нормальными, хотя можно обнаружить их умеренное увеличение, повышение эхогенности паренхимы и снижение кортико-медуллярной дифференцировки. В медуллярном веществе могут быть обнаружены отдельные кисты. Наибольшие изменения при этой форме заболевания обнаруживаются со стороны печени и селезенки — гепатомегалия, повышение эхогенности печени, билиарная эктазия, спленомегалия, признаки портальной гипертензии.

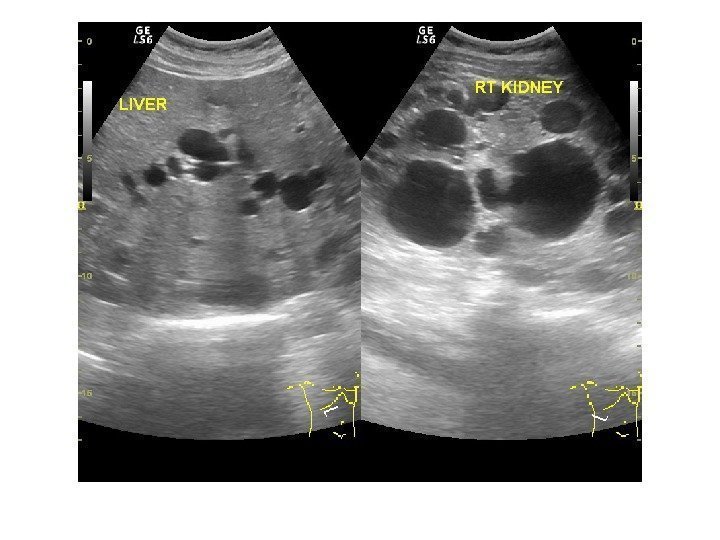
 2 Аутосомно-доминантная поликистозная болезнь почек ( взрослых) является наследственным заболеванием и характеризуется развитием множественных кист в обеих почках, что приводит к сдавлению паренхимы, выраженному интерстициальному фиброзу, канальцевой атрофии и развитию почечной недостаточности.
2 Аутосомно-доминантная поликистозная болезнь почек ( взрослых) является наследственным заболеванием и характеризуется развитием множественных кист в обеих почках, что приводит к сдавлению паренхимы, выраженному интерстициальному фиброзу, канальцевой атрофии и развитию почечной недостаточности.
 Многие больные не предъявляют жалоб до тех пор, пока не появляются симптомы ХПН, такие, как протеинурия, полиурия, артериальная гипертензия. Развернутая клиника заболевания обычно развивается в возрасте старше 30 лет, а конечная стадия — к 60 годам. Часто встречаются внепочечные кисты: кисты печени (поликистозная болезнь печени) обнаруживаются у 40— 75 %, кисты поджелудочной железы — у 10 %, кисты селезенки— у 5 % больных. Описаны также кисты щитовидной железы, эндометрия, семенных пузырьков, легких, головного мозга, слюнных желез, молочных желез, брюшной полости, паращитовидных желез.
Многие больные не предъявляют жалоб до тех пор, пока не появляются симптомы ХПН, такие, как протеинурия, полиурия, артериальная гипертензия. Развернутая клиника заболевания обычно развивается в возрасте старше 30 лет, а конечная стадия — к 60 годам. Часто встречаются внепочечные кисты: кисты печени (поликистозная болезнь печени) обнаруживаются у 40— 75 %, кисты поджелудочной железы — у 10 %, кисты селезенки— у 5 % больных. Описаны также кисты щитовидной железы, эндометрия, семенных пузырьков, легких, головного мозга, слюнных желез, молочных желез, брюшной полости, паращитовидных желез.

 Ультразвуковая диагностика поликистозной болезни почек чаще всего не вызывает трудностей: почки значительно увеличены в размерах, определяется множество кист, от маленьких до нескольких сантиметров в диаметре. Большие кисты могут осложняться нагноением или кровоизлиянием. Полостная система почки дифференцируется плохо, обнаружение конкрементов затруднено. Заболевание двустороннее, но может быть асимметрия – когда одна из почек выглядит менее пораженной, чем другая.
Ультразвуковая диагностика поликистозной болезни почек чаще всего не вызывает трудностей: почки значительно увеличены в размерах, определяется множество кист, от маленьких до нескольких сантиметров в диаметре. Большие кисты могут осложняться нагноением или кровоизлиянием. Полостная система почки дифференцируется плохо, обнаружение конкрементов затруднено. Заболевание двустороннее, но может быть асимметрия – когда одна из почек выглядит менее пораженной, чем другая.


 Аномалии мочеточников • Высокое отхождение мочеточника • Стриктуры и стенозы мочеточника • Дивертикулы мочеточника • Ахалазия мочеточника • Мегауретер
Аномалии мочеточников • Высокое отхождение мочеточника • Стриктуры и стенозы мочеточника • Дивертикулы мочеточника • Ахалазия мочеточника • Мегауретер
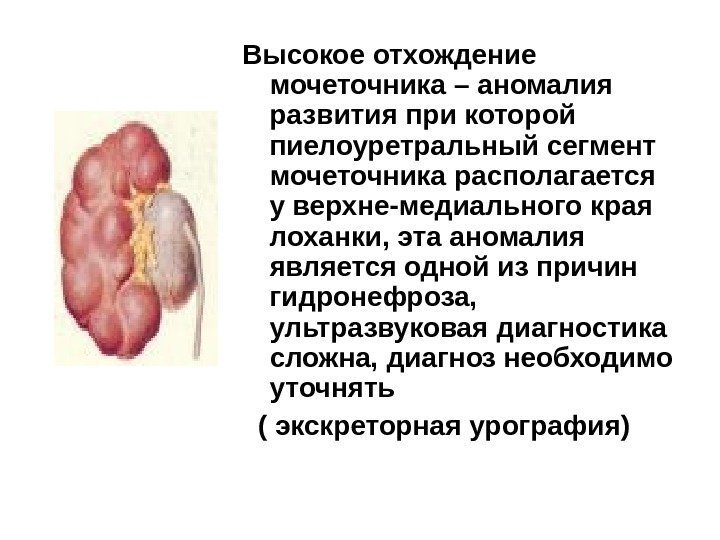
 Высокое отхождение мочеточника – аномалия развития при которой пиелоуретральный сегмент мочеточника располагается у верхне-медиального края лоханки, эта аномалия является одной из причин гидронефроза, ультразвуковая диагностика сложна, диагноз необходимо уточнять ( экскреторная урография)
Высокое отхождение мочеточника – аномалия развития при которой пиелоуретральный сегмент мочеточника располагается у верхне-медиального края лоханки, эта аномалия является одной из причин гидронефроза, ультразвуковая диагностика сложна, диагноз необходимо уточнять ( экскреторная урография)
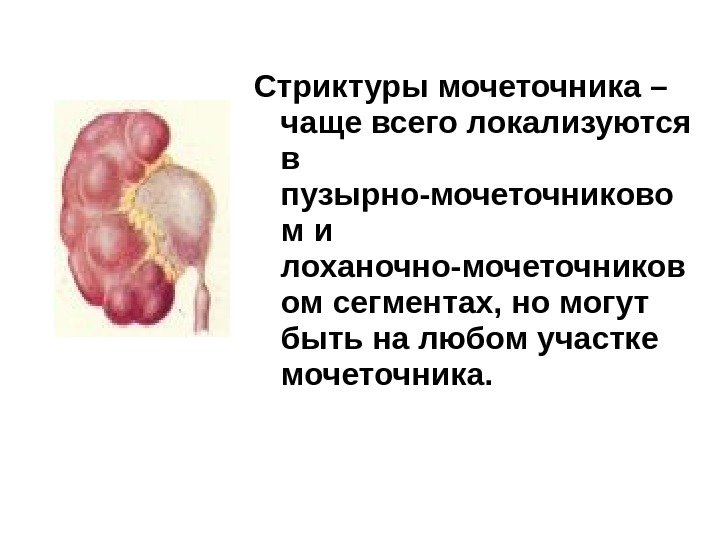
 Стриктуры мочеточника – чаще всего локализуются в пузырно-мочеточниково м и лоханочно-мочеточников ом сегментах, но могут быть на любом участке мочеточника.
Стриктуры мочеточника – чаще всего локализуются в пузырно-мочеточниково м и лоханочно-мочеточников ом сегментах, но могут быть на любом участке мочеточника.
 Стриктуры мочеточника бывают одно- и двусторонними, врожденными и приобретенными, одиночными и множественными. Приобретенные могут возникнуть после травм, повреждений при инструментальных исследованиях, пролежней или воспаления, обусловленного длительным нахождением конкремента в мочеточнике, после оперативных вмешательств на мочеточнике, туберкулезе и радиационном поражение. К врожденным стриктурам относится сдавление мочеточника аномальным сосудом. Диагноз необходимо подтверждать.
Стриктуры мочеточника бывают одно- и двусторонними, врожденными и приобретенными, одиночными и множественными. Приобретенные могут возникнуть после травм, повреждений при инструментальных исследованиях, пролежней или воспаления, обусловленного длительным нахождением конкремента в мочеточнике, после оперативных вмешательств на мочеточнике, туберкулезе и радиационном поражение. К врожденным стриктурам относится сдавление мочеточника аномальным сосудом. Диагноз необходимо подтверждать.
 Дивертикулы мочеточника Дивертикул мочеточника — аномалия развития мочеточника, представляющая собой мешковидное выпячивание стенки мочеточника либо соединяющееся с ним трубчатое образование различной длины. Изнутри дивертикул покрыт уротелием, подслизистый слой обычно выражен слабо. Мышечные волокна расположены хаотично. Локализуются дивертикулы почти исключительно в тазовом отделе мочеточника. Диагноз необходимо подтверждать.
Дивертикулы мочеточника Дивертикул мочеточника — аномалия развития мочеточника, представляющая собой мешковидное выпячивание стенки мочеточника либо соединяющееся с ним трубчатое образование различной длины. Изнутри дивертикул покрыт уротелием, подслизистый слой обычно выражен слабо. Мышечные волокна расположены хаотично. Локализуются дивертикулы почти исключительно в тазовом отделе мочеточника. Диагноз необходимо подтверждать.

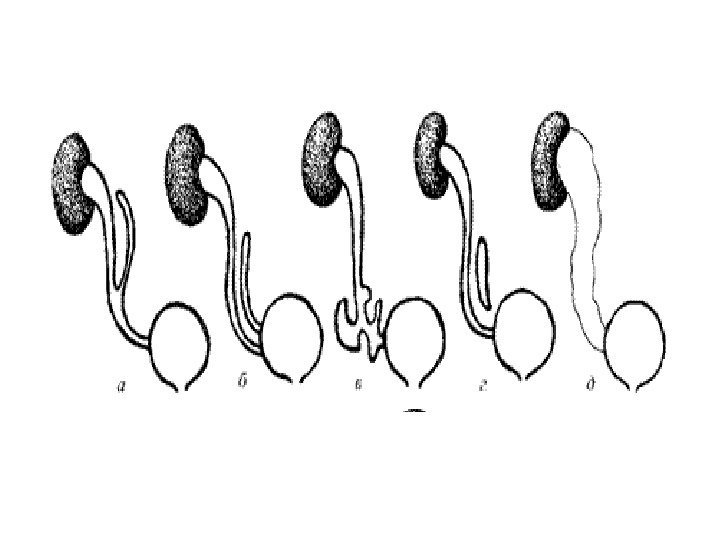
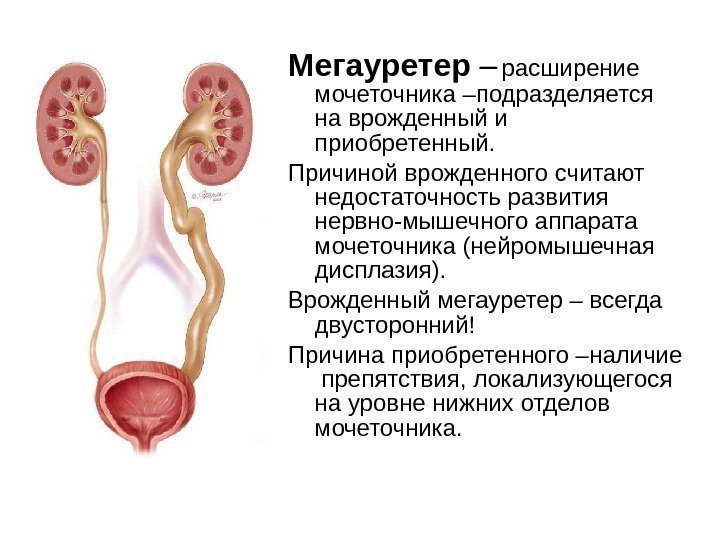
 Мегауретер – расширение мочеточника –подразделяется на врожденный и приобретенный. Причиной врожденного считают недостаточность развития нервно-мышечного аппарата мочеточника (нейромышечная дисплазия). Врожденный мегауретер – всегда двусторонний! Причина приобретенного –наличие препятствия, локализующегося на уровне нижних отделов мочеточника.
Мегауретер – расширение мочеточника –подразделяется на врожденный и приобретенный. Причиной врожденного считают недостаточность развития нервно-мышечного аппарата мочеточника (нейромышечная дисплазия). Врожденный мегауретер – всегда двусторонний! Причина приобретенного –наличие препятствия, локализующегося на уровне нижних отделов мочеточника.
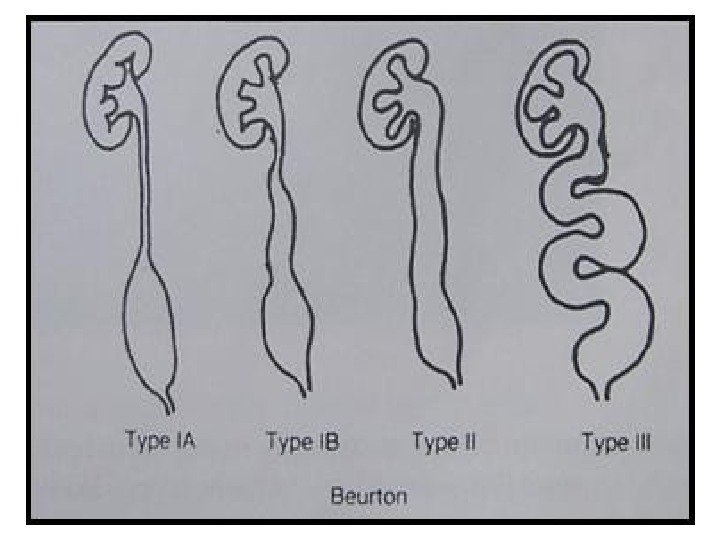
 В развитии болезни выделяют 3 стадии. Начальной его стадией является ахалазия мочеточника- мочеточник расширен только в нижней трети, это стадия компенсации. На второй стадии (мегалоуретер) мочеточник расширен на всем протяжении, т. е. исчерпаны компенсаторные возможности мышечной оболочки. В третьей стадии развивается уретерогидронефроз. Ультразвуковая картина: 1 стадия – расширение мочеточников на уровне нижних третей. 2 стадия — мочеточники резко расширены на всем протяжении, удлинены, вследствие чего они изгибаются в забрюшинном пространстве самым причудливым образом. Диаметр мочеточников может достигать диаметра тонкой кишки. 3 стадия – лоцируются расширенные мочеточники, лоханки и чашечки, структура паренхимы почек может быть измененной или неизмененной в зависимости от длительности заболевания.
В развитии болезни выделяют 3 стадии. Начальной его стадией является ахалазия мочеточника- мочеточник расширен только в нижней трети, это стадия компенсации. На второй стадии (мегалоуретер) мочеточник расширен на всем протяжении, т. е. исчерпаны компенсаторные возможности мышечной оболочки. В третьей стадии развивается уретерогидронефроз. Ультразвуковая картина: 1 стадия – расширение мочеточников на уровне нижних третей. 2 стадия — мочеточники резко расширены на всем протяжении, удлинены, вследствие чего они изгибаются в забрюшинном пространстве самым причудливым образом. Диаметр мочеточников может достигать диаметра тонкой кишки. 3 стадия – лоцируются расширенные мочеточники, лоханки и чашечки, структура паренхимы почек может быть измененной или неизмененной в зависимости от длительности заболевания.



 Неопухолевые заболевания почек • Воспалительные заболевания почек • Мочекаменная болезнь • Диффузные заболевания паренхимы • Травма
Неопухолевые заболевания почек • Воспалительные заболевания почек • Мочекаменная болезнь • Диффузные заболевания паренхимы • Травма
 Воспалительные заболевания • Острый пиелонефрит • Апостематозный пиелонефрит • Карбункул • Абсцесс • Пионефроз • Паранефрит • Туберкулез
Воспалительные заболевания • Острый пиелонефрит • Апостематозный пиелонефрит • Карбункул • Абсцесс • Пионефроз • Паранефрит • Туберкулез
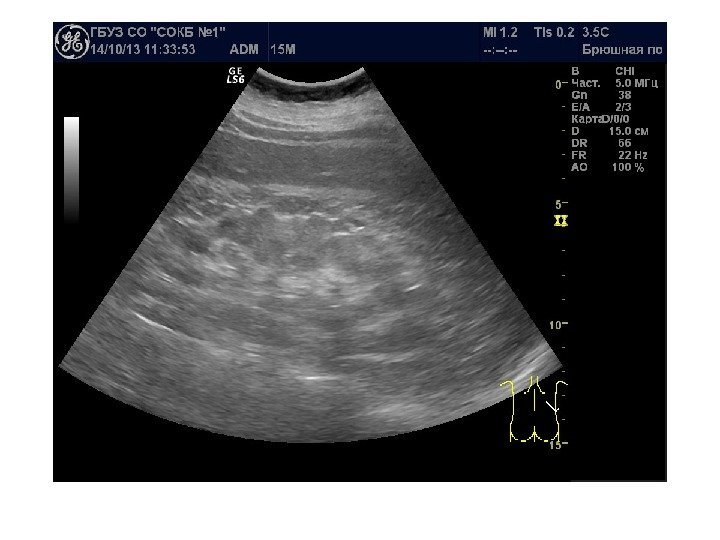
 • Острый пиелонефрит – острый воспалительный процесс, вызываемый неспецифической микрофлорой и протекающий в чашечно-лоханочной системе и тубуло-интерстициальной зоне. Подразделяется на диффузный и очаговый, серозный и гнойно-деструктивный. Типичных ультразвуковых признаков нет! Чаще всего даже при установленном диагнозе видим ультразвуковую картину нормы. Изменения чаще односторонние, возможно увеличение объема почки, округлая форма, утолщение паренхимы, повышение эхогенности паренхимы( за счет отека), появление синдрома «выделяющихся пирамидок» — визуализация гипоэхогенных пирамидок на фоне гиперэхогенной коры, снижение дифференцировки синус-паренхима. Некоторые авторы отмечают наличие утолщения и слоистости стенок лоханки.
• Острый пиелонефрит – острый воспалительный процесс, вызываемый неспецифической микрофлорой и протекающий в чашечно-лоханочной системе и тубуло-интерстициальной зоне. Подразделяется на диффузный и очаговый, серозный и гнойно-деструктивный. Типичных ультразвуковых признаков нет! Чаще всего даже при установленном диагнозе видим ультразвуковую картину нормы. Изменения чаще односторонние, возможно увеличение объема почки, округлая форма, утолщение паренхимы, повышение эхогенности паренхимы( за счет отека), появление синдрома «выделяющихся пирамидок» — визуализация гипоэхогенных пирамидок на фоне гиперэхогенной коры, снижение дифференцировки синус-паренхима. Некоторые авторы отмечают наличие утолщения и слоистости стенок лоханки.
 • Апостематозный пиелонефрит- диффузное гнойно-деструктивное воспаление, характеризующееся появлением мелких абсцессов (апостем). Типичных ультразвуковых признаков нет! Почка чаще увеличена в объеме, возможно нарушение корково-мозговой и синусно-паренхиматозной дифференцировки, снижение эхогенности паренхимы. Сонографическое обнаружение апостем в большинстве случаев невозможно.
• Апостематозный пиелонефрит- диффузное гнойно-деструктивное воспаление, характеризующееся появлением мелких абсцессов (апостем). Типичных ультразвуковых признаков нет! Почка чаще увеличена в объеме, возможно нарушение корково-мозговой и синусно-паренхиматозной дифференцировки, снижение эхогенности паренхимы. Сонографическое обнаружение апостем в большинстве случаев невозможно.
 • Карбункул — зона воспалительной инфильтрации с тенденцией к гнойному расплавлению. В начале заболевания карбункул выглядит как участок повышенной или пониженной эхогенности в паренхиме почки, с нечетким и неровным контуром. Затем, по мере гнойного расплавления, в центральной зоне появляется и начинает расти гипоэхогенный неоднородный фокус — гной с тканевым детритом – образуется абсцесс.
• Карбункул — зона воспалительной инфильтрации с тенденцией к гнойному расплавлению. В начале заболевания карбункул выглядит как участок повышенной или пониженной эхогенности в паренхиме почки, с нечетким и неровным контуром. Затем, по мере гнойного расплавления, в центральной зоне появляется и начинает расти гипоэхогенный неоднородный фокус — гной с тканевым детритом – образуется абсцесс.
 • Абсцесс– это очаговая форма гнойно-деструктивного воспаления почки, характеризуется наличием неоднородного гипоэхогенного участка некроза, окруженного эхогенным контуром инфильтрированной паренхимы. На фоне антибактериальной и противовоспалительной терапии происходит излечение воспалительного процесса с формированием рубца. Без лечения происходит прорыв гнойника в паранефральную клетчатку с развитием околопочечного абсцесса и гнойного паранефрита.
• Абсцесс– это очаговая форма гнойно-деструктивного воспаления почки, характеризуется наличием неоднородного гипоэхогенного участка некроза, окруженного эхогенным контуром инфильтрированной паренхимы. На фоне антибактериальной и противовоспалительной терапии происходит излечение воспалительного процесса с формированием рубца. Без лечения происходит прорыв гнойника в паранефральную клетчатку с развитием околопочечного абсцесса и гнойного паранефрита.
 • Пионефроз — является конечной стадией гнойно-деструктивного пиелонефрита. Пионефротическая почка представляет собой орган с массивным гнойным расплавлением паренхимы и вовлечением в процесс паранефральной клетчатки. Объем почки увеличен. Паренхима гипоэхогенная и неоднородная, контур неровный и нечеткий, в полостной системе почки можно обнаружить конкременты и эхогенный гной. Термин «пионефроз» употребляется также по отношению к гидронефротически трансформированной почке, полостная система которой заполнена гнойной мочой.
• Пионефроз — является конечной стадией гнойно-деструктивного пиелонефрита. Пионефротическая почка представляет собой орган с массивным гнойным расплавлением паренхимы и вовлечением в процесс паранефральной клетчатки. Объем почки увеличен. Паренхима гипоэхогенная и неоднородная, контур неровный и нечеткий, в полостной системе почки можно обнаружить конкременты и эхогенный гной. Термин «пионефроз» употребляется также по отношению к гидронефротически трансформированной почке, полостная система которой заполнена гнойной мочой.
 • Паранефрит — воспалительный процесс в околопочечной жировой клетчатке. Чаще всего является результатом распространения гноя из очага воспаления в почке. В зависимости от локализации очага паранефрит бывает передний, задний, верхний, нижний и тотальный. Ультразвуковая диагностика паранефрита основана на обнаружении у почки или вокруг нее очага без четких контуров, неоднородной структуры за счет гноя различной акустической плотности, и имбибированной клетчатки.
• Паранефрит — воспалительный процесс в околопочечной жировой клетчатке. Чаще всего является результатом распространения гноя из очага воспаления в почке. В зависимости от локализации очага паранефрит бывает передний, задний, верхний, нижний и тотальный. Ультразвуковая диагностика паранефрита основана на обнаружении у почки или вокруг нее очага без четких контуров, неоднородной структуры за счет гноя различной акустической плотности, и имбибированной клетчатки.
 • Туберкулез — является следствием гематогенного распространения возбудителя из первичных очагов чаще всего легких или кишечника. Типичных ультразвуковых признаков нет! Структура и эхогенность в начальных стадиях не изменена. При казеозном распаде и образовании каверн в паренхиме могут появлятся гипо и анэхогенные очаги с неровными контурами и непрозрачным внутренним содержимым. В дальнейшем происходит опорожнение каверн, развивается фиброз и обызвествление (кальциноз) пораженных участков паренхимы почки. В поздних случаях кальцинозу может подвергаеться вся почка (туберкулезная аутонефрэктомия). При поражении лоханочно-мочеточникового сегмента развивается картина гидронефроза.
• Туберкулез — является следствием гематогенного распространения возбудителя из первичных очагов чаще всего легких или кишечника. Типичных ультразвуковых признаков нет! Структура и эхогенность в начальных стадиях не изменена. При казеозном распаде и образовании каверн в паренхиме могут появлятся гипо и анэхогенные очаги с неровными контурами и непрозрачным внутренним содержимым. В дальнейшем происходит опорожнение каверн, развивается фиброз и обызвествление (кальциноз) пораженных участков паренхимы почки. В поздних случаях кальцинозу может подвергаеться вся почка (туберкулезная аутонефрэктомия). При поражении лоханочно-мочеточникового сегмента развивается картина гидронефроза.



 • Ксантогранулематозный пиелонефрит – редкая форма хронического воспалительного процесса почки. Заболевание характеризуется постепенной деструкцией паренхимы почки и замещением ее ксантогранулематозной тканью. Гистологически обнаруживают ксантомные, похожие на жировые, клетки. Может быть диффузным и очаговым (псевдоопухолевый). Типичных ультразвуковых признаков нет! Почка может быть увеличена в размерах, в паренхиме определяется один или несколько анэхогенных, гипоэхогенных или гиперэхогенных очагов, изменяющих нормальную кортико-медуллярную дифференцировку и деформирующих центральный эхокомплекс. В лоханке может определяться коралловидный конкремент. Для уточнения диагноза необходимо проводить пункционную биопсию.
• Ксантогранулематозный пиелонефрит – редкая форма хронического воспалительного процесса почки. Заболевание характеризуется постепенной деструкцией паренхимы почки и замещением ее ксантогранулематозной тканью. Гистологически обнаруживают ксантомные, похожие на жировые, клетки. Может быть диффузным и очаговым (псевдоопухолевый). Типичных ультразвуковых признаков нет! Почка может быть увеличена в размерах, в паренхиме определяется один или несколько анэхогенных, гипоэхогенных или гиперэхогенных очагов, изменяющих нормальную кортико-медуллярную дифференцировку и деформирующих центральный эхокомплекс. В лоханке может определяться коралловидный конкремент. Для уточнения диагноза необходимо проводить пункционную биопсию.

 Геморрагическая лихорадка с почечным синдромом — зоонозная природно-очаговая вирусная инфекционная болезнь. Источником инфекции являются грызуны (рыжая полевка, большая полевка, полевая и лесная мышь), выделяющие вирус с мочой и фекалиями. Заражение человека происходит воздушно-пылевым путем — при вдыхании с воздухом пыли, содержащей высохшие частицы испражнений грызунов, а также алиментарным путем и через поврежденную кожу при контакте с грызунами и их испражнениями. Возможность заражения людей друг от друга не установлена. Подъем заболеваемости приходится на летние и осенние месяцы, что обусловлено полевыми работами, массовым выездом горожан за город.
Геморрагическая лихорадка с почечным синдромом — зоонозная природно-очаговая вирусная инфекционная болезнь. Источником инфекции являются грызуны (рыжая полевка, большая полевка, полевая и лесная мышь), выделяющие вирус с мочой и фекалиями. Заражение человека происходит воздушно-пылевым путем — при вдыхании с воздухом пыли, содержащей высохшие частицы испражнений грызунов, а также алиментарным путем и через поврежденную кожу при контакте с грызунами и их испражнениями. Возможность заражения людей друг от друга не установлена. Подъем заболеваемости приходится на летние и осенние месяцы, что обусловлено полевыми работами, массовым выездом горожан за город.
 Заболевание характеризуется избирательным поражением кровеносных сосудов и протекает с лихорадкой, интоксикацией и поражением почек, что может привести к развитию острой почечной недостаточности, разрыву почки, азотемии, к уремической коме. Макроскопически во внутренних органах выявляют дистрофические изменения, серозно геморрагический отек ‑ и кровоизлияния. Почки увеличены в объеме, под капсулой обнаруживаются кровоизлияния. Корковое вещество бледное, мозговой слой багрово красный, с ‑ множественными кровоизлияниями в пирамидках и лоханках, имеются очаги некроза. Сонографически картина неспецифична, почки могут быть симметрично увеличены в размерах, эхогенность паренхимы повышена со сглаженной кортико-медуллярной дифференцировкой, возможно обнаружение субкапсуллярных гематом, разрыва паренхимы почек.
Заболевание характеризуется избирательным поражением кровеносных сосудов и протекает с лихорадкой, интоксикацией и поражением почек, что может привести к развитию острой почечной недостаточности, разрыву почки, азотемии, к уремической коме. Макроскопически во внутренних органах выявляют дистрофические изменения, серозно геморрагический отек ‑ и кровоизлияния. Почки увеличены в объеме, под капсулой обнаруживаются кровоизлияния. Корковое вещество бледное, мозговой слой багрово красный, с ‑ множественными кровоизлияниями в пирамидках и лоханках, имеются очаги некроза. Сонографически картина неспецифична, почки могут быть симметрично увеличены в размерах, эхогенность паренхимы повышена со сглаженной кортико-медуллярной дифференцировкой, возможно обнаружение субкапсуллярных гематом, разрыва паренхимы почек.
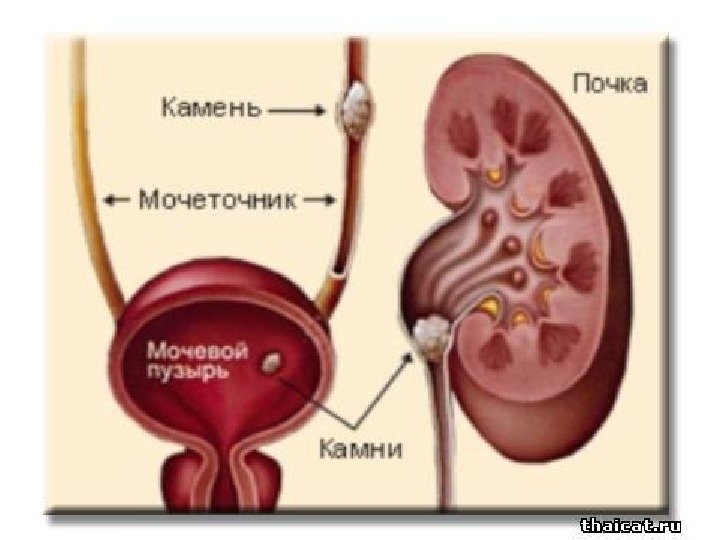
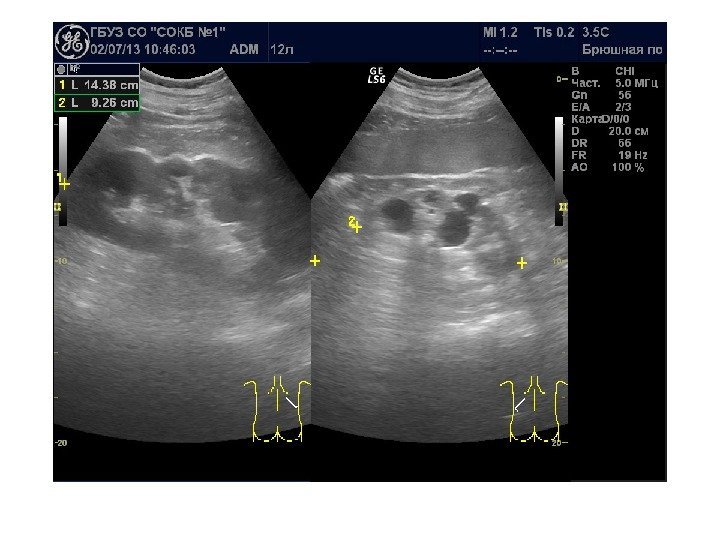
 Мочекаменная болезнь
Мочекаменная болезнь
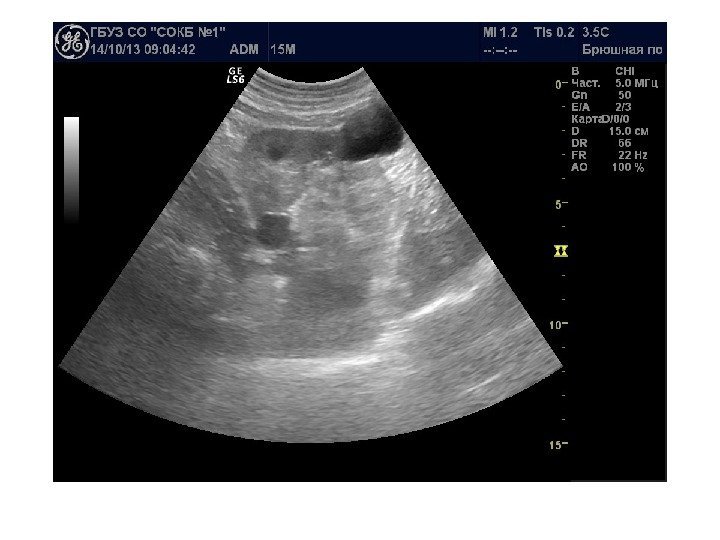
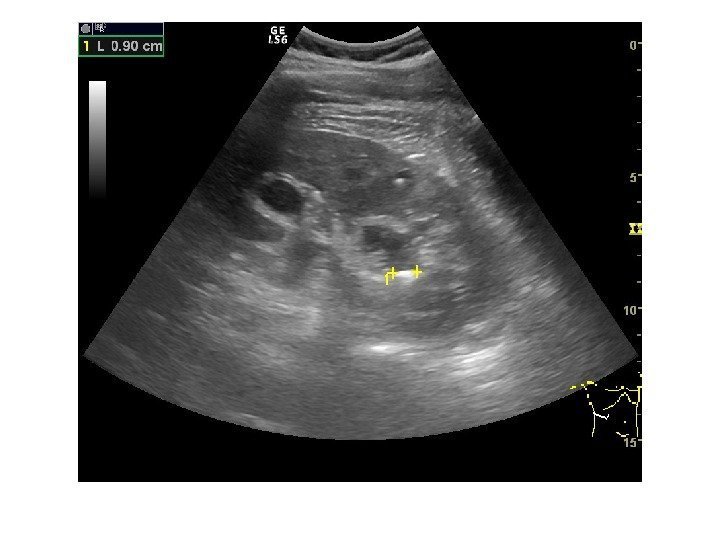
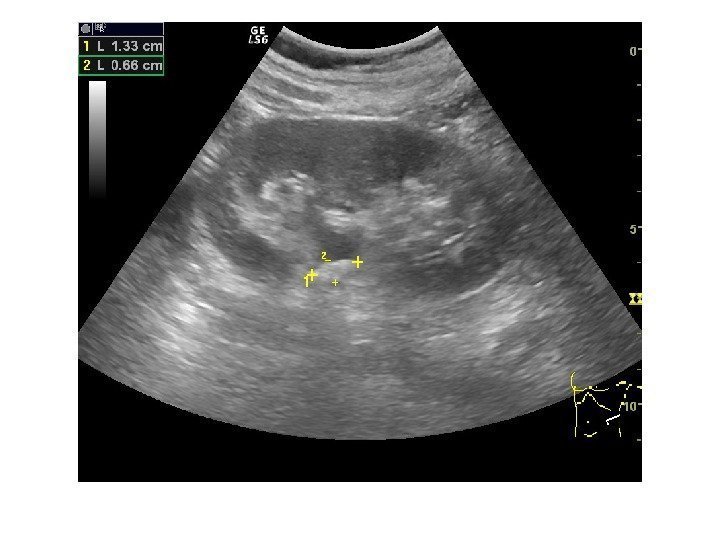
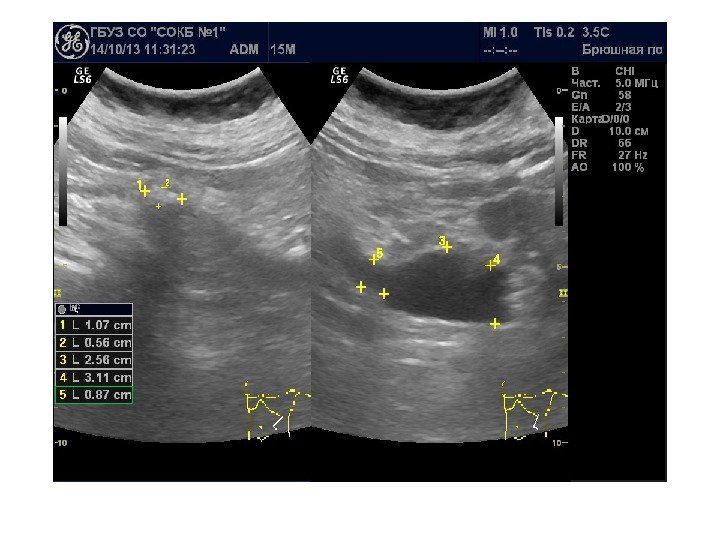
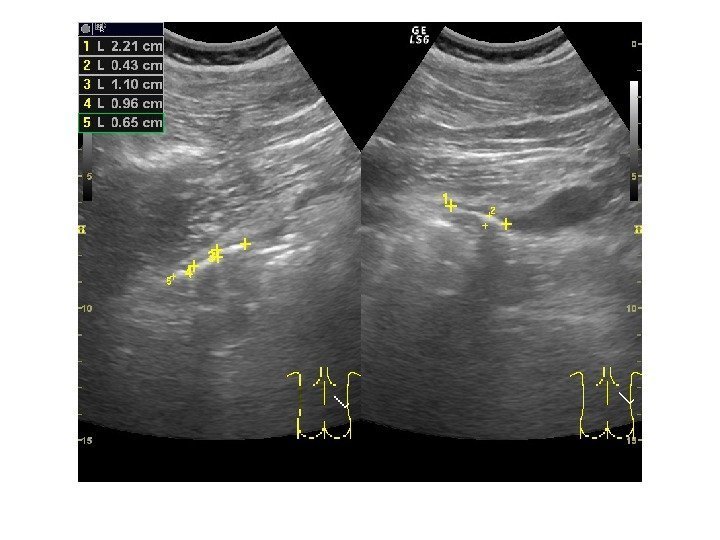
 Конкременты сонографически представляют собой гиперэхогенные округлые или овальные структуры, дающие акустическую тень. Располагаются в пределах чашечно-лоханочной системы. На аппаратах экспертного класса можем видеть конкременты размером 3 -3, 5 мм (при наличии эхотени) и более, все, что меньше – сомнительно! Ультразвукового диагноза «песок в почках» и «микролиты» — не существует! Имитируют мелкие конкременты следующие структуры: — кальцинированные стенки сосудов — кальцинаты сосочков пирамидок — кисты с пристеночными кальцификатами — дивертикулы лоханки и чашечек с кальцификатами Коралловидный конкремент – камень неправильной «коралловидной» формы, располагающийся преимущественно в лоханке и дающий отроги в чашечки, имеет четкую широкую эхотень и большие размеры ( до 5 -6 см), как правило, вызывает дилятацию лоханки и чашечек
Конкременты сонографически представляют собой гиперэхогенные округлые или овальные структуры, дающие акустическую тень. Располагаются в пределах чашечно-лоханочной системы. На аппаратах экспертного класса можем видеть конкременты размером 3 -3, 5 мм (при наличии эхотени) и более, все, что меньше – сомнительно! Ультразвукового диагноза «песок в почках» и «микролиты» — не существует! Имитируют мелкие конкременты следующие структуры: — кальцинированные стенки сосудов — кальцинаты сосочков пирамидок — кисты с пристеночными кальцификатами — дивертикулы лоханки и чашечек с кальцификатами Коралловидный конкремент – камень неправильной «коралловидной» формы, располагающийся преимущественно в лоханке и дающий отроги в чашечки, имеет четкую широкую эхотень и большие размеры ( до 5 -6 см), как правило, вызывает дилятацию лоханки и чашечек





 Осложнения мочекаменной болезни Наиболее серьезное осложнение – нарушение уродинамики в связи с попаданием конкремента в узкий отдел ЧЛС и мочеточника, с формированием гидронефроза. Локализация: • Шейки чашечек , с образованием каликсэктазии • Лоханочно-мочеточниковый сегмент , с образованием пиелэктазии. Ширина лоханки в этом участке уменьшается до 2 -3 мм. • Участок, где мочеточник пересекает верхний край входа в таз , с образованием уретероэктазии. При перекрещивании с подвздошными сосудами, где диаметр мочеточника сужается до 3 -4 мм, • Пузырно-мочеточниковый сегмент. Мочеточник в этом участке сужается до диаметра 2 -4 мм.
Осложнения мочекаменной болезни Наиболее серьезное осложнение – нарушение уродинамики в связи с попаданием конкремента в узкий отдел ЧЛС и мочеточника, с формированием гидронефроза. Локализация: • Шейки чашечек , с образованием каликсэктазии • Лоханочно-мочеточниковый сегмент , с образованием пиелэктазии. Ширина лоханки в этом участке уменьшается до 2 -3 мм. • Участок, где мочеточник пересекает верхний край входа в таз , с образованием уретероэктазии. При перекрещивании с подвздошными сосудами, где диаметр мочеточника сужается до 3 -4 мм, • Пузырно-мочеточниковый сегмент. Мочеточник в этом участке сужается до диаметра 2 -4 мм.







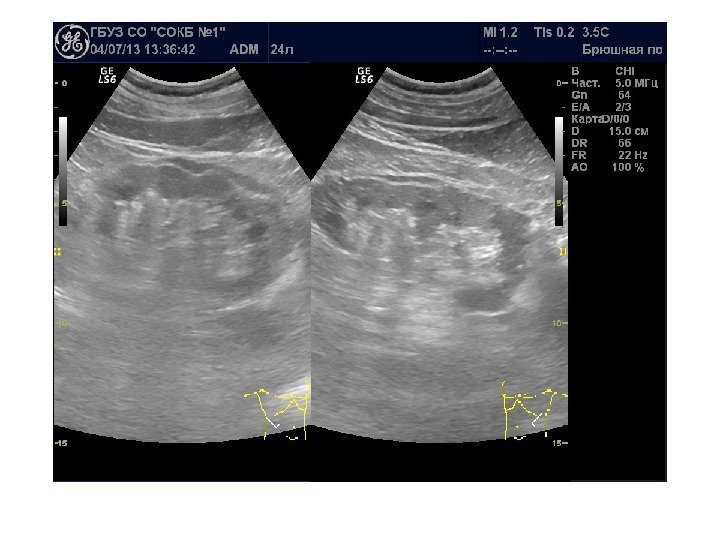
 Диффузные заболевания паренхимы Ультразвуковые проявления большого количества хронических заболеваний почек неспецифичны и характеризуются диффузными изменениями паренхимы. К ним относятся: имунные заболевания ( гломерулонефрит), врожденные аномалии развития структур паренхимы ( гломерулопатии, тубулопатии), амилоидоз, диабетическая нефропатия, системные заболевания и васкулиты (поражении почек при СКВ, узелковом периартериите, грануломатозе Вегенера, синдроме Гудпасчера, синдроме Шенлейн-Геноха, тромбоцитопенической пурпуре у взрослых и гемолитико-уремическом синдроме у детей), бактериальном септическом эндокардите и СПИДе.
Диффузные заболевания паренхимы Ультразвуковые проявления большого количества хронических заболеваний почек неспецифичны и характеризуются диффузными изменениями паренхимы. К ним относятся: имунные заболевания ( гломерулонефрит), врожденные аномалии развития структур паренхимы ( гломерулопатии, тубулопатии), амилоидоз, диабетическая нефропатия, системные заболевания и васкулиты (поражении почек при СКВ, узелковом периартериите, грануломатозе Вегенера, синдроме Гудпасчера, синдроме Шенлейн-Геноха, тромбоцитопенической пурпуре у взрослых и гемолитико-уремическом синдроме у детей), бактериальном септическом эндокардите и СПИДе.
 В начале заболевания ультразвуковая картина не изменена. При прогрессировании почки чаще увеличены в размерах. Характерно двустороннее поражение. Эхогенность паренхимы повышена, появляется синдром «выделяющихся пирамидок» , корково-мозговая дифференцировка сохранена. В последующем происходит снижение корково-медуллярной дифференцировки, паренхима неоднородно повышенной эхогенности, затем начинается уменьшение объема почек , истончение паренхимы, появляется неровность и нечеткость контуров. На стадии нефросклероза почка практически неотличима от окружающей клетчатки.
В начале заболевания ультразвуковая картина не изменена. При прогрессировании почки чаще увеличены в размерах. Характерно двустороннее поражение. Эхогенность паренхимы повышена, появляется синдром «выделяющихся пирамидок» , корково-мозговая дифференцировка сохранена. В последующем происходит снижение корково-медуллярной дифференцировки, паренхима неоднородно повышенной эхогенности, затем начинается уменьшение объема почек , истончение паренхимы, появляется неровность и нечеткость контуров. На стадии нефросклероза почка практически неотличима от окружающей клетчатки.





 Травма почек. Наиболее распространена классификация травм почки H. A. Лопаткина (1986). 1 — ушиб почки , встречается в 80% случаев, микроскопически отмечаются множественные кровоизлияния в почечной паренхиме при отсутствии макроскопического её разрыва и субкапсулярной гематомы. 2 — повреждения окружающей почку жировой клетчатки и разрывы фиброзной капсулы , что может сопровождаться мелкими надрывами коры почки. В паранефральной клетчатке обнаруживают гематому чаще в виде имбибиции кровью. 3 — подкапсульный разрыв паренхимы, не проникающий в лоханку и чашечки. Обычно присутствует большая субкапсулярная гематома.
Травма почек. Наиболее распространена классификация травм почки H. A. Лопаткина (1986). 1 — ушиб почки , встречается в 80% случаев, микроскопически отмечаются множественные кровоизлияния в почечной паренхиме при отсутствии макроскопического её разрыва и субкапсулярной гематомы. 2 — повреждения окружающей почку жировой клетчатки и разрывы фиброзной капсулы , что может сопровождаться мелкими надрывами коры почки. В паранефральной клетчатке обнаруживают гематому чаще в виде имбибиции кровью. 3 — подкапсульный разрыв паренхимы, не проникающий в лоханку и чашечки. Обычно присутствует большая субкапсулярная гематома.

 4 — разрывы фиброзной капсулы и паренхимы почки с распространением на лоханку или чашечки. Столь массивное повреждение ведёт к кровоизлиянию и затёкам мочи в паранефральную клетчатку с формированием урогематомы. Клинически подобные повреждения характеризуются профузной гематурией. 5 — размозжение органа , при которых нередко повреждены и другие органы брюшной полости. 6 — отрыв почки от почечной ножки , а также изолированное повреждение почечных сосудов с сохранением целости самой почки, которое сопровождается интенсивным кровотечением и может привести к смерти пострадавшего.
4 — разрывы фиброзной капсулы и паренхимы почки с распространением на лоханку или чашечки. Столь массивное повреждение ведёт к кровоизлиянию и затёкам мочи в паранефральную клетчатку с формированием урогематомы. Клинически подобные повреждения характеризуются профузной гематурией. 5 — размозжение органа , при которых нередко повреждены и другие органы брюшной полости. 6 — отрыв почки от почечной ножки , а также изолированное повреждение почечных сосудов с сохранением целости самой почки, которое сопровождается интенсивным кровотечением и может привести к смерти пострадавшего.

 Опухолевые заболевания почек • Доброкачественные: органоспецифичные и органонеспечифичные • Злокачественные: органоспецифичные и органонеспечифичные • Опухоли при заболеваниях кроветворной и лимфоидной ткани • Метастатические опухоли
Опухолевые заболевания почек • Доброкачественные: органоспецифичные и органонеспечифичные • Злокачественные: органоспецифичные и органонеспечифичные • Опухоли при заболеваниях кроветворной и лимфоидной ткани • Метастатические опухоли
 Доброкачественные опухоли Для доброкачественных опухолей чаще характерна гомогенная структура, правильная форма, ровность и четкость контуров, неинвазивный рост, но это не позволяет исключить рак! • Органоспецифичные: аденомы, ангиомиолипомы, уротелиальные папилломы
Доброкачественные опухоли Для доброкачественных опухолей чаще характерна гомогенная структура, правильная форма, ровность и четкость контуров, неинвазивный рост, но это не позволяет исключить рак! • Органоспецифичные: аденомы, ангиомиолипомы, уротелиальные папилломы
 1. Аденома – морфологически аденома почки сходна с высокодифференцированным почечно-клеточным раком, и существует гипотеза о том, что она является ранней формой почечной аденокарциномы. По общей гистологической структуре аденомы могут быть ацинарными и тубулярными, папиллярными, солидными, трабекулярными, кистозными, смешанными, фиброаденомами. К аденомам относят только хорошо дифференцированные опухоли не более 1 см в диаметре. Аденому более 3 см в диаметре рассматривают как злокачественную опухоль.
1. Аденома – морфологически аденома почки сходна с высокодифференцированным почечно-клеточным раком, и существует гипотеза о том, что она является ранней формой почечной аденокарциномы. По общей гистологической структуре аденомы могут быть ацинарными и тубулярными, папиллярными, солидными, трабекулярными, кистозными, смешанными, фиброаденомами. К аденомам относят только хорошо дифференцированные опухоли не более 1 см в диаметре. Аденому более 3 см в диаметре рассматривают как злокачественную опухоль.
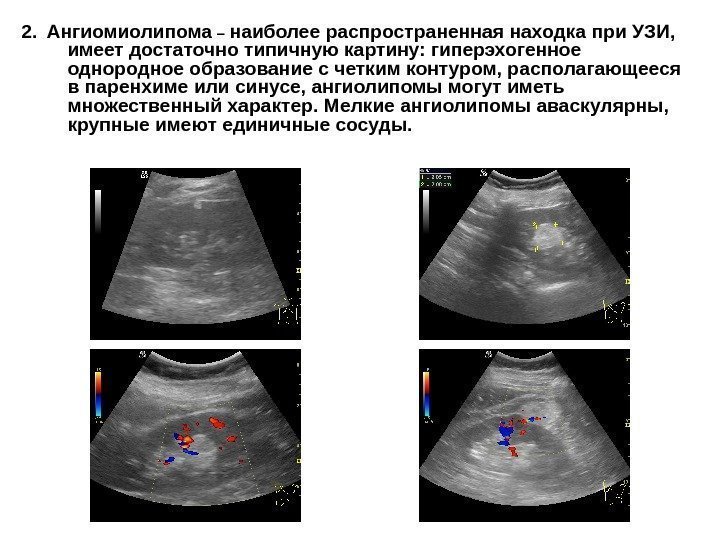
 2. Ангиомиолипома – наиболее распространенная находка при УЗИ, имеет достаточно типичную картину: гиперэхогенное однородное образование с четким контуром, располагающееся в паренхиме или синусе, ангиолипомы могут иметь множественный характер. Мелкие ангиолипомы аваскулярны, крупные имеют единичные сосуды.
2. Ангиомиолипома – наиболее распространенная находка при УЗИ, имеет достаточно типичную картину: гиперэхогенное однородное образование с четким контуром, располагающееся в паренхиме или синусе, ангиолипомы могут иметь множественный характер. Мелкие ангиолипомы аваскулярны, крупные имеют единичные сосуды.

 3. Уротелиальная папиллома – 5— 10 % первичных опухолей почек и развивается в выстилке лоханок. Это доброкачественные папилломы и папиллярные карциномы. Доброкачественные папилломы трудно отличить от высокодифференцированного папиллярного рака. Макроскопически папиллома обычно представляет собой отграниченную, плотную или мягкую опухоль на тонкой длинной или короткой ножке, реже — на широком основании. В редких случаях папилломы достигают больших размеров. Поверхность папилломы неровная, мелко или крупнозернистая, напоминает цветную капусту или петушиные гребешки, может быть уплотнена за счёт отложения солей кальция
3. Уротелиальная папиллома – 5— 10 % первичных опухолей почек и развивается в выстилке лоханок. Это доброкачественные папилломы и папиллярные карциномы. Доброкачественные папилломы трудно отличить от высокодифференцированного папиллярного рака. Макроскопически папиллома обычно представляет собой отграниченную, плотную или мягкую опухоль на тонкой длинной или короткой ножке, реже — на широком основании. В редких случаях папилломы достигают больших размеров. Поверхность папилломы неровная, мелко или крупнозернистая, напоминает цветную капусту или петушиные гребешки, может быть уплотнена за счёт отложения солей кальция
 Органонеспецифичные: лейомиомы, рабдомиомы, нейриномы, лимфангиомы • Лейомиома – относится к числу доброкачественных мезенхимальных новообразований и обычно формируется из гладких мышц почечной капсулы; кроме того, источником развития лейомиомы может быть мышечная ткань лоханки или мышечные элементы сосудов коркового слоя почки. Обычно опухоль не превышает нескольких миллиметров, не имеет клинической симптоматики и является случайной находкой. Наряду с этим описаны казуистические наблюдения лейомиом гигантских размеров. Лейомиомы имеют солидное строение, четкие ровные контуры. Эхогенность их чаще ниже эхогенности паренхимы почки.
Органонеспецифичные: лейомиомы, рабдомиомы, нейриномы, лимфангиомы • Лейомиома – относится к числу доброкачественных мезенхимальных новообразований и обычно формируется из гладких мышц почечной капсулы; кроме того, источником развития лейомиомы может быть мышечная ткань лоханки или мышечные элементы сосудов коркового слоя почки. Обычно опухоль не превышает нескольких миллиметров, не имеет клинической симптоматики и является случайной находкой. Наряду с этим описаны казуистические наблюдения лейомиом гигантских размеров. Лейомиомы имеют солидное строение, четкие ровные контуры. Эхогенность их чаще ниже эхогенности паренхимы почки.
 • Рабдомиома – пухоль почки, построенная из поперечнополосатой мышечной ткани, в норме не входящей в состав почки, встречается исключительно редко. Ряд исследователей относит рабдомиому почек не к истинным опухолям, а к тератомам. Гистологически опухоль состоит в основном из переплетающихся пучков поперечнополосатых мышечных волокон с поперечной и продольной исчерченностью. • Нейринома ( шваннома ) — это доброкачественное образование, возникающее из клеток миелиновой оболочки черепных, спинномозговых и периферических нервов. Встречается крайне редко.
• Рабдомиома – пухоль почки, построенная из поперечнополосатой мышечной ткани, в норме не входящей в состав почки, встречается исключительно редко. Ряд исследователей относит рабдомиому почек не к истинным опухолям, а к тератомам. Гистологически опухоль состоит в основном из переплетающихся пучков поперечнополосатых мышечных волокон с поперечной и продольной исчерченностью. • Нейринома ( шваннома ) — это доброкачественное образование, возникающее из клеток миелиновой оболочки черепных, спинномозговых и периферических нервов. Встречается крайне редко.
 • Лимфангиома — доброкачественная опухоль лимфатической системы , микроскопическая структура которой напоминает тонкостенные кисты различных размеров от 0, 2 -0, 3 см до крупных образований. Лимфангиомы составляют примерно 10 -12% всех доброкачественных образований у детей. Различают простые, кавернозные и кистозные лимфангиомы. По мнению многих авторов, она занимает промежуточное положение между опухолью и пороком развития. Лимфангиома обладает ограниченным ростом, не подвергается малигнизации. Преимущественная локализация лимфангиом — кожа, подкожная клетчатка. В отдельных случаях лимфангиома может развиться в тканях языка, печени, селезёнки, почек, а также в клетчатке средостения и забрюшинного пространства.
• Лимфангиома — доброкачественная опухоль лимфатической системы , микроскопическая структура которой напоминает тонкостенные кисты различных размеров от 0, 2 -0, 3 см до крупных образований. Лимфангиомы составляют примерно 10 -12% всех доброкачественных образований у детей. Различают простые, кавернозные и кистозные лимфангиомы. По мнению многих авторов, она занимает промежуточное положение между опухолью и пороком развития. Лимфангиома обладает ограниченным ростом, не подвергается малигнизации. Преимущественная локализация лимфангиом — кожа, подкожная клетчатка. В отдельных случаях лимфангиома может развиться в тканях языка, печени, селезёнки, почек, а также в клетчатке средостения и забрюшинного пространства.
 Злокачественые опухоли Органоспецифичные: • Почечноклеточный рак • Переходноклеточный рак • Опухоль Вильмса
Злокачественые опухоли Органоспецифичные: • Почечноклеточный рак • Переходноклеточный рак • Опухоль Вильмса
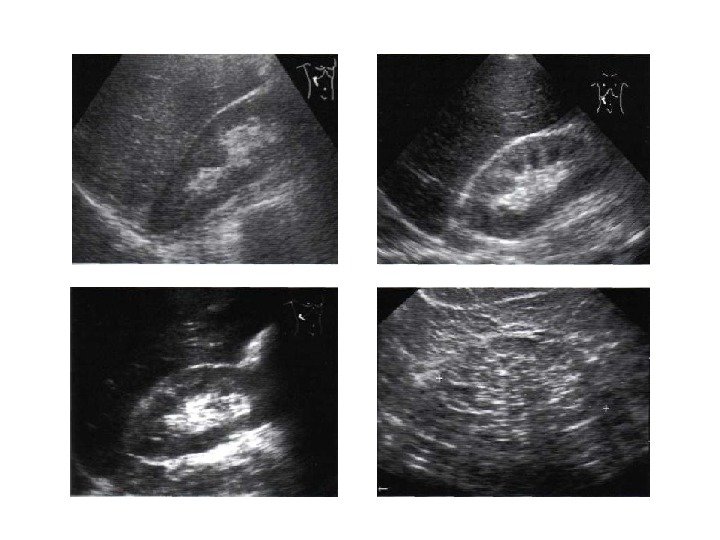
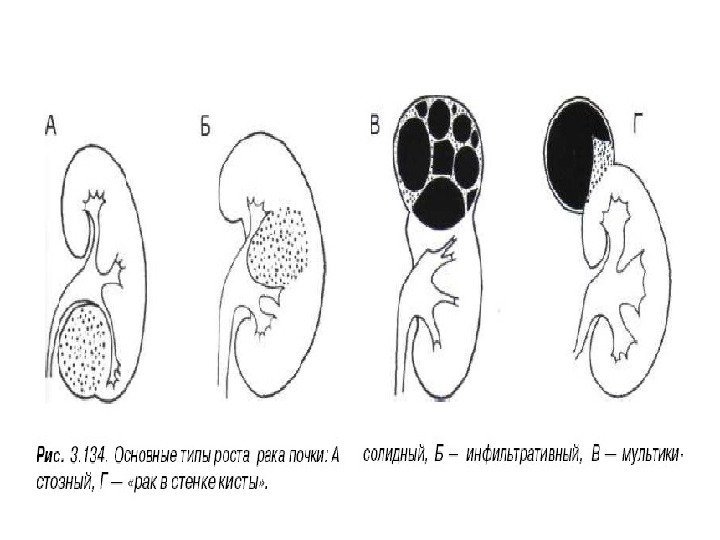
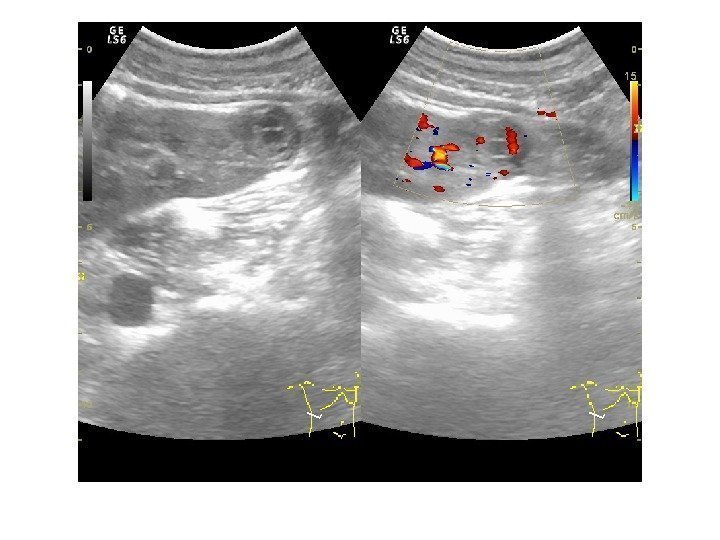
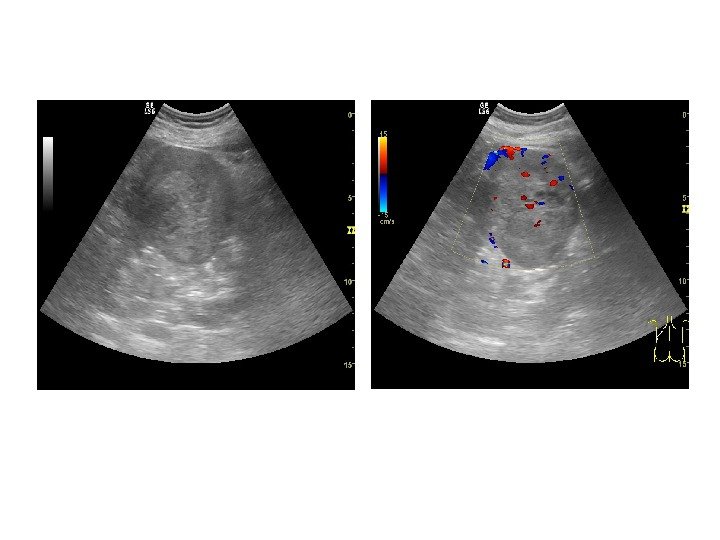
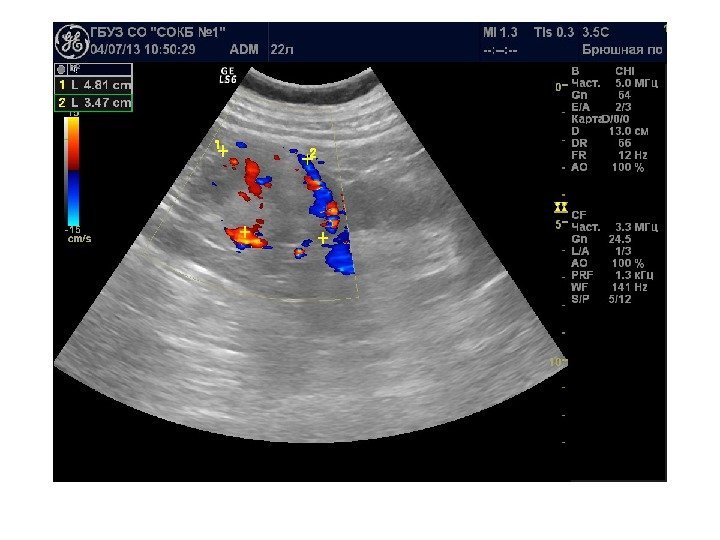
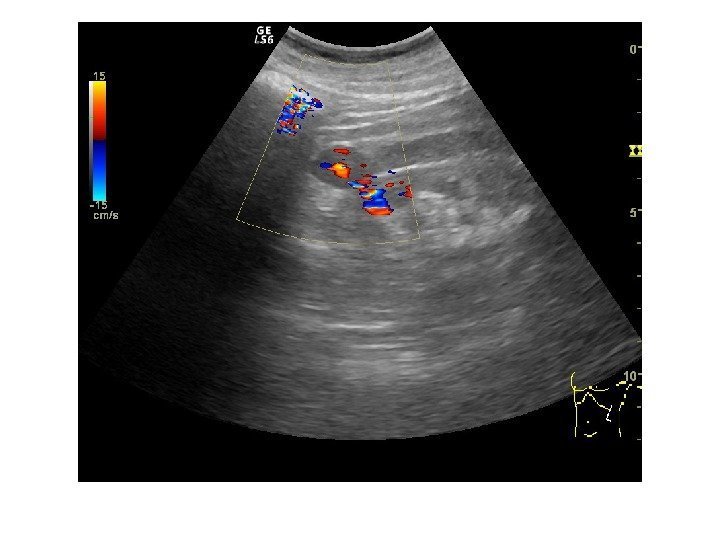
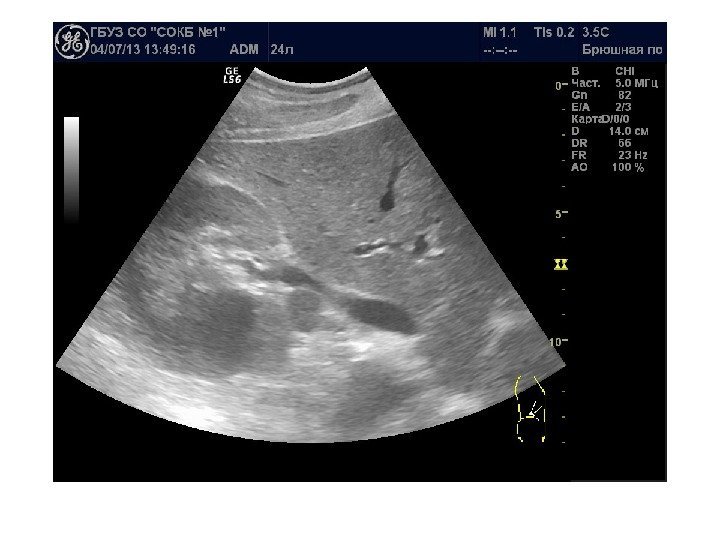
 • Почечноклеточный рак –(аденокарцинома, гипернефрома) составляет 80% всех опухолевых поражений почек. Сонографически имеет 4 основных типа строения: 1 -с олидный тип – наиболее частый. Опухоль выглядит как изо- или гипоэхогенное образование округлой формы с четкими контурами, может определяться псевдокапсула из фиброзной ткани, возникающая из-за компрессии и ишемии тканей на границе с соседними участками паренхимы, «малые» (< 3 см) опухоли могут иметь повышенную эхогенность и могут напоминать ангиомиолипому, но обычно имеют гипоэхогенный ободок по периферии, внутриопухолевые кисты. Опухоль больших размеров может содержать кистоподобные участки некротического распада и кальцинаты.
• Почечноклеточный рак –(аденокарцинома, гипернефрома) составляет 80% всех опухолевых поражений почек. Сонографически имеет 4 основных типа строения: 1 -с олидный тип – наиболее частый. Опухоль выглядит как изо- или гипоэхогенное образование округлой формы с четкими контурами, может определяться псевдокапсула из фиброзной ткани, возникающая из-за компрессии и ишемии тканей на границе с соседними участками паренхимы, «малые» (< 3 см) опухоли могут иметь повышенную эхогенность и могут напоминать ангиомиолипому, но обычно имеют гипоэхогенный ободок по периферии, внутриопухолевые кисты. Опухоль больших размеров может содержать кистоподобные участки некротического распада и кальцинаты.
 2 — инфильтративный (саркомоподобный) — опухоль распространяется по направлению к воротам почки, инфильтрируя структуры центрального эхокомплекса, почка сохраняет свою бобовидную форму, но изменяет свою структуру на диффузно-неоднородную. 3 — мультикистозный — определяется образование с мелкосотовой структурой, напоминающее мультилокулярную кисту. В отличие от последней, внутренние стенки опухоли имеют невысокую эхогенность и часто неравномерно утолщены. 4 — Очень редко почечно-клеточный рак может возникать в стенке простой кисты. Опухоль выглядит как тканевая структура на внутренней поверхности стенки кисты с внутренним кровотоком при ЦДК и ЭД. Содержимое кисты может быть анэхогенным, а также неоднородным, скрывающим опухолевую ткань.
2 — инфильтративный (саркомоподобный) — опухоль распространяется по направлению к воротам почки, инфильтрируя структуры центрального эхокомплекса, почка сохраняет свою бобовидную форму, но изменяет свою структуру на диффузно-неоднородную. 3 — мультикистозный — определяется образование с мелкосотовой структурой, напоминающее мультилокулярную кисту. В отличие от последней, внутренние стенки опухоли имеют невысокую эхогенность и часто неравномерно утолщены. 4 — Очень редко почечно-клеточный рак может возникать в стенке простой кисты. Опухоль выглядит как тканевая структура на внутренней поверхности стенки кисты с внутренним кровотоком при ЦДК и ЭД. Содержимое кисты может быть анэхогенным, а также неоднородным, скрывающим опухолевую ткань.









 Переходно-клеточный рак — опухоль, происходящая из уроэпителия чашечно-лоханочной системы почки и мочевых путей. Выглядит как гипоэхогенное однородное образование, заполняющее структуры чашечно-лоханочной системы почки, при ЦДК в опухоли может выявляться внутренний кровоток. Опухоль может прорастать из ЧЛС в паренхиму почки. Особенностью переходно-клеточного рака является его способность к распространению в нижележащие мочевые пути — мочеточник и мочевой пузырь
Переходно-клеточный рак — опухоль, происходящая из уроэпителия чашечно-лоханочной системы почки и мочевых путей. Выглядит как гипоэхогенное однородное образование, заполняющее структуры чашечно-лоханочной системы почки, при ЦДК в опухоли может выявляться внутренний кровоток. Опухоль может прорастать из ЧЛС в паренхиму почки. Особенностью переходно-клеточного рака является его способность к распространению в нижележащие мочевые пути — мочеточник и мочевой пузырь

 Опухоль Вильмса — нефробластома — злокачественная опухоль почки, развивающаяся из метанефрогенной ткани (эмбриональной ткани почек). Нефробластома занимает пятое место по частоте среди всех злокачественных заболеваний у детей. Возрастной пик заболеваемости приходится на 3 года, хотя опухоль считается врожденной. Мальчики и девочки заболевают одинаково часто, опухоль может возникать в любом участке почки. Приблизительно у 5% больных наблюдается первично двустороннее поражение почек. Крайне редко нефробластома может возникать экстраренально по ходу эмбриональной миграции метанефрогенной ткани.
Опухоль Вильмса — нефробластома — злокачественная опухоль почки, развивающаяся из метанефрогенной ткани (эмбриональной ткани почек). Нефробластома занимает пятое место по частоте среди всех злокачественных заболеваний у детей. Возрастной пик заболеваемости приходится на 3 года, хотя опухоль считается врожденной. Мальчики и девочки заболевают одинаково часто, опухоль может возникать в любом участке почки. Приблизительно у 5% больных наблюдается первично двустороннее поражение почек. Крайне редко нефробластома может возникать экстраренально по ходу эмбриональной миграции метанефрогенной ткани.
 Выделяют два главных типа нефробластомы: 1. Нефробластома с благоприятным гистологическим строением 2. Нефробластома с неблагоприятным гистологическим строением
Выделяют два главных типа нефробластомы: 1. Нефробластома с благоприятным гистологическим строением 2. Нефробластома с неблагоприятным гистологическим строением
 При опухолях неблагоприятного гистологического строения ядра опухолевых клеток очень крупные и измененные, это состояние называется анаплазией. Чем более выражены явления анаплазии, тем хуже исход заболевания. Длительное время опухоль растет в капсуле почки, однако даже в начальных периодах роста опухоли может отмечаться ее гематогенное и лимфогенное метастазирование. Метастазами чаще всего поражаются легкие, печень, кости и забрюшинные лимфатические узлы
При опухолях неблагоприятного гистологического строения ядра опухолевых клеток очень крупные и измененные, это состояние называется анаплазией. Чем более выражены явления анаплазии, тем хуже исход заболевания. Длительное время опухоль растет в капсуле почки, однако даже в начальных периодах роста опухоли может отмечаться ее гематогенное и лимфогенное метастазирование. Метастазами чаще всего поражаются легкие, печень, кости и забрюшинные лимфатические узлы
 Благоприятное гистологическое строение означает отсутствие признаков анаплазии и хороший прогноз. В 95% случаев выявляется благоприятное гистологическое строение нефробластомы – такой тип нефробластом диагностируется лишь при достижении ими больших размеров, средний вес такой нефробластомы составляет около 500 гр.
Благоприятное гистологическое строение означает отсутствие признаков анаплазии и хороший прогноз. В 95% случаев выявляется благоприятное гистологическое строение нефробластомы – такой тип нефробластом диагностируется лишь при достижении ими больших размеров, средний вес такой нефробластомы составляет около 500 гр.
 • Органонеспецифичные: опухоли мезенхимального происхождения Саркома почки – это редкое опухолевое заболевание соединительной ткани почки, которое встречается в менее 1% случаев. Его проявления такие же, как и при почечно-клеточном раке: гематурия, боль в боку или пальпируемая опухоль в животе. Различить рак почки от саркомы без инструментальных методов диагностики бывает очень трудно, поэтому точный диагноз обычно определяется после КТ или МРТ. Саркома может приводить к возникновению гетерогенных участков некроза и геморрагии. Забрюшинные саркомы могут прорастать почку.
• Органонеспецифичные: опухоли мезенхимального происхождения Саркома почки – это редкое опухолевое заболевание соединительной ткани почки, которое встречается в менее 1% случаев. Его проявления такие же, как и при почечно-клеточном раке: гематурия, боль в боку или пальпируемая опухоль в животе. Различить рак почки от саркомы без инструментальных методов диагностики бывает очень трудно, поэтому точный диагноз обычно определяется после КТ или МРТ. Саркома может приводить к возникновению гетерогенных участков некроза и геморрагии. Забрюшинные саркомы могут прорастать почку.
 • Опухоли при заболеваниях кроветворной и лимфоидной ткани : Ультразвуковое исследование при лимфоме позволяет выявить следующие варианты изменений: (1) диффузное увеличение почек (2) очаговое образование в паренхиме почки (3) множественные очаговые образования в паренхиме (4) очаговое образование в границах почечного синуса (5) окололоханочная и околомочеточниковая инфильтрация, состояние почки, напоминающее гидронефроз (6) инвазия почки образованием забрюшинного пространства (7) инфильтрация забрюшинной клетчатки, напоминающая околопочечную гематому
• Опухоли при заболеваниях кроветворной и лимфоидной ткани : Ультразвуковое исследование при лимфоме позволяет выявить следующие варианты изменений: (1) диффузное увеличение почек (2) очаговое образование в паренхиме почки (3) множественные очаговые образования в паренхиме (4) очаговое образование в границах почечного синуса (5) окололоханочная и околомочеточниковая инфильтрация, состояние почки, напоминающее гидронефроз (6) инвазия почки образованием забрюшинного пространства (7) инфильтрация забрюшинной клетчатки, напоминающая околопочечную гематому
 • Метастатические опухоли: Источниками очагового метастатического поражения почек являются опухоли легких, желудка, матки и придатков, кишечника, противоположной почки, а также поджелудочной, молочной и щитовидной желез. Заподозрить метастатическое поражение почек возможно при обнаружении в одной или обеих почках множественных (два и более) очагов сходной эхоструктуры.
• Метастатические опухоли: Источниками очагового метастатического поражения почек являются опухоли легких, желудка, матки и придатков, кишечника, противоположной почки, а также поджелудочной, молочной и щитовидной желез. Заподозрить метастатическое поражение почек возможно при обнаружении в одной или обеих почках множественных (два и более) очагов сходной эхоструктуры.
 Классификация ТМ N Тх – недостаточно данных для оценки первичной опухоли Т 0 – первичная опухоль не определяется Т 1 – опухоль не более 7 см в наибольшем измерении, ограниченная почкой Т 1 а – опухоль не более 4 см Т 1 b — опухоль более 4 см, но менее 7 см Т 2 – опухоль более 7 см в наибольшем измерении, ограниченная почкой Т 3 – опухоль распространяется в крупные вены, либо есть инвазия надпочечника или окружающих тканей, но нет выхода опухоли за пределы фасции Герота. Т 3 а – опухолевая инвазия надпочечника или паранефральной клетчатки в пределах фасции Герота. Т 3 b – опухоль распространяется на почечную вену или в нижнюю полую вену ниже диафрагмы. Т 3 с – опухоль распространяется в нижнюю полую вену выше диафрагмы или есть инвазия стенки нижней полой вены. Т 4 – опухоль распространяется за пределы фасции Герота.
Классификация ТМ N Тх – недостаточно данных для оценки первичной опухоли Т 0 – первичная опухоль не определяется Т 1 – опухоль не более 7 см в наибольшем измерении, ограниченная почкой Т 1 а – опухоль не более 4 см Т 1 b — опухоль более 4 см, но менее 7 см Т 2 – опухоль более 7 см в наибольшем измерении, ограниченная почкой Т 3 – опухоль распространяется в крупные вены, либо есть инвазия надпочечника или окружающих тканей, но нет выхода опухоли за пределы фасции Герота. Т 3 а – опухолевая инвазия надпочечника или паранефральной клетчатки в пределах фасции Герота. Т 3 b – опухоль распространяется на почечную вену или в нижнюю полую вену ниже диафрагмы. Т 3 с – опухоль распространяется в нижнюю полую вену выше диафрагмы или есть инвазия стенки нижней полой вены. Т 4 – опухоль распространяется за пределы фасции Герота.
 N х – регионарные лимфатические узлы не могут быть оценены. N 0 – нет метастазов в регионарных лимфатических узлах. N 1 – метастаз в одном регионарном лимфатическом узле. N 2 – метастазы более чем в одном регионарном лимфатическом узле. Мх – отдаленные метастазы не могут быть оценены. М 0 – нет отдаленных метастазов. М 1 – отдаленные метастазы
N х – регионарные лимфатические узлы не могут быть оценены. N 0 – нет метастазов в регионарных лимфатических узлах. N 1 – метастаз в одном регионарном лимфатическом узле. N 2 – метастазы более чем в одном регионарном лимфатическом узле. Мх – отдаленные метастазы не могут быть оценены. М 0 – нет отдаленных метастазов. М 1 – отдаленные метастазы
 Распространенность опухолевого процесса После визуализации опухоли необходимо определить локализацию, эхоструктуру, эхогенность, контур, размеры, связь с чашечно-лоханочной системой и сосудистой ножкой почки, наличие опухолевого тромба в почечной и нижней полой вене , инвазию в надпочечник, распространение на паранефральную клетчатку и за пределы фасции Герота ( неровные, нечеткие контуры, отсутствие подвижности при дыхании, отсутствие границы между опухолью и прилежащими структурами: печенью, селезенкой, поджелудочной железой, петлями кишечника, мышцами боковой или задней брюшной стенки).
Распространенность опухолевого процесса После визуализации опухоли необходимо определить локализацию, эхоструктуру, эхогенность, контур, размеры, связь с чашечно-лоханочной системой и сосудистой ножкой почки, наличие опухолевого тромба в почечной и нижней полой вене , инвазию в надпочечник, распространение на паранефральную клетчатку и за пределы фасции Герота ( неровные, нечеткие контуры, отсутствие подвижности при дыхании, отсутствие границы между опухолью и прилежащими структурами: печенью, селезенкой, поджелудочной железой, петлями кишечника, мышцами боковой или задней брюшной стенки).
 Выявление метастатического поражения лимфатических узлов: осмотр лимфоузлов в воротах почки, возле аорты и нижней полой вены вокруг, выше и ниже почечных сосудов. Метастазы могут выявляться в заднем средостении и левой надключичной области. Метастазы отдаленных органов: типичны метастазы в печень, кости, надпочечники, легкие.
Выявление метастатического поражения лимфатических узлов: осмотр лимфоузлов в воротах почки, возле аорты и нижней полой вены вокруг, выше и ниже почечных сосудов. Метастазы могут выявляться в заднем средостении и левой надключичной области. Метастазы отдаленных органов: типичны метастазы в печень, кости, надпочечники, легкие.

 ЦДК опухолевого поражения Согласно сосудистой картине выделяется 5 типов кровоснабжения очаговых образований почек ( Jinzaki et al (1998 ) ) тип 0 — сигнал отсутствует, тип 1 — внутриопухолевые и очаговые сигналы, тип 2 — пенетрирующие сосуды, тип 3 — периферическое кровоснабжение, тип 4 — смешанное периферическое и пенетрирующее кровоснабжение. Считается, что типы 0, 1, 2 не характерны для рака почки, при этом заболевании чаще встречаются типы 3 и 4. При ангиомиолипомах чаще регистрируются типы 1 и 2. Для кист почек характерен 0 тип кровоснабжения.
ЦДК опухолевого поражения Согласно сосудистой картине выделяется 5 типов кровоснабжения очаговых образований почек ( Jinzaki et al (1998 ) ) тип 0 — сигнал отсутствует, тип 1 — внутриопухолевые и очаговые сигналы, тип 2 — пенетрирующие сосуды, тип 3 — периферическое кровоснабжение, тип 4 — смешанное периферическое и пенетрирующее кровоснабжение. Считается, что типы 0, 1, 2 не характерны для рака почки, при этом заболевании чаще встречаются типы 3 и 4. При ангиомиолипомах чаще регистрируются типы 1 и 2. Для кист почек характерен 0 тип кровоснабжения.
 Дифференциальная диагностика Опухоли почек дифференцировать от: 1. «Горбатой» почки 2. Гипертрофии почечного столбика ( колонки Бертини) 3. Кист почек, особенно с негомогенным содержимым, перегородками и пристеночными включениями 4. Абсцессов и карбункулов 5. Ксантогранулематозного пиелонефрита 6. Паранефрального абсцесса 7. Паранефральной гематомы
Дифференциальная диагностика Опухоли почек дифференцировать от: 1. «Горбатой» почки 2. Гипертрофии почечного столбика ( колонки Бертини) 3. Кист почек, особенно с негомогенным содержимым, перегородками и пристеночными включениями 4. Абсцессов и карбункулов 5. Ксантогранулематозного пиелонефрита 6. Паранефрального абсцесса 7. Паранефральной гематомы


