Респираторная поддержка на этапе родильного дома. Кянксеп А.Н.






























































61-respiratornaya_podderghka_na_etape_rodilynogo_doma.ppt
- Количество слайдов: 77
 Респираторная поддержка на этапе родильного дома. Кянксеп А.Н. СПб ГБУЗ «Родильный дом №17» СПбГПМУ, кафедра педиатрии, эндокринологии и абилитологии ФП и ДПО
Респираторная поддержка на этапе родильного дома. Кянксеп А.Н. СПб ГБУЗ «Родильный дом №17» СПбГПМУ, кафедра педиатрии, эндокринологии и абилитологии ФП и ДПО
 Нормативные документы Методические рекомендации МЗ РФ N 15-4/10/2-3204 от 21.04.2010г. «Первичная и реанимационная помощь новорожденным детям» Методическое письмо МЗ РФ N 15-0/10/2-11336 от 16.11.2011г. «Интенсивная терапия и принципы выхаживания детей с экстемально низкой и очень низкой массой тела при рождении» Методические рекомендации РАСПМ «Ведение новорожденных с респираторным дистресс синдромом» 2014 г.
Нормативные документы Методические рекомендации МЗ РФ N 15-4/10/2-3204 от 21.04.2010г. «Первичная и реанимационная помощь новорожденным детям» Методическое письмо МЗ РФ N 15-0/10/2-11336 от 16.11.2011г. «Интенсивная терапия и принципы выхаживания детей с экстемально низкой и очень низкой массой тела при рождении» Методические рекомендации РАСПМ «Ведение новорожденных с респираторным дистресс синдромом» 2014 г.
 European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2010 Update European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2007
European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2010 Update European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2007
 Пренатальная помощь.
Пренатальная помощь.
 European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update Профилактику РДС следует начинать до рождения ребенка. Пренатальное использование гормонов снижает риск развития РДС, ВЖК и НЭК. Оптимальное время родоразрешения от 24 ч до 7 сут от момента начала гормонотерапии.
European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update Профилактику РДС следует начинать до рождения ребенка. Пренатальное использование гормонов снижает риск развития РДС, ВЖК и НЭК. Оптимальное время родоразрешения от 24 ч до 7 сут от момента начала гормонотерапии.
 European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update Беременные из групп высокого риска должны госпитализироваться в перинатальные центры. Всем беременным с угрозой преждевременных родов с 23 по 34 нед проводится курс гормонопрофилактики бета- или дексаметазоном. Повторный курс гормонов проводится через 2-3 нед если срок гестации менее 33 нед. При плановом кесаревом сечении гормонопрофилактика может быть проведена до достижения доношенного срока. При преждевременном излитии околоплодных вод проводится антибиотикотерапия для снижения риска преждевременных родов. Для транспортировки в перинатальный центр и/или окончания курса профилактики РДС используются короткие курсы токолитиков.
European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update Беременные из групп высокого риска должны госпитализироваться в перинатальные центры. Всем беременным с угрозой преждевременных родов с 23 по 34 нед проводится курс гормонопрофилактики бета- или дексаметазоном. Повторный курс гормонов проводится через 2-3 нед если срок гестации менее 33 нед. При плановом кесаревом сечении гормонопрофилактика может быть проведена до достижения доношенного срока. При преждевременном излитии околоплодных вод проводится антибиотикотерапия для снижения риска преждевременных родов. Для транспортировки в перинатальный центр и/или окончания курса профилактики РДС используются короткие курсы токолитиков.
 Стабилизация в родильном зале.
Стабилизация в родильном зале.
 European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update Около половины объема крови недоношенных детей содержится в плаценте. Отсроченное пережатие пуповины (30-60 сек) у недоношенных детей приводит к увеличению гематокрита, уменьшает потребность в гемотрансфузиях, частоту НЭК и почти 50% снижение частоты ВЖК.
European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update Около половины объема крови недоношенных детей содержится в плаценте. Отсроченное пережатие пуповины (30-60 сек) у недоношенных детей приводит к увеличению гематокрита, уменьшает потребность в гемотрансфузиях, частоту НЭК и почти 50% снижение частоты ВЖК.
 European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update Пережатие пуповины, по возможности, проводится после 60 сек, при этом ребенок находится ниже уровня матери. Начальная концентрация кислорода – 21-30%, далее под контролем пульсоксиметрии. При наличии самостоятельного дыхания стабилизацию начинают с использования CPAP с давлением 5-6 мм вод ст. Интубация проводится только при неэффективности вентилляции с положительным давлением через маску. Интубированным детям вводится сурфактант. Для профилактики гипотермии у детей до 28 нед используются пластиковые пакеты или пленка. При использовании источника лучистого тепла необходимо использовать сервоконтроль в течении 10 мин для исключения перегрева.
European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update Пережатие пуповины, по возможности, проводится после 60 сек, при этом ребенок находится ниже уровня матери. Начальная концентрация кислорода – 21-30%, далее под контролем пульсоксиметрии. При наличии самостоятельного дыхания стабилизацию начинают с использования CPAP с давлением 5-6 мм вод ст. Интубация проводится только при неэффективности вентилляции с положительным давлением через маску. Интубированным детям вводится сурфактант. Для профилактики гипотермии у детей до 28 нед используются пластиковые пакеты или пленка. При использовании источника лучистого тепла необходимо использовать сервоконтроль в течении 10 мин для исключения перегрева.
 Нарушения становления функции дыхания у детей, рожденных с низкой и экстремально низкой массой тела (НЭНМТ), часто обуславливают необходимость в проведении у них респираторной поддержки с первых минут жизни.
Нарушения становления функции дыхания у детей, рожденных с низкой и экстремально низкой массой тела (НЭНМТ), часто обуславливают необходимость в проведении у них респираторной поддержки с первых минут жизни.
 В большинстве случаев респираторная терапия в родильном зале проводится с целью: 1) Стабилизации альвеол и поддержания функциональной остаточной емкости легких у глубоко недоношенных детей путем создания постоянного положительного давления в дыхательных путях (РЕЕР/СРАР), а также путем введения экзогенного сурфактанта. 2) Ограничения воздействия повреждающих факторов (ограничение дыхательного объема, использование минимально достаточной концентрации дополнительного кислорода под мониторным контролем ЧСС и оксигенации).
В большинстве случаев респираторная терапия в родильном зале проводится с целью: 1) Стабилизации альвеол и поддержания функциональной остаточной емкости легких у глубоко недоношенных детей путем создания постоянного положительного давления в дыхательных путях (РЕЕР/СРАР), а также путем введения экзогенного сурфактанта. 2) Ограничения воздействия повреждающих факторов (ограничение дыхательного объема, использование минимально достаточной концентрации дополнительного кислорода под мониторным контролем ЧСС и оксигенации).
 Сразу после рождения ребенка с НЭНМТ его легкие крайне подвержены действию повреждающих факторов механической ИВЛ. Проведение искусственной вентиляции легких (ИВЛ) приводит к множеству осложнений, одним из которых является повреждение легочной ткани и формирование бронхолегочной дисплазии (БЛД).
Сразу после рождения ребенка с НЭНМТ его легкие крайне подвержены действию повреждающих факторов механической ИВЛ. Проведение искусственной вентиляции легких (ИВЛ) приводит к множеству осложнений, одним из которых является повреждение легочной ткани и формирование бронхолегочной дисплазии (БЛД).
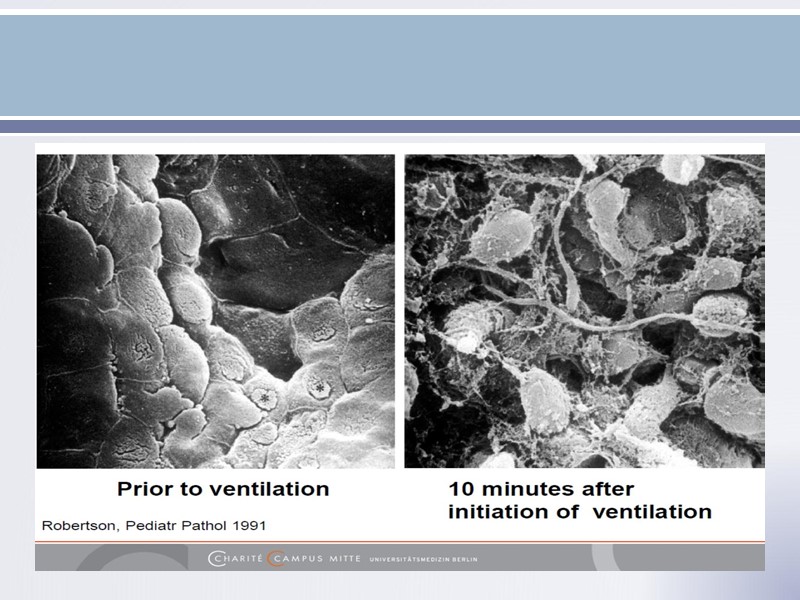
 Даже несколько вдохов искусственной вентиляции легких сделанные вскоре после рождения могут снизить ответ на сурфактант-терапию. Применение у недоношенных новорожденных ягнят ИВЛ, перед введением сурфактанта, приводило к снижению комплайнса и функциональной остаточной емкости легких (ФОЕ) уже через 4 часа и не улучшало ответ на сурфактанттерапию. Björklund LJ, Ingimarsson J, Curstedt T, Larsson A, Robertson B, Werner O. Lung recruitment at birth does not improve lung function in immature lambs receiving surfactant.Acta Anaesthesiol Scand. 2001 Sep;45(8):986-93.
Даже несколько вдохов искусственной вентиляции легких сделанные вскоре после рождения могут снизить ответ на сурфактант-терапию. Применение у недоношенных новорожденных ягнят ИВЛ, перед введением сурфактанта, приводило к снижению комплайнса и функциональной остаточной емкости легких (ФОЕ) уже через 4 часа и не улучшало ответ на сурфактанттерапию. Björklund LJ, Ingimarsson J, Curstedt T, Larsson A, Robertson B, Werner O. Lung recruitment at birth does not improve lung function in immature lambs receiving surfactant.Acta Anaesthesiol Scand. 2001 Sep;45(8):986-93.

 Наши действия должны быть направлены на уменьшение частоты использования инвазивных методик респираторной терапии (ИВЛ). В настоящее время использование дыхания с постоянным положительным давлением (CPAP) с первых минут жизни является эффективным методом терапии респираторного дистресс синдрома (РДС) и позволят избежать проведения ИВЛ.
Наши действия должны быть направлены на уменьшение частоты использования инвазивных методик респираторной терапии (ИВЛ). В настоящее время использование дыхания с постоянным положительным давлением (CPAP) с первых минут жизни является эффективным методом терапии респираторного дистресс синдрома (РДС) и позволят избежать проведения ИВЛ.
 Методическое письмо от 21.04.2010. Первичная и реанимационная помощь новорожденным детям. Методика СРАР применяется с профилактической целью с первых минут жизни у новорожденных, рожденных в сроке 27-32 недели беременности, при наличии регулярного спонтанного дыхания (в том числе – стонущего, сопровождающегося втяжением уступчивых мест) и ЧСС > 100 уд/мин.
Методическое письмо от 21.04.2010. Первичная и реанимационная помощь новорожденным детям. Методика СРАР применяется с профилактической целью с первых минут жизни у новорожденных, рожденных в сроке 27-32 недели беременности, при наличии регулярного спонтанного дыхания (в том числе – стонущего, сопровождающегося втяжением уступчивых мест) и ЧСС > 100 уд/мин.
 Методическое письмо от 21.04.2010. Первичная и реанимационная помощь новорожденным детям. При отсутствии дыхания, нерегулярном дыхании, дыхании типа «gasping» и/или брадикардии < 100 уд/мин после 30 секунд начальных мероприятий детям, родившимся после завершения 26 недели беременности, показана масочная ИВЛ. Недоношенным новорожденным, имевшим на нее адекватный ответ в виде повышения ЧСС > 100 уд/мин и появления спонтанного регулярного дыхания, следует начать проведение назального или масочного СРАР.
Методическое письмо от 21.04.2010. Первичная и реанимационная помощь новорожденным детям. При отсутствии дыхания, нерегулярном дыхании, дыхании типа «gasping» и/или брадикардии < 100 уд/мин после 30 секунд начальных мероприятий детям, родившимся после завершения 26 недели беременности, показана масочная ИВЛ. Недоношенным новорожденным, имевшим на нее адекватный ответ в виде повышения ЧСС > 100 уд/мин и появления спонтанного регулярного дыхания, следует начать проведение назального или масочного СРАР.
 Рекруитирующий маневр (продленное раздувание легких)
Рекруитирующий маневр (продленное раздувание легких)
 Методическое письмо от 21.04.2010. Первичная и реанимационная помощь новорожденным детям. Доношенные дети – поддержание пикового давления 30 см Н2O в течение 5 секунд является достаточным для формирования эффективной остаточной емкости легких. Недоношенные дети – 5-10 секундное раздувание легких с давлением 20 см Н2O так же эффективно формирует остаточную емкость легких.
Методическое письмо от 21.04.2010. Первичная и реанимационная помощь новорожденным детям. Доношенные дети – поддержание пикового давления 30 см Н2O в течение 5 секунд является достаточным для формирования эффективной остаточной емкости легких. Недоношенные дети – 5-10 секундное раздувание легких с давлением 20 см Н2O так же эффективно формирует остаточную емкость легких.
 Методическое письмо от 21.04.2010. Первичная и реанимационная помощь новорожденным детям. Прием выполняется однократно при отсутствии дыхания у ребенка, до начала ИВЛ. Использование в конце выдоха давления в 4-5см Н2O позволяет более эффективно поддерживать функциональную остаточную емкость легких у недоношенных детей.
Методическое письмо от 21.04.2010. Первичная и реанимационная помощь новорожденным детям. Прием выполняется однократно при отсутствии дыхания у ребенка, до начала ИВЛ. Использование в конце выдоха давления в 4-5см Н2O позволяет более эффективно поддерживать функциональную остаточную емкость легких у недоношенных детей.
 МЕТОДИЧЕСКОЕ ПИСЬМО от 16.11.2011 Интенсивная терапия и принципы выхаживания детей с экстремально низкой и очень низкой массой тела при рождении В случаях, когда у недоношенного ребенка с первой минуты жизни имеются показания для проведения ИВЛ, определенными клиническими преимуществами обладает маневр «продленного раздувания легких», выполняемый до начала традиционной искусственной вентиляции. Маневр «продленного раздувания» представляет собой «стартовый искусственный вдох» продолжительностью 15-20с с давлением 20 см Н2О.
МЕТОДИЧЕСКОЕ ПИСЬМО от 16.11.2011 Интенсивная терапия и принципы выхаживания детей с экстремально низкой и очень низкой массой тела при рождении В случаях, когда у недоношенного ребенка с первой минуты жизни имеются показания для проведения ИВЛ, определенными клиническими преимуществами обладает маневр «продленного раздувания легких», выполняемый до начала традиционной искусственной вентиляции. Маневр «продленного раздувания» представляет собой «стартовый искусственный вдох» продолжительностью 15-20с с давлением 20 см Н2О.
 У части недоношенных детей рожденных с брадикардией (ЧСС<100 / мин) с отсутствующим или неадекватным дыханием возможно восстановить кардио-респираторные функции не прибегая к интубации трахеи и ИВЛ.
У части недоношенных детей рожденных с брадикардией (ЧСС<100 / мин) с отсутствующим или неадекватным дыханием возможно восстановить кардио-респираторные функции не прибегая к интубации трахеи и ИВЛ.
 После отсасывания слизи из носоглотки (в течение 0-30 секунд) в случае неэффективности спонтанного дыхания (выраженные ретракции, раздувание крыльев носа или отсутствие спонтанного дыхания) детям рабочей группы назофаренгиально вводили интубационную трубку соответствующего массе тела диаметра. Интубационную трубку обрезали до длины – 6см.
После отсасывания слизи из носоглотки (в течение 0-30 секунд) в случае неэффективности спонтанного дыхания (выраженные ретракции, раздувание крыльев носа или отсутствие спонтанного дыхания) детям рабочей группы назофаренгиально вводили интубационную трубку соответствующего массе тела диаметра. Интубационную трубку обрезали до длины – 6см.
 Затем, с помощью Т-образного аппарата ИВЛ (Neopuff Infant Resuscitator; Fisher and Paykel, Auckland, New Zealand) проводили вдох в течение 10 секунд с давлением 20 см H2O (рекруитирущий маневр). Вдох проводился через 30-45 секунд после рождения. Во избежание падения постоянного давления в дыхательных путях, в течение вдоха ноздри и рот закрывали рукой.
Затем, с помощью Т-образного аппарата ИВЛ (Neopuff Infant Resuscitator; Fisher and Paykel, Auckland, New Zealand) проводили вдох в течение 10 секунд с давлением 20 см H2O (рекруитирущий маневр). Вдох проводился через 30-45 секунд после рождения. Во избежание падения постоянного давления в дыхательных путях, в течение вдоха ноздри и рот закрывали рукой.
 Если, на 50-65 секунде жизни сохранялись цианоз или признаки дыхательных нарушений или имела место брадикардия (ЧСС<100/минуту) проводили следующий вдох с давлением 25 cm H2O. Затем дети получали дыхательную поддержку с NCPAP 5 - 6 cм. H2O.
Если, на 50-65 секунде жизни сохранялись цианоз или признаки дыхательных нарушений или имела место брадикардия (ЧСС<100/минуту) проводили следующий вдох с давлением 25 cm H2O. Затем дети получали дыхательную поддержку с NCPAP 5 - 6 cм. H2O.
 Детям, имевшим ЧСС>100 /мин., розовый колорит кожных покровов, но демонстрировавшим эпизоды апноэ или выраженные нарушения механики дыхания проводили ИВЛ через назофаренгиальную трубку с параметрами PIP of 20 to 25 cм. H2O и ЧД 60 /мин. в течение нескольких минут до улучшения состояния ребенка (ЧСС>100 /мин., розовый колорит кожных покровов, адекватное спонтанное дыхание).
Детям, имевшим ЧСС>100 /мин., розовый колорит кожных покровов, но демонстрировавшим эпизоды апноэ или выраженные нарушения механики дыхания проводили ИВЛ через назофаренгиальную трубку с параметрами PIP of 20 to 25 cм. H2O и ЧД 60 /мин. в течение нескольких минут до улучшения состояния ребенка (ЧСС>100 /мин., розовый колорит кожных покровов, адекватное спонтанное дыхание).
 В случае если в возрасте 90 секунд-5 минут жизни у ребенка сохранялись брадикардия (ЧСС<100 / мин.), выраженный цианоз, грубые нарушения или отсутствие дыхания проводили интубацию трахеи и начинали механическую искусственную вентиляцию легких.
В случае если в возрасте 90 секунд-5 минут жизни у ребенка сохранялись брадикардия (ЧСС<100 / мин.), выраженный цианоз, грубые нарушения или отсутствие дыхания проводили интубацию трахеи и начинали механическую искусственную вентиляцию легких.
 В группе детей получивших традиционное пособие после рождения проводили ИВЛ мешком Амбу.
В группе детей получивших традиционное пособие после рождения проводили ИВЛ мешком Амбу.
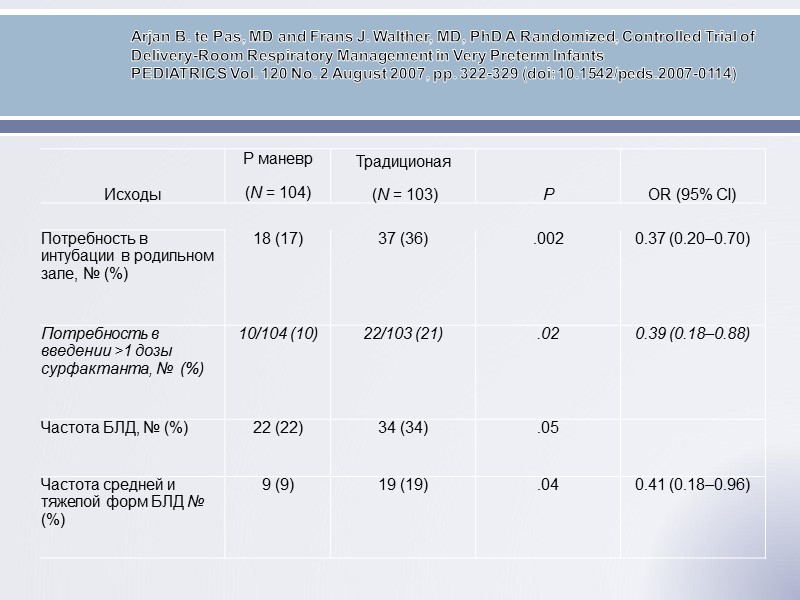
 Arjan B. te Pas, MD and Frans J. Walther, MD, PhD A Randomized, Controlled Trial of Delivery-Room Respiratory Management in Very Preterm Infants PEDIATRICS Vol. 120 No. 2 August 2007, pp. 322-329 (doi:10.1542/peds.2007-0114)
Arjan B. te Pas, MD and Frans J. Walther, MD, PhD A Randomized, Controlled Trial of Delivery-Room Respiratory Management in Very Preterm Infants PEDIATRICS Vol. 120 No. 2 August 2007, pp. 322-329 (doi:10.1542/peds.2007-0114)
 Выводы: -Применение дыхания с NCPAP c первой минуты жизни является безопасным методом коррекции респираторных нарушений в родильном зале. -Применение метода рекруитирующего маневра может снизить потребность в проведении ИВЛ в род. зале у детей рожденных с низкой и экстремально низкой массой тела.
Выводы: -Применение дыхания с NCPAP c первой минуты жизни является безопасным методом коррекции респираторных нарушений в родильном зале. -Применение метода рекруитирующего маневра может снизить потребность в проведении ИВЛ в род. зале у детей рожденных с низкой и экстремально низкой массой тела.
 Улучшает ли продленный вдох исходы у недоношенных детей с риском РДС? Проспективное исследование с ретроспективным анализом Включено 89 детей (28,1 ± 2,2 недели) Метод – продленное раздувание легких с давлением 25 см вод.ст. в течение 15 секунд Результаты: Механическая ИВЛ - 5 ± 11 против 11 ± 19 дней, Р < 0,0001 Чаще только NCPAP – 49% против 24%, Р< 0,0001 INSURE – 16% против 3%, Р=0,01 Меньше потребность в сурфактанте 45% против 61%, Р = 0,027 Постнатальные стероиды 10% против 25%, Р = 0,01 Кислородотерапия - 21 ± 27 против 31 ± 31 день, Р = 0,016 Меньше случаев БЛД 7% против 25%, Р = 0,004 Заключение авторов: Применение стратегии продленного раздувания легких при рождении у недоношенных детей с РДС может снизить потребность в механической ИВЛ, включая развитие нежелательных исходов
Улучшает ли продленный вдох исходы у недоношенных детей с риском РДС? Проспективное исследование с ретроспективным анализом Включено 89 детей (28,1 ± 2,2 недели) Метод – продленное раздувание легких с давлением 25 см вод.ст. в течение 15 секунд Результаты: Механическая ИВЛ - 5 ± 11 против 11 ± 19 дней, Р < 0,0001 Чаще только NCPAP – 49% против 24%, Р< 0,0001 INSURE – 16% против 3%, Р=0,01 Меньше потребность в сурфактанте 45% против 61%, Р = 0,027 Постнатальные стероиды 10% против 25%, Р = 0,01 Кислородотерапия - 21 ± 27 против 31 ± 31 день, Р = 0,016 Меньше случаев БЛД 7% против 25%, Р = 0,004 Заключение авторов: Применение стратегии продленного раздувания легких при рождении у недоношенных детей с РДС может снизить потребность в механической ИВЛ, включая развитие нежелательных исходов
 Дети получившие в первые 15 минут жизни дыхательную поддержку методом CPAP и потребовавшие проведения ИВЛ в первые 72 часа жизни, тем не менее имели меньший риск развития БЛД, по сравнению с детьми которым была проведена интубация трахеи в родильном зала (4% против 35%; P<0.004; OR 12.6 (95% CI 1.6–101)). Частота летальных исходов не отличалась в обеих группах и составила 4%. Группы не отличались по среднему гестационному возрасту. Te Pas AB, Lopriore E, Engbers MJ, Walther FJ (2007) Early Respiratory Management of Respiratory Distress Syndrome in Very Preterm Infants and Bronchopulmonary Dysplasia: A Case-Control Study. PLoS ONE 2(2): e192. doi:10.1371/journal.pone.0000192
Дети получившие в первые 15 минут жизни дыхательную поддержку методом CPAP и потребовавшие проведения ИВЛ в первые 72 часа жизни, тем не менее имели меньший риск развития БЛД, по сравнению с детьми которым была проведена интубация трахеи в родильном зала (4% против 35%; P<0.004; OR 12.6 (95% CI 1.6–101)). Частота летальных исходов не отличалась в обеих группах и составила 4%. Группы не отличались по среднему гестационному возрасту. Te Pas AB, Lopriore E, Engbers MJ, Walther FJ (2007) Early Respiratory Management of Respiratory Distress Syndrome in Very Preterm Infants and Bronchopulmonary Dysplasia: A Case-Control Study. PLoS ONE 2(2): e192. doi:10.1371/journal.pone.0000192
 Создания положительного давления в дыхательных путях мы можем добиться с помощью маски (масочный CPAP), носовой канюли или ЭТТ (мононазальный CPAP) или биназальных канюль.
Создания положительного давления в дыхательных путях мы можем добиться с помощью маски (масочный CPAP), носовой канюли или ЭТТ (мононазальный CPAP) или биназальных канюль.
 Увлажнитель!
Увлажнитель!
 Т-образная система
Т-образная система
 Реанимационный стол
Реанимационный стол
 Клапан Бенвенисте
Клапан Бенвенисте
 Клапан Бенвенисте
Клапан Бенвенисте
 Клапан MediJet
Клапан MediJet
 Клапан MediJet
Клапан MediJet
 Клапан MediJet
Клапан MediJet

 Следует уделять особое внимание непрерывности поддержания остаточного давления в конце выдоха на всем протяжении первичных реанимационных мероприятий (вне зависимости от применяемого устройства и вида респираторной поддержки), а также во время транспортировки из родильного зала.
Следует уделять особое внимание непрерывности поддержания остаточного давления в конце выдоха на всем протяжении первичных реанимационных мероприятий (вне зависимости от применяемого устройства и вида респираторной поддержки), а также во время транспортировки из родильного зала.










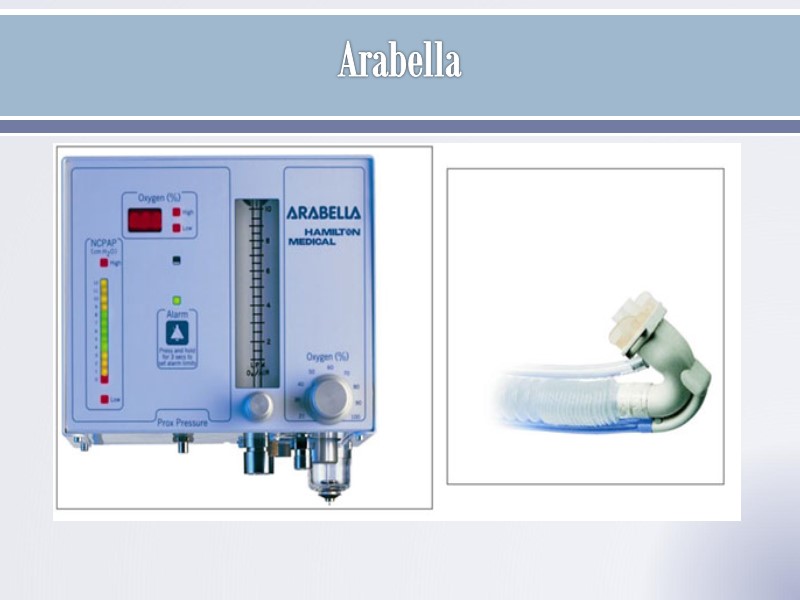
 Arabella
Arabella
 Arabella
Arabella
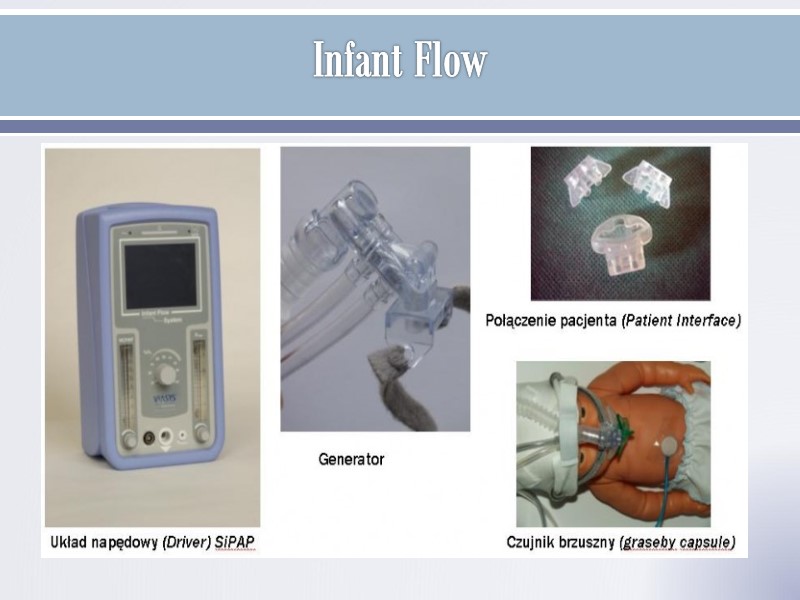
 Infant Flow
Infant Flow
 Введение сурфактанта.
Введение сурфактанта.
 Методическое письмо от 21.04.2010. Первичная и реанимационная помощь новорожденным детям. Профилактическое (до реализации клинических признаков респираторного дистресс-синдрома) и раннее терапевтическое (в первые 20 минут после появления признаков респираторного дистресс-синдрома новорожденных) введение сурфактанта показано: - всем недоношенным, родившимся ранее 27 недели беременности; - новорожденным, родившимся на 27-29 неделях беременности, матери которых не получили курс антенатальной профилактики респираторного дистресс-синдрома глюкокортикоидными препаратами; - новорожденным, родившимся в сроке 27-29 недель беременности, потребовавшим интубации трахеи в родильном зале.
Методическое письмо от 21.04.2010. Первичная и реанимационная помощь новорожденным детям. Профилактическое (до реализации клинических признаков респираторного дистресс-синдрома) и раннее терапевтическое (в первые 20 минут после появления признаков респираторного дистресс-синдрома новорожденных) введение сурфактанта показано: - всем недоношенным, родившимся ранее 27 недели беременности; - новорожденным, родившимся на 27-29 неделях беременности, матери которых не получили курс антенатальной профилактики респираторного дистресс-синдрома глюкокортикоидными препаратами; - новорожденным, родившимся в сроке 27-29 недель беременности, потребовавшим интубации трахеи в родильном зале.
 Ранний СРАР против сурфактанта у детей с экстремально низкой массой тела Общее число пациентов – 1316, РКИ Нет разницы в развитии БЛД (когда она определялась как потребность в дополнительном кислороде к 36 неделе ПКВ) 48,7% vs 51,0% Меньше потребность в интубации и постнатальных стероидах 7,2% vs 13,2% (P<0,001) Меньше продолжительность ИВЛ 24,8 vs 27,7 дней (P=0,03) Больше детей выжило к 7 дню без механической ИВЛ 55,3% vs 48,8% (Р=0,01) Осложнения в группах без значимой разницы Заключение: Результаты этого исследования представляют СРАР терапию как альтернативу интубации и сурфактанту у недоношенных детей
Ранний СРАР против сурфактанта у детей с экстремально низкой массой тела Общее число пациентов – 1316, РКИ Нет разницы в развитии БЛД (когда она определялась как потребность в дополнительном кислороде к 36 неделе ПКВ) 48,7% vs 51,0% Меньше потребность в интубации и постнатальных стероидах 7,2% vs 13,2% (P<0,001) Меньше продолжительность ИВЛ 24,8 vs 27,7 дней (P=0,03) Больше детей выжило к 7 дню без механической ИВЛ 55,3% vs 48,8% (Р=0,01) Осложнения в группах без значимой разницы Заключение: Результаты этого исследования представляют СРАР терапию как альтернативу интубации и сурфактанту у недоношенных детей
 Раннее (в первые 30 минут жизни) введение сурфактанта без аппаратной ИВЛ. Раннее (в первые 30 минут жизни) введение сурфактанта на фоне nCPAP ассоциируется со снижением: летальности с 35 до 7% (р<0,025), частоты ВЖК 3-4 степени (р<0,01) интерстициальной эмфиземы (p<0,007) Только 25% пациентов потребовало аппаратной ИВЛ Kribs, F. Pillekamp, C. Hunseler, A. Vierzig, B. Roth. Early administration of surfactant in spontaneous breathing with nCPAP: feasibility and outcome in extremely premature infants (postmenstrual age ≤27 weeks). Pediatric Anesthesia, 17: 364-369. 2007.
Раннее (в первые 30 минут жизни) введение сурфактанта без аппаратной ИВЛ. Раннее (в первые 30 минут жизни) введение сурфактанта на фоне nCPAP ассоциируется со снижением: летальности с 35 до 7% (р<0,025), частоты ВЖК 3-4 степени (р<0,01) интерстициальной эмфиземы (p<0,007) Только 25% пациентов потребовало аппаратной ИВЛ Kribs, F. Pillekamp, C. Hunseler, A. Vierzig, B. Roth. Early administration of surfactant in spontaneous breathing with nCPAP: feasibility and outcome in extremely premature infants (postmenstrual age ≤27 weeks). Pediatric Anesthesia, 17: 364-369. 2007.
 Необходимо помнить, что кислород обладает токсическим действием. Исследования показали, что использование 30% кислородо-воздушной смеси в реанимации новорожденных детей позволяет снизить длительность кислородной поддержки и потребность в проведении ИВЛ. Частота БЛД у детей получавших 30% кислород в родильном зале была ниже, чем в контрольной группе.
Необходимо помнить, что кислород обладает токсическим действием. Исследования показали, что использование 30% кислородо-воздушной смеси в реанимации новорожденных детей позволяет снизить длительность кислородной поддержки и потребность в проведении ИВЛ. Частота БЛД у детей получавших 30% кислород в родильном зале была ниже, чем в контрольной группе.
 МЕТОДИЧЕСКОЕ ПИСЬМО от 16.11.2011 Интенсивная терапия и принципы выхаживания детей с экстремально низкой и очень низкой массой тела при рождении Если ребенок с первой минуты жизни нуждается в ИВЛ, то у детей менее 28 недель гестации следует начинать с 30-40% О2, а у детей более 28 недель – с воздуха. ИВЛ проводится в течение одной минуты, после чего концентрация кислорода регулируется в соответствии с показателями пульсоксиметра. Исключение составляют дети, у которых по истечении минуты адекватной ИВЛ ЧСС составила менее 60 в минуту. В этих случаях одновременно с началом непрямого массажа сердца концентрацию дополнительного О2 повышают до 100%.
МЕТОДИЧЕСКОЕ ПИСЬМО от 16.11.2011 Интенсивная терапия и принципы выхаживания детей с экстремально низкой и очень низкой массой тела при рождении Если ребенок с первой минуты жизни нуждается в ИВЛ, то у детей менее 28 недель гестации следует начинать с 30-40% О2, а у детей более 28 недель – с воздуха. ИВЛ проводится в течение одной минуты, после чего концентрация кислорода регулируется в соответствии с показателями пульсоксиметра. Исключение составляют дети, у которых по истечении минуты адекватной ИВЛ ЧСС составила менее 60 в минуту. В этих случаях одновременно с началом непрямого массажа сердца концентрацию дополнительного О2 повышают до 100%.
 МЕТОДИЧЕСКОЕ ПИСЬМО от 16.11.2011 Интенсивная терапия и принципы выхаживания детей с экстремально низкой и очень низкой массой тела при рождении Если ребенок с первой минуты жизни нуждается в ИВЛ, то у детей менее 28 недель гестации следует начинать с 30-40% О2, а у детей более 28 недель – с воздуха. ИВЛ проводится в течение одной минуты, после чего концентрация кислорода регулируется в соответствии с показателями пульсоксиметра. Исключение составляют дети, у которых по истечении минуты адекватной ИВЛ ЧСС составила менее 60 в минуту. В этих случаях одновременно с началом непрямого массажа сердца концентрацию дополнительного О2 повышают до 100%.
МЕТОДИЧЕСКОЕ ПИСЬМО от 16.11.2011 Интенсивная терапия и принципы выхаживания детей с экстремально низкой и очень низкой массой тела при рождении Если ребенок с первой минуты жизни нуждается в ИВЛ, то у детей менее 28 недель гестации следует начинать с 30-40% О2, а у детей более 28 недель – с воздуха. ИВЛ проводится в течение одной минуты, после чего концентрация кислорода регулируется в соответствии с показателями пульсоксиметра. Исключение составляют дети, у которых по истечении минуты адекватной ИВЛ ЧСС составила менее 60 в минуту. В этих случаях одновременно с началом непрямого массажа сердца концентрацию дополнительного О2 повышают до 100%.
 European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update
European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update
 Сурфактант.
Сурфактант.
 European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update У новорожденных детей используются препараты натурального сурфактанта. В родильном зале показано введение сурфактанта детям с ЭНМТ, матери которых не получили курс гормонопрофилактики, или потребовалась интубация. Показания для раннего введения сурфактанта: До 26 нед – FiO2 > 0,3 После 26 нед – FiO2 > 0,4 Доза порактанта альфа 200 мг/кг эффективнее, чем 100 мг/кг. Можно рассмотреть вопрос об использовании техники InSurE. Более зрелые новорожденные после введения сурфактанта могут быть экстубированы и переведены на CPAP или NIPPV. Возможно введение 2 и 3 дозы сурфактанта при сохранении выраженных симптомов РДС.
European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update У новорожденных детей используются препараты натурального сурфактанта. В родильном зале показано введение сурфактанта детям с ЭНМТ, матери которых не получили курс гормонопрофилактики, или потребовалась интубация. Показания для раннего введения сурфактанта: До 26 нед – FiO2 > 0,3 После 26 нед – FiO2 > 0,4 Доза порактанта альфа 200 мг/кг эффективнее, чем 100 мг/кг. Можно рассмотреть вопрос об использовании техники InSurE. Более зрелые новорожденные после введения сурфактанта могут быть экстубированы и переведены на CPAP или NIPPV. Возможно введение 2 и 3 дозы сурфактанта при сохранении выраженных симптомов РДС.
 Обеспечение кислородом после стабилизации.
Обеспечение кислородом после стабилизации.
 European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update У недоношенных детей получающих кислород уровень сатурации поддерживается в пределах 90-95%. После введения сурфактанта следует избегать гипероксических пиков. В постнатальном периоде следует избегать колебаний сатурации.
European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update У недоношенных детей получающих кислород уровень сатурации поддерживается в пределах 90-95%. После введения сурфактанта следует избегать гипероксических пиков. В постнатальном периоде следует избегать колебаний сатурации.
 Неинвазивная респираторная поддержка.
Неинвазивная респираторная поддержка.
 European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update CPAP проводится с рождения всем детям с риском РДС, в том числе со сроком гестации менее 30 нед, не нуждающихся в ИВЛ. Предпочтительней использовать биназальные канюли или маску и стартовое давление 6 мм вод ст. В дальнейшем уровень CPAP подбирается в зависимости от клинического состояния, оксигенации и перфузии. Оптимальным методом терапии у детей с РДС является сочетание СРАР и раннего введения сурфактанта. Назальная вентиляция с перемежающимся положительным давлением (NIPPV) снижает риск неудачных экстубаций при преводе ребенка на CPAP.
European Consensus Guidelines on the Management of Neonatal Respiratory Distress Syndrome in Preterm Infants – 2013 Update CPAP проводится с рождения всем детям с риском РДС, в том числе со сроком гестации менее 30 нед, не нуждающихся в ИВЛ. Предпочтительней использовать биназальные канюли или маску и стартовое давление 6 мм вод ст. В дальнейшем уровень CPAP подбирается в зависимости от клинического состояния, оксигенации и перфузии. Оптимальным методом терапии у детей с РДС является сочетание СРАР и раннего введения сурфактанта. Назальная вентиляция с перемежающимся положительным давлением (NIPPV) снижает риск неудачных экстубаций при преводе ребенка на CPAP.
 Стратегии механической вентилляции.
Стратегии механической вентилляции.
